Сестринский процесс при гангрене легкого
Обновлено: 25.04.2024
Абсцесс легкого — полость в легком, в котором содержится гной, и которая окружена пиогенной мембраной, сформированной из грануляционной ткани и слоя фиброзных волокон.
Гангрена легкого — очень тяжелое патологическое состояние, характеризующееся массивным омертвением и гнилостным распадом, быстрым гнойным расплавлением и отторжением ткани легкого без четкого ограничения от здоровой части.
Существует и гангренозный абсцесс, который имеет меньшую площадь и является отграниченным (в отличие от распространенной гангрены). Это процесс омертвения легочной ткани, в процессе демаркации которого формируется полость с пристеночными или свободнолежащими секвестрами легочной ткани и тенденцией к постепенному очищению.
Понятие «деструктивные пневмониты» включает три выше определенных заболевания. Чаще всего абсцесс легкого фиксируют у мужчин, которым от 20 до 50 лет. За последние 40-50 лет частота абсцессов легких стала ниже примерно в 10 раз, чем до этого. Количество летальных исходов также уменьшилось. В случаях, когда в аспирационной жидкости есть грамотрицательная микрофлора, летальность может достигать отметки 20%.
Классификация
По клинико-морфологической форме выделяют такие процессы:
- гангренозные абсцессы;
- гнойные абсцессы;
- гангрену легкого.
По патогенезу деструктивные пневмониты могут быть такими:
- гематогенными
- бронхогенными (постпневмоническими, аспирационными, обтурационными)
- травматическими
- прочими (например, нагноение может переходить из близлежащих тканей)
Абсцесс легкого делят на такие формы:
- острая
- хроническая (абсцесс длится от 2-3 месяцев)
Также абсцессы легких бывают первичными и вторичными. Первичные формируются при отмирании легочной ткани в процессе поражения паренхимы легких, зачастую такое бывает при пневмонии. Если абсцесс является следствием септической эмболии или прорыва внелегочного абсцесса в легкое, то его причисляют к вторичным.
Абсцессы легких могут быть одно- и двусторонними (затрагивает одно или оба легкого), а также единичным или множественным. Следующая классификация: центральные и периферические. Но такое деление не актуально для гигантских абсцессов.
Этиология
Огромное множество микроорганизмов или их ассоциаций может стать причиной инфекционного разрушения легочной ткани. Возбудителем абсцесса или гангрены легкого могут стать анаэробы, аэробы, простейшие, микобактерии и др.
Факторы риска
Деструктивные пневмониты могут развиться только при наличии факторов, которые отрицательно сказываются на защитных силах организма, и которые создают условия для попадания патогенной микрофлоры в дыхательные пути или аспирации. Наиболее распространенными факторами риска являются:
- передозировка наркотиков
- алкоголизм
- длительная рвота
- хирургические операции под общей анестезией
- эпилепсия
- неврологические расстройства
- инородные тела в дыхательных путях
- новообразования в легких
- операции на пищеводе и желудке
- желудочно-пищеводный рефлюкс
- иммунодефициты
Патогенез
Основным процессом в патогенезе абсцесса легкого является аспирационный. Также имеет место в ряде случаев бронхогенное происхождение, не имеющее связи с аспирацией, а также развитие абсцесса как осложнения пневмонии (возбудителем последней чаще бывают стафилококки и стрептококки). Если полость абсцесса сообщается с бронхом, гной и отмершие ткани выходят через дыхательные пути, что означает опорожнение абсцесса. Бронхогенный абсцесс легкого развивается при разрушении стенки бронхоэктаза. При этом воспалительный процесс переходит на прилегающую легочную ткань с бронхоэтаза, формируется абсцесс. Также инфекция может формированием абсцесса. Инфекция также может распространяться, что бывает при поддиафрагмальном абсцессе и эмпиеме плевры.
В патогенезе гангрены легкого имеет место слабая выраженность процессов отграничения некротизированной легочной ткани от здоровой и большое поступление в сосудистое русло токсических продуктов. У пациентов в возрасте от 45 лет в трети случаев формирование абсцесса связано с опухолью.
Патоморфология
В начале развития абсцесса легкого ткань уплотняется, поскольку присутствует воспалительная инфильтрация. Позже в центре инфильтрата появляется гнойное расплавление; формируется отграниченная от близлежащей ткани полость. Стенка абсцесса содержит клеточные элементы воспаления, фиброзную и грануляционную ткани. Острый абсцесс с перифокальной воспалительной инфильтрацией легочной ткани может перейти в хроническую форму с образованием плотной пиогенной оболочки. В полости абсцесса находится жидкий или пастообразный гной.
Гангрена с патоморфологической точки зрения характеризуется массивным омертвением, не имеющим явных границ, переходящее в близлежащую уплотненную и отечную ткань легкого. На фоне массивного некроза образуются множественные полости неправильной формы, которые постепенно увеличиваются, сливаются.
Симптомы и диагностика
Сначала врач собирает анамнез, включающий возможные факторы риска. Абсцесс формируется на протяжении 10-12 суток, на протяжении которых симптоматика болезни в большинстве случаев обусловлена пневмонией. В начале болезни отмечается слабость, недомогание, кашель со скудной мокротой, озноб. Вероятны такие проявления как боли в области груди и харканье кровью.
Температура тела зачастую повышена. Даже при абсцессах небольших размеров есть одышка, которая объясняется интоксикацией организма. Данные признаки еще более выражены при наличии у пациента гангрены легкого. Прорыв абсцесса в бронх можно определить по резкому выделению зловонной мокроты в большом количестве через рот. После этого состояние человека становится лучше, а температура тела падает. При гангрене легкого мокрота имеет гнилостный характер. В сутки при абсцессе выделяется 200-500 мл мокроты. При гангрене суточное количество мокроты достигает одного литра, в тяжелых случаях — больше литра.
Физическое обследование
Врач при внешнем осмотре до прорыва абсцесса фиксирует небольшой цианоз лица, рук и ног. Пораженная половина грудной клетки при дыхании отстает, если в процесс вовлечена плевра, и поражение обширное. Человек часто принимает вынужденное положение на больном боку. Хронический абсцесс при осмотре характеризуется пальцами в форме «барабанных палочек», также формируются признаки правожелудочковой недостаточности.
Типичными признаками являются тахипноэ и тахикардия. Первый период заболевания длится от 4 до 12 суток. Второй период отмечается началом опорожнения полостей деструкции. И тогда в типичных случаях состояние пациента становится лучше. При пальпации обнаруживается болезненность межреберных промежутков на больной стороне, что говорит о вовлечении плевры и межреберного сосудисто-нервного пучка в процесс. Голосовое дрожание усиливается при субплевральном расположении абсцесса. А ослабляется — при опорожнении массивного абсцесса.
Перкусионный метод в начале болезни на пораженной стороне обнаруживает укорочение звука. При глубоком расположении абсцесса перкуторный звук без изменений. На втором этапе интенсивность и площадь укорочения перкуторного звука становятся меньшими. Тимпанический перкуторный звук отмечается при поверхностно расположенных больших опорожнившихся абсцессах.
Аускультативно в начале развития абсцесса легкого обнаруживается жесткое дыхание. Также может быть бронхиальное и ослабленное дыхание, на фоне которого в части случаев фиксируют влажные или сухие хрипы. Но отсутствие хрипов не является диагностическим критерием. Если симптоматика пневмонии «лидирует», то выслушивается крепитация. После вскрытия абсцесса можно услышать влажные хрипы различного калибра.
Инструментальная диагностика
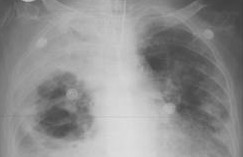
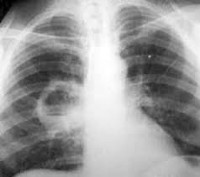
Рентгенологическое исследование органов грудной клетки в прямой и боковой проекциях применяют в 100% случаев для диагностирования абсцесса легкого. В начале болезни рентген позволяет обнаружить интенсивное инфильтративное затенение различной протяженности. Во вторую фазу на фоне уменьшающейся инфильтрации можно определить полость округлой формы с достаточно ровным внутренним контуром и горизонтальным уровнем жидкости. Полость может быть не одна. Множественные просветления неправильной формы с темным фоном выявляются после прорыва некротических масс в бронх при гангрене легкого.
При помощи компьютерной томографии точно определяется место расположения полости, жидкость в ней (в каком бы количестве она ни была), секвестры, а также оценивают степень вовлечения плевры.
Исследование ФВД применяют у пациентов с таким симптомом как одышка, а также при подготовке больного к операции и другим инвазивным вмешательствам. При абсцессе обнаруживаются смешанные или рестриктивные нарушения вентиляции. Исследование ФВД не проводят при кровохарканьи у больного.
Бронхоскопия — метод, который применяется не только для диагностики, но и для лечения. Проводят аспирацию гноя, чтобы облегчить состояние человека, получить материал для определения микрофлоры и ее чувствительности к антибиотикам.
Лабораторные исследования
Проводится обязательно общий анализ крови, который обнаруживает повышение уровня СОЭ и выявляют нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево. Биохимический анализ крови в тяжелых случаях абсцесса и гангрены легкого обнаруживает гипоальбуминемию, железодефицитную анемию, умеренную протеинурию. В моче могут быть обнаружены лейкоциты.
Микроскопический анализ мокроты находит нейтрофилы и бактерии разных видов. При стоянии происходит расслоение мокроты. Верхний слой составляет пенистая серозная жидкость, средний слой — жидкий, содержит много лейкоцитов, эритроцитов, бактерий, а на нижнем слое находится гной.
Дифференциальная диагностика
Дифдиагностику абсцесса легкого следует провести с полостными образованиями различной этиологии, выявленным на КТ и рентгенограммах. Сюда относятся:
- распадающиеся опухоли легких
- туберкулез
- нагноившиеся кисты
- гранулематоз Вегенера
- паразитарные кисты (редко)
- саркоидоз легких (очень редко)
Отличая при диагностике туберкулезные каверны и абсцесс легкого, нужно учитывать контакт больного (или отсутствие контакта) с бацилловыделителями. Характерным для туберкулеза считают появление в легких очагов-отсевов. При деструктивных формах туберкулеза выделяются бактерии, которые можно обнаружить, проведя микроскопию мазка, окрашенного по Цилю-Нильсену или бактерилогическое исследование. Если существуют сомнения относительно диагноза, лучше всего провести бронхоскопию и бактериологическое исследование содержимого бронхов.
Пристеночно расположенный абсцесс при диагностики нужно отличать от эмпиемы плевры. Топографию полостного образования можно определить при помощи компьютерной томографии.
Важно отличать абсцесс от полостной формы периферического рака легких. Опухоль нужно подозревать, если пациенту более пятидесяти лет, если мокрота скудная, нет острого периода болезни. Лучевое исследование при наличии опухоли виден четкий наружный контур и бугристые его очертания. Внутренний контур полости при абсцессе четкий.
Осложнения
Самым типичным осложнением абсцесса и гангрены легких является распространение гнойно-деструктивного процесса в плевральную полость, причем формируется пиопневмоторакс или эмпиемы плевры. Также часто встречается такое осложнение как кровохарканье. Вероятно легочное кровотечение, следствием которого становится острая анемия и гиповолемический шок.
Бактериемия часто бывает при деструктивных процессах в легких инфекционной природы, потому медики не считают ее осложнением. Массивное одномоментное поступление в кровь микроорганизмов и их токсинов может стать причиной бактериемического шока, который даже при своевременно проведенной терапии часто приводит к смерти пациента. Тяжелый респираторный дистресс-синдром взрослых причисляют к осложнениям абсцесса или гангрены легкого.
Лечение
При абсцессе легкого человека обязательно нужно поместить в стационар. Питание должно быть с калорийностью до 3 тыс калорий в сутки, белков — до 110-120 г в сутки. Жир ограничивают до 80-90 г в сутки, соль— до 6-8 грамм в сутки. Также дают меньше жидкости, чем обычно.
Медикаментозная терапия
Консервативная терапия при абсцессе подразумевание назначение антибактериальных препаратов до исчезновения симптоматики и проявлений на рентгенограмме. Часто курс составляет от 6 до 8 недель. Препараты выбирают, исходя из результатов бактериологического исследования мокроты, крови и определения чувствительности микроорганизмов к антибиотикам.
Антибиотики при абсцессе легкого нужно вводить внутривенно. Когда состояние больного улучшается, переходят на прием внутрь. Чаще всего вводят высокие дозы пенициллина, что дает нужный эффект. Применяют бензатина бензилпенициллин по 1-2 млн ЕД внутривенно каждые 4 часа до улучшения состояния человека, затем феноксиметилпенициллин по 500-750 мг 4 раза в сутки курсом 3-4 недели.
Поскольку с каждым годом все больше пенициллинрезистентных штаммов возбудителей, врачи часто назначают клиндамицин по 600 мг в/в каждые 6-8 ч, затем по 300 мг внутрь каждые 6 ч в течение 4 нед. При абсцессе легких для лечения применяются также:
- карбапенемы
- респираторные фторхинолоны
- р-лактамные антибиотики с ингибиторами р-лактамаз
- новые макролиды (азитромицин и кларитромицин)
Препараты выбора:
- ампициллин + сульбактам
- амоксициллин + клавулановая кислота
- цефоперазон + сульбактам
- тикарциллин + клавулановая кислота
Альтернативными лекарствами считают линкозамиды, комбинируемые с аминогликозидами или цефалоспоринами 3-4 поколения. Иногда назначают комбинацию фторхинолонов с метронидазолом и монотерапию карбапенемами. Актуальны также симптоматическое и дезинтоксикационное лечение, физические методы терапии, хирургические операции. Последние могут подразумевать:
Гангрена легкого – это деструктивный процесс в легких, характеризующийся гнойно-гнилостным некрозом обширного участка легочной паренхимы без четкой демаркации, с тенденцией к дальнейшему распространению. При гангрене легкого отмечается крайне тяжелое общее состояние: высокая лихорадка, боль в грудной клетке, одышка, бледность и цианоз кожных покровов, потливость, прогрессирующее снижение массы тела, обильное выделение зловонной мокроты. Диагностика гангрены легкого включает физикальное обследование, рентгенографию, бронхоскопию, КТ, сцинтиграфию, цитологическое и бактериологическое исследование мокроты и смывов с бронхов. Лечение гангрены легкого заключается в массивной антибиотикотерапии, инфузионной терапии, эндоскопической санации трахеобронхиального дерева; радикальное лечение гангрены легкого требует выполнения лобэктомии, билобэктомии или пневмонэктомии.
МКБ-10
Общие сведения
Абсцесс и гангрена легкого относятся в пульмонологии и торакальной хирургии к наиболее тяжелым инфекционным деструктивным легочным процессам. В структуре неспецифических деструктивных заболеваний легких на долю гангрены приходится 10-15%. Известно, что гангрена легкого гораздо чаще развивается у мужчин среднего возраста. Опасность гангрены легкого связана с высокой вероятностью возникновения множественных осложнений, которые могут привести к гибели больного: эмпиемы плевры, флегмоны грудной стенки, перикардита, легочного кровотечения, сепсиса, ДВС-синдрома, респираторного дистресс-синдрома, полиорганной недостаточности.

Причины
Возбудителями гангрены легкого, как правило, выступают микробные ассоциации, в числе которых присутствует анаэробная микрофлора. Среди этиологически значимых агентов при бакпосевах наиболее часто выделяются пневмококк, гемофильная палочка, энтеробактерии, золотистый стафилококк, клебсиелла, синегнойная палочка, фузобактерии, бактероиды и др. Суммирование патогенных возможностей ассоциантов вызывает взаимное усиление их вирулентности и повышение устойчивости к антибиотикотерапии.
Основными вариантами проникновения патогенов в легочную ткань служат аспирационный, контактный, травматический, лимфогенный, гематогенный механизмы. Источником патогенной микрофлоры при бронхогенном инфицировании выступает полость рта и носоглотка. Проникновению микробной флоры в бронхи способствуют такие патологические процессы, как кариес зубов, гингивиты, пародонтоз, синуситы, фарингиты и др.
- Аспирационный механизм развития гангрены легкого связан с микроаспирацией в дыхательные пути секрета носоглотки, содержимого желудка и верхних дыхательных путей. Подобный механизм встречается при аспирационной пневмонии; дисфагии, желудочно-пищеводном рефлюксе; состояниях, связанных с алкогольным опьянением, наркозом, черепно-мозговыми травмами. При аспирации имеет значение не только факт попадания инфицированного материала в бронхиальное дерево, но и нарушение дренажной функции бронхов, возникновение ателектаза легкого, что способствует развитию инфекционно-некротического процесса и гангрены легкого. Нередко вторичное инфицирование легкого присоединяется на фоне обтурации бронха опухолью или инородным телом, тромбоэмболии легочной артерии.
- Контактный механизм возникновения гангрены легкого связан с местными гнойно-воспалительными процессами: бронхоэктатической болезнью, пневмонией, абсцессом легкого и др. Как промежуточная форма инфекционной деструкции легочной ткани, рассматривается гангренозный абсцесс легкого, при котором формируется полость гнойно-ихорозного распада, содержащая расплавляющиеся секвестры легочной ткани. В клинико-диагностической практике между острым абсцессом, гангренозным абсцессом и гангреной легкого не всегда удается провести четкую границу.
- Травматический. В некоторых случаях гангрена легкого является следствием непосредственного инфицирования легочной ткани при проникающих ранениях грудной клетки.
- Гематогенный и лимфогенный. Данные механизмы инфицирования наблюдаются реже: при сепсисе, остеомиелите, ангине, гнойном паротите, остром аппендиците, дивертикулезе, кишечной непроходимости и т. д.
Важная роль в патогенезе гангрены легкого принадлежит ослаблению организма вследствие курения, наркомании, алкоголизма, истощающих заболеваний, приема кортикостероидов (при бронхиальной астме), старческого возраста, нарушений иммунитета, ВИЧ-инфекции.
Патогенез
Продукты жизнедеятельности гноеродной микрофлоры и тромбоз сосудов приводят к массивному расплавлению легочной паренхимы, не имеющему четких границ. В зонах некроза формируются полости, которые при увеличении сливаются между собой. Отторгаемые ткани могут частично дренироваться через бронхи. Обширная деструкция легочной паренхимы при гангрене легкого сопровождается всасыванием бактериальных токсинов и продуктов гнилостного распада, приводя образованию медиаторов воспаления (провоспалительных цитокинов) и активных радикалов, что сопровождается еще большим усилением протеолиза, расширением зоны деструкции тканей, нарастанием интоксикации.
Классификация
По механизму развития выделяют следующие формы гангрены легкого:
- бронхогенную (постпневмоническую, аспирационную, обтурационную);
- тромбоэмболическую; посттравматическую;
- гематогенную
- лимфогенную.
По степени вовлеченности легочной ткани различают долевую, субтотальную, тотальную и двустороннюю гангрену легкого. Сегментарное поражение легкого ряд авторов рассматривает как гангренозный абсцесс. В клинической практике встречается сочетание гангрены и абсцесса разных долей одного легкого, гангрены одного легкого и абсцесса другого.
С учетом стадии деструктивного процесса в течении гангрены легкого выделяют ателектаз-пневмонию, некроз легочной паренхимы, секвестрацию некротических участков, гнойное расплавление некротизированных участков с тенденцией к дальнейшему распространению (собственно гангрену легкого).
Симптомы гангрены легкого
Клиника гангрены легкого характеризуется признаками воспаления и интоксикации, поражения легочной ткани, бактериально-токсического шока, дыхательной недостаточности. Течение заболевания всегда тяжелое или крайне тяжелое.
Симптомами воспаления и интоксикации при гангрене легкого служат высокая лихорадка (39-40 °С) гектического характера с ознобами и проливным потом, головная боль, слабость, похудание, отсутствие аппетита, бессонница. Иногда возникают делириозные состояния и нарушения сознания. Характерна боль в соответствующей половине грудной клетки, которая усиливается во время глубокого вдоха и ослабевает при спокойном дыхании. Болевой синдром при гангрене легкого свидетельствует о вовлечении в патологический процесс плевры – развитии ихорозно-геморрагического плеврита.
Через несколько дней после появления общих симптомов присоединяется мучительный кашель, который сопровождается выделением зловонной мокроты. Мокрота при гангрене легкого имеет грязно-серый цвет и после отстаивания в стеклянном сосуде приобретает характерный трехслойный вид: верхний слой - пенистый, слизисто-гнойный; средний слой – серозно-геморрагический; нижний слой – осадок в виде крошковатой массы с частицами расплавленной легочной ткани и гнойным детритом. Мокрота имеет резко зловонный, ихорозный запах; при кашле отделяется полным ртом; за сутки ее количество может достигать 600-1000 мл и более.
Осложнения
При гангрене легкого в значительной степени выражены признаки дыхательной недостаточности: бледность кожных покровов, акроцианоз, одышка. Развитие бактериально-токсического шока сопровождается прогрессирующим снижением АД, тахикардией, олигурией. Течение гангрены легкого может осложняться пиопневмотораксом, эмпиемой плевры, профузным легочным кровотечением, полиорганной недостаточностью, септикопиемией – эти осложнения являются причинами гибели больных в 40-80% случаев. При молниеносной форме гангрены легкого смерть может наступить в первые сутки или недели заболевания.
Диагностика
Диагностическая тактика при гангрене легкого предполагает сопоставление клинико-анамнестических данных, результатов лабораторных и инструментальных исследований. При осмотре пациента с гангреной легкого обращает внимание общее тяжелое состояние, адинамия, бледно-землистый оттенок кожных покровов, цианоз губ и пальцев рук, снижение массы тела, потливость. Определяется отставание пораженной половины грудной клетки от здоровой в акте дыхания, укорочение перкуторного звука над патологически измененным участком легкого, усиление голосового дрожания. Аускультативно при гангрене легкого выслушиваются разнокалиберные сухие и влажные хрипы, крепитация, амфорическое дыхание. Диагноз подтверждают:
- Рентген.Рентгенография легких в 2-х проекциях позволяет выявить обширное затемнение (полость распада неоднородной плотности) в пределах доли с тенденцией распространения на соседние доли или все легкое. С помощью КТ легких в крупных полостях определяются тканевые секвестры разной величины. При гангрене легкого быстро образуется плевральный выпот, который также хорошо виден при рентгеноскопии легких и УЗИ плевральной полости.
- Анализ мокроты. Микроскопическое исследование мокроты при гангрене легкого выявляет большое количество лейкоцитов, эритроциты, дитриховские пробки, некротизированные элементы легочной ткани, отсутствие эластических волокон. Последующий бактериологический посев мокроты и бронхоальвеолярной лаважной жидкости позволяет идентифицировать возбудителей, определить их чувствительность к антимикробным препаратам.
- Бронхоскопия. При проведении бронхоскопии выявляются признаки диффузного гнойного эндобронхита; иногда – обтурация бронха инородным телом или опухолью.
- Анализа крови. Сдвиги в периферической крови свидетельствуют о выраженном воспалительном процессе (повышение СОЭ, нейтрофильный лейкоцитоз, анемия). Изменения биохимического профиля крови характеризуются выраженной гипопротеинемией; существенные изменения при гангрене легкого наблюдаются в газовом составе крови (гиперкапния, гипоксемия).
Лечение гангрены легкого
Лечение гангрены легкого является сложной задачей, стоящей перед клиницистами - пульмонологами и торакальными хирургами. Комплексный алгоритм включает проведение интенсивной медикаментозной терапии, санационных процедур, при необходимости – хирургического вмешательства.
Важнейшей задачей при гангрене легкого является детоксикация организма и коррекция нарушений гомеостаза. С этой целью назначается интенсивная инфузионная терапия с внутривенным введением низкомолекулярных плазмозамещающих растворов, водноэлектролитных смесей, плазмы крови, альбумина. Используются десенсибилизирующие средства, витамины, антикоагулянты (под контролем коагулограммы), дыхательные аналептики, сердечно-сосудистые средства, иммуномодуляторы. Пациенту с гангреной легкого проводится оксигенотерапия, плазмаферез, назначаются ингаляции с протеолитическими ферментами и бронхолитиками.
Центральное место в консервативном лечении гангрены легкого занимает противомикробная терапия. Она предполагает использование комбинации двух антибактериальных препаратов широкого спектра действия в максимальных дозировках. В процессе лечения гангрены легкого сочетают парентеральное (внутривенное, внутримышечное) и местное введение антибиотиков (в бронхиальное дерево, плевральную полость).
Для непосредственного воздействия на очаг гангрены легкого через дренирующий бронх выполняют лечебные бронхоскопии с аспирацией секрета, проведением бронхоальвеолярного лаважа, введением антибиотиков. При развитии плеврита производят пункцию плевральной полости с удалением экссудата.
Интенсивная консервативная терапия гангрены легкого может способствовать приостановке деструктивного процесса и его отграничению по типу гангренозного абсцесса. В этом случае дальнейшая тактика осуществляется по схеме лечения абсцесса легкого. В остальных случаях, после коррекции метаболических и гемодинамических нарушений, при гангрене легкого требуется проведение оперативного вмешательства. В зависимости от распространенности деструктивных изменений в легких объем хирургического вмешательства может включать резекцию легких в объеме одной-двух долей или пневмонэктомию. В некоторых случаях прибегают к проведению дренирующей операции (пневмотомии).
Прогноз и профилактика
Несмотря на успехи торакальной хирургии, летальность при гангрене легкого остается высокой - на уровне 25-40%. Наиболее часто гибель пациентов наступает вследствие пневмогенного сепсиса, полиорганной недостаточности, легочного кровотечения. Только своевременно начатая комплексная интенсивная терапия, дополненная при необходимости радикальной операцией, позволяет рассчитывать на благоприятный исход.
Предупреждение гангрены легкого – сложная медико-социальная задача, включающая в себя меры по санитарному просвещению, повышению уровня жизни населения, борьбу с вредными привычками, организацию своевременной медицинской помощи при различных инфекционных и гнойно-септических заболеваниях.
1. Нагноительные заболевания легких и плевры: учебное пособие/ Григорьев Л. А., Садохина Л.А. – 2011.
2. Этиопатогенез и лечение гангрены легкого/ Растомпахов С.В., Коган А.С., Григорьев Е.Г.// Бюллетень Сибирского отделения РАМН. – 2008 - № 1(129).
3. Внутренние болезни в 2-х томах: учебник/ под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса - кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
МКБ-10
Общие сведения
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента - мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.

Причины
Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. Возбудители чаще всего проникают в полость легкого бронхогенным путем. В качестве провоцирующего фактора выступают:
- Поражения рта и ЛОР-органов. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) существует вероятность инфицирования легочной ткани.
- Аспирация. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, попадание инородных тел тоже может стать причиной абсцесса легких.
- Поражение сосудов легких. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии.
- Сепсис. Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко.
- Травматические повреждения. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Патогенез
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
Классификация
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на:
- пневмококковые;
- стафилококковые;
- коллибациллярные;
- анаэробные;
- вызванные другими возбудителями.
Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонними. Некоторые авторы придерживаются мнения, что гангрена легкого - это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Симптомы абсцесса легких
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной.
С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости.
Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Осложнения
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
Диагностика
Обследование осуществляет врач-пульмонолог. При визуальном осмотре часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. Для уточнения диагноза назначаются следующие процедуры:
- Рентгенография легких. Является наиболее достоверным исследованием для постановки диагноза, а также для дифференциации абсцесса от других бронхолегочных заболеваний.
- Другие инструментальные методики. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
- Анализы мокроты. Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам.
- Общее исследование крови. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, присутствуют признаки анемии.
- Биохимический анализ крови. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови.
- Исследование мочи. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Лечение абсцесса легкого
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты.
Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям. Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж).
Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Прогноз и профилактика
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
1. Абсцесс легкого/ Миронов М.Б., Синопальников А.И., Зайцев А.А., Макаревич А.В.//Лечащий врач. - 2008.
3. Нагноительные заболевания легких. Национальные клинические рекомендации/ Корымасов Е.А., Яблонский П.К., Жестков К.Г., Соколович Е.Г. и др.
Гангрена – это омертвление живых тканей (частей органов или участков тела). Может может поражать любые органы и ткани: кожу, мышцы, подкожную клетчатку, легкие, желчный пузырь, кишечник и т. д. Проявляется болями в зоне поражения с последующим исчезновением чувствительности, характерными внешними изменениями. При влажной гангрене отмечается выраженная интоксикация, наблюдается склонность к распространению инфекционного процесса. Диагноз выставляется на основании клинической картины. Лечение - некрэктомия, ампутация или экзартикуляция пораженного сегмента.
МКБ-10

Общие сведения
Гангрена – некроз (омертвление) участков тела или частей органов, при котором наблюдается характерное изменение окраски пораженных тканей. Из-за разрушения гемоглобина и образования сульфида железа они становятся черными, синеватыми или темно-коричневыми. Гангрена может поражать любые ткани и органы, чаще развивается в области дистальных (удаленных от центра) сегментов. Некроз тканей обусловлен прекращением или резким ухудшением кровоснабжения либо разрушением клеток. При этом непосредственные причины развития гангрены могут быть самыми разными – от воздействия микробов до аллергии или поражения в результате чрезмерного нагревания или охлаждения.

Причины
Гангрена развивается в результате непосредственного воздействия на ткани токсических, химических, механических, лучевых, электрических, термических и других факторов. Все причины возникновения гангрены можно разделить на четыре большие группы.
- Физические воздействия. Механическая сила становится причиной гангрены при достаточно обширных травмах (разрывах или размозжениях), при которых происходит разрушение большого количества клеток или даже целых органов. Температурное воздействие вызывает гангрену при повышении температуры более +60С или менее -15С; в первом случае возникает ожог, во втором – отморожение. Механизм развития гангрены при поражении электрическим током сходен с ожогами: в месте выхода тока возникает значительное повышение температуры, буквально сжигающее ткани.
- Химические воздействия. Кислоты вызывают свертывание клеточных белков и становятся причиной развития сухой гангрены. При воздействии щелочей происходит омыление жиров и растворение белков, развивается колликвационный некроз (расплавление тканей), по своему характеру напоминающий влажную гангрену.
- Инфекционные воздействия. Обычно гангрена развивается при огнестрельных или глубоких ножевых ранениях, а также при раздавливании, размозжении тканей и т. д. Однако из-за сопутствующего нарушения питания тканей может возникать при небольших ранках или даже ссадинах у пациентов, страдающих сахарным диабетом. Гангрена может вызываться энтеробактериями, кишечной палочкой, стрептококками, протеем и клостридиями. В последнем случае развивается газовая гангрена.
- Нарушения кровообращения. Являются самой распространенной причиной возникновения гангрены. Нарушения кровоснабжения могут развиться при серьезных нарушениях сердечной деятельности (декомпенсация), закупорке или продолжительном спазме сосудов при атеросклерозе, эмболии, склерозе сосудов, облитерирующем эндартериите или отравлении спорыньей.
Нередко причиной прекращения кровообращения становится ранение или механическое сдавление сосуда. Например, при ущемлении грыжи может развиться гангрена участка кишки, при чрезмерно тугой гипсовой повязке или чрезмерно длительном наложении жгута – некроз конечности. В эту же группу гангрен можно отнести случаи травматического повреждения крупных сосудов в результате ранений при сохранении целостности тканей.
Существует ряд факторов, оказывающих влияние на вероятность развития и особенности течения гангрены. Более бурное и быстрое течение гангрены наблюдается при нарушениях общего состояния организма, обусловленных истощением, интоксикацией, авитаминозом, острыми или хроническими инфекционными заболеваниями, анемией, переохлаждением, болезнями, сопровождающимися нарушениями состава крови и обмена веществ.
К числу местных особенностей, влияющих на развитие гангрены, относится состояние стенок сосудов (изменения вследствие склероза или эндартериита), тип строения сосудистой системы (рассыпной, с большим количеством анастомозов и коллатералей, при котором вероятность развития гангрены уменьшается или магистральный, при котором гангрена может развиться при повреждении всего одного сосуда), а также степень дифференциации тканей (высокодифференцированные ткани, например, мозговая или легочная переносят повреждения хуже, чем низкодифференцированные, например, жировая).
Инфицирование тканей усугубляет течение процесса, способствует переходу сухой гангрены во влажную и вызывает быстрое распространение некроза. Чрезмерное охлаждение вызывает спазм сосудов, что еще больше усугубляет нарушения кровообращения и способствует распространению некротических изменений. Избыточное согревание стимулирует обмен веществ в тканях, что в условиях недостаточного кровоснабжения также приводит к ускорению процесса развития гангрены.
Классификация
С учетом консистенции погибших тканей и особенностей клинического течения выделяют сухую и влажную гангрену. Влажная гангрена склонна к более тяжелому течению чаще представляет непосредственную опасность для жизни пациента. С учетом этиологических факторов гангрены подразделяются на инфекционные, токсические, аллергические, ишемические и т. д. Кроме того, выделяют газовую гангрену, которая вызывается анаэробными микроорганизмами, поражает преимущественно мышечную ткань и имеет определенные особенности течения.
Симптомы гангрены
Сухая гангрена
Как правило, сухая гангрена развивается в случаях постепенного нарушения кровоснабжения. Чаще наблюдается у обезвоженных, истощенных пациентов, а также у больных сухого телосложения. Обычно бывает ограниченной, не склонна к прогрессированию. Ткани при этой форме гангрены сморщиваются, высыхают, уменьшаются в объеме, уплотняются, мумифицируются, становятся черными с синеватым оттенком или темно-коричневыми.
На начальных стадиях гангрены пациент испытывает сильные боли в области конечности. Кожа в зоне поражения сначала бледнеет, затем становится мраморной, холодной. Пульс на периферических артериях не определяется. Конечность немеет, чувствительность нарушается, однако болевые ощущения сохраняются даже в период выраженных некротических изменений. Длительная боль при гангрене обусловлена продолжительным периодом сохранности нервных клеток в очагах распада и сдавлением нервных стволов из-за реактивного отека тканей, расположенных проксимально (ближе к центру тела) от очага поражения.
Сухая гангрена начинается в дистальных (удаленных) отделах конечности, а затем распространяется вверх, до места с нормальным кровообращением. На границе пораженных и здоровых тканей образуется демаркационный вал. Если некротический участок не удалить оперативным путем, он постепенно отторгается сам, однако этот процесс занимает длительное время.
На начальных этапах очень важно не допустить перехода сухой гангрены с ее относительно благоприятным течением в более опасную и тяжелую форму – влажную гангрену. Поэтому до начала высыхания тканей необходимо обеспечить строгое соблюдение правил асептики. Пострадавшие участки укрывают сухими стерильными салфетками, проводят регулярные перевязки.
Распад некротизированных тканей при сухой гангрене практически не выражен. Малое количество всасываемых токсинов, отсутствие интоксикации и удовлетворительное общее состояние пациента позволяют не проводить раннее оперативное лечение. Хирургическое вмешательство при этой форме гангрены обычно выполняют только после того, как демаркационный вал полностью сформируется.
Влажная гангрена
Влажная гангрена обычно развивается в условиях внезапного, острого нарушения кровоснабжения пораженного участка. К этой форме гангрены больше склонны полные, «рыхлые», пастозные пациенты. Кроме того, влажная гангрена возникает при некрозе внутренних органов (легких, кишечника, желчного пузыря).
При влажной гангрене некротизированные ткани не высыхают. Вместо этого формируется очаг гниения. Продукты распада из этого очага всасываются в организм, вызывая тяжелую интоксикацию и серьезно нарушая общее состояние больного. В омертвевших тканях интенсивно размножаются микроорганизмы. В отличие от сухой гангрены, при влажном некрозе омертвление быстро распространяется на соседние участки. Демаркационный вал не формируется.
На начальных этапах развития влажной гангрены кожа на пораженном участке становится бледной, холодной, затем приобретает мраморную окраску. Возникает значительный отек. На коже появляются темно-красные пятна и пузыри отслоившегося эпидермиса, при вскрытии которых выделяется сукровичное содержимое. При осмотре хорошо видна синеватая венозная сеть. Пульс на периферических артериях исчезает. В последующем пораженный участок чернеет и распадается, образуя зловонную серовато-зеленую массу.
Состояние пациента с влажной гангреной резко ухудшается. Отмечаются выраженные боли, снижение артериального давления, учащение пульса, значительное повышение температуры, заторможенность, вялость, сухость во рту.
Из-за ухудшения общего состояния и интоксикации, обусловленной всасыванием продуктов распада тканей, резко снижается способность организма противостоять инфекции. Гангрена быстро распространяется, захватывая вышележащие отделы. При отсутствии своевременной специализированной помощи развивается сепсис и наступает смерть. Особенно тяжелое течение гангрены наблюдается у больных сахарным диабетом. Это обусловлено ухудшением микроциркуляции, нарушением обмена веществ и снижением общей сопротивляемости организма.
Чтобы предотвратить распространение инфекции при влажной гангрене, удаление пораженных тканей (ампутацию или некрэктомию) производят в самые ранние сроки.
Гангрена внутренних органов
Клинические признаки гангрены внутренних органов зависят от локализации патологического процесса. При состояниях, обусловленных некрозом органов брюшной полости, наблюдаются симптомы перитонита: повышение температуры, интенсивные боли в животе, не приносящие облегчения тошнота и рвота. При осмотре выявляется резкая боль при надавливании. Мышцы передней брюшной стенки напряжены. Определяются специфические симптомы (Щеткина-Блюмберга, Воскресенского, Менделя). Характерным признаком является симптом мнимого благополучия – резкая боль в момент перфорации, которая затем уменьшается, а через 1-2 часа вновь усиливается.
При гангрене легкого наблюдается высокая температура, проливные поты, вялость, учащение пульса и снижение АД. Состояние больного тяжелое и быстро ухудшается. При откашливании выделяется зловонная мокрота, которая при отстаивании разделяется на три части: нижнюю – густую крошковатую массу (разрушенную легочную ткань), среднюю – коричневую жидкую с примесью крови и гноя и верхнюю – пенистую. В легких прослушиваются множественные влажные хрипы.
Лечение гангрены
Лечение проводится в условиях стационара и включает в себя общие и местные мероприятия. При гангрене, возникшей вследствие воздействия химических и механических факторов (размозжение конечности, ожоги, отморожения и т. д.) пациента направляют к травматологам-ортопедам.
Выбор отделения при других видах гангрены зависит от локализации патологии: лечением гангрены органов брюшной полости (поджелудочной железы, аппендикса, желчного пузыря, кишечника), а также гангрены конечностей при сахарном диабете занимаются хирурги (отделение общей хирургии), лечением гангрены легкого – торакальные хирурги, лечением гангрены, обусловленной сосудистой патологией – сосудистые хирурги.
Пациенту с гангреной назначают постельный режим. Принимают меры для стимуляции кровообращения и улучшения питания тканей. Чтобы устранить рефлекторный спазм коллатеральных сосудов по показаниям выполняют новокаиновые блокады.
Проводятся общие лечебные мероприятия по улучшению функции сердечно-сосудистой системы, борьбе с инфекцией и интоксикацией. Производится внутривенное введение растворов, плазмы и кровезаменителей, при необходимости – переливание крови. Назначаются антибиотики и сердечные препараты.
При гангрене, развившейся вследствие поражения сосудов, одной из важнейших задач является восстановление кровообращения в еще жизнеспособных тканях. При тромбозах назначают тромболитические препараты. В случае необходимости выполняют оперативные вмешательства на артериях.
Тактика местного лечения зависит от вида гангрены. При сухой гангрене на начальных этапах проводится консервативная терапия. После формирования демаркационного вала и мумификации некротизированного участка выполняется ампутация или некрэктомия. Уровень ампутации выбирается так, чтобы максимально сохранить функцию конечности и при этом обеспечить благоприятные условия для заживления культи. В ходе оперативного вмешательства дистальная часть культи сразу закрывается кожно-мышечным лоскутом. Заживление происходит первичным натяжением.
При влажной гангрене показано немедленное иссечение некроза в пределах здоровых тканей. Некрэктомия или ампутация производятся в экстренном порядке. Конечность отсекается гильотинным способом. Формирование культи осуществляется после очищения раны. При гангрене внутренних органов проводится экстренное оперативное вмешательство для удаления некротизированного органа.
Прогноз и профилактика
Прогноз для сохранения пораженного участка неблагоприятный, для жизни при сухой гангрене благоприятный. Исход влажной гангрены зависит от распространенности поражения и наличия осложнений. Мероприятия по предупреждению гангрены включают в себя раннюю диагностику и своевременное лечение заболеваний, которые могут стать причиной развития некроза. При травмах проводится профилактика инфекции, принимаются меры по улучшению кровоснабжения пораженного участка.
Читайте также:

