Розовое пятно на руке не болит не чешется что может быть
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
- Аллергическая реакция;
- Гормональные всплески в организме;
- Заболевания внутренних органов;
- Не сбалансированное питание;
- Инфекционные заболевания;
- Стрессы и эмоциональные потрясения.
- Пересмотрите свой рацион питания – исключите продукты, которые могут обострять течение заболевания (цитрусы, шоколад, мед, яйца, сладкие газированные напитки, черный кофе);
- Носите белье только из натуральных тканей (лен, хлопок);
- Стирайте одежду и постельное белье детским мылом без отдушек и ароматизаторов;
- Используйте гипоаллергенную косметику по уходу за кожей;
- Так как стресс может усугубить течение заболевания и усилить зуд, принимайте успокоительные препараты на основе трав;
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера - болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя - маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогахкожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри.
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
- Пигментные. Кожа меняет цвет по причине дефицита или переизбытка мелатонина. Если пигмента слишком много, образования темные. При дефиците мелатонина появляются белые пятна на коже;
- Сосудистые. Оттенок кожных покровов меняется на участке прохождения патологического кровеносного сосуда. Возможно появление розовых пятен на коже, гемангиом, гематом;
- Искусственные. Пятно образуется при попадании красящих веществ в верхние слои кожи. Подобные изменения можно заметить на месте глубоких или обширных ран, татуировок.
- меланома кожи (рак);
- синдром Кушинга;
- грибковое заболевание;
- реакция на прием некоторых лекарств или токсических веществ.
- пораженные участки сильно чешутся, и зуд со временем усиливается;
- на гладкой коже появляются трещины, шелушения, мокнутие;
- пятно увеличивается в размере, меняет цвет или строение;
- поражение распространяется на другие части тела;
- при нажатии на участок пальцем ощущается боль;
- покраснение сопровождается отеком, воспалением.
- сердечно-сосудистые патологии;
- аутоиммунные болезни, например, псориаз;
- укусы насекомых;
- гельминтозы;
- неправильное питание и т. д.
- анализ крови общий, с лейкоцитарной формулой, биохимический или на уровень гормонов; при подозрении на системные или эндокринные болезни; для исключения злокачественных процессов;
- анализ на грибковую инфекцию, особенно если поражение кожи сопровождается изменением ногтевых пластин.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Появление на поверхности кожи розовых пятен нельзя игнорировать. Последствия при отсутствии своевременной медицинской помощи могут быть самыми разнообразными.
Дерматологи выделяют наиболее распространенные факторы, вызывающие появление на коже розовых пятен:
Кожные заболевания, вызывающие появление розовых пятен
В дерматологии многие заболевания характеризуются появлением на коже зудящих, шелушащихся пятен розового или красного цвета. Рассмотрим самые распространенные болезни:
-
– относится к заболеваниям кожи с хроническим течением и вызывается сбоями в аутоиммунной системе организма. Клинически псориаз проявляется появлением на коже красных и розовых шелушащихся пятен, которые утолщаются и зудят.
– заболевание кожи, характеризующееся появлением на ее поверхности розовых шелушащихся пятен. Излюбленными местами локализации розового лишая являются бедра, плечи, боковая поверхность туловища и спина. При расчесывании пятен на поверхности кожи остаются шрамы. Лечение заключается в назначении ультрафиолетовых облучений мест поражения, соблюдении диеты, приемом антигистаминных препаратов.
– заболевание кожи, возникающее вследствие гормональных нарушений в организме или наследственной предрасположенности. Может протекать в острой и хронической форме.
Конечно, каждое из вышеуказанных заболеваний кожи лечится по-разному, однако есть общие рекомендации, которые позволяют пациенту несколько облегчить течение болезни и не испытывать дискомфорта:
Для устранения зуда можно смазывать розовые пятна антигистаминные мазями.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
На сервисе СпросиВрача доступна консультация дерматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!



Добрый день.
Возможно это аллергическая реакция.
Можно принять лоратадин.
По возможности показаться дерматологу.

Добрый вечер Татьяна ! По фото похоже на розовый лишай Жибера , Лоратадин по 1 таблетке в сутки , крем элаком 2 раза в день, очень важно не мочить .

Нет , это не герпес 6 типа ,он может провоцировать появление Жибера , но это не доказано, это заболевание появляется в следствии простудных заболеваний , переохлаждение, снижение иммунитета .

Добрый день, большое пятно 1? Остальные маленькие?
Очень похоже на розовый лишай Жибера.
1.Ограничить контракт с водой, не мыться пока,не использовать гели для душа и не тереть мочалкой.
2.ксизал по 1 таблетке 1 раз в день 10 дней
3.Наружная терапия зависит от площади поражения, пятен насколько много? Можно Комфодерм к 1 раз в день 5 дней.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов.
Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой.
Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
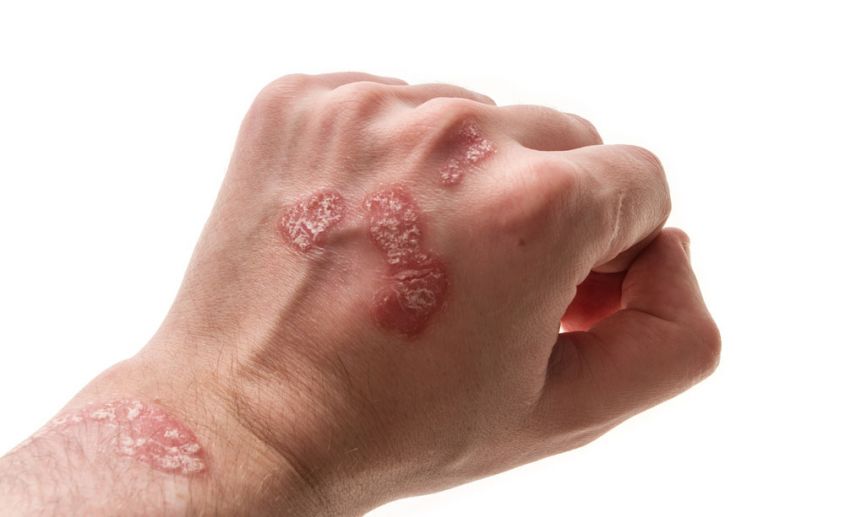
Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра . По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог , хирург, ревматолог, гепатолог.
В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Кожа – это самый большой и показательный орган человеческого тела. Цвет, состояние, степень увлажненности кожных покровов могут многое сказать о нашем здоровье. Поэтому важно обращать внимание на любые изменения. Появление пятна на коже может быть не просто косметическим дефектом, а первым признаком серьезной болезни.
Запишитесь на прием к врачу-дерматологу в клинику MedEx в Москве, чтобы развеять все сомнения.
Какими бывают пятна на коже тела
Пятном считают участок измененных тканей, которые отличаются от здоровой кожи цветом и/или строением.
По причине появления образования бывают:
О чем говорит оттенок пятна
Красные пятна на коже
Гиперемия (покраснение) может сопровождаться зудом, сухостью, шелушением. Если на коже обнаружены высыпания из мелких красных пятнышек, возможно заражение корью, ветрянкой, другими инфекциями. При этом тело чешется практически нестерпимо, а в первые часы или дни заболеваний в больших количествах образуются новые волдыри.
Если на коже появились пятна крупные, плоские, темно-красного или бордового цвета с локализацией в области шеи и груди, возможно, человек сильно волнуется или находится в стрессе. После успокоения образования исчезнут.
Красная сыпь часто наблюдается при крапивнице, местной аллергии, экземах, дерматитах, грибковых болезнях (лишаях).
Белые пятна на коже
Нарушение пигментации чаще всего обусловлено воздействием ультрафиолета. Вследствие эндокринных или аутоиммунных заболеваний кожа человека становится чрезмерно восприимчива к солнечным лучам и реагирует снижением количества мелатонина в клетках. Белые пятна могут быть симптомом витилиго или более серьезной патологии – лейкодермии.
Темные коричневые пятна на коже
В патологических участках скапливается избыточное количество мелатонина. У большинства людей есть врожденные (родимые) пятна темного цвета, которые не представляют опасности. Оттенок кожных покровов может измениться после длительного пребывания на солнце или в результате гормональных изменений, например, во время беременности.
Более серьезные причины появления темных пятен:
Розовые пятна на коже
Самая частая причина – контактный дерматит или аллергия на мыло, стиральный порошок, продукты питания и т. д. Пятна имеют достаточно спокойный и безобидный вид, но могут сильно чесаться, сопровождаться слезотечением, чиханием. Если на патологических участках наблюдается выпадение волос, возможно развитие дерматомикоза.
Еще одна причина пятен на коже розового цвета – лишай Жибера. Высыпания образуются после перенесенной инфекции или на фоне снижения иммунитета, локализуются в области бедер и спины.
Шелушащиеся пятна на коже
Шелушение – это отслоившиеся частицы эпидермиса с мертвыми клетками. К симптомам пятен на коже обычно добавляется зуд, чувство стянутости, сухость. Пациент расчесывает пораженные участки и рискует получить дополнительную инфекцию. Причин шелушений множество: от реакции на новый крем для лица до экземы, отрубевидного лишая и других патологий.
Мнение эксперта
Мнение эксперта Пятна на коже действительно могут быть симптомом болезни, но это не значит, что нужно идти к врачу с каждым образованием. Иногда достаточно использовать подходящий крем, исключить контакт с аллергеном, и высыпания пройдут самостоятельно. Пигментные пятна также могут рассматриваться как вариант нормы – они образуются на теле человека в течение всей жизни.
Как понять, что высыпания требуют лечения:
Один или несколько из перечисленных симптомов – повод обратиться к врачу. Чем раньше начинают лечить болезнь, тем благоприятнее прогноз.
Ильина Татьяна Андреевна
Врач-дерматовенеролог, кандидат медицинских наук
Стаж 22 года

Другие возможные причины высыпаний
Спровоцировать зуд и пятна на коже могут следующие причины:
Диагностика пятен на коже
Диагностикой высыпаний должен заниматься опытный врач. Доктор оценивает форму, цвет, размер пятна, делает предварительные заключения, назначает анализы и обследования. При необходимости пациента направляют на консультацию к смежным специалистам, например, онкологу или венерологу.
Для уточнения диагноза может потребоваться:
По результатам исследований назначают комплексное лечение пятен на коже. Использовать мази, таблетки, примочки и другие средства без назначения врача запрещено. Самолечение смажет клиническую картину и затруднит диагностику. Например, когда грибок начинают мазать гелями от аллергии, результат анализа может быть ложноотрицательным.
Чтобы записаться на осмотр к дерматологу в клинику MedEx, оставьте заявку в форме обратной связи. Мы перезвоним вам и предложим удобное время для консультации.
Читайте также:

