Ребенок не может наступить на пятку что это может быть как лечить
Обновлено: 01.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в стопе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Стопа состоит из 26 костей, которые, соединяясь между собой, образуют несколько суставов, скрепленных многочисленными упругими мышцами и прочными связками. На ней лежит вся тяжесть тела человека, поэтому боль в стопе вызывает не только дискомфорт, но во многих случаях ограничивает двигательную активность.
В одних случаях при сборе анамнеза врачу достаточно таких характеристик боли в стопе, как ее локализация и условия возникновения, а также наличие сопутствующих заболеваний и прочих симптомов, которыми эта боль сопровождается (онемения стопы, зуда кожи и др.). В других – поиск причины боли требует тщательного лабораторного и инструментального обследования.
Разновидности боли в стопе
По длительности различают:
- Острую боль в стопе – такое явление чаще всего связано с травмами - переломами костей, разрывом или растяжением связок, сильным ушибом.
- Хроническую боль, которая беспокоит пациента в течение длительного времени, в некоторых случаях при отсутствии должного лечения у человека формируется вынужденный тип походки, что связано с попытками сохранить функцию передвижения, щадя при этом пораженную конечность. Причинами такого состояния могут быть как заболевания непосредственно стопы, так и патологии различных систем организма.
- Диффузную боль – захватывает всю стопу.
- Локальную боль – четко ограничена определенной зоной.
Следующая причина – воспалительные процессы, затрагивающие суставы стопы. К ним относятся подагра, хондрокальциноз (псевдоподагра), ревматоидный артрит.
Подагра – это заболевание, возникающее вследствие нарушения обмена мочевой кислоты. Отложение в суставах солей мочевой кислоты носит название подагрического артрита. При этом заболевании чаще всего поражается первый плюснефаланговый сустав, что проявляется сильнейшим приступом боли, покраснением этого сустава, отеком, повышением температуры. Обычно обострение подагрического артрита длится 6–7 дней.
Ревматоидный артрит – системное заболевание, при котором в том числе поражаются суставы стоп и кистей. Характерна утренняя скованность и боль в кистях и стопах.
Боль в стопе может быть симптомом патологии костных структур. В этом случае речь может идти о таких заболеваниях как остеомиелит, остеопороз, бурсит головки плюсневой кости и т.д.
Остеомиелит может стать следствием открытых переломов, инфицированных ран, оперативных вмешательств на стопе. Проявляется нарастанием боли, ухудшением общего состояния. Боль пульсирующая, распирающая, усиливающаяся при любых движениях.
При остеопорозе из-за снижения плотности костной ткани нарушается ее прочность. Этому состоянию способствуют гормональная перестройка у женщин в период климактерия и во время беременности, некоторые эндокринные заболевания, недостаточное поступление кальция и фосфора извне, а также чрезмерные нагрузки на опорно-двигательный аппарат.
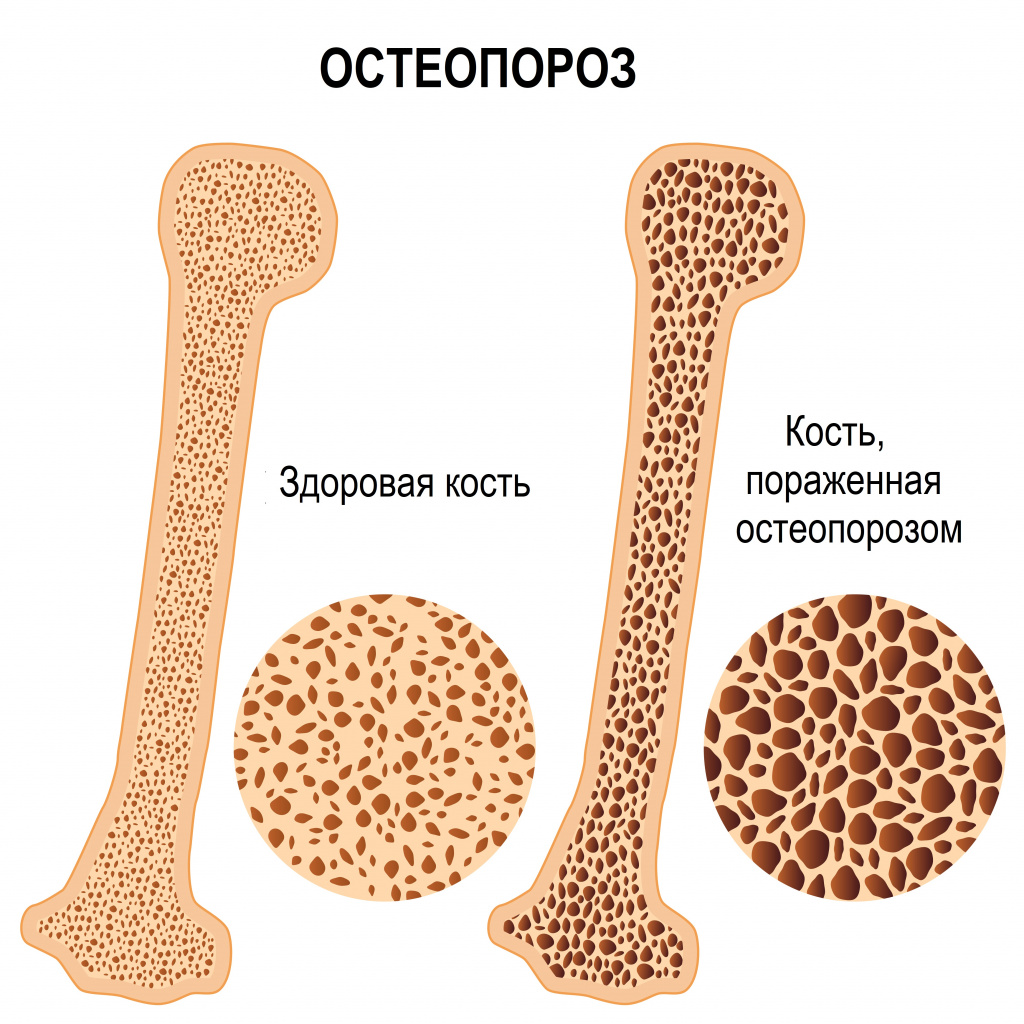
Бурсит головок плюсневых костей – это изменения в суставных сумках суставов стопы, связанное с их повышенной травматизацией из-за возрастного истончения защищающих их жировых прослоек. Проявляется появлением болящих «шишек» в проекции суставов стоп.
К заболеваниям связочного аппарата стопы с болевым синдромом относят, например, подошвенный фасциит. Пяточная фасция – это пластинка из соединительной ткани, которая начинается от пяточной кости и заканчивается прикреплением к головкам плюсневых костей. При повышенных нагрузках, избыточном весе, плоскостопии фасция растягивается и травмируется, что вызывает развитие в ней воспаления. Такое состояние носит название подошвенного фасциита и проявляется болью в подъеме стопы и по ее бокам.
Отличительной особенностью этого заболевания также является то, что боль возникает по утрам, после ночного отдыха, усиливается при нагрузке, а в некоторых ситуациях может привести к хромоте.
Состояние, когда происходит окостенение фасции в месте ее прикрепления к пяточной кости и возникает сильная боль в пятке при ходьбе, называют пяточной шпорой.
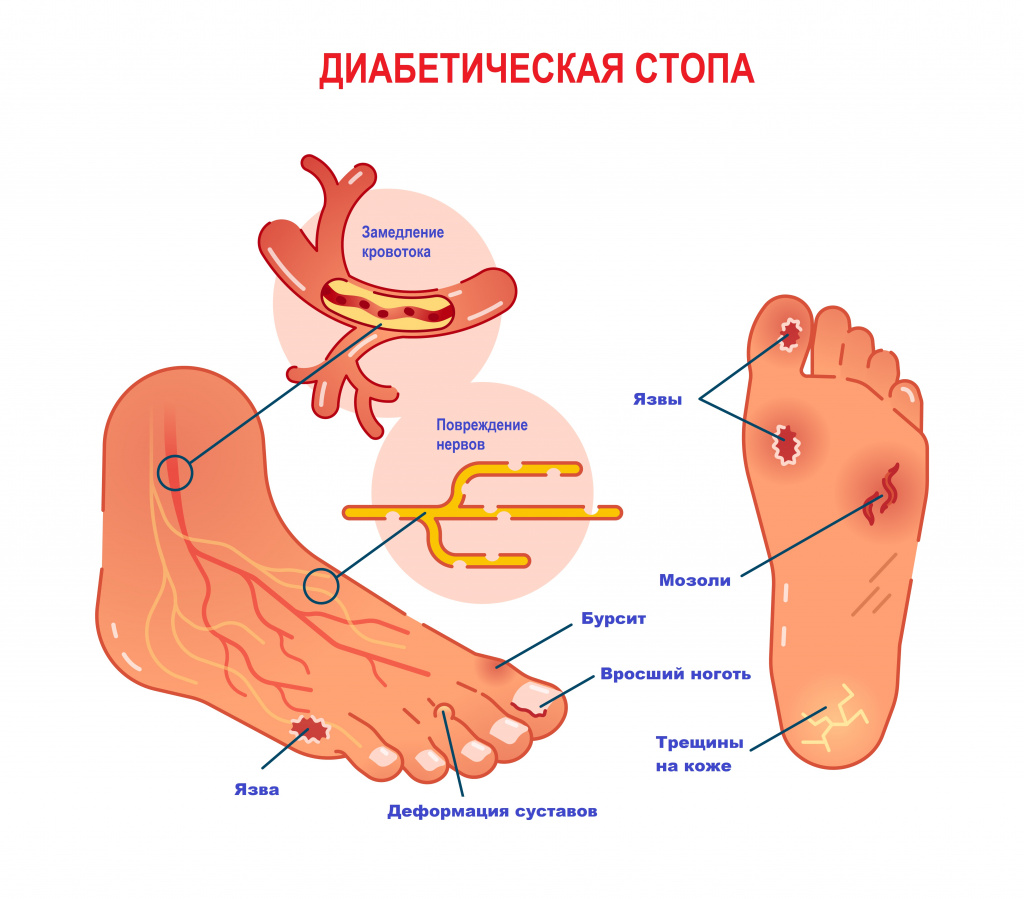
Причиной боли в стопах может быть сахарный диабет – заболевание, при котором из-за нарушения обмена глюкозы страдают и сосуды микроциркуляторного русла. Диабетическая остеоартропатия (разновидность диабетической стопы) поражает преимущественно плюснепредплюсневые сочленения. Боль в стопах вначале неинтенсивная, но по мере развития патологического процесса становится продолжительной, появляется даже в покое, формируется грубая деформация стоп.
При нейропатической форме диабетической стопы формируются зоны с гиперкератозом, на их месте образуются болезненные язвы и трещины.
Для ишемической формы диабетической стопы характерны боли при ходьбе, стойкая отечность стоп, ослабление пульсации артерий.
Диабетическая стопа с развитием гангрены, наряду с облитерирующим атеросклерозом и эндартериитом, является одним их самых серьезных осложнений при сахарном диабете.
Плоскостопие характеризуется изменением формы свода стопы, что ведет как к перераспределению нагрузки на кости и мышцы стопы, так и к передавливанию сосудов и нервов, проходящих в той части подошвы, которая в норме в акте ходьбы не участвует. К причинам развития плоскостопия можно отнести перенесенный в детстве рахит, ношение неправильно подобранной неудобной обуви, занятия тяжелой атлетикой, врожденную слабость соединительной ткани, врожденную разницу в длине ног и т.д.
Воспалительные процессы в мягких тканях стопы также становятся причиной боли. При попадании инфекции в мелкие ранки во время педикюра или травматизации кожи пальцев ног может развиться панариций (гнойное воспаление околоногтевых тканей).
Для панариция характерна стреляющая боль в пораженном пальце, нарушающая сон, выделение гноя из ранки, покраснение и отек пальца.
Вросший ноготь (онихокриптоз) – это врастание ногтевой пластинки в боковой край ногтевого валика. Проявляется это состояние дергающей болью в пораженном пальце, отеком; возможно осложнение в виде присоединения инфекции.
К каким врачам обращаться при боли в стопе
Боль в ступне приносит существенный дискомфорт и часто затрудняет передвижение, поэтому следует заранее решить, к какому врачу обратиться, чтобы избежать длительного стояния в очередях и лишних походов в клинику. Как правило, диагностикой, лечением и реабилитацией людей с деформирующим или травматическим поражением костей, суставов, мышц, связок опорно-двигательной системы занимается ортопед. Однако пациентам с сахарным диабетом в первую очередь нужно записаться на прием к эндокринологу , а с сосудистыми проблемами - к врачу-флебологу. Ревматологи занимаются терапией заболеваний, связанных с хроническими поражениями соединительной ткани. Врач-травматолог консультирует пациентов с травмами стопы. При появлении симптомов, напоминающих клинику вросшего ногтя, остеомиелита или панариция, необходимо обратиться к хирургу.
В большинстве случаев помощь может быть оказана на амбулаторном этапе, но иногда требуется госпитализация.
Диагностика и обследования при боли в стопе
Диагноз «Остеопороз» выставляется на основании рентгенографии костей и данных анализов крови на содержание кальция, фосфора и прочих необходимых показателей.
Рентгенологическое исследование стопы в двух проекциях позволяет диагностировать травмы и другие патологические изменения, в том числе и плоскостопие.

Подошвенный (плантарный) фасциит или пяточная шпора – заболевание стоп у детей, характеризующееся формированием острого костного выступа в месте крепления подошвенной фасции к пяточной кости.
Общие сведения
Патология сопровождается выраженной болью и дискомфортом не только при ходьбе, но и в состоянии покоя преимущественно в ночное и утреннее время.
Причины развития пяточной шпоры у детей
В нормальном состоянии фасция всегда натянута, что обеспечивает защиту костных и мышечных структур стопы от повреждений. При травмах, воспалительных процессах и избыточном скоплении солей кальция целостность волокон нарушается, и на этом месте постепенно появляется костный вырост, который именуется экзостозом.
Основными причинами формирования у детей разного возраста костных остеофитов, создающих шпору, являются:
- плоскостопие, при котором нагрузка на связочный аппарат и мышцы стопы распределяется неправильно и неравномерно;
- лишний вес, способствующий усиленному давлению на нижние конечности;
- ношение слишком тесной, узкой, тяжелой и неудобной обуви, не соответствующей размеру стопы;
- малоподвижный, сидячий образ жизни;
- некоторые заболевания опорно-двигательного аппарата, провоцирующие смещение осевой нагрузки на скелет, например, сколиоз;
- наследственная предрасположенность;
- слишком активные занятия спортом и другими физическими дисциплинами;
- нарушения обмена веществ и заболевания, сопряженные с работой эндокринной системы;
- различные травмы костно-суставной структуры нижних конечностей (вывихи, растяжения, переломы, сильные ушибы);
- сосудистые заболевания, при которых нарушено кровоснабжение стоп;
- патологии, затрагивающие костные и хрящевые ткани (артрозы, артриты, деформации конечностей и т.д.).
В некоторых случаях отправной точкой для развития заболевания становится инфекционно-воспалительный процесс в окружающих тканях, а также состояния, при которых наблюдается уменьшение плотности костных структур.
В группе риска находятся дети, регулярно испытывающие вертикальные статические нагрузки (бег, прыжки в длину, длительная ходьба), находящиеся на этапе гормональной перестройки организма, имеющие проблемы с усвоением кальция и фосфора.
Классификация
Согласно международному реестру заболеваний МКБ-10, плантарный (подошвенный) фасциит относится к патологиям костно-мышечной системы и соединительной ткани. Заболевание бывает односторонним, когда остеофиты формируются на одной стопе, и двусторонним, при котором шпоры поражают подошвы обеих ног.
Путь развития плантарного фасциита можно разделить на три этапа:
- первый этап, энтозопатия, характеризуется первоначальными патологическими изменениями подошвенной фасции под воздействием какого-либо травмирующего фактора;
- второй этап, фасциоз, протекает с асептическим воспалением подошвенной фасции, то есть процесс возникает без участия чужеродных болезнетворных микроорганизмов;
- третий этап, кальцификация, предполагает избыточное скопление солей кальция в месте повреждения фасции и, как следствие, формирование костных наростов.
Процесс образования остеофитов достаточно длительный и занимает от 2 недель до нескольких месяцев в зависимости от характера травмы и причины патологии.
Симптомы пяточной шпоры у детей

Ключевой признак заболевания – острая боль в области пятки, возникающая при ходьбе и упоре на ногу. На начальных этапах развития заболевание проявляется только при интенсивных физических нагрузках, а в состоянии покоя дискомфорт и болезненные ощущения исчезают полностью. По мере разрастания остеофитов шпора увеличивается, доставляя выраженные неудобства уже при малейшем давлении на стопу.
Дети с таким заболеванием жалуются на ощущение постороннего предмета в подошве стопы, просят родителей вытащить несуществующую занозу. Характерный симптом пяточной шпоры у детей – циклическое возникновение болей, что объясняется достаточно просто: в состоянии покоя укороченные волокна фасции начинают постепенно восстанавливаться, и резко вставая, оказывая нагрузку на стопу, ребенок вызывает новые микроповреждения тканей, что сопровождается острой болезненностью. Во время же активных физических нагрузок боль притупляется, ощущения ослабевают, при этом определенный дискомфорт сохраняется. После того, как ребенок успокоится, отдохнет, травмированные волокна опять дадут о себе знать новым витком боли.
Еще один явный признак пяточной шпоры – изменение походки. Дети, чувствуя болезненность, неосознанно начинают избегать давления на поврежденную область, из-за чего походка становится неуверенной, меняется осевой наклон, основная нагрузка с пяток переходит на носовую часть. В результате ребенок ходит буквально «на носочках», благодаря чему страдает координация и повышается риск формирования поперечного плоскостопия. В особо запущенных случаях дети с пяточной шпорой не могут передвигаться без дополнительной опоры.
Диагностика
Диагноз пяточной шпоры устанавливается на основании:
- жалоб пациента или его представителей;
- данных визуального осмотра;
- характеристик клинических проявлений;
- объективных данных рентгенографического обследования стопы;
- информации, полученной в ходе ультразвукового исследования мягких тканей подошвы.
В некоторых случаях могут понадобиться также лабораторные анализы для выявления признаков воспалительного процесса, оценки уровня мочевой кислоты, а также магнитно-резонансная или компьютерная томография. Иногда при нарушениях кровоснабжения нижних отделов ног проводится дуплексное сканирование сосудов.
Лечение пяточной шпоры у детей

Терапией плантарного фасциита занимаются ортопеды, травматологи и хирурги. Детям лечение при пяточной шпоре подбирается индивидуально с учетом личных параметров маленького пациента, особенностей общего здоровья, наличия острых или хронических патологий. Основными критериями выбора тактики терапии остаются причина возникновения шпоры, степень повреждения фасций и характер клинических проявлений.
В комплекс лечения могут входить:
- медикаментозные препараты, действие которых направлено на снятие болевого синдрома, угнетение воспалительных процессов;
- лекарственные средства, улучшающие кровоток;
- препараты, необходимые для сдерживания сопутствующих патологий;
- физиотерапевтические методики, способствующие улучшению кровоснабжения поврежденных тканей и ускорению регенерации, усиливающие действие медикаментов;
- массажные техники, помогающие стимулировать обмен веществ и кровоток в стопе.
Дополнительно специалисты могут назначить курс ударно-волновой терапии, целью которой становится разрушение солевых отложений и снижение скорости формирования новых остеофитов. В некоторых случаях применяются лазерные методики, улучшающие снабжение тканей питательными элементами.
Дополнительно для укрепления мышечно-связочного аппарата и соединительных волокон рекомендуется курс гимнастических упражнений и лечебного массажа. Также желательно соблюдать здоровый рацион питания, избегать продуктов, богатых искусственными ароматизаторами, следить за весом ребенка.
В ситуациях, когда медикаменты в сочетании с другими терапевтическими способами не приносят желаемого результата, показано хирургическое лечение. Оно заключается в ручном удалении костного выступа посредством иссечения поврежденных фасций. В детском возрасте к такому способу решения проблемы прибегают крайне редко, так как в большинстве случаев после операции у пациента значительно меняется анатомия стопы.
Профилактика
При адекватном и своевременном лечении с заболеванием удается справится без каких-либо последствий для организма. В случае, если терапия не проводится или подобрана неправильно, выполняется не в полном объеме, из-за смещения нагрузки вероятно развитие артритов, артрозов нижних конечностей, плоскостопия, сколиоза и других ортопедических заболеваний.
В качестве профилактических мер, способных значительно снизить риск возникновения плантарного фасциита в детском возрасте, специалисты советуют:
- подбирать удобную, соответствующую размеру стопы обувь с хорошей фиксацией ноги, высоким, плотным супинатором и ортопедической подошвой;
- учить детей чередовать физические нагрузки с отдыхом, чтобы не занятия спортом и другими активными дисциплинами не привели к травмам стопы;
- контролировать здоровое питание школьников и подростков, не допуская ожирения;
- обеспечивать малышам адекватное физическое воспитание;
- предупреждать травмы;
- своевременно лечить заболевания позвоночника, эндокринные нарушения и другие болезни;
- незамедлительно обращаться к ортопедам за помощью при подозрении на деформацию конечностей и другие ортопедические патологии.
Специалисты также настоятельно не рекомендуют для лечения пяточной шпоры в детском возрасте использовать какие-либо методики народной медицины. Применение неопробованных средств может стать причиной ожогов и механических травм кожи, непредсказуемых аллергических реакций.
Записывайтесь на прием в клинику «СМ-Доктор», чтобы получить больше достоверной информации о подошвенном фасциите, пройти обследование и подобрать рациональную схему лечения. Прием звонков и онлайн-заявок на сайте ведется круглосуточно.
Врачи:

Детская клиника м.Улица 1905 года

Ушиб голеностопного сустава и щиколотки у ребенка – травматическое повреждение мягких тканей, полученное в результате падения с различных высот, прямого механического удара или длительного сдавливания конечности. Ведущими признаками состояния становятся боль, затрудненное движение, отечность.
Общая информация
Дети подвижны, любознательны и далеко не всегда внимательны, что часто приводит к различным травмам нижних конечностей. Большинство из них приходится на долю голеностопного сустава, который представляет собой сочленение сразу трех костей и при ходьбе, беге получает наибольшую нагрузку, а также на щиколотки и лодыжки.
Причины ушибов голеностопа, щиколотки

Основная масса повреждений становится следствием всевозможных падений, как с возвышенностей, велосипедов, так и с высоты своего роста. Ребенок может споткнуться, поскользнуться, оступиться, врезаться – буквально любая ситуация чревата ушибом.
Другими возможными причинами травмы могут послужить:
- дорожно-транспортные происшествия с участием детей;
- различные ЧП (обрушение здания, пожары, наводнения и т.д.);
- драка, физическое воздействие со стороны других детей или взрослых;
- внешний прямой удар по лодыжке и голеностопу, например, летящим на приличной скорости мячом, камнем;
- занятия спортивными и танцевальными дисциплинами, экстремальными видами, контактными играми.
Голеностопный сустав, а также пятки, щиколотки и лодыжки у ребенка обладают различной восприимчивостью к ушибам. Например, кожа, связки и сухожилия более устойчивы, повреждаются реже. Больше всего при ударах страдает рыхлая подкожно-жировая клетчатка и мышечные структуры.
Симптомы ушибов голеностопного сустава у детей
При такой травме кости остаются целыми, повреждаются только мягкие ткани, а при сильном ударе затрагиваются мышечные волокна и хрящевые элементы. Состояние сопровождается острой болью сразу после получения ушиба, которая постепенно затихает и возобновляется только при надавливании или попытках активного движения.
Симптомами ушиба голеностопа, пятки и лодыжки также служат:
- сильный отек, припухлость в области травмы;
- покраснение кожи, формирование под ней гематом красно-багрового, иногда синюшного оттенка;
- повышение температуры тела в районе сустава;
- царапины, ссадины и другие повреждения кожи.
Ребенок, получив такую травму, не может самостоятельно передвигаться, жалуется на боль, онемение и снижение чувствительности в голени при попытках опоры на конечность.
Первая помощь при ушибах голеностопа
Клинические проявления сильного ушиба во многом схожи с признаками более серьезных травм (переломов, вывихов), поэтому после оказания неотложной помощи ребенка в обязательном порядке должен осмотреть профильный врач.
Алгоритм действий по оказанию первой помощи подразумевает:
- обеспечение полного покоя поврежденной области;
- обработку ссадин, царапин местным обеззараживающим средством, например, мирамистином, перекисью водорода;
- фиксацию сустава в неподвижном положении с помощью тугой повязки, ортеза, шины, имеющихся подручных средств;
- наложение на место удара охлаждающего элемента (пакета со льдом, снегом или водой, замороженных продуктов питания в ткани и т.д.);
- вызов скорой помощи или самостоятельную транспортировку пострадавшего в приемный покой ближайшего травмпункта.
При сильной боли разумно будет дать ребенку обезболивающий препарат, соответствующий возрасту и весу малыша.
Важный момент: прикладывать холод необходимо не менее, чем на 15–20 минут, после чего сделать небольшой перерыв на 5–10 минут и повторить процедуру. Такие действия помогут снизить боль, уменьшат отек, замедлят формирование подкожных гематом.
В ситуации, когда у ребенка кроме ушиба голеностопа имеются другие травмы, на теле видны открытые раны, есть подозрение на переломы и повреждения внутренних органов, экстренные службы нужно вызывать сразу до оказания первой самостоятельной помощи.
Диагностика ушибов голеностопа у детей
Сначала врач тщательно осмаривает поврежденную конечность, оценивает состояние и цвет кожи, выраженность отека, интересуется обстоятельствами травмы и особенностями здоровья ребенка. При наличии данных, свидетельствующих о возможности более серьезных травм, специалист назначает рентгенографическое исследование голеностопного сустава.
В случае, если полученной информации недостаточно, проводится компьютерная или магнитно-резонансная томография. Для оценки состояния кровеносных сосудов и мышечных структур выполняется УЗИ мягких тканей.
Лечение ушибов голеностопного сустава у детей

В подавляющем большинстве ситуаций пострадавший ребенок нуждается в консервативной терапии. Она включает в себя:
- охлаждающие компрессы на протяжении первых 2–3 дней после получения травмы;
- нанесение на область ушиба специальных мазей и кремов, действие которых направлено на уменьшение гематом и отечности;
- прием обезболивающих препаратов;
- минимальную двигательную активность;
- фиксацию травмированного сустава в неподвижном положении.
В дальнейшем для ускоренного восстановления голеностопа врачи-травматологи подбирают схему физиотерапевтических процедур, которые улучшают кровообращение, способствуют рассасыванию синяков и ускоряют процесс выздоровления. Чаще всего используются:
- СВЧ-терапия, благотворно действующая на кровеносные сосуды;
- УВЧ-терапия, снижающая риск развития посттравматических воспалительных процессов;
- магнитотерапия, укрепляющая стенки капиллярных сосудов и ускоряющая замену поврежденных клеток новыми элементами;
- электрофорез с различными лекарственными средствами.
В сложных случаях, когда ребенок наряду с ушибом получил другие травмы или же удар был настолько сильным, что повредил связочный аппарат, может потребоваться дополнительное лечение, в том числе и хирургическое вмешательство.
Прогноз и профилактика
В большинстве случае незначительный ушиб голеностопного сустава, лодыжки, щиколотки и пятки проходит без последствий в течение 7–14 дней. Сильные повреждения потребуют больше времени – от 14 дней до 2–3 месяцев. Скорость выздоровления зависит от своевременности начатого лечения, правильности оказанной первой помощи, характера полученной травмы.
Возможными осложнениями ушиба голеностопа могут стать:
- присоединение вторичного воспалительного процесса;
- изменение походки, обусловленное нарушением функций сустава;
- различные дегенеративные заболевания суставных тканей (артрозы, артриты и т.д.).
При частых однообразных травмах связки, хрящевые и мягкие ткани теряют свою эластичность и прочность, что может стать причиной развития хронического синовита, бурсита и ряда других дегенеративных заболеваний.
Полностью защитить ребенка от любых травм невозможно в принципе, но шанс снизить вероятность тяжелых повреждений имеется. Для этого желательно:
- обучать детей с самого раннего возраста правилам поведения на дорогах, игровых площадках, в многолюдных местах;
- не разрешать маленьким детям без сопровождения взрослых кататься на высоких горках, ледовых катках, аттракционах, каруселях и т.д.;
- приобретать защитные элементы для детей, увлекающихся велосипедами, самокатами, единоборствами и потенциально опасными хобби.
Больше узнать о мерах профилактики детского травматизма и получить личную консультацию опытных травматологов можно в клинике «СМ-Доктор». Служба приема звонков работает круглосуточно без выходных и праздничных дней.
Врачи:

Детская клиника м.Улица 1905 года
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в пятке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль в пяточной области не только вызывает дискомфорт, но и лишает человека возможности долго стоять и нормально передвигаться. Боль обычно возникает вследствие воспалительных изменений тканей, окружающих пяточную кость, и часто носит длительный и рецидивирующий характер. Пяточная кость – наиболее крупная из всех костей стопы, и на нее приходится наибольшая нагрузка при ходьбе.

Разновидности боли в пятке
В зависимости от заболевания, которое сопровождается болью в пятке, характер болевого синдрома будет различаться. Возможна острая боль, возникающая при ходьбе и в положении стоя. Боль может появляться утром, когда человек встает после сна, затем она уменьшаться или проходить совсем. В других случаях боль в пятке носит ноющий характер и не связана с нагрузкой на ногу. При ряде заболеваний боль беспокоит не только при ходьбе, но и ночью, в покое. Иногда вместе с болью ощущается онемение, покалывания и «мурашки», кожа может краснеть, появляются отеки.
Боль может усиливаться при разгибании стопы, а в некоторых случаях вызывает ограничение подвижности в голеностопном суставе.
Возможные причины боли в пятке
Причины боли в пятке можно разделить на физиологические и патологические. К первым относится перенапряжение стопы из-за ношения неудобной обуви или обуви с плоской подошвой и без супинатора, из-за длительного стояния, из-за повышенной нагрузки на стопу во время беременности или при быстром наборе веса.
Патологическими причинами служат различные заболевания и травмы.
Тендинит ахиллова сухожилия и подошвенный фасцит (пяточная шпора). При физических нагрузках и перерастяжении сухожилий, прикрепленных к пяточной кости, возникает их воспаление, которое проявляется болью в пятке и в области сухожилия при физических нагрузках, локальным отеком по задней стороне пятки, чувством слабости в голеностопном суставе. Сгибание и разгибание стопы болезненно. Тендинит ахиллова сухожилия (ахиллодиния) часто бывает следствием спондилоартрита (заболевания межпозвоночных дисков), гипермобильности суставов (наследственного заболевания или предрасположенности), плоскостопия, укорочения одной из нижних конечностей вследствие перекоса таза при межпозвоночных грыжах.
Подошвенный фасциит, или пяточная шпора, также характеризуется воспалением подошвенного связочного аппарата. Следствие этого процесса – формирование пяточной шпоры, то есть краевых костных разрастаний (остеофитов). Пациенты отмечают боль при ходьбе и стоянии по всей подошвенной поверхности стопы.
Тарзальный туннельный синдром характеризуется поражением волокон большеберцового нерва вследствие его сдавления между связками голеностопа при травмах, костных разрастаниях и опухолях мягких тканей. Синдром сопровождается жгучей болью и покалыванием в области пятки, а иногда и всей подошвы. Боль усиливается при разгибании стопы. Возможно изменение чувствительности кожи в области подошвы. При тарзальном туннельном синдроме часто нарушаются функции стопы и походка.
Травматические повреждения пяточной кости (ушиб, трещина, перелом). Травма пяточной кости чаще возникает при падении или прыжка с высоты в вертикальном положении. Сильный удар приводит к ушибу или нарушению целостности кости (часто сочетается с переломами других костей нижних конечностей) и вызывает резкую боль, невозможность опоры на пятку, отек, который охватывает стопу и нижнюю часть голени.
Повреждение пяточной кости редко сопровождается внешним нарушением целостности мягких тканей, чаще отмечаются гематомы на боковых поверхностях стопы.
Ахиллобурсит - заболевание характеризуется воспалением синовиальной сумки, которая располагается между пяточным сухожилием и пяточной костью, и проявляется болью внизу и сзади пятки, в месте прикрепления ахиллова сухожилия к пяточному бугру, покраснением и отеком в области пяточного бугра, а также частичным ограничением подвижности стопы. Причинами ахиллобурсита могут быть травматические повреждения вследствие ношения тесной обуви, избыточные физические нагрузки на голеностопный сустав, деформация Хаглунда. Реже заболевание обусловливают метаболические и гормональные нарушения, аллергические реакции, аутоиммунные заболевания, инфекции.
Реактивный артрит - артрит суставов, частью которых является пяточная кость (сочленения пяточной кости с костями предплюсны – таранной и ладьевидной).
Болезнь развивается как следствие перенесенных инфекционных заболеваний (чаще всего – урогенитальных).
Болевой синдром появляется через две недели – месяц после перенесенной инфекции. Выраженная боль чувствуется не только при нагрузке, но и в покое. Могут поражаться обе пятки, отмечаются припухлость и покраснение.
Инфекционные заболевания (туберкулез, гонококковая инфекция, остеомиелит пяточной кости) – довольно редкая причина возникновения боли в пятке. Микобактерии туберкулеза и гонококки могут развиваться в губчатых костях и эпифизах трубчатых костей, что приводит к их локальной деструкции. Процесс сопровождается болью, отеком в области голеностопного сустава и покраснением. Нарушается подвижность стопы.
Деформация Хаглунда - окостенение пяточной кости, при котором происходит костно- хрящевое разрастание в области пяточного бугра, сопровождающееся появлением нароста (остеофита) в области прикрепления ахиллова сухожилия. К такой патологии могут приводить высокий свод или плосковальгусная деформация стопы (сочетание плоскостопия и вальгусной деформации стопы – отклонения большого пальца в сторону остальных пальцев), снижение эластичности сухожилий.
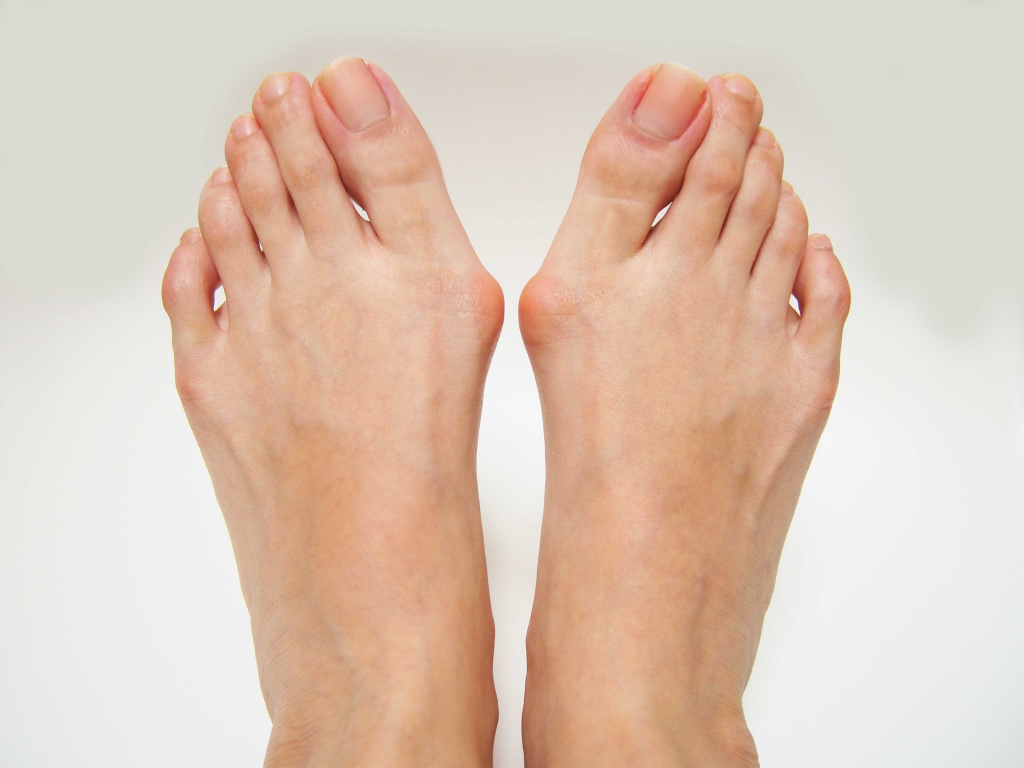
Вальгусная деформация обеих стоп
Постоянное трение ахиллова сухожилия приводит к развитию воспалительного процесса и изменению хряща, иногда с образованием острых шипов. Пациенты могут заметить твердый выступ на задней поверхности пятки. Функция стопы, как правило, не нарушается, но воспаление суставной сумки и оболочки сухожилия приводит к болевому синдрому при ходьбе, а иногда и в покое.
Заболевание чаще отмечается у женщин молодого возраста из-за ношения неудобной обуви на высоких каблуках.
Эпифизит пяточной кости - это заболевание развивается у детей в возрасте 8–15 лет из-за нарушения процессов оссификации (окостенения) пяточной кости. В норме пяточная кость формируется в результате деятельности двух центров окостенения. Один из них функционирует с рождения ребенка, другой – примерно с 8 лет. Между центрами окостенения располагается хрящевая ткань, которая со временем преобразуется в костную. В случае перегрузки хрящевой ткани между этими двумя участками возможна деградация хряща или частичный разрыв, что сопровождается воспалением и болью на задней и боковой поверхности пятки, усиливающейся при нагрузке. Наблюдается ограничение амплитуды движения, а при разрыве хряща – отек и покраснение.
Остеохондропатия апофиза бугра пяточной кости, или болезнь Хаглунда–Шинца - заболевание характеризуется асептическим (неинфекционным) омертвением бугра пяточной кости, которое возникает из-за ее травмы, ношения неудобной обуви, вследствие наследственной предрасположенности и нарушения гормонального баланса. Прикрепленные к бугру сухожилия при перенапряжении постоянно травмируют кость, что вызывает боль и отек, которые усиливаются после нагрузки и при разгибании стопы. Над пяточным бугром можно увидеть припухлость. Замечено, что болезнь Хаглунда–Шинца чаще встречается у девочек в возрасте 12–16 лет.
Боль в пятке могут причинять дерматологические и сосудистые патологии, которые диагностируются у больных сахарным диабетом (трофические язвы при синдроме диабетической стопы), при варикозном расширении вен, тромбофлебите. Пациенты испытывают незначительную дергающую, тянущую боль, быструю утомляемость. Наблюдаются отеки стоп, перемежающаяся хромота.
К каким врачам обращаться при боли в пятке
При боли в пятке, особенно в случае травмы, рекомендуется обратиться к травматологу-ортопеду. В некоторых случаях требуется консультация инфекциониста и других специалистов для определения заболеваний, которые вызвали появление боли.
Диагностика и обследования при боли в пятке
При появлении боли в области пятки необходимы тщательный сбор анамнеза и инструментальные исследования. В первую очередь назначают клинический анализ крови, а также анализы на инфекционные заболевания – хламидийную и гонококковую инфекции, туберкулез.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пяточная шпора: причины появления, симптомы, диагностика и способы лечения.
Определение
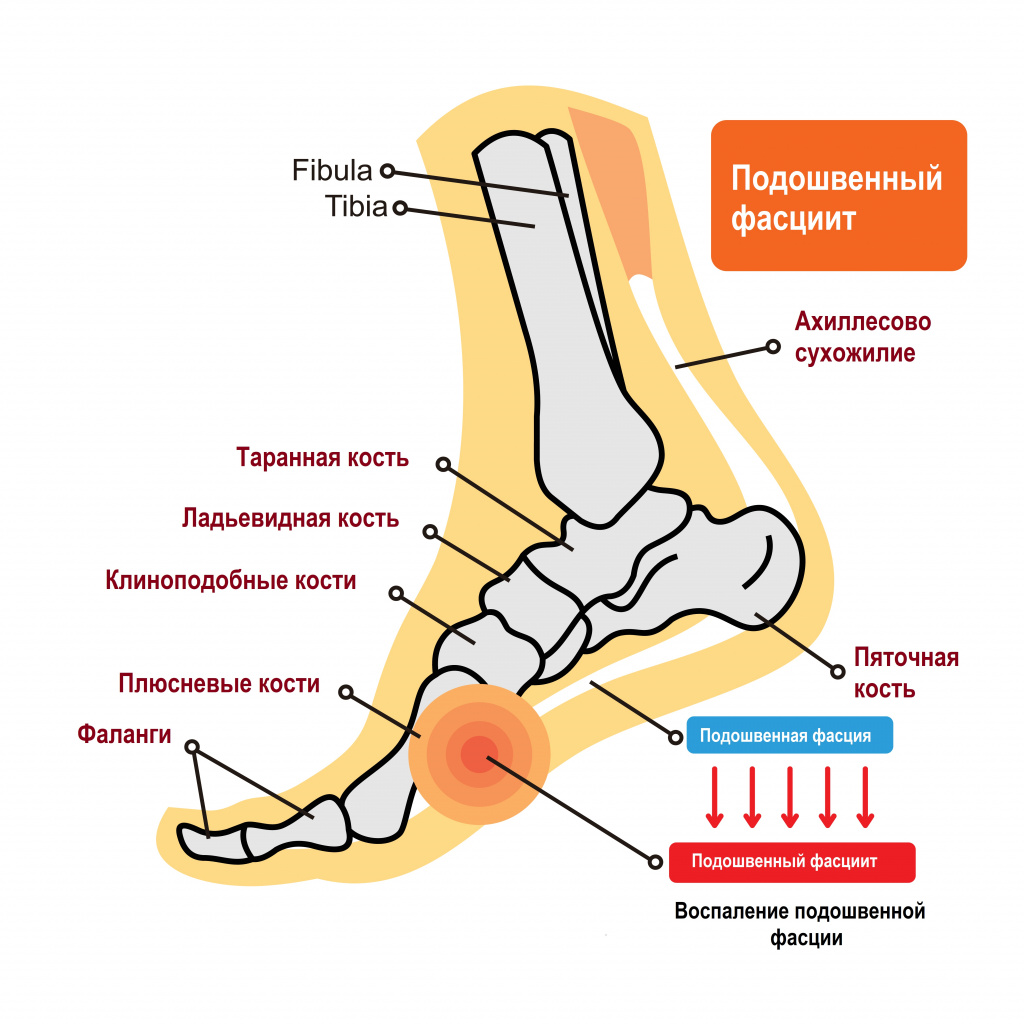
Пяточной шпорой, или подошвенным фасциитом, называют заболевание стоп с характерным хроническим асептическим (без бактериального агента) воспалением в области прикрепления большой связки на подошве стопы (подошвенного апоневроза, или фасции) к пяточной кости. Подошвенный фасциит обычно формируется на задней или нижней поверхности пяточной кости, напоминая шпору, что и обусловило его название.
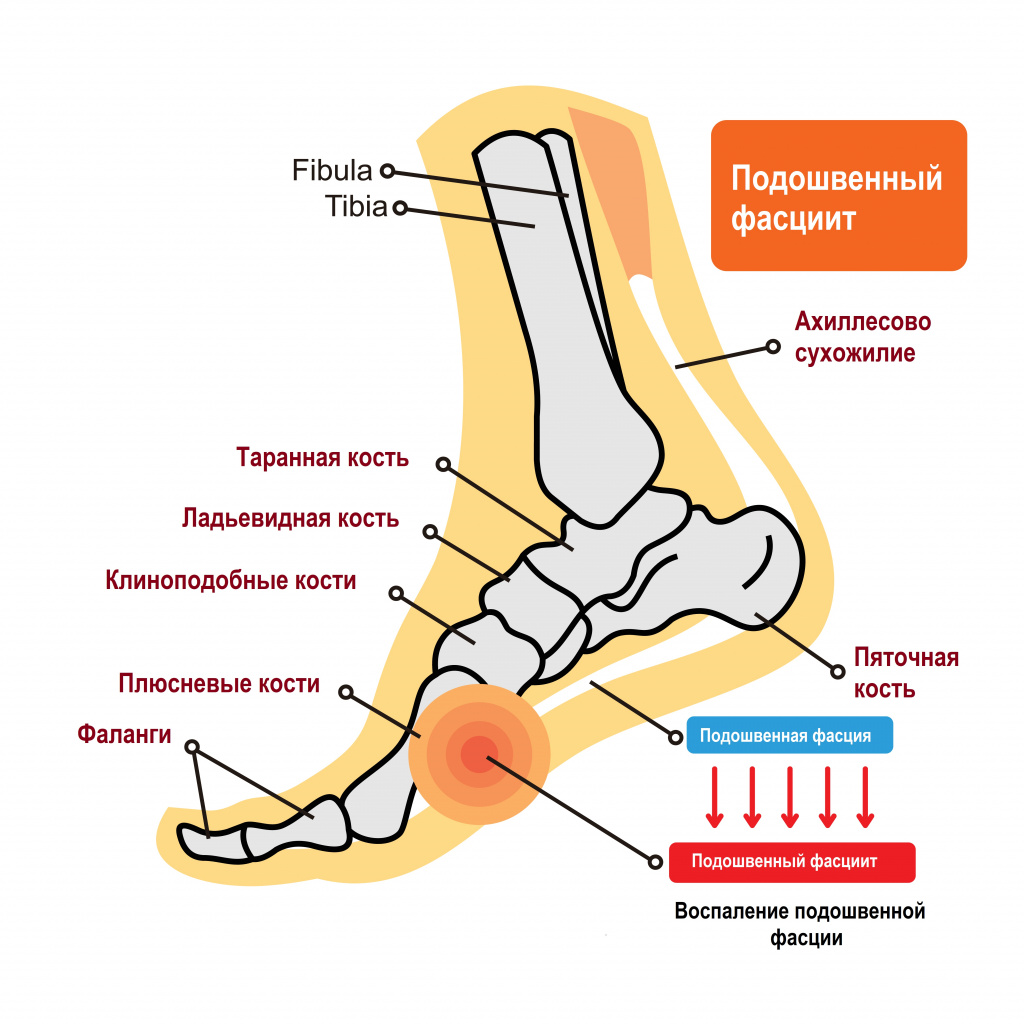
Причины появления пяточной шпоры
Подошвенная фасция — это пучок волокон, соединяющих пяточный бугор с фалангами пальцев. Она помогает поддержанию формы ступни и свода стопы. Нормальная анатомия стопы устроена так, чтобы человек при ходьбе не ощущал боли - для этого имеется подошвенный апоневроз, который играет роль амортизатора (мостика) для свода стопы.
Одна из современных теорий, объясняющих процесс формирования синдрома пяточной шпоры, состоит в том, что воспаление вызвано хронической микротравматизацией апоневроза при его растяжении.
В результате неправильного положения костей стопы друг относительно друга во время ходьбы происходит постоянное перерастяжение связки, приводящее к появлению мелких разрывов, отека и боли. В результате многократных разрывов возникает воспаление и укорочение волокон подошвенного апоневроза, они теряют свою эластичность. Включается патологическая обратная связь: чем больше микроразрывов, тем сильнее воспаление, тем короче связки, тем чаще микроразрывы. Вынужденной защитой организма от травм и разрывов является укрепление волокон подошвенного апоневроза в области прикрепления к пяточной кости. На следующем этапе происходит формирование остеофитов на пяточной кости, которые и получили название «пяточная шпора». Таким образом, сам нарост на пяточной кости является лишь реакцией организма на воспаление, но не первопричиной боли.
Предрасполагающими факторами к развитию шпоры являются плоскостопие, избыточный вес, чрезмерные перегрузки стопы, очень высокий или низкий свод стопы, врожденные и приобретенные деформации стоп, сколиоз, остеохондроз, деформирующий артроз тазобедренного или коленного суставов, артриты различной этиологии, сахарный диабет.
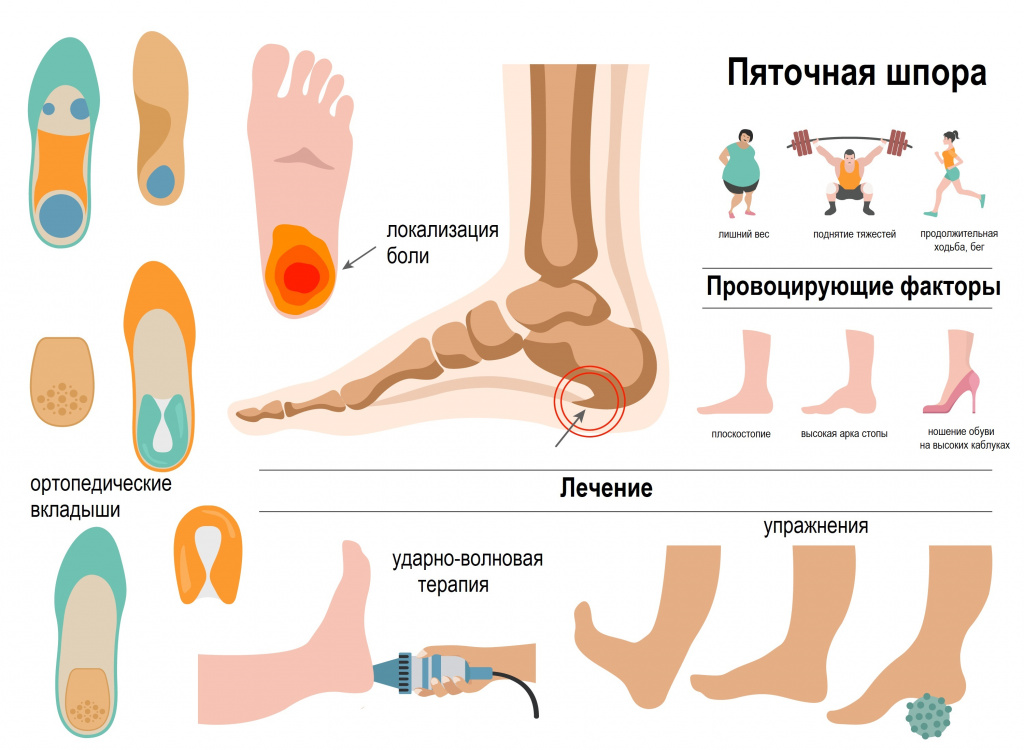
Заболевание нередко диагностируется у профессиональных спортсменов, бегунов и танцоров, а также у людей, чья работа связана с длительным пребыванием в положении стоя, с продолжительной ходьбой по твердой поверхности, частым ношением тяжестей.
Возможно, это объясняется регулярным ношением обуви на высоком каблуке. В 90% случаев заболевание развивается на фоне плоскостопия, при котором меняется распределение нагрузки на стопу и происходит перенатяжение подошвенной фасции.
Классификация заболевания
По международной классификации болезней МКБ-10 пяточная шпора (M77.3) относится к болезням костно-мышечной системы и соединительной ткани. Пяточные шпоры могут быть односторонними и двусторонними, то есть на стопах одной или на обеих ног.
Симптомы пяточной шпоры
Заболевание обладает настолько характерной симптоматикой, что не заметить его или перепутать с какой–либо другой патологией просто невозможно. Типичные симптомы подошвенного фасциита:
- жгучая, пронзительная боль в пятке;
- очаг боли находится глубоко, прямо перед пяткой и чаще с внутренней стороны пятки;
- боль острее проявляется утром и в конце утомительного дня;
- боль усиливается при длительном стоянии, сидении;
- первые шаги после сна особо болезненны, а по мере ходьбы боль немного утихает;
- беспокоит сильнее при ходьбе босиком, в плоской обуви без каблука;
- боль может присутствовать в обеих стопах, но, как правило, одна нога болит сильнее;
- неправильный поворот стопы, косолапость.
При задней пяточной шпоре болезненность наблюдается у места прикрепления ахиллова сухожилия при ходьбе и давлении задником обуви.
Взаимосвязи между размерами шпоры и тяжестью симптоматики не существует. Многие крупные шпоры являются бессимптомными, небольшие по размеру шпоры могут вызывать невыносимую боль, а многие пациенты имеют выраженные жалобы, хотя на рентгенологических снимках признаков наличия шпор нет.
Диагностика пяточной шпоры
Обследование пациентов с пяточной болью начинают с оценки общего состояния здоровья (включая историю лечения пяточной боли), профессиональной деятельности, увлечений, изменения веса или совпадения начала симптомов с увеличением физической активности.
Для уточнения диагноза пяточной шпоры используют различные инструментальные методы:
-
Рентгенография пяточной области необходима для исключения перелома, если в анамнезе есть указания на травму. На ранних этапах формирования пяточная шпора на рентгенограмме не визуализируется.
Рентгенологическое исследование стопы в двух проекциях позволяет диагностировать травмы и другие патологические изменения, в том числе и плоскостопие.
Магнитно-резонансная томография – исследование, позволяющее детально изучить структуру мягких тканей, обнаружить патологические изменения, оценить степень их распространения и локализацию.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
-
и биохимический анализы крови для выявления воспалительного процесса, оценки уровня мочевой кислоты;
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Комплексное ультразвуковое сканирование сосудов нижних конечностей для диагностики нарушения кровообращения.
Патологией стопы занимаются травматологи-ортопеды, хирурги. Необходимый перечень физиотерапевтических процедур, массаж и лечебную гимнастику назначает врач-физиотерапевт. При наличии сопутствующих заболеваний могут потребоваться соответствующие лабораторные и инструментальные исследования, консультации узких специалистов.
Лечение пяточной шпоры
Одной из основных целей лечения пяточной шпоры является контроль болевого синдрома и снятие воспаления. Реальный эффект может быть получен только при комплексном подходе.
Метод разгрузки стопы. Самым действенным способом лечения является возращение стопы при ходьбе в правильное положение, восстановление арки продольных сводов и уменьшение давления на пяточную область. Рациональным считается ношение ортопедической обуви, которая предотвращает перерастяжение подошвенной связки и оказывает максимальный амортизирующий эффект, создавая комфорт во время ходьбы.
Один из наиболее доступных вариантов – изготовление индивидуальных супинаторов, делающих возможным физиологичную постановку стопы.
Лекарственная терапия. В настоящее время для лечения пяточной шпоры применяют препараты из группы нестероидных противовоспалительных средств в виде мазей, кремов. таблетированных или инъекционных форм. Стоит заметить, что это симптоматический метод лечения, который не дает стойкого обезболивающего эффекта и не влияет на течение заболевания, а также имеет множество нежелательных побочных эффектов.
Кортикостероиды обычно используют для уменьшения боли и воспаления. Хотя подошвенный фасциит является скорее дегенеративным, чем воспалительным процессом, о чем свидетельствуют данные о краткосрочном терапевтическом эффекте кортикостероидов. Наибольшее распространение при лечении пяточной шпоры получили инъекции гормональных препаратов.
Напряжение икроножных мышц усугубляет течение заболевания и усиливает пяточную боль, поэтому для ее уменьшения можно использовать миорелаксанты.
В сочетании с анальгетиками они значительно повышают эффективность лечения и позволяют снизить дозы обезболивающих препаратов.
- электрофорез с гиалуронидазой или 5%-ым раствором хлористого кальция: введение препаратов в толщу тканей с помощью электрического тока;
- сонофорез с гидрокортизоном: обработка тканей ультразвуковыми волнами, улучшающими проникновение лекарственных средств;
- ультразвуковая терапия: прогрев тканей и снижение воспалительных реакций с помощью ультразвуковых волн;
- магнитотерапия;
- грязевые и минеральные ванны;
- лазеротерапия: прогревание глубоких слоев тканей лазером способствует местному улучшению кровотока.
Лечебная физкультура и массаж. В подострый период, когда интенсивность боли уменьшилась, к лечению добавляют физические упражнения, направленные на растяжение икроножных мышц голени и подошвенной фасции, улучшение подвижности голеностопного сустава, а также укрепление мышц, отвечающих за правильную постановку стопы во время движения. Массаж улучшает обменные процессы в тканях, убирает болевой синдром, связанный с рефлекторным мышечным спазмом.
Лечебная физкультура и массаж направлены на коррекцию биомеханики тела, что позволяет значительно облегчить течение болезни и является профилактикой ее рецидивов.
Хирургическое лечение. Избавиться от крупной пяточной шпоры можно только хирургическим методом. При выборе классического варианта операции хирург разрезает фасцию полностью и удаляет костный выступ. Более современной и щадящей методикой является радиочастотная микротенотомия. Суть операции заключается в устранении поврежденных тканей с помощью радиочастотных волн.
Локальное введение гормонов (кортикостероидов) в место воспаления и хирургическое вмешательство являются крайними мерами, к которым прибегают только в тех случаях, когда другие методы лечения не принесли желаемого результата.
В сложных случаях, характеризующихся длительным и рецидивирующим течением, хирургическое лечение является безальтернативным методом.
Осложнения
Главным осложнением пяточной шпоры является ухудшение качества жизни, связанное с болевым синдромом и невозможностью вести активный образ жизни. У больных нередко нарушается сон, усиливается тревога, раздражительность. Они вынуждены избегать опоры на больную пятку и переносить вес на здоровую конечность. Это отрицательно сказывается на походке и осанке и повышает риск поражения суставов нагружаемой конечности. При выраженном болевом синдроме появляется асимметрия осанки, что приводит к прогрессированию остеохондроза и возникновению болевого синдрома в области поясницы. Вследствие этого больной вынужден ограничивать двигательную активность.
Другие осложнения, такие как отрыв фасции от места крепления и нагноения, встречаются редко.
Профилактика пяточной шпоры
Развитие пяточной шпоры в большинстве случаев можно предупредить. Рекомендуется обеспечивать регулярный отдых стопам в комбинации с правильными упражнениями, устраивать перерывы на разминку в работе, если она связана с постоянной нагрузкой на стопы.
Полезно носить индивидуальные ортопедические стельки, прилегающие к ступне по всей площади, - они позволяют уже в первые недели постоянного ношения восстановить нормальную высоту свода стопы и, таким образом, уменьшить натяжение подошвенной фасции.
Чтобы снизить выраженность боли в пяточной области и уменьшить нагрузку на подошвенный апоневроз, следует делать более короткие шаги, не ходить босиком, исключить бег, танцы, ношение нерациональной обуви.
- Резник Л.Б., Ерофеев С.А., Силантьев В.Н., Турушев М.А., Кузнецов Н.К. Современное состояние проблемы хирургического лечения подошвенного фасциоза (обзор литературы). Гений ортопедии, журнал. Т. 24. № 4, 2018. С. 515-520.
- Шпоры костные. Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание, том 27.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

