Пятно на локте как йод
Обновлено: 29.04.2024
Физиологические причины шелушения локтей
Чаще всего с такой проблемой сталкиваются люди, имеющие от природы сухую кожу. У них нарушен защитный кожный барьер, снижена работа сальных желез, а в дерме недостаточное количество межклеточного матрикса. Сухость беспокоит пациентов круглый год, усиливаясь в жаркое время, после интенсивного загара, в периоды сильных морозов и сухого воздуха в помещениях, когда включают отопление.
Другие популярные причины, почему трескаются локти:
- привычка сидеть, опираясь на локти, которая характерна для офисных сотрудников, студентов, учителей и представителей других видов сидячей работы;
- регулярный прием горячих ванн, которые иссушивают кожу и лишают ее естественного защитного слоя (гидролипидной мантии);
- чрезмерное увлечение жесткими мочалками, пилингами и скрабами с крупными абразивными частицами;
- использование некачественных гелей для душа с агрессивными поверхностно активными веществами;
- ношение синтетических вещей, колючих шерстяных изделий, форменной одежды из некачественных грубых материалов;
- недостаточное внимание к гигиене локтевой зоны во время принятия душа.
Выше перечислены «безопасные» причины, из-за чего кожа на локтях может трескаться и болеть. Они не связаны с внутренними нарушениями в организме. В большинстве случаев после устранения провоцирующего фактора и должного ухода за кожными покровами неприятные симптомы исчезают.
Болезни, которые вызывают шелушение локтей
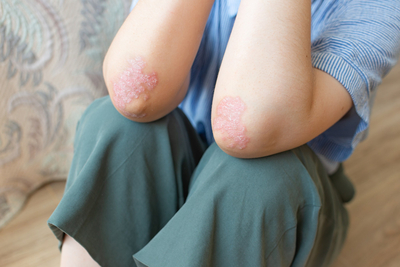
Если же не удалось обнаружить ни одного ситуативного объяснения появления неприятных симптомов, стоит задуматься о состоянии здоровья. Врачи предупреждают, что шелушение и чрезмерная сухость могут быть одними из первых симптомов соматического заболевания.
Сильное шелушение и трещины на локтях вызваны такими патологиями:
- Дерматологические болезни. В локтевой зоне возможны проявления контактного дерматита, атопического дерматита, экземы, псориаза и других хронических дерматозов. Зачастую у пациента присутствуют характерные очаги шелушения и гиперкератоза на других зонах тела. Еще одной типичной проблемой являются микозы – грибковые инфекции, вызывающие сухость, покраснение, зуд и шелушение.
- Эндокринные болезни. Сильная сухость и повреждения кожи — характерный признак для пациентов с сахарным диабетом. Также дерматологические симптомы типичны для гипотиреоза, недостаточности функции надпочечников. Женщины нередко сталкиваются с неэстетичными изменениями локтей в периоде менопаузы, при заболеваниях яичников.
- Заболевания ЖКТ. При расстройствах пищеварительной функции нарушается переваривание и всасывание питательных компонентов, витаминов и минералов, которые важны для красоты кожи. Если шелушение на локтях появляется одновременно с признаками нарушения работы кишечника, требуется помощь гастроэнтеролога.
- Авитаминозы. Недостаток витаминов — одна из самых распространенных причин кожных проблем, встречающаяся у людей разного возраста и пола. Неприятные симптомы связаны с дефицитом витаминов А, Д, Е, группы В. Большое значение для состояния дермы, волос и ногтей имеют микроэлементы цинк, медь, железо.
Как ухаживать за локтями, если кожа сухая и трескается
Основные правила ухода за локтевой зоной — регулярное питание и увлажнение. При имеющейся сухости и трещинах рекомендуют выбирать кремы с плотными масляными основами, которые хорошо смягчают и быстро убирают шелушения. Желательно, чтобы в составе уходовой косметики для тела были такие ингредиенты:
- оливковое масло — один из самых известных питательных и защитных компонентов косметики, который практически не вызывает аллергических реакций, подходит большинству пациентов;
- кокосовое масло – еще один интенсивный питательный ингредиент, который помогает при сильной сухости и обильных шелушениях;
- масло какао – мощный помощник для устранения сухости и трещин, который отлично ухаживает за кожей и смягчает ее;
- масло ши – популярный в последние годы компонент, который не только питает кожу, но и оказывает омолаживающий, регенераторный, антиоксидантный эффект.
Второй важный компонент домашнего ухода за локтями — щадящие пилинги. Мягкое отшелушивание ороговевших частиц делает кожу бархатистой и гладкой, предупреждает появление гиперкератоза и трещин. Для обработки локтей рекомендованы слабо концентрированные кислотные или ферментные составы. Такие химические пилинги предпочтительнее грубого механического отшелушивания, которое, наоборот, может спровоцировать обострение симптоматики.
Когда идти к врачу

В каких случаях стоит немедленно посетить доктора:
- трещины на локтях углубились и начали кровоточить;
- на коже появились участки изъязвления, нагноения, белого налета;
- от кожи исходит неприятный запах, несмотря на тщательное соблюдение гигиены;
- в области локтей возникли кожные наросты;
- шелушение и сухость распространяются на разные зоны тела и вызывают сильный дискомфорт.
Чтобы поставить правильный диагноз, врачу потребуются данные клинических анализов крови и мочи, исследований гормонального профиля, инструментальных методов визуализации. При выявлении патологии лечение неэстетичных изменений кожи локтей проводится комплексно: уходовые косметические средства назначаются одновременно с терапией основного заболевания.
По любым дерматологическим вопросам пациенты могут обратиться к врачам многопрофильного центра «МедПросвет». Наши специалисты подбирают доказательное лечение всех типов кожных проблем, а диагностика проводится быстро и без очередей. Для быстрой записи к врачу заполните онлайн-форму на этой странице.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
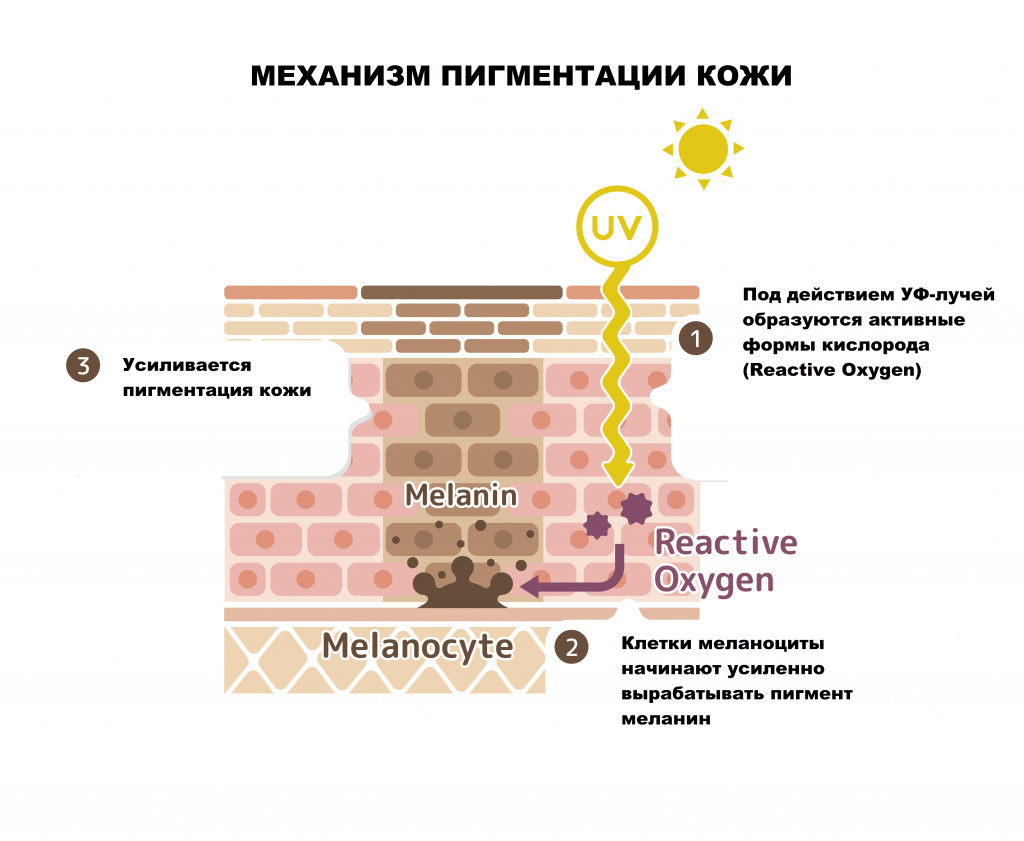
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтые пятна на коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кожа – это самый большой орган человеческого организма, который выполняет ряд функций: защитную (барьерную), секреторную, терморегуляционную, дыхательную, иммунную, экскреторную. Кроме того, кожа - важнейшее рецепторное поле нашего организма, поскольку в ней находится множество нервных окончаний.
Цвет кожи определяется несколькими факторами - количеством пигмента, вырабатываемого специальными клетками кожи (меланоцитами), кровенаполнением сосудов кожи (чем меньше кровоток в поверхностных сосудах, тем бледнее кожа), а также отложением в ней различных веществ, поступающих в организм извне или образующихся в процессе жизнедеятельности человека.
Разновидности пятен на коже
При описании различных изменений кожи, в том числе пятен, используется множество характеристик.
Пятна различаются по цвету - желтоватые, красноватые, коричневые, «кофе с молоком» и даже зеленые и синюшные.
Элементы могут быть единичными или множественными, располагаться локально на отдельной части тела или диффузно по всей его поверхности.
Желтые пятна могут возникать первично или как результат развития других морфологических элементов (папул, пузырьков и т.д.).
Возможные причины появления желтых пятен на коже
Изменение цвета кожи чаще всего обусловлено чрезмерной продукцией меланина. Это происходит из-за увеличения количества меланоцитов на определенном участке кожи, их местной активации (в результате, например, воспалительных процессов в данной области) и общей активации – под действием ультрафиолетовых лучей, гормонов и других биологически активных веществ, образующихся в организме.
При нарушении работы эндокринной системы сначала изменения цвета носят локальный характер и имеют вид небольших пятен, которые далее распространяются по всей поверхности тела.
Чрезмерное потребление продуктов и биологических добавок, содержащих каротин, может приводить к появлению желтоватого оттенка кожи диффузно или локально.
Желтые пятна на коже могут сформироваться у заядлых курильщиков. Как правило, они располагаются на пальцах, которыми человек держит сигарету. Их образование связано с местным токсическим действием никотина и смол, содержащихся в сигаретах.
Стоит упомянуть и о веснушках, которые, конечно, не являются заболеванием, но имеют желтый или желтовато-рыжий цвет.
Как правило, они появляются еще в детском возрасте у людей со светлой кожей.
Заболевания, при которых могут появиться желтые пятна на коже
Гиперпигментированные желтовато-коричневые пятна могут стать следствием разрешения первичных кожных элементов на коже после кори или грибковых инфекций.
Хлоазма (желтоватые пятна, часто локализующиеся на коже лица) формируется при патологиях печени (хроническом гепатите, циррозе), женских половых органов (эндометрите, сальпингите и др.), при нарушении менструального цикла, а также часто возникают во время беременности.

Линейная (так называемая темная линия) или мелкопятнистая гиперпигментация на лбу, похожая на хлоазму, цвета «кофе с молоком» может быть ассоциирована с опухолями головного мозга и сирингомиелией.
Другим заболеванием, для которого характерно наличие пятен цвета «кофе с молоком», является нейрофиброматоз. Кроме специфической гиперпигментации кожи могут появиться нейрофибромы и другие доброкачественные новообразования.
Желтоватые пятна вокруг рта (пигментный околоротовой дерматоз Брока) нередко возникают на фоне заболеваний желудочно-кишечного тракта и неврозов.
Одним из проявлений синдрома Блоха–Сульцбергера (наследственное недержание пигмента) становится появление желтых пятен, расположенных по боковым поверхностям туловища и на конечностях.
Гиперпигментированные пятна могут быть проявлением новообразований кожи, крови и других органов и систем, а также различных эндокринных заболеваний – например, болезни Аддисона (недостаточности надпочечников) и патологий щитовидной железы.
К каким врачам обращаться при появлении желтых пятен на коже
Чтобы разобраться в причинах появления желтых пятен на коже, потребуется консультация дерматолога или эндокринолога .
Диагностика и обследования при появлении желтых пятен на коже
Установление причин локального пожелтения кожи начинается с выяснения возможных провоцирующих факторов. Затем врач назначает исследования, которые помогут установить или дифференцировать диагноз.
-
Клинический анализ крови с определением лейкоцитарной формулы позволяет выявить анемию и другие поражения системы крови, в т.ч. заподозрить лейкозы, а также признаки воспалительного процесса в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Высыпания на коже в области локтевых суставов – одно из характерных проявлений экземы. После проведенного лечения они исчезают, а затем появляются вновь после стрессов или нарушения диеты. Экзема на локтях требует своевременного лечения, иначе сыпь распространится на другие участки тела и течение примет неуправляемый характер. Очень важно вовремя обращаться к специалисту, который назначит лечение и предупредит распространение патологического процесса. Специалисты московской клиники Парамита знают, как это делать.
Причины экземы на локтях
Экзема – это аллергическое заболевание с острым, подострым или хроническим течением. Основными проявлениями ее являются разнообразные кожные высыпания воспалительного характера, сопровождающиеся сильным зудом и жжением. Название болезни произошло от греческого слова еkzeо – вскипаю, так как самыми частыми элементами сыпи являются пузырьки с прозрачным содержимым.
В основе экземы на локтях лежат разные причины, поэтому и лечение требуется подбирать индивидуально. Главную роль играет наследственная предрасположенность, выраженная в особенностях работы нервной, эндокринной и иммунной систем. Это приводит к повышению чувствительности организма к воздействию различных внешних и внутренних пусковых факторов - триггеров. В результате развивается аллергическая реакция в виде воспаления кожи.
Внешние (экзогенные) причины
- длительное механическое воздействие – раздражение кожи;
- воздействие ультрафиолетовых лучей;
- поражение химическими веществами – средствами бытовой химии, химическими и биологическими веществами на работе;
- аллергенные кремы, гели для ухода за телом;
- укусы насекомых;
- ношение синтетических тканей;
- грибковые и бактериальные кожные инфекции;
- открытые травмы кожи;
- лекарственные препараты;
- пищевые аллергены;
- шерсть животных.
Экзема любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Внутренние (эндогенные) причины
- токсины и антитела, образующиеся на фоне хронических заболеваний и очагов инфекции;
- особенно часто причиной становятся гормональные сбои, сахарный диабет и заболевания органов пищеварения.
Основные виды локтевой экземы и первые признаки
Экзема на локтях может быть истинной, микробной или профессиональной. Каждый вид имеет свои проявления и формы.
Истинная экзема
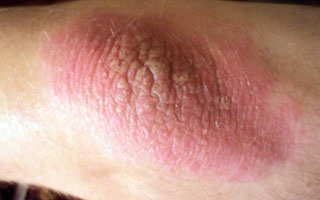
Заболевание может проявляться в виде симметричных высыпаний на тыльной поверхности локтей. Начинается остро, часто без видимой причины, поэтому называется идиопатическим (с неустановленной причиной). Течение быстро принимает подострый и хронический характер.
Сначала на тыльной поверхности кожных покровов рук в области локтевых суставов возникает участок покрасневшей отечной зудящей кожи. Затем на нем появляется пузырьковая сыпь. Пузырьки лопаются, появляются мелкие точечные эрозии с каплями серозного вещества на поверхности (серозные колодцы), поверхность мокнет, начинается развитие мокнущей экземы.
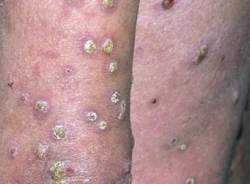
Через некоторое время острый воспалительный процесс стихает, часть пораженного участка покрывается корочками, соседствуя с пузырьками и эрозиями. Затем мокнутие прекращается, кожа покрывается корочками, начинает шелушиться. Переход в подострую и хроническую фазу сопровождается утолщением кожи с одновременным усилением ее рисунка – лихенизацией. Пораженные участи приобретают синюшный цвет, на них периодически появляются пузырьки, что говорит об обострении процесса. Течение может осложниться присоединением гнойной инфекции.
Одной из форм истинной экземы на локтях является пруригинозная экзема. Она характеризуется утолщением кожи в области локтей, появлением на ее поверхности мелких папул и пузырьков (везикул), которые не вскрываются и не образуют корочек. Эта форма заболевания протекает изначально хронически, часто рецидивирует, сопровождается лихенизацией и сильным зудом.
Микробная экзема
Заболевание развивается на фоне бактериальных (стрептококковых) или грибковых поражений кожи, ран, трещин и т.д. К инфекционному процессу присоединяется аллергический и аутоиммунный (аллергия на собственные ткани). В результате течение принимает длительный рецидивирующий характер. Микробная экзема на локтях изначально располагается асимметрично, но со временем аналогичные проявления появляются и на симметричных участках тела. Может иметь следующие формы:
Читайте также:

