Прыщики на сосочках у женщин что это такое
Обновлено: 07.05.2024
Не каждая женщина догадывается о том, что долгожданная беременность уже наступила. И действительно, первые признаки зарождения новой жизни легко принять за предвестники менструации. Как же определить беременность на ранних сроках и подготовиться к мысли о том, что у вас будет малыш? В этой статье мы дадим ответ на этот вопрос.
Общие сведения
Одни женщины довольно быстро догадываются, что им предстоит стать мамой, другие долго не замечают никаких изменений в своём состоянии. Но если вы прислушаетесь к себе, вам не составит труда распознать первые признаки беременности ещё до того, как тест покажет заветные две полоски. Это позволит как можно раньше обратиться к врачу, чтобы пройти необходимое обследование и обеспечить себе спокойствие на ближайшие девять месяцев.
Через сколько дней можно узнать о беременности
- самые первые дни после зачатия тело не даст вам никаких специфических сигналов. Признаки беременности на ранних сроках могут наблюдаться не ранее 8–10-го дня с момента оплодотворения яйцеклетки, когда эмбрион прикрепляется к стенке матки и в организм матери начинает вырабатываться гормон беременности — хорионический гонадотропин. Насколько заметно они проявляются, зависит от чувствительности организма к гормональным изменениям. На 20-й день развития эмбриона (совпадает с первыми днями задержки менструации) большинство женщин обычно догадываются о своём состоянии.
Важно! Стандартные экспресс-тесты определяют содержание в моче хорионического гонадотропина на 3–4-й неделе беременности, т. е. через 1–2 недели после оплодотворения1.
- этот период крайне важно, чтобы организм получал все необходимые витамины и минералы для развития малыша. Поэтому, как только вы начнёте подозревать, что ждёте ребёнка, начинайте принимать специальные витаминно-минеральные комплексы. Это важно потому, что формирование всех органов и систем эмбриона происходит с самых первых недель.
Первые признаки беременности
После оплодотворения яйцеклетки и её перехода из маточной трубы в полость матки в организме женщины происходит череда гормональных изменений, которые довольно быстро дают о себе знать в виде первых признаков беременности на ранних сроках1.
Увеличение и болезненность груди
Через несколько дней после предполагаемой даты менструации:
ареола соска расширяется и темнеет;
пупырышки на ареоле, так называемые бугорки Монтгомери, увеличиваются в размерах.
Если набухшая грудь вызывает дискомфорт и болезненные ощущения, попробуйте надевать мягкий бюстгальтер без косточек.
Важно! Молочные железы устроены таким образом, что в них отсутствует мускулатура, которая могла бы помешать коже растягиваться, поэтому во время беременности и лактации необходимо носить поддерживающий бюстгальтер и менять его в соответствии с ростом груди, чтобы избежать сдавливания.
Тошнота
Этот вероятный признак беременности нельзя назвать абсолютно достоверным, поскольку тошноту могут вызывать в том числе проблемы с пищеварением. Но в сочетании с другими симптомами тошнота достаточно часто сигнализирует о том, что у вас будет ребёнок. В первом триместре это абсолютно нормальное, хоть и неприятное проявление вашего нового состояния.
Тошнота чаще бывает лёгкой и наблюдается только по утрам, но если продолжается в течение всего дня и сопровождается рвотой, то необходимо обратиться к врачу. Несколько простых советов помогут вам легче пережить приступы, которые часто омрачают первые недели беременности.
- Если вам плохо по утрам, пейте больше жидкости. Прежде чем встать с постели, можно съесть нежирный йогурт — так вам будет легче. Не допускайте длительных перерывов между приёмами пищи, так как тошноту может вызвать даже повышенное слюноотделение, когда вы голодны. В качестве перекуса подойдут солёные крекеры и печенье.
- Исключите из рациона кофе с молоком, сладкое и жареное.
- Ешьте чаще, но небольшими порциями.
Помочь в уменьшении проявлений токсикоза могут витамины группы В и витамин D. Добавьте в свой рацион больше цельных злаков, хлеб грубого помола, говяжью печень, сыр, молочные продукты и орехи, капусту, яблоки. Кроме того, пополнить запасы этих компонентов могут витаминно-минеральные комплексы, специально предназначенные для приёма в 1-м триместре.
Частые позывы к мочеиспусканию
во время беременности у многих женщин наблюдается учащённое мочеиспускание. Это объясняется повышенной выработкой гормона ХГЧ. Особенно часто позывы в туалет беспокоят по ночам.
Тщательно следите за своим состоянием, пейте больше жидкости, чтобы восполнить её потери. В этот период полезны минеральная вода без газа, зелёный чай, морсы, компоты, соки, наполовину разбавленные водой. Они не только восполнят объем жидкости, но и помогут уменьшить выраженность тошноты.
Сверхчувствительность к запахам
Если вы испытываете тошноту от аромата утреннего кофе, духов или любого другого сильного запаха, не исключено, что вы ждёте ребёнка. Некоторые женщины отмечают повышенную чувствительность к запахам и резкую перемену вкусовых пристрастий как один из первых признаков беременности ещё до задержки месячных на ранних сроках. Не спешите избавляться от духов, аромат которых стал непереносим: после появления малыша на свет прежние ароматы и вкусы вновь станут вам приятны.
Чтобы уменьшить тошноту, провоцируемую запахами, чаще бывайте на свежем воздухе, больше гуляйте. Находясь дома, проветривайте помещение по 5–10 минут каждые два часа. Доступ свежего воздуха поможет уменьшить недомогание.
Cонливость и утомляемость
Снижение артериального давления в начале беременности и более интенсивные обменные процессы в организме нередко провоцируют сильнейшую усталость. Улучшить общее состояние помогут сбалансированное питание и прогулки на свежем воздухе.
Важно! Если на ранних сроках вас преследует головокружение, речь может идти об анемии, то есть недостатке железа, или об изменениях артериального давления. Необходимо проконсультироваться с врачом.
Для уменьшения риска развития анемии необходимо употреблять в пищу продукты, содержащие железо: красное мясо, субпродукты (говяжья печень, сердце). Чтобы железо лучше усваивалось из пищи, стоит добавить в рацион продукты, богатые витамином С: свежие овощи, цитрусовые, огородная зелень. Мясные блюда, дополненные овощным салатом, — отличный вариант. Пополнить запасы помогут специальные витаминно-минеральные комплексы для беременных с включением железа. В них содержится необходимая суточная доза этого минерала.
Задержка менструации
Один из самых достоверных признаков наступления беременности. После оплодотворения месячные прекращаются, поскольку эндометрий создаёт оптимальные условия для развития ребёнка. Однако нарушения цикла также могут быть связаны со стрессами, заболеваниями репродуктивных органов и гормональными сбоями.
Важно! Примерно через неделю после зачатия возможны небольшие кровянистые выделения, которыми сопровождается прикрепление оплодотворённой яйцеклетки в матке. Врачи называют это явление имплантационным кровотечением. Его также считают одним из ранних признаков беременности.
Важно! С самых первых дней, как вы узнаете о беременности, необходимо начать приём фолиевой кислоты. Активная форма этого вещества — метафолин. При поступлении в организм метафолин помогает правильному развитию сердца и мозга малыша.
Другие признаки беременности
Помимо прямых, существуют и косвенные признаки беременности, которые помогут подтвердить ваши догадки. Они также не должны вызывать у вас беспокойства.
Тяжесть внизу живота
Матка готовится принять своего нового обитателя, поэтому кровообращение в ней усиливается, что сопровождается характерными ощущениями в тазовой области.
Повышенный аппетит
- В начале беременности организм потребляет больше энергии — неудивительно, что вам постоянно хочется есть. Впрочем, приступы голода нападают и перед самым началом менструации, причиной также может стать стресс. В любом случае на фастфуд, сладкое и мучное налегать не стоит, особенно если беременность подтвердится.
Необходимо разнообразить свой рацион свежими фруктами и овощами, белковыми продуктами (рыба, курица). Отличным перекусом между приёмами пищи могут стать орехи, сухофрукты, молочные продукты (творог, йогурт). Они хорошо насыщают, не давая избытка калорий.
Бессонница
Случается, что в результате гормональной и психологической перестройки будущая мама с трудом засыпает и часто просыпается по ночам. Старайтесь компенсировать нехватку сна, отдыхая после обеда хотя бы по выходным, перед сном гуляйте на свежем воздухе и проветривайте спальню хотя бы 10–15 минут.
Важно! Ни в коем случае не принимайте снотворное без консультации с врачом. Есть много способов улучшения сна без лекарств. Помогает тёплый (не горячий) душ или ванна, чтение книги, расслабляющая музыка. Как минимум за час до сна необходимо отказаться от использования гаджетов и просмотра телевизора: они перегружают нервную систему. Тёплое молоко с ложкой мёда перед сном поможет засыпанию.
Запоры
Во время беременности усиленная выработка прогестерона расслабляет мускулатуру кишечника, что затрудняет работу пищеварения. Включите в меню в разумных количествах продукты с высоким содержанием клетчатки: цельно зерновой хлеб, фрукты, овощи.
- В регуляции работы кишечника помогает магний, также он участвует в передаче нервных импульсов и работе мышц. Магний содержится в злаках и орехах, тёмном шоколаде, бобовых, листовых овощах и молочных продуктах. Обеспечить организм суточной дозой магния поможет приём специализированного витаминно-минерального комплекса для беременных. Магний не только регулирует работу кишечника, но обладает седативным, антистрессовым действием и важен для профилактики повышенного тонуса матки.
Головная боль
Из-за тех же гормонов будущая мама на ранних сроках может испытывать головную боль. В таких случаях следует проконсультироваться с врачом, чтобы не пропустить перепады артериального давления.
Возьмите за правило с самого начала беременности регулярно измерять давление дважды в день: утром, только проснувшись, до завтрака и гигиенических процедур, и вечером, примерно в 19–20 часов, после 15-минутного отдыха.
Раздражительность
Многие беременные женщины жалуются на эмоциональную неустойчивость и перепады настроения на ранних сроках. Когда узнаете радостную новость о прибавлении в семействе, предупредите близких, что у ваших капризов была весьма уважительная причина.
Прыщи
Если вы забыли о высыпаниях на коже после того, как вышли из подросткового возраста, то во время беременности, вероятно, придётся вспомнить: прыщи снова могут появиться на лице и снова под влиянием гормонов. Наберитесь терпения, со временем состояние кожи придёт в норму.
Важно! в этот период обратить внимание на уход за лицом и телом. Иммунная система перестраивается, чтобы защищать не только вас, но и малыша, поэтому подбирайте гипоаллергенные средства для ухода. Они не содержат красителей и отдушек, которые могут раздражать кожу.
Пигментация на животе
Появление темной полоски, идущей от пупка к низу живота, также входит в список признаков беременности на ранних сроках.
Покалывания в поясничной области, внизу живота
Под действием гормона эстрогена связки становятся более эластичными, чтобы живот в дальнейшем мог беспрепятственно увеличиваться в объёме. Этот процесс может отозваться лёгким дискомфортом в области поясницы или внизу живота
Судороги в ногах
Если у вас сводит икроножные мышцы, это свидетельствует об изменении обмена веществ
- в сочетании с другими симптомами беременности сигнализирует о вашем состоянии. Проконсультируйтесь с врачом, он подберёт комплекс мер, которые избавят вас от судорог,
- расскажет о мерах профилактики варикозного расширения вен во время беременности. Носите обувь на невысоком каблуке, делайте ванны для ног с чередованием прохладной и тёплой воды, лёгкий массаж икроножных мышц и стоп.
Молочница
Увеличение количества вагинального секрета нормально во время беременности. Но если выделения стали творожистыми, обязательно проконсультируйтесь с врачом. В этих случаях повышается риск инфекционных осложнений, в том числе инфицирования плода.
Признаки беременности при кормлении грудью
Миф о том, что кормящая мать не может забеременеть, — один из самых устойчивых. Если рождение ещё одного ребёнка не входит в ваши планы, не забывайте использовать надёжные методы контрацепции. Выбрать контрацептив поможет врач. Если вы готовитесь подарить своему малышу брата или сестру, совсем не обязательно прекращать грудное вскармливание. Кормление грудью возможно и во время беременности, если это разрешит ваш врач. Важно, чтобы вы получали все необходимые минералы и витамины. Обратите внимание на достаточное поступление йода: он помогает в формировании мозга и щитовидной железы малыша.
Почему важна диагностика беременности
Чем раньше вы узнаете о том, что беременны, тем скорее встанете на учёт в женской консультации и встретитесь с врачами, которые исключат риск внематочной беременности, наследственные и генетические заболевания плода, а также дадут всю необходимую информацию о том, как себя вести во время беременности. Они подскажут вам правила питания и порекомендуют приём специальных витаминно-минеральных комплексов для правильного формирования органов и развития малыша, предупредят о том, какие изменения будут происходить с вами в этот период, и укажут сроки скрининговых обследований, которые позволяют оценить течение беременности и развитие плода.
Виды диагностики беременности
Тест на беременность
Уровень хорионического гонадотропина (ХГЧ) повышается постепенно, поэтому стандартный экспресс-тест на беременность выдаст достоверный результат только через две недели после зачатия.
Анализ крови
Лабораторный анализ крови на ХГЧ даст достоверную информацию, начиная с 7-го дня после оплодотворения яйцеклетки.
УЗИ
Ультразвуковое исследование подтвердит наличие беременности не ранее 3–4-й недели после оплодотворения.
Гинекологический осмотр
Изучив состояние матки, гинеколог также сможет диагностировать беременность после имплантации яйцеклетки.
Каким бы образом ни подтвердились ваши предположения, радостная весть наверняка заставит вас забыть о лёгких недомоганиях, которыми даёт о себе знать беременность. Всё это вполне можно пережить. Главное, не волноваться понапрасну, доверять доктору, с которым вы сможете проконсультироваться в случае сомнений, и вести себя осмотрительно. Ко второму триместру неприятные ощущения, характерные для первых трёх месяцев, проходят, и будущая мама чувствует себя замечательно.

Бугорки Монтгомери - это нормальные, прыщевидные поры на поверхности ареолы. Названные в честь ирландского акушера, который впервые описал их в медицинской литературе в 1837 году, эти бугорки на ареоле простираются от ареолярных желез (также известных как железы Монтгомери) и часто наиболее заметны во время беременности и грудного вскармливания.
Как тип сальной железы, эти части соска функционируют в основном для выработки секретов, которые увлажняют и защищают кожу. Наряду со случайным, небольшим количеством молока, бугорки Монтгомери выделяют прозрачное или мутное маслянистое вещество, которое помогает предотвратить инфекцию.
Что из себя представляют бугорки Монтгомери?
Бугорки Монтгомери располагаются на поверхности ареолы - круглой области кожи, окружающей сосок. Они могут быть телесного оттенка, розового, красного, белого или желтоватого цвета и обычно имеют диаметр от 1 до 2 миллиметров.
На одной груди может быть больше бугорков, чем на другой. Они могут быть незаметны или, напротив, быть ярко выражены в зависимости от определенных факторов - от температуры до гормональных колебаний.
У некоторых больше бугорков Монтгомери, чем у других. Как правило, у женщины может быть от четырех до 28 бугорков Монтгомери.
Почему бугорки Монтгомери могут увеличиваться?
Бугорки Монтгомери становятся заметными в некоторых условиях:
- Когда бугорки трогают: возбуждение или даже давление со стороны одежды может привести к тому, что крошечные бугорки набухают.
- При холоде: внезапное падение температуры может привести к тому, что ареолярные железы станут более заметными, как мурашки на коже.
- Во время полового созревания: бугорки Монтгомери могут появляться во время полового созревания и в определенные фазы менструального цикла, поскольку активность ареолярных желез возрастает с увеличением количества эстрогена в женском организме.
- Во время беременности: наряду с потемнением сосков и увеличением груди появление бугорков Монтгомери является ранним признаком беременности. Эти ареолы становятся заметными у 30-50% беременных.
Изменения груди во время беременности и кормления грудью
Бугорки Монтгомери служат главной цели при кормлении ребенка. Они выделяют больше масла после родов, что помогает сохранить соски увлажненными и эластичными для облегчения грудного вскармливания.
Эти выделения также содержат антибактериальные свойства, которые защищают грудь матери и самоего младенца от ряда инфекций.
Жидкость, которая поступает из бугорков Монтгомери, может даже способствовать кормлению. Исследования показывают, что младенцы с большим аппетитом едят из груди, если ареолярные железы выделяют больше жидкости. Предположительно, масла включают обонятельные (ароматические) соединения, которые помогают стимулировать ребенка питаться грудным молоком.
Иногда бугорки Монтгомери становятся настолько большими, что выглядят как прыщи, заполненные жидкостью. Может даже возникнуть желание попытаться их выдавить, но не стоит этого делать: это может привести к заражению.
Чтобы соски и ареолы были чистыми, влажными во время беременности и грудного вскармливания, попробуйте следующие придерживаться следующих советов:
- Вымойте грудь чистой водой и мягким моющим средством. Не используйте мыло и дезинфицирующие средства, которые могут высушить и раздражать кожу.
- Не используйте вяжущие средства для чистки сосков, так как это может помешать выработке масел из ареолярных желез.
- Если соски и ареолы потрескались и болят, используйте модифицированный ланолин в умеренных количествах. Это поможет заживлению.
- Вы можете сцеживать несколько капель молока после кормления грудью и втирать их в сосок и ареолу для дополнительного увлажнения.
- Грудные раковины также могут помочь защитить больные соски в промежутках между сеансами грудного вскармливания. Щитки для сосков, напротив, обеспечивают защиту во время грудного вскармливания.
Признаки инфекции
Несмотря на то, что они производят секреции, борющиеся с микробами, бугорки Монтгомери могут закупориться, и в них может развиться инфекция. Обычно это происходит, когда бактерии с рук, мазей или туалетных принадлежностей, одежды или даже рта ребенка попадают в небольшие разрывы кожи матери во время грудного вскармливания.
Железы могут воспалиться не обязательно при кормлении грудью. Диабет, курение или пирсинг сосков повышают риск развития субареолярных абсцессов - инфицированных опухолей в ареолярных железах.
Реже при закупорке желез могут возникать кисты Монтгомери. Обычно обнаруживаемые у подростков, кисты Монтгомери часто безвредны и исчезают сами по себе, но могут потребовать лечения в случае заражения.
Признаки того, что следует обратиться за лечением:
- Опухшая, нежная шишка под ареолой;
- Покраснение и зуд;
- Коричневые или мутные выделения из бугорков Монтгомери или соска;
- Лихорадка или общее ощущение недомогания.
Иногда другие сальные железы на ареоле могут увеличиваться в безвредном состоянии, называемом гиперплазией сальных желез. В то время как бугорки Монтгомери обычно появляются в виде бугорков одинакового размера по всей ареоле, гиперплазия сальных желез обычно проявляется в виде плоского беловатого пятна.

Атерома молочной железы — это самая распространенная патология кожного покрова в области груди. Является доброкачественным образованием, сформированным в результате закупорки сальной железы. О возможных вариантах лечения рассказывают специалисты маммологического центра L7 в Махачкале.
Что такое атерома молочной железы
Атерома молочной железы — это патология, вызванная закупоркой выводного протока сальной железы, приводящей к образованию кистозной полости, заполненной беловатой массой с неприятным запахом. Очень часто происходит воспаление и нагноение пораженной области за счет проникновения инфекции в область атеромы. Размеры бывают совершенно разные — как от самых маленьких, так и до величины куриного яйца.

Насколько это опасно
Сама атерома не несет опасности для здоровья и жизни пациентки. На начальном этапе отсутствуют какие-либо болевые ощущения. Основной проблемой является возникновение воспалительного процесса, который сопровождается повышением температуры с интоксикацией на фоне появления гнойника. В таком случае образуются покраснения на коже, болевой синдром, отечность. Главная опасность заключается в появлении осложнений, которые могут нанести ощутимый вред здоровью.
Причина развития атеромы молочной железы
Причиной возникновения атеромы является излишняя активность сальных желез в области молочной железы. Она возникает на фоне:
- Эндокринных нарушений, таких как гиперандрогения и гипотиреоз.
- Недостаточной гигиены.
- Наследственных факторов.
- Гормональных и психогенных изменений. Они могут привести к изменению количества и качества кожного сала, из-за чего секрет становится более вязким, появляется риск образования сальных пробок.
- Особенностей строения сальных желез. Сальные железы формируются еще в эмбриональном периоде, и в этот момент могут возникнуть патологии, из-за которых могут быть сужены или полностью отсутствовать выводные протоки. В таких случаях аденомы возникают уже в детстве.
Симптомы атеромы молочной железы
Распознать атерому возможно по следующим факторам:
- плотное шаровидное образование с четкими границами, расположенное непосредственно под кожным покровом — при надавливании границы смещаются;
- становится заметен проток сальной железы;
- внутри образования определяется белая или желтоватая масса;
- при крупном размере атеромы возникают ощущения давление и дискомфорт;
- при отсутствии воспаления атерома небольшого размера не вызывает болевых ощущений;
- при наличии воспалительного процесса появляются повышенная температура тела, озноб и симптомы интоксикации;
- атерома медленно увеличивается в размерах.

Как выявить атерому на груди
Диагностика атеромы молочной железы зачастую не вызывает никаких трудностей.
После визуального осмотра и пальпации наши специалисты проведут ультразвуковое исследование и назначат прочие диагностические процедуры при необходимости.
Что и как нужно обследовать
Для начала проводится общий осмотр. Данная патология характеризуется тем, что на поверхности хорошо просматривается закупоренный просвет.
Далее проводится ультразвуковое исследование, позволяющее отличить атерому от других, похожих по симптоматике заболеваний, например, от фибромы, гигромы или липомы.
После проводится гистологическое исследование для исключения злокачественности опухоли посредством определения клеточного состава новообразования.
К кому следует обратиться
В маммологическом центре L7 в Махачкале, специалисты проведут все необходимые диагностические исследования и назначат оптимальный вариант лечения именно для Вас.
Как удаляют атерому молочной железы
Основной способ лечения атеромы молочной железы — ее удаление хирургическим методом. Также существуют и безоперационные способы.
Всего есть 3 основных метода удаления:
- Хирургическое иссечение. Главным преимуществом в удалении атеромы таким способом является снижение вероятности рецидива практически до нуля.
- Лазерное удаление. При удалении таким методом первоначально вскрывается киста и очищается содержимое, а через 1-2 недели проводится иссечение стенок новообразования лазером.
- Радиоволновое удаление. Таким способом происходит удаление за 1 сеанс. Радиоволнами выжигается киста и ее содержимое с минимальными болевыми ощущениями. На коже не остается шрамов.

Процедура проводится под местной анестезией.
Если процедура удаления проводится высококвалифицированным специалистом и с соблюдением правильной техники, на коже не остается никаких следов и шрамов.
Не рискуйте и не пытайтесь удалить атерому молочной железы самостоятельно, так как существует очень высокая вероятность извлечь образование не полностью, что повлечет за собой рецидив. Также существует высокий риск занести инфекцию, что приведет к различным осложнениям.
Возможные осложнения
Самым опасным осложнением атеромы молочной железы является перерождение ее в злокачественное образование. Это происходит крайне редко, но пренебрегать таким риском все же не стоит. Именно поэтому в спорных ситуациях извлеченное содержимое отправляется на гистологическое исследование.
Также, если не последовало своевременного вмешательства, могут возникнуть такие последствия, как:
- Воспаление. Данное осложнение является самым вероятным и очень опасным. Содержимое атеромы, состоящее из отшелушенного эпителия и кожного сала, становится идеальной средой для размножения болезнетворных бактерий.
- Прорыв воспаленной атеромы наружу, который необходимо в кратчайшие сроки обработать антисептиком и поставить дренаж. Конечно, это должен делать специалист. Зачастую после прорыва образуется крупный грубый рубец, который может стать серьезным косметическим дефектом.
- Переход воспаления в окружающие ткани, что может стать причиной возникновения абсцесса или флегмоны. Без срочного и адекватного вмешательства имеет очень тяжелые последствия, даже такое как заражение крови — сепсис, что в пятидесяти процентах случаев приводит к летальному исходу.
Прогноз и профилактика
К сожалению, полностью обезопасить себя от образования атером невозможно. Однако пациентка может сделать все возможное, чтобы свести риск их появления к минимуму. Для этого необходимо следовать следующим правилам:
- Ведите здоровый образ жизни. Как ни банально, но это основной способ избежать большинства проблем со здоровьем.
- Если у вас жирная кожа, то следует тщательно за ней ухаживать.
- Необходимо заняться лечением угревой сыпи.
- Регулярно принимайте гигиенический душ.
- Откажитесь от частого употребления вредной пищи.

Сосок отличается от остальной груди более тонкой и чувствительной кожей, которая имеет много нервных окончаний. Равномерное изменение оттенка данной области, наличие беловатых возвышений считаются нормой. Однако на соске и возле него могут возникнуть патологические очаги, имеющие разные причины.
В статье мы расскажем о заболевании, вызывающем немало неприятных ощущений — телите. Вы также узнаете о причинах патологии и способах ее лечения.

Что такое телит
Телит (воспаление соска) является инфекционным процессом. Он может быть вызван воздействием грибков, бактерий или вирусов, которое возникает в области сосково-ареолярного комплекса.
Заболевание редко протекает изолированно. Чаще всего оно случается вместе с ареолитом и маститом. У ученых нет статистических данных о распространенности патологии. Чаще всего телит встречается у женщин во время лактации, но не исключается его развитие у мужчин и даже новорожденных.
Фоном заболевания является патология грудных желез, гормональные или иммунные нарушения — инфекция соска присоединяется вторично. Воспаление может возникнуть в одном или обоих сосках. При возникновении первых симптомов и дискомфорта важно вовремя обратиться к врачу: за телитом может скрываться опасное онкологическое заболевание соска — рак Педжета.

Почему может возникнуть воспаление соска у женщин
На эффективность лечения телита влияет своевременное раскрытие причин заболевания. Его вызывает патогенная микрофлора, проникающая в структуры соска через дефект эпителия или с кровотоком из хронических инфекционных очагов в организме. Среди возбудителей заболеваний: вирус герпеса, золотистый стафилококк, стрептококк, грибы рода Кандида и прочие возбудители.
К факторам, провоцирующим развитие заболевания, относятся:
- Лактостаз. Застой молока приводит к размножению условно-патогенных бактерий. По протокам бактерии проникают в сосок и стимулируют развитие воспаления. Среди способствующих факторов лактостаза — плоские или втянутые соски, из-за чего возникают трудности с кормлением грудью, ее неполноценное опорожнение.
- Экзема соска, аллергический дерматит. Сопровождается сыпью и интенсивным зудом. Постоянное расчесывание высыпаний может привести к появлению ссадин, мокнущих эрозий, которые быстро инфицируются и воспаляются.
- Внутрипротоковая патология. Если внутри протоков развивается папиллома, то из соска появляются различные выделения, нередко со слизью или прожилками крови. В выделениях активно размножаются бактерии.
- Трещины соска. Нередко появляются у женщин в послеродовом периоде, а также у пациенток с повышенной сухостью кожи. Изъязвление трещин приводит к появлению воспаления соска и присоединению вторичной инфекции.
- Травма молочной железы. При повреждении молочной железы формируется гематома с последующим ее нагноением. Из-за этого в ткани соска проникает инфекция. Воспалению также способствуют микротравмы: царапины и укусы насекомых.
Как распознать уплотнение в молочной железе: симптомы
Симптомы телита, проявление заболевания зависит от состояния иммунитета, а также причин, вызвавших его. Среди основных признаков патологии:
- нагрубание и боль в соске;
- уплотнение ореолы;
- жжение и гиперемия;
- отечность молочной железы;
- появление трещин и корок на эпителии.

Болезненные ощущения могут быть как перманентными, так и появляться только при сдавливании. Если заболевание сопровождается герпетической инфекцией, то отмечается сильный зуд, появляются мелкие пузырьки, которые очень сильно болят.
Диагностирование воспалений соска не вызывает сложностей. Оно включает в себя изучение анамнеза, сбор жалоб пациента, осмотр, пальпацию груди и регионарных лимфоузлов. Для того чтобы уточнить диагноз, используются инструментальные и лабораторные методы исследования:
- Анализ крови. Благодаря клиническому анализу определяются признаки воспаления. Биохимический анализ подтверждает имеющиеся нарушения обмена веществ и воспаление.
- Исследование выделений из соска. При исследовании бакпосева секрета на питательные среды определяется возбудитель и его чувствительность к антибиотикам.
- Изучение гормонов и онкомаркеров. Врач может назначить прохождение анализа крови на гормоны надпочечников, щитовидной железы, половые гормоны, пролактин.
- Дуктография. Молочные ходы исследуются при помощи специального контраста, который вводится в их просвет. Помогает выявить новообразование.
- УЗИ молочных желез, маммография. С их помощью можно оценить степень воспалительного процесса и определить начинающийся мастит.
Методы лечения воспаления соска
После уточнения диагноза врач может подобрать наиболее эффективную схему лечения. Если случай несложный, то назначается консервативная терапия — во внимание принимается причина заболевания. Если телит вызван воздействием патогенной микрофлоры, то используют противогрибковые и антибактериальные мази.
Если заболевание развивается на фоне герпетической инфекции, то назначается обработка противовирусными средствами. Уменьшить боль и воспалительные проявления поможет холодный компресс.
Если наблюдаются симптомы интоксикации, гнойные выделения, то специалист назначит прием антибиотиков. Если врач обнаружит абсцесс, то он вскроет его и дренирует рану. Для закрепления эффекта операции будут использоваться мази, которые ускоряют заживления тканей.
Если вы заметили первые тревожные признаки воспаления сосков, то обязательно обратитесь к врачу. Своевременная медицинская помощь позволит избежать осложнений и хирургического вмешательства.
Обратиться за помощью вы можете в клинику L7. Высококвалифицированные специалисты используют современное оборудование и методики для правильной диагностики и назначения эффективного лечения.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
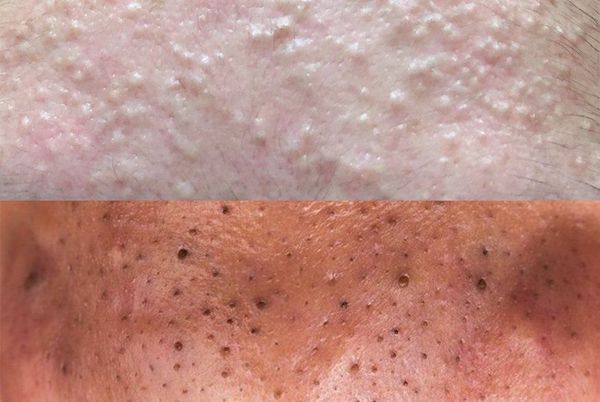
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
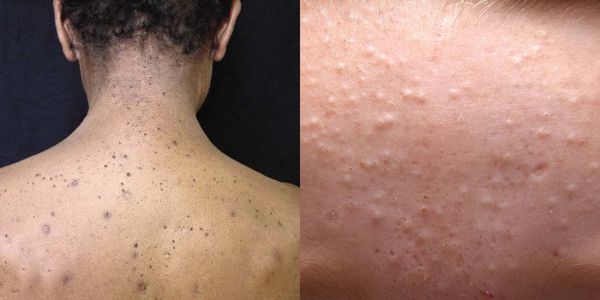
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
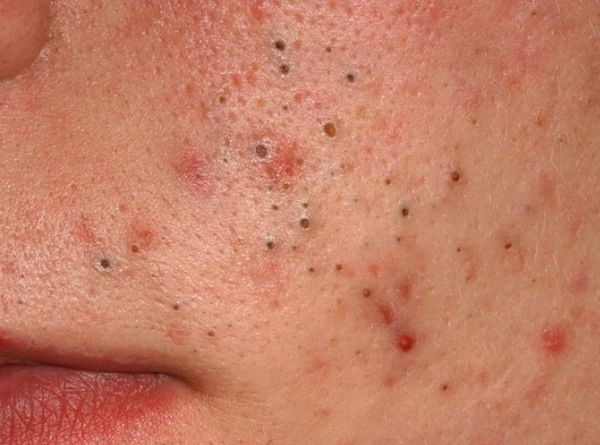
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
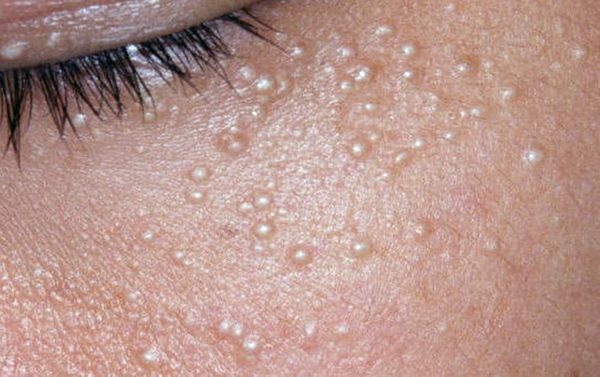
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
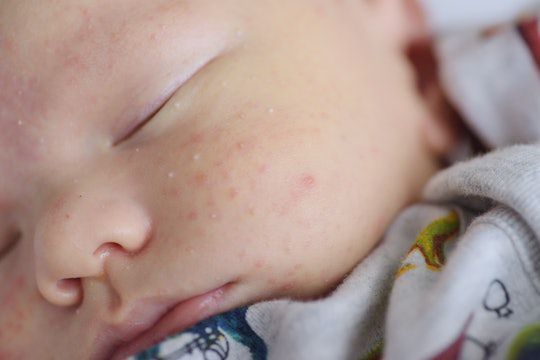
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
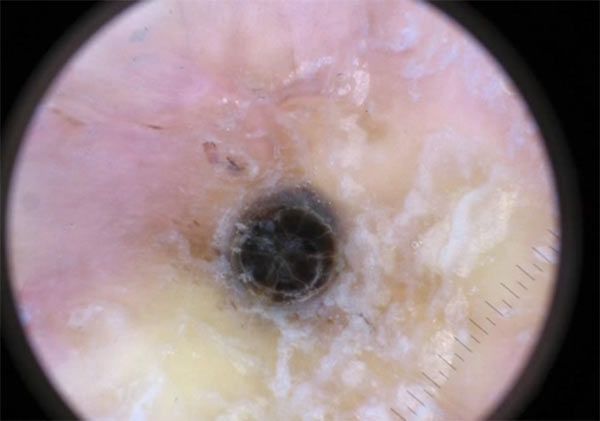
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
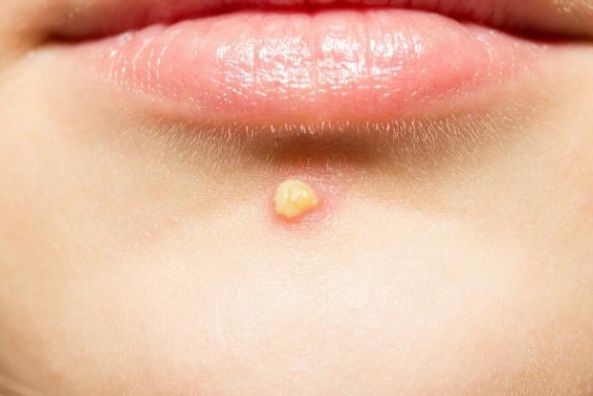
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
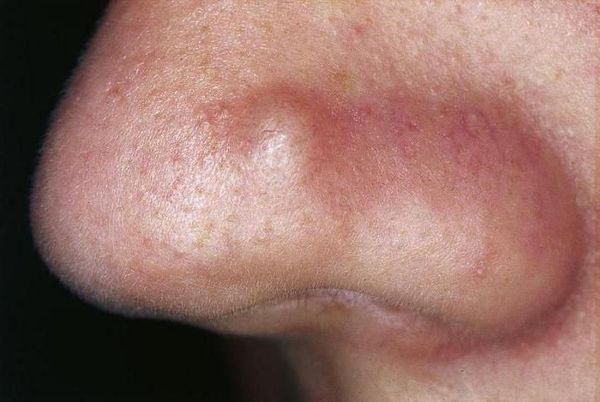
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
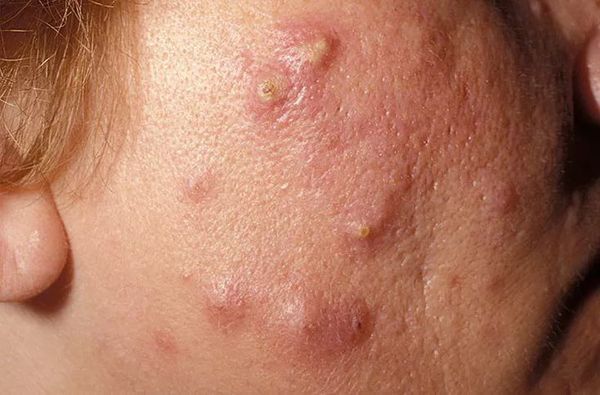
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
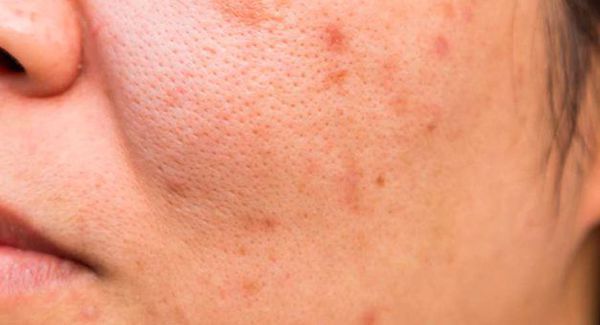
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
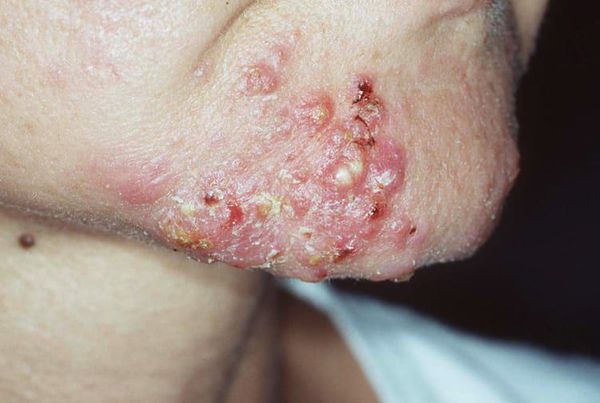
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
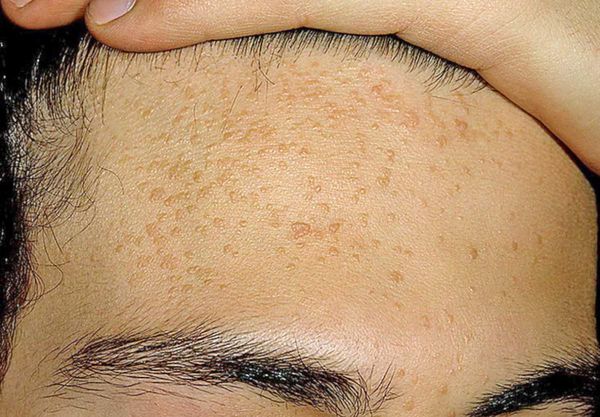
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
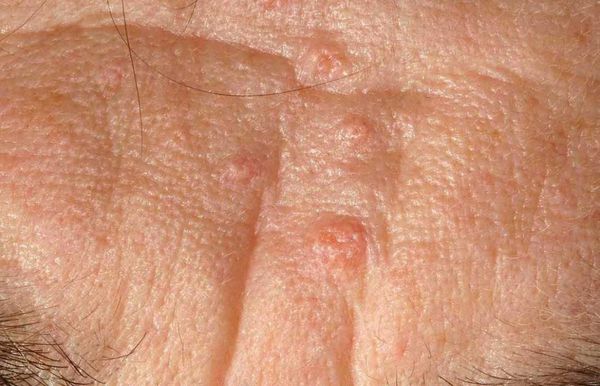
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
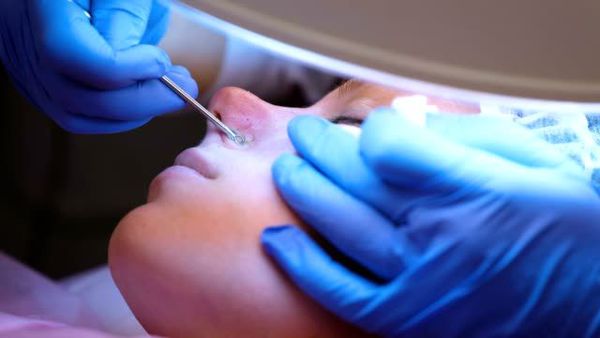
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Читайте также:

