Прыщи при рассеянном склерозе
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онемение лица: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Онемение лица происходит при нарушении чувствительности рецепторов кожи и мышц к воздействию различных импульсов. Этот симптом может развиваться постепенно или появиться внезапно. Нарушение чувствительности лица описывают как жжение, покалывание, иногда боль, а в некоторых случаях как полное отсутствие ощущений. При онемении лица может поменяться цвет кожи над пораженным участком в виде бледности или покраснения.
В тяжелых случаях нарушение чувствительности сопровождается снижением двигательной функции мышц лица.
Разновидности онемения лица
Любое внешнее воздействие, будь то тепло или холод, легкое прикосновение или сильное нажатие, ведет к активации рецепторов кожи и мышечных структур. Каждый рецептор связан с определенным типом нервных волокон, передающих конкретный вид чувствительности (ощущение давления на кожу, вибрации, растяжения кожи, а также температурная чувствительность). В рецепторе образуется импульс, который по нервным волокнам с высокой скоростью направляется в нервные узлы, представляющие собой совокупность чувствительных нейронов. Здесь происходит первичная обработка информации для активации жизненно важных рефлексов. В дальнейшем импульс идет в головной мозг, где в специальных нервных центрах обрабатывается, и человек чувствует боль, давление, вибрацию и т.д. Таким образом, мы можем говорить о следующих разновидностях нарушения чувствительности:
- Нарушение поверхностной чувствительности возникает при поражении рецепторов (температурных, тактильных, болевых и т.д.) и нервных волокон кожи лица.
- Нарушение глубокой чувствительности возникает при поражении рецепторов и нервных волокон мышц лица.
- Нарушение сложных видов чувствительности. Подобный вид нарушения возникает при поражении коры головного мозга. Отсутствует узнавание двух различных раздражителей, которые одновременно воздействуют на кожу, или человек не может определить место прикосновения.
Это происходит из-за сдавливания нервных волокон и временного нарушения проводимости импульса. Появляется ощущение жжения и покалывания в пораженной области. Частичная потеря чувствительности наблюдается при длительном нахождении на холоде из-за спазма сосудов. После постепенного согревания кожи чувствительность восстанавливается.
Однако онемение лица может быть симптомом серьезного заболевания.
Острое нарушение мозгового кровообращение, или инсульт – частая причина внезапного онемения лица в сочетании с нарушением мимической активности. Происходит кровоизлияние или закупорка тромбом (кровяным сгустком) сосудов головного мозга, развивается острый дефицит кислорода и повреждение нейронов с нарушением их функций. Симптомы развиваются неожиданно, иногда сопровождаются головной болью.
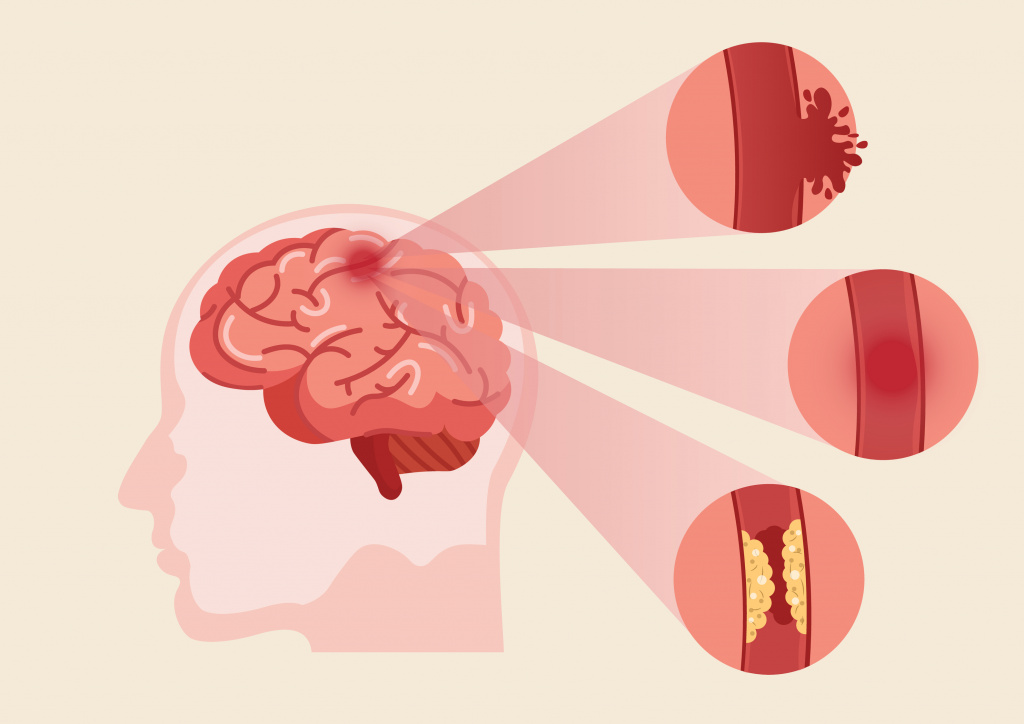
Основными признаками инсульта являются: онемение лица, конечностей с одной или двух сторон, внезапная слабость, нарушение речи (невозможность четко выговорить слова), опущение уголка / уголков рта, раскоординация движений. При появлении этих симптомов необходимо срочно обратиться за медицинской помощью.
Аневризма сосудов головного мозга может быть причиной онемения лица при сдавлении нервных волокон и чувствительных центров головного мозга. Обычно развивается постепенно, в дебюте заболевания симптомы могут вовсе отсутствовать. Онемение сначала затрагивает одну область лица (например, периоральную), а при дальнейшем росте аневризмы площадь поражения постепенно расширяется. Также могут изменяться ощущения: от покалывания, жжения вначале – до полного отсутствия ощущений впоследствии.
Существует опасность разрыва аневризмы сосуда головного мозга, в этом случае симптомы схожи с признаками инсульта и появляются быстро.
Неврит тройничного нерва часто сопровождает воспалительные заболевания полости рта (кариес, пародонтит), уха (отиты), околоносовых придаточных пазух носа (гайморит, фронтит, этмоидит), околоушных желез (паротит). Происходит раздражение ветвей тройничного нерва, которое чревато онемением соответствующих зон лица.
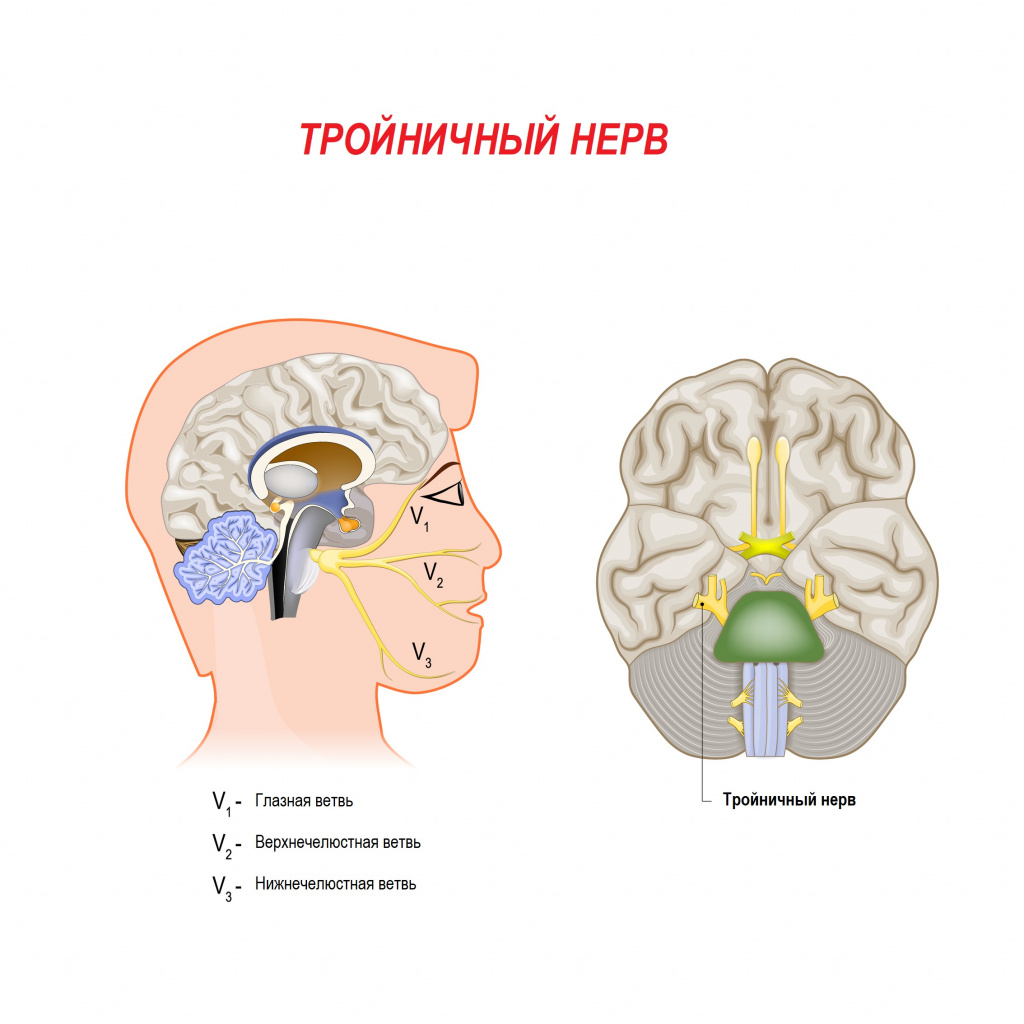
Нарушение чувствительности при повышенном тонусе жевательных мышц возникает из-за сдавления ветвей тройничного нерва мышечными волокнами. Гипертонус жевательных мышц характерен для поражения височно-нижнечелюстного сустава при артритах и артрозах, неправильно подобранных брекетах, некоторых заболеваниях глотки, например при паратонзиллярном абсцессе.
Сахарный диабет – при этом заболевании нарушается процесс утилизации глюкозы из крови, что приводит к повреждению сосудистой стенки и нарушению питания нервных пучков. При отсутствии поддерживающей терапии может наблюдаться покалывание и частичная потеря чувствительности тех зон, где нарушено кровоснабжение.
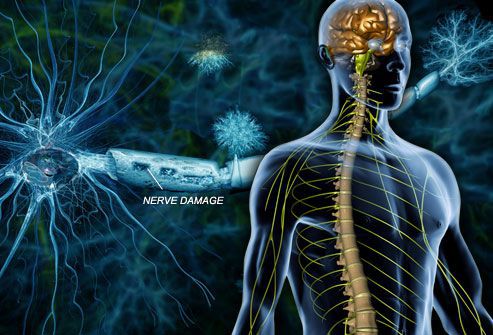
Онемение лица при рассеянном склерозе возникает вследствие демиелинизации (исчезновения наружной оболочки) нервных волокон тройничного нерва. Часто онемению предшествует выраженная боль не только в области лица, но и в конечностях.
Опухоли головного мозга и его оболочек приводят к нарушению чувствительности в области лица вследствие сдавления сосудисто-нервных пучков или прорастания в них опухоли.
К каким врачам обращаться при онемении лица?
При онемении лица следует обратиться к неврологу или терапевту. В некоторых случаях может потребоваться консультация отоларинголога, эндокринолога, стоматолога.
Диагностика и обследования при онемении лица
В зависимости от предполагаемой причины, вызвавшей онемение лица, могут потребоваться следующие лабораторно-инструментальные исследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
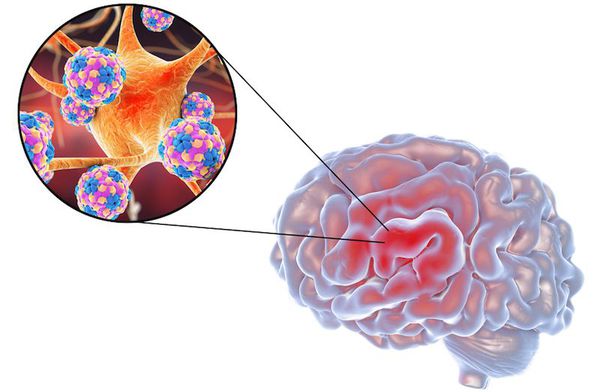
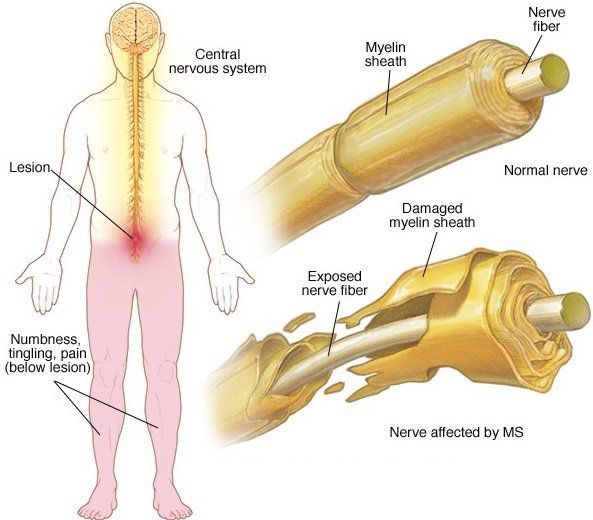
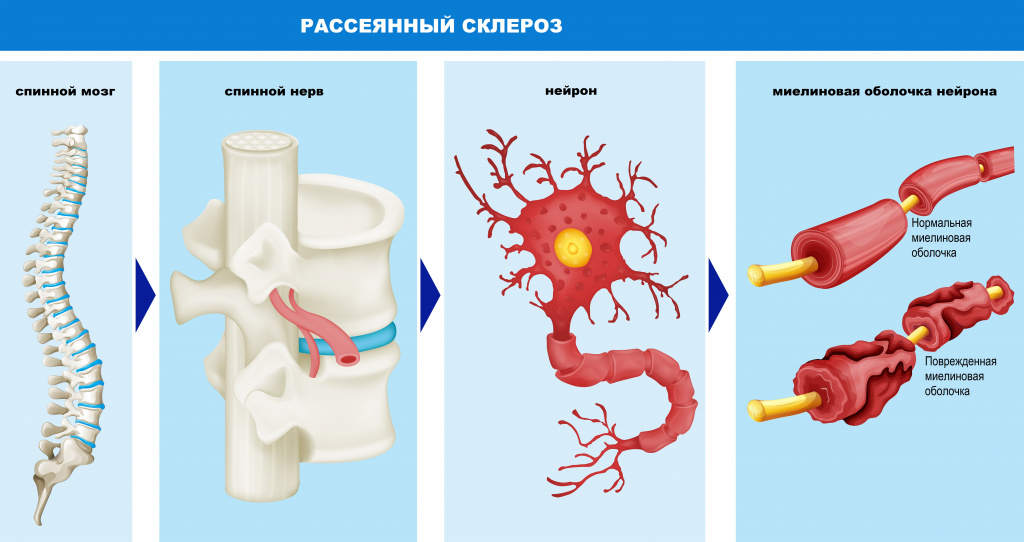
Рассеянный склероз (РС) — хроническое заболевание неясной этиологии и аутоиммунного характера. Происходит сбой, и иммунная система начинает действовать против собственного организма, принимая свои клетки за чужие. При РС разрушается миелиновая оболочка аксонов нейронов головного и спинного мозга.
Миелиновая оболочка покрывает нервное волокно, по которому идет передача нервного импульса. За счет своей жироподобной структуры она плохо проводит электрический ток. В аксонах нейронов есть участки без миелина — перехваты Ранвье. Импульс «перескакивает» через один перехват на другой. Скорость передачи импульса возрастает. При разрушении этой оболочки скорость передачи падает.
Название заболевания не связано ни с рассеянностью, ни с потерей памяти. Рассеянный — множественный в данном контексте. Склероз — участок утраты миелина.
Болезнь начинается чаще в молодом возрасте — в 20-40 лет. Все чаще РС диагностируют у детей до 15 лет. Среди больных больше женщин, однако у мужчин заболевание нередко протекает тяжелее.
Распространенность РС уменьшается с севера на юг (исключение составляет северная Сибирь). Это связано с недостатком витамина D из-за недостатка естественного ультрафиолета.
Первые симптомы рассеянного склероза у мужчин
Первые признаки начала развития болезни размыты и выявляются неврологом. Это могут быть:
- Исчезновение брюшных рефлексов
- Асимметричные сухожильные рефлексы
- Снижение чувствительности к вибрации
- Редко: неврозы, задержка мочеиспускания.
РС у мужчин не имеет какой-то одной четкой клинической картины. Дебют заболевания — его первое обострение.
Возможные проявления рассеянного склероза у мужчин:
- Парезы, параличи. Наиболее яркий симптом РС. Связаны с поражением пирамидного тракта. Паралич — неспособность совершать произвольные движения. При парезе частично сохраняется способность произвольных движений.
- Глазные расстройства. Изменяется восприятие цвета, выпадают поля зрения, снижается острота зрения. У некоторых больных бывает вертикальный нистагм — тремор глазных яблок.
- Нарушения чувствительности. Больной человек чувствует покалывания, онемения в различных частях тела. Снижаются вибрационная и суставно-мышечная чувствительность. Реже происходят изменения температурной и поверхностной чувствительности.
- Интенционный тремор. Дрожание кончиков пальцев при произвольных движениях, которое начинается при завершении движения. Характерный признак поражения мозжечка.
- Боль. Может быть острой и хронической. Возможные проявления болевого синдрома:
- Тройничная невралгия — боли по ходу тройничного нерва, обычно одной половины лица;
- Головные боли: по типу головной боли напряжения или мигрени;
- Боли в нижних конечностях;
- Боли в суставах и мышцах.
Статистика показывает, что течение данного заболевания будет благоприятным, если первые проявления началось с глазных расстройств. Если же дебютом были парезы, параличи и нарушения походки, то прогноз неблагоприятен.
Мнение эксперта
![]()
- чрезмерная утомляемость при минимуме нагрузок;
- нарушение зрительных функций;
- ощущение холодных конечностей и покалывания;
- сбои в мочеиспускании, вплоть до абсолютного отсутствия возможности
- контролировать процесс опорожнения;
- импотенция;
- болевой синдром;
- потеря координации движений.
Формы рассеянного склероза у мужчин
В зависимости от пораженного отдела мозга выделяют различные формы.
Церебральная форма
Очаги РС затрагивают нервное волокно головного мозга. К церебральной форме относятся: стволовая, оптическая и мозжечковые формы.
Стволовая форма.
Вариант Марбурга. Также известен как злокачественная форма рассеянного склероза. Наблюдается у молодых мужчин. Характерно острое начало, стремительная прогрессия симптомов и отсутствие ремиссий.
При этом варианте РС первыми появляются не признаки поражения ЦНС, а стволовые симптомы:
- Тетраплегия и гемиплегия. Соответственно — паралич всех конечностей и паралич конечностей одной стороны.
- Дисфония, дисфагия, дизартрия. Типичная триада для псевдобульбарного синдрома.
- Эпилептические припадки.
- Снижение интеллектуальных способностей.
Оптическая форма
Такая форма обусловлена невритами зрительного нерва. При этом снижается острота зрения и развиваются скотомы — слепые участки поля зрения.
Выявляются изменения в диске зрительного нерва.
Мозжечковая форма
Ведущий симптом — мозжечковая атаксия. Существует две формы:
- Статическая атаксия. Поражается червь мозжечка. У больного шаткая, неуверенная походка с широким расставлением ног. Она очень напоминает походку пьяного человека. Если попросить пациента стоять прямо, то он широко расставит ноги, чтобы не потерять равновесие. Хорошо удается распознать нарушения координации в позе Ромберга. Человек становится прямо, сводит вместе стопы, руки вытягивает вперед и закрывает глаза. При наличии патологических изменений в черве мозжечка больной не сможет удерживать позу или даже упадет.
- Динамическая атаксия. Процесс рассеянного склероза переходит на полушария. Теряются навыки координированных движений. Для точного выявления необходимо провести координационные пробы.
Спинальная форма
Процесс затрагивает аксоны нейронов спинного мозга.
Частые проявления — нижний спастический парапарез, тазовые нарушения, нарушения чувствительности.
Цереброспинальная форма
Наиболее распространенная форма (до 85%) с разнообразной клиникой. Характерны симптомы и церебральной, и спинальной формы.
Виды рассеянного склероза у мужчин
Период, когда заболевание никак себя не проявляет как минимум 24 часа — ремиссия.
При обострении появляются новые симптомы или происходит ухудшение симптоматики после ее временного спада. Длится в среднем 4-6 недель.
Отличительный признак болезни — обострение симптомов при повышении температуры. Типичный признак — затуманивание зрения при приеме горячей ванны. При этом через какое-то время изначальное состояние восстанавливается.
Ремиттирующе-прогрессирующий тип
Также его называют ремиттирующе-рецидивирующим или просто ремиттирующим типом. Наиболее часто встречается и является наиболее благоприятным течением. Главная черта — есть периоды обострения и периоды ремиссии, при которых наблюдают четкое снижение симптоматики.
Первично-прогрессирующее течение
Болезнь сразу же прогрессирует. Ремиссий нет, но бывают периоды стабилизации процесса. В это время состояние больного не ухудшается. Прогноз хуже, чем при ремиттирующем течении.
У мужчин более распространен, чем у женщин.
Вторично-прогрессирующее течение
Похоже на первично-прогрессирующее течение, но является следствием ремиттирующего варианта. Ремиссий нет. Прогноз хуже.
Прогрессирующий с обострениями
Для этого типа характерно стремительное агрессивное развитие заболевания. Симптоматика неуклонно нарастает, обострения часты. Нет ни ремиссий, ни периодов стабилизации процесса.
Достаточно редкое и злокачественное течение. Быстро наступает инвалидизация.
Причины рассеянного склероза у молодых мужчин
Как уже отмечалось, этиология рассеянного склероза не ясна. Однако точно определены факторы, повышающие вероятность мужчины заболеть в молодом возрасте:
- Генетическая предрасположенность. Доказано, что рассеянный склероз связан с генами главного комплекса гистосовместимости HLA. Также исследователи считают, что за наследование рассеянного склероза отвечает несколько генов. Однако не все люди с предрасположенностью к рассеянному склерозу болеют им. Болезнь развивается под воздействием внешних факторов у предрасположенных к ней мужчин.
- Вирусы и бактерии. Опасны вирус герпеса, вирус Эпштейна-Барр и ретровирусы. Из бактерий — стрептококки, стафилококки и другие условно-патогенные микроорганизмы. Ученые считают, что сами по себе инфекционные агенты не вызывают процессы дегенерации. Они запускают лишь воспалительные и аутоиммунные реакции в организме. Поведение иммунных клеток под действием вирусов меняется, и они начинают борьбу с нейронами ЦНС. Хроническая вирусная инфекция реактивирует патологический процесс.
- Хронические интоксикации. Для мужчин опасны привычные интоксикации бензином, органическими растворителями и другими вредными химикатами. В широком смысле хроническая интоксикация — воздействие любых опасных химических агентов на протяжении долгого времени. Например, длительное проживание в экологически неблагополучном районе, работа на вредном производстве. Особенно повышает риск демиелинизирующих заболеваний пребывание на экологически загрязненной территории в детском возрасте.
- Погрешности питания. Недостаток витамина D в пище — доказанный фактор развития рассеянного склероза. Потребление большого количества животных продуктов считается неблагоприятным фактором.
- Курение. Пока нет доказательств, что курение вызывает РС. Однако признан факт, что компоненты табачного дыма утяжеляют течение заболевания, особенно в молодом возрасте.
Диагностика рассеянного склероза у мужчин
Диагностика на ранних стадиях развития затруднительна. Причина — большое количество клинических форм, которые напоминают многие другие неврологические патологии.
В Юсуповской больнице применяют современные методы диагностики, которые дадут ответы на вопросы:
- Где локализуется поражение?
- Каков прогноз?
- Какое лечение наиболее адекватно данному пациенту?
Основа диагностики — клинические и параклинические методы обследования, то есть осмотр невролога. По результатам клинического обследования назначают дальнейшие исследования.
Обследование офтальмолога. Необходимо для выявления проблем со зрением и их коррекции. Осматривают глазное дно — там можно увидеть диск зрительного нерва. Именно он вовлекается в патологический процесс при рассеянном склерозе.
МРТ — магнитно-резонансная томография
На МРТ, в отличие от других лучевых исследований, очень хорошо видно структуру и вещество мозга. Это важно при изучении поражения процессом рассеянного склероза. Современным стандартом является МРТ с контрастом с препаратом гадолиния.
- Локализировать очаги воспаления
- Определить стадию
- Контролировать тяжесть процесса.
Поставить диагноз по данным МРТ в отрыве от клинической картины невозможно, так как изменения в веществе головного мозга не всегда связаны с рассеянным склерозом.
Исследование вызванных потенциалов
При этом исследовании смотрят на реакцию различных отделов коры головного мозга на внешние раздражители. Виды внешних стимулов:
- Слуховые. Выявляют причину слуховых нарушений.
- Зрительные. Прослеживают путь передачи сигнала от сетчатки до коры головного мозга.
- Соматосенсорные. Проверяют чувствительность участков кожи.
Исследование вызванных потенциалов помогает отличить рассеянный склероз от других патологий, выявляет клинически скрытые нарушения.
Перед этим исследованием нельзя принимать таблетки, влияющие на сердечно-сосудистую систему. Другой подготовки к исследованию не нужно. Пациент садится или ложится, к его голове подключают электроды, которые передают импульсы головного мозга в считывающее устройство. В это время действуют внешние раздражители. Исследование длится до 20 минут.
Анализ спинномозговой жидкости
Вид иммунологической диагностики. Аутоиммунная природа заболевания делает возможной диагностику по антителам сыворотки крови.
Выявляют наличие олигоклональных иммуноглобулинов G. Они указывают на аутоиммунный характер патологии.
Однако нельзя поставить диагноз исходя из результатов этого анализа. Рассеянный склероз у мужчин — не единственное аутоиммунное заболевание с разнообразными клиническими проявлениями. Положительный анализ будет у больных системной красной волчанкой и болезнью Бехчета, проявления которых похожи на рассеянный склероз.
Это исследование потеряло свою актуальность, но иногда проводится на начальных этапах диагностики.
Окончательная постановка диагноза
В Юсуповской больнице применяют критерии МакДональда для постановки диагноза. Их суть — выявить на основании клинических симптомов, необходимо ли дополнительное обследование.
При 2-х и более обострениях и симптомах поражения 2-х и более очагов не нужно проводить МРТ, чтобы поставить диагноз. Во всех остальных случаях требуется МРТ для уточнения локализации очагов.
Лечение рассеянного склероза у мужчин
Вылечить заболевание, то есть устранить его причину, невозможно. Задачи лечения:
- не дать заболеванию прогрессировать, ухудшая качество жизни
- изменить течение заболевания
- купировать обострения.
Лечение при обострении
Препараты выбора — глюкокортикостероиды (ГКС).
- Уменьшают воспалительные и аутоиммунные реакции
- Уменьшают длительность обострения
- Не влияют на течение и последующие обострения
- Имеют множество побочных эффектов, поэтому длительный прием невозможен.
При злокачественном течении к ГКС добавляют цитостатики.
ПИТРС
Препараты, изменяющие течение рассеянного склероза. Это наиболее эффективный способ лечения. Лекарственные средства этой группы:
- Уменьшают частоту обострений
- Оттягивают момент перехода ремиттирующего течения во вторично-прогрессирующее
- Снижают тяжесть обострений.
Существует две линии ПИТРС:
- Первая линия — препараты β-интерферона
- Вторая линия — иммуноглобулины, сильные иммуносупрессоры, аутологичная пересадка клеток костного мозга.
Все эти препараты эффективны при течении с обострениями.
Симптоматическое лечение
Для снятия спастичности:
- Миорелаксанты различных групп
- М-холиноблокаторы
- Ботулинотерапия.
Для нормализации работы мочевого пузыря —антихолинэстеразные препараты.
При эпилептических припадках — противосудорожные средства.
При нарушении сна — анксиолитики.
При депрессиях и хронической усталости — антидепрессанты.
Лекарственную терапию подбирает только врач. Многие препараты несовместимы друг с другом или снижают эффект основных лекарственных средств. Почти все лекарства обладают побочными эффектами.
Транскраниальная магнитная стимуляция
Этот метод основан на стимуляции клеток магнитным полем. Это не только лечебная, но и диагностическая процедура.
- Купирования спастичности
- Определения возбудимости коры головного мозга
- Точечного воздействия на отдельные участки коры.
Это безболезненная и неинвазивная процедура.
Больные рассеянным склерозом и уход за ними
Молодым мужчинам особенно тяжело переживать утрату прежних функций и симптомы болезни. Главное — поддержка родственников и близких друзей.
Что нужно знать родственникам больного
Родственники должны понимать, что родной мужчина не выздоровеет, но без лечения ему станет хуже намного быстрее. Лечение замедлит прогрессирование рассеянного склероза, сгладит многие симптомы и предотвратит обострения. Поэтому нужно как можно скорее начинать диагностику и терапию.
Советы по поддержке больного:
- Не давайте ложных обещаний о выздоровлении. Лучше, если больной сможет поговорить с психологом о своих переживаниях.
- Сдержитесь от раздражительности на неуклюжесть и медлительность. Это расстраивает больных.
- Способствуйте реабилитации. В Юсуповской больнице есть центр реабилитации больных рассеянным склерозом. Для каждого пациента в зависимости от стадии подбирают индивидуальную программу по восстановлению функций. Так больной будет чувствовать себя увереннее и сможет дольше оставаться самостоятельным.
- Предлагайте выполнение посильных заданий. Чувствовать себя нужным — важная потребность любого человека.
- Стимулируйте больного на контакты с другими людьми. Хорошо начать общение с другими больными через группы в социальных сетях. Так человек будет знать, что он не одинок в своей болезни.
- Напоминайте о необходимости посильной физической активности. Следите, чтобы больной не перенапрягался при выполнении упражнений.
- Не надо акцентировать внимание на том, чего пациент не может. Подчеркивайте то, что с чем он справляется. Не давайте человеку чувствовать себя обузой.
- Следите за диетой. Включайте в рацион больного продукты с клетчаткой, чтобы не было проблем со стулом.
- Поощряйте отказ от курения и алкоголя. Вредные привычки усугубляют течение и могут дать начало обострению.
Центр рассеянного склероза в Москве
В Москве диагностикой, лечением и реабилитацией больных с рассеянным склерозом занимается Юсуповская больница. В ее расположении есть клиника неврологии. Здесь работает ведущий специалист в области рассеянного склероза — Алексей Николаевич Бойко, доктор медицинских наук, автор множества публикаций.
Профилактика рассеянного склероза
Увы, мало какие профилактические мероприятия способны предупредить развитие рассеянного склероза. Если уже поставлен диагноз, профилактика поможет контролировать обострения и тяжесть заболевания.
Что такое рассеянный склероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Новикова Юрия Олеговича, мануального терапевта со стажем в 41 год.
Над статьей доктора Новикова Юрия Олеговича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Рассеянный склероз (РС) является одним из частых хронических аутоиммунных заболеваний центральной нервной системы (ЦНС).
![Разрушение миелиновой оболочки нервных волокон при рассеянном склерозе]()
Распространенность РС высока и делится на зоны с высокой, умеренной и низкой встречаемости заболевания. Высокая распространённость отмечена в Северной Америке и Северо-Западной Европе.
В мире выявлено около 2 млн больных РС. В нашей стране в различных областях количество заболвших РС колеблется от 2 до 70 больных на 100 000 человек, причём значительно реже болезнь встречается в Средней Азии и Закавказье. В крупных промышленных районах и городах заболеваемость выше, чем в сельской местности, у лиц мужского и женского пола она одинакова.
- начало болезни в молодом возрасте, обычно между 20 и 35 годами (в отдельных случаях заболевают люди и более молодого, и более старшего возраста);
- многосимтомность;
- полиморфизм (многообразность) проявлений;
- прогрессирующее течение с весьма типичной наклонностью к ремиссиям и новым обострениям. [1][2]
Причина возникновения РС точно не установлена. Высказывалось мнение об инфекционной природе этого заболевания. Такое предположение основывается на случае острого развития заболевания с повышением температуры и свойственными инфекционным заболеваниям изменениям ликвора и крови, а также патоморфологических данных.
В настоящее время известно, что возбудителем РС может являться нейтропный фильтрующийся вирус, идентичный вирусу рассеянного энцефаломиелита. Исследователи из Гарвардской медицинской школы обнаружили, что риск рассеянного склероза увеличивается в 32 раза после заражения вирусом Эпштейна – Барр . Также учёные установили, что вероятность развития РАС не повышалась при инфицировании цитомегаловирусом и вирусом герпеса [17] .
![Возбудитель рассеянного склероза — нейтропный фильтрующийся вирус]()
В основе демиелинизации (избирательного поражения головного мозга) лежит аутоиммунный процесс. Пути передачи инфекции не выяснены. Заражения непосредственно от больного не происходит. Возможность контактного пути распространения болезни следует считать маловероятным. [3] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рассеянного склероза
При всём многообразии и изменчивости расстройств, свойственных РС, можно выделить основную, наиболее частую, типичную его форму—цереброспинальную.
Обычно заболевание цереброспинальной формой РС начинается в молодом возрасте. Эта форма характеризуется:
- сочетанием пирамидных и мозжечковых расстройств;
- нередким поражением зрительных нервов;
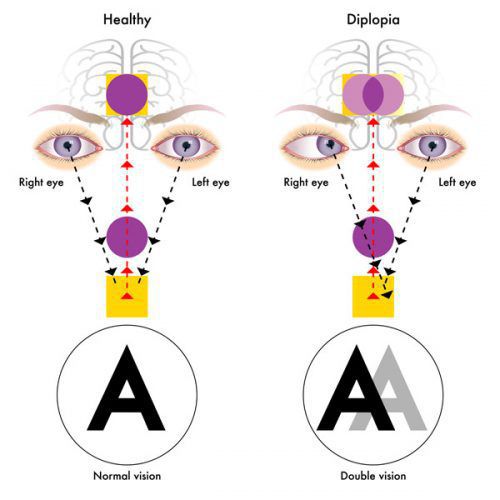
- иногда преходящей диплопией (раздвоение видимых объектов);
- ремиттирующим течением (повторные ремиссии).
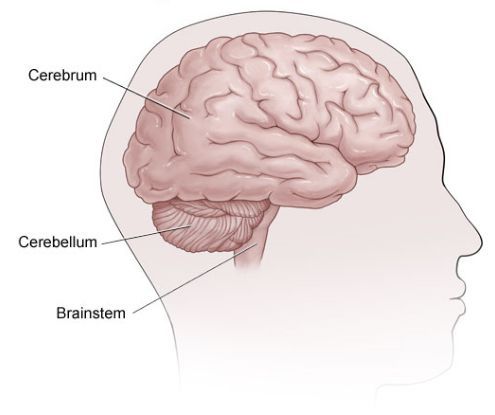
Развитие пирамидных и мозжечковых расстройств обусловлено частым образованием очагов воспаления в боковых столбах спинного мозга, мозговом стволе и ножках мозжечка.
![Головной мозг, мозжечок и мозговой ствол]()
Наиболее ранними симптомами являются:
- утрата брюшных рефлексов;
- утомляемость и слабость ног;
- лёгкое интенционное дрожание в руках;
- нистагм (неконтролируемое ритмичное движение глаз).
Офтальмологические проявления
Нередко начальным изолированным расстройством является поражение зрения, развивающееся по типу так называемого ретробульбарного неврита (острое воспаление зрительного нерва). При этом возникает слепота или скотома (слепой участок в поле зрения) того или иного глаза.
![Зрение при рассеянном склерозе]()
Поскольку процесс локализуется не в соске зрительного нерва, а в его стволе (ретробульбарно), то на глазном дне в течение иногда довольно длительного срока изменений не обнаруживается.
При значительном поражении поперечника зрительного нерва утрачивается прямая реакция зрачка слепого глаза на свет при сохранённой реакции сужения его в случае освещения другого глаза (содружественная реакция зрачка).
Для ретробульбарного неврита при РС характерно выпадение центральных полей зрения (центральная скотома), так как бляшки развиваются обычно внутри ствола зрительного нерва. В отличие от этого при ретробульбарном неврите сифилитической этиологии или при воспалении придаточных полостей носа чаще наблюдается концентрическое сужение полей зрения, так как воспалительный процесс развивается с наружной поверхности зрительного нерва — с его оболочек.
![Изменение оболочки зрительного нерва]()
Через известный срок при РС обнаруживаются изменения глазного дна — побледнение соска зрительного нерва (атрофия). Типичным для РС является преимущественное побледнение височных половин сосков зрительных нервов. Утрата зрения может быть полной или частичной, одно- или двусторонней. Через некоторое время обычно наступает улучшение, но процесс может и нарастать. Двусторонняя слепота отмечается редко.
Мозжечковые и пирамидные расстройства
Наиболее ранними мозжечковыми расстройствами является:
- интенционное дрожание в руках, обнаруживаемое при пальце-носовой пробе;
- расстройство почерка;
- нистагм глазных яблок при отведении в стороны.
Резко выраженный нистагм (иногда не только горизонтальный, но и вертикальный или ротаторный), зависящий от пораженпя мозжечка, расстройства речи (скандированная речь) и дрожание головы или туловища являются уже признаком далеко зашедшего процесса.
![Резко выраженный нистагм]()
Развиваются и другие мозжечковые симптомы — адиадохокинез (невозможность быстрой смены противоположных движений — сгибания или вращения), шаткая походка и др.
Иногда, наряду с выраженными симптомами пирамидного поражения, отмечаются и симптомы поражения периферического двигательного неврона: утрата сухожильных рефлексов конечностей, атрофии мышц.
![Атрофия мышц]()
Нарушения чувствительности не столь выражены, как двигательные расстройства. Своеобразной парестезией (ощущение жжения, мурашек, покалывания) при РС является возникающее при резком сгибании головы к груди ощущение электрического тока, как бы пробегающего по позвоночнику вниз, с иррадиацией в ноги, иногда в руки. В некоторых случаях наблюдаются нарушения суставно-мышечного и вибрационного чувства в нижних конечностях. Значительно реже расстраивается поверхностная чувствительность.
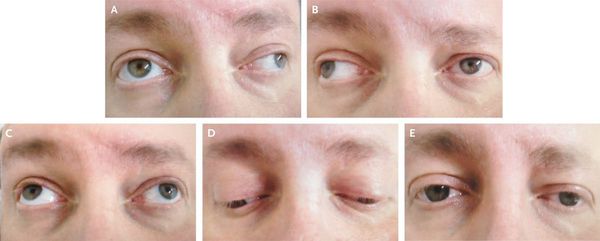
Из черепномозговых нервов, кроме зрительных, чаще поражаются отводящий и глазодвигательный нервы. Паралич глазных мышц обычно имеет преходящий характер и выражается лишь диплопией, которая может быть начальным симптомом заболевания.
![Диплопия]()
Нередки поражения тройничного, лицевого и подъязычного нервов. Развитие склеротических бляшек в надъядерных отделах кортико-нуклеарного пути может стать причиной возникновения псевдобульбарного синдрома, а в мозговом стволе — развития бульбарных симптомов (симптомы поражения черепных нервов).
Нарушения функций тазовых органов являются нередкими симптомами РС. Встречаются следующие нарушения:
- императивные (внезапные и неподавляемые) позывы, учащения, задержки мочи и стула;
- недержание, неполное опорожнение мочевого пузыря, приводящее к уросепсису — характерны для боле поздних стадий.
Нередки нарушения функции половой системы. Эти проблемы могут одновременно являться функциональными нарушениями тазовых органов, а также могут быть самостоятельными симптомами.
Психические нарушения редки. Деменция и выраженные формы психического расстройства свойственны лишь поздним периодам заболевания и обусловлены множественными и распространенными очагами в коре и подкорковых образованиях больших полушарий.
Патогенез рассеянного склероза
Для того, чтобы понять механизм развития РС, необходимо ознакомиться с патологической анатомией данного заболевания.
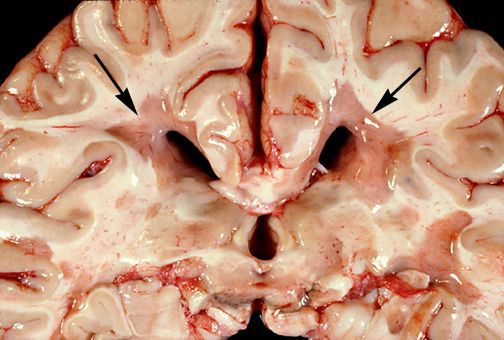
При микроскопическом исследовании обнаруживаются заметные и достаточно характерные изменения, выявляемые с наибольшим постоянством в спинном мозгу, мозговом стволе и полушариях головного мозга. Видны множественные бляшки различной величины (от точечных до весьма массивных, которые, к примеру, занимают весь поперечник спинного мозга), рассеянные преимущественно в белом веществе. Такая множественность и разбросанность очаговых изменений и определяет название болезни.
![Очаговые изменения в белом веществе мозга]()
Отдельные бляшки имеют округлую форму, они нередко сливаются и создают изменения сложных очертаний. Цвет бляшек на разрезе розовато-серый (недавно образовавшиеся очаги) или серый, желтоватый (старые очаги).
![Образовавшиеся бляшки]()
При разрезе бляшки определяется их большая плотность по сравлению с нормальной мозговой тканью. Эти уплотнения, склерозирование бляшек дало возможность охарактеризовать заболевание как склероз.
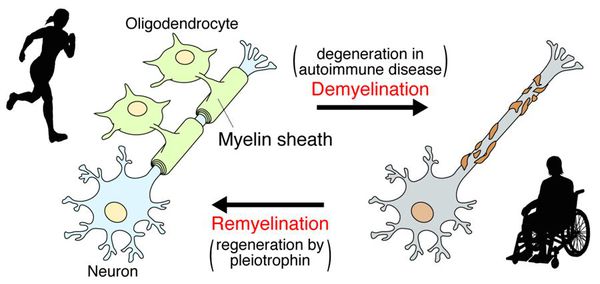
При микроскопии на первый план выступают изменения миелиновых волокон. В области очага, бляшки, в белом веществе наблюдаются в той или иной степени распад миелиновой оболочки, покрывающей нервные волокна центральных проводников, причём осевой цилиндр нередко остаётся неповреждённым.
![Распад миелиновой оболочки]()
В остром периоде, при наличии отёка и инфильтрации, в очаге поражения нарушается проводимость по нервным волокнам. В дальнейшем, при условии гибели осевых цилиндров, возникают необратимые, стойкие выпадения.
После периода острого воспаления оказывается, что осевые цилиндры частично сохраняют свою целостность и проводимость, иногда даже наблюдается ремиелинизация нервных волокон. В результате наблюдается не только ремиссия, но даже и вполне удовлетворительное восстановление отдельных утраченных ранее функций, что очень характерно для РС.
![Ремиелинизация нервных волокон]()
Образование новых воспалительных очагов определяет ухудшение и возникновение новых симптомов. [2] [5]
Классификация и стадии развития рассеянного склероза
Строгой и общепринятой классификации РС нет. Некоторые авторы предлагают подразделять РС по клиническому течению, другие по локализации процесса. [9]
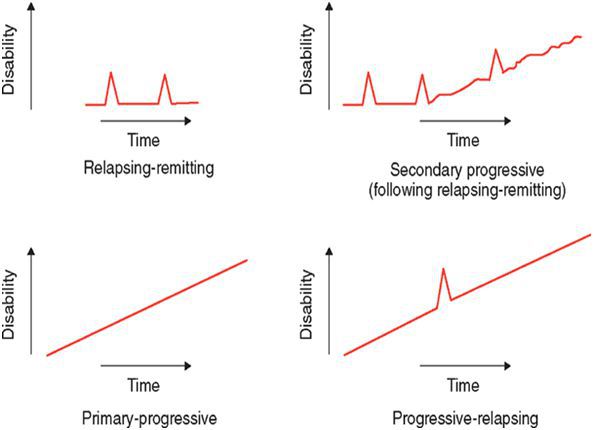
По характеру течения выделяют:
- ремитирующую форму — характеризуется редкими обострениями, чередующимися с ремиссиями, иногда длящимися годами, причём поражённые участки мозга восстанавливаются как частично, так и полностью;
- первично прогрессирующую — незаметное начало и медленное, но необратимое нарастание симптоматики;
- вторично-прогрессирующую — сначала напоминает ремитирующую, но на поздних стадиях характерен переход в прогрессирующую форму;
- прогрессирующе-ремитирующую — редкая форма, когда заболевание, начинаясь с ремитирующего течения, переходит в первично-прогрессирующее.
![Формы течения рассеянного склероза]()
По локализации поражения мозга:
- церебральная — страдает пирамидная система;
- стволовая — наиболее тяжёлая форма РС, быстро приводящая больного к инвалидности;
- мозжечковая — церебеллярные нарушения, часто сочетается с поражением ствола мозга;
- оптическая — страдает зрительная система;
- спинальная — поражается спинной мозг, возникают тазовые расстройства и спастический нижний парапарез;
- цереброспинальная форма — наиболее распространённая, характеризуется большим количеством склеротических бляшек в головном и спинном мозге, клинически выявляются мозжечковые и церебральные нарушения, патология зрительной, вестибулярной и глазодвигательной систем.
По стадиям РС делят на:
- острую стадию, которая длиться первые две недели обострения;
- подострую, длящуюся два месяца от начала обострения и является переходной стадией к хроническому прогрессированию заболевания;
- стадию стабилизации, при которой в течение трёх месяцев не наблюдается обострений.
Осложнения рассеянного склероза
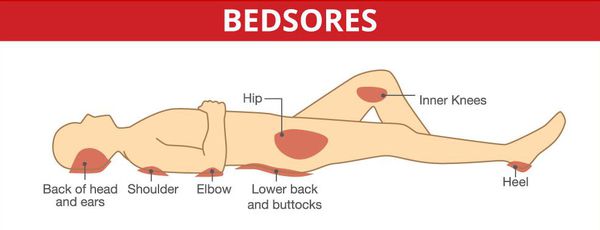
Серьёзными осложнениями, особенно при спинальных формах, являются пролежни и глубокие нарушения тазовых органов.
![Зоны образования пролежней]()
Неблагоприятно могут протекать также острые и подострые случаи с поражением жизненно важных отделов мозгового ствола.
Неврологический статус пациента напрямую зависит от его иммунитета. Зачастую появляется повышенная утомляемость, развивается мышечная слабость, головокружение. В стадии прогрессирования отмечается атаксия (нарушение координации и произвольных движений), значительное уменьшение физических и особенно двигательных возможностей конечностей с развитием спастики (двигательные нарушения в связи с повышенным тонусом мышц).
Весьма часто резко снижается острота зрения, теряется чёткость изображения, уменьшаются поля зрения, происходит искажение цветов, диплопия, развивается амблиопия и стабизм (косоглазие).
У пациентов зачастую возникает раздражительность, неустойчивость настроения, в некоторых случаях эйфория, неадекватное отношение к своему состоянию.
При РС нередки когнитивные нарушения — снижение памяти, концентрации внимания, нарушение пространственной ориентации.
Также при РС появляются тазовые нарушения — задержка мочеиспускания и длительные запоры, впоследствии больной теряет возможность контролировать процессы опорожнения кишечника и мочевого пузыря. В результате неполного опорожнения мочевого пузыря возникают урологические заболевания, вплоть до уросепсиса.
Вышеперечисленные осложнения требуют особого внимания, так как именно они могут стать причиной смертельного исхода для больного. [15] [16]
Диагностика рассеянного склероза
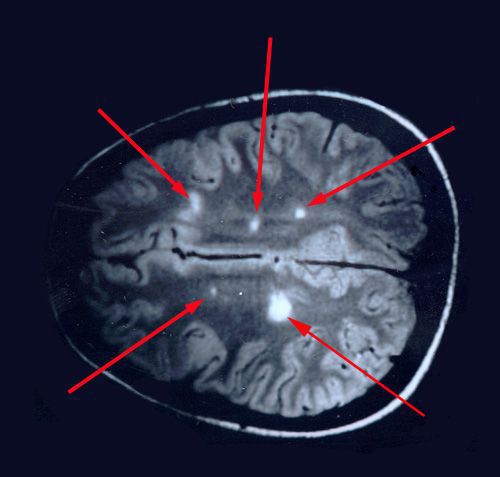
При вероятном РС, наряду с полным неврологическим осмотром, необходимо проводить исследование головного и спинного мозга при помощи МРТ. Этот способ исследования является наиболее информативным дополнительным методом диагностики. С его помощью можно обнаружить участки изменённой плотности в белом веществе головного мозга (очаги демиелинизации и глиоз). [10]
![МРТ мозга]()
Исследование зрительных вызванных потенциалов, применяемое для определения степени сохранности некоторых проводящих путей, может также являться одним ранних диагностических критериев.
При изучении ликвора информативным считается метод изоэлектрического фокусирования спинномозговой жидкости, позволяющий выделить олигоклональные группы IgG.
Для диагностики РС широко используются критерии, предложенные Международной экспертной группой. [11]
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рассеянный склероз: причины появления, симптомы, диагностика и способы лечения.
Определение
Рассеянный склероз (множественный склероз, Multiple Sclerosis) – это хроническое прогрессирующее нейродегенеративное аутоиммунное заболевание центральной нервной системы, которое поражает головной мозг, спинной мозг и зрительные нервы.
![Склероз.jpg]()
Причины появления рассеянного склероза
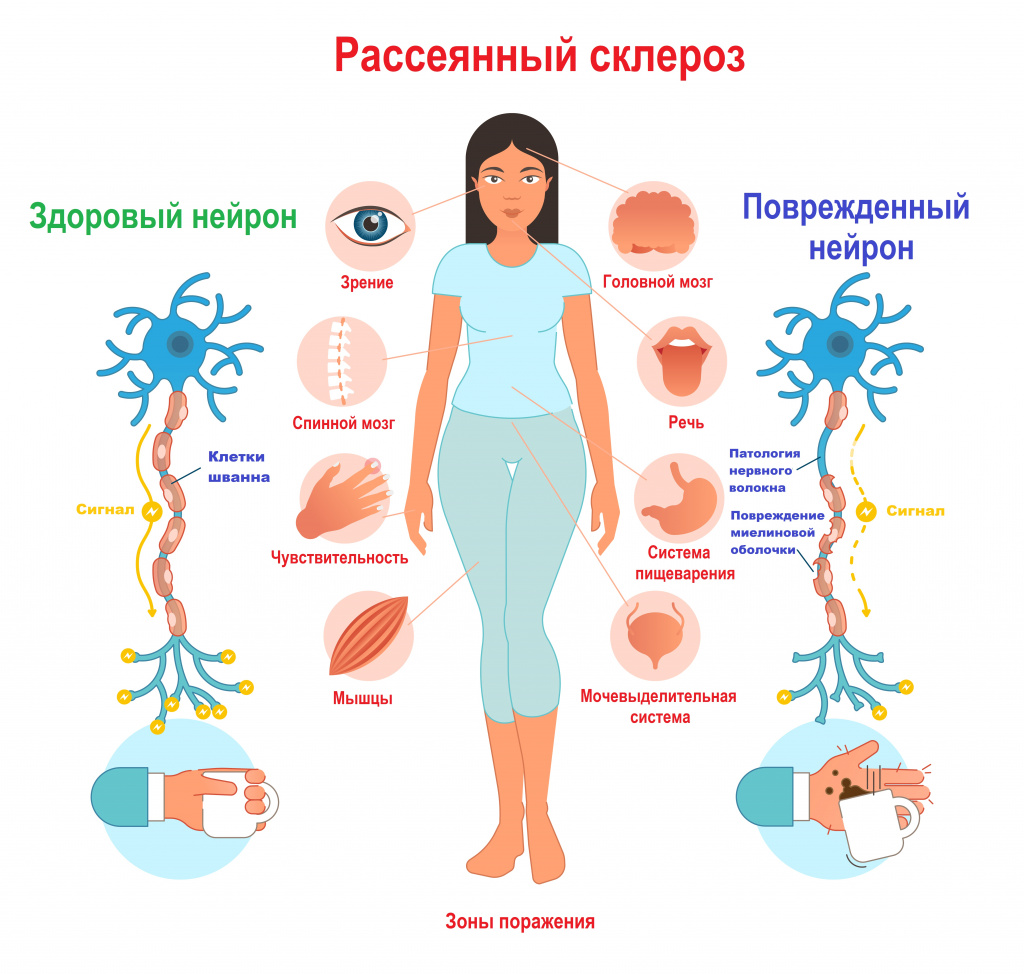
Большинство нервных волокон покрыто миелиновой оболочкой. Мозг направляет электрические импульсы по нервам в различные части тела. Данные импульсы управляют всеми нашими произвольными и непроизвольными движениями. Здоровые нервы изолированы при помощи миелиновой оболочки, которая является защитным слоем, обеспечивает питание аксона, поддерживает его структуру, предохраняет от повреждения, ускоряет передачу нервного импульса.При рассеянном склерозе собственная иммунная система человека ошибочно атакует и разрушает миелиновую оболочку нервных волокон.
В области потери миелина образуется рубцовая соединительная ткань, которая может исказить либо полностью заблокировать передаваемые импульсы. Какое-то время нервная система компенсирует сбои, но по мере прогрессирования заболевания выраженность симптоматики неуклонно нарастает от легкого онемения конечностей до паралича и/или слепоты.
Термин «рассеянный склероз» означает наличие множественных рассеянных на различных участках головного и спинного мозга рубцовых очагов (или демиелинизирующих бляшек).
![Поврежденный нейрон.jpg]()
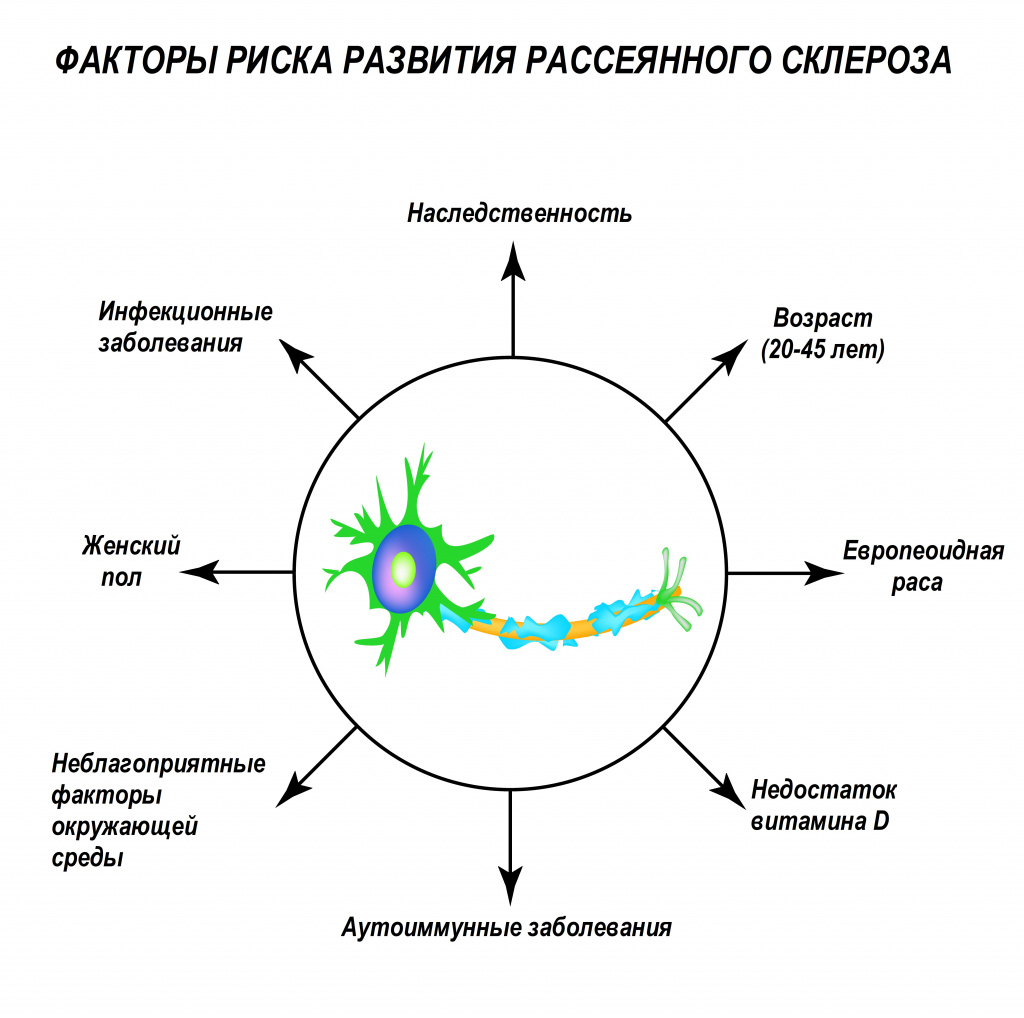
До сих пор не известна причина, по которой иммунные клетки начинают атаковать нервные волокна своего же организма. Существует мнение, что на развитие заболевания могут влиять многие факторы: генетическая предрасположенность, активное и пассивное курение, дефицит витамина D, воздействие ретровирусов, вируса герпеса человека, в частности Эпштейна-Барр, бактериальные инфекции (стафилококки, стрептококки), высокое содержание соли в продуктах питания, плохая экология, травмы головного мозга (сотрясения, ушибы), повреждения позвоночного столба, избыточный вес (особенно у подростков и детей), стрессы, некоторые аутоиммунные заболевания. Повышенному риску развития рассеянного склероза подвержены жители северных регионов и представители европеоидной расы.
Заболевание чаще диагностируют в возрасте 20–45 лет, но может встречаться и у детей. Мужчины болеют в 2 раза реже женщин, но именно у них патология протекает тяжелее и хуже поддается терапии.
![Факторы риска склероза.jpg]()
Классификация заболевания
Выделяют некоторые типичные варианты течения рассеянного склероза:
- Ремиттирующее течение – наиболее частый вариант в дебюте заболевания. Характеризуется периодами обострений, чередующихся с периодами ремиссий (с полным или неполным восстановлением функций в периоды между обострениями), отсутствием нарастания симптомов в периоды ремиссий. У многих пациентов ремиттирующее течение в последующем переходит во вторичное прогрессирование (с обострениями или без обострений);
- Прогрессирующее течение:
- первично-прогрессирующее – с самого начала заболевания в течение не менее одного года наблюдается нарастание тяжести симптомов заболевания без периодов улучшения;
- вторично-прогрессирующее – тяжесть симптомов заболевания нарастает на протяжении не менее 6 месяцев без стабилизации или улучшения после ремиттирующей фазы болезни, возможно прогрессирование с обострениями или без них.
- активный рассеянный склероз (при наличии обострений или признаков активности заболевания по данным МРТ);
- неактивный рассеянный склероз (без обострений и без признаков активности по данным МРТ);
- рассеянный склероз с прогрессированием (выявляются новые очаги поражения);
- рассеянный склероз без прогрессирования (новые очаги поражения нервной системы не выявлены).
- злокачественная форма (болезнь Марбурга) характеризуется очень быстрым прогрессированием без периодов ремиссии, в самых тяжелых случаях может приводить к смерти пациента;
- агрессивная, или быстропрогрессирующая форма, при которой в течение года наблюдается два и более эпизода обострения, ведущих к нарастанию уровня инвалидизации;
- высокоактивная форма характеризуется двумя и более обострениями за год и значительным увеличением очагов поражения нервной системы по данным МРТ.
Признаки рассеянного склероза зависят от локализации основной части патологических очагов. По мере поражения новых зон симптоматика нарастает и становится более разнообразной.
Поражение мозжечка и его путей: выраженное напряжение в ногах или в руках (за счет повышения мышечного тонуса), возможны параличи, нарушение координации движений, пошатывание при ходьбе, непроизвольные движения, тремор рук и ног, нарушение речевой функции, головокружения.
Поражение зрительного нерва: снижение зрения на один глаз вплоть до полной слепоты; черная точка в центре поля зрения; ощущение мутного стекла, пелены перед глазом - это проявления ретробульбарного неврита (патологии зрительного нерва на участке за глазным яблоком в результате поражения его миелиновой оболочки). Возникает нарушение движения глазного яблока, развивается двоение изображения (диплопия).
Поражение спинного мозга: постоянная усталость и утомляемость, потеря контроля над опорожнением кишечника и мочевого пузыря, запоры и задержка мочеиспускания, изменения сексуальной функции, радикулопатии, симптом Лермитта (при наклоне головы вперед возникает ощущение прохождения электрического тока по позвоночнику, иногда отдающее в конечности), чувство жжения или боль в ответ на прикосновение, покалывание или онемение в конечностях, развитие спастического парапареза.
Поражение ствола головного мозга: слабость или спазм мышц лица, перемежающееся онемение одной половины лица, центральный или периферический парез лицевого нерва, снижение слуха, снижение вкусовой чувствительности.
Поражение больших полушарий головного мозга: снижение памяти и внимания, скорости выполнения нейропсихологических тестов, нарушения поведения, излишняя тревожность, плохое настроение, депрессия или эйфория.
Это необходимо учитывать и стараться избегать перегрева, который может спровоцировать приступ. Лишенные миелиновой оболочки нервные волокна крайне чувствительны к повышению температуры.
Диагностика рассеянного склероза
В целом клинические проявления болезни очень разнообразны, что затрудняет постановку диагноза. Два основных клинических признака, подтверждающие наличие рассеянного склероза:- симптомы проявляются в различных отделах центральной нервной системы;
- наличие по крайней мере двух приступов болезни, возникновение которых разделено по времени периодом не менее одного месяца.
Методы диагностики:
Оценка жалоб, симптоматики, клинических нарушений.
При неврологическом осмотре врач проверяет функцию нервной системы: рефлексы, равновесие, координацию и зрение, а также проводит поиск областей онемения.
Офтальмологическое обследование с обязательной оценкой остроты зрения, полей зрения, состояния глазного дна.Пациенту с подозрением на рассеянный склероз рекомендованы следующие лабораторные анализы для оценки общего состояния организма и определения возможности назначения последующей терапии:
-
клинический анализ крови развернутый;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рассеянный склероз: причины появления, симптомы, диагностика и способы лечения.
Определение
Рассеянный склероз (множественный склероз, Multiple Sclerosis) – это хроническое прогрессирующее нейродегенеративное аутоиммунное заболевание центральной нервной системы, которое поражает головной мозг, спинной мозг и зрительные нервы.
![Склероз.jpg]()
Причины появления рассеянного склероза
Большинство нервных волокон покрыто миелиновой оболочкой. Мозг направляет электрические импульсы по нервам в различные части тела. Данные импульсы управляют всеми нашими произвольными и непроизвольными движениями. Здоровые нервы изолированы при помощи миелиновой оболочки, которая является защитным слоем, обеспечивает питание аксона, поддерживает его структуру, предохраняет от повреждения, ускоряет передачу нервного импульса.При рассеянном склерозе собственная иммунная система человека ошибочно атакует и разрушает миелиновую оболочку нервных волокон.
В области потери миелина образуется рубцовая соединительная ткань, которая может исказить либо полностью заблокировать передаваемые импульсы. Какое-то время нервная система компенсирует сбои, но по мере прогрессирования заболевания выраженность симптоматики неуклонно нарастает от легкого онемения конечностей до паралича и/или слепоты.
Термин «рассеянный склероз» означает наличие множественных рассеянных на различных участках головного и спинного мозга рубцовых очагов (или демиелинизирующих бляшек).
![Поврежденный нейрон.jpg]()
До сих пор не известна причина, по которой иммунные клетки начинают атаковать нервные волокна своего же организма. Существует мнение, что на развитие заболевания могут влиять многие факторы: генетическая предрасположенность, активное и пассивное курение, дефицит витамина D, воздействие ретровирусов, вируса герпеса человека, в частности Эпштейна-Барр, бактериальные инфекции (стафилококки, стрептококки), высокое содержание соли в продуктах питания, плохая экология, травмы головного мозга (сотрясения, ушибы), повреждения позвоночного столба, избыточный вес (особенно у подростков и детей), стрессы, некоторые аутоиммунные заболевания. Повышенному риску развития рассеянного склероза подвержены жители северных регионов и представители европеоидной расы.
Заболевание чаще диагностируют в возрасте 20–45 лет, но может встречаться и у детей. Мужчины болеют в 2 раза реже женщин, но именно у них патология протекает тяжелее и хуже поддается терапии.
![Факторы риска склероза.jpg]()
Классификация заболевания
Выделяют некоторые типичные варианты течения рассеянного склероза:
- Ремиттирующее течение – наиболее частый вариант в дебюте заболевания. Характеризуется периодами обострений, чередующихся с периодами ремиссий (с полным или неполным восстановлением функций в периоды между обострениями), отсутствием нарастания симптомов в периоды ремиссий. У многих пациентов ремиттирующее течение в последующем переходит во вторичное прогрессирование (с обострениями или без обострений);
- Прогрессирующее течение:
- первично-прогрессирующее – с самого начала заболевания в течение не менее одного года наблюдается нарастание тяжести симптомов заболевания без периодов улучшения;
- вторично-прогрессирующее – тяжесть симптомов заболевания нарастает на протяжении не менее 6 месяцев без стабилизации или улучшения после ремиттирующей фазы болезни, возможно прогрессирование с обострениями или без них.
- активный рассеянный склероз (при наличии обострений или признаков активности заболевания по данным МРТ);
- неактивный рассеянный склероз (без обострений и без признаков активности по данным МРТ);
- рассеянный склероз с прогрессированием (выявляются новые очаги поражения);
- рассеянный склероз без прогрессирования (новые очаги поражения нервной системы не выявлены).
- злокачественная форма (болезнь Марбурга) характеризуется очень быстрым прогрессированием без периодов ремиссии, в самых тяжелых случаях может приводить к смерти пациента;
- агрессивная, или быстропрогрессирующая форма, при которой в течение года наблюдается два и более эпизода обострения, ведущих к нарастанию уровня инвалидизации;
- высокоактивная форма характеризуется двумя и более обострениями за год и значительным увеличением очагов поражения нервной системы по данным МРТ.
Признаки рассеянного склероза зависят от локализации основной части патологических очагов. По мере поражения новых зон симптоматика нарастает и становится более разнообразной.
Поражение мозжечка и его путей: выраженное напряжение в ногах или в руках (за счет повышения мышечного тонуса), возможны параличи, нарушение координации движений, пошатывание при ходьбе, непроизвольные движения, тремор рук и ног, нарушение речевой функции, головокружения.
Поражение зрительного нерва: снижение зрения на один глаз вплоть до полной слепоты; черная точка в центре поля зрения; ощущение мутного стекла, пелены перед глазом - это проявления ретробульбарного неврита (патологии зрительного нерва на участке за глазным яблоком в результате поражения его миелиновой оболочки). Возникает нарушение движения глазного яблока, развивается двоение изображения (диплопия).
Поражение спинного мозга: постоянная усталость и утомляемость, потеря контроля над опорожнением кишечника и мочевого пузыря, запоры и задержка мочеиспускания, изменения сексуальной функции, радикулопатии, симптом Лермитта (при наклоне головы вперед возникает ощущение прохождения электрического тока по позвоночнику, иногда отдающее в конечности), чувство жжения или боль в ответ на прикосновение, покалывание или онемение в конечностях, развитие спастического парапареза.
Поражение ствола головного мозга: слабость или спазм мышц лица, перемежающееся онемение одной половины лица, центральный или периферический парез лицевого нерва, снижение слуха, снижение вкусовой чувствительности.
Поражение больших полушарий головного мозга: снижение памяти и внимания, скорости выполнения нейропсихологических тестов, нарушения поведения, излишняя тревожность, плохое настроение, депрессия или эйфория.
Это необходимо учитывать и стараться избегать перегрева, который может спровоцировать приступ. Лишенные миелиновой оболочки нервные волокна крайне чувствительны к повышению температуры.
Диагностика рассеянного склероза
В целом клинические проявления болезни очень разнообразны, что затрудняет постановку диагноза. Два основных клинических признака, подтверждающие наличие рассеянного склероза:- симптомы проявляются в различных отделах центральной нервной системы;
- наличие по крайней мере двух приступов болезни, возникновение которых разделено по времени периодом не менее одного месяца.
Методы диагностики:
Оценка жалоб, симптоматики, клинических нарушений.
При неврологическом осмотре врач проверяет функцию нервной системы: рефлексы, равновесие, координацию и зрение, а также проводит поиск областей онемения.
Офтальмологическое обследование с обязательной оценкой остроты зрения, полей зрения, состояния глазного дна.Пациенту с подозрением на рассеянный склероз рекомендованы следующие лабораторные анализы для оценки общего состояния организма и определения возможности назначения последующей терапии:
-
клинический анализ крови развернутый;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Читайте также: