При нажатии на кожу болит как синяк но синяка нет
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Теги: миозит, COVID-19, туберкулез, токсоплазмоз, гипотиреоз, гипертиреоз, сахарный диабет, ожирение, системная красная волчанка, рассеянный склероз
Миалгия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Миалгия – это синдром боли в мышцах, связках, сухожилиях и фасциях – соединительнотканных оболочках мышц. При миалгии человек может чувствовать локальную или разлитую, тупую или острую, ноющую мышечную боль различной интенсивности. Боль может быть кратковременной, длительной и даже постоянной, возникать при физической нагрузке или в состоянии покоя, сопровождаться мышечными спазмами. При миалгии могут наблюдаться и другие симптомы: лихорадка и озноб (при наличии инфекции), боль в суставах, усталость.
Разновидности миалгии
Миалгия бывает острой и хронической. Острая миалгия возникает внезапно, быстро проходит, хорошо поддается лечению. Хроническая миалгия имеет длительное течение и часто является симптомом заболеваний мышц и костей, ревматических, аутоиммунных заболеваний.
Возможные причины миалгии
К основным причинам появления болей в мышцах можно отнести:
- чрезмерное напряжение мышц (особенно нетренированных),
- неврогенные миопатии,
- травмы,
- растяжение мышц,
- сосудистые патологии (например, артериальную недостаточность),
- действие токсических (в том числе лекарственных) веществ,
- первичные воспалительные заболевания мышечной ткани (идиопатические воспалительные миопатии),
- инфекционные миозиты,
- врожденные нарушения обмена,
- эндокринные заболевания,
- электролитные нарушения (например, дефицит калия).
Миалгии являются симптомом таких заболеваний, как дерматомиозит и миозит, инфекционные и паразитарные поражения (туберкулез, токсоплазмоз), заболевания эндокринной системы (гипотиреоз, гипертиреоз), метаболические нарушения (сахарный диабет, ожирение, амилоидоз), ревматические заболевания (ревматическая полимиалгия, болезнь Стилла у взрослых, гранулематоз Вегенера, узелковый полиартериит, системная красная волчанка), некоторые нейрогенные миопатии, миофасциальный синдром, фибромиалгия, синдром хронической усталости, аутоиммунные заболевания (рассеянный склероз).
Миалгия часто сопровождает различные ОРВИ, например, грипп, парагрипп, кроме того, боли в мышцах являются одним из частых симптомов постковидного синдрома.
Наиболее распространенной патологией мышечно-связочного аппарата, сопровождающейся миалгией, является миофасциальный синдром (МФС), характеризующийся нарушением функции мышцы и формированием локальных уплотнений в пораженных мышцах. Синдром проявляется в любом возрасте, одинаково часто у мужчин и женщин, причиной его становится перенапряжение мышц. Боль возникает в отдельной спазмированной мышце или группе мышц – сначала острая, затем переходящая в хроническую с тенденцией к рецидивированию.
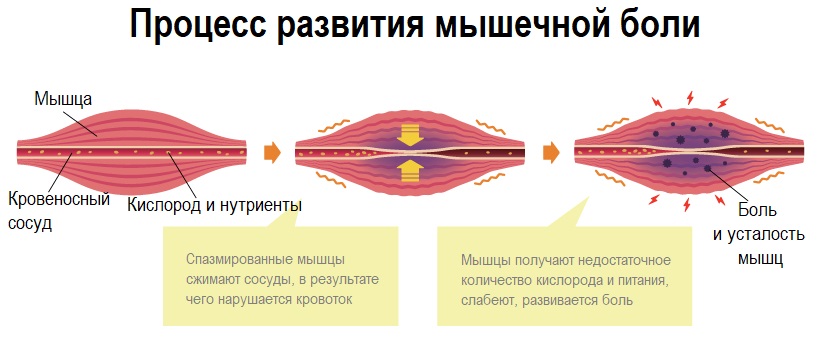
Ревматическая полимиалгия обычно проявляется у людей старше 55-60 лет характерной болью в области шеи, плечевых суставов и плеч, тазобедренных суставов с отсутствием мышечной слабости, лихорадкой, похудением и изменениями в анализах крови (повышением СОЭ и уровня СРБ). Боль двусторонняя, симметричная, постоянная, усиливающаяся во время движения. Типична мышечная скованность, наиболее выраженная после длительного периода неподвижности.
Фибромиалгия чаще диагностируется у женщин 40-60 лет. Для нее характерна хроническая генерализованная боль в мышцах, костях, связках, имеются специфические чувствительные точки – в затылочной области, шее, межлопаточной области, пояснице, ягодицах. Причина развития фибромиалгии неизвестна.
Сосудистые нарушения, например атеросклеротические бляшки в артериях, могут стать причиной интенсивной боли в мышцах вследствие недостаточности кровообращения.
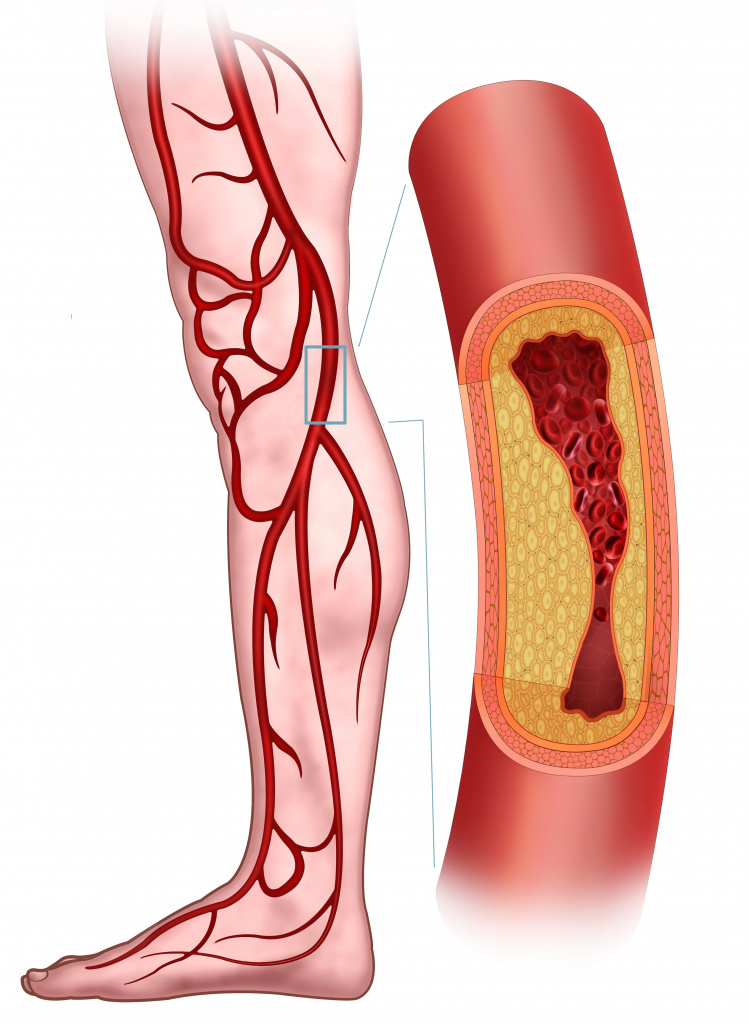
Атеросклеротические бляшки в артериях
К таким поражениям относят артериальную недостаточность нижних конечностей, при которой во время ходьбы наблюдаются боли в икроножных мышцах, которые исчезают после отдыха. Этот синдром носит название «перемежающаяся хромота».
Одним из возможных инфекционных агентов, вызывающих развитие миалгии, является энтеровирус, который становится причиной эпидемической миалгии – острого инфекционного заболевания с преимущественно фекально-оральным механизмом передачи. Другие названия эпидемической миалгии – «дьявольская болезнь», болезнь Борнхольма, плевродиния. Она протекает с повышением температуры тела, головной болью, головокружением, слабостью, тошнотой и рвотой, приступами выраженных спастических болей в диафрагме, мышцах грудной клетки, брюшной стенки и конечностей.
Среди лекарственных препаратов влияние на мышечную систему могут оказывать глюкокортикостероиды, иммуносупрессанты, антивирусные препараты, галоперидол.
Симптомы слабости и боли в мышцах могут развиваться при приеме статинов – препаратов, снижающих уровень холестерина в крови и широко применяемых в протоколах лечения сердечно-сосудистых заболеваний.
От 7 до 29% больных, получающих статины, отмечают симптомы поражения мышц, обычно сопровождающиеся нормальной или слегка повышенной концентрацией креатинфосфокиназы в крови. Такие симптомы могут появляться через 4-6 недель после начала приема препаратов, обычно носят симметричный характер, локализуются в больших мышечных группах (бедрах, ягодицах, икроножных мышцах, мышцах спины). Редко прием статинов вызывает рабдомиолиз – синдром, при котором повреждение поперечнополосатой мускулатуры приводит к высвобождению в кровоток продуктов распада мышечных клеток – миоглобина.
К каким врачам обращаться при миалгии
При появлении болей в мышцах следует обратиться к терапевту или неврологу . Могут потребоваться консультации других специалистов – ревматолога (при подозрении на ревматическую природу миалгии), кардиолога (если пациент принимает статины), эндокринолога , инфекциониста, сосудистого хирурга.
Диагностика и обследования при миалгии
Важную роль в постановке диагноза играют лабораторные исследования.
-
Общий анализ крови с определение СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Ушиб, растяжение, разрыв или перелом - как понять? Первая помощь
Признаки ушибов, растяжений, вывихов и переломов очень похожи между собой и поэтому многие теряют драгоценное время, пытаясь лечить разрывы связок и переломы в домашних условиях. Между тем, самостоятельно лечить, накладывая повязку или холодный компресс на больное место, можно только те травмы, если есть полная уверенность в том, что у пострадавшего нет перелома, разрыва или вывиха.
Ушибы - наиболее часто встречаемый вид повреждений, который может быть как самостоятельной травмой, так и сопутствующей другим более тяжелым, типа перелома, вывиха, повреждения внутренних органов и т.д. Обычно ушиб является следствием удара, нанесенного тяжелым предметом или падения с высоты. Чаще всего происходят ушибы кожи и подкожной клетчатки, однако встречаются и ушибы внутренних органов. Например, головного мозга, сердца, почек, печени и легких.
Основные симптомы ушиба - боль, припухлость, кровоизлияние в ткани, синяк и нарушение функции. Боль возникает сразу в момент получения травмы и может быть весьма значительной, спустя несколько часов боль стихает. Время появления гематомы на месте ушиба зависит от ее глубины. При ушибе подкожной клетчатки и кожи кровоизлияние происходит сразу, синяк становится виден уже через несколько минут, а при более глубоких кровоизлияниях синяк может появиться лишь на 2-3 сутки.
Нарушение функции при ушибе обычно происходит по мере нарастания отека и гематомы. Способность двигать поврежденной частью тела также теряется постепенно. Например, человек не может сам согнуть поврежденную ногу или руку из-за резкой боли, но если ему это делать помогает другой, то конечность сгибается, хотя это тоже болезненно. Этим ушибы отличаются от переломов и вывихов, при которых двигать травмированной конечностью невозможно сразу, как самостоятельно, так и с помощью другого человека.
Лечить ушибы можно и самостоятельно. Для уменьшения развития отека и гематомы сразу после травмы нужно наложить на поврежденное место холодный компресс и обеспечить ему покой. Можно ушибленное место поместить под холодную проточную воду, забинтовать мокрым полотенцем, приложить лед или бутылку с холодной водой. Для уменьшения движений в область суставов следует наложить давящую повязку, а затем конечность расположить на возвышенном положении.

Растяжения обычно возникают при движениях в суставе, которые несвойственны ему или превышают его физиологический объем. Чаще всего встречаются повреждения связки суставов, например, голеностопного при подворачивании стопы. Признаки растяжений сильно напоминают симптомы ушиба в области сустава: гематома, припухлость и боль. Но нарушение функции при растяжениях выражено ярче, чем при ушибе.
Для лечения растяжения нужно так же, как при ушибах, наложить на больное место холод и давящую повязку. Чтобы ускорить выздоровление, полезно использовать различные противовоспалительные и обезболивающие мази, гели и настойки. Например, диклофенак-гель, фастум-гель, кетопрофен, индовазин и т.д. Все препараты наносятся на место повреждения 2-3 раза в сутки, курс лечения - 10 дней.
Разрывы связок могут быть как самостоятельной травмой, так и сопровождать переломы и вывихи. Наиболее часто разрывы связок происходят в области коленного и голеностопного сустава. При разрывах также возникает сильная боль, отек, гематома и заметное ограничение функции сустава. Если разрыв связок сопровождается кровоизлиянием в полость коленного сустава, он становиться визуально опухшим и горячим на ощупь, а при нажатии на надколенник пальцами там чувствуется "пустота" глубиной 1-2 см, тогда как он должен сразу упираться в кость. Надколенник как бы "плавает" на поверхности жидкости, образовавшийся из излившей в сустав крови.
Разрывы мышц обычно происходят при сильной нагрузке: мощном ударе по сокращенной мышце или воздействии чрезмерной тяжести. При разрыве мышцы сразу же появляется резкая боль, а затем - припухлость и гематома, полная утрата функции. Например, при разрыве четырехглавой мышцы бедра пострадавший не может разогнуть ногу в колене, при разрыве бицепса плеча - ему не удается согнуть руку.
На практике чаще всего встречаются разрыв икроножной мышцы, четырехглавой мышцы бедра и двуглавой мышцы плеча. При неполном разрыве мышцы появляется сильная боль в зоне повреждения и гематома, но функция мышцы частично сохраняться. При полном разрыве на месте травмы появляется "ямка", а функция мышцы полностью отсутствует.
При разрыве сухожилия боль умеренная, в зоне повреждения также отмечается припухлость, а сгибать и разгибать сустав самостоятельно невозможно, хотя пассивные движения сохраняются. Например, при разрыве сухожилия сгибателя пальца, невозможно согнуть палец, но это легко делать, если помогает другой человек или врач.
Переломы - это частичное или полное нарушение целостности кости, возникающие при травмах или заболеваниях, приводящих к нарушению структуры костной ткани. В зависимости от степени повреждения кожных покровов переломы могут быть закрытыми и открытыми. Симптомы перелома - резкая боль в месте повреждения, нарушение функции, отек и гематома. Если перелом открытый, то имеются раны и кровотечение.
Вывод: если у вас нет уверенности в том, что у вас или вашего близкого обычный ушиб или растяжение, накладывайте иммобилизацию по правилам лечения перелома и вызывайте скорую помощь, чтобы врач-травматолог осмотрел место повреждения и поставил точный диагноз.
Видео №1: Неотложная помощь при открытом переломе
Видео №2: Первая и неотложная помощь при закрытом переломе
- Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики "Травматология"
На сервисе СпросиВрача доступна консультация невролога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Есть такой редкий вид первичной головной боли - Головная боль, связанная с внешним сдавлением. Лечится НПВС (ибупрофен 400 мг или нимесулид 100 мг) и нужно избегать внешнего сдавления(например, не носить шапки, волосы не стягивать в хвост). Длительное сдавление может привести к мигренозной боли.

Здравствуйте, а боль непохожа как будто обручем стягивают голову или каска на голове? Мышцы шеи не болят?

Попробуйте принимать мышечные релаксанты курсом 2 недели, например , Сирдалуд , сначала однократно 4 мг на ночь, затем дозу постепенно повышать утром 2 мг- обед 2 мг -на ночь 4 мг, затем по по 4 мг 3 раза в дени и 2 недели обезболивающие ,например Ксефокам 8 мг 2 раза в день совместно с омепразолом 20 мг.


Добрый день! По описаниям, это шлемовая головная боль. Лечится приемом НПВС и миорелаксантов.Попринимайте мелоксикам 15 мг утром 5 дней и мидокалм по таблетке два раза в день 10 дней.

Это может быть нейропатическая боль, добавьте к перечисленное карбомазепин 100мг 2р в день до 1 месяца

Здравствуйте. По описанию характера боли тут явно идет нейропатический характер, так как вероятно в процесс затронут тройничный нерв.
Пропейте курс нестероидного препарата - Нимесулид 100 мг по 1 таб 2 раза в день - 1 неделя. + Карбамазепин 200 мг 1 таб вечером - 5 дней, затем по 1 таб 2 раза в день - 2-3 недели.


Здравствуйте, Алена! Похоже на локализацию причины головной боли в шейном отделе позвоночника. На этом фоне между 2 и 3 шейным позвонком может зажаться затылочный нерв, что проявляется Вашими жалобами. По лечению нужны НПВС - ксефокам 8мг 1-2 р в день после еды - 10 дней и миорелаксанты - Сирдалуд 2мг 2р в день под контролем давления (может снижать) - до 14 дней. Очень хорошо помогает физиотерапевтический метод лечения - карбокситерапия, если в Вашем городе есть возможность провести процедуру.
На сервисе СпросиВрача доступна консультация невролога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

добрый вечер. Это может быть связано не только с герпетической инфекцией, но и с корешковым синдромом, при котором происходит сдавление нервов, проходящих в специальных каналах в мышцах таза, бедра, при повышении тонуса , отёке тканей. Можно применить миорелаксанты( мидокалм), витамины групы В ( мильгамма вм). Это уменьшит боли ,даже в случае герпетической инфекции.


Возможно защемление нервных корешков в пояснично-крестцовом отделе позвоночника либо грыжей с деформацией дурального мешка ,и стенозом канала ,поэтому Необходимо первично сделать мрт пояснично-крестцового отдела позвоночника первично,и электронейромиографию нижних конечностей для исключения поражения переферических нервов , На данный момент подсоединить препарат прегабалин 75 мг -1 раз в день 1 неделю ,затем 75 -2 раза в день 1 ,5 месяца

Здравствуйте, Ольга! Опишите характер боли: пекущий, жжение, или ноющий ? Может быть как герпетическая инфекция, так и обострение поясничного остеохондроза.

Здравствуйте.
Боли могут быть связаны с защемлением нервных корешков в пояснично-крестцовом отделе позвоночника или сдавлением периферических нервов дистальнее. Кроме того, иногда после перенесенной герпес-вирусной инфекции боли могут рецидивировать без появления новых высыпаний.
Онемения бедра нет? Опишите подробнее характер боли - жгучая, тянущая, стреляющая? В пояснично-крестцовом отделе позвоночника боли не беспокоят?
Алина, мне сложно описать боль, это и не жжение и не тянущее. Больно дотрагиваться до кожи, как будто кожа сверх чувствительная. Когда начинаю пальцами сильно массажировать, то становится в глубине больно как синяк.

Для обезболивания можно принимать антиконвульсанты, например габапентин по схеме: первый день 300 мг 1 раз в день, второй день 300 мг 2 раза в день, с третьего дня по 300 мг 3 раза в день 2 недели. Отменять постепенно, убирая по 300 мг каждые 3 дня.
+ Витамины группы В - мильгамма композитум 1 т 2 раза в день 1 месяц
Нужен очный осмотр невролога. По результатам осмотра возможно потребуется МРТ пояснично-крестцового отдела позвоночника или ЭНМГ нижних конечностей.
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
- Отек пораженной ноги. В редких случаях отеки появляются на обеих ногах.
- Боль в ноге. Боль часто начинается в икре и может ощущаться как спазмы или болезненные ощущения.
- Красная или обесцвеченная кожа на ноге.
- Ощущение тепла в пораженной ноге.
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
- Внезапная одышка
- Боль или дискомфорт в груди, которые усиливаются при глубоком вдохе или кашле.
- Ощущение головокружения или головокружения или обморока
- Учащенный пульс
- Учащенное дыхание
- Кашель с кровью
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Читайте также:

