При кандидозе кишечника может быть крапивница
Обновлено: 03.05.2024
Кандидоз кишечника – инфекционное поражение пищеварительного тракта, вызванное собственной грибковой флорой пациента (Candida spp.) на фоне значительного ослабления иммунитета. Клинические проявления кандидоза кишечника варьируют в зависимости от формы заболевания: разжижение стула, повышенный метеоризм, неопределенные боли в животе, язвенный колит и грибковый сепсис. Диагноз ставится на основании эндоскопического исследования, гистологического и культурального анализа биоптатов, кала. Лечение включает три основных направления: назначение антимикотиков, нормализацию микрофлоры кишечника и коррекцию иммунного статуса пациента.

Общие сведения
Кандидоз кишечника – грибковое поражение слизистой оболочки пищеварительного тракта. Является актуальной проблемой современности, так как диагностика и определение критериев данного заболевания представляют сложность для многих клиницистов. Связано это с повсеместной распространенностью грибов рода Candida, в том числе и в организме здоровых людей (носительство грибов рода Candida в кишечнике присуще 80% населения). Инвазивный кандидоз кишечника практически никогда не встречается у людей с нормально функционирующим иммунитетом, почти всегда это оппортунистическая инфекция, связанная с иммунным дисбалансом организма.
Кроме того, для многих специалистов бывает достаточно сложно дифференцировать транзиторное кандидоносительство и неинвазивный кандидоз кишечника (именно он составляет подавляющее большинство всех клинических случаев кандидоза пищеварительной системы). Разграничить два этих состояния возможно только при наличии современного диагностического оборудования. Для установления правильного диагноза необходимо наличие трех диагностических критериев: выявление одного или нескольких факторов риска, эндоскопические признаки кандидоза кишечника, положительный результат культурального исследования. Таким образом, тактика назначения антимикотиков при первом обнаружении в посевах грибов рода Candida, без дальнейшего обследования, является ошибочной.

Причины кандидоза кишечника
Специалисты в области гастроэнтерологии выделяют две патогенетические формы кандидоза кишечника – инвазивную и неинвазивную. В клинической практике чаще встречается неинвазивный кандидоз кишечника на фоне дисбактериоза и смешанной кишечной инфекции (грибково-бактериальной, грибково-протозойной и др.). Висцеральная форма развивается на фоне выраженной нейтропении (практически полное отсутствие нейтрофильных лейкоцитов) и поздних стадий СПИДа.
Факторы риска
Для формирования кандидоза кишечника необходимо наличие хотя бы одного из предрасполагающих факторов:
- физиологического снижения иммунитета (период новорожденности или пожилой возраст, сильный стресс, беременность);
- врожденного иммунодефицита (синдром Di George, Nezelof и др.);
- онкопатологии, особенно в период полихимиотерапии;
- аутоиммунных и аллергических заболеваний (усугубляет угнетение иммунитета лечение кортикостероидными гормонами);
- приема иммунодепрессантов после трансплантации органов;
- тяжелых эндокринных заболеваний, соматической патологии, требующей интенсивной терапии;
- длительного лечения антибактериальными препаратами резервного ряда;
- синдрома первичного иммунодефицита;
- выраженного дисбаланса питательных веществ в рационе (особенно недостатка белка и витаминов).
В клинической практике чаще встречается кандидоз кишечника, обусловленный сочетанием нескольких из перечисленных факторов.
Патогенез
При неинвазивной форме грибы рода Candida начинают неконтролируемо размножаться в просвете кишки, не проникая в толщу ее слизистой. При этом выделяются специфические грибковые токсины, образуются ядовитые продукты ферментации, оказывающие раздражающее действие на слизистую оболочку кишечника. Перечисленные токсические агенты провоцируют дальнейшее усугубление дисбиоза, формирование микотической аллергии, вторичного иммунодефицита.
Патогенез инвазивного кандидоза кишечника иной. При условии ослабления местного и общего иммунитета грибы рода Candida интимно прикрепляются к эпителию кишечника (они имеют тропность к плоскому многослойному эпителию), затем внедряются в его толщу, трансформируясь в нитчатую форму. При наличии выраженной супрессии клеточного иммунитета Candida проникают в кровоток и распространяются по организму, вызывая висцеральный кандидоз (поражение печени, поджелудочной железы).
Симптомы кандидоза кишечника
Кандидоз кишечника встречается в трех основных клинических формах: инвазивный диффузный, инвазивный фокальный и неинвазивный. Критериями диагностики инвазивного диффузного кандидоза кишечника являются тяжелое состояние пациента на фоне выраженной интоксикации, повышение температуры тела, сильная боль в животе, диарея, примесь крови в стуле, системные проявления микоза (поражение печени, поджелудочной железы, селезенки, желчного пузыря и др.). Если эта форма кандидоза кишечника является случайной находкой во время обследования по поводу других заболеваний, в первую очередь следует думать о дебюте СПИДа или сахарного диабета. Инвазивный диффузный кандидоз кишечника не характерен для людей с нормально функционирующей системой иммунитета.
Инвазивный фокальный кандидоз кишечника может осложнять течение язвенной болезни двенадцатиперстной кишки, неспецифического язвенного колита. Заподозрить данную форму кандидоза можно у пациентов с упорным и затяжным течением фонового заболевания, не поддающегося стандартной терапии. Для этого варианта микоза характерна локальная инвазия нитчатой формы Candida в местах нарушенной эпителизации (на дне язв кишечника). При этом в окружающих тканях, других отделах кишки друзы грибов не выявляются. Клиническая картина соответствует основному заболеванию, а псевдомицелий обнаруживается случайно при гистологическом исследовании биоптатов.
Неинвазивный кандидоз кишечника является наиболее распространенной формой данного заболевания. Эта патология не ассоциируется с проникновением грибов в толщу кишечной стенки, а связана с массивным размножением Candida в просвете кишки. При этом выделяется огромное количество токсичных метаболитов, которые оказывают как местное, так и общее резорбтивное действие. Сегодня установлено, что неинвазивный кандидоз составляет примерно треть всех случаев дисбиоза кишечника. Клинически неинвазивный кандидоз кишечника протекает на фоне удовлетворительного состояния пациента, сопровождается умеренными явлениями интоксикации, дискомфортом в животе, метеоризмом, неустойчивым стулом. Часто у таких больных обостряются различные аллергические заболевания. Эту форму кандидоза зачастую путают с синдромом раздраженного кишечника.
Диагностика
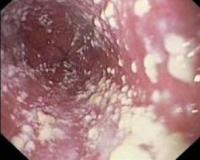
Диагностика кандидоза кишечника затрудняется отсутствием типичных клинических признаков, а также достаточно специфичных и чувствительных методов выявления грибов рода Candida в образцах тканей и кале. В общем анализе крови при тяжелых формах заболевания определяется уменьшение количества лейкоцитов, лимфоцитов, эритроцитов. Обязательна консультация врача-эндоскописта для выбора оптимального метода исследования кишечника. Во время эндоскопии обычно обнаруживают неспецифические признаки поражения слизистой, поэтому решающее значение в постановке диагноза имеет эндоскопическая биопсия и морфологическое исследование биоптатов.
Трудности диагностики заключаются в том, что псевдомицелий грибов можно выявить не во всех пробах материала, поэтому достаточно часто встречаются ложноотрицательные результаты. Визуально при диффузном инвазивном кандидозе кишечника определяются признаки язвенно-некротического поражения слизистой, а при неинвазивном – катаральное воспаление. Диагностическим критерием инвазивного кандидоза кишечника служит наличие кандидозного псевдомицелия в биоптатах и отпечатках слизистой оболочки кишки.
Всем пациентам с грибковым поражением кишечника обязательно проводится анализ кала на дисбактериоз, бактериологическое исследование кала. Чаще всего эти анализы выявляют смешанную флору: не только грибы рода Candida, но и кишечную палочку, клебсиеллы, стафилококки и др. Выявление более 1000 колониеобразующих единиц на грамм патологического материала свидетельствует в пользу кандидоза кишечника и исключает носительство грибковой флоры. Основной задачей культурального исследования является установление вида возбудителя, определение чувствительности выделенной микрофлоры к антимикотикам.
Лечение кандидоза кишечника
Консультация гастроэнтеролога при кандидозе кишечника позволяет выявить факторы риска данного заболевания, определить объем необходимых исследований. Так как кандидоз кишечника не имеет специфических клинических признаков, заподозрить эту патологию бывает достаточно сложно. При наличии лабораторных свидетельств кандидоза кишечника выбор тактики лечения зависит от клинического варианта, наличия сопутствующей патологии, переносимости антимикотических препаратов. Обязательными звеньями лечебного процесса при кандидозе кишечника являются: коррекция фонового заболевания, приведшего к снижению иммунитета и активации грибковой флоры; назначение целевого противогрибкового средства; модуляция иммунитета.
Пациенты с диффузной инвазивной формой кандидоза кишечника госпитализируются в стационар. Препаратами выбора для инвазивных микозов являются азольные антимикотики (кетоконазол, флуконазол, итраконазол и пр.), которые активно всасываются из кишечника и оказывают системное действие. Начинают лечение обычно с введения амфотерицина В, затем переходят на терапию флуконазолом.
Для эрадикации грибковой флоры при неинвазивных формах кандидоза кишечника используют противогрибковые препараты нерезорбтивного действия – они плохо всасываются слизистой оболочкой кишки и оказывают сильное местное действие. Нерезорбтивные полиеновые антимикотики имеют ряд преимуществ – у них практически нет побочных действий, они не угнетают нормальную микрофлору кишечника, не вызывают привыкания. К полиеновым препаратам относят натамицин, нистатин. Так как в патогенезе неинвазивного кандидоза имеют значение состояние дисбиоза и смешанная флора, обязательно назначают противомикробные препараты, эубиотики. В качестве симптоматического лечения применяют пищеварительные ферменты, сорбенты, спазмолитики и анальгетики.
Прогноз и профилактика
При диффузной инвазивной форме кандидоза кишечника прогноз серьезный, так как она может приводить к генерализации процесса. Прогноз при инвазивном кандидозе кишечника значительно отягощается наличием тяжелых фоновых заболеваний. При остальных вариантах заболевания прогноз благоприятный при своевременном начале лечения.
Профилактика кандидоза кишечника заключается в устранении предрасполагающих к этой патологии факторов; лечении заболеваний пищеварительного тракта, приводящих к дисбиозу. Для поддержания нормальной микрофлоры кишечника следует разнообразно питаться, ограничивая содержание простых углеводов, употреблять достаточное количество клетчатки. Пациенты, входящие в группу риска по развитию кандидоза органов ЖКТ (ВИЧ, тяжелая эндокринная патология, полихимиотерапия, лечение кортикостероидными гормонами и пр.), требуют пристального внимания и регулярного обследования.
Инвазивный кандидоз – это генерализованная грибковая инфекция, при которой наблюдается кандидемия и поражение внутренних органов грибами рода Кандида. До половины случаев заболевания вызвано возбудителем C. albicans, в тройке самых распространенных патогенов находятся C. parapsilosis и C. glabrata. Клинические проявления болезни определяются локализацией очага инфекции и степенью иммунного ответа. Для диагностики назначают серологические и культуральные исследования крови, инструментальные методы визуализации. Лечение требует индивидуального подбора противогрибковых препаратов.
МКБ-10


Общие сведения
Инвазивный кандидоз считается одной из самых распространенных инфекций среди госпитализированных пациентов. Ежегодно регистрируется более 250000 случаев, причем эксперты уверены, что истинная встречаемость инфекции намного выше. Заболевание чаще развивается у новорожденных и людей пожилого возраста. Высокая распространенность, неблагоприятный прогноз и сложности своевременной идентификации кандидоза заставляют специалистов искать новые пути диагностики и лечения болезни.

Причины
Возбудитель заболевания – грибы рода Candida, которые принадлежат к семейству Сахаромицеты, классу Аскомицеты. Известно более 20 патогенных для человека видов, однако до 90% случаев инвазивного кандидоза провоцируют только 5 из них: C. albicans, C. glabrata, C. tropicalis, C. parapsilosis и C. krusei. Лидирующее место в России продолжает занимать C. albicans (48%), часто встречаются возбудители C. parapsilosis (17%) и C. glabrata (14%).
Основным фактором риска инвазивного кандидоза является иммунная недостаточность, поскольку все звенья иммунитета участвуют в борьбе с грибковой инфекцией. Заболевание в основном встречается среди пациентов отделений интенсивной терапии, причем возраст больного до 1 года и старше 65 лет резко повышает вероятность грибковой инфекции. Выделяют и другие факторы риска:
- Пересадка внутренних органов. На долю кандидоза приходится более 53% всех инвазивных микозов, которые развиваются у пациентов после трансплантации. Наибольший риск имеет пересадка тонкого кишечника, поджелудочной железы и печени. Грибковая инфекция развивается у 3-4% больных с трансплантированным сердцем, почками, легкими.
- Постановка катетера. Центральный венозный катетер представляет собой оптимальные входные ворота для грибковых возбудителей. В его просвете формируются биопленки из грибов Кандида, которые вызывают катетер-ассоциированную кандидемию. Патология чаще встречается у новорожденных и вызвана видом C. parapsilosis.
- Антибиотикотерапия. Противомикробные препараты широкого спектра действия подавляют полезную микрофлору кишечника, повышают грибковую контаминацию ЖКТ. Наиболее опасными признаны цефалоспорины III поколения, которые в 2 раза увеличивают риск развития микозов.
- Онкопатология. Наибольшему риску подвергаются пациенты с гемобластозами, у которых отмечается выраженная нейтропения, нарушения выработки иммуноглобулинов и патологии системы комплемента. На поздних стадиях солидных опухолей также возрастает вероятность инвазивного кандидоза.
Патогенез
Большинство случаев связано с эндогенным путем передачи инфекции: проникновением грибов через слизистые оболочки желудочно-кишечного тракта либо через поврежденные полые органы брюшной полости. Заражению способствует увеличение грибковой нагрузки в кишечнике на фоне антибиотикотерапии. Реже наблюдается экзогенное инфицирование при инвазивных медицинских манипуляциях (постановка катетера, парентеральное питание, хирургическое вмешательство).
После проникновения грибов Кандида в кровеносную систему развивается кандидемия, обуславливающая гематогенное распространение возбудителя и формирование очагов во внутренних органах. Основным механизмом тканевой инвазии является способность к образованию псевдомицелия, который препятствует поглощению грибов макрофагами. К факторам патогенности относят ферменты (аспартилпротеиназы, фосфолипазы), фенотипическую нестабильность.

Симптомы инвазивного кандидоза
У трети пациентов наблюдается кандидемия без органических патологий внутренних органов, которая не имеет специфических признаков. Основным симптомом присоединения грибковой инвазии является резкий подъем температуры на фоне антибиотикотерапии. Лихорадка зачастую имеет волнообразное течение. При глубоком иммунодефиците проявления системного воспалительного процесса стерты или полностью отсутствуют.
При вовлечении в процесс внутренних органов клиническая картина разнообразна. Поражение органов брюшной полости проявляется классическими признаками перитонита: резкие боли по всему животу, напряжение мышц передней брюшной стенки, многократная тошнота и рвота. Инфицирование мочевых путей сопровождается кандидозным циститом и пиелонефритом. Частным признаком инфекции является пневмония, которая протекает без особенностей.
При установке ликворных шунтов и других инвазивных нейрохирургических манипуляциях возможно поражение ЦНС. Инвазия грибами Кандида чаще всего проявляется менингитом с подострым течением. При воспалении мозговых оболочек возникает сильная головная боль, длительная лихорадка, светобоязнь. Отличием грибкового менингита считается отсутствие ригидности затылочных мышц.
Поражение тканей сердца развивается у пациентов после установки искусственных клапанов. Клинические проявления манифестируют в течение 2 месяцев после операции. Больные страдают от лихорадки, одышки, болей в области сердца. Быстро присоединяются признаки сердечной недостаточности, гепатоспленомегалия, узелки Ослера. Есть риск вовлечения опорно-двигательного аппарата с развитием кандидозного артрита и остеомиелита.
Инвазивный кандидоз у новорожденных характеризуется классической картиной неонатального сепсиса. Возникает заторможенность, отказ от кормлений, одышка с эпизодами апноэ. Характерна сердечно-сосудистая нестабильность, затяжная желтуха. Фебрильная лихорадка наблюдается только в 50% случаев, при этом до 40% пациентов имеют физиологическую норму лейкоцитов крови.
Осложнения
Несмотря на достижения практической инфектологии, летальность при инвазивном кандидозе остается стабильно высокой. У взрослых уровень смертности составляет 40%, среди иммунокомпрометированных больных он может достигать 50-70%. Суммарная детская смертность при инвазивной форме кандидоза варьирует в пределах 37-44%, неонатальная – 43-54%. Прогностически неблагоприятным фактором является задержка идентификации возбудителя на 48 часов и более.
Жизнеугрожающие последствия инвазивного кандидоза в основном связаны с септическим шоком и полиорганной недостаточностью. Причинами смерти выступают критические поражения головного мозга, сердечно-легочной системы и почек. Большую опасность представляют коагулопатии, тромбоэмболии, синдром диссеминированного внутрисосудистого свертывания (ДВС).
Диагностика
Поскольку инвазивный кандидоз в основном развивается у госпитализированных больных, обследование проводит лечащий врач совместно с реаниматологом и инфекционистом. Большое значение уделяют сбору анамнеза, выяснению иммунного статуса, анализу текущей схемы фармакотерапии. При осмотре определяются признаки системного воспаления и полиорганной недостаточности. Для подтверждения диагноза назначаются такие методы:
- Определение поверхностного антигена Candida. Наличие в анализе маннана и антиманнановых антител специфично для кандидозной инфекции. Позитивные результаты на 5-6 дней опережают ответ при посеве гемокультуры, имеют важное значение для своевременного старта терапии. Чувствительность и специфичность метода составляют 80-85%.
- Исследование гемокультуры. Выявление грибов Кандида в образцах крови, взятых из трех разных вен, является достоверным признаком инвазивного кандидоза. Такой метод требует длительного времени и дает положительные результаты только у 75% пациентов, поэтому он не подходит для ранней диагностики.
- Инструментальная визуализация. Для обнаружения очагов кандидозной инфекции используют ультразвуковое исследование, чреспищеводную эхокардиографию, компьютерную и магнитно-резонансную томографию. Подтвердить грибковую этиологию воспалительных очагов удается путем анализа биоптатов.
- Прогностические шкалы. Поставить точный диагноз помогает шкала «Кандида» и прогностическое правило, представленное в Российских клинических рекомендациях. Для определения индивидуального риска используют индекс колонизации Candida.

Дифференциальная диагностика
Ввиду отсутствия патогномоничных проявлений, при постановке диагноза исключают бактериальный сепсис, генерализованную герпетическую инфекцию, аспирационную и вентилятор-ассоциированную пневмонию. Дифференциальную диагностику проводят с малярией, системной красной волчанкой, васкулитами. У новорожденных необходимо исключить респираторный дистресс-синдром.
Лечение инвазивного кандидоза
Основу лечения составляет длительное парентеральное введение противогрибковых препаратов. Лекарства назначают эмпирически до получения результатов посева крови, предварительно взяв биоматериал для микробиологической диагностики. При выборе препарата для лечения кандидоза обращают внимание на иммунный статус пациента, наличие и характер сопутствующих заболеваний, анамнестические данные о грибковых инфекциях.
Стандартные протоколы терапии включают препараты из группы полиеновых антибиотиков, азоловых антимикотиков, эхинокандинов. Клинический ответ на проводимое лечение развивается в течение 3 дней. При его отсутствии необходим пересмотр режима дозирования антимикотиков или их замена. Критерием завершения антимикотической терапии служат отрицательные посевы крови в течение 14 суток.
Фармакотерапия инвазивного кандидоза сочетается с лечением основного заболевания. Значимые усилия прикладывают для нормализации иммунного статуса, если это возможно. Для исключения повторного инфицирования грибками проводят замену катетеров. При тяжелом иммунодефиците, состоянии после трансплантации костного мозга или внутренних органов пациенты проходят лечение в стерильном боксе.
Прогноз и профилактика
У пациентов с сохранными функциями иммунной системы, которым вовремя начата терапия антимикотиками, удается достичь полного выздоровления. При иммунодефиците и тяжелом соматическом статусе прогноз остается сомнительным даже при ранней и комплексной медицинской помощи. Для профилактики инвазивного кандидоза пациентам из группы высокого риска рекомендован прием флуконазола в стандартной дозировке.
3. Инвазивный кандидоз: современные аспекты эпидемиологии, диагностики, терапии и профилактики у различных категорий пациентов (в вопросах и ответах)/ А.В. Веселов, Р.С. Козлов. – 2016.
4. Инвазивный кандидоз в отделениях реанимации и интенсивной терапии/ Н.А. Карпун, С.А. Бурова, Е.А. Евдокимов, Н.И. Чаус// Неотложная медицина. – 2014. – №2.
На сервисе СпросиВрача доступна консультация гастроэнтеролога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Скажите, а в анализе кала трижды подтвердили дрожжи?Если есть анализы и обследования приложите, лечение будет легче расписать

Здравствуйте,проблема не совсем только в кандиде, дело в том, что в норме это есть в кишечнике,при дисбиозе она активно размножается,вам необходимо выполнить посев кала с чувствительностью к антимикотикам, потому что нистатин может быть не чувствительным, обязательно энтерол 21 день, Хилак форте по 35 капель 3 раза в день,но это только после того как вы пройдете курс антимикотиков. Обязательно сдайте кал на токсины А и В clostridium difficille, выполните ФГДС, вероятнее всего,что у вас есть ещё и гастрит и ГЭРБ

После антибиотиков у Вас в кишечнике СИБР-синдром избыточного бактериального роста,поэтому
1. энтерол 500 мг 2 раза в день -14 дн, после энтерола - метронидазол 250 мг3 разав день после еды 7 дн
2.закофальк 1 кап 2 раза в день -2 месяца
3. ребамипид-ребагит(обратите внимание!!)100 мг 3 раза в день через 1 час после еды-8 нед.
По кандидозу- я бы не стала торопиться, надо сдать анализ кала- копрограмму трижды через день и если в тех найдут грибок- тогда пимафуцин 100 мнг 4 раза в день 7 дн.Подключите на любом этапе лечения.Вопросы.

Здравствуйте! Вам необходимо сдать кал на дисбактериоз, по результатам возможно Назначение адекватного лечения.


Добрый день. Я бы вам еще рекомендовала помимо грибка проверить хеликобактер пилори и сделать ФГДС, налет на языке может быть еще из-за этого. А так я назначаю флуканазол пр кандидозе. Вышлите анализ по возможности, как вы проверяли?

Здравствуйте начните Риафлору 7 дней
Сдайте Кал с посев ом и чувствительностью к антибиотикам противогрибковым и фагам

здравствуйте! Кандида действительно дает аллергическую настроенность организма. даже до появления отеков Квинке. Пролечиться необходимо: сначала подготовка: лоратадин 1 таб утро 10 дней, бифидум бактерин по 3 флакона на ночь 10 дней и хилак фортепо 30 капель 3 раза в день - полный курс 1 месяц. Затем подсоединить флуконазол по 0 мги3 раза в день 7 дней, после него пимафуцин по 100 мг 4 раза в день 10 дней. ПОсле жтого продолжать принимать лоратадин хилак до 1 месяца. и обязательно сдать кровь на иммуноглобулин М и G к кандиде альбиканс. Это даст понятие о том. как чувствует себя организм в целом. не только кишечник.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, сыпь на коленях похожа на аллергический дерматит, но с клотримазолом она не связана, так как аллергическая реакция проявилась бы непосредственно в месте нанесения, с ковидом связь также маловероятна. Рекомендую продолжить клотримазол 7 дней либо как альтернатива клотримазолу - крем пимафуцин. Однократно выпейте флюконазол 150 мг, затем еще раз через неделю однократно, он подействует системно, будет эффект и на слизистой рта и на половых органах.
Что касается лечения слизистой рта - полоскание хлоргексидином или обработка мирамистином, раствор кандид 3 раза в день, лизобакт 1т 3 раза в день. В рационе ограничьте сладкое и мучное.
Для лечения высыпаний в области колен - крем акридерм 2 раза в день 7 дней.
При повышении температуры выше 38,0 градусов - любые жаропонижающие и вызов врача на дом
Александра, спасибо большое.
Остались еще вопросы, сориентируйте пожалуйста:
1. Аллергический дерматит мог возникнуть тогда от фастфуда, торта, и все той пищи которую я ел 23.02?
2. Нужно ли продолжать пить полесорб и лоратадин, которые я начал сегодня, подойдет вместо крема, мазь акридерм?
3. И лечение кандидоза мне сейчас стоит сразу продолжать или подождать на всякий случай, пока пройдут пятна на коленях?

1. Теоретически всё может быть, но в основном аллергия на пищу не появляется так локально, сыпь более распространенная
2. Полисорб не обязательно, лоратадин можно 1 раз в сутки 5 дней. Акридерм мазь подойдет
3. Если это терпит, то лечение кандидоза начните после стихания явлений дерматита, чтобы проследить будет ли повторно реакция на противогрибковые препараты, но я не думаю что причина в них
Александра, спасибо. Еще пару вопросов:
1. А мог ли выступить в качестве раздражителя например свежо стиранные брюки, которые плохо отстирались в стир. машинке, что пятна появились?
2. Температура у меня сегодня так и целый день от 36,9 до 37,2 такая допустима для ал. реакции?
3. Я просто переживаю вдруг , т.к. в симптомах для омикрона тоже указан возникновение наличие различных пятен на теле или это редко бывает что он так начинается?

1. Это уже более вероятная причина
2. Для дерматита повышение температуры не характерно, в некоторых случаях может быть при стоматите
3. В редких случаях при коронавирусе может быть кожная сыпь, но она неспецифична, то есть может быть любой, но чаще всего по типу крапивницы, не как у вас
Александра, спасибо большое.
Буду наблюдать за состоянием в целом последующее дни, по итогам позже сообщу.

Александра, добрый день!
Подскажите пожалуйста, еще вместе с кандидозом на головке, появилась красное пятно с белым внутри вроде как язвочка под головкой, сначала даже чуть дергала, сейчас уже не дергает. Такого плана вопросы:
1.При кандидозе головки могу возникать язвочки или что это за пятно (фото вложил 6 и 7 номер)?
2.Нужно ли ее чем то обрабатывать (сейчас хлоргекдисином только делаю)?
3.И знаю что язвочки содой иногда лечат, можно ли ванночки с содой делать при моем состоянии головки?

Возможно присоединилась не только грибковая, но и бактериальная инфекция. Обрабатывайте хлоргексидином, можно добавить крем пимафукорт 2 раза в день 5 дней, затем 1 раз в день еще 5 дней(это вместо клотримазола)

Александра, спасибо.
Пока продолжу обрабатывать только хлоргексидином, из за пятен на коленках, не буду более другим чем то пользоваться. Посмотрю за состоянием.
Александра, добрый день!
Я марте собирался сдать анализы: общий анализ крови, биохимию крови, мочу после перенесенного covid- 19 чтобы проверить состояние организма , иммунитет .
Также дописываю к хроническим заболевании, чтобы была полная картина по мкб с нумеровкой из карточки обычной: к.29 хронический гастродуоденит, гастрит, к.21 гэбр, к.82 джвп. И как подозреваю у меня сейчас начался посктковидный синдром.
Сейчас как уже неделю принимаю лоратадин, улучшений пока по пятнам на коленях нету.
Температура 37-37.2 так и держится ( я сдал на этой неделе вновь пцр на covid-19 тест отрицательный), а раз такая температура держится значит я так понимаю идет воспалительный процесс какой-то, если для дерматита это не характерно.
Был в понедельник у врача, на языке подтвердился мицелий грибок, также взяли бактериоскопический мазок из уретры, там мазок оказался чистым ни грибков и ничего прочего не было обнаружена, единственное чуть превышение лейкоцитов но сказала это может быть после перенесенного covid -19, но судя по статьям тоже указывает на какой то воспалительный процесс, это так?
Насколько будет правильным мне сейчас пойти сдать данные анализы или лучше подождать пока закончу прием лоратадина, или он не влияет на результаты? И может быть по моему состоянию еще что то посоветуете из анализов чтобы все таки узнать из за чего сейчас у меня так иммунитет снизился и все эти симптомы проявились?

Александра, нет нету, приобрел на днях свежий акридерм начал обрабатывать им, на приеме врач сказал что кожа еще и сухая, поэтому посоветовал смазывать и детским кремом.
Александра, подскажите биохимии крови, общего анализа крови и мочи достаточно, или еще что надо?
И нужно ли сдавать кровь на иммуноглобулин Е (т.к. вроде при ал. реакциях иногда назначаются)?

Да, для начала этих анализов будет достаточно, IgE вам не нужен. Вместо детского крема можно крем липобейз 3-4 раза в день, он хорошо сухость уберет. Не исключено что сухость кожи и спровоцировала появление высыпаний
Александра, спасибо.
А что скажете про бактериоскопический мазок из уретры, там мазок оказался чистым ни грибков и ничего прочего не было обнаружена, единственное чуть превышение лейкоцитов , это о чем может говорить? И критично ли это?

Повышение лейкоцитов говорит о воспалении. Если инфекция не выявлена, жалоб нет, то это не критично и лечения не требует. Такое может быть на фоне снижения иммунитета
Александра, да жалобы на пятна, белую слизь на крайней плоти неприятного запаха после применения хлоргексидина прошли, только пятно под головкой еще остается, сейчас уже 6 день им смазываю, сколько времени можно будет хлоргексидин применять для обработки головки и крайней плоти?

Александра, и под головкой то пятнышко не обрабатывать хлоргексидином? Просто ранка на нем еще не затянулась до конца.


Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.
На сервисе СпросиВрача доступна консультация гастроэнтеролога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!





Маргуба, анализы на гельминтоз сдавала. Чисто. Диету соблюдаю уже 2 месяца. Все равно есть высыпания.




Здравствуйте! гемолитическая кишечная палочка относится к патогенным возбудителям. Необходимо провести курс антибактериальной терапии. Результатов чувствительности к антибиотикам нет. По опыту наиболее чувствительна данная бактерия к цефалоспоринам. Пропейте курс препарата Супракс в течение 10 дней. Обязательно одновременно начинайте Лактофильтрум и продолжайте его прием до трех недель. После окончания приема антибиотиков следует заселить кишечних благоприятными бактериями.Принимайте Аципол 2 х 3 р в течение трех недель.
На фоне дисбактериоза возможна рецидивирующая крапивница.

Здравствуйте. Есть ли анализ кала простой-копрограмму, реакция на скрытую кровь? Как со стулом? Проводили колоноскопию?
Мария, сдавала просто копрограмму. Анализ на скрытую кровь не делала. Колоноскопия тоже. Это не очень простая процедура и хотелось бы сначала разобраться по таким анализам.

Так как повышен кальпротектин-есть воспаление в кишечнике. Так как резистентность к бактериафагам, модно пропить фталазол по 1 грамму 4 раза в день 7 дней. Плюс хилак форте 1 месяц, так как кишечная палочка снижена


Здравствуйте! Кальпротектин повышен нерезко, что укладывается в показания при дисбактериозе кишечника. Рекомнедую "кмшечный" антибиотик Альфанормикс (200мг) по 2 табл 2 раза в день после еды 10дней пропить вместе с препаратом Энтерол по 1 табл 2 раза в день за 1 час до еды, а после антибиотика и Энтерола - пробиотик Пробиолог по 1 табл 2 раза в день во время еды 2-3 недели. "Кишечный" антибиотик Альфа-нормикс не обладает всем спектром побочных действий системных антибитиков, однако эффективен в отношении золотистого стафилококка. Препарат не всасывается в кровь, а действует в просвете кишечника. Пребиотик Энтерол уменьшает влияние препарата на нормальную кишечную микрофлору и создает среду для дальнейшего ее роста. А пробиотик Пробиолог уже действует как профилактика дисбактериоза и дает рост бифидо - лактобактериям. Здоровья Вам и удачи!

Здравствуйте. Рекомендую БАК-СЕТ ФОРТЕ, комплекс для нормализации микрофлоры кишечника. Связь нормальной микрофлоры и чистоты кожных покровов давно доказана.
С уважением. Здоровья и удачи.
Читайте также:

