При каких кожных заболеваниях может быть температура
Обновлено: 03.05.2024
Температура тела считается повышенной, когда ее значение превышает отметку 36,9 градусов. Это состояние сопровождается неприятными ощущениями, от которых большинство из нас стремится как можно скорее избавиться. При этом важно понимать, что сама по себе гипертермия — это симптом, который сигнализирует о том, что в организме начался патологический процесс. Поэтому перед тем, как сбивать температуру, важно разобраться в причинах ее повышения.
Признаки
Повышенная температура тела сама по себе является симптомом, то есть признаком того или иного заболевания. Что касается проявлений, которые обычно сопутствуют гипертермии, то среди них можно выделить следующие:
- головная боль;
- чувство ломоты в мышцах и суставах;
- гиперчувствительность (тактильная, светобоязнь, иногда — обонятельная);
- общая слабость;
- снижение аппетита;
- раздраженные слизистые оболочки;
- озноб;
- потливость;
- ухудшение концентрации внимания.
Выраженность этих симптомов во многом зависит от степени выраженности гипертермии. Проще говоря, чем выше температура, тем больше перечисленных симптомов будут ей сопутствовать и тем сильнее они будут беспокоить пациента. Однако не следует забывать и об индивидуальной переносимости. Одни пациенты уже при температуре 37,5 чувствуют себя настолько плохо, что с трудом находят силы для того, чтобы выбраться из постели и самостоятельно приготовить чай. Другие же совершенно спокойно переносят куда более высокие температурные значения, почти не теряя аппетита и трудоспособности.
Причины высокой температуры
Если поднялась температура, это не всегда вызвано активностью болезнетворных микроорганизмов. У гипертермии могут быть и сугубо физиологические причины: нервное напряжение, физическая нагрузка и переедание.
Гипертермия возникает за счет активности пирогенов. Это белковые соединения, опосредованно влияющие на центр регуляции температуры в гипоталамусе — отделе головного мозга, отвечающем за многие жизненно-важные функции организма. Пирогены делятся на две группы:
- Первичные (экзогенные). Как правило, это экзотоксины — вредные продукты жизнедеятельности бактерий и других микроорганизмов. Сюда же относят и антигены различного происхождения.
- Вторичные (эндогенные). Под действием первичных пирогенов происходит активация внутренних белковых структур, участвующих в иммунологических реакциях. Это и есть вторичные пирогены, которые в медицине принято называть цитокинами. Именно они активируют целую цепочку реакций, в результате которых гипоталамус получает сигнал, что пора повышать температуру тела и создать условия, непригодные для комфортного существования чужеродных микроорганизмов.
В условиях повышенной температуры тела многие бактерии перестают функционировать и размножаться. Однако на этом защитный эффект лихорадки не заканчивается: цитокины также стимулируют синтез и бактерицидность лейкоцитов — клеток крови, которые отвечают за иммунную защиту организма.
Список всевозможных заболеваний и патологических состояний, при которых отмечается гипертермия, достаточно обширен, поэтому здесь мы перечислим только наиболее распространенные из них.
Причинами повышения температуры чаще всего становятся следующие заболевания:
- Респираторные и очаговые — простуда, бронхит, пневмония, грипп, фарингит, ларингит, тонзиллит, синусит.
- Кишечные инфекции — дизентерия, сальмонеллез, иерсиниоз, эшерихиоз, ротавирусы, энтеровирусы, холера, ботулизм.
- Хронические инфекции: туберкулез, сифилис, хронический тонзиллит.
- Осложнения при лечении — послеоперационный период, реакция на вакцинацию, осложнения приема антибиотиков и других препаратов.
- Онкологические заболевания — фибромы, аденомы, лимфомы, лейкозы и т.д.
Причинами повышения температуры могут также стать аутоиммунные заболевания, сепсис, травмы, глистные инвазии, аллергические реакции и гормональный дисбаланс.
Рисунок 1. Основные причины повышенной температуры. Источник: MedPortal
Виды повышенной температуры тела
Классификация гипертермии осуществляется сразу по нескольким критериям, однако наиболее популярным из них является степень выраженности по результатам измерения. Различают следующие виды:
- Субфебрильная (до 38 С). Здесь различают 2 подвида:
- низкий субфебрилитет (до 37,5 С);
- высокий субфебрилитет (37,6-38,0 С).
- умеренная (38,1 — 39,0 С);
- высокая (39,1 — 41,0 С).
Диагностика — как правильно измерить температуру
Существует несколько способов измерения температуры, при этом каждый из них имеет свои достоинства и недостатки. Разберем их подробнее.
Аксиллярный
Это хорошо всем знакомый способ, который предполагает измерение температуры в подмышечной впадине. Неоспоримый плюс — простота и удобство, к минусам же можно отнести погрешности (0,1-0,3 С) в сравнении с более точными способами. Кроме того, температура в разных подмышечных впадинах может слегка отличаться.
Ректальный
Температура измеряется в заднем проходе. Чаще всего применяется у детей младше 4 лет, которых трудно уговорить спокойно держать градусник под мышкой в течение нескольких минут. Формально этот способ измерения температуры считается самым точным.
Однако и здесь существует ряд оговорок. Во-первых, важно делать поправку на то, что в прямой кишке температура всегда немного выше, чем в подмышечной впадине — верхней границей нормы считается 37,7 С.
Во-вторых, ректальная температура может меняться в зависимости от наполненности прямой кишки каловыми массами. К слову, для большинства людей этот способ причиняет как эстетический, так и физиологический дискомфорт. Если же в семье есть убежденные сторонники ректального измерения температуры, им желательно иметь свой собственный градусник, который после каждого использования следует дезинфицировать.
Буккальный
Измерение температуры производится во рту, предпочтительно под языком. Достоинство — более точные показатели в сравнении с аксиллярным методом. Недостаток — на температуру влияют еда и жидкость, употребляемые накануне измерения. Также важно не открывать рот во время измерения — это тоже отражается на точности результата.
Другие способы
Есть еще несколько менее распространенных способов измерения температуры:
- Жидкокристаллическая термография. Основана на улавливании тепловых излучений при помощи жидких кристаллов (контактный способ) и зеркальной сканирующей системы (дистанционный способ). В результате на экран выводится разноцветное изображение, которое называют термоскопией — примерно так враждебно настроенные инопланетяне видят людей в фантастических фильмах.
- Термометрия в области височной артерии. Новый способ, который считается наиболее точным, но при этом пока не получил широкого распространения, поскольку инфракрасные термометры еще недостаточно прочно вошли в наш обиход.
- Тимпанический метод. В российской клинической практике почти не используется — этот способ более популярен в Германии. Измерение температуры осуществляется в области наружного слухового прохода.
- Вагинальное. Обычно используют женщины, у которых не получается забеременеть — по колебаниям температуры определяется наиболее благоприятный для зачатия период (овуляция).
Каким градусником лучше пользоваться
Пока что самым распространенным типом градусника остается ртутный. Он дает более точные результаты, чем электронный и не нуждается в смене батареек. Однако с точки зрения безопасности он, мягко говоря, не идеален. Ртуть весьма токсична, поэтому если в доме есть маленький ребенок или пожилой человек, которые чаще всего и разбивают градусники, лучше смириться с минимальными отклонениями от точного результата и приобрести электронный аналог. Кстати, еще одним недостатком ртутного градусника является слишком большая продолжительность измерения — в среднем около 10 минут. Электронный градусник справляется со своей задачей в 3-4 раза быстрее.
Инфракрасные градусники являются прекрасным сочетанием точности измерения и безопасности использования. Их единственный недостаток — дороговизна, поэтому многие предпочитают использовать более дешевые варианты.
Сравнительно недавно появились и галинстановые термометры — они более доступны по цене, да и в точности ничем не уступают ртутным. Галинстан представляет собой смесь малотоксичных жидких металлов, поэтому с точки зрения безопасности здесь тоже все в порядке.
При каких заболеваниях бывает высокая температура
О заболеваниях, при которых отмечается повышение температуры тела, мы рассказали выше. В таблице ниже перечислены основные группы этих патологий со среднестатистическим диапазоном температурных значений.
Группа заболеваний Минимальная Максимальная Респираторные 37,0 40,5 Кишечные инфекции 37,5 41,5 Онкология 37,0 38,0 Хронические инфекции 37,0 37,7 Глистные инвазии 37,0 37,5 Аутоиммунные системные заболевания 37,0 38,0 Сепсис 37,0 42,5 В таблице указаны только значения, связанные с гипертермией. Однако в ряде наблюдений (в том числе и при сепсисе) бывают свои исключения, когда температура может не расти, а понижаться.
Почему долго держится высокая температура
В большинстве наблюдений температура повышается в ответ на активность чужеродных микроорганизмов. Под длительным повышением температуры можно понимать как гипертермию, продолжающуюся несколько дней при острых простудных или инфекционных заболеваниях, так и хронический субфебрилитет.
Что касается хронического субфебрилитета, когда температура 37-38 С держится на протяжении нескольких недель и дольше, то обычно такое состояние обусловлено переходом инфекционного заболевания из острой фазы в хроническую. Такое нередко происходит в результате неправильного лечения. Например, нередко пациент, не желая обращаться за консультацией к врачу, следует советам знакомых, которые рекомендуют ему «проверенные» антибактериальные или сульфаниладмидные препараты. Однако часто эти препараты могут банально не подходить пациенту по показаниям. В результате болезнь ненадолго уходит в ремиссию с тем, чтобы в скором времени принять хроническое течение.
Важно! Если температура достигает фебрильных значений (38 С и выше) и держится больше 4 дней, следует обратиться к врачу-инфекционисту.
Еще одна распространенная ошибка при лечении инфекционных болезней — прекращать прием антибиотиков при первых признаках улучшений, не доводя курс до конца. Это также способствует хронизации заболевания, и может повысить антибиотикорезистентность бактерий.
Также следует учитывать возможность развития заболеваний эндокринной системы и аутоиммунных патологий. А иногда продолжительное повышение температуры может быть обусловлено и травмами головы, в результате которых страдает гипоталамус.
Продолжительная гипертермия в диапазоне 37-38 С нередко отмечается в случае герпесвирусов, которые могут маскироваться под другие заболевания (от респираторных до болезней центральной нервной системы). Наиболее известный представитель этой группы заболеваний — вирус Эпштейна-Барр.
Хронические заболевания печени, почек и ЖКТ при обострениях также могут давать повышение температуры. В этом случае они будут сопровождаться симптомами, характерными для заболевания, вызвавшего гипертермию. Например, повышение температуры при обострении колита будет сопровождаться болезненными ощущениями в животе, чувством неполного опорожнения кишечника, тошнотой и метеоризмом.
Чего не следует делать при высокой температуре
Ограничений довольно много, и нередко они затрагивают стереотипы, устоявшиеся в домашнем лечении за долгие годы. Вот основные ошибки:
- Не следует увлекаться чрезмерно жирной и острой пищей — она увеличивает нагрузку на пищеварительную систему, а это мешает организму бороться с инфекцией. Предпочтение следует отдавать легкоусвояемым блюдам. При этом пища не должна быть слишком горячей.
- Важно избегать грудного кормления, поскольку при повышенной температуре содержащиеся в молоке белки загустевают, что сказывается на вкусе и усвояемости.
- Нежелательно пить сладкий чай или кофе — высокий уровень глюкозы в организме подавляет активность лейкоцитов, обеспечивающих работу иммунитета. Кроме того, кофе усиливает обезвоживание организма, что может усугубить течение болезни.
- Нельзя парить ноги или делать горячие ингаляции и принимать ванны. Подобные методы лишь стимулируют кровообращение. А это повлечет за собой еще большее повышение температуры.
- Еще одна популярная разновидность доморощенных пыток — теплые укутывания. Многие родители и по сей день продолжают укутывать детей при лихорадке в несколько одеял, предварительно приведя в исполнение пункты 3 и 4. Бытует мнение, что «пропотеть» при лихорадке полезно. На самом же деле температура повышается еще больше, увеличивая нагрузку на сердечно-сосудистую систему.
- От холодных компрессов тоже лучше воздержаться — они действительно помогают снизить температуру, но само по себе резкое охлаждение может повлечь за собой еще большее ослабление иммунитета.
- Необходимо избегать алкоголя. При повышенной температуре пациент принимает лекарства, которые увеличивают нагрузку на печень. Алкоголь, вопреки расхожему стереотипу, не истребляет микробов, зато обладает гепатотоксичным действием — оно может лишь усугубить течение болезни.
- ибупрофен;
- парацетамол;
- ацетилсалициловая кислота.
- угнетение сознания или судороги на пике темепературного подъема
- продолжительная лихорадка;
- сыпь;
- рвота;
- диарея;
- примеси крови и слизи в кале.
- изменения тонуса артериол. Артериолы — это кровеносные микрососуды, переходящие из артерии в капилляр. Расширение артериолярных стенок повышает температуру.
- Сбои кровообращения в сосудах. Скорость кровотока воздействует на размер просвета сосудов — ускоренное движение крови увеличивает температурные показатели.
- Высокое артериальное давление. Скачки давления и частоты пульса провоцируют развитие гипертонии, повышают уровень сахара в крови, увеличивают просвет в сосудах.
- Переизбыток глюкозы и соли в крови. Высокая концентрация соли и сахара нарушает реологические свойства крови.
- Болезни эндокринной системы. Сахарный диабет, гипертиреоз, зоб, рак щитовидной железы провоцируют расширение стенок артерий.
- Инфекции, воспаления и заболевания внутренних органов. Пораженные органы имеют температуру выше нормы, что способствует нагреванию кожи.
- Заболевания кожи. Дерматиты, дерматозы, псориаз, инфекции кожных покровов поражают поверхность и внутренние слои — зараженные участки имеют высокую температуру кожи.
- Психоэмоциональное состояние. На тепловой режим кожных покровов влияют эмоции, стрессы, возбуждение, чувство насыщения.
- лицо и шея — 33-34°;
- плечи и руки — 31-32°;
- грудь, спина — 33-34°;
- солнечное сплетение — 32°;
- кисти и пальцы рук — 27-29°;
- голени, икры ног — 31-32°;
- стопы ног — 29-30°;
- пальцы ног — 23-24°.
- лихорадка — болезненное состояние тела, сопровождающееся ознобом или жаром;
- воспаления — поражение и покраснение мягких тканей или органов;
- инфекции — заражение крови, тканей или органов микробами;
- отечность — скопление жидкости в воспаленном участке;
- обезвоживание — недостаток жидкости в организме;
- патологии — болезни кожи, сосудов, суставов и мышц, сердца, дыхания.
- Быстрая утомляемость;
- Озноб;
- Сильный зуд и боли на пораженных участках кожи;
- Головные боли.
- Диарея;
- Боль в горле и легкий кашель;
- Раздражительность;
- Плохой аппетит;
- Опухшие гланды.
- Проблемы с интеллектуальным развитием;
- Патологии глаз;
- Физическая недоразвитость (малый рост).
- Головная боль;
- Быстрая утомляемость;
- Сыпь, в виде розовых и пурпурных бляшек или дисков на коже или во рту;
- Воспаление миндалин;
- Повышенная потливость.
- Ангина;
- Тонзиллит;
- Анемия;
- Менингит.
- Увеличивается вероятность рождения детей с микроцефалией (маленькой головой или головным мозгом);
- Менингит;
- Менингоэнцефалит;
- Потеря зрения;
- Паралич;
- Судороги;
- Кома.
- Кровотечение из носа и десен;
- Нарушение кровообращения и повреждение сосудов;
- Увеличение печени.
- Сыпь не проходит долгое время (более 10 дней) и не наблюдается признаков улучшения;
- Температура выше 39 градусов;
- Вместо пятен начинают образовываться пузырьки c жидкостью;
- Сыпь распространяется очень быстро по всему телу;
- Сыпь вызывает явно выраженные болевые ощущения;
- Пораженные части тела опухают.
- Носить свободную и мягкую одежду;
- Принимать теплые ванны;
- Соблюдать постельный режим.
- температура до 37,5-38°C;
- насморк;
- боль, першение в горле;
- кашель;
- головная боль.
- высокая температура тела;
- заложенность носа, насморк;
- чихание;
- боль или першение в горле;
- кашель;
- слабость, утомляемость.
- При отсутствии симптомов останьтесь дома и самоизолируйтесь. Измеряйте температуру хотя бы раз в день, даже если чувствуете себя хорошо.
- Если есть «простудные» симптомы (температура до 37,5°C, кашель и насморк, головная боль и боль в горле), пейте не меньше 2 л воды в сутки. Лечение симптоматическое (при насморке промывание носа солевыми растворами, полоскание горла, прием жаропонижающего, если температура выше 38°C). Также можно принимать противовирусные препараты, витамин C, D (по инструкции). Получите дополнительную информацию по номеру 122.
- Если состояние ухудшается (температура держится выше 38°C дольше двух дней, дыхание становится частым или затрудненным, появляется одышка), звоните на 103, чтобы вызвать скорую помощь.
- При отсутствии симптомов оставайтесь дома и контролируйте температуру и сатурацию. Соблюдайте питьевой режим. Если вы принимаете какие-то лекарства постоянно, нужно продолжать их пить. Также лучше обратиться к врачу за консультацией.
- Если появляются симптомы ОРВИ, звоните по номеру 122, чтобы проконсультироваться с врачом.
- Если температура 38,0°C или выше, развивается одышка, вызывайте скорую помощь.
- Оставьте его дома, ребенок не должен ходить в школу или детский сад.
- Позвоните по номеру 122 и получите консультацию.
- Соблюдайте рекомендации врачей.
- Не меняйте самостоятельно назначенное лечение.
- Если самочувствие ухудшается, вызывайте скорую помощь по номеру 103.
Высокая температура у ребенка
У младенцев в первые месяцы жизни нормой считается аксиллярная температура до 37,5 С (ректальная — до 38 С). У детей в возрасте до 3 лет верхней границей нормы считают аксиллярную температуру 37,3 С. Врачи не рекомендуют сбивать температуру у детей, если она не превышает 38 С — организм должен самостоятельно бороться с инфекцией. Однако при плохой переносимости или заболеваниях сердца или нервной системы все же следует воспользоваться жаропонижающими препаратами.
Высокая температура у взрослого
Как и у детей старше 3 лет, у взрослых принято считать высокой температуру от 37 С и выше. Некоторые люди могут ощущать дискомфорт уже при приближении температуры к субфебрильной отметке (то есть примерно с 36,8 С) однако это еще не повод для переживаний — вполне возможно, что подобное состояние стало следствием переутомления или нервного напряжения.
У взрослых рекомендуется сбивать температуру только при показаниях 38,5 С, однако, как и в случае с детьми, многое зависит от индивидуальной переносимости и состояния организма — особую осторожность следует соблюдать пациентам, склонным к судорожному синдрому. Когда столбик термометра приближается к 39 С, температуру следует сбивать в обязательном порядке, поскольку в этом случае защитная реакция уже сама по себе становится опасной для организма — увеличивается свертываемость крови, она загустевает, а сердцу становится трудно перераспределять ее к органам и тканям.
Лекарства при высокой температуре
Назначая препараты для устранения высокой температуры, врач должен проявить гибкость терапевтической тактики, ориентируясь в первую очередь на устранение причины лихорадки, общее состояние больного и его переносимость лекарств. Для снижения температуры применяются:
На основе этих препаратов выпускается множество медикаментов с различными коммерческими названиями.
Важно! Детям до 12 лет ацетилсалициловая кислота и метамизол натрия противопоказаны из-за токсичности и негативного влияния на кроветворение.
Для немедикаментозного снижения температуры в домашних условиях можно использовать обтирания марлей или другой тканью, смоченной в прохладной воде. Не следует использовать для этих целей уксус или спирт — они не имеют никаких преимуществ перед обычной водой, но при этом их испарения усиливают общую интоксикацию организма.
Когда следует вызывать скорую
Поводом для беспокойства может стать резкий скачок температуры выше 38,5 С, ощущение рези в слизистых, одышка, светобоязнь. Бригаду скорой помощи также следует вызвать при подозрении на инфекционные заболевания:
Если хотя бы один из перечисленных симптомов наблюдается как у взрослого, так и у ребенка, следует без промедления вызывать «неотложку».
![]()
Рисунок 2. Памятка — когда следует вызывать скорую при повышенной температуре. Источник: MedPortal
Заключение
Таким образом, врачебная тактика при высокой температуре зависит в первую очередь от ее причины. При нормальной переносимости не следует сбивать температуру, пока она не достигла фебрильных значений. Важно также помнить, что ртутные градусники, несмотря на свою точность, во многих странах Европы не рекомендованы к применению из-за высокой токсичности ртути.
Повышение температуры кожи — это признак расстройств многих систем организма и нарушения обмена веществ. Температуры кожных покровов и тела — разные показатели состояния здоровья человека, имеющие собственные признаки, причины повышения, характеристики и последствия. Нормальный показатель для поверхности кожи всегда ниже температуры тела на 3-7 градусов. Изменения температурных показателей кожных покровов говорит об имеющихся в организме патологиях, которые требуют лечения. При появлении симптома необходимо обращаться к лечащему врачу-терапевту.
![изображение]()
Причины повышения температуры кожи
Температура кожи зависит от многих внешних и внутренних факторов — кровоснабжения, деятельности внутренних органов и обменных процессов, состояния артериол, наличия заболеваний, окружающего микроклимата. Если наблюдается повышение, следует заняться лечением, которое предусматривает в первую очередь выявление причин:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы повышения температуры кожи
Существуют нормы температурного режима кожи для каждого органа тела:
Симптом может проявляться в разных видах — стандартно с повышением температуры и с осложнениями, а также имеет две формы течения — острую и хроническую.
Повышение температуры кожи с осложнениями
Температура кожных покровов может повышаться на 2-3 градуса бессимптомно, но выше 3-4 градусов обычно начинаются осложнения:
Острое повышение температуры кожи
Острое проявление симптома — это внезапное повышение температурных показателей, часто без видимых причин, которое постепенно проходит самостоятельно или после курса лечения.
Хроническое повышение температуры кожи
Хроническое течение симптома характеризуется периодическим повторением, при этом эффективность лечения не имеет значения — даже после полного выздоровления температура может снова подняться.
Методы диагностики
Диагностика температуры кожи в клинике ЦМРТ представляет собой комплекс обследований, которые начинаются с осмотра и пальпации пациента врачом-терапевтом. Специалист оценивает общее состояние мягких тканей, их цвет, эластичность, влажность, наличие ран и травм. Проверка таких факторов также возможна с помощью специального оборудования — радиометрического аппарата, который анализирует тепловое излучение и выводит результат на экран монитора в виде цветных пятен.
Дополнительно назначаются анализы мочи и крови, биохимия крови, проба эпидермиса от рогового до базального слоя. В случае выявления или подозрения на болезнь как причину симптома терапевт направляет больного к узкопрофильному специалисту — дерматологу, кардиологу, эндокринологу, психотерапевту, ортопеду, ревматологу, хирургу и другим. Врачи исследуют организм при помощи УЗИ, ЭКГ, МРТ и компьютерной томографии.
![Сыпь с температурой]()
Многие родители сталкиваются с тем, что у их маленьких детей появляется сыпь на разных участках тела, которая может идти вслед за высокой температурой. Такое встречается и у взрослых, причем обычно, такое явление не вызывает сильного беспокойства — оно быстро проходит и не несет каких либо последствий. Однако отсутствие внимательного наблюдения и отсутствие своевременного оказания медицинской помощи может привести к ряду осложнений, влияющих на здоровье человека.
Сыпь, сопровождающаяся температурой, может возникнуть по нескольким причинам. Некоторые лекарственные препараты и аллергические реакции могут спровоцировать это явление как у взрослых, так и у детей.
Наиболее распространенной причиной сыпи с температурой – ряд вирусных инфекций. Дети до двух лет наиболее подвержены таким заболеваниям. Их иммунная система еще не функционирует в полной мере и может остро реагировать на внешних возбудителей. У взрослых подобная клиническая картина наблюдается реже, и в основном как осложнение другого заболевания или из-за ряда внешних факторов.
Несмотря на то, что некоторые из этих инфекций могут привести к ряду негативных последствий, большинство из них не нуждаются в лечении, а симптомы исчезают самостоятельно.
Важно: В некоторых случаях, сыпь может возникнуть уже после того, как температура тела начала приходить в норму. Это является своеобразным признаком эффективной борьбы организма с инфекцией. Однако некоторые пациенты могут начать паниковать, полагая что их состояние усугубляется.
Помимо лихорадки и сыпи, у пациента могут наблюдаться следующие общие симптомы:
Сама сыпь, в зависимости от вида инфекции, может выглядеть как обычные красные пятна, так и в виде шишек или папул с жидкостью внутри. Локализация сыпи также зависит от типа инфекции, что позволяет сузить круг заболеваний при диагностике.
Следует помнить, что вирусные заболевания передаются воздушно-капельным путем при разговоре, кашле или чихании. Человек может распространять болезнь уже за несколько дней до того как появиться сыпь. При этом контакт с пораженным участком кожи пациента не вызывает заражения.
Несмотря на то, что подхватить вирусное заболевание может любой человек, дети уязвимы к ним в большей степени. Самые распространенные инфекции, которые вызывают лихорадку, сопровождающуюся сыпью, поражают преимущественно детей до 5 лет.
Розеола
Один из самых распространенных видов заболевания, при котором наблюдается сыпь с температурой. Вызывается вирусом герпеса 6-го типа. Поражает детей в возрасте от 6 месяцев до 2 лет. Взрослые подвержены данному заболеванию значительно реже.
Розеола не нуждается в активном лечении, потому что болезнь не опасна для здоровья ребенка и проходит за 7-10 дней как обычная простуда. В данном случае сыпь возникает после лихорадки и представлена плоскими или выпуклыми розовыми пятнами. Они начинают развиваться на животе, постепенно переходят на руки и лицо.
Инкубационный период составляет 5 - 15 дней, после которого начинают проявляться симптомы:
Ветрянка
Ветрянку вызывает вирус ветряной оспы. Обычно её считают детской болезнью (хотя если заболеть ей в старшем возрасте, то она может стать значительно опаснее). Переболев ветрянкой 1 раз, человек приобретает к ней иммунитет на всю жизнь.
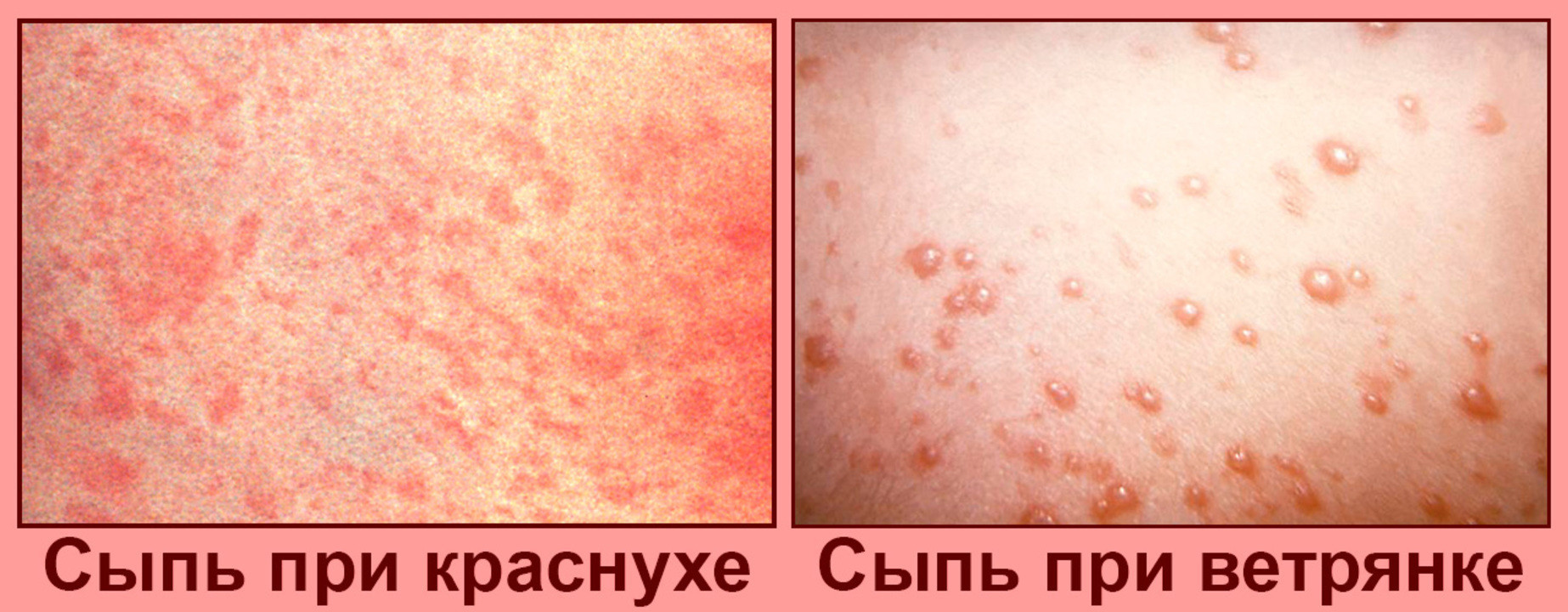
![]()
Рисунок 1. Сыпь при краснухе и при ветрянке. Источник: PHIL CDC
Инкубационный период от 7 до 21 дня, после которого появляется сыпь: красные или розовые шишки, которые в течении 14 дней покрываются коркой и исчезают. Сыпь сопровождается головными болями и лихорадкой.
Лечение ограничивается мазями местного применения и изоляцией больного от окружающих. Также рекомендуются теплые ванны.
Ветрянка наиболее опасна для беременных. Возрастает риск рождения детей со следующими отклонениями:
Краснуха
Заболевание, которое обычно поражает детей от 5 до 9 лет. Помимо температуры и сыпи наблюдается увеличение лимфатических узлов. Краснуха представляет собой легкую инфекцию, которая проходит в течение одной недели даже без лечения.
Сыпь представляет собой розовые или красные пятна, которые возникают на лице, постепенно распространяясь на другие части тела.
Данное заболевание может представлять опасность для беременных, так как это может привести к хронической краснухе плода, что повышает вероятность выкидыша или физических отклонений после рождения малыша.
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
Вирусные заболевания, которые опасны для здоровья взрослого человека
![]()
Источник: Polina Tankilevitch: Pexels
Существует ряд вирусных заболеваний, которые могут вызвать сыпь с лихорадкой и у взрослого человека. Эти болезни не распространены в России, но ими можно заразиться во время отпуска в тропических и жарких странах.
Вирус Зика. Заболевание распространено в Центральной и Южной Америке. Передается через укусы насекомых, переливании крови и половом акте. Симптомы представляют собой сыпь в виде розовых плоских пятен или гноящихся бугорков. Часто болезнь проходит бессимптомно.
Сама сыпь не опасна для здоровья, но заболевание может вызвать ряд осложнений, особенно у беременных женщин:
Синдром Гийена-Барре — аутоиммунного заболевания способного привести к параличу.
Лихорадка Западного Нила. Вирус передается человеку от птиц через укус насекомых. Симптомы развиваются редко, однако они могут привести к серьезным последствиям:
Заболеванию наиболее подвержены люди пожилого возраста (от 60 лет).
Лихорадка денге. Также распространяется преимущественно через укусы насекомых. Симптомы схожи с симптомами гриппа и длятся около 10 дней.
У небольшого процента заболевших может развиться более тяжелая форма заболевания – геморрагическая лихорадка денге. В таком случае у пациента могут наблюдаться такие признаки:
Эти симптомы могут привести к шоковому синдрому денге, который может привести к смерти.
Когда обращаться за врачебной помощью
Многие вирусные заболевания не несут серьезной опасности для организма. Болезнь протекает гладко и проходит без особых осложнений в течении 7-14 дней. Несмотря на это, такие заболевания могут с трудом поддаваться лечению. Некоторые вирусные заболевания полностью резистентны к антибиотикам и требуют особого подхода и наблюдения специалистов.
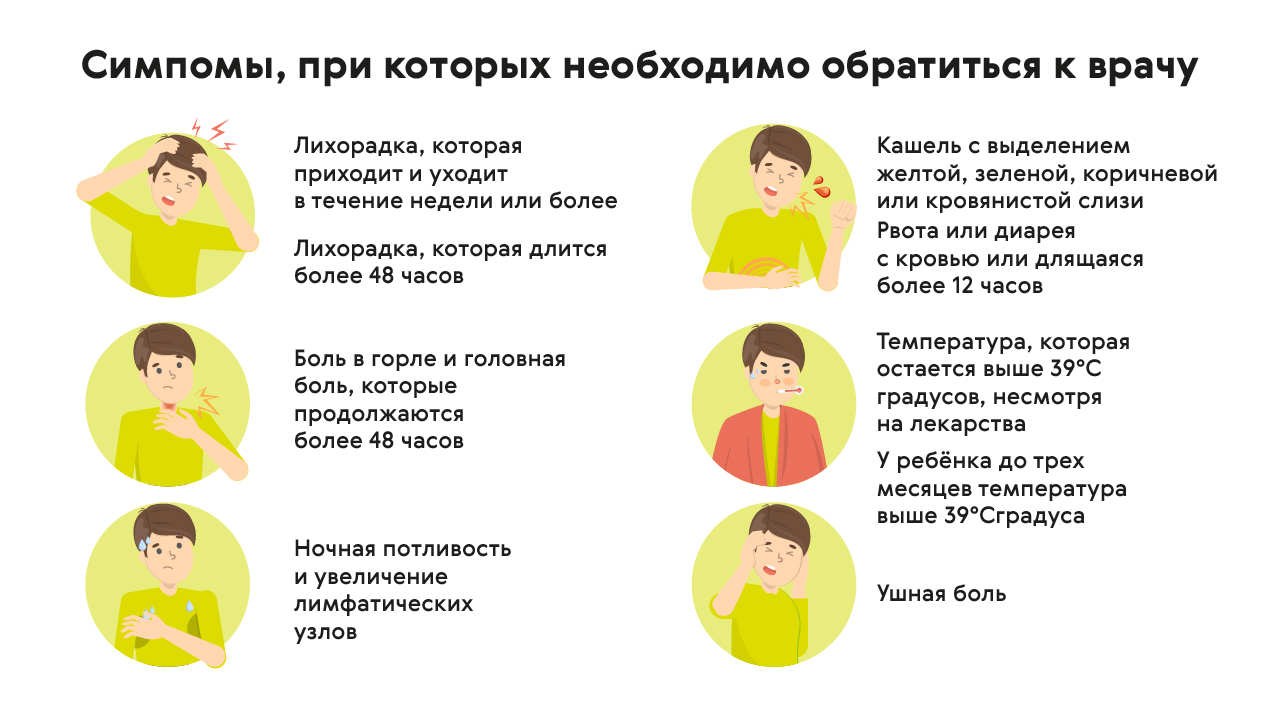
Симптомы, при которых необходимо обратиться за врачебной помощью:
Особое внимание следует уделять и общему состоянию пациента. Плохой аппетит, быстрая утомляемость и постоянная слабость, при которой больной не может выполнять повседневные действия, говорят о необходимости консультации с лечащим врачом.
Беременным женщинам следует внимательно относится к таким симптомам, потому что вирусные заболевания могут негативно повлиять на здоровье ребенка.
Важно: При появлении симптомов вирусных заболеваний во время посещения тропических районов или после возвращения из них, необходимо немедленно обратиться за медицинской помощью. Такие заболевания могут быть крайне опасны для здоровья человека.
Диагностируются такие заболевания быстро. Врач может установить тип заболевания по характеру сыпи и другим характерным симптомам. Для подтверждения диагноза, в большинстве случаев, достаточно анализа крови.
![]()
Источник: Howcast / YouTube
При обычных условиях, во время лечении подобных вирусных заболеваний, врач назначает курс антибиотиков, в зависимости от типа заболевания.
Чтобы бы смягчить симптомы, назначают мази или кремы местного применения. Для большего эффекта, при больших площадях поражения – компрессы.
Облегчить симптомы позволяют не сложно, например можно:
Самый эффективный метод профилактики таких заболеваний — вакцинация. Обычно детям её назначают в возрасте от 12 до 15 месяцев. Повторную вакцинацию проводят в 4-6 лет.
Не следует забывать о том, что такие заболевания заразны, и поэтому важно иметь возможность изолировать пациента — или как минимум обеспечить здоровых членов семьи средствами индивидуальной защиты. При этом и заболевшим и ухаживающим важно соблюдать правила личной гигиены, чтобы снизить риск развития осложнений.
К вирусным заболеваниям, которые сопровождаются сыпью и лихорадкой, следует относится внимательно, но без излишней осторожности. В подавляющем большинстве случаев, такие болезни проходят сами, не вызывая значительного дискомфорта и вреда. Наблюдение за симптомами и общим состоянием здоровья позволят избежать редких осложнений, а постельный режим и хороший уход ускорят выздоровление.
Появление симптомов новой коронавирусной инфекции, несмотря на опасность болезни, не должно становиться поводом для паники. При подозрении на заражение вирусом SARS-CoV-2 следует обратиться за консультацией на горячую линию или в поликлинику в дистанционном режиме. Если состояние резко ухудшается, нужно вызвать скорую помощь.
Признаки нового штамма омикрон
С распространением омикрона — нового штамма вируса SARS-CoV-2 — течение болезни изменилось. По некоторым данным, новый вариант коронавирусной инфекции переносится легче, а тяжелые симптомы возникают реже. Однако несмотря на это, омикрон считают опасным из-за его быстрого распространения, а также из-за отсутствия полной информации о нем на данный момент.
Омикрон-штамм больше похож на обычную простуду. У взрослых чаще наблюдаются такие симптомы:
У болезни могут быть и другие признаки: мышечные боли, утомляемость и слабость, иногда расстройство пищеварения. Характерная для предыдущих вариантов коронавирусной инфекции потеря обоняния и вкуса при омикроне встречается очень редко.
Люди, у которых нет иммунитета против коронавируса (те, кто в последние полгода не болел им и не делал прививку), переносят заболевание тяжелее. Оно начинается как обычная простуда и может быстро прогрессировать до тяжелой формы с появлением сильного кашля, высокой температуры, одышки. Тот, кто в последние полгода был вакцинирован или перенес болезнь, часто болеет сравнительно легко — как при обычной простуде или вообще без симптомов.
Омикрон-штамм распространяется быстрее, чем предыдущие варианты коронавируса SARS-CoV-2. Инкубационный период может быть очень коротким — 1-3 суток. В связи с этим обязательный карантин для тех, кто контактировал с заболевшим коронавирусом, сокращен до одной недели (раньше было 14 дней).
![]()
Памятка «Как действовать в случае бессимптомного и легкого течения коронавируса и ОРВИ». Источник: Минздрав
Симптомы омикрон-штамма у детей?
Одной из особенностей нового варианта коронавирусной инфекции является то, что значительно чаще стали болеть дети. Заболеваемость детей в Москве за две недели января 2022 года выросла в 14 раз, число детских госпитализаций — в 10 раз. Болезнь схожа с другими респираторными инфекциями и вызывает у детей следующие симптомы:
Заболевание может сопровождаться расстройством пищеварения и появлением сыпи на коже. Оно может протекать в тяжелой форме — настолько, что ребенку нужна будет госпитализация.
![Ic important flat@2x]()
Порядок действий зависит от набора симптомов, а также от того, есть ли у человека иммунитет против коронавируса.
Если иммунитет есть (проведена вакцинация или перенесен коронавирус в последние полгода):
Если иммунитета нет или человек в группе риска (есть хронические заболевания, возраст больше 60 лет):
Если заболел ребенок:
Во всех случаях нельзя принимать антибиотики без назначения врача. При коронавирусной инфекции это может быть опасным. Беременным женщинам нужно получить консультацию врача перед приемом противовирусных препаратов⁵.
Коронавирус без симптомов
Человек может перенести коронавирусную инфекцию в бессимптомной форме, и тогда у него вообще не будет признаков болезни. Считается, что в России коронавирус без симптомов переносят до 50% инфицированных¹. У зараженного человека в этом случае нет недомогания, не повышается температура тела, не появляются характерные для коронавирусной инфекции симптомы. При этом он является носителем вируса и может распространять его. Поэтому всем без исключения важно соблюдать меры предосторожности, это касается и тех, кто хорошо себя чувствует.
До 80% больных переносят коронавирус как простуду — с повышением температуры, кашлем и насморком, слабостью. При этом болезнь протекает в сравнительно легкой форме, а специфические признаки коронавируса не появляются. Несмотря на это больной человек, так же, как и бессимптомный носитель может распространять вирус. С учетом этого при появлении любых признаков ОРВИ (острой респираторной вирусной инфекции) важно оставаться дома и по возможности не контактировать с другими людьми.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
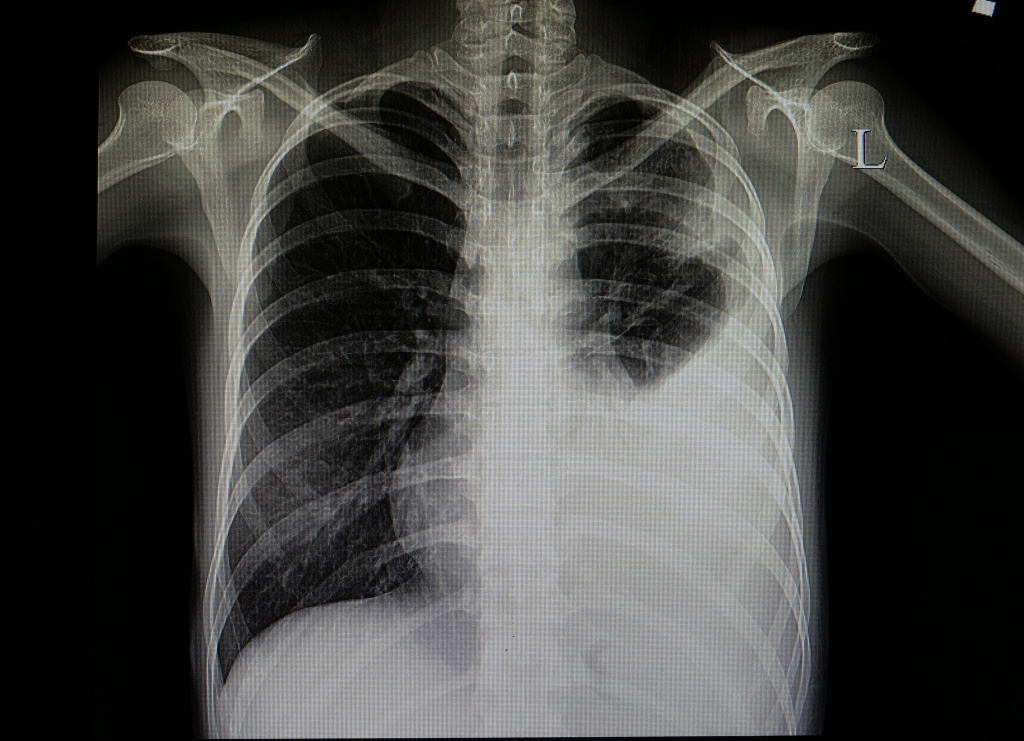
![Рентгенограмма органов пациента с левосторонней крупозной пневмонией.jpg]()
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
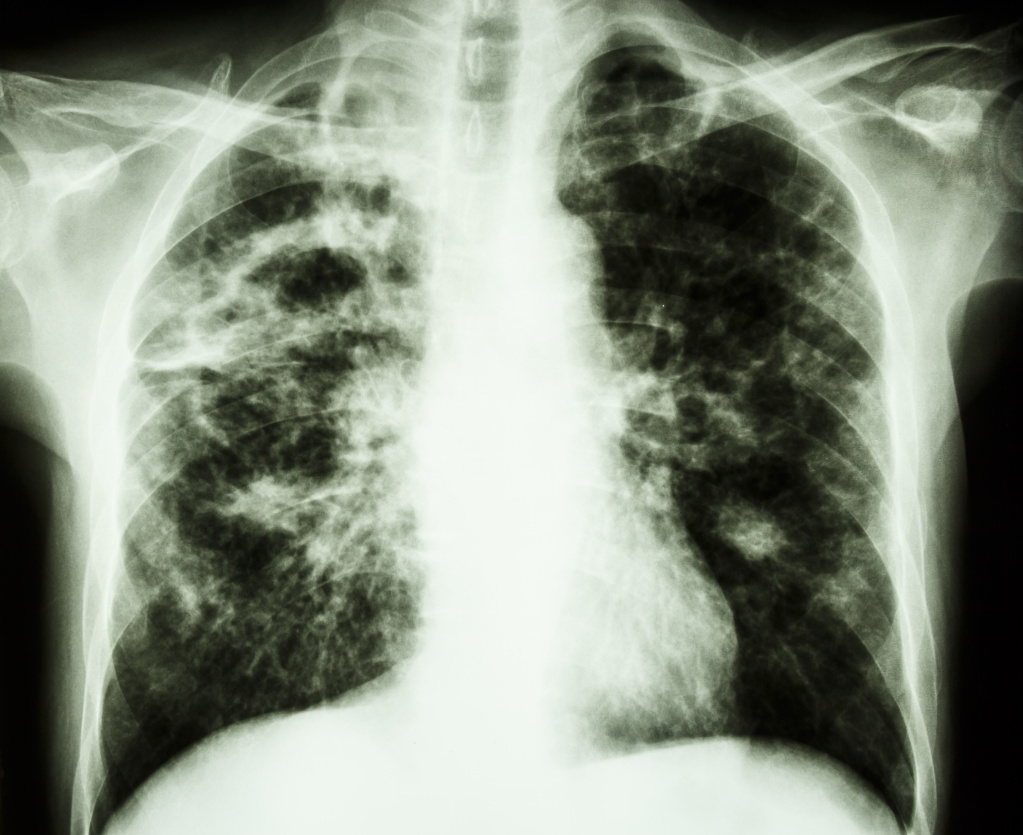
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
![Рентгенограмма органов грудной клетки пациента с туберкулезом и распадом легочной ткани, лучше всего видно в правых верхних отделах.jpg]()
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Читайте также: