Появились красные пятна на руках как синяки
Обновлено: 01.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
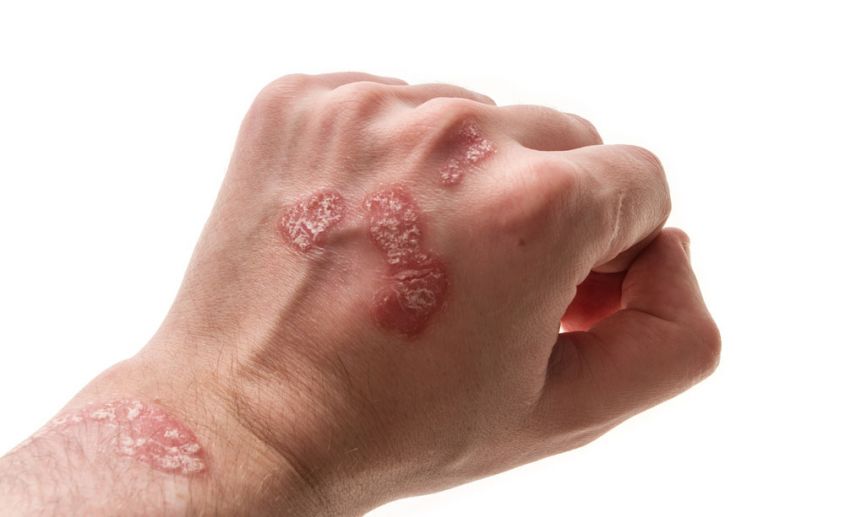
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов.
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях.
Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой.
Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера - болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя - маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогахкожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри.
Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра . По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог , хирург, ревматолог, гепатолог.
В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Петехиальная сыпь: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Петехиальная сыпь связана с разрывом внутрикожных сосудов и может возникать из-за сбоя в работе многих систем организма (иммунная система, кроветворная), при длительном приеме некоторых лекарственных препаратов, при инфекционных заболеваниях (сепсис, тиф, скарлатина и др.), а также при физическом воздействии на кожу из-за которого возникает повреждение внутрикожных сосудов (при ношении слишком тесной одежды из грубой ткани, при физической травме кожи).
По сути, петехии – это выход крови из внутрикожных капилляров в межтканевое пространство в результате травмы сосуда или из-за изменения свойств крови.
Чаще всего петехиальные элементы плоские, размером не более 3 мм, могут быть фиолетового, пурпурного, красного цвета, над поверхностью не возвышаются, не пальпируются, не исчезают при надавливании или растягивании кожи, бывают единичными или множественными.
- Травма кожи при ударе — основная причина появления петехий у здоровых людей. В полости рта петехии могут появиться после употребления слишком твердой пищи.
- Грубое воздействие на кожу (например, при наложении жгута), ношение тесной одежды и обуви.
- В послеродовом периоде у матери и ребенка возможно появление петехиальной сыпи из-за травм кожи во время родов.
- Сильный плач (чаще у детей), неукротимая рвота или кашель – причина появления единичных петехий в области глаз, рта, шеи.
Чаще всего петехии появляются вследствие уменьшения количества тромбоцитов (элементов крови, ответственных за ее свертывание) в результате каких-либо состояний (или заболеваний), а также из-за снижения свертываемости крови как проявление некоторых болезней или действия определенных лекарственных препаратов.
Прием антикоагулянтов. При нарушениях ритма сердца, в комплексной терапии ишемической болезни сердца, в постинсультном периоде, при склонности к тромбообразованию и при других заболеваниях пациентам назначают препараты, разжижающие кровь (антикоагулянты и/или антиагреганты). На фоне приема таких препаратов происходит изменение реологических («текучих») свойств крови без изменения количества тромбоцитов. Назначение антикоагулянтов и антиагрегантов требует контроля работы системы свертывания. Исследование, которое отражает основные этапы процесса свертывания крови в организме называется коагулограмма (гемостазиограмма). В зависимости от того, к какой группе относится препарат «разжижающий кровь», контролировать нужно разные звенья коагулограммы. Периодичность контроля, коррекцию принимаемой дозы препарата и рекомендации по изменению образа жизни, прежде всего питания, вам даст лечащий врач.
Синонимы: Гемостазиограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма) расширенная» Коагуляционное звено гемостаза: Протромбин (протромбиновое время, протромбин (по Квику).

- Некоторые аутоиммунные заболевания, такие как системная красная волчанка, тромбоцитопеническая пурпура, склеродермия и многие другие, сопровождаются появлением на коже петехий. Связано это чаще всего со специфическим поражением сосудов разного калибра. Помимо кожных проявлений для этой группы болезней характерны различные поражения суставов с нарушением их функции, лихорадка, миалгии (мышечная боль), невынашивание беременности, бесплодие.
- Инфекционные заболевания, такие как тиф, скарлатина, инфекционный мононуклеоз, менингит, а также некоторые инфекции, передаваемые половым путем, могут сопровождаться появлением петехий. При инфекционном эндокардите и сепсисе также возможно появление петехиальной сыпи. При гонорее петехии обычно локализуются на коже в области крупных суставов и сопровождаются клиникой воспаления мочеполового тракта.
- При наличии новообразований в гипофизе или коре надпочечников, сопровождающихся повышением уровня гормонов, кожа истончается, легко травмируется, появляются багровые растяжки (стрии) на животе, бедрах, а также петехии, которые чаще всего локализующиеся на коже голеней.
- Недостаточное поступление в организм витаминов С и К ведет к нарушению проницаемости сосудистой стенки капилляров, в результате чего кровь может попасть в межтканевое пространство, появляются петехии, беспричинные синяки различных размеров.
- Во время и после проведения химио- и лучевой терапии возможно появление петехиальной сыпи, что объясняется снижением уровня тромбоцитов на фоне введения токсичных лекарств или воздействием ионизирующего излучения на ткани.
- Изменения кожи, мышц, развитие побочных симптомов при наличии онкологических заболеваний называют паранеопластическими процессами. Их развитие связано с реакцией организма на рост опухоли и часто сопровождается появлением сыпи различного характера, необъяснимых изменений кожи и мышц (дерматомиозит), слабости, снижения аппетита, похудения, быстрой утомляемости, длительным повышением температуры тела.
При появлении обширных участков кожной сыпи, неважно, сопровождаются они другими симптомами или нет, необходимо немедленное обращение к врачу.
Первичное обращение может быть к врачу общей практики, терапевту или дерматологу. По характеру кожных проявлений, наличию тех или иных симптомов врач решит, нужна ли консультация более узкого специалиста, и определит объем необходимых анализов и обследований, а также назначит терапию.
Диагностика при появлении петехий на коже
При приеме антикоагулянтов помимо оценки функции самой свертывающей системы крови - Гемостазиограмма (коагулограмма), скрининг;
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
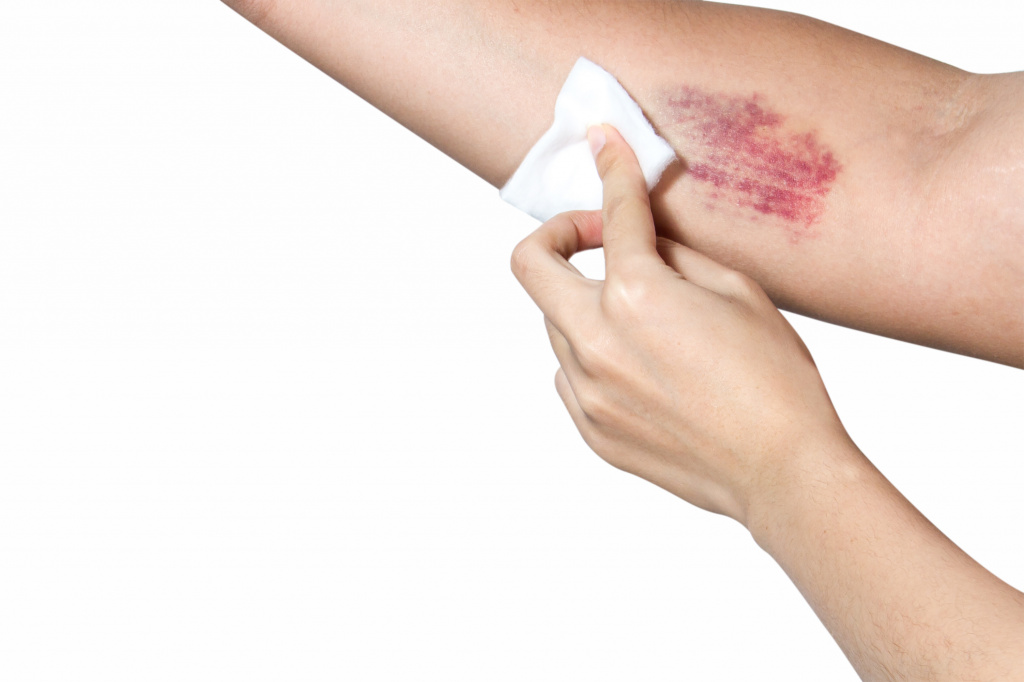
Сенильная пурпура — это небольшие кровоподтеки, которые возникают у пожилых людей из-за повышенной хрупкости сосудов и других возрастных изменений структуры кожи. К предрасполагающим факторам относят влияние ультрафиолета, терапию антикоагулянтами. Заболевание проявляется синяками, которые обычно расположены на руках и появляются без видимых причин. Диагностика этого вида пурпуры основана на физикальном осмотре. Чтобы исключить другие причины сосудистых нарушений, назначается коагулограмма, клинические анализы крови. Патология не требует лечения, но для уменьшения неэстетичных пятен рекомендованы гепариновые мази.
МКБ-10

Общие сведения
Сенильная (старческая) пурпура — типичная проблема пожилого возраста, которая встречается в среднем у 80% людей старше 60 лет. Женщины болеют чаще мужчин, люди с низким весом страдают этой формой пурпуры чаще пациентов с избыточным весом. Расстройство не представляет угрозы для здоровья, но проявляется видимыми эстетическими дефектами и вызывает у больных дискомфорт. Зачастую патология сочетается с другими сенильными дерматозами: лентиго, хроническим актиническим дерматитом, себорейным кератозом.

Причины
Сенильная пурпура обусловлена естественными возрастными изменениями, появляется без травматизации кожного покрова либо при незначительном воздействии, например, регулярном трении одеждой или неаккуратных прикосновениях. Основным предрасполагающим фактором называют хроническое воздействие ультрафиолета, поэтому кровоподтеки чаще наблюдаются на открытых участках тела. Развитию заболевания способствует прием антикоагулянтов, антиагрегантов, глюкокортикоидов.
Патогенез
С возрастом в коже начинается ряд неблагоприятных изменений, которые вызваны двумя механизмами: естественными процессами «запрограммированной смерти» клеток, негативными внешними воздействиями на протяжении жизни. Под влиянием этих факторов происходит дегенерация соединительнотканных волокон дермы и сосудистых стенок, кожа становится истонченной, похожей на пергамент.
По мере старения ухудшаются барьерные свойства кожных покровов, снижается их гидратация, уменьшается секреция сальных желез. Эти изменения вместе с повышенной хрупкостью сосудов способствуют частому повреждению капилляров, формированию кровоподтеков. Проблема более выражена у пожилых больных худощавого телосложения, поскольку они не имеют достаточного слоя подкожной клетчатки, выполняющей функцию амортизации.
Симптомы сенильной пурпуры
Состояние проявляется точечными кровоизлияниями в кожу (петехиями) и более крупными очагами размером несколько сантиметров (экхимозами). Как правило, багровые пятна образуются на кистях и предплечьях, ноги и туловище поражаются редко. Кровоподтеки светлеют в течение нескольких дней, оставляя после себя шелушения, стойкую коричневую пигментацию. В местах характерного появления сенильных синяков кожа выглядит истонченной, атрофичной.
Осложнения
Заболевание не сопровождается нарушениями свертываемости крови, не вызывает угрожающих жизни кровоизлияний и кровотечений. Основная проблема сенильной пурпуры — косметический дефект на видимых зонах тела, который доставляет человеку значительный дискомфорт, заставляет подбирать полностью закрытую одежду с длинными рукавами даже в жаркое время года. При длительном течении болезни формируется кожный гемосидероз, отличающийся благоприятным течением.
Диагностика
Клиническую оценку кожных изменений проводит врач-терапевт, а для уточнения диагноза может потребоваться консультация гематолога. На первичном приеме специалист расспрашивает пациента о принимаемых препаратах, выявляет типичные симптомы сенильных дерматозов. Состояние капилляров оценивается с помощью пробы щипка или жгута. Дополнительное обследование назначается для исключения более серьезных причин пурпуры, и включает следующие методы:
- Коагулограмма. Показатели протромбинового времени, АЧТВ, фибриногена находятся в пределах нормы. Часто обнаруживается увеличение времени свертываемости крови, что связано с назначением системных антикоагулянтов пожилым.
- Гемограмма. При сенильных кровоподтеках количество тромбоцитов остается в норме, возможна анемия легкой степени, обусловленная хроническими патологиями и частыми кровоподтеками. Отклонения в биохимическом анализе вызваны сопутствующими болезнями.
Лечение сенильной пурпуры
Специфическая этиопатогенетическая терапия отсутствует. Для ускорения рассасывания кровоподтеков, предупреждения кожного гемосидероза назначаются мази с антикоагулянтами. Важную роль играет достаточное питание кожи, которое повышает ее упругость и устойчивость к механическим повреждениям. Пожилым больным подбирают линейки дерматокосметики с добавлением гиалуроновой кислоты, коллагена, питательных масел.
Прогноз и профилактика
У страдающих сенильной пурпурой не бывает тяжелых осложнений, поэтому прогноз для пациентов благоприятный. Профилактика заключается в регулярном уходе за кожей, применении питательных кремов, нанесении средств с высоким уровнем SPF в дни с повышенным УФ-индексом. Мелкие кровоизлияния при нормальных маркерах гемостаза не являются основанием для отмены антикоагулянтной терапии, назначенной кардиологом.
2. Дерматогелиоз как предиктор развития эпителиальных новообразований кожи/ Е.С. Снарская, С.Б. Ткаченко, Е.В. Кузнецова// Российский журнал кожных и венерических болезней. – 2014.
3. Возрастные изменения численности и пролиферации фибробластов в коже человека/ А.Г. Гунин, Н.К. Корнилова, В.В. Петров, О.В. Васильева// Успехи геронтологии. – 2011.
Необходимо сдать коагулограмму, она покажет есть ли нарушения в свертывающей системе крови. Если там все хорошо, то это ломкость сосудов. Как причина возможно и противоастматическое лечение, но и без него Вам никак не обойтись. Пока что можно Аскорутин по 1 т ежедневно.

Виктория, для разжижения крови не принимаю ничего. Общий анализ крови сдаю раза 4-5 в год, лечащий врач говорит, что все в норме. Сахар тоже в норме.

Нет, по общему нельзя увидеть, как работает свертывающая система крови. Нужна коагулограмма (фибриноген, время свертываемости крови, время кровотечения, МНО, ПТИ, АЧТВ).

Здравствуйте. Вам необходимо сдать оак с. Определением тромбоцитов. И коагулограмму по результатам данных анализов уже искать причину

В настоящее время важно изучить свертывающуюся систему крови. Анализ называется- коагулограмма. Важно обследоваться почему проницаемость сосудистой стенки увеличилась, почему сосуды не эластичные , а хрупкие? Есть ли кровоподтеки в других участках тела?


Владислав, при этом отмечено снижение приступов бронхиальной астмы, хронической обструктивной болезни легких? Как у Вас самочувствие?

По всей видимости необходимо постоянно применять мази на область рук, например с утра, тогда будет наблюдаться постепенный эффект.


Спасибо за представленное фото. Надо сказать, что вы поимели осложнений от проводимой гормонотерапии в составе комплексного лечения бронхиальной астмы. И ломкость сосудов и подкожные кровоизлияния присутствующие на коже руки. Достаточно крупные кровоизлияния. Все правильно вы сделали, что заявили об этом факте. Поскольку кровоподтеки могут случиться не только на видимых участках рук , но и во внутренние органы , желудочные, кишечные кровотечения. Поэтому , следует делать незамедлительное обращение к своему лечащему врачу на предмет коррекции лечения бронхиальной астмы - противоастматическими препаратами. Кроме того , выполнить общий анализ крови (в нем важно увидеть , клетки отвечающие за свертывающуюся систему крови-тромбоциты, коагулограмму крови , в ней важны следующие показатели ( фибриноген, протромбин, время свертывания , длительность кровотечения, Ддимер, АЧТВ, МНО). Данные исследования укажут , спрогнозируют риски , исключат или подтвердят возможности образования более обширных кровоизлияний. Понадобятся для динамического наблюдения.
Читайте также:

