После лечения грибка ноготь не прирастает к ногтевому ложу
Обновлено: 26.04.2024
Наиболее частая причина, по которой ноготь не прирастает к мягким тканям - онихолизис. Теряется связь между твердым и мягким основанием из-за грибкового поражения или неинфекционных причин, причем ноготь становится мутным, ярко выделяется на фоне основной структуры.

Описание патологии
Отслоение ногтя образуется только скраю пластины. Оно может возникать на одном из пальцев, не распространяясь на соседние фаланги. Причина этого в следующих явлениях:
- механические повреждения, вызванные ударами, ушибами пальца;
- грибковое поражение - споры и мицелий гриба распространяются от основания, постепенно проникая все глубже внутрь ложа;
- аллергические реакции, вызванные попаданием косметического средства, проведением маникюра с нанесением искусственного ногтя.

Ноготь постепенно набухает. Он становится уязвимым для действия инфекционных агентов. Туда может проникать не только грибок, но и бактерии. Например, стафилококки, стрептококки. В ответ на это усиливается действие местного иммунитета. Вырабатывается большое количество лимфоцитов, что приводит к сильному воспалительному ответу, сопровождающемуся болью, отеком, покраснением.
Для диагностики состояния обращаются к дерматологу, который осматривает больного, назначает мазок, проверяя наличие или отсутствие инфекции.
Если образуется бактериальное поражение, помимо основных симптомов выделяется гной. Это продукт жизнедеятельности болезнетворной микрофлоры. Лечение всех состояний в основном проводится местно, применение системных препаратов требуется в крайних случаях.

Методы терапии
Патологию чаще устраняют консервативными методами. Важно своевременно купировать дальнейшее отслоение ногтя, чтобы сохранить основу. Данные по методам терапии представлены в таблице.
| Метод лечения | Описание | Препараты |
| Коррекция работы ЖКТ | Употребляют препараты, насыщающие организм полезными веществами. Это усиливает метаболизм, состояние волос, ногтей, костей | Витамины, минералы |
| Состригание участка ногтя | Метод приемлем после получения травмы. Дополнительно используют дезинфицирующее средство, предупреждая инфекцию | Хлоргексидин, Фурацилин |
| Хирургическая процедура | Удаляют обширный участок ногтя, могут извлечь все пластину. Дальше обрабатывают антибиотиками | Эритромицин, Тетрациклин |
| Антимикотические средства | Устранение спор и мицелия грибов. Можно использовать средство комплексного действия, дополнительного уменьшающее воспаление | Кандид, микозорал, Микосептин, Тридерм |
| Антибактериальные мази | Действуют бактерицидно и бактериостатически, предотвращая риск рецидива инфекции | Тетрациклиновая, Стрептомицин Левомеколь, Банеоцин |
Если своевременно начать лекарственную терапию, осложнения возникнуть не должны. Важно сохранить основу ногтя. Тогда прогноз будет благоприятным, пластина вновь станет целостной, прирастет к мягким тканям.

Характеристика антибактериальных мазей
Препараты используются только в случае доказанной бактериальной инфекции. Иначе может развиться резистентность микроорганизмов. Лекарство наносят тонким слоем, можно сделать перевязку.
- Тетрациклиновая мазь. В основе лежит тетрациклин. Препарат уничтожает граммположительные и граммотрицательные микроорганизмы. У некоторых штаммов есть резистентность к действующему веществу. Лекарство показано для устранения гнойной инфекции, фурункулеза, инфекционной экземы. Единственное противопоказание - детский возраст до 11 лет.



Важно помнить, что все антибактериальные лекарственные средства можно использовать только коротким курсом, не более 7-10 дней. Иначе может развиваться суперинфекция, резистентность бактерий. Иногда врачи предлагают устранение ногтевой пластины с дополнительным нанесением антибиотика после процедуры.
Антимикотики, уничтожающие грибок
Системные антимикотические средства губительно влияют на печень, уничтожая часть гепатоцитов. Поэтому врачи назначают только местные препараты, чтобы предотвратить развитие большого количества побочных эффектов. Используя Следующие виды мазей, кремов.
-
Кандид. Мазь на основе клотримазола с противогрибковым действием. Оно осуществляется благодаря разрушению мембраны и уничтожению внутреннего содержимого клетки. Препарат показан при грибковой инфекции кожи, микозах, лишае. Побочных эффектов мало, возможны лишь аллергические реакции.



Противогрибковые лекарства можно использовать более продолжительным курсом, чем антибиотики. Но от их применения тоже возможно привыкание. Поэтому рекомендуется наносить препараты только с назначения врача, ограниченным курсом.
Удаление ногтя
Самостоятельно выполнять процедуру запрещено. Человек поранит себя, вызвав кровотечение, повреждение мягких тканей. Врач последовательно выполняет следующие действия:
- обезболивание с помощью кремов, содержащих лидокаин, новокаин, другие анестезирующие вещества;
- постепенное срезание ногтя вплоть до основания пластины;
- нанесение комбинированной мази, предупреждающей проникновение любых видов инфекции внутрь тканей;

После полного устранения ногтя пластина восстанавливается постепенно. Чтобы ускорить ее формирование, употребляют поливитаминные комплексы, содержащие железо, кальций, витамин D. Врачи советуют делать массаж пальца, чтобы стимулировать кровообращение, тогда питательные веществам проникнут в очаг поражения.
Удаление ногтя - это косметическая процедура. Она выполняется быстро, после этого врач осматривают пораженную поверхность. Если нет никаких осложнений, человека отпускают домой.

Если поражение меньше половины ногтя, может потребоваться частое срезание. Причем после каждой процедуры наносят средства, уничтожающие причину патологии. Отрезание осуществляют до тех пор, пока не начнет расти новая, здоровая структура.
Уход после процедуры
После удаления пластины пользуются уходовыми процедурами. Их легко можно выполнять дома, пользуясь небольшим списком препаратов. Рекомендуются следующие правила восстановления:
- нанесение на основание ногтя мази, обладающей раздражающим действием, чтобы стимулировать местный кровоток;
- запрещено наносить лаки, особенно гель-лаки;
- нельзя мыть посуду, в моющих средствах содержатся химические вещества;
- запрещено состригать кутикулу и боковое основание пальца вдоль ногтевой пластины;


Носят правильную обувь. Если это летний период, она должна быть открытой. В холодное время года носят свободную обувь, не сдавливающую основание ног. При отслоении ногтя на руке важно не допускать любых травм, которые часто появляются в быту. Берегут палец до тех пор, пока ноготь не вырастит заново.
Можно ли прирастить ноготь?
Если отслоение ногтя небольшое, вызвано грибковым, бактериальным, аллергическим повреждением, его можно отрастить быстро. Но для этого рекомендуется придерживаться всех назначений врача. Достаточно подобрать крем с нужными эффектами, тогда не понадобится полное удаление пластины.
Когда дерматолог советует провести процедуру экстракции ногтя, многие пациенты переживают, вырастет ли он заново. Если соблюдать все правила профилактики после проведения процедуры, вырастает новый ноготь. Но на этот раз он становится здоровым, так как повреждающий фактор уже не действует.

Если первопричина не была установлена, отслоение ногтя возникает повторно. Но на этот раз консервативные методы могут не помочь. Потребуется удаление пластины вплоть до основания. Поэтому важно своевременно посетить врача, провести лабораторно-инструментальные тесты, чтобы выявить источник поражения.

Онихолизис – разновидность ониходистрофии (патологическое изменение формы, структуры или цвета), при которой происходит отслоение ногтя от ногтевого ложа на пальцах ног или рук. Такой дефект встречается преимущественно у взрослых независимо от возраста. Причем у женщин, чаще, чем у мужчин. Заболевание портит вид ногтей, делает их ломкими, хрупкими, провоцирует бактериальные, грибковые инфекции.
Причины
В 60 % случаев онихолизис развивается после удара, от травмы, при защемлении ногтя. Причем достаточно даже незначительной травмы, на которую человек не обратит внимания. Второй по распространенности причиной возникновения онихолизиса ногтей является поражение грибком (онихомикоз). Также заболевание провоцирует аллергия. Например, при контакте рук со средствами бытовой химии.
В зависимости от причины возможно поражение ногтя только на одном пальце или на нескольких пальцах одновременно.
- хронические кожные болезни (экзема, псориаз);
- неполноценное питание, дефицит витаминов A, E, группы B;
- нарушения обмена веществ;
- предрасположенность к аллергическим реакциям;
- ослабленный иммунитет, в том числе при беременности и в пожилом возрасте;
- сахарный диабет.
Болезнь онихолизис часто появляется у работников химической промышленности, лабораторий, руки которых постоянно контактируют с органическими растворителями, агрессивными веществами.
За счет стремления к красоте женщины сталкиваются с проблемой чаще, чем мужчины.
- наращивание ногтей;
- неправильное выполнение маникюра или педикюра;
- травмирование зоны в области кутикулы;
- применение декоративных лаков, жидкостей для их снятия, содержащих с вредные органические растворители;
- покрытие гель-лаком.
Практически все женщины любят делать перечисленные выше процедуры, чтобы руки выглядели привлекательно и ухоженно. Но первое, о чем нужно помнить, это безопасность. Потому что многие их них не самым благоприятным образом влияют на ногти. Вызывают аллергические реакции, химические ожоги, ожоги от ультрафиолетовой лампы.
Часто онихолизис бывает на руках от гель-лака или шеллака. Почему так происходит? Причина в игнорировании мер предосторожности. Во время сушки под УФ-лампой происходит ожог ногтя. Поэтому если мастер говорит, вынимайте, если печет, нужно это выполнять. Если вы потерпите жжение пару минут, последствия могут быть печальными. Вы рискуете остаться не только без маникюра, но и без ногтей. Жжение провоцирует ожог, нарушение связи пластины с ногтевым ложе. Поэтому нужно на несколько секунд доставать руки из-под лампы, пока не исчезнет дискомфорт.
Кроме перечисленных причин болезнь вызывает длительный прием лекарственных препаратов, повышающих чувствительность организма к солнечному излучению. Речь идет об антибиотиках из группы пенициллина, тетрациклина. Например, в инструкции к препарату Доксициклин в списке побочных реакций указано, что он способен вызвать фотоонихолизис, изменение цвета ногтей.
Причины онихолизиса на руках и ногах отличаются. Ногти на ногах реже подвергаются эстетическим маникюрным процедурам, но зато чаще травмируются. Чаще всего отслойка ногтевой пластины образуется на большом пальце ноги из-за механического сдавливания тесной закрытой обувью, плоскостопия, неправильного распределения нагрузки на стопу, нарушение ее биомеханики, большой длины ногтя.
В зависимости от причины выделяют несколько видов болезни.
- Травматический. Ногти начинают отслаиваться после ударов, ран, ожогов, заноз, воздействия тепла, холода, долгого пребывания в воде, ношения тесной обуви. Сюда же относятся патологические изменения, вызванные действием кислот, щелочей, растворителей, средств бытовой химии;
- Грибковый. Возникает из-за попадания и размножения в подногтевом пространстве возбудителей грибковой инфекции. Образуется как вторичное осложнение онихомикоза;
- Аллергический. Онихолизис развивается как аллергическая реакция на фоне приёма лекарств с фотосенсибилизирующими свойствами, ультрафиолетового облучения (фото онихолизис), контакта ногтевой пластинки с вредными химическими веществами.
По размеру зоны поражения онихолизис бывает частичным, когда отслаивается только небольшая область ногтя в виде полосы или полукруга, и полным, когда он отходит целиком. Отделение ногтевой пластинки может происходить со стороны дистального (свободного) края или со стороны боковых валиков (латеральный онихолизис).
Как распознать заболевание?
При онихолизисе под ногтем на руке образуются пустоты, вызванные его неспособностью прирасти к ногтевому ложу, попаданием воздуха в образовавшуюся полость. Основным симптомом является изменение цвета ногтевой пластинки. Она становится мутной, белесовато-серой. При этом граница отслойки имеет чаще всего неровные края. Аналогичные симптомы наблюдаются на ногах.
При инфекционной причине болезни ноготь дополнительно меняет структуру, его поверхность становится шероховатой, окраска желтой, коричневой или зеленой.
При онихолизисе ноготь не прирастает, становится хрупким, ломким. Если в подногтевое пространство попадает инфекция, человек чувствует дискомфорт, боль, нагноение.
Диагностика
При подозрении на отслойку ногтевой пластины необходимо прийти к специалисту (подологу, дерматологу). Чтобы подтвердить диагноз и выяснить причину онихолизиса, делают анализ на грибок.
По внешним признакам его можно спутать с онихомикозом, псориазом, красным плоским лишаем и другими типами ониходистрофии. Поэтому нужна дифференциальная диагностика. На грибковую инфекцию указывает желтая, коричневая или зеленая окраска ногтя, его утолщение, неприятный запах, зуд кожи вокруг.
Многих, кто столкнулся с онихолизисом, интересует, заразен ли он? Сам по себе не заразен. Но часто его причиной является грибковая инфекция, которая легко передается от одного человека другому контактно-бытовым путем.
Лечение
Лечение болезни длительное, занимает до 5 – 6 месяцев. Подбирается индивидуально с учетом причины. За помощью надо обратиться к дерматологу, подологу, микологу. Чем большая площадь отслоилась, тем более долгим будет восстановление.
- зачистку или удаление отслоившейся части ногтевой пластины;
- борьбу с грибковой инфекцией, если она была обнаружена;
- защиту оголенной зоны мягких тканей;
- профилактике инфекционных осложнений;
- стимуляцию роста ногтя;
- коррекцию косметического дефекта.
Обратиться к врачу рекомендуется сразу. Применение для лечения онихолизиса народных средств и методов без консультации чревато осложнениями. Очень важно не пускать проблему на самотек. Чем больше времени упущено, тем меньше будут шансы, что ноготь прирастет. При образовании полости между ногтем и ногтевым ложе кожа со временем становится твердой и уже не сможет прирасти к ногтю.
Главное, что нужно сделать для эффективного лечения онихолизиса ногтей – это прекратить влияние травмирующего фактора. Если отслойка возникла из-за аллергии на стиральный порошок или чистящее средство, необходимо сменить их на другие, использовать плотные резиновые перчатки.
Если причина в инфекции – необходимы меры по уничтожению возбудителя. Для борьбы с грибком используют лаки, местные мази, крема. При тяжелой форме подключают противогрибковые препараты для приема внутрь. Курс лечения и конкретные препараты назначает врач. При бактериальной инфекции назначают мази с антибиотиками.
Если отслойка ногтевой пластины случилась из-за травмы ногтя, для коррекции косметического дефекта применяют протезирование специальным медицинским гелем. Он отличается от стандартных гелей, которые используются для наращивания. Изготовлен из гипоаллергенных компонентов, не вызывает аллергической реакции или ожога. Протезирование гелем при онихолизисе помогает закрыть мягкие ткани, минимизировать риски травмирования ногтевого ложа, предотвратить попадание инфекции. Материалы для протезирования содержат противогрибковые и антисептические добавки. Но использовать этот метод можно только при отсутствии инфекции.
Чтобы ускорить рост ногтя назначают витамины, препараты железа, кальция. Также применяют местные средства (масла, крема для кутикулы), массаж пальцев для улучшения кровообращения.
Уход во время лечения
Пока не отрастет новый ноготь после зачистки, не восстановится его связь с ногтевым ложе, потребуется щадящий уход.
- наносить на ноготь пораженного пальца любые раздражающие вещества;
- красить ногти лаком или пытаться замаскировать дефект гель-лаком;
- мыть посуду, использовать моющие средства бытовой химии без перчаток;
- использовать острые инструменты при выполнении педикюра или маникюра.
Заботьтесь о здоровье своих ногтей! Периодически посещайте подолога для своевременного выявления нарушений. Для лечения онихолизиса в Москве, вросшего ногтя, борьбы с онихомикозом, мозолями и другими проблемами обращайтесь в центр подологии Евы Корнеевой за профессиональной помощью специалистов с опытом работы более 10 лет.

Ониходистрофия (код по МКБ 10 – L 60) – это термин, которое объединяет патологические изменения формы, структуры или окраски ногтя. Их вызывает нарушение обмена веществ, питания тканей ногтевой пластины на фоне системных патологий, травм, инфекций, генетических аномалий. Признаки ониходистрофии ногтей обнаруживают у детей и взрослых, чаще у женщин, чем у мужчин.
Классификация ониходистрофий
По внешним проявлениям ониходистрофии делят на разные виды. Рассмотрим их ниже.
Ломкость
Ломкость ногтей встречается в основном у женщин. Пластины отличаются повышенной хрупкостью, даже от легкого воздействия обламываются по всей толщине.

Расщепление
Проходит в двух направлениях – продольном и поперечном. Поперечное называется онихорексис, продольное – онихошизис.
При онихошизисе пластина отрастает до свободного края неповрежденной. Затем расщепляется на два, три или четыре слоя, которые обламываются либо растут по отдельности параллельно друг другу. Чтобы придать ногтям аккуратный вид, рекомендуют их коротко подстричь. Если не устранить причину расслоения, отрастающий свободный край будет опять расщепляться. Чаще страдают второй, третий, четвертый пальцы рук.

При онихорексисе вначале ноготь раскалывается вертикально со стороны свободного края, а затем образовавшаяся трещина удлиняется по направлению к зоне роста ногтя. Такое отклонение обычно вызывают травмы. В зависимости от тяжести повреждений образуются поверхностные (длиной до 5 мм) и глубокие трещины, доходящие до ногтевого матрикса, разделяющие ноготь на две половины.
Борозды
Борозды бывают множественными и единичными, разной глубины, ширины, продольными, поперечными. Появляются на всех пальцах сразу или только на одном.
Вертикальные гребни проходят параллельно боковым валикам по всей длине ногтя: от свободного края до кутикулы. Из-за снижения кровообращения, скорости обмена веществ их обнаруживают у пожилых людей.

Горизонтальные борозды называют линиями Бо. Они выглядят как небольшие углубления в виде полосок или дуг, проходящие через всю ногтевую пластину от одного бокового валика к другому. Иногда по нижнему краю есть возвышающийся гребешок. Борозды бывают поверхностными и при тяжелом повреждении ногтевого матрикса глубокими. Если травма случается дважды или трижды через небольшие временные промежутки, образуется 2 – 3 борозды, поверхность пластины становится волнистой. Обычно линии Бо формируются на ногтях большого, указательного, среднего пальцев рук.

Еще один тип борозд называется срединная каналообразная ониходистрофия. По центру или по краям появляется глубокая, продольная выемка, которая начинается у основания ногтя и продвигается к свободному краю. Характерный признак срединной дистрофии – симптом «елочки», когда от центра борозды под углом отходят полоски, напоминающие ветки ели.
Отслоение
Тип дистрофии, при котором пластина отслаивается от ногтевого ложа со стороны свободного края, называют онихолизис. Он развивается из-за разрыва прочной связи пластины с мягкими тканями. Отслоившаяся часть сохраняет целостность, но теряет прозрачность, становится белой. Пример такой ониходистрофии ногтей на фото.

При отсутствии инфекционных осложнений поверхность пластины остается без изменений. Зона онихолизиса составляет до половины ее площади. Полная отслойка, доходящая до матрикса, происходит редко.
Если ноготь отсоединяется со стороны нижнего валика, то это называется онихомадезис. Такой тип ониходистрофии ногтевой пластины встречается редко. Нарушение развивается быстро, сопровождается болью, воспалением. В основном страдают ногти на больших пальцах.
Утолщение
Утолщение или гипертрофия ногтей заключается в увеличении толщины пластины. В норме она составляет 0.4 – 0.5 мм на руках и 0.8 – 0.9 мм на ногах. Если это значение превышает указанные величины, пластина становится грубой на ощупь, теряет прозрачность, доставляет неудобства в уходе, неприятные ощущения.

В запущенных случаях при резкой гипертрофии развивается онихогрифоз. Это состояние, при котором меняется текстура, направление роста ногтя. Он закручивается, по форме напоминает птичий коготь, цвет становится грязно-желтым, серым или коричневым. Поверхность неровная, шероховатая, бугристая. Как правило, встречается такая ониходистрофия ногтей на стопах у пожилых людей.
Утолщение ногтевых пластин наблюдается при склеронихии, когда повреждаются все пальцы рук и ног одновременно. Вначале ноготь становится плотным, теряет эластичность, прозрачность, а затем отделяется от ложа. Окраска переходит в желтую или коричневую, лунка исчезает, рост замедляется.
Изменение цвета
Самая частая форма нарушения пигментации ногтей – лейконихия. Отклонение проявляется в виде белых пятен, точек, полосок разного размера, формы. Ониходистрофия встречается на руках. При лейконихии структура ногтевой пластины сохраняется. Пятнышки или полосы сначала появляются у основания ногтя, а затем по мере роста продвигаются к свободному краю. Бывают случаи тотальной лейконихии, когда пластина полностью становится белой, окраска не исчезает по мере отрастания ногтя.

При болезнях печени, желчного пузыря, эндокринной системы, на фоне приема некоторых лекарств ногти приобретают желтоватый оттенок. При недостатке кислорода, нарушениях кровообращения становятся синюшными, а при травмах – черными в результате подногтевых кровоизлияний. Темные пятна или полосы на ногте также вызывает отложение в пластине пигмента меланина.
Грязно-серый или желтый цвет характерен для поражения грибками, а желто-зеленый – для бактериальной инфекции.
Изменение окраски ногтя – один из симптомов трахионихии, которая характеризуется нарушением цвета, текстуры. Пораженный ноготь тускнеет, стает шероховатым, теряет блеск, иногда покрывается вдавленными точками.

Точечные углубления
Ониходистрофия в виде множественных точек развивается на фоне хронических болезней кожи. При этом поверхность пластины напоминает наперсток.

Размягчение
К редким типам ониходистрофии относится гапалонихия. При этой болезни пораженная пластина теряет жесткость, становится мягкой. Легко сгибается, обламывается, трескается со стороны свободного края.
Изменение формы
- Койлонихия, когда пластина напоминает блюдце с углублением посередине. Структура ее остается гладкой, без утолщения. Чаще поражаются указательный, средний пальцы рук.
- Платонихия, при которой поверхность ногтя становится плоской, без выпуклостей;
- Ногти Гиппократа. При этой деформации площадь пластины увеличивается, по форме напоминает часовые стекла. Структура, окраска остаются нормальными.


Что вызывает ониходистрофии?
Они возникают с рождения или приобретаются в течение жизни.
Врожденные дистрофии ногтей – это следствие пороков развития плода, генетических аномалий, отягощенном семейном анамнезе. Приобретенные возникают на фоне травм, неправильного ухода, инфекций, хронических болезней, трофических нарушений.
К сожалению, причины ониходистрофии ногтей не всегда удается установить, так как иногда их провоцируют разные факторы.
- заболевания эндокринной системы (сахарный диабет, болезни щитовидной железы);
- травмы;
- неправильное выполнение маникюра или педикюра;
- ослабленный иммунитет;
- недостаток витаминов, минералов, участвующих в формировании ногтевой пластины;
- кожные болезни (псориаз, экзема, дерматит, красный плоский лишай);
- хронические патологии, приводящие к снижению притока крови, питательных веществ к пальцам (атеросклероз, сахарный диабет, гипертония, сердечно-сосудистая недостаточность);
- постоянный контакт с водой;
- работа с агрессивными веществами, химикатами без защитных средств;
- использование плохого лака для ногтей, смывок с ацетоном;
- нервные стрессы;
- вредные привычки;
- употребление наркотиков;
- опухоли;
- грибковое поражение (онихомикоз), другие инфекции.
Ониходистрофию ногтей на ногах вызывает неправильно подобранная или не соответствующая по размеру обувь.
Кроме общих причин есть специфические, когда изменения связаны с конкретными факторами.
- Срединная дистрофия появляется из-за инфарктов, проблем с кровообращением, шоковых состояний;
- Точечные углубления по всей поверхности – признак псориатической ониходистрофии. При псориазе ногтей симптомы также включают пятна, отслойку пластины, поперечные полосы, хрупкость, расслаивание;
- Борозды Бо вызывают травмы или воспалительных процессов в области ногтевого матрикса;
- Ломкость ногтей появляется по причине частого взаимодействия с горячей водой, неаккуратного маникюра;
- Онихорексис возникает от дерматозов, попадания на кожу и ногти щелочей, растворителей, кислот, других агрессивных химикатов, которые сушат пластину;
- Лейконихия развивается из-за применения плохого лака для ногтей, неграмотного маникюра, педикюра, контакта с моющими, чистящими средствами, дефицита витаминов;
- Онихогрифоз развивается как следствие единичных или повторяющихся травм, приводящих к избыточному ороговению;
- Трахионихия встречается при ослаблении иммунитета;
- Ногти Гиппократа – признак бронхиальной астмы, нарушений легочной вентиляции, опухолей легких, сердечно-сосудистых патологий;
- Гапалонихия возникает при нарушении в организме метаболизма серы, эндокринных расстройствах.
Чаще ониходистрофии встречаются у женщин. Не последнюю роль в этом играет непрерывное ношение искусственных покрытий, гель-лака. Ониходистрофия ногтей от шеллака проявляется в виде ломкости, расслаивания, онихолизиса поперечных борозд, лейконихии.
Что делать в случае ониходистрофии?
Симптомы бывают неоднозначны, поэтому при обнаружении малейших отклонений обратитесь к подологу или дерматологу. Самостоятельно поставить правильный диагноз, выявить тип, причины ониходистрофии по отзывам на форумах в интернете невозможно. Нужны знания медицины, понимание механизмов патологических изменений. Иногда присутствует несколько вариантов ониходистрофии одновременно, что затрудняет диагностику.
Вначале врач осмотрит ногти. Оценит цвет, прозрачность, состояние кутикулы, форму пластины, плотность прилегания к ногтевому ложу. Затем спросит о сопутствующих симптомах, образе жизни, работе, уходе за ногтями, общих заболеваниях.
- анализ крови;
- дерматоскопия (осмотр при увеличении);
- соскоб пораженной зоны для обследования на грибок.
При наличии любого типа ониходистрофии кистей и стоп делают анализ пораженных участков на грибок, так как он вызывает 50 % всех болезней ногтей. При сомнительных результатах тест повторяют 2 – 3 раза через промежутки времени, чтобы точно убедиться в отсутствии или присутствии возбудителя. От этого анализа зависит тактика терапии. При подтверждении грибковой инфекции упор делают на борьбу с возбудителем, после его уничтожения ногтевая пластина сама восстановится.
Если же диагноз онихомикоз поставлен ошибочно, то лекарства от грибка не дадут результат, а состояние ногтя не улучшится. К тому же необоснованная терапия фунгицидными средствами вредит здоровью.
Как лечить ониходистрофию ногтей?
Главное для успеха в борьбе с ониходистрофией ногтей – устранить причину. Лечение занимает несколько месяцев, что связано с медленным ростом пластины. Назначают комплексную терапию, которая направлена на восстановление структуры и химического состава ногтя.
При подозрении на внутренние болезни сердца, сосудов, легких, печени, эндокринные нарушения, направляют на обследование и лечение у профильных врачей.
- препараты, которые улучшают трофику, поступление крови к тканям ногтевого аппарата;
- витамины, минералы, аминокислоты, ненасыщенные жирные кислоты;
- средства для стимуляции иммунитета;
- препараты против грибка (назначают только при выявлении онихомикоза);
- аппаратный маникюр или педикюр, который помогает убрать пораженные зоны, скорректировать форму ногтям, придать аккуратный вид;
- лечебные ванночки с укрепляющими средствами;
- коррекцию питания;
- лекарства, которые устраняют инфекцию, воспаление;
- средства от аллергии;
- правильный уход;
- массаж;
- физиотерапию (ванночки, аппликации воском, парафинотерапия, грязелечение).
В период лечения ониходистрофии ногтей кисти рук не должны контактировать с агрессивными веществами, смывками для лака, бытовой химией. При стирке, мытье посуды, уборке нужно надевать резиновые перчатки, бережно относиться к рукам, защищать от раздражения, травм. При лечении ониходистрофии ногтей на ногах важно подобрать удобную обувь, которая не будет сдавливать пораженные зоны.
Чтобы предупредить болезни ногтей, нужен правильный уход, регулярная проверка их состояния. При обнаружении отклонений не пускайте все на самотек, а сразу идите к специалистам, которые поставят правильный диагноз, назначат терапию. Ведь изменения на ногтях могут говорить о скрытых проблемах со здоровьем и важны для диагностики.

Протезирование ногтей – это замена отсутствующей части ногтевой пластины или укрепление ее травмированного участка искусственным материалом. Процедура особо интересует женщин, так как устраняет косметический дефект. Возвращает рукам или ногам красивый, ухоженный вид. Протезирование ногтей – это временная мера, пока не отрастет новый здоровый ноготь.
В каких случаях применяют?
Протезирование ногтей на руках или ногах решает эстетические проблемы, которые возникают при некоторых болезнях или случайных травмах. Помогает устранить психологический дискомфорт, избавиться от стеснения, лишних расспросов окружающих.
- онихолизисе (отделение ногтевой пластины от ложа);
- грибковой инфекции (онихомикозе), если большую часть пластины пришлось зачистить;
- укреплении, дополнительной стабилизации ногтевой пластины при ее расслаивании, хрупкости;
- утрате части ногтя в результате травмы;
- деформации ногтевой пластины (врастание, скручивание, ложкообразная форма);
- необходимости преодоления дистального ногтевого валика (состояние, когда кожа в области свободного края становится грубой, и ногтю трудно перейти этот барьер для дальнейшего роста в длину).
Также процедура применяется для защиты оголенной части ногтевого ложа от травмирования, восстановления временно утраченных функций, коррекции направления роста (протезирование вросшего ногтя).
Особенно актуальна такая защита для женских рук. Например, после зачистки пораженной грибком зоны и снятия части ногтевой пластины, ложе окажется открытым. Так как в нем находится много нервных окончаний, то место зачистки будет очень чувствительно к любым прикосновениям. Надо будет осторожно мыть руки, готовить, переодеваться или заниматься другими бытовыми делами. Защита ногтевого ложа искусственным материалом поможет убрать неприятные ощущения, даст возможность не бояться совершать простые действия, не прятать руки от окружающих.
Преимущества протезирования ногтей
Делать или не делать процедуру? Прежде чем ответить на этот вопрос, нужно познакомиться с ее преимуществами. По отзывам после протезирования искусственные ногти по внешнему виду почти не отличаются от натуральных. Их можно покрывать лаком, украшать стразами, другими декоративными элементами. Они выглядят естественно, удобны при ношении.
Протез не утяжеляет пластину, обладает хорошей гибкостью. Способствует отрастанию ровных, крепких собственных ногтей. При установке на пальцы ног не вызывает проблем с ходьбой, так как способен амортизировать.
Протезирование ногтей безопасно, проводится быстро и безболезненно. Предупреждает повреждение мягких тканей, защищает ногтевое ложе от травм, нагрузок, сохраняет тактильные ощущения. При использовании материалов с фунгицидными компонентами надежно защищает от грибковой инфекции.
Недостатки протезирования ногтей
Для надежной установки протеза надо, чтобы была хотя бы маленькая часть своей ногтевой пластины, желательно более 2 – 3 мм длиной. Чем больше по площади будет зона фиксации искусственного материала при протезировании ногтей, тем лучше он будет держаться.
В зазоре между искусственным материалом и ногтевым ложе может развиться инфекция, поэтому нужны меры профилактики.
Протезирование ногтей и наращивание
Протезирование ногтей и наращивание акрилом или гелем в декоративных целях это одно и то же? Нет. На самом деле это совсем разные по назначению и технике процедуры. Чем же они отличаются?
Во-первых, используются другие материалы. Покрытия для наращивания слишком жёсткие, могут серьезно травмировать поврежденную ногтевую пластину и ногтевое ложе в момент нагрузок. Поэтому для протезирования ногтей используют медицинские гели, содержащие пластификаторы. Они придают искусственному материалу одновременно прочность и гибкость. Иногда необходимы покрытия, в составе которых есть активные против грибков вещества, обладающие лечебными свойствами. Часто специалисты используют гели немецкой фирмы «Gehwol». Они выпускаются в трех цветах – опаловый, розовый и прозрачный. Наносить их можно прямо из тюбика.
Во-вторых, отличается методика выполнения процедур. В отличие от гелевого или акрилового наращивания сделать протезирование ногтей сможет не каждый мастер. Здесь крайне важны специальные знания и 100 % стерильность. Используются одноразовые материалы, стерильные инструменты. Это правило строго соблюдается в нашем центре подологии в Москве при протезировании ногтей на руках или ногах.
Как делается?
Протезирование ногтей гелем на руках или ногах проводится за один сеанс после лечения воспалительных процессов, если они были. Плотное прилегание к ногтевому ложу и мягкость геля позволяет полностью имитировать натуральную пластину.
- Подготовка ногтевой пластины, удаление поврежденной части, шлифовка, антисептическая обработка, обезжиривание.
- Нанесение тонкого слоя специального геля для протезирования ногтей.
- Полимеризация, затвердение геля под УФ-лампой.
- Нанесение ещё 1 – 2 слоев геля таким же способом.
- Формирование свободного края белого цвета.
- Коррекция формы, полировка.
Как выглядит ноготь после протезирования показано на фото в интернете.
Кроме приведенной выше существуют другие методики. Например, когда протез изготавливается заранее по слепку или когда ноготь формируется послойным нанесением клея и кополина (дышащий материал на нетканой основе). Чтобы лучше понять, чем они отличаются, посмотрите разные виды протезирования ногтя на видео в YouTube. Какой способ лучше подойдёт, определяет специалист в зависимости от причины онихолизиса, тяжести исходного состояния.
При грибке выполнять протезирование ногтей разрешено только после завершения курса лечения. Если нанести искусственное покрытие раньше, то это может закончиться полным разрушением собственной ногтевой пластины, ухудшением ситуации. Дело в том, что когда делают моделирование на ногтевом ложе на ногах, в отличие от рук свободный край здесь отсутствует. Протез плотно прилегает к ложу, под него не попадает кислород. При этом влага продолжает выделяться из ложа и при наличии остатков какой-либо инфекции в закрытом влажном пространстве создаются очень благоприятные условия для ее развития. После лечения онихомикоза используют гели для протезирования ногтей с клотримазолом, триклозаном или другими активными против грибков веществами.
Уход после
После протезирования ногтя требуется наблюдение подолога. Искусственный материал носят до тех пор, пока полностью не отрастет здоровый ноготь. Это может занять от 1 месяца до года в зависимости от скорости роста пластины и того, насколько большая ее часть была утрачена изначально. На протяжении этого времени раз в 1 – 2 месяца делают коррекцию или замену протеза.
При ношении искусственного материала показан щадящий режим, защита от чрезмерных нагрузок. При протезировании ногтей на ногах после грибка или травм следует временно исключить занятия спортом. Они повышают нагрузку и давление на пальцы ног (танцы, футбол). А также отказаться от обуви с зауженным носком, так как это приведет к деформации протеза и увеличению сроков лечения.
После протезирования ногтя очень важно не допускать его задевания, потому что в этом случае он оторвется вместе с натуральным ногтем. Необходимо ежедневно использовать дома препараты, которые посоветует специалист. Важно обрабатывать палец средствами с антисептиками. Для улучшения кровообращения и питания в поврежденном ногтевом ложе рекомендуется ежедневно делать легкий массаж у основания ногтевой пластины.
Когда нельзя делать?
Процедуру нельзя делать, если в обрабатываемой области имеются открытые раны, воспалительный или гнойный процесс, острая грибковая инфекция. При грибковой инфекции при помощи аппаратной зачистки, кремов, лечебных лаков, спреев, содержащих активные против грибка компоненты, сначала уничтожают возбудителя. К ограничениям для процедуры еще относится полное отсутствие ногтевой пластины.
Для безопасного протезирования ногтя обращайтесь в центры подологии, так как это довольно серьезная медицинская процедура. Ее может выполнять специалист, прошедший соответствующее обучение. Доверять это обычному мастеру маникюра или педикюра опасно. Особенно если параллельно имеется онихомикоз, врастание, сахарный диабет. Правильно оказанная помощь вернет вашим рукам и стопам красоту и аккуратный вид, избавит от страха носить открытую обувь, ходить на пляж или в бассейн.
Что такое вросший ноготь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Костромин Р. А., хирурга со стажем в 6 лет.
Над статьей доктора Костромин Р. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вросший ноготь, или онихокриптоз — это заболевание, при котором ногтевая пластинка врастает в боковой край околоногтевого валика. Ткани вокруг ногтя воспаляются, краснеют, появляется болезненный отек с гноем. Чаще всего онихокриптозом поражаются большие пальцы стоп. В начальной стадии проявляется болью при ходьбе, а в дальнейшем неприятные ощущения не проходят и в состоянии покоя. При отсутствии специализированного лечения заболевание часто рецидивирует. Периоды воспаления сменяются периодами ремиссии годами, а лекарственное лечение (противовоспалительная, антибактериальная терапия) дает кратковременный эффект.
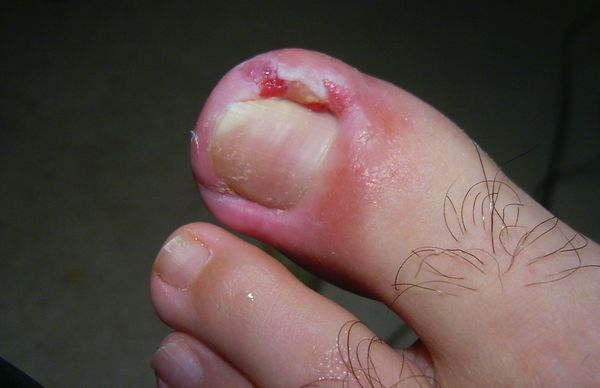
Основные причины возникновения заболевания:
- Неправильный уход за пальцами стоп:
- если углы ногтя выстригать слишком глубоко, это приведет к неправильному росту ногтевой пластины и врастанию в мягкие ткани околоногтевого валик;
- ношение тесной обуви с узким носком механически вдавливает кожный валик в ногтевую пластинку. Это провоцирует воспаление, которое в дальнейшем развивается в онихокриптоз. В молодом и трудоспособном возрасте тесная обувь — основная причина появления вросшего ногтя;
- длительное сдавливание пальцев стоп гипсовой лангетой, либо другой иммобилизующей или корригирующей повязкой также может привести к врастанию ногтя.
- Анатомические особенности строения стопы и пальцев[1]:
- врожденные и приобретенные костные деформации — плоскостопие, широкая стопа, вальгусная деформация первого пальца стопы;
- физиологически крупные, мясистые околоногтевые валики.
- Факторы, приводящие к вторичному развитию вросшего ногтя:
- грибковое поражение пальцев стоп (онихомикоз): ногтевая пластинка утолщается, деформируется и врастает в околоногтевой валик;
- травма стопы;
- сахарный диабет, подагра и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вросшего ногтя
Жалобы при обращении к врачу чаще всего одни и те же: боль в области большого пальца стопы, которая появилась либо без видимой причины, либо после травмы или ношения неудобной обуви. Для заболевания характерно усиление интенсивности боли, отёк и гиперемия околоногтевого валика, появление гноя и разрастание грануляций, называемых «дикое мясо» (в связи со схожестью по цвету с сырым мясом).
Клинически выделяют три стадии развития заболевания [3] :
- Умеренный, либо незначительный отёк и инфильтрация ногтевого валика без изменения ногтевой пластинки, выделения гноя и «дикого мяса». Боль чаще всего появляется при движении и ношении обуви.
- Выраженный отёк околоногтевого валика, его увеличение и деформация, «наплыв» тканей на ногтевую пластинку, появление гноя, уплотнение ногтевой пластинки, её тусклость;
- Резкий отёк и гиперемия околоногтевых валиков, выраженные гипергрануляции, «дикое мясо», гной. Ногтевая пластинка истончается, становится ломкой и подвижной.
Все стадии развития заболевания могут осложняться воспалительным процессом.
Патогенез вросшего ногтя
При разборе патогенеза (механизма появления и развития болезни) онихокриптоза важно учитывать особенности строения и роста ногтя [4] .
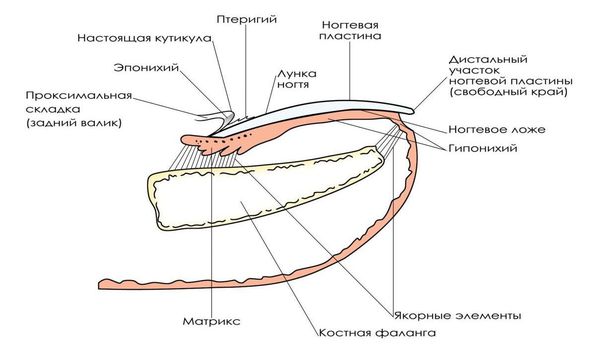
Рост ногтя происходит постоянно, в течение всей жизни человека. Скорость роста составляет около 0,1 мм в сутки, ноготь полностью обновляется через 100 дней.
Ногтевая пластинка образуется в герминативной зоне (матрикс) и в дальнейшем продвигается по ногтевому ложу. При удалении части ногтевой пластинки и сохранении матрикса ноготь вырастет вновь и вызывает те же проблемы, происходит рецидив заболевания.
Ногтевая пластина не растёт в ширину, и врастание ногтя возникает исключительно из-за воспаления околоногтевого валика. В процессе развития болезни мягкие ткани околоногтевого валика травмируются об острый край ногтевой пластины. Начинается воспалительный процесс с отёком мягких тканей, из-за которого они ещё больше вдавливаются в ноготь. В результате постоянной травматизации начинает разрастаться грануляционная ткань (довольно мягкая и пористая, воспринимаемая незнающим человеком как «лишняя кожа»). Постепенно отёк и воспаление нарастают, всё больше причиняя дискомфорт. Присоединяется грибковая и бактериальная среда, возникает изменение цвета пораженного околоногтевого валика, локальное повышение температуры и выделение гноя. Носить привычную обувь становится практически невозможно, попытки опереться на больной палец вызывают острую боль. Далее воспалительный процесс приобретает хроническое течение, грануляционная ткань уплотняется, ногтевая пластинка деформируется, и воспаление может распространиться на костную ткань [5] .
Классификация и стадии развития вросшего ногтя
Классификация Д.И. Муратова (1972) наиболее полно отражает причины и патогенез заболевания. Автор подразделяет течение заболевания на четыре степени тяжести [6] :
Первая степень: обычная форма ногтя, жалобы на боль в ногтевой фаланге пальца, умеренная отёчность и покраснение бокового валика на первом пальце стопы.
Вторая степень: форма ногтя выпуклая, его толщина колеблется в пределах 0,5-1 мм, виден врастающий край. Угол врастания ногтя варьирует от 15 до 30 градусов.
Третья степень: ноготь принимает башневидную форму, края глубоко врастают в окружающие ткани. Толщина ногтевой пластины составляет 2,5 мм, а угол врастающего края достигает 30-45 градусов.
Четвертая степень: форма ногтя приобретает вид рога или когтя, его толщина более 2,5 мм, угол искривления врастающего края более 45 градусов, наблюдаются клинические симптомы трофических изменений матрикса, тканей ногтевого ложа и ногтя.
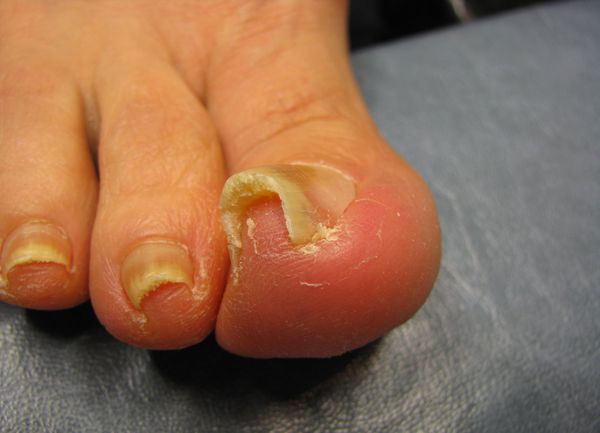
Осложнения вросшего ногтя
Осложнения при несвоевременном лечении вросшего ногтя связаны с развитием инфекционно-воспалительного процесса, который выражается в следующих патологических состояниях [7] :
- Абсцесс пальца стопы — формирование полости с гнойным содержимым, отёк и покраснение всей ногтевой фаланги. Требует хирургического вмешательства.
- Остеомиелит ногтевой фаланги пальца — инфекционный процесс переходит на кость, необходимо медикаментозное и оперативное лечение. При позднем обращении может потребоваться ампутация фаланги пальца.
- Гангрена пальца стопы — необратимое повреждение (некроз) мягких тканей стопы. Единственный способ лечения при таком состоянии — ампутация ногтевой фаланги или всего пальца.
- Лимфангиит или лимфаденит — распространение инфекции по лимфатической системе с поражением лимфатических сосудов или лимфатических узлов. Требует комплексного лечения с назначением противовоспалительной и антибактериальной терапии.
Сахарный диабет, облитерирующий атеросклероз сосудов нижних конечностей и иммунодефицит повышают вероятность развития осложнений. Также к факторам риска относят курение, ожирение, старческий возраст. Снижение местных защитных реакций приводит к более частому выявлению микозов. Кроме того, длительно существующий вросший ноготь может стать причиной формирования фибром и злокачественных новообразований.
Диагностика вросшего ногтя
Диагностика вросшего ногтя начинается с выявления характерных жалоб, причин развития заболевания и предрасполагающих факторов. При осмотре врач устанавливает наличие анатомических особенностей, стадию развития заболевания, наличие осложнений, проводит сравнительный осмотр другой конечности.
Характерный вид пальца, наличие предрасполагающих факторов и анатомических особенностей, признаки воспаления, гнойные выделения и грануляции позволяют без труда поставить диагноз и определить степень тяжести процесса [8] .
При подозрении на возможность осложнений, а также для уточнения причин развития заболевания врач использует дополнительные методы диагностики:
- Общий анализ крови — для исключения признаков общего воспалительного процесса.
- Рентгенологическое исследование стоп. Рентгенограмма предназначена для выявления распространения гнойного воспаления, перехода патологического процесса на кости фаланг, а также для уточнения анатомических особенностей стопы (степени отклонения первого пальца стопы, оценки степени плоскостопия).
- Посев гнойного отделяемого для изучения вида возбудителя. Это необходимо, чтобы определить чувствительность бактерий к антибиотикам при длительном рецидивирующем течении заболевания и неэффективности терапии.
Лечение вросшего ногтя
На начальном этапе развития заболевания назначается консервативное лечение с устранением предрасполагающих факторов заболевания. Рекомендуется уменьшение нагрузки на палец, ограничение ходьбы, ношение свободной обуви (по возможности ходьба без обуви), прикладывание холода к месту воспаления, гигиена стоп, исключение травматизации, компрессы с антисептическими растворами. Не рекомендуется применение мазей, таких как ихтиоловая мазь или мазь Вишневского. Если воспаление проходит, то больному рекомендуется соблюдать осторожность и при рецидиве воспаления снова обратиться к хирургу.
При неэффективности проводимой терапии, более поздней стадии заболевания или рецидивирующем течении показано хирургическое вмешательство.
В настоящее время известно более 150 способов хирургического и консервативного лечения вросшего ногтя [2] [9] . Однако желаемый результат (минимальный риск рецидива, высокий косметический эффект, высокая скорость восстановления) дают лишь некоторые из них.
Наиболее эффективные и часто применяющиеся хирургические операции:
- Краевая резекция ногтевой пластинки без резекции околоногтевого валика — включает в себя удаление 1-2 мм вросшего края ногтевой пластинки с разрушением ростковой зоны удалённого фрагмента для исключения рецидива. Операция выбора при незначительно и умеренно изменённом околоногтевом валике без выраженных грануляций и «дикого мяса».
- Краевая резекция ногтевой пластинки с резекцией околоногтевого валика (операция по Бартлетту, по Шмидену) — дополнена одним из вариантов резекции околоногтевого валика. Показана при выраженном изменении околоногтевого валика, обильных грануляциях и наличии «дикого мяса». В данном случае резецированный околоногтевой валик ушивается однорядными узловыми швами. Данный вид операции более травматичный, однако при проведении операции значительно снижается риск рецидива.
- Полное удаление ногтевой пластинки (операция Дюпюитрена) используют всё реже в связи с высоким риском рецидива, высокой интенсивностью боли после операции и низким косметическим эффектом. Операция выбора при сильном поражении ногтевой пластины, например, при онихомикозе.
- Радиоволновой и лазерный методы. В чистом виде применяются редко, однако могут дополнять краевую резекцию. После удаления вросшей части ногтя радиоволновым методом врач воздействует на фрагмент ростковой зоны с целью его разрушения и профилактике рецидива. Ту же процедуру хирург может сделать при помощи лазера.
Любая операция может производиться в условиях малой операционной, не требует длительной предоперационной подготовки и выполняется под местной анестезией. Раствор анестетика (новокаин, лидокаин) вводится в основание большого пальца. Полный анестезиологический эффект достигается через 7-10 минут после введения анестетика.
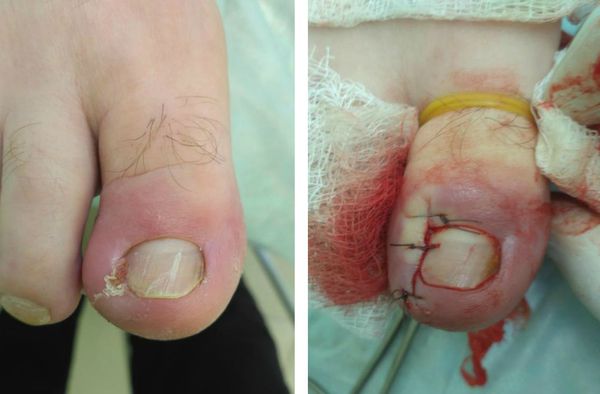
При правильном проведении анестезии операция по удалению вросшего ногтя абсолютно безболезненная и занимает от 10 минут, в зависимости от сложности и распространённости процесса. Перед анестезией врач обязан уточнить у пациента наличие аллергии на анестетик и другие лекарственные препараты. После операции накладывается тугая асептическая повязка с антисептиком. Перевязки в послеоперационном периоде достаточно проводить один раз в день под контролем врача. Швы снимаются на 7-14 сутки, в зависимости от объёма операции и способностей организма к восстановлению.
Вышеперечисленные методики требуют исключительно квалифицированного лечения. Если воздействие будет недостаточным, велика вероятность рецидива заболевания. В случае избыточного воздействия могут быть повреждены участки ростковой зоны, что вызовет стойкую деформацию ногтя на всю жизнь.
Существует большое количество научных работ, исследующих способы комбинированного лечения вросшего ногтя. Рассмотрены способы криодеструкции, динамической деструкции фенолом, озонотерапии, ультразвука, КВЧ-облучение и т. д., однако широкого распространения данные методики не получили [10] [11] [12] .
Отвечу на наиболее частые вопросы пациентов:
- После операции можно уйти домой на своих ногах, можно водить машину и вести привычный образ жизни.
- Эффект анестезии сохраняется до 2 часов, после чего появляется боль в области послеоперационной раны. Для послеоперационного периода заранее расписывается обезболивающая терапия с учётом аллергии и сопутствующих заболеваний пациента.
- После операции повязка может незначительно пропитаться кровью, но при сохранении признаков кровотечения необходимо в неотложном порядке обратиться к лечащему доктору.
Прогноз. Профилактика
При своевременном обращении к врачу, правильном проведении операции и соблюдении необходимых рекомендаций риск рецидива остается достаточно низким.
Хирургическое лечение — самый эффективный способ лечения данного заболевания. Консервативные методы способны устранить проблему лишь на самых начальных стадиях [2] и используются с операцией в комплексе.
Операция по удалению вросшего ногтя обычно не требует особой подготовки и может проводиться в условиях частных медицинских центров. При правильном выборе анестезии она абсолютно безболезненная, занимает от 10 минут и имеет низкий процент рецидива. Операция устраняет заболевание, улучшает косметический эффект и повышает качество жизни пациента, не ограничивая его повседневную активность.
Для профилактики вросшего ногтя необходимо устранить причины его возникновения:
- носить удобную обувь;
- соблюдать гигиену в уходе за ногтями;
- правильно подрезать ногти: по прямой линии, проходящей не ниже верхушки пальца;
- края ногтя подпиливать пилочкой по углам, чтобы они были гладкими и не травмировали кожу.
Помимо этого, рекомендуется корректировать сопутствующие заболевания: нормализовать сахар в крови при сахарном диабете, контролировать массу тела при ожирении, вылечить онихомикоз (грибок стопы), носить ортопедическую обувь при плоскостопии и силиконовые вкладыши при вальгусной деформации пальцев стопы.
Читайте также:

