Поражение поджелудочной железы при системной красной волчанке
Обновлено: 25.04.2024
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Какие заболевания лечит ревматолог?
Мы в Telegram и "Одноклассниках"
Красная волчанка – одно из самых сложных системных заболеваний, при котором иммунная система начинает атаковать собственные клетки организма. При красной волчанке поражаются в первую очередь кожа, суставы, клетки крови и почки, но могут поражаться многие другие органы.
Красную волчанку нередко сопровождают кожный васкулит, артрит, нефрит, панкардит (воспаление тканей сердца), плеврит и другие нарушения.
Свое название болезнь получила благодаря внешнему сходству высыпаний на лице со следами от укусов волка. Заболевание не заразно.
Существует 2 формы красной волчанки: дискоидная красная волчанка (хроническое заболевание, поражающее кожу) и системная красная волчанка (СКВ) – системное аутоиммунное заболевание, приводящее к воспалению многих внутренних органов.
Можно сказать, что красная волчанка - заболевание больше женское, чем мужское. 90% заболевших красной волчанкой – это женщины детородного возраста от 20 до 45 лет. Заболевание очень распространено среди жительниц Азии и коренного населения Америки, у афроамериканок.

Диагностика и лечение красной волчанки
История болезни системной красной волчанки
Несмотря на то, что красной волчанкой люди болели издавна, только в 1828 году французский дерматолог Лоран Биет (Biett) обратил внимание на своеобразную патологию кожи лица «в форме бабочки» и описал некоторые ее признаки.
Через 45 лет венгерский врач–дерматолог Мориц Капоши (Kaposhi) , отметил, что красная волчанка приводит не только к поражению кожи, но и к воспалению внутренних органов.
Затем в 1890 году английский врач Уильям Ослер (Osler) сделал важное наблюдение о том, что иногда СКВ может протекать и без кожных проявлений.
В 1948 году были обнаружены так называемые Le-клетки - специфические клетки красной волчанки, а еще через 6 лет были открыты антитела, направленные на клетки собственного организма. Это открытие легло в основу создания чувствительных тестов для диагностики СКВ.
Причины системной красной волчанки
Точная причина, по которой одни люди заболевают системной красной волчанкой, а другие нет, неизвестна. Но ученые предполагают, что это заболевание имеет генетическую предрасположенность. Например, нередки случаи, когда красной волчанкой заболевали члены одной семьи.
При красной волчанке происходит сбой иммунной системы, она перестает различать «свои» и «чужие клетки» и начинает производить антитела против ДНК клеток собственного организма. Появление большого количества антител ведет к образованию воспалительных процессов во всем организме.
Спусковым крючком к началу болезни могут стать несколько факторов:
- прием некоторых лекарственных средств: антибиотиков, сульфаниламидов, вакцин;
- изменение соотношения уровня гормонов (андрогенов и эстрогенов);
- длительное пребывание на солнце;
- переохлаждение организма; ;
- длительный стресс.
Кроме того, есть предположение, что заболевание может быть спровоцировано вирусной инфекцией.
Симптомы системной красной волчанки
Если дискоидная красная волчанка поражает в основном кожу, то системная красная волчанка - более серьезное, системное заболевание, приводящее к воспалению не только кожи, но и многих внутренних органов.
Чаще всего заболевание системной красной волчанкой начинается c появления немотивированной слабости, человек беспричинно худеет, у него повышается температура, «ломит» суставы.
Американская коллегия ревматологов разработала систему критериев для диагностики СКВ. Выявление у пациента хотя бы 4 из 11 признаков говорит о, том, что это системное заболевание - красная волчанка.
Вот эти симптомы:
- появление сыпи красного цвета (в форме бабочки) на носу и щеках, покраснение в зоне декольте и на тыльной стороне кисти руки;
- возникновение чешуек дисковидной формы на лице, волосистой части головы, на груди;
- повышенная чувствительность кожи к солнечному воздействию;
- появление язв в ротоглотке;
- болезненность и припухлость в суставах, скованность движений;
- поражение серозной оболочки легких, сердца, брюшины; ;
- нарушение функций центральной нервной системы (беспричинные судороги, подавленность и др.);
- гематологические нарушения (уменьшение количества клеток крови);
- иммунологические нарушения (возможно появление вторичных инфекций);
- образование антиядерных антител (действие иммунной системы против клеток своего организма).
Помимо этих симптомов системной красной волчанки, у больных могут также наблюдаться лихорадка, выпадение волос, вплоть до полного облысения, мышечные боли, снижение или повышение аппетита, возможны тошнота, рвота, диарея и другие признаки.
Иногда заболевание красной волчанкой может начаться с синдрома Рейно, когда у человека в результате переохлаждения или стресса начинает резко белеть и неметь пальцы рук, ушные раковины, кончик носа.
Каждый пятнадцатый человек, заболевший системной красной волчанкой, имеет признаки синдрома Шегрена (сухость глаз, рта). У женщин возможна сухость влагалища.
При дальнейшем развитии болезни будут чередоваться периоды обострения и ремиссии, а тем временем в воспалительный процесс вовлекается все большее количество органов и систем организма.

Красная волчанка – аутоиммунная патология, при которой происходит поражение кровеносных сосудов и соединительной ткани, а как следствие – кожи человека. Заболевание носит системный характер, т.е. происходит нарушение в нескольких системах организма, оказывая негативное влияние на него в целом и на отдельные органы в частности, в том числе и на иммунную систему.
Подверженность болезни женщин в несколько раз выше, чем мужчин, что связано с особенностями строения женского организма. Наиболее критичным возрастом для развития системной красной волчанки (СКВ) считается период полового созревания, во время беременности и некоторый интервал после него, пока организм проходит этап восстановления.
Кроме этого, отдельной категорией для возникновения патологии считается детский возраст в периоде от 8 лет, но это не определяющий параметр, потому что не исключается врожденный вид заболевания или его проявление на ранних сроках жизни.

Что это за болезнь?
Системная красная волчанка (СКВ, болезнь Либмана-Сакса) (лат. lupus erythematodes, англ. systemic lupus erythematosus) — диффузное заболевание соединительной ткани, характеризующееся системным иммунокомплексным поражением соединительной ткани и её производных, с поражением сосудов микроциркуляторного русла.
Системное аутоиммунное заболевание, при котором вырабатываемые иммунной системой человека антитела повреждают ДНК здоровых клеток, преимущественно повреждается соединительная ткань с обязательным наличием сосудистого компонента. Название болезнь получила из-за своего характерного признака — сыпи на переносице и щеках (поражённый участок по форме напоминает бабочку), которая, как считали в Средневековье, напоминает места волчьих укусов.
История
Свое название красная волчанка получила от латинского слова «люпус» – волк и «эритематозус» – красная. Это название было присвоено из-за схожести кожных признаков с повреждениями после укуса голодным волком.
История болезни красная волчанка получила свое начало в 1828г. Это случилось после того, как французский дерматолог Biett впервые описал кожные признаки. Гораздо позже, спустя 45 лет врач дерматолог Kaposhi подметил, что некоторые заболевшие наряду с кожными признаками имеют болезни внутренних органов.
В 1890г. было обнаружено английским врачом Osler, что системно красная волчанка может протекать без кожных проявлений. Описание феномена LE-(ЛЕ) клеток – это обнаружение осколков клеток в крови, в 1948г. позволило идентифицировать больных.
В 1954г. были обнаружены в крови заболевших определенные белки – антитела, действующие против собственных клеток. Это обнаружение стало использоваться в разработках чувствительных тестов для диагностирования системной красной волчанки.
Причины возникновения
Причины болезни окончательно не выяснены. Установлены только предполагаемые факторы, способствующие возникновению патологических изменений.
Генетические мутации — выявлена группа генов, связанных со специфическими нарушениями иммунитета и предрасположенностью к системной красной волчанке. Они отвечают за процесс апоптоза (избавления организма от опасных клеток). При задержке потенциальных вредителей происходит поражение здоровых клеток и тканей. Другой способ — дезорганизация процесса управления иммунной защитой. Реакция фагоцитов становится чрезмерно сильной, не прекращается с уничтожением чужеродных агентов, за «чужих» принимаются собственные клетки.
- Возраст — максимально системной красной волчанкой болеют люди от 15 до 45 лет, но есть случаи, возникшие в детском возрасте и у пожилых.
- Наследственность — известны случаи семейного заболевания, вероятно, передающегося от старших поколений. Однако риск рождения больного ребенка остается низким.
- Раса — американские исследования показали, что чернокожее население болеет в 3 раза чаще белых, также эта причина более выражена у коренных индейцев, уроженцев Мексики, азиаток, испанок.
- Пол — среди известных больных женщин в 10 раз больше, чем мужчин, поэтому ученые пытаются установить связь с половыми гормонами.
Среди внешних факторов наиболее патогенным является интенсивное солнечное облучение. Увлечение загаром способно спровоцировать генетические изменения. Есть мнение, что чаще болеют системной волчанкой люди, профессионально зависимые от деятельности на солнце, морозе, резких колебаний температуры среды (моряки, рыбаки, сельскохозяйственные работники, строители).
У значительной части пациентов клинические признаки системной волчанки появляются в период гормональных изменений, на фоне беременности, климакса, приема гормональных контрацептивов, в период интенсивного полового созревания.
Также болезнь связывают и с перенесенной инфекцией, хотя доказать роль и степень влияния какого-либо возбудителя (идут целенаправленные работы по роли вирусов) пока невозможно. Попытки выявить связь с синдромом иммунодефицита или установить заразность болезни пока неуспешны.

Патогенез
Как развивается системная красная волчанка у здорового на первый взгляд человека? Под влиянием определенных факторов и сниженной функции иммунной системы в организме происходит сбой, при котором начинают вырабатываться антитела против «родных» клеток организма. То есть ткани и органы начинают восприниматься организмом, как чужеродные объекты и запускается программа самоуничтожения.
Такая реакция организма носит патогенный характер, провоцируя развитие воспалительного процесса и угнетение здоровых клеток разными способами. Чаще всего изменениям подвержены кровеносные сосуды и соединительная ткань. Патологический процесс приводит к нарушению целостности кожи, изменению ее внешнего вида и снижению кровообращения в очаге поражения. При прогрессировании заболевания поражаются внутренние органы и системы всего организма.
Классификация
В зависимости от области поражения и характера течения заболевание классифицируют на несколько видов:
- Красная волчанка, вызванная приемом некоторых препаратов. Приводит к появлению симптоматики СКВ, которая может самопроизвольно исчезать после отмены препаратов. Лекарственными средствами, способными приводить к развитию красной волчанки, становятся препараты для лечения артериальной гипотензии (артериолярные вазодилататоры), антиаритмические, противосудорожные средства.
- Системная красная волчанка. Заболевание склонно к быстрому прогрессированию с поражением любого органа или системы организма. Протекает с лихорадкой, недомоганием, мигренями, сыпью на лице и теле, а также болями разного характера в любом участке тела. Наиболее характерны мигрени, артралгии, боли в почках.
- Неонатальная волчанка. Возникает у новорожденных, зачастую сочетаясь с пороками сердца, серьезными нарушениями работы иммунной и кровеносной систем, аномалиями развития печени. Болезнь встречается чрезвычайно редко; меры консервативной терапии позволяют эффективно снижать проявления неонатальной волчанки.
- Дискоидная волчанка. Самая распространенная форма болезни – центробежная эритема Биетта, основными проявлениями которой являются кожные симптомы: красная сыпь, утолщение эпидермиса, воспаленные бляшки, трансформирующиеся в рубцы. В некоторых случаях заболевание приводит к поражению слизистых оболочек рта и носа. Разновидностью дискоидной является глубокая волчанка Капоши-Ирганга, для которой характерно рецидивирующее течение и глубокие поражения кожных покровов. Особенностью течения этой формы болезни становятся признаки артритов, а также снижение работоспособности человека.
Симптомы красной волчанки
Являясь системным заболеванием, красная волчанка характеризуется следующими симптомами:
- синдром хронической усталости;
- припухание и болезненность суставов, а также мышечная боль;
- необъяснимая лихорадка;
- грудные боли при глубоком дыхании;
- повышенное выпадение волос;
- красные, кожные высыпания на лице или изменение окраски кожных покровов;
- чувствительность к солнцу;
- отеки, припухание ног, глаз;
- увеличение лимфатических узлов;
- посинение или побеление пальцев на руках, на ногах, пребывая на холоде или в момент стресса (синдром Рейно).
Отдельные люди испытывают головные боли, судороги, головокружение, депрессивные состояния.
Новые симптомы способны появляться спустя годы и после постановки диагноза. У одних больных страдает одна система организма (суставы или кожа, органы кроветворения), у других заболевших проявления способны затронуть многие органы и нести полиорганный характер. Сама тяжесть и глубина поражения систем организма у всех различна. Зачастую поражаются мышцы и суставы, при этом вызывая артрит и миалгию (боль в мышцах). Кожные высыпания имеют схожесть у разных пациентов.
Если у больного полиорганные проявления, то происходят следующие патологические изменения:
- в почках воспаление (волчаночный нефрит);
- воспаления кровеносных сосудов (васкулиты);
- воспаление легких: плеврит, пневмонит;
- заболевания сердца: коронарный васкулит, миокардит или эндокардит, перикардит;
- заболевания крови: лейкопения, анемия, тромбоцитопения, риск образования тромбов;
- поражения мозга или центральной нервной системы, а это провоцирует: психоз (изменение в поведение), возникает головная боль, головокружение, паралич, нарушение памяти, проблемы со зрением, судороги.
Как выглядит красная волчанка, фото
На фото ниже показано, как проявляется заболевание у человека.

Проявление симптоматики данного аутоиммунного заболевания могут существенно различаться у разных больных. Однако общими местами локализации очагов поражения, как правило, становятся кожные покровы, суставы (преимущественно рук и пальцев), сердце, легки и бронхи, а также пищеварительные органы, ногти и волосы, которые становятся более хрупкими и склонными к выпадению, а также головной мозг и нервная система.
Стадии течения болезни
В зависимости от выраженности симптоматики заболевания системная красная волчанка имеет несколько стадий течения:
- Острая стадия – на этом этапе развития красная волчанка резко прогрессирует, общее состояние пациента ухудшается, он жалуется на постоянную усталость, повышение температуры до 39-40 градусов, лихорадку, боль и ломоту в мышцах. Клиническая картина развивается стремительно, уже за 1 месяц заболевание охватывает все органы и ткани организма. Прогноз при острой форме красной волчанке не утешительный и зачастую продолжительность жизни пациента не превышает 2 лет;
- Подострая стадия – скорость прогрессирования заболевания и степень выраженности клинических симптомов не такая, как в острой стадии и от момента заболевания до появления симптоматики может пройти более 1 года. На этой стадии заболевание часто сменяется периодами обострений и стойкой ремиссии, прогноз в целом благоприятный и состояние пациента напрямую зависит от адекватности назначенного лечения;
- Хроническая форма – заболевание имеет вялую форму течения, клинические симптомы слабо выражены, внутренние органы практически не поражены и организм в целом нормально функционирует. Несмотря на относительно легкое течение красной волчанки, вылечить заболевание на данной стадии невозможно, единственное, что можно сделать – это облегчить выраженность симптомов при помощи медикаментов в момент обострения.
Осложнения СКВ
Основные осложнения, которые провоцирует СКВ:
1) Болезни сердца:
- перикардит — воспаление сердечной сумки;
- отвердение коронарных артерий, питающих сердце по причине скопления тромботических сгустков (атеросклероз);
- эндокардит (инфицирование поврежденных клапанов сердца) из-за уплотнения сердечных клапанов, скопления кровяных сгустков. Нередко проводят пересадку клапанов;
- миокардит (воспаление мускула сердца), вызывающий тяжелые аритмии, заболевания сердечного мускула.
2) Почечные патологии (нефриты, нефроз) развиваются у 25% больных, страдающих СКВ. Первые симптомы – отеки на ногах, наличие в моче белка, крови. Крайне опасен для жизни отказ почек нормально работать. Лечение включает применение сильных препаратов от СКВ, диализ, пересадку почки.
3) Заболевания крови, опасные для жизни.
- снижение эритроцитов (питающих клетки кислородом), лейкоцитов (подавляющих инфекции и воспаления), тромбоцитов (способствуют свертываемости крови);
- гемолитическая анемия, вызванная недостатком эритроцитов или тромбоцитов;
- патологические изменения органов кроветворения.
4) Заболевания легких (у 30%), плевриты, воспаление мышц грудной клетки, суставов, связок. Развитие острой туберкулезной волчанки (воспаление ткани легких). Легочная эмболия – закупорка артерий эмболами (кровяными сгустками) в связи с повышенной вязкостью крови.
Диагностика
Предположение о наличии красной волчанки можно сделать на основании красных очагов воспалений на кожных покровах. Внешние признаки эритематоза со временем могут изменяться, поэтому по ним трудно поставить точный диагноз. Необходимо применение комплекса дополнительных обследований:
- общие анализы крови и мочи;
- определение уровня печеночных ферментов;
- анализ на Антинуклеарные тела (АНА);
- рентгенография грудной клетки;
- эхокардиография;
- биопсия.

Дифференциальная диагностика
Хроническую красную волчанку дифференцируют от красного плоского лишая, туберкулезной лейкоплакии и волчанки, раннего ревматоидного артрита, синдрома Шегрена (см. сухость во рту, синдром сухого глаза, светобоязнь). При поражении красной каймы губ хроническую СКВ дифференцируют от абразивного преканцерозного хейлита Манганотти и актинического хейлита.
Поскольку поражение внутренних органов всегда схоже по течению с различными инфекционными процессами, СКВ дифференцируют от болезни Лайма, сифилиса, мононуклеоза (инфекционный мононуклеоз у детей: симптомы), ВИЧ-инфекции.
Лечение системной красной волчанки
Лечение должно быть максимально подходящим для конкретного пациента.
Госпитализация необходима в следующих случаях:
- при стойком повышение температуры без видимой причины;
- при возникновении угрожающих жизни состояний: быстропрогрессирующая почечная недостаточность, острый пневмонит или легочное кровотечение.
- при появлении неврологических осложнений.
- при значительном снижении количества тромбоцитов, эритроцитов или лимфоцитов крови.
- в случае, когда обострение СКВ невозможно вылечить в амбулаторных условиях.
Для лечения системной красной волчанки в период обострения широко применяются гормональные препараты (преднизолон) и цитостатики (циклофосфамид) по определенной схеме. При поражении органов опорно-двигательной системы, а также при повышении температуры назначаются нестероидные противовоспалительные препараты (диклофенак).
Для адекватного лечения заболевания того или иного органа необходима консультация специалиста в этой области.
Правила питания
Опасные и вредные продукты при волчанке:
- большое количество сахара;
- все жаренное, жирное, соленое, копченое, консервированное;
- продукты, на которые есть аллергические реакции;
- сладкие газировки, энергетики и алкогольные напитки;
- при наличии проблем с почками противопоказана пища, содержащая калий;
- консервы, колбасы и сосиски фабричного приготовления;
- магазинный майонез, кетчуп, соусы, заправки;
- кондитерские изделия с кремом, сгущенкой, с искусственными наполнителями (заводскими джемами, повидлами);
- фаст фуд и продукты с ненатуральными наполнителями, красителями, рыхлителями, усилителями вкусовых качеств и запаха;
- продукты, содержащие холестерин (булочки, хлеб, красное мясо, молочные продукты с высокой жирностью, соусы, заправки и супы, в основе приготовления которых взяты сливки);
- продукты, имеющие большой срок годности (имеются ввиду те продукты, которые быстро портятся, но благодаря различным химическим добавкам в составе, могут храниться очень долгое время – сюда, как пример, можно отнести молочные продукты с годовым сроком годности).
Употребляя эти продукты можно ускорить процесс прогрессирования болезни, что может повлечь за собой смертельный исход. Это максимальные последствия. А, как минимум, спящая стадия волчанки перейдет в активную, из-за чего все симптомы обострятся и самочувствие значительно ухудшится.
Продолжительность жизни
Выживаемость через 10 лет после постановки диагноза системная красная волчанка — 80 %, через 20 лет — 60 %. Основные причины смерти: люпус-нефрит, нейро-люпус, интеркуррентные инфекции. Есть случаи выживаемости 25—30 лет.
В целом качество и длительность жизни при системной красной волчанке зависит от некоторых факторов:
- Возраст пациента: чем моложе пациент — тем выше активность аутоиммунного процесса и агрессивней протекает заболевание, что связано с большей реактивностью иммунитета в молодом возрасте (больше аутоиммунных антител разрушают собственные ткани).
- Своевременность, регулярность и адекватность терапии: при длительном приеме гормонов глюкокортикостероидов и других препаратов можно добиться длительного периода ремиссии, снижения риска развития осложнений и как результат – улучшения качества жизни и ее длительности. Причем, очень важно начать лечение еще до развития осложнений.
- Вариант течения заболевания: острое течение протекает крайне неблагоприятно и через пару лет могут возникнуть тяжелые, угрожающие жизни осложнения. А с хроническим течением, а это 90% случаев СКВ, можно жить до старости полноценной жизнью (если соблюдать все рекомендации врача ревматолога и терапевта).
- Соблюдение режима значительно улучшает прогноз заболевания. Для этого необходимо постоянно наблюдаться у врача, придерживаться его рекомендаций, своевременно обращаться к медикам при появлении каких-либо симптомов обострения заболевания, избегать контакта с солнечными лучами, ограничивать водные процедуры, вести здоровый образ жизни и соблюдать другие правила профилактики обострений.
Если вам выставили диагноз волчанки, то это не значит, что жизнь закончилась. Старайтесь победить болезнь, может быть, не в прямом смысле. Да, вероятно, вы будете в чем-то ограничены. Но миллионы людей и с более тяжелыми заболеваниями живут яркой, полной впечатлений жизнью! Значит, сможете и вы.

Профилактика
Цель профилактики – предупредить развитие рецидивов, длительно поддерживать больного в состоянии стойкой ремиссии. Профилактика волчанки основана на комплексном подходе:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Системная красная волчанка: причины появления, симптомы, диагностика и способы лечения.
Определение
Системная красная волчанка (СКВ) – это хроническое аутоиммунное заболевание неустановленной этиологии, при котором иммунная система организма становится гиперактивной и поражает здоровые ткани.
Системную красную волчанку называют «болезнью с тысячей лиц», поскольку она затрагивает многие органы, следовательно, может проявляться большим количеством симптомов, при этом постановка диагноза часто затруднена.
СКВ характеризуется генерализованным поражением микроциркуляторного русла и системной дезорганизацией соединительной ткани с кожными, суставными и висцеральными изменениями.
Заболеваемость СКВ составляет порядка 40-50 случаев на 100 000 населения в год. Заболевание наиболее часто развивается в течение второго и третьего десятилетий жизни у девушек и молодых женщин. Около 20% пациентов заболевают в возрасте до 16 лет.
Причины появления системной красной волчанки
Волчанка является аутоиммунным заболеванием, но точная причина возникновения болезни неясна.
Иммунная система защищает организм и борется с антигенами, такими как вирусы, бактерии и микробы. Это происходит благодаря синтезу белков, называемых антителами.
Когда человек страдает аутоиммунным заболеванием, таким как красная волчанка, иммунная система не может отличить чужеродные вещества (или антигены) от клеток собственного организма.
В результате иммунная система направляет антитела как против здоровой ткани, так и против антигенов. Это вызывает воспаление и повреждение тканей.
Поскольку точные причины возникновения системной красной волчанки до сих пор не обнаружены, ученые выдвигают теории и делают предположения. На первое место они ставят генетическую предрасположенность. Ученым удалось определить более 60 локусов (местоположений определенного гена на генетической или цитологической карте хромосомы) предрасположенности к СКВ, которые можно разделить на несколько групп. Интересно, что многие локусы риска являются общими для СКВ и других аутоиммунных заболеваний.
Одним из механизмов, запускающих аутоиммунный ответ, является ультрафиолетовое излучение, поскольку после воздействия солнечного света у пациентов на коже часто проявляются покраснения и сыпь.
Развитие болезни, по-видимому, может спровоцировать и вирусная инфекция. Нельзя исключать, что в этом случае аутоиммунные реакции возникают из-за молекулярной мимикрии вирусов — феномена сходства вирусных антигенов с собственными молекулами организма.
Гормональная теория развития СКВ может объяснить тот факт, что, во-первых, у женщин заболевание отмечается в 10 раз чаще, чем у мужчин, а во-вторых, симптомы обычно появляются в фертильном возрасте - от 15 до 45 лет и только 20% - после 50 лет.
Классификация заболевания
По характеру течения:
- острое;
- подострое;
- хроническое.
- высокая;
- умеренная;
- минимальная.
В классификации учитываются общие проявления, такие как лихорадка, поражение кожи, суставов, неврологические нарушения, воспаление оболочки сердца и легких, нарушения в кровеносной системе, поражение почек.
Симптомы системной красной волчанки
Симптомы системной красной волчанки могут быть весьма разнообразны, поэтому перечислим основные:
- боли в суставах;
- лихорадка (повышение температуры тела);
- головная боль;
- колебания настроения, ухудшение памяти;
- нарушение зрения;
- боль в грудной клетке;
- нарушение аппетита;
- выпадение волос;
- сухость кожи;
- отечность ног и/или периорбитальной зоны;
- увеличение лимфатических узлов;
- кожные высыпания;
- язвы во рту;
- бледные или пурпурные пальцы рук или ног от холода или стресса;
- эритематозный дерматит на лице по типу «бабочки».
Чаще всего волчанка начинается с появления красноты, отека и боли в области суставов, повышения температуры тела, различных кожных высыпаний, недомогания, слабости, снижения веса. Реже бывает острое начало с высокой температурой, резкими болями и припухлостью суставов, симптомом «бабочки», отеками ног, лица, сухостью кожи, снижением количества мочи, что говорит о поражении почек.
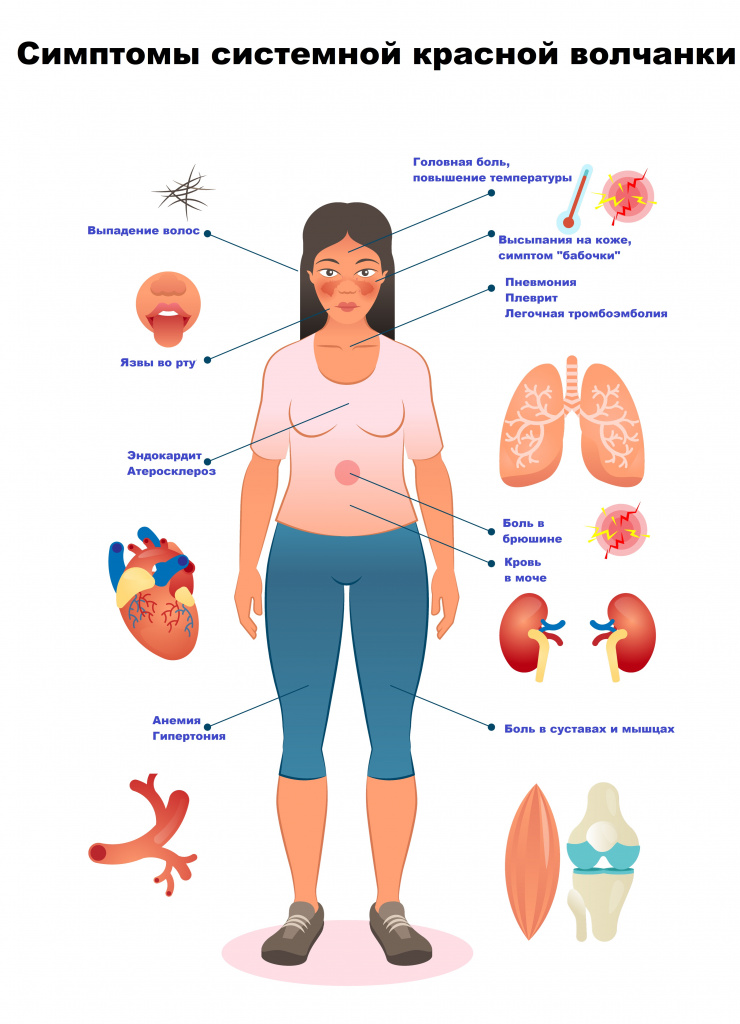
Диагностика системной красной волчанки
В первую очередь при постановке диагноза врач должен обращать внимание на жалобы и характерные симптомы заболевания. Для уточнения диагноза и оценки степени поражения потребуются следующие лабораторные и инструментальные обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Мы в Telegram и "Одноклассниках"
Болезнь или синдром Шёгрена - системное аутоиммунное заболевание, известное также как «сухой синдром». Болезнь Шёгрена получила свое название в честь шведского офтальмолога Генриха Съогрена. В 1929 году он обследовал и лечил пациента, которого сильно тревожили сухость в глазах, во рту и боль в суставах.
У женщин болезнь Шёгрена встречается намного чаще, чем у мужчин (в 9 из 10 случаев), причем, как правило, это касается женщин после менопаузы. Однако в целом заболевание поражает людей любого пола и возраста. Общемировой статистики нет, но в развитых странах, включая Россию, заболеваемость оценивается в миллионах, болезнь Шёгрена - одно из самых распространённых ревматических заболеваний.
При болезни Шёгрена иммунитет человека воспринимает клетки собственного организма как чужие и начинает их медленно и планомерно уничтожать. Клетки иммунной системы попадают в ткани желез внешней секреции (слезные, слюнные, бартолиниевы железы влагалища), поражают их, и те начинают выделять меньше соответствующего секрета (слюны, слез и т.д.).
Кроме того, болезнь нередко затрагивает и иные органы, провоцируя артралгии, боли в суставах, мышцах (полимиозит), одышку и т.д.
Есть также синдром Шёгрена (вторичное воспаление слюнных и слезных желез), который сопутствует ревматоидному артриту, диффузным болезням соединительной ткани, заболеваниям желчевыводящей системы и другим аутоиммунным заболеваниям.

Диагностика болезни Шёгрена

Важно обратиться к врачу при первых симптомах, так как «запущенная» болезнь Шёгрена может принять неблагоприятный характер и затронуть жизненно важные органы, что нередко приводит к осложнениям, в редких случаях - к летальному исходу.
Причины развития
Одним из главных факторов, «запускающих» болезнь, является аутоиммунный сбой. При данном нарушении иммунная система начинает уничтожать клетки желез внешней секреции человека. Почему это происходит? Этот механизм при болезни Шёгрена еще нуждается в уточнении.
Другим фактором появления заболевания является генетическая предрасположенность. Иногда, если эта болезнь есть у матери, то она может быть выявлена и у дочери. Изменения в гормональном фоне женщины тоже могут спровоцировать болезнь.
Синдром Шёгрена обычно развивается на фоне других системных заболеваний (напр., при ревматоидном артрите и системной красной волчанке).
Клиническая картина болезни Шёгрена
Все симптомы болезни Шёгрена можно условно разделить на железистые и внежелезистые.
Железистые симптомы болезни Шёгрена
Железистые симптомы болезни проявляются в снижении выработки секретов желез.
Одним из основных признаков болезни Шёгрена является воспаление глаз, связанное с уменьшением секреции глазной жидкости. Больных беспокоит чувство дискомфорта: жжение, царапанье, «песок» в глазах. Вместе с этим люди часто ощущают отек век, покраснение, скопление в углах глаз белой вязкой жидкости. На следующем этапе заболевания пациенты начинают жаловаться на светобоязнь, ухудшение остроты зрения.
Второй постоянный признак болезни Шёгрена - воспаление слюнных желез, которое переходит в хроническую форму. Больной жалуется на сухость во рту и увеличение слюнных желез. В начале болезни отмечается небольшая или непостоянная сухость во рту, которая появляется только в результате волнения или физической нагрузки. Затем сухость во рту становится постоянной, слизистая оболочка и язык чрезмерно сохнут, приобретают ярко розовый цвет и часто воспаляются, быстро прогрессирует зубной кариес.
Иногда до появления этих признаков у больного может появиться «беспричинное» увеличение лимфатических узлов.
Поздняя стадия болезни характеризуется сильной сухостью во рту, человеку становится очень сложно разговаривать, проглатывать твердую пищу, не запивая ее водой. На губах появляются трещины. Может появиться хронический атрофический гастрит с недостаточностью секреции, которая сопровождается отрыжкой, тошнотой, снижением аппетита. У каждого третьего больного на поздней стадии отмечается увеличение околоушных желез.
Наблюдается поражение желчных путей (холецистит), печени (гепатит), поджелудочной железы (панкреатит).
На поздней стадии заболевания становится очень сухой носоглотка, в носу образуются сухие корочки, может развиться отит и снижение слуха. Из-за сухости в гортани появляется осиплость голоса.
Появляются вторичные инфекции: часто рецидивирующие синуситы, трахеобронхиты, пневмонии. У каждой третьей больной наблюдается воспаление половых органов. Слизистая оболочка красная, воспаленная.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Васкулиты: причины появления, симптомы, диагностика и способы лечения.
Определение
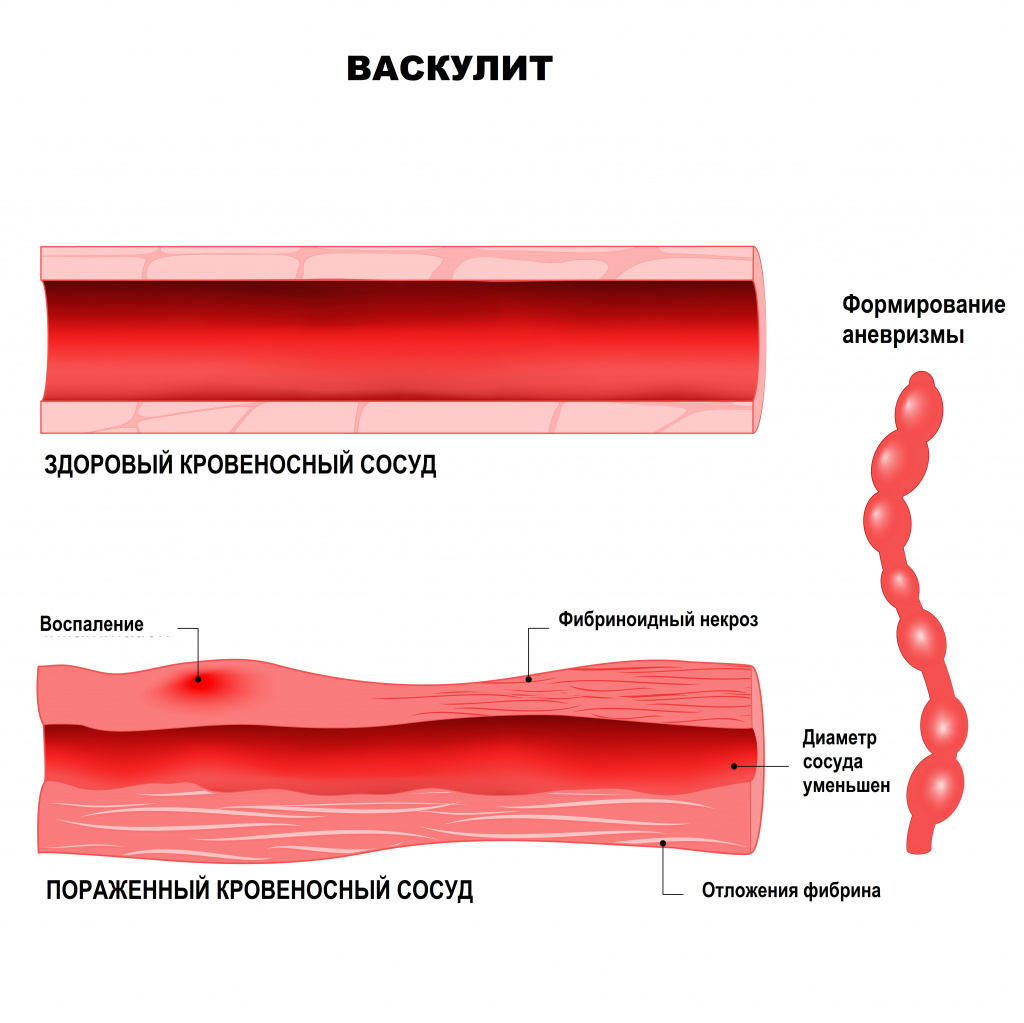
Системные васкулиты – это большая группа разнородных острых и хронических заболеваний, в основе которых лежит воспаление и некроз сосудистой стенки. Термин «системные» означает, что в патологический процесс вовлечено несколько органов и тканей. Системные васкулиты относятся к редким заболеваниям, распространенность их составляет от 0,4 до 14 случаев на 100 000 населения, однако во всем мире количество людей, больных васкулитами, ежегодно растет.
Причины возникновения васкулитов
Причины развития васкулитов точно пока не известны. Выделяют первичные системные васкулиты, являющиеся самостоятельными заболеваниями, и вторичные, которые развиваются на фоне других болезней.
В основе формирования первичных васкулитов лежат генетические дефекты, а пусковыми факторами становятся латентные (скрыто протекающие) инфекционные процессы (гепатит В, парвовирус, стафилококк, микобактериоз, ОРВИ), иммунная гиперчувствительность к некоторым лекарственным препаратам (антибактериальным, противовирусным, ингибиторам АПФ, аминазину и др.), гиперсенсибилизация к некоторым соединениям, входящим в состав табака, и пр.
Вторичные системные васкулиты возникают как синдром при различных заболеваниях, например, при инфекционном эндокардите, ревматоидном артрите, при некоторых опухолевых процессах, инфекционных поражениях, при лекарственной болезни.
В основе развития системных васкулитов лежат различные патологические механизмы, например, повреждающее действие циркулирующих иммунных комплексов (ЦИК). Иными словами, при попадании в организм антигена (им может быть любой микробный агент, лекарственное вещество, собственный измененный белок) к нему присоединяется соответствующий иммуноглобулин. Вместе они образуют иммунный комплекс. Эти комплексы начинают циркулировать по организму, осаждаются на внутренней стенке сосудов и вызывают воспаление. Чем больше этих комплексов и чем дольше они циркулируют в крови, тем сильнее повреждается сосудистая стенка. Способствует повреждению повышение внутрисосудистого давления, замедление тока крови, нарушения баланса в работе иммунной системы.
Другими патологическими механизмами, лежащими в основе васкулитов, является выработка тромбоцитами и клетками внутренней стенки сосудов (эндотелия) провоспалительных цитокинов и появление в крови аутоантител – белков, которые ведут себя агрессивно по отношению к собственным антигенам организма. Эти аутоантитела могут оказывать прямое повреждающее действие на эндотелий (антиэндотелиальные антитела), на цитоплазму нейтрофилов (АНЦА – антинейтрофильные цитоплазматические антитела), способствовать активации каскада свертывающей системы крови (антифосфолипидные аутоантитела).
Классификация васкулитов
Существует большое количество классификаций системных васкулитов, из которых основной на сегодняшний день является та, в основе которой лежит калибр пораженных сосудов и основные механизмы их поражения:
1. Васкулит с поражением сосудов крупного калибра:
- артериит Такаясу (неспецифический аортоартериит),
- гигантоклеточный артериит (болезнь Хортона) и ревматическая полимиалгия.
- узелковый полиартериит,
- болезнь Кавасаки.
3.1. Васкулиты, ассоциированные с антинейтрофильными цитоплазматическими антителами (АНЦА):
- микроскопический полиангиит,
- гранулематоз с полиангиитом (Вегенера),
- эозинофильный гранулематоз с полиангиитом (Черджа- Строс).
- заболевания, ассоциированные с антителами к базальной мембране клубочка почек (синдром Гудпасчера),
- криоглобулинемический васкулит
- IgA-ассоциированный васкулит (геморрагический васкулит, пурпура Шенлейна-Геноха),
- гипокомплементемический уртикарный васкулит (анти-C1q васкулит).
- кожный лейкоцитокластический ангиит,
- кожный артериит,
- первичный васкулит центральной нервной системы,
- изолированный аортит,
- другие.
- васкулит при системной красной волчанке,
- ревматоидный васкулит,
- саркоидный васкулит,
- другие.
- криоглобулинемический васкулит, ассоциированный с вирусом гепатита С,
- васкулит, ассоциированный с вирусом гепатита В,
- аортит, ассоциированный с сифилисом,
- лекарственный иммунокомплексный васкулит,
- лекарственный АНЦА-ассоциированный васкулит,
- паранеопластический васкулит,
- другие.
Симптомы системного васкулита зависят от того, какие сосуды поражены. При вовлечении сосудов кожи появляются симметричные высыпания (в первую очередь на голенях), склонные к отеку, кровоизлияниям, некрозу. Может развиться гангрена.
Характерным кожным симптомом является «сосудистая бабочка» – сыпь на щеках и переносице (наблюдается при системной красной волчанке).
На слизистых оболочках также могут появляться геморрагические высыпания, язвы и некрозы.
Ишемический синдром при васкулитах проявляется перемежающейся хромотой – болью в икроножных мышцах, возникающей при ходьбе и вынуждающей человека сделать остановку и подождать, пока боль утихнет (встречается также в других мышцах ног, сопровождается онемением и похолоданием конечностей, может наблюдаться и при поражении верхних конечностей). Кроме того, может развиваться ишемическая полинейропатия, ишемические поражения центральной нервной системы, асимметрия пульсации артерий.
Системные васкулиты характеризуются вовлечением в патологический процесс разных органов и систем. Поражения сосудов сердечно-сосудистой системы могут приводить к недостаточному кровоснабжению сердечной мышцы, миокардитам, поражению внутренней оболочки сердца – эндокарда, и околосердечной сумки – перикарда. Возникают различные нарушения ритма и проводимости, повышается риск развития острого инфаркта миокарда и сердечной недостаточности.
Поражение бронхолегочной системы включает появление в легких уплотнений (инфильтратов), развитие инфарктной пневмонии, бронхоспазма, плеврита.
Почечные васкулиты становятся следствием поражения почечных артерий. Например, при узелковом периартериите в почках возникают множественные безболевые инфаркты (гибель части почки в результате закупорки артерии), что приводит к почечной недостаточности. Поражение почечных артерий может закончиться стойкой злокачественной артериальной гипертензией. Некоторые васкулиты протекают с развитием тяжелого гломерулонефрита – воспалением почечных клубочков.
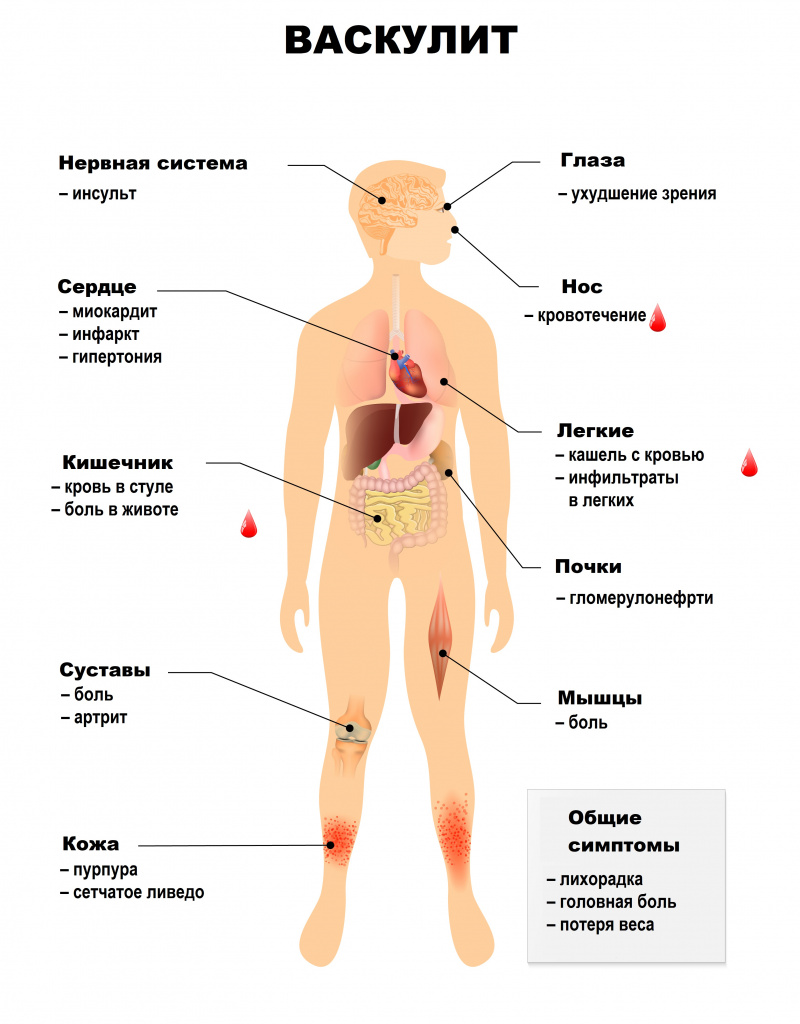
Абдоминальный синдром при васкулитах сопровождается болью в животе в сочетании с диспепсическими расстройствами (чувством распирания, вздутием), тошнотой, рвотой, язвами в желудке и кишечнике, может развиться опасное осложнение – тромбоз брыжеечных артерий, кровоснабжающих кишечник.
Поражение нервной системы проявляется множественными невритами, патологией центральной нервной системы с психозами, зрительными расстройствами, острыми нарушениями мозгового кровообращения.
Для геморрагического васкулита (пурпуры Шенлейна-Геноха) типично поражение кожи, кишечника, почек, суставов. Поражение кожи проявляется геморрагическим синдромом – множественными кровоизлияниями на стопах, голенях, бедрах, ягодицах, плечах, предплечьях, вокруг пораженных суставов. Но особенно они выражены на внутренней поверхности предплечий, бедер, голеней, в местах расположения ремня брюк, ремешка часов. О кровоизлияниях в кишечнике свидетельствуют колики, тошнота, рвота, стул с кровью.
Для криоглобулинемического васкулита характерно поражение кожи и клубочков почек. Появляется мелкоточечная или сливная геморрагическая пурпура чаще в области нижних конечностей, ягодиц, поясницы. Одновременно у больных возникают мигрирующие боли в мелких суставах кистей и в коленных суставах.
Гранулематоз Вегенера проходит с вовлечением дыхательных путей и тяжелым гломерулонефритом, приводящим к декомпенсированной почечной недостаточности и часто является причиной смерти больного.
Эозинофильный гранулематоз с полиангиитом (Черджа-Строс) протекает с поражением респираторного тракта, придаточных пазух носа, аллергией. Характерным признаком является развитие гиперэозинофильной бронхиальной астмы. Почки при этом васкулите, как правило, не страдают.
При узелковом периартериите поражаются в основном артерии среднего калибра – образуются аневризмы, тромбы, кровотечения из-за разрыва аневризм, велик риск инфаркта пораженных органов и тканей. Больные испытывают сильную боль в мышцах (чаще ног), мигрирующие боли в крупных суставах, наблюдается поражение кожи, желудочно-кишечного тракта и сердца.
При микроскопическом полиангиите страдают мелкие сосуды. Для заболевания характерны кожные проявления, полиневрит, воспалительные процессы в дыхательных путях, а также некротизирующий гломерулонефрит.
Болезнь/синдром Кавасаки часто встречается у детей и сопровождается лихорадкой, воспалением слизистых оболочек, кожи, лимфатических узлов и различных систем, прежде всего сердечно-сосудистой, что проявляется тахикардией, аритмией, могут возникать аневризмы и сужения коронарных артерий, миокардит, перикардит, поражение клапанного аппарата.
При болезни Такаясу, или неспецифическом аортоартериите страдают суставы (преимущественно верхних конечностей) и кожа с развитием язв. Характерным является синдром дуги аорты – он включает поражение подключичных артерий, которое проявляется болями, мышечной слабостью, зябкостью рук, резким уменьшением или полным отсутствием пульса на лучевых артериях, и стеноз сонных артерий. Кроме того, возникает симптоматическая артериальная гипертензия (из-за сужения почечных артерий), повышается давление в легочной артерии, сужаются артерии сердца вплоть до развития инфаркта, наблюдается перемежающаяся хромота.
При гигантоклеточном височном артериите страдает аорта и отходящие от нее крупные артерии. Характерным признаком является воспаление височной артерии, вызывающее постоянную, очень интенсивную головную боль, обычно с одной стороны головы.
Диагностика васкулита
Для большинства системных васкулитов нет специфических лабораторных тестов. Внимание уделяется клинической картине заболевания с выявлением характерных для того или иного васкулита симптомов.
Затем врач выясняет системность патологического процесса, на которую могут указывать такие симптомы как повышение температуры, снижение массы тела, боль в мышцах и суставах, анемия, увеличение СОЭ.
Потом определяется, первичный или вторичный характер носит заболевание, после чего требуется клиническое и инструментальное подтверждение поражения сосудов.
Для этой цели применяются методы инструментальной и рентген-диагностики:
Ультразвуковое сканирование артерий верхних конечностей в комплексной диагностике сердечно-сосудистых заболеваний.
Читайте также:

