Помогает ли моча при экземах
Обновлено: 27.04.2024
Экзема - одна из частых патологий кожи. Каковы её причины? Передаётся ли она от человека человеку? Как её лечат?
На эти и другие вопросы отвечает врач-дерматолог «Клиника Эксперт» Тула, кандидат медицинских наук Владислав Леонидович Шейнкман.
– Владислав Леонидович, давайте начнём с определения: что такое экзема?
– Это хроническое рецидивирующее заболевание кожи с островоспалительными симптомами, обусловленными серозным воспалением эпидермиса и дермы.
– Каковы причины развития экземы?
– Существуют наследственная предрасположенность, взаимосвязь с нервной системой – стрессы тоже могут приводить к заболеванию. Посттравматическая микробная экзема возникает вокруг раневой поверхности.
– Какие виды экземы существуют?
– В хроническую чаще всего переходит истинная (или, иначе, идиопатическая) экзема. Пациентов беспокоит сильный зуд, на коже возникают пузырьки, потом они лопаются, начинается стадия мокнутия. Очагов воспаления на теле много, они вовлекают в себя всё новые участки кожи.
Есть себорейная экзема. Она локализуется на волосистой части головы, на лице, руках, шее. Стадии мокнутия нет, но зуд присутствует.
Дисгидротическая экзема поражает руки, ноги; пузырьки в этом случае появляются, они, конечно, беспокоят больного, но могут не вскрываться. Присутствуют болезненные ощущения при движении кистями рук, при движении стоп.
Микробная экзема возникает на месте переломов, травм, каких-то микробных очагов. Появляются не только характерные пузырьки, но и гнойнички.
Есть ещё профессиональная экзема, ею страдают люди, вынужденные постоянно контактировать на производстве с вредными веществами.
«Врач этой специальности занимается установлением связи имеющихся патологий либо инвалидности с особенностями трудовой деятельности». Цитата из материала «Ликбез по врачебным специальностям. Идём на приём к профпатологу»
Роговая, или тилотическая, экзема поражает ладони рук и подошвы стоп.
Детская экзема – она начинается примерно на 3-6 месяце жизни ребёнка, часто имеет наследственный характер, ей предшествует диатез. Места локализации – щёчки, лоб, затем очаги могут появляться на плечах, бёдрах, голенях. Экзема может переходить на голову, ушные раковины.
– Заразна ли экзема?
– Может ли экзема пройти сама, без лечения?
– Так как это хроническое кожное заболевание, оно может на время как бы затихнуть, но рано или поздно вернётся период обострения. К сожалению, многие занимаются самолечением – используют какие-то мази, настойки. Это то, что делать при экземе категорически нельзя. Лечиться надо у дерматолога – только он может поставить правильный диагноз и назначить адекватное лечение. А самолечение зачастую приводит к серьёзным осложнениям.
– Как проводится лечение экземы?
– Пациент любого возраста должен соблюдать гипоаллергенную диету – то есть следует исключить из рациона продукты, которые могут послужить провоцирующими заболевание факторами. У взрослых это алкогольные напитки, компоты, соки, лимонад, продукты с красителями, консервантами, конфеты, шоколад, мёд, варенье, ягоды, импортные фрукты.
Больным надо стараться избегать стрессов. Им рекомендуется обследовать желудочно-кишечный тракт – зачастую выявляются проблемы с печенью, желудком. Не стоит контактировать с химически активными веществами (в том числе, с синтетическими и хлорсодержащими моющими средствами).
Лечение заключается в назначении десенсибилизирующих, антигистаминных препаратов, при микробной экземе могут использоваться антибиотики.
Подробнее об антибиотиках можно прочитать в наших статьях здесь и здесь
Используются при лечении различные примочки – например, с раствором мирамистина или Риванола, пасты, кремы. Исключительно под контролем врача применяются гормоносодержащие средства.
– Можно ли при экземе купаться в море?
– Существует такой миф: если больной экземой искупается в море – особенно, в Мёртвом, то он тут же вылечится. Ничего подобного! При обострении в море вообще купаться не желательно: обнажённые воспалительные очаги реагируют на соль в морской воде, и зуд, высыпания усиливаются. Если поехать на море в стадии ремиссии – когда высыпаний нет, это благотворно влияет на профилактику вообще всех кожных заболеваний.
– Можно ли предотвратить развитие экземы? И если да, то как?
– Профилактика возможна. Надо нормализовать режим дня, рационально питаться, по возможности, контролировать работу нервной системы.
Записаться на приём к врачу-дерматовенерологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовал Игорь Чичинов
Редакция рекомендует:
Для справки:
Шейнкман Владислав Леонидович
Выпускник педиатрического факультета Смоленского государственного медицинского института 1994 года.
С 1994 по 1995 годы проходил интернатуру, а с 1996 по 1998 год - клиническую ординатуру по специальности «Дерматовенерология».
Имеет учёную степень кандидата медицинских наук.
В настоящее время работает в «Клиника Эксперт» Тула в качестве врача-дерматовенеролога. Осуществляет приём по адресу: ул. Болдина, д. 74.
Другие статьи по теме
Что такое дарсонвализация кожи? Как этот метод используется в косметологии? Дарсонвализация кожи: кому она поможет?
По данным Всемирной организации здравоохранения этим венерическим заболеванием страдает около 10 %. Позиций не сдаёт. Говорим о трихомониазе
О том, что красота требует жертв, известно давно. Но здесь важно задуматься. Дерматологический пилинг: что нужно знать об этой процедуре?
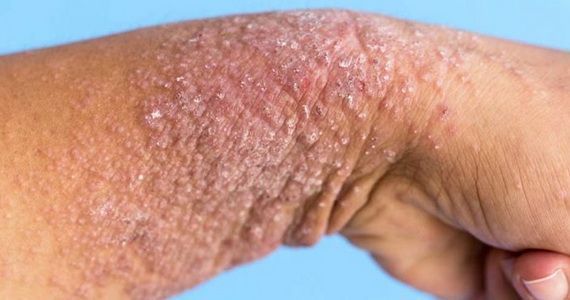
Микробная экзема редко проявляется у детей, зато взрослые сталкиваются с ней довольно часто. Она может объявиться после операции, варикоза или на месте бывшего поражения грибком. Рассмотрим, как распознать микробную экзему и какие средства сейчас применяются для борьбы с ней.
Симптомы
Внешне экзема представляет собой неровные высыпания на коже, обычно в виде пузырьков и папул. Микробная экзема часто выглядит как крошечные пузырьки с серозной жидкостью; при их вскрытии жидкость выливается, а на месте пузырька остается небольшая эрозия. Иногда вместо пузырьков могут быть просто бугорки, не наполненные жидкостью. Кожа в месте высыпаний краснеет. На начальных стадиях развития краснота вокруг высыпаний имеет довольно четкий контур, который со временем размывается, теряет очертания.
Особенность микробной экземы — небольшие, но многочисленные очаги с тенденцией к слиянию. Диаметр высыпаний редко превышает 3 см, но их достаточно много. Чаще всего микробная экзема в начале проявляется на руках, в частности на пальцах. Затем она перебирается ближе к локтям, очаги могут начать появляться и на туловище. Чем сильнее развивается болезнь, тем сильнее локализация микробной экземы смещается к туловищу; очаги появляются на груди, спине, пояснице.
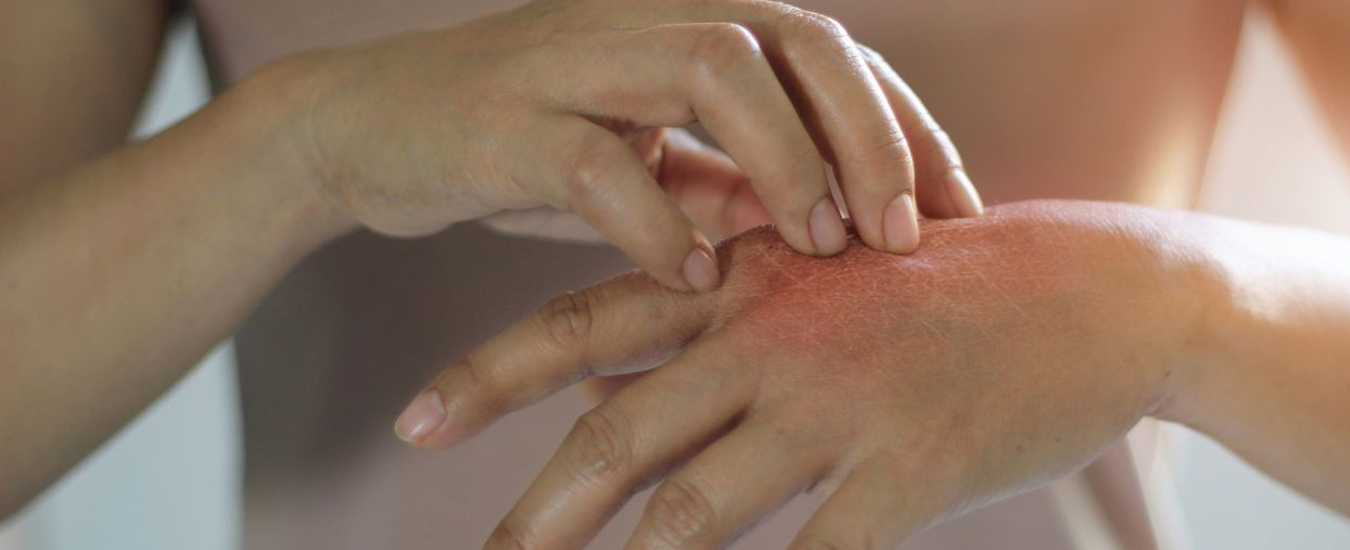
Высыпания вызывают умеренный зуд, но даже если их не чесать, они не исчезают.
Этиология микробной экземы
Микробная экзема появляется в ходе вторичного воспаления кожи, пораженной грибком или болезнетворными бактериями. Причинами возникновения микробной экземы могут быть как бактерии-возбудители (например, гонококк Нейссера или грибки из рода Кандида), так и имунная реакция на аутоантигены.
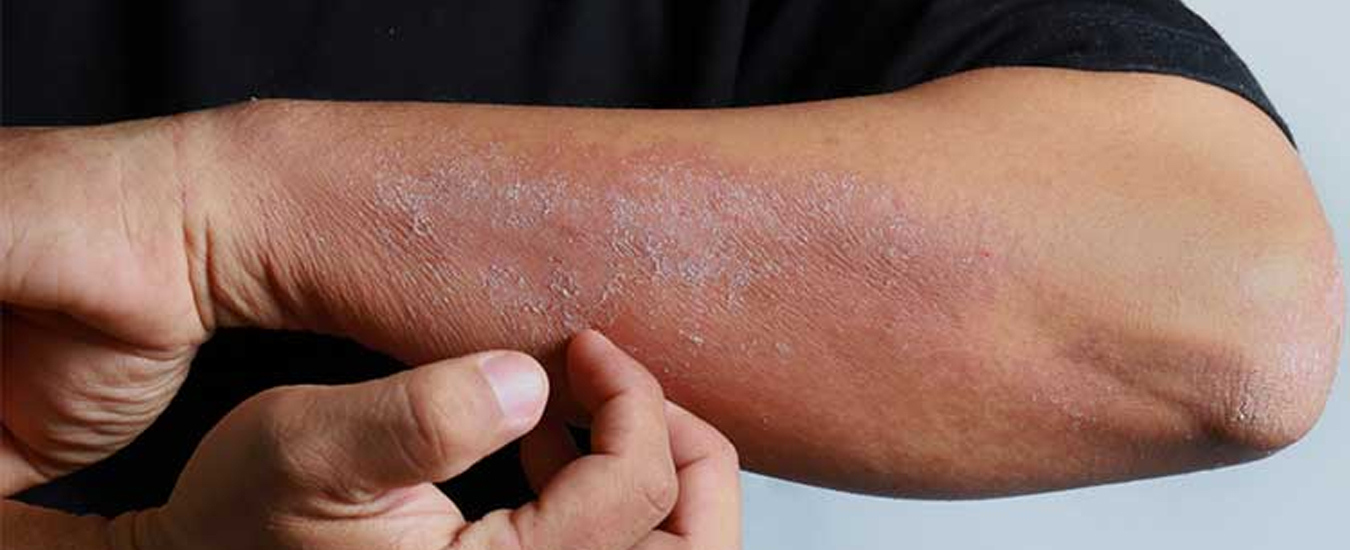
Разновидности
Основываясь на различных причинах происхождения высыпаний, врачи делят микробную экзему на:
- варикозную. Она появляется в связи с венозной недостаточностью и обычно локализуется на участках изъязвлений;
- посттравматическую. Это высыпания, которые появляются в области заживающих ран, ссадин и послеоперационных швов;
- экзему сосков. Наиболее часто от этих высыпаний страдают кормящие матери. Экзема появляется из-за регулярных травм кожи сосков во время кормления.
Диагностика
Для диагностики микробной экземы у пациента берут соскоб с высыпаний. В ходе изучения взятого материала врач сможет оценить чувствительность возбудителя к лекарствам. Если диагностика затрудняется, пациенту могут приложить гистологическое исследование. Чтобы исключить псориаз и дерматит, проводят дифференциальную диагностику.
Лечение микробной экземы
Суть лечебного курса — устранить источник инфекции и восстановить кожу на поврежденном участке. Для этого используют препараты местного действия, медикаменты для приема внутрь и физиотерапию.

Медикаменты
Для местного применения используют:
- антибактериальные (если экзема вызвана бактериями) или антимикотические (при поражении грибком) мази;
- примочки из раствора свинцовой воды (в период обострений);
- нестероидные мази;
- гормональные мази (если высыпаний очень много).
Помимо этого врач может включить в курс лечения микробной экземы антибиотики, антигистаминные средства и витамины группы В и А.
Немедикаментозное лечение
Помимо приема прописанных средств, пациент может пройти курсы физиотерапии: УВЧ, УФО и озонотерапия показывают хорошие результаты при лечении микробной экземы.
Обнаружив у себя признаки микробной экземы, запишитесь на прием к дерматологу и пройдите диагностику. Большинство дерматологических заболеваний эффективнее всего поддаются лечению на ранних стадиях.
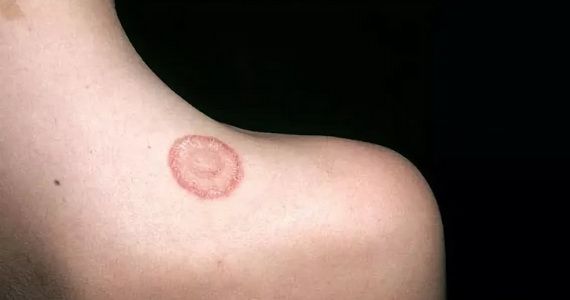
Монетовидная экзема (нуммулярная экзема) – один из видов хронического зудящего дерматита и микробной экземы, составляет около 10% от общего количества дерматозов. Ярким признаком заболевания выступают крупные округлые бляшки с четкими границами, которые возвышаются над здоровой кожей. У детей монетовидная экзема практически не встречается, среди взрослых распространена примерно одинаково, но чаще всего возникает в возрасте 30-50 лет.

Почему возникает монетовидная экзема
Врачи пока не могут однозначно назвать причину монетовидной экземы. Точно известно только то, что заболевание всегда имеет инфекционную составляющую. В то же время такая экзема считается полиэтиологичной, т. е. ее могут вызывать множество разных причин. Но вне зависимости от этого в развитии дерматита главную роль всегда играет инфекция, которая угнетает иммунную систему.
По мнению современных дерматологов монетовидную экзему вызывает нарушение иммунитета: клеточного (его обеспечивают лейкоциты) и гуморального («защитниками» выступают антитела – специальные белки, вырабатываемые клетками). Это связано с тем, что в организме есть очаг хронической инфекции (отита, тонзиллита, ринита), к которому происходит избыточная сенсибилизация – повышенная чувствительность к влиянию раздражителей, вызывающая аллергию.
Риск столкнуться с монетовидной экземой повышается:
- при сбоях в работе нервной системы;
- изменениях гормонального фона;
- чрезмерном потоотделении;
- сахарном диабете;
- частых стрессовых ситуациях;
- нарушениях метаболизма;
- неправильном питании;
- хронических заболевания ЛОР-органов;
- инфекциях ротовой полости.
В список факторов можно добавить лекарственные препараты, которые на фоне наследственной предрасположенности к дерматитам снижают иммунитет и могут вызвать монетовидную экзему. Не меньшее значение в развитии заболевания имеет наследственность. Если один из родителей имеет такой диагноз, то вероятность его появления у ребенка составляет 40%, если оба – то 60%.
Как проявляется монетовидная экзема
Особенность монетовидной экземы заключается в том, что кожа при таком заболевании находится в постоянной готовности к взаимодействию с раздражителем. Причем реакции появляются постепенно: сначала кожные покровы реагируют на что-то одно, а потом – на множество разных антигенов.
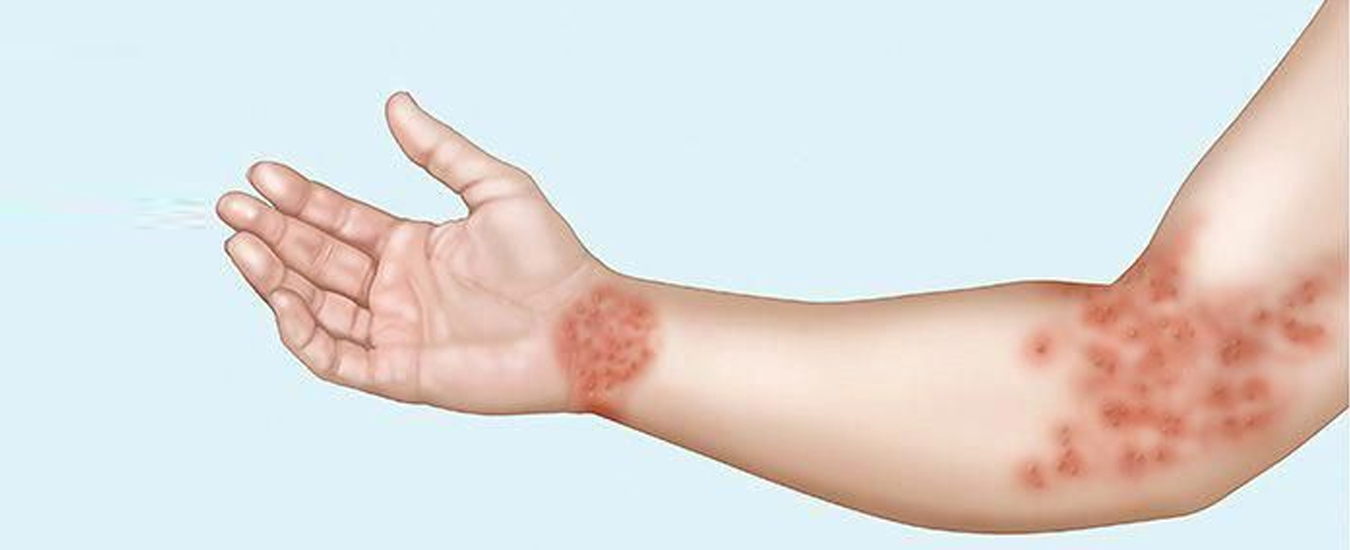
Характерный симптом монетовидной экземы – пятна овальной формы диаметром до 3 см. Они имеют четкие очертания и возвышаются над окружающей здоровой кожей. Пятна чаще всего возникают на коже конечностей, но могут распространяться на верхнюю часть спины, плечи и ягодицы.
Высыпания вызывают сильный и порой невыносимый зуд, мешающий нормальному сну. Из-за этого человек их расчесывает, что ведет к появлению корок. По границам пятен располагаются везикулы, которые вскрываются, образуют эрозии. Когда воспаление немного стихает, кожа подсыхает, и на ней образуются трещины. При обострении пятна появляются на одних и тех же участках.
Многих интересует заразность монетовидной экземы. Как и другие виды дерматита, она абсолютно не заразна, не передается другим людям даже при тесном контакте. Поэтому человек с таким диагнозом никого не может заразить, и нахождение с ним полностью безопасно.
Как диагностируют монетовидную экзему
Дерматолог может заподозрить монетовидную экзему уже по внешним признакам. Для подтверждения назначают стандартные исследования, включая общий анализ мочи и крови, биохимический анализ крови. Пациенту может потребоваться консультация невролога, гастроэнтеролога, аллерголога и эндокринолога.
Монетовидную экзему необходимо отличить от других видов дерматита, псориаза, чесотки и дерматомикоза. С этой целью проводят иммуноферментное исследование крови на антитела. Чтобы выявить инфекцию, проводят микробиологическое исследование мазка с очага воспаления. Это также помогает определить чувствительность к антибиотикам и назначить правильное лечение.
Как вылечить монетовидную экзему
Лечение монетовидной экземы имеет комплексный характер. Необходимо принять меры против основного заболевания, которое связано с очагом хронической инфекции, нормализовать работу пищеварительной, эндокринной и нервной систем. Антибиотики при монетовидной экземе помогают, но часто не приводят к ремиссии, которую и нужно достичь при таком заболевании.
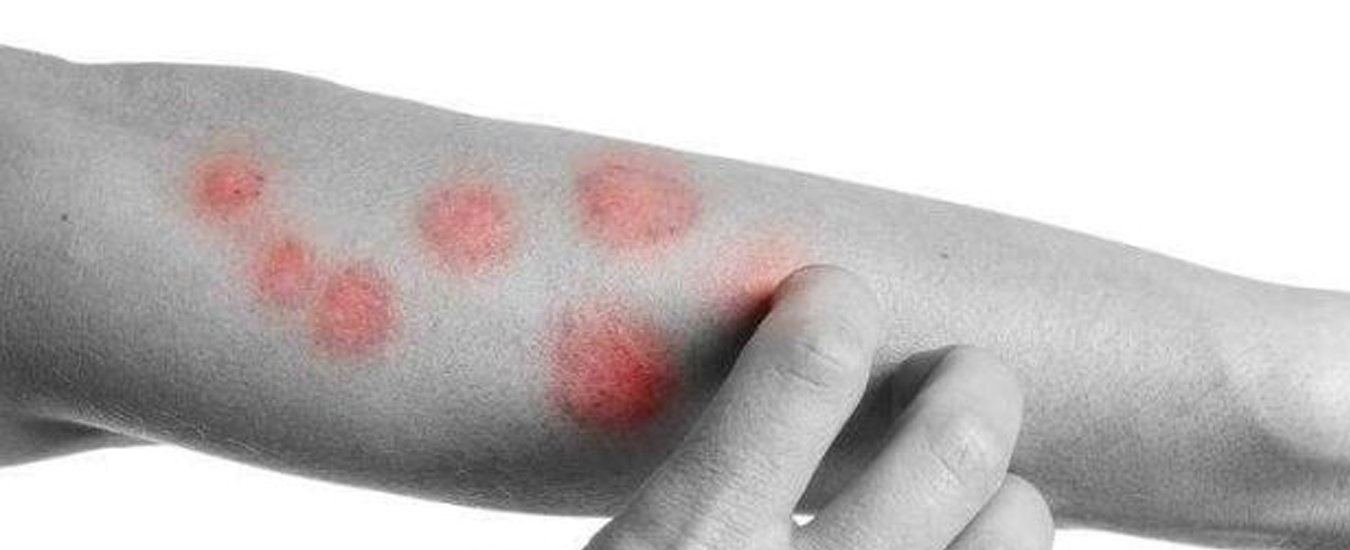
К антибактериальным препаратам чаще прибегают, если присоединилась вторичная инфекция. В остальных случаях основу лечения составляют:
- седативные препараты, транквилизаторы, антидепрессанты, нейролептики, фиточаи – для снятия стресса;
- десенсибилизирующие препараты – для устранения аллергии;
- ферменты – для улучшения пищеварения.
Для наружного лечения экземы применяют гормональные мази, дающие быстрый результат. Но перед их назначением прибегают к негормональным средствам, к которым относятся мази и кремы на основе цинка. При зуде хорошие результаты показывают топические стероиды. Благоприятное влияние на кожу оказывают процедуры физиотерапии: ультрафонофорез, иглорефлексотерапия, УВЧ-терапия, озонотерапия, лечебные грязи, аппликации парафина.
Не менее важно соблюдать диету, исключающую потенциальные аллергены: цитрусовые, маринады и соленья, жареные и копченые блюда, красные фрукты, морепродукты, орехи, мед, шоколад. В основу рациона нужно включить крупы, зелень, овощи, молочнокислые напитки.
Обратиться за помощью к дерматологу
Перед назначением как лечения, так и диеты важно подтвердить диагноз. Если вы обнаружили на коже подозрительные высыпания, обязательно обратитесь к дерматологу. Эффективность лечения напрямую зависит от правильности поставленного диагноза. Поэтому важно не затягивать и не заниматься самолечением. Приглашаем вас на консультацию в Институт здоровой кожи «ПсорМак». У нас большой опыт успешного лечения разных видов дерматита, и мы гарантируем достижение длительной ремиссии.

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
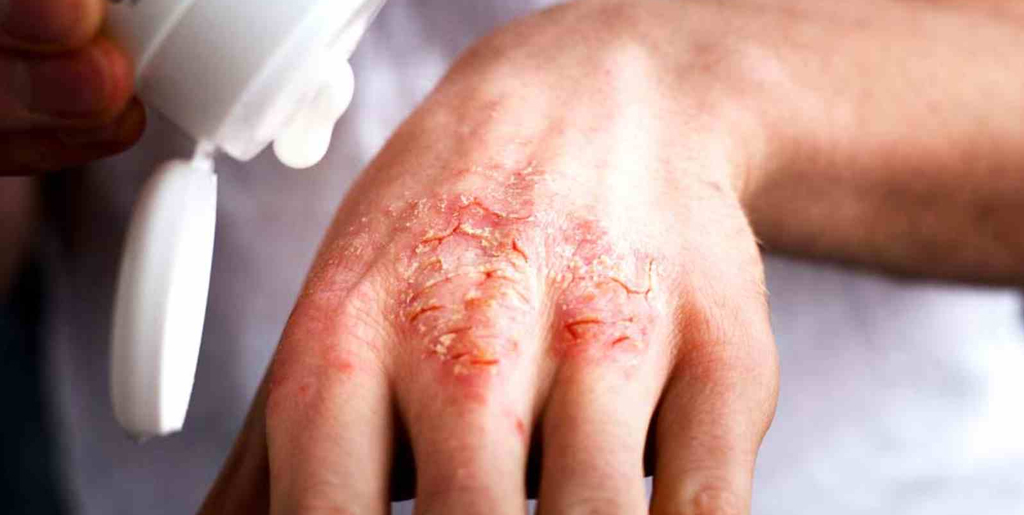
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
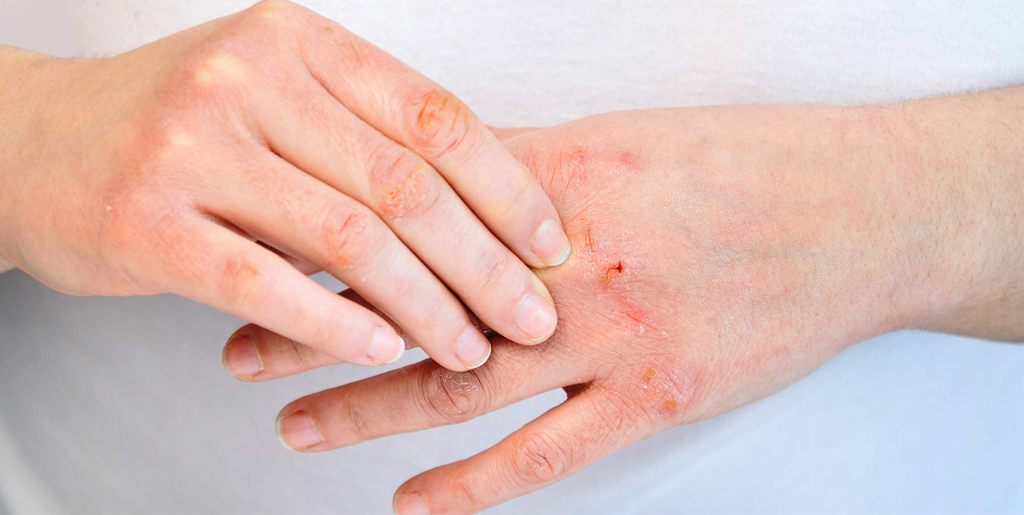
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Термином «экзема» пользовались еще до нашей эры, но тогда им обозначали различные остро возникающие дерматозы. Только в XIX в. экзему выделили в отдельную нозологическую форму. С тех пор под термином понимают незаразные воспалительные заболевания кожи (острые или хронические), при которых характерно появление сыпи, чувство жжения, зуд и склонность к рецидивам.
Мodus vivendi решил разобраться в «целевой аудитории» экземы, узнать о факторах риска и способах лечения. В качестве консультанта выступил врач-дерматовенеролог медицинской диагностической лаборатории «СИНЛАБ» Вадим МАЛЮТИН.
АКТУАЛИЗАЦИЯ
- Под экземой подразумевают различные проблемы кожи, поэтому ее часто рассматривают не как отдельное заболевание, а как синдром. Экзема - явление достаточно распространенное, с различной степенью интенсивности она может появляться на кистях рук, туловище, ногах, лице. Синдром может быть и спутником других заболеваний (к примеру, атопического дерматита), и, несмотря на то, что серьезной опасности для здоровья он не таит, у пациента заметно нарушается качество жизни. Появившиеся зуд, жжение мешают привычной деятельности в течение дня, нарушают рабочий ритм - особенно это касается сфер деятельности, где пациент работает с раздражающими веществами.
ВИДЫ
- Чаще всего на практике регистрируем монетовидную экзему. Она характеризуется образованием резко отграниченных очагов поражения округлых очертаний величиной 1-3 см. Этот вид заболевания чаще обостряется в холодное время года - из-за падения относительной влажности воздуха кожа больше склонна к пересыханию.
Дисгидротическая (ладонная, подошвенная) экзема, наоборот, может обостряться в жаркую погоду: повышенное потоотделение провоцирует высыпания на ладонях и стопах. Среди разновидностей выделяют варикозную экзему, поражающую голени пациентов: она встречается у людей с нарушенным венозным оттоком от нижних конечностей.
Как уже отмечалось, экземы (те же монетовидные или ладонные) могут проявляться при атопическом или аллергическом контактном дерматитах. В таких случаях только от врача зависит, как правильно квалифицировать появившиеся проблемы.
ПРИЧИНЫ
- Несмотря на то, что об экземе известно давно, причины ее появления плохо поддаются изучению. Единой теории, объясняющей возникновение заболевания и симптоматики, нет. По одной из теорий к проявлению синдрома может приводить повышенная чувствительность к микробам (хронический тонзиллит, кариес, микробы на коже и т.д.).
Можно вести речь о провоцирующих факторах, основным из которых для разного вида экзем является сухость кожи. Большую роль играет наследственность к кожным заболеваниям. Раздражение могут вызывать антисептики - вещества, смывающие с эпидермиса липидную мантию (жировую прослойку). К таковым, к примеру, относятся различные горюче-смазочные материалы. Несмотря на то, что у экземы нет групп риска, связанных с профессией, особенно внимательным следует быть медикам, парикмахерам, строителям (контакт с цементом), пекарям (контакт с мукой).
По возможности желательно исключить стрессовый фактор, который может приводить к образованию экземы и появлению рецидивов. Не стоит забывать, что экзема склонна обостряться на фоне употребления алкоголя, поэтому не стоит «лечить» один фактор риска употреблением еще одного.
СИМПТОМАТИКА
- По жалобам, пациента могут беспокоить интенсивный зуд, наличие высыпаний, которые являются основной клинической картиной синдрома. Термин «экзема» произошел от греческого слова «вскипание», что в свою очередь и отображает внешний вид заболевания. В местах поражения появляются плотные пузырьки, которые со временем лопаются, жидкость подсыхает, из-за чего образуются корки. При этом кожа вокруг очагов, зачастую расчесанных (пациенты не могут сдержать зуд), может быть сухой.
ДИАГНОСТИКА
- Диагноз в дерматологии обычно ставится по двум составляющим: опросу пациента и по клинической картине. Если раньше пациент не обследовался, ему можно рекомендовать обратиться к лор-врачу, стоматологу на предмет поиска очагов хронической инфекции - миндалины, кариес и т.д.
Лабораторные исследования нужны только в случае, если у дерматовенеролога появляется необходимость исключить другие заболевания. В таких случаях берется биопсия кожи для проведения гистологического исследования. Но это скорее исключение, чем правило. Обычно достаточно консультации опытного врача, который хорошо разбирается в экземах, аллергических и контактных дерматитах и сможет поставить верный диагноз и подобрать для пациента индивидуальное лечение.
ЛЕЧЕНИЕ И ПРОФИЛАКТИКА
- Лечение должен назначать дерматовенеролог. Заниматься самолечением не следует. Основной подход - устранить провоцирующие факторы, о которых говорилось выше. Стараться избегать стрессов, отказаться от алкоголя, избегать контакта с раздражающими веществами. Если вследствие венозной недостаточности появилась варикозная экзема, необходимо обратиться к хирургу, который может проконсультировать по возможностям коррекции функции вен.
Наружное лечение направлено на восстановление кожного барьера. Несмотря на то, что очаги «мокнут», сама кожа - сухая, поэтому необходимо регулярно использовать увлажняющие средства.
Особенно если речь идет об экземах на кистях, которые спровоцированы раздражающими веществами: во время мытья рук мыло обезжиривает кожу, поэтому увлажнять ее надо постоянно.
Можно короткими курсами (не больше двух недель) использовать гормональные мази. Есть другие, более длительные схемы их применения, но такой курс необходимо проходить под наблюдением дерматовенеролога. При тяжелых формах экземы коротким курсом применяются системные гормоны - они нужны для снятия острой реакции, затем назначается наружная терапия.
Пациентам с атопическим дерматитом и экземой хорошо помогает ультрафиолет. В холодное время года можно посещать специальные процедуры либо ездить на отдых в теплые страны. Правда, при отдыхе на море нужно учитывать тот факт, что соленая вода может пересушивать кожу. В этом случае от купания лучше воздержаться. Также надо помнить про канцерогенное действие ультрафиолета. Риск получить впоследствии рак кожи больше у людей, имевших в прошлом солнечные ожоги, поэтому старайтесь не обгореть на южном солнце.
Для уменьшения зуда врач может назначить антигистаминные препараты: они не оказывают лечебного эффекта, но помогут снять симптоматику, улучшить ночной сон. Не стоит забывать, что мокнущая поверхность - питательная среда для микробов, из-за чего могут образовываться гнойничковые осложнения. В таких ситуациях мокнущие очаги обрабатываются анилиновыми красителями (раствор зелени бриллиантовой и т.д.).
Следует помнить, что экзема - хроническое заболевание, которое нельзя вылечить, но можно успешно контролировать. Избегайте провоцирующих факторов, следуйте рекомендациям врачей, и качество жизни не пострадает.
Справка Modus vivendi. Вадим Малютин в 2008г. закончил БГМУ по специальности «лечебное дело». Ассистент кафедры кожных и венерических болезней БГМУ, врач-дерматовенеролог в медицинской диагностической лаборатории «СИНЛАБ».
Автор: Евгений Владимиров
БелГазета, 21 марта 2016
Читайте также:

