Покраснение кожи при травмах
Обновлено: 01.05.2024
Ушиб, растяжение, разрыв или перелом - как понять? Первая помощь
Признаки ушибов, растяжений, вывихов и переломов очень похожи между собой и поэтому многие теряют драгоценное время, пытаясь лечить разрывы связок и переломы в домашних условиях. Между тем, самостоятельно лечить, накладывая повязку или холодный компресс на больное место, можно только те травмы, если есть полная уверенность в том, что у пострадавшего нет перелома, разрыва или вывиха.
Ушибы - наиболее часто встречаемый вид повреждений, который может быть как самостоятельной травмой, так и сопутствующей другим более тяжелым, типа перелома, вывиха, повреждения внутренних органов и т.д. Обычно ушиб является следствием удара, нанесенного тяжелым предметом или падения с высоты. Чаще всего происходят ушибы кожи и подкожной клетчатки, однако встречаются и ушибы внутренних органов. Например, головного мозга, сердца, почек, печени и легких.
Основные симптомы ушиба - боль, припухлость, кровоизлияние в ткани, синяк и нарушение функции. Боль возникает сразу в момент получения травмы и может быть весьма значительной, спустя несколько часов боль стихает. Время появления гематомы на месте ушиба зависит от ее глубины. При ушибе подкожной клетчатки и кожи кровоизлияние происходит сразу, синяк становится виден уже через несколько минут, а при более глубоких кровоизлияниях синяк может появиться лишь на 2-3 сутки.
Нарушение функции при ушибе обычно происходит по мере нарастания отека и гематомы. Способность двигать поврежденной частью тела также теряется постепенно. Например, человек не может сам согнуть поврежденную ногу или руку из-за резкой боли, но если ему это делать помогает другой, то конечность сгибается, хотя это тоже болезненно. Этим ушибы отличаются от переломов и вывихов, при которых двигать травмированной конечностью невозможно сразу, как самостоятельно, так и с помощью другого человека.
Лечить ушибы можно и самостоятельно. Для уменьшения развития отека и гематомы сразу после травмы нужно наложить на поврежденное место холодный компресс и обеспечить ему покой. Можно ушибленное место поместить под холодную проточную воду, забинтовать мокрым полотенцем, приложить лед или бутылку с холодной водой. Для уменьшения движений в область суставов следует наложить давящую повязку, а затем конечность расположить на возвышенном положении.

Растяжения обычно возникают при движениях в суставе, которые несвойственны ему или превышают его физиологический объем. Чаще всего встречаются повреждения связки суставов, например, голеностопного при подворачивании стопы. Признаки растяжений сильно напоминают симптомы ушиба в области сустава: гематома, припухлость и боль. Но нарушение функции при растяжениях выражено ярче, чем при ушибе.
Для лечения растяжения нужно так же, как при ушибах, наложить на больное место холод и давящую повязку. Чтобы ускорить выздоровление, полезно использовать различные противовоспалительные и обезболивающие мази, гели и настойки. Например, диклофенак-гель, фастум-гель, кетопрофен, индовазин и т.д. Все препараты наносятся на место повреждения 2-3 раза в сутки, курс лечения - 10 дней.
Разрывы связок могут быть как самостоятельной травмой, так и сопровождать переломы и вывихи. Наиболее часто разрывы связок происходят в области коленного и голеностопного сустава. При разрывах также возникает сильная боль, отек, гематома и заметное ограничение функции сустава. Если разрыв связок сопровождается кровоизлиянием в полость коленного сустава, он становиться визуально опухшим и горячим на ощупь, а при нажатии на надколенник пальцами там чувствуется "пустота" глубиной 1-2 см, тогда как он должен сразу упираться в кость. Надколенник как бы "плавает" на поверхности жидкости, образовавшийся из излившей в сустав крови.
Разрывы мышц обычно происходят при сильной нагрузке: мощном ударе по сокращенной мышце или воздействии чрезмерной тяжести. При разрыве мышцы сразу же появляется резкая боль, а затем - припухлость и гематома, полная утрата функции. Например, при разрыве четырехглавой мышцы бедра пострадавший не может разогнуть ногу в колене, при разрыве бицепса плеча - ему не удается согнуть руку.
На практике чаще всего встречаются разрыв икроножной мышцы, четырехглавой мышцы бедра и двуглавой мышцы плеча. При неполном разрыве мышцы появляется сильная боль в зоне повреждения и гематома, но функция мышцы частично сохраняться. При полном разрыве на месте травмы появляется "ямка", а функция мышцы полностью отсутствует.
При разрыве сухожилия боль умеренная, в зоне повреждения также отмечается припухлость, а сгибать и разгибать сустав самостоятельно невозможно, хотя пассивные движения сохраняются. Например, при разрыве сухожилия сгибателя пальца, невозможно согнуть палец, но это легко делать, если помогает другой человек или врач.
Переломы - это частичное или полное нарушение целостности кости, возникающие при травмах или заболеваниях, приводящих к нарушению структуры костной ткани. В зависимости от степени повреждения кожных покровов переломы могут быть закрытыми и открытыми. Симптомы перелома - резкая боль в месте повреждения, нарушение функции, отек и гематома. Если перелом открытый, то имеются раны и кровотечение.
Вывод: если у вас нет уверенности в том, что у вас или вашего близкого обычный ушиб или растяжение, накладывайте иммобилизацию по правилам лечения перелома и вызывайте скорую помощь, чтобы врач-травматолог осмотрел место повреждения и поставил точный диагноз.
Видео №1: Неотложная помощь при открытом переломе
Видео №2: Первая и неотложная помощь при закрытом переломе
- Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики "Травматология"
Покраснение кожи – распространенный симптом в дерматологии. Он возникает на фоне временных функциональных нарушений или серьезных заболеваний. В медицине красные пятна на кожном покрове называют эритемой. Такое явление сопровождается воспалением и расширением подкожных капилляров. Пройти лечение покраснения кожи, патологий и травм, которые его провоцируют, можно в клинике ЦМРТ.
Причины покраснения кожи
Покраснение может локализоваться в одном месте или проявиться множественными пятнами на различных участках кожного покрова. Их вызывают следующие причины:
- употребление продуктов-аллергенов;
- неправильный уход за кожей;
- повышенная нервная возбудимость;
- аллергия любого происхождения;
- эндокринные нарушения;
- венерические болезни;
- вирусные, бактериальные или грибковые инфекции;
- перегрев;
- переохлаждение;
- повышенная чувствительность сосудов;
- заболевания кожи;
- употребление некоторых медикаментов;
- укусы насекомых;
- ожоги;
- стресс;
- возрастные изменения;
- наследственная предрасположенность;
- воздействие химикатов.
Раздражение на коже и сыпь могут быть симптомами псориаза, мастита, рака молочной железы и дерматитов.
У детей покраснения появляются довольно часто, поскольку у них толщина кожи меньше, чем у взрослых. Они локализуются на ягодицах, вокруг анального отверстия и в области паха у новорожденных. Раздражение кожи появляется из-за повышенной влажности и трения в этих местах. Вылечить его можно детским кремом или присыпкой с подсушивающим действием.
Причиной покраснения кожи у ребенка может быть аллергический диатез. Тогда щеки у него становятся пунцовыми, появляется сыпь на шее и за ушами. Кормящей матери рекомендуется соблюдать специальную диету, исключив продукты-аллергены.
Если покраснела кожа на лице, шее и груди у мужчины, то причиной явления может быть прием алкоголя. Это обусловлено сосудорасширяющим действием этанола. При частом употреблении алкогольных напитков, на протяжении нескольких лет, раздражение кожных покров может иметь постоянный характер.
Покраснение кожи у женщин может сигнализировать о волнении или страхе. Такое явление характерно для эмоциональных личностей. Если женщине от 45 до 55 лет, то покраснение кожных покровов – один из первых симптомов климакса. Его вызывает гормональная перестройка организма. Краснеет лицо, шея, грудь, женщину беспокоит усиленное потоотделение, тахикардия и чувство жара. Длительность этого состояния от 2 до 5 лет.
Ушиб – один из распространенных видов травм, характеризующийся механическим повреждением органов и тканей без нарушения целостности кожного покрова. Он бывает разной локализации и степени тяжести, сопровождается болью и отеком. Особенно часто ушибы встречаются у детей. Ушибы конечностей обычно не представляют опасности и проходят в домашних условиях за 4-6 дней. Если травма затронула внутренние органы, следует внимательно отнестись к своему состоянию, поскольку возможны внутренние кровоизлияния. Самыми опасными врачи считают ушибы головы. В первые часы они проявляют себя шишкой, но в дальнейшем возникают неврологические нарушения.
Причины возникновения
Отек при ушибе возникает на фоне повреждения кровеносных и лимфатических капилляров. Также их проницаемость существенно увеличивается. Кроме отека, для ушиба характерно появление синяка вследствие кровотечения поврежденных сосудов. В течение 24 часов синяк приобретает синюшный цвет, но спустя 3-4 дня он становится желтым. На поврежденном участке возникает припухлость, человека беспокоят болевые ощущения. Постепенно боль проходит, остается только незначительный дискомфорт при движениях, которые тоже самостоятельно исчезают. При сильном ушибе могут быть повреждены близлежащие органы.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
О чем говорят отеки при ушибе?
Воспалительный отек при ушибе за счет кровоизлияния вызывает припухлость. Ее размеры значительнее в том месте, где локализовано больше подкожной клетчатки. Более выражены кровоизлияния и отеки на лице, кистях и на некоторых суставах. Интенсивность боли зависит от силы удара и расположения ушиба. У некоторых людей гематомы на коже могут появляться при легком прикосновении, у других возникают редко, однако сильный удар может спровоцировать значительное внутреннее кровотечение.
С чем можно перепутать симптом?
Ушиб с отеком нередко путают с растяжением и даже переломом. Ощущения при растяжении связок и мышц идентичны состоянию после ушиба, но болевой синдром возникает непосредственно в области суставов. Также для травмы характерны припухлость и гематома, но нарушение подвижности сустава более выражено, чем при ушибе. Перелом отличается от ушиба сильной болью, которая не стихает. При попытке пошевелить конечностью она усиливается. Человек не в состоянии взять предмет в травмированную руку или опереться на поврежденную ногу. Очевидным признаком перелома считается изменение конечности по форме и длине, что обусловлено смещением костных отломков. При попытке пошевелить ею, больной слышит хруст. Врачи рекомендуют не шевелить травмированной конечностью, чтобы не повредить мелкие сосуды и нервы.
Как снять отеки при ушибе?
При сильном ушибе следует обеспечить больному полный покой. В первые часы после получения травмы действия врача направлены на остановку кровотечения и уменьшения гематомы. С этой целью прикладывают лед или делают холодный компресс, накладывают тугую повязку.
Если травмирована рука или нога, ее фиксируют эластичным бинтом, после чего прикладывают лед. Конечность должна находиться в приподнятом состоянии. Чтобы кровообращение не нарушилось, следует периодически ослаблять бинт. Место повреждения рекомендуется охлаждать в течение первых 24 часов.
При получении травмы на лице или туловище холодные примочки делают в течение 24-36 часов. Затем для быстрого снятия отека ушибленный участок следует прогревать.
Когда и к какому врачу нужно обращаться?
Важно в первые часы после получения травмы понять, имеются ли повреждения других органов, суставов и костей. Для этого нужно сделать рентген и пройти обзорную рентгенографию брюшной полости. Особенно важно контролировать свое состояние спортсменам, так как даже легкий ушиб способен привести к опасным последствиям.
Обратиться к врачу следует сразу после получения травмы. Припухлость в поврежденном месте появляется довольно быстро. Диагностикой и лечением травм занимается врач-травматолог. При осмотре он прощупывает болезненное уплотнение и проверяет цвет кровоподтека. По этому признаку можно судить о давности ушиба. Пальпация припухлости, где есть травма, обычно вызывает болевые ощущения. Если удар был нанесен по касательной, может наблюдаться отслоение кожи от подлежащих тканей, что видоизменяет картину ушиба. Под кожным покровом появляется полость с экссудатом, смешанным с лимфой и кровью. При ушибе сустава у пациента наблюдается увеличение в объеме сустава и сглаженные контуры.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Как лечить отеки при ушибе?
Для снятия отеков врач назначает теплые ванны и полуспиртовые компрессы. При ушибах средней и тяжелой степени тяжести используют лидазы, ронидазы, магнитное лечение, УВЧ-терапию, электрофорез йодистого калия.
Медикаментозное лечение
Для уменьшения болевого синдрома и снятия отека при ушибе врач назначает обезболивающие препараты местного и системного действия. Вылечить травмы в домашних условиях можно с помощью нестероидных противовоспалительных средств. Мази втирают в поврежденную область до 3 раз в день. Поверх обязательно накладывают повязку. Избавиться от боли, устранить подкожные кровоизлияния, уменьшить отек и восстановить кровообращение помогут мази на основе индометацина и троксерутина. Если у пациента образовалась гематома, следует применять препараты с рассасывающим действием. В некоторых случаях требует не только использованием мазей, но и прием внутрь обезболивающих таблеток.
Хирургическое лечение
Оперативное вмешательство необходимо при длительной гематоме, имеющей четкие границы. Ее удаляют методом пункции с последующим наложением давящей повязки. В некоторых случаях с этой целью выполняют разрез наружных тканей. В некоторых случаях необходимо повторное проведение пункции через определенное время. Ее выполняют для профилактики инфицирования гематомы.
Консервативная терапия
Избавиться от отека и синяка при ушибе можно следующими способами:
- Бодяга. Идеальное средство для борьбы с неровностями на коже. Его следует соединить с растительным маслом, добавить немного спирта, хорошо перемешать и нанести на пораженное место. Процедуру повторять 3-5 раз в день. Уже спустя 24 часа синяк станет намного меньше.
- Горчичное масло. Растирание маслом помогает устранить неприятные симптомы.
- Перцовый пластырь. Нанести на синяк пластырь и оставить на несколько минут. Запрещено использовать при ушибе на лице.
- Йод. Нарисовать на пораженном месте йодную сетку.
- Глина с солью. Смешать натуральную глину с солью и нанести на область синяка.
- Настойка арники горной. Компресс с арникой горной предотвращает появление гематомы.
Быстро снять отечность при ушибе помогут методы физиотерапии, например, пайлер-терапия. Позже врач назначает массаж и лечебную гимнастику. Они помогают предотвратить развитие контрактур, избежать застоя крови и восстанавливают подвижность поврежденного отдела.
Источники
Реферат на тему: «Травмы опорно-двигательной системы человека. Первая медицинская помощь» О. Н. Иванова, 2011.
Дермографическая крапивница – дерматологическое заболевание неясной этиологии, характеризующееся развитием кожных реакций в виде покраснения и появления волдырей в ответ на механические раздражения. Ее симптомы характерны для остальных разновидностей уртикарии – появление эритемы, высыпаний, кожного зуда, однако такие явления возникают в ответ на физическое давление, например от одежды, ремня сумки или других предметов. Диагностика дермографической крапивницы сводится к проведению специальных кожных тестов и оценке их результатов. Лечения в легких случаях не требуется, при более серьезных формах назначаются антигистаминные средства, проводится терапия сопутствующих заболеваний.

Общие сведения
Дермографическая крапивница, или уртикарный дермографизм – один из вариантов аномальной реакции кожи на механические раздражители. Согласно данным медицинской статистики, является одним из наиболее распространенных вариантов крапивницы, опережая даже ее аллергическую форму. От дермографической крапивницы страдает, по некоторым сведениям, почти 5% населения Земли, что является очень высоким показателем, однако к дерматологу обращается лишь незначительное число пациентов. Это связано с тем, что большинство случаев этого состояния имеют довольно слабо выраженные симптомы, и многие больные попросту их не замечают или не считают необходимым обращаться к специалисту. Исследование механизмов развития дермографической крапивницы происходит до сих пор, однако достоверных гипотез по этому поводу пока нет. В некоторых случаях был доказан ее генетический характер с аутосомно-доминантным механизмом наследования.

Причины дермографической крапивницы
Этиология дермографической крапивницы на сегодняшний момент точно неизвестна, предполагается, что заболевание является гетерогенным состоянием, к развитию которого может привести множество факторов. Это объясняет высокую распространенность данного типа уртикарии среди разных национальностей и рас. Для некоторых случаев заболевания была доказана роль наследственного фактора, также подмечено, что дермографическая крапивница может развиваться на фоне эмоциональных стрессов, эндокринных расстройств, после перенесенных вирусных заболеваний. Но большинство случаев этого состояния относят к так называемой идиопатической дермографической крапивнице – так как их этиология неизвестна.
Механизм развития покраснений и высыпаний при уртикарном дермографизме аналогичен другим типам крапивницы – происходит активация лаброцитов (тучных клеток) кожи с выделением гистамина и других биологически активных соединений. Они расширяют артериолы, повышают проницаемость сосудистой стенки, замедляют резорбцию тканевой жидкости, приводя к отеку, а также раздражают рецепторы кожи, вызывая ощущение зуда. Однако главным секретом дермографической крапивницы остается тот факт, почему и как именно активируются лаброциты кожи – предполагается, что из-за генетических или обменных факторов их мембрана становится нестабильной, и их дегрануляция происходит при простом механическом воздействии.
Другие дерматологи утверждают, что и у здорового человека при механическом воздействии на ткани происходит активация небольшого количества тучных клеток. Однако количество выделяемых биологически активных веществ при этом столь мало, что не может вызвать сильной реакции. Тогда как у больных дермографической крапивницей по тем или иным причинам сильно повышается чувствительность тканей к гистамину, поэтому даже его микроскопические количества способны вызвать уртикарию. Иными словами, приверженцы этой гипотезы полагают, что проблема уртикарного дермографизма заключается не в лаброцитах, а нарушениях реактивности тканей организма. Вполне возможно, что в развитии дермографической крапивницы играют роль оба вышеописанных механизма.
Симптомы дермографической крапивницы
Дермографическая крапивница наиболее часто проявляется развитием эритемы, высыпаниями в виде волдырей, кожным зудом на тех участках, которые подверглись механическому воздействию – от швов одежды, ремней сумки. В некоторых случаях причиной развития таких симптомов может быть незначительный удар по телу, проведение по коже пальцем или другим предметом с легким нажатием – иногда на кожных покровах даже можно таким образом «рисовать». Высыпания и покраснения при дермографической крапивнице могут сохраняться от нескольких часов до нескольких дней, после чего бесследно исчезают при отсутствии повторных физических воздействий. Никаких атрофических или иных последствий на коже даже при многократных высыпаниях не наблюдается.
Некоторые формы так называемой «аллергии на воду» (в дерматологии носит название «аквагенной крапивницы») на самом деле являются разновидностью уртикарного дермографизма. При этом после посещения душа у больного проявляются эритема в виде продольных полос, кожный зуд, высыпания в виде волдырей. Доказано, что это обусловлено механическим воздействием струй воды на кожные покровы, то есть причина развития таких симптомов такая же, как и при дермографической крапивнице. Во многих случаях проявления этого состояния могут наблюдаться на фоне эндокринных расстройств, проблем с желудочно-кишечным трактом, глистных инвазий и некоторых других патологий.
Диагностика дермографической крапивницы
Определение дермографической крапивницы не представляет особых проблем – как правило, используется диагностический тест в виде воздействия на кожу твердым предметом с последующей оценкой результатов через 2, 12 или 48 часов. Лучше всего для этой цели использовать специальный прибор – дермографометр, который позволяет дозировать степень нажатия на кожные покровы и таким образом выявить тот порог раздражения, который приводит к появлению высыпаний. Кроме того, можно использовать другие виды воздействий – холодом, теплом, водой (смачивание влажной салфеткой). Это необходимо для дифференциальной диагностики дермографической крапивницы от других видов уртикарии.
Общие анализы, такие как исследование картины крови, редко отражают какие-нибудь изменения при дермографической крапивнице. Лишь в крайне тяжелых и длительно протекающих случаях заболевания возможно незначительное повышение уровня эозинофилов; в то же время сильная эозинофилия на фоне таких кожных проявлений свидетельствует о глистной инвазии, что может быть провоцирующим фактором уртикарного дермографизма. Помимо дерматолога, больному дермографической крапивницей желательно пройти обследование у гастроэнтеролога, эндокринолога и аллерголога-иммунолога – вполне возможно, что кожные проявления являются следствием скрытых внутренних патологий.
Лечение и прогноз дермографической крапивницы
Как правило, в легких случаях дермографической крапивницы лечения не требуется – высыпания и эритема самопроизвольно и бесследно исчезают через несколько часов после своего возникновения. Однако в более тяжелых случаях может понадобиться назначение антигистаминных средств – их принимают либо разово при появлении высыпаний, либо систематически - при рецидивирующих и хронических формах. К этой группе препаратов относят лоратадин, цетиризин и другие лекарственные средства. К профилактическим препаратам относят также кетотифен, который способен стабилизировать мембраны тучных клеток и затруднить выход гистамина в ткани, однако он неодинаково эффективен у разных пациентов. Если дермографическая крапивница была спровоцирована иным заболеванием, то при его лечении кожные проявления также будут уменьшаться.
Прогноз дермографической крапивницы чаще всего благоприятный – при правильном лечении (в том числе и провоцирующих заболеваний) может наступить даже полное выздоровление. Но в большинстве случаев пациентам достаточно только ослабления выраженности симптомов, простое и временное покраснение кожи, пропадающее за пару часов, их не тревожит. Также желательно избегать эмоциональных стрессов, которые могут усугубить протекание дермографической крапивницы.
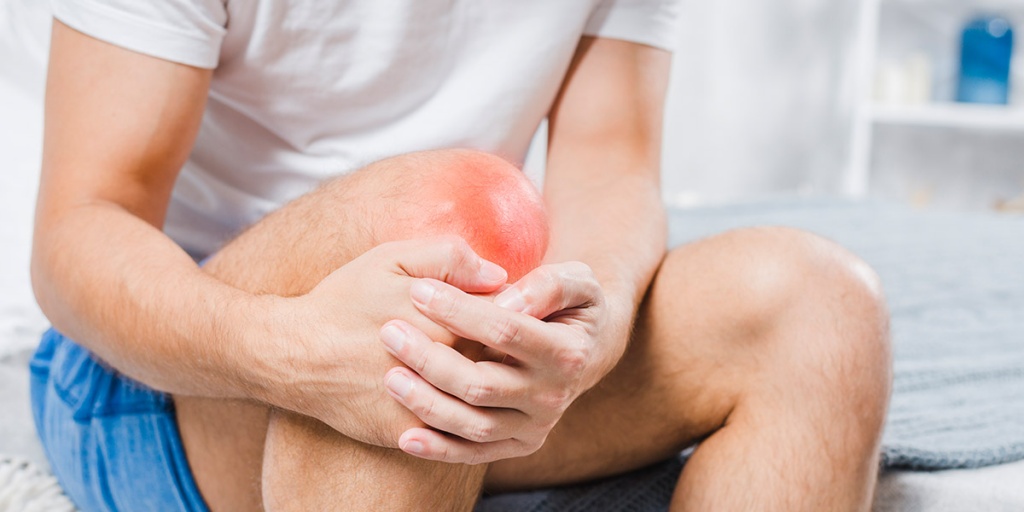
Ушиб – это закрытая травма мягких тканей и органов без нарушения их целостности. В зависимости от тяжести повреждения, может затрагивать только кожные покровы, реже – мышечную ткань, нервные окончания, структуры внутренних органов. Обычно проявляется в легкой форме в виде синяков и кровоподтеков в области разрыва мелких сосудов и капилляров. При повреждении жизненно важных органов – головы, позвоночника, печени, легких, почек – может приводить к серьезным патологиям, вплоть до угрозы для жизни.
Симптомы и степени ушиба
Главная опасность ушиба – отсроченное проявление нарушений и сложность дифференциальной диагностики с такими повреждениями, как разрывы и переломы. Поэтому важно своевременно обратиться в травмпункт для прохождения диагностики и предупреждения осложнений.
- Припухлость, позднее – отек. Нарастает в течение первых 2 суток после травмирования, после чего идет на спад.
- Боль – появляется сразу после травмы и постепенно ослабевает. Повторно возвращается при нарастании отека, который сдавливает нервные окончания в поврежденной ткани. В зависимости от положения травмированного участка, боль может длиться от нескольких дней до нескольких месяцев.
- Покраснения, которые впоследствии переходят в гематомы – возникают при разрывах сосудов. При подкожном проявлении, в виде обычного синяка, как правило, безобидны, однако кровоизлияния в головной мозг или внутренние органы могут быть опасны для жизни.
- Нарушение функции пострадавшего участка. При сильных ушибах, особенно с неправильным лечением или в его отсутствие, пострадавший орган частично или полностью утрачивает способность выполнять свои задачи: суставы теряют подвижность, снижается четкость зрения, при травмах почек нарушается их фильтрующая способность. Иногда эти симптомы проявляются отсроченно, нередко после заживления травмированного участка.
На заметку! Гематома может быть разных размеров и появиться не сразу. Время ее возникновения зависит от глубины залегания поврежденных тканей. Так, если ушиб затронул только подкожную клетчатку, «синяк» сформируется в течение нескольких часов или даже минут. Если основное повреждение пришлось на мышцы и кости, он проявит себя только через 2–3 дня. При этом его цвет свидетельствует о сроках травмы. Свежий кровоподтек отличается ярко-красным или бордовым оттенком, который, по мере регенерации тканей, меняется с бордового и фиолетового на синий, затем зеленоватый, серый и желтый.
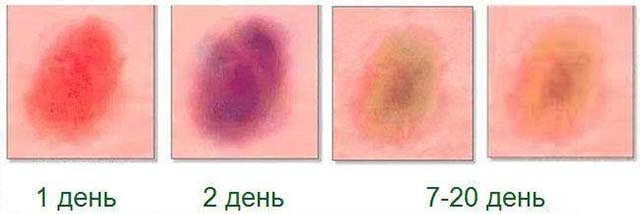
Различают 4 степени ушиба, в зависимости от которых следует принимать те или иные меры по восстановлению:
- Первая степень: кожа не повреждена или повреждена незначительно (ссадины, царапины), возможны незначительные подкожные кровоизлияния в виде синяков, небольшая припухлость. Такой ушиб проходит самостоятельно в течение 2–3 дней.
- Вторая степень: имеется легкое повреждение мышц с выраженной отечностью тканей. Сильное покраснение покровов, разрывы сосудов со временем формируют ярко выраженную гематому.
- Третья степень: глубокий ушиб с разрывом мышц и сосудов, повреждением прилежащих структур – сухожилий, суставов, костей, нервных окончаний.
- Четвертая степень: сильная травма выводит из строя функцию ближайших органов, что может привести к потере зрения, нарушению работы головного мозга, иммобилизации конечности, патологии почек и т.п.
Первая и вторая степень не требуют обязательного врачебного вмешательства. Исключение составляют травмы глаз и головы в целом – в этом случае желательно пройти диагностику для исключения отсроченных осложнений. Третью и четвертую степень лечат только под контролем врачей и после полного обследования поврежденных участков тела.
Причины возникновения ушибов
Получить ушиб можно в самых различных жизненных ситуациях:
- бытовые травмы;
- занятия спортом и активные игры;
- профессиональные повреждения;
- нападения и драки;
- автомобильные аварии.
Во всех этих случаях он формируется в результате падения, столкновения или удара тупым предметом. При этом ушиб может быть как самостоятельным повреждением, так и в сочетании с другими видами травм – переломами, вывихами, растяжениями.
Первая помощь при ушибе

Общие принципы ее оказания универсальны:
- Лед на пострадавшее место – охлаждение уменьшает отек и купирует болевые ощущения.
- Иммобилизация – при подозрении на серьезные травмы желательно полное обездвиживание участка и полный покой до проведения диагностики.
- Наложение давящей повязки чуть выше области повреждения – сокращает отечность и предотвращает распространение гематомы.
- Обработка антисептиком – актуальна при наличии ссадин и ранок на поверхности кожи. При сильных кровоподтеках йод использовать нежелательно – он оказывает согревающий эффект и усиливает проявление гематом.
- Прием обезболивающих средств – проводится только при длительной выраженной боли. Если болезненные ощущения можно терпеть – от приема лекарств лучше отказаться, это даст возможность врачам лучше оценить состояние при первом осмотре.
- Обращение в травмпункт – необходимо при подозрении на серьезные повреждения, в первую очередь при ушибах головы, грудной клетки, живота, позвоночника. Обычные синяки на поверхности тела можно вылечить без последствий в домашних условиях.
Внимание! При наличии сильного ушиба ни в коем случае нельзя массировать или прогревать поврежденный участок, а также промывать и тереть травмированные глаза. Нежелательно употреблять алкоголь (он расширяет сосуды и ускоряет развитие гематомы), а если повреждение пришлось на область живота, пациенту до прибытия скорой помощи вообще нельзя давать есть и пить.
В дальнейшем особенности оказания первой помощи зависят от анатомического расположения травмированной зоны.
При ушибах ноги
При сильных ушибах с подозрением на перелом нельзя двигать конечностью, сгибать или разгибать ее. Чтобы установить характер повреждения, следует обратить внимание на характерные симптомы перелома:
- подвижность сильно ограничена, и каждая попытка вызывает сильную боль;
- при движении в области повреждения слышен характерный хруст;
- амплитуда при разгибании выглядит неестественно.
На заметку! При отсутствии внешних отличий главным критерием становится боль. В случае с переломом она не утихает, движения затруднены и болезненны, в то время как для ушибов характерно ее постепенное уменьшение после травмы и повторное нарастание по мере формирования отека.
Основные приемы первой помощи:
- Пострадавшему обеспечивают полный покой, размещают в горизонтальном положении с приподнятой и зафиксированной с помощью шины конечностью.
- При ушибах в области сустава накладывают давящую повязку для предотвращения вывиха.
- Охлаждающий компресс на область наибольшего повреждения.
- Поверхностные травмы (ссадины, царапины) обрабатывают антисептиком.
- При сильной боли дают обезболивающее средство.
При ушибах руки
При травмах плеча или предплечья первую помощь оказывают по тому же принципу, что и при травмах ноги. Иммобилизацию при этом проводят, привязывая конечность к телу или с фиксацией на перевязи.
Сходные действия выполняют при повреждения кистей. В этом случае предплечье и кисть фиксируют в горизонтальном положении, что позволяет избежать усиленного притока крови к поврежденному участку и обеспечивает максимальный покой. Для этого на кисть накладывают шины или тугую повязку эластичным бинтом и с помощью косынки закрепляют на перевязи.
При ушибах позвоночника
Самостоятельно транспортировать пострадавшего с подозрением на повреждение позвоночника строго воспрещено. Оказывая первую помощь следует учитывать, что каждое неосторожное движение может усугубить состояние и спровоцировать появление неврологической симптоматики. До того момента, пока не будет исключена вероятность перелома или смещения позвонков, пациенту показана полная иммобилизация всего тела – жесткая поверхность (щит) под спиной, голову фиксируют специальным головодержателем.
Внимание! Даже при отсутствии перелома может наблюдаться компрессия нервных корешков спинного мозга, что требует осторожного обращения даже при, казалось бы, незначительных травмах спины.
При ушибах головы
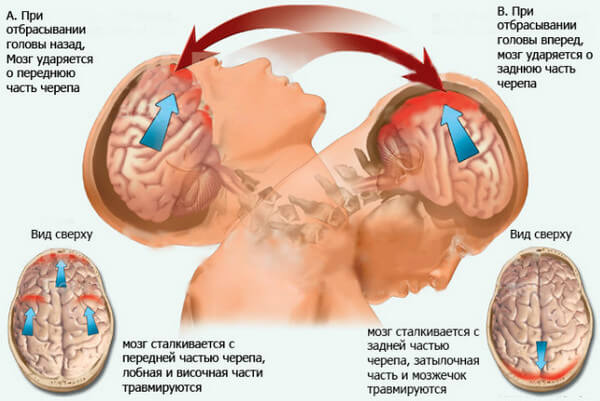
Экспресс-диагностика на сотрясение мозга показана при любых повреждениях головы, в том числе при легких ушибах. Если имеются соответствующие симптомы (тошнота. рвота, головная боль, нарушение координации, речи, слуха, головокружение), обследование обязательно.
На заметку! Экспресс-диагностика сотрясения мозга включает проверку плавности зрительного контакта. Пострадавшего просят проследить за движениями пальца: если глаза при этом двигаются плавно, сотрясения нет, если наблюдаются рывки, подергивания, неспособность сконцентрировать взгляд – есть.
Сотрясение требует специализированной диагностики и лечения, поэтому пациента необходимо как можно быстрее транспортировать в травмпункт или травматологическое отделение местной больницы. В период до прибытия скорой помощи его нельзя оставлять одного, так как состояние может ухудшиться в любой момент. Следует выполнить следующие действия:
- обеспечить полный покой – человека размещают в положении лежа на спине;
- повернуть голову на бок – чтобы предотвратить попадание рвотных масс в дыхательные пути (при наличии симптомов сотрясения);
- обработать антисептиками внешние раны;
- постоянно разговаривать с пострадавшим, не давая ему уснуть до приезда врачей.
При травмах носа с кровотечением необходимо наклонить голову человека вниз и вставить в ноздри ватные тампоны, смоченные в перекиси водорода. Если кровотечение отсутствует, голову, наоборот, запрокидывают назад, а на переносицу накладывают лед для уменьшения отека. При правильном оказании помощи состояние стабилизируется в течение 15–20 минут.
Отдельного внимания заслуживают глаза. Проверка у окулиста желательна даже при легких сотрясения головного мозга. Если же ушиб пришелся непосредственно на сам глаз, необходимо наложить на него чистую (желательно стерильную повязку) и срочно отправляться к офтальмологу. Наличие нарушение в этой тонкой структуре, особенно при отеке тканей и наличии кровоизлияния, способен выявить только узкий специалист с соответствующим образованием. При тяжелых травмах, чем раньше будет оказана помощь, тем выше шансы сохранить зрение.
Лечение и профилактика ушибов
После выполнения дифференциальной диагностики назначают лечение, которое направлено на устранение основных симптомов (боли, отечности), а также на восстановление поврежденных тканей и функциональности травмированного участка.
- обезболивающие препараты;
- противовоспалительные и противоотечные средства;
- составы для стимуляции передачи нервных импульсов (при повреждениях позвоночника или головы);
- средства для восстановления микроциркуляции крови в тканях;
- препараты для устранения спастического синдрома при травмировании нервных отростков (травмы позвоночника).
Поврежденному участку показан длительный покой. При ушибах позвоночника, живота и грудной клетки показан 3-дневный постельный режим. Для иммобилизации конечностей и позвоночника используют систему ортезов и других ортопедических средств по показаниям врача.
Физиотерапия показана со 2–4 дня после травмы. Назначают:
- магнитотерапию;
- лазеротерапию;
- электрофорез;
- ультразвук;
- УВЧ-терапию;
- массаж.
Хороший эффект дает гирудотерапия. Пиявки стимулируют отток крови, предотвращая образование гематомы или ускоряя ее рассасывание. В отличие от других методов физиотерапии, их следует назначать как можно раньше, в идеале – сразу после травмы.
Читайте также:

