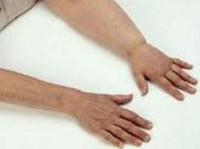
Покраснение кожи при лимфодеме
Обновлено: 25.04.2024
Н. А. Бубнова, М. Ш. Вахитов Лимфатическая система выполняет в организме дренажную, защитную и лимфоцитопоэтическую функции. В последние десятилетия внимание врачей, физиологов, морфологов к заболеваниям этой системы привело к возникновению новой медицинской дисциплины - клинической лимфологии.
Кафедра общей хирургии СПбГМУ им. акад. И.П. Павлова (заведующий - засл. деят. науки РФ, член-корреспондент РАМН проф. Л.В. Поташов) уже более 25 лет занимается комплексным изучением проблем клинической лимфологии. Сегодня сотрудники кафедры - профессор Наталья Алексеевна Бубнова и доцент Мавлет Шакирович Вахитов - рассказывают об одном из распространенных заболеваний лимфатической системы лимфедеме.
Проблема диагностики и лечения лимфедемы (лимфастаза) нижних конечностей, несмотря на многочисленность работ, остается до настоящего времени весьма актуальной.
Часто это заболевание встречается у молодых женщин. Нередко, оставаясь без должного внимания, незначительные отеки стоп и голеней, проходящие после отдыха на ранних стадиях заболевания, постепенно перерастают в тяжелую форму, называемую элефантиазом (слоновостью), тяжело поддающуюся лечению. Отекам нижних конечностей сопугствуют рожистые воспаления, переходящие в хроническую форму и усугубляющие заболевание. Прогрессирующее течение лимфедемы нижних конечностей, часто приводящее к инвалидизации, определяет ее социальную значимость.
На основании этиопатогенеза, различают первичную и вторичную лимфедему.
При первичной лимфедеме, как правило, имеет место двухстороннее поражение конечностей, заболевание развивается постепенно с раннего возраста и в последующем прогрессирует под воздействием провоцирующих факторов.
При вторичной лимфедеме чаще поражается одна конечность, больные могут определенно отметить время и предполагаемую причину заболевания. Отек более чем в 50% случаев распространяется в области голени и стопы и может сопровождаться болью, утомляемостью, судорогами.
Одним из диагностических приемов, используемых для определения характера заболевания, является лимфография, при которой выявляется количество лимфатических сосудов, их форма, проходимость, включение коллатералей и резервных лимфатических сосудов, состояние проницаемости стенки лимфатического сосуда (например, экстравазация).
Лимфангион. Межклапанный участок сосуда.
| Современные представления о транспорте лимфы (в виде человечков изображены внелимфатические силы и собственный сократительный аппарат лимфангиона). |
Лимфография позволяет также выяснить степень сохранности лимфангионов - структурных единиц лимфатических сосудов и качество их моторики. Если на лимфограмме сосуд имеет форму "веретен" или "бус" - это свидетельствует о сохранении моторики и транспорта лимфы. При равномерном заполнении сосуда контрастным веществом, когда его калибр на всем протяжении одинаков - можно говорить о сохранении проходимости с повреждением сократительного аппарата и нарушением транспортной функции лимфангиона. Установлено, что для первичной лимфедемы характерно недостаточное развитие сосудов (гипоплазия), тогда как при вторичной выявляются экстравазация, нарушение хода сосудов, изменение их формы, заполнение кожной сети.
Значительное место в диагностике лимфедемы нижних конечностей занимает лимфосцинтиграфия. Большим преимуществом ее является возможность динамического и функционального изучения лимфатической системы. По характеру распространения изотопного вещества можно определить магистральный, коллатеральный, диффузный лимфоток и полный лимфостаз, что имеет значение в выборе места и характера лечебного воздействия.
Важно отметить, что в результате морфофункциональных исследований отмечена прямая зависимость структурных и функциональных изменений лимфатических сосудов от длительности заболевания. В начальных стадиях заболевания форма, расположение и ориентация миоцитов лимфатических сосудов сохранена, преобладают обратимые изменения, отражающие нарушения обменных процессов. При прогрессировании заболевания отмечена дезорганизация и редукция миоцитов, выявлены грубые ультраструктурные нарушения, свидетельствующие о гибели клеток; на электронограммах отмечается разрушающееся ядро миоцита. При исследовании функции лимфатических сосудов больных с ранней стадией заболевания установлена возможность вызвать фазную сократительную активность при воздействии на них вазоактивными веществами, тогда как на поздних стадиях лимфедемы фазные сокращения вызвать не удается.
Данные индивидуализированного изучения морфофункциональных изменений лимфатических сосудов у больных, страдающих лимфедемой нижних конечностей, позволяют осуществлять выбор оптимального комплекса лечебных мероприятий, включающего немедикаментозные, медикаментозные, и хирургические методы. На результаты лечения существенное влияние оказывает временной фактор, в связи с чем раннее комплексное воздействие на лимфатические сосуды может иметь наибольшую результативность.
Физиотерапевтические методы - амплипульсофорез ферментов, электростимуляция сократительного аппарата лимфатических сосудов, реинфузия крови, облученной ультрафиолетом - являются основой немедикаментозных воздействий, направленных на улучшение функционирования лимфангионов. Сохраняют свою значимость санаторно-курортное лечение, мануальный лимфомассаж, водные процедуры, лечебная физкультура, наряду с соблюдением двигательного режима с использованием эластической компрессии. Высокоэффективным методом лечения лимфедемы является пневмокомпрессия с помощью лимфопресса.
Весьма обнадеживающие результаты получены нами при включении в комплексное лечение детралекса. Применение этого лекарственного препарата приводит к существенному регрессу клинических признаков и симптомов лимфедемы, способствует улучшению качества жизни пациентов.
Для "запуска" фазных сокращений лимфангиона и увеличения их частоты используется солкосерил.
При подготовке больных к оперативному лечению и при аплазии лимфатических сосудов, наряду с общепринятой, используется эндолимфатическая и внутривенная терапия тиротропин-рилизинг-гормоном (ТРГ).
Патогенетическим обоснованием оперативного лечения является повышение эндолимфатического давления, вследствие чего происходит перерастяжение гладкомышечных структур лимфангиона, снижение силы сокращения, а в последующем - полное разрушение структуры и функции сократительного аппарата. С целью сброса лимфы в венозную систему осуществляется наложение лимфовенозных (ЛВА) и лимфонодовенозных анастомозов (ЛНВА). Операции выполняются с применением микрохирургической техники. При необратимой стадии лимфедемы у больных с полной утратой сократительной функции и деструкции структурных элементов лимфангиона формирование лимфовенозных соустий бесперспективно. Единственным способом хирургического лечения таких пациентов является кожно-пластическая операция - весьма травматичное и, к сожалению, не всегда радикальное вмешательство. Это еще раз подчеркивает необходимость раннего лечения заболевания, что является благоприятной предпосылкой не только эффективности лечения лимфедемы, но и экономии денежных средств, затрачиваемых пациентом на осуществление лечебно-профилактических мероприятий.
Лимфостаз – это патология лимфатической системы, сопровождающаяся нарушением лимфообращения и задержкой лимфатической жидкости в тканях. При лимфостазе возникает уплотнение тканей, стойкий отек и заметное утолщение конечности (лимфедема), язвы на коже. Определение причины лимфостаза требует проведения УЗИ малого таза, брюшной полости, сосудов конечностей, рентгенографии грудной клетки, лимфографии, лимфосцинтиграфии. Лечение лимфостаза может быть безоперационным (массаж, компрессионная терапия, гирудотерапия, медикаменты) и хирургическим (реконструкция лимфовенозных анастомозов).
МКБ-10
Общие сведения

Причины лимфостаза
Развитие лимфостаза может быть обусловлено широким кругом факторов. Нарушение лимфообращения с задержкой лимфы в тканях встречается при сердечной недостаточности, патологии почек, гипопротеинемии, когда лимфатические магистрали не справляются с оттоком лимфы. Лимфостаз может являться следствием хронической венозной недостаточности при декомпенсированных формах варикозной болезни, посттромбофлебитическом синдроме, артериовенозных свищах. Выведение избыточного количества тканевой жидкости приводит к компенсаторному расширению лимфатических сосудов, снижению их тонуса, развитию недостаточности клапанов и лимфовенозной недостаточности.
Причинами лимфостаза могут служить пороки лимфатической системы, непроходимость лимфатических сосудов при их повреждениях (механических и операционных травмах, ожогах), сдавлении опухолями или воспалительными инфильтратами, препятствующими оттеканию лимфы. При лимфадените и лимфангите облитерация одних лимфатических сосудов приводит к расширению и клапанной недостаточности других, что сопровождается стазом лимфы.
Расширенная мастэктомия, выполняемая по поводу рака молочной железы, осложняется развитием лимфедемы верхней конечности в 10-40% наблюдений. Обычно в ходе мастэктомии производится аксиллярная лимфодиссекция (подмышечная лимфаденэктомия) – удаление лимфоузлов, являющихся зонами регионарного метастазирования. Вероятность развития лимфостаза напрямую зависит от объема подмышечной лимфодиссекции. Провоцировать лимфостаз также может рак простаты, лимфома, пахово-бедренная лимфаденэктомия, лучевая терапия зон регионарного лимфооттока.
В некоторых случаях нарушение лимфообращения с развитием лимфостаза наблюдается при рецидивирующих стрептококковых лимфангитах (при флегмоне, роже), паразитарных инфекциях. В странах с тропическим климатом встречается лимфатический филяриоз, распространяемый москитами (элефантизм, слоновая болезнь). Инфекция проявляется поражением лимфоузлов, их увеличением, лихорадкой, сильными болями, гипертрофией ног, рук, груди или гениталий.
Классификация
С учетом этиофакторов лимфостаз может развиваться первично или вторично.
- Первичный лимфостаз характеризуется недостаточностью лимфатической системы, связанной с врожденными аномалиями лимфатических путей (гипоплазией, агенезией или обструкцией сосудов, недостаточностью клапанов, наследственными синдромами). При первичном лимфостазе может поражаться одна или обе конечности; проявления лимфедемы выражены уже в детстве и нарастают в подростковом возрасте.
- Вторичный лимфостаз. О вторичном лимфостазе говорят в случае травм или заболеваний изначально нормально сформированной лимфатической системы. Вторичная лимфедема чаще развивается в одной конечности, обычно в области подъема стопы и нижней части голени и чаще имеет посттравматическую или воспалительную природу.
Лимфедема преимущественно встречается у женщин. У 91% пациентов развивается лимфостаз нижних конечностей. При развитии лимфоотека в возрасте 15-30 лет говорят о юношеской лимфедеме, после 30 лет — о поздней лимфедеме. В развитии лимфостаза выделяют 3 последовательные стадии:
- 1 — мягкий преходящий отек;
- 2 - необратимый отек;
- 3 — слоновость (необратимый отек, кисты, фиброз).
Симптомы лимфостаза
При наиболее легкой стадии лимфостаза отмечается систематическое появление преходящего отека конечности, который заметен к вечеру и самостоятельно пропадает к утру, после отдыха. Отеки склонны увеличиваться после физических нагрузок или длительного ограничения подвижности, долгого пребывания на ногах. Необратимые изменения и разрастания соединительной ткани в этой стадии еще отсутствуют, поэтому своевременное обращение к лимфологу и проведенная консервативная терапия приводят к стойкому регрессу болезни.
Лимфостаз средней тяжести характеризуется неисчезающим отеком, ростом соединительных тканей, уплотнением и натянутостью кожи, что может сопровождаться болевыми ощущениями. Нажатие пальцем на отечные ткани оставляет следы вдавления, которые сохраняются долгое время. Стойкий лимфатический отек может приводить к повышенной утомляемости пораженной конечности, судорогам.
Осложнения
Диагностика
При появлении признаков лимфостаза следует обратиться к сосудистому хирургу (флебологу, лимфологу) для установления причины патологии. В случае поражения нижних конечностей возникает необходимость в выполнении УЗИ органов брюшной полости и малого таза; при лимфедеме рук — рентгенографии грудной полости.
Для определения места локализации лимфатического блока и проходимости сосудов используется рентгеновская лимфография, лимфосцинтиграфии с Тс-99m , МРТ, КТ. Данные методики позволяют судить об изменениях в лимфатическом русле, выявлять участки извитости, лимфоангиэктазии, клапанную недостаточность.
Лимфостаз дифференцируют от тромбоза глубоких вен и постфлебитического синдрома, при которых лимфедема односторонняя, отек мягкий, определяется наличие гипепигментации, варикозной экземы и варикозно расширенных вен. Для исключения венозной патологии проводится УЗДГ вен конечностей.
Лечение лимфостаза
Целью лечения лимфостаза служит восстановление оттока лимфы от конечностей или других органов. При лимфостазе показано назначение ручного лимфодренажного массажа, аппаратной пневмокомпрессии, физиотерапии (магнитотерапии, лазеротерапии, гидромассажа), подбор и ношение компрессионного трикотажа. Пациенту рекомендуется соблюдение диеты с ограничением соли, занятия лечебной физкультурой, плаванием, скандинавской ходьбой. Из медикаментозной терапии применяются флеботоники с лимфотропным действием, энзимы, ангиопротекторы, иммуностимуляторы. При трофических язвах и экземе проводится их местное лечение.
При лимфостазе требуется тщательно ухаживать за стопами, чтобы не допустить развития лимфангита. С этой целю лучше выполнять медицинский аппаратный педикюр с использованием специальных средств для гигиенического и лечебного ухода за ногами. При развитии грибковой инфекции назначаются антимикотические средства, обработка ног противогрибковыми препаратами.
Основаниями к хирургическому лечению лимфостаза могут служить неэффективность комплексной консервативной терапии, прогрессирование лимфедемы, наличие выраженного фиброза и деформирующих лимфатических мешков. При лимфостазе прибегают к микрохирургическому созданию лимфовенозных анастомозов, липосакции и дерматофасциолипэктомии.
Прогноз и профилактика
Отказ от лечения лимфедемы способствует еще большему лимфатическому отеку тканей, нарушению подвижности конечности, развитию хронической инфекции. Независимо от того, на какой стадии был диагностирован лимфостаз, пациентам требуется наблюдение ангиохирурга. Курсовая поддерживающая терапия при лимфостазе должна проводится пожизненно.
Предупредить нарушение лимфообращения в конечностях позволяет тщательный уход за кожей рук и ног, своевременное лечение любых ран и недопущение их инфицирования. Следует проводить терапию заболеваний почек, сердца, венозных сосудов во избежание декомпенсации патологии. Для профилактики развития постоперационной лимфедемы в последние годы в маммологии отказались от тотальной лимфодиссекции в ходе радикальной мастэктомии и ограничиваются удалением сигнальных лимфоузлов.
1. Нарушения лимфатического оттока: лимфостаз, лимфедема: учеб.-метод. пособие/ С.А. Алексеев, П.П. Кошевский. – 2016.
2. Оптимизация выбора метода лечения у больных вторичным лимфостазом нижних конечностей: Автореферат диссертации/ Кукольникова Е.Л. - 2006.
3. Лимфедема конечностей/ Лупальцов В.И., Ягнюк А.И., Дехтярук И.А., Ворощук Р.С., Мирошниченко С.С., Котовщиков М.С., Вандер К.А. - 2010.
4. Лечение лимфедемы конечностей (обзор литературы)/ Юдин В.А. Савкин И.Д.// Российский медико-биологический вестник имени академика И.П. Павлова. - 2015.
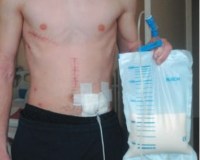
Лимфорея – это состояние, при котором лимфа вытекает на поверхность тела или в его полости. Развивается при ранениях крупных лимфатических протоков, операциях в зонах, богатых лимфатическими сосудами, спонтанном разрыве измененных сосудов на фоне ряда заболеваний. При наружных повреждениях выделяется прозрачная, затем мутная жидкость. При внутреннем истечении лимфы возникает воспалительный процесс. Лимфорея диагностируется с учетом анамнеза, данных осмотра, рентгенографии, лимфографии, плевральной пункции, лапароцентеза и других исследований. Лечение – тампонада или перевязка сосуда, инфузионная терапия.
МКБ-10
Общие сведения
Лимфорея (lympha – влага, rhoe – течение), или лимфоррагия – достаточно редкое патологическое состояние. Может иметь травматическую или нетравматическую природу. Травматическая форма лимфореи чаще диагностируется у людей молодого и среднего возраста. Нетравматический вариант патологии выявляется преимущественно у пациентов средней и старшей возрастных групп. Незначительные потери лимфы не представляют опасности для организма. При массивной однократной лимфоррагии или хроническом истечении развивается истощение, возможен летальный исход.

Причины лимфореи
Лимфоррагия является полиэтиологическим состоянием, возникает при травмах, операциях, некоторых заболеваниях. Основными причинами патологии считаются:
- открытые и закрытые травмы лимфатических сосудов значительного диаметра, чаще – грудного протока;
- случайное ранение сосудов или манипуляции на таких сосудах при операциях в некоторых анатомических зонах;
- разрыв измененных сосудов при лимфангиэктазиях, сосудистых опухолях, закупорке раковыми эмболами, особенно на фоне лимфостаза и лимфангиита.
Изменения хилезных сосудов с повышением вероятности их разрыва и развитием лимфореи могут наблюдаться как в области конечностей, так и в стенке внутренних органов, например, кишечника или мочевого пузыря. Хроническая недостаточность кровообращения ведет к формированию общей лимфедемы, при которой застой лимфы и поражение сосудов возникают во всех органах и системах.
Патогенез
Лимфатическая система дополняет кровеносную, участвует в обменных процессах, обеспечивает дренажную функцию, выводя из тканей воду и различные соединения. При нарушении целостности лимфатического сосуда организм теряет жидкость, белки, жиры и минералы, что приводит к обезвоживанию, нарушениям метаболического равновесия и истощению.
Классификация
Наряду с истечением хилезной жидкости наружу выделяют следующие варианты лимфореи:
- лимфоцеле – лимфа скапливается в тканях;
- хилоторакс – жидкость выявляется в плевральной полости;
- хилоперикард – лимфа вытекает в полость перикарда;
- хилоперитонеум – жидкость обнаруживается в брюшной полости.
Выделение лимфы с мочой вследствие ее истечения в мочевыводящие пути называется хилурией, просачивание через стенку кишечника приводит к развитию экссудативной энтеропатии.
Симптомы лимфореи
При наличии свежего открытого повреждения с нарушением целостности сосуда наблюдается выделение капель или истечение струйки прозрачной жидкости. При одновременном ранении кровеносных сосудов цвет отделяемого колеблется от слегка розоватого до почти красного. При отсутствии медицинской помощи через несколько дней рана инфицируется, вследствие чего хилезная жидкость становится мутной.
Формирование хилоперикарда сопровождается набуханием шейных вен, расширением границ сердца при перкуссии, ослаблением сердечных тонов при аускультации, возникновением или усилением проявлений сердечной недостаточности. При большом количестве жидкости в полости перикарда возможны гипотония, одышка, повышение венозного давления.
Незначительный хилоторакс протекает бессимптомно. При значительном объеме плеврального выпота отмечается дыхательная недостаточность, проявляющаяся одышкой и цианозом. Скопление менее 1 литра лимфы в области брюшной полости визуально не определяется. При хилоперитонеуме большего объема живот увеличивается, в положении стоя отвисает книзу, в положении лежа распластывается в стороны. В боковых отделах обнаруживается притупление перкуторного звука.
Хилурия проявляется окрашиванием мочи в молочно-белый цвет. При экссудативной энтеропатии наблюдаются стеаторея и хроническая диарея. При длительном выделении лимфы в кишечник определяются симптомы мальабсорбции. Если лимфорея в естественные полости и просвет полых органов развивается при сердечной недостаточности, у пациентов выявляются периферические отеки.
Осложнения
Значительные потери лимфоцитов при лимфорее могут стать причиной вторичного иммунодефицита. Из-за попадания бактерий в наружных ранах развивается инфекционный воспалительный процесс. При накоплении лимфы в естественных полостях (плевральной, брюшной, перикардиальной) нарушается работа внутренних органов, возникает асептическое хилезное воспаление. Массивные однократные или стойкие хронические потери лимфы приводят к кахексии.
Диагностика
В зависимости от причины развития лимфореи диагностикой данной патологии могут заниматься торакальные хирурги, онкологи, кардиологи и другие специалисты. Диагноз наружной лимфоррагии выставляют на основании анамнеза, жалоб и результатов физикального осмотра. При внутренних потерях лимфы необходимы дополнительные исследования. С учетом локализации лимфореи могут быть назначены следующие процедуры:
- Рентгенография. При хилотораксе в нижних отделах грудной клетки обнаруживается горизонтальный уровень жидкости, затемнение гомогенное. При хилоперитонеуме наблюдается высокое стояние и ограничение подвижности диафрагмы.
- УЗИ.Эхокардиография позволяет подтвердить наличие жидкости в перикардиальной полости и примерно определить ее количество. УЗИ плевральной полости предоставляет информацию о наличии и объеме хилоторакса.
- Пункции полостей. Требуются для уточнения характера жидкости. Хилоторакс подтверждают путем плевральной пункции. При хилоперикарде выполняют пункцию сердечной сумки, при хилоперитонеуме проводят лапароцентез.
- Лабораторные исследования. В моче (хилурия) или каловых массах (экссудативная энтеропатия) обнаруживаются следы лимфы.
- Лимфография. Рентгеноконтрастное исследование дает возможность оценить состояние лимфатической системы, выявить блоки, определить уровень повреждения сосуда.
Постановка диагноза наружной лимфореи обычно не представляет затруднений. Лимфоррагию в полости тела необходимо дифференцировать со скоплением других жидкостей. Хилоторакс отличают от гидроторакса, плеврита, гемоторакса. Хилоперитонеум дифференцируют от различных вариантов асцита, хилоперикард – от гемоперикарда и экссудативного перикардита.
Лечение лимфореи
Пациента госпитализируют в стационар по профилю основного заболевания. Тактика лечения определяется локализацией лимфоррагии. Применяются следующие методики:
- Наружная периферическая лимфорея. При незначительном выделении хилезной жидкости накладывают давящую повязку, при недостаточной эффективности данного метода лечения выполняют тампонаду. Прошивание или коагуляция сосуда требуются редко.
- Хилоторакс. Проводят плевральные пункции, при отсутствии результата требуется перевязка грудного протока с использованием торакотомии или торакоскопии.
- Хилоперитонеум. Производят аспирацию лимфы путем лапароцентеза. Неэффективность лечения является показанием к лапаротомическому или лапароскопическому хирургическому вмешательству.
- Хилоперикард. Осуществляют пункции перикарда. При упорном течении необходима торакоскопия или торакотомия для перевязки лимфатического сосуда.
План лечения экссудативной энтеропатии и хилурии определяют с учетом характера и распространенности патологии сосудов. Консервативное лечение всех видов лимфореи предполагает инфузионную терапию с возмещением недостатка жидкости, питательных веществ и микроэлементов. При рецидивирующей лимфорее вследствие блокировки лимфооттока проводят реконструктивные вмешательства.
Прогноз
При незначительных повреждениях и быстрой остановке лимфореи в случае острых состояний прогноз благоприятный. Лимфоррагия, развившаяся на фоне хронических патологий лимфатической системы, труднее поддается лечению, особенно в случае распространенных поражений сосудов. При стойкой массивной лимфорее прогноз серьезный, возможна гибель пациента вследствие истощения и обменных нарушений.
Профилактика
Предупреждение операционных повреждений предусматривает соблюдение техники вмешательств, аспирационное дренирование раны или наложение давящей повязки после удаления регионарных лимфоузлов в ходе онкологических операций. Необходимо своевременное выявление и лечение состояний, которые могут привести к развитию лимфореи.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отеки ног – очень распространенная проблема среди пациентов старшего возраста. Реже они встречаются у людей среднего возраста, совсем редко – у подростков и детей.
Сами по себе отеки ног очень редко приводят к серьезным осложнениям. Они скорее являются показателем наличия патологии сердечно-сосудистой системы, почек, печени, желудочно-кишечного тракта.
- Воспалительные и невоспалительные отеки.
- Локализованные и генерализованные отеки.
Еще одним параметром, важным для оценки отеков ног, является их распространенность: в одних случаях они могут захватывать лодыжки, в других – подниматься выше колена.
Как было отмечено выше, отеки развиваются в результате избыточного скопления жидкости в тканях. Почему это происходит, и откуда берется жидкость?
Причинами повышенного поступления жидкости в ткань могут стать высокое артериальное давление, уменьшение содержания белков в плазме крови, увеличение проницаемости сосудов при различных инфекционно-воспалительных, аллергических и иных заболеваниях. Среди основных причин нарушения оттока жидкости из тканей следует отметить механические препятствия (например, тромбы) в венах нижних конечностей, нарушение работы венозных клапанов, повреждение лимфатических сосудов, а также сердечную недостаточность, при которой сердце не справляется с притоком венозной крови, и она застаивается в венах.
Отеки являются симптомом большого числа заболеваний, как терапевтического, так и хирургического профиля. Отеки ног наиболее характерны для следующих патологий:
- сердечная недостаточность;
- хроническая венозная недостаточность, варикозная болезнь, тромбозы вен нижних конечностей;
- нарушение оттока лимфы по лимфатическим сосудам при паразитарных заболеваниях, после травм и операций;
- инфекции мягких тканей нижних конечностей.
- почечная недостаточность вследствие врожденных или иммуновоспалительных заболеваний, длительно текущей артериальной гипертензии, сахарного диабета, бесконтрольного приема лекарственных препаратов, тяжелых отравлений химическими веществами;
- печеночная недостаточность вследствие гепатита, цирроза, жирового перерождения печени;
- длительно текущие заболевания желудочно-кишечного тракта (гастрит, энтерит, хронический панкреатит, болезнь Крона и др.), а также строгая безбелковая диета, следствием которых является нарушение всасывания и недостаток белков.
В случае возникновения отеков ног не стоит откладывать визит к врачу. Вначале нужно обратиться к специалисту широкого профиля: терапевту или хирургу . Следует помнить, что односторонние остро возникшие отеки чаще свидетельствуют о хирургической патологии. В случае же двусторонних отеков целесообразно обратиться к терапевту. После постановки предварительного диагноза врачи широкого профиля могут порекомендовать вам консультацию и наблюдение у врачей-специалистов:
- кардиолога ;
- нефролога;
- гастроэнтеролога-гепатолога;
- эндокринолога ;
- сосудистого хирурга;
- дерматолога.
Диагностику происхождения отеков начинают с выяснения обстоятельств, при которых они возникли, и уточнения наличия хронических заболеваний.
После всестороннего осмотра пациента, врач в зависимости от предполагаемого диагноза назначает определенные лабораторно-инструментальные исследования:
- общий анализ мочи и анализ мочи на альбуминурию для оценки функции почек;
- комплексный биохимический анализ крови, включающий определение концентрации альбумина и общего белка в крови, креатинина с расчетом скорости клубочковой фильтрации и мочевины (показатели работы мочевыделительной системы), ферментов АСаТ , АЛаТ , щелочной фосфатазы , билирубина и его фракций, отражающих состояние печени;
- исследование крови на наличие признаков ВИЧ-инфекции , гепатита В и гепатита С для выявления возможных поражений печени;
- коагулограмму , показывающую активность свертывающей системы крови и косвенно отражающую возможность тромбообразования в венах нижних конечностей;
- исследование концентрации маркера сердечной недостаточности – натрийуретического пептида для подтверждения или исключения сердечной недостаточности;
- исследование концентрации электролитов в крови , отражающих состояние надпочечников, гормоны которых играют существенную роль в поддержании водного баланса;
- копрограмму – анализ кала, отражающий состояние пищеварительной системы (в данном случае необходим для анализа всасывания белков и других веществ в желудочно-кишечном тракте);
- электрокардиограмму для исключения или подтверждения заболеваний сердца;
- эхокардиографию для определения сократительной способности сердца;
- ультразвуковое исследование органов брюшной полости, в первую очередь почек и печени ;
- суточное мониторирование артериального давления;
- ультразвуковую допплерографию вен нижних конечностей для определения их проходимости и качества функционирования венозных клапанов.
В зависимости от результатов обследования и поставленного диагноза пациенту назначается комплексное лечение. В большинстве случаев причиной отеков ног является сердечная недостаточность. Ее терапия включает в себя большое количество составляющих, среди которых изменение образа жизни (отказ от курения, чрезмерного потребления алкоголя, исключение стрессов), диета, ограничение потребления поваренной соли, нормализация объема потребляемой жидкости, медикаментозная терапия, направленная на предотвращение прогрессивного снижения функции сердца, стабилизацию артериального давления, защиту почек и выведение избытка жидкости из организма.
В случае выявления недостаточности вен нижних конечностей как причины развития отеков, врач рекомендует пациенту ношение компрессионного трикотажа, который предотвращает задержку крови в венах [картинка]. Также может быть рекомендована лечебная гимнастика. Однако наиболее эффективными считаются хирургические методы лечения варикозной болезни.
Если причиной появления местного отека на ноге послужил инфекционно-воспалительный процесс, пациенту может быть рекомендовано местное лечение кремами, мазями, компрессами, уменьшающими воспаление и выраженность отека. В более сложных случаях дополнительно назначают антибиотики и противовоспалительные препараты. При нагноительном процессе хирург может принять решение о проведении оперативного лечения.
Правильный ответ на этот вопрос может быть только один: при появлении отеков обратитесь к врачу и пройдите комплексное обследование. К сожалению, нет универсального метода лечения, который можно было бы рекомендовать всем пациентам с отеками ног.
При появлении отеков следует сократить потребление соли, т. к. она способствует задержке жидкости в организме.
Длительное пребывание в положении сидя с согнутыми ногами или стоя может приводить к застою крови в ногах, поэтому следует чаще менять положение тела в течение дня: прилечь, присесть, пройтись и т. д.
Необходимо избегать чрезмерного сдавливания конечностей тесной обовью, тугими повязками из эластичных бинтов или самостоятельно подобранным компрессионным трикотажем.
- Клинические рекомендации «Хроническая сердечная недостаточность». Разраб.: Ассоциация сердечно-сосудистых хирургов России, Ассоциация флебологов России, Ассоциация нейрохирургов России. – 2020.
- Клинические рекомендации «Варикозное расширение вен нижних конечностей». Разраб.: Ассоциация флебологов России, Ассоциация сердечно-сосудистых хирургов России, Российское общество хирургов, Российское общество ангиологов и сосудистых хирургов. – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рожа: причины появления, симптомы, диагностика и способы лечения.
Определение
Рожа – это инфекционное заболевание, возбудителем которого чаще всего становится β-гемолитический стрептококк группы А. Болезнь протекает с выраженными симптомами интоксикации и очаговым поражением кожи.
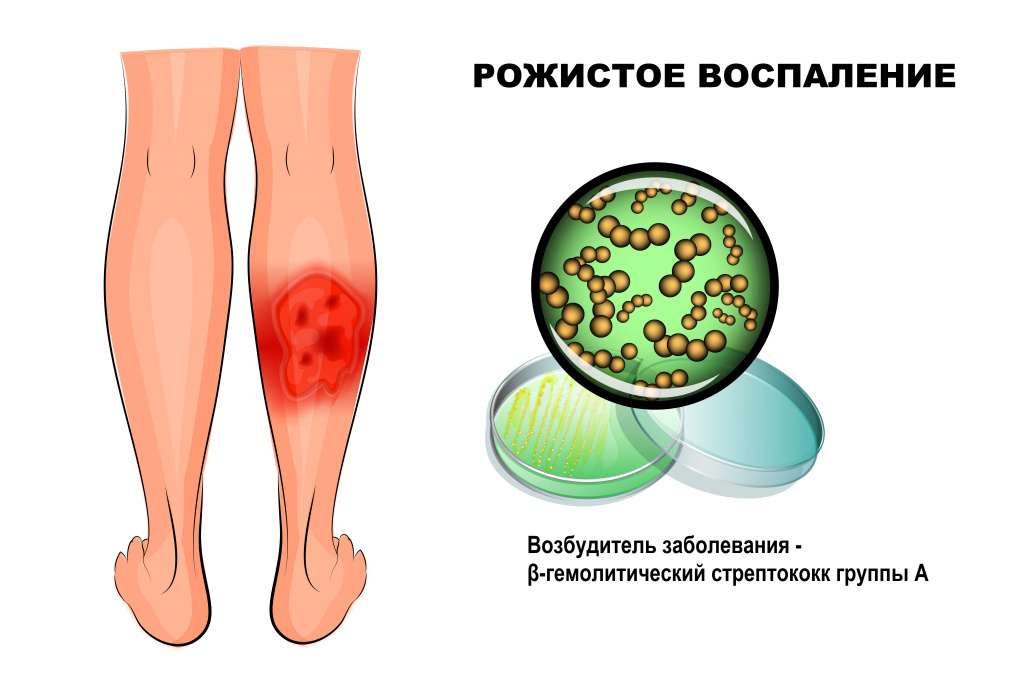
Причины появления рожистого воспаления
Стрептококк группы А (Streptococcus pyogenes) широко распространен в окружающем мире, может являться возбудителем инфекций мягких тканей (импетиго, рожи), верхних дыхательных путей (фарингита, тонзиллита), инфекционных заболеваний (скарлатины), ревматической болезни сердца, постстрептококкового гломерулонефрита и др.
Занос возбудителя на кожу происходит через руки из первичного источника инфекции (например, из носоглотки) при наличии любых (даже минимальных) нарушениях целостности кожного покрова. Инкубационный период составляет от 2 до 7 дней.
Из очагов стрептококковой инфекции процесс может распространяться лимфогенно (по лимфатическим путям) или гематогенно (с током крови). Наличие в крови бактерий и их токсинов приводит к интоксикации (повышению температуры тела, ознобу, слабости и др.).
Предрасполагающими факторами развития рожи могут быть:
- сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность при варикозной болезни вен, хроническая недостаточность лимфатических сосудов (лимфостаз), экзема и др.);
- наличие очагов хронической стрептококковой инфекции (тонзиллита, отита, синусита, кариеса, пародонтоза, остеомиелита, тромбофлебита, трофических язв);
- профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
- хронические соматические заболевания со снижением иммунитета;
- пожилой возраст.
Классификация заболевания
По кратности течения выделяют следующие виды рожистого воспаления:
- первичное;
- повторное (через два года и более после первого случая заболевания или в более ранние сроки, но при иной локализации процесса);
- рецидивирующее (рецидивы возникают в период от нескольких дней до 2 лет при одной и той же локализации процесса).
- эритематозная рожа;
- эритематозно-буллезная рожа;
- эритематозно-геморрагическая рожа;
- буллезно-геморрагическая рожа.
- рожистое воспаление на лице;
- на волосистой части головы;
- на верхних конечностях;
- на нижних конечностях;
- на туловище;
- на половых органах.
- легкая рожа;
- средней тяжести рожа;
- тяжелая рожа.
- локализованное рожистое воспаление - местный процесс захватывает одну анатомическую область (например, голень или лицо);
- распространенное (мигрирующее) рожистое воспаление - местный процесс захватывает несколько смежных анатомических областей;
- метастатическое рожистое воспаление с возникновением отдаленных друг от друга очагов (например, голень и лицо и т.д.).
На участках кожи, где впоследствии возникают локальные поражения, некоторые пациенты ощущают расстройство чувствительности, распирание, жжение, болезненность.
Увеличиваются и становятся болезненными регионарные лимфатические узлы. Затем на коже появляется небольшое красное или розовое пятно, которое превращается в эритему – четко отграниченный участок покрасневшей кожи с неровными границами в виде зубцов, языков. Кожа в области эритемы уплотнена, напряжена, горячая на ощупь, умеренно болезненная при пальпации, напоминает кожуру апельсина.
При эритематозно-буллезной и буллезно-геморрагической форме воспаления происходит отслойка эпидермиса с образованием пузырей. При буллезно-геморрагической роже пузыри (буллы) разных размеров заполнены геморрагическим (кровянистым) или фиброзно-геморрагическим содержимым, имеются обширные кровоизлияния в кожу.
Для эритематозно-геморрагической формы рожи характерны кровоизлияния различных размеров (от небольших до обширных сливных) в кожу на фоне рожистой эритемы.
По выраженности симптомов интоксикации, распространенности и характеру местного процесса определяют тяжесть течения рожи.
Легкая форма рожистого воспаления протекает с субфебрильной температурой тела (не выше 38°С), слабо выраженными симптомами интоксикации. Температура держится 1-2 дня. Чаще всего наблюдается эритематозный характер поражения кожи.
Для тяжелого течения характерно повышение температура тела до 40°С и выше более 4 дней, выраженные симптомы интоксикации, сходные с симптомами менингита (сильная головная боль, рвота, иногда бред, спутанность сознания, судороги). Местный процесс – выраженный и распространенный, часто с наличием обширных булл и геморрагий.
При своевременно начатом лечении и неосложненном течении заболевания продолжительность лихорадки составляет не более 5 суток.
Лихорадка, длительность которой превышает 7 суток, свидетельствует о генерализации процесса и неэффективности терапии.
Выздоровление начинается с нормализации температуры и исчезновения симптомов интоксикации. Острые местные проявления рожи сохраняются при эритематозной форме до 5-8 суток, а при геморрагических - до 12-18 суток и более.
До нескольких недель и даже месяцев после выздоровления могут сохраняться застойная гиперемия, пастозность и пигментация кожи в местах поражения рожей, плотные сухие корки на месте булл, отечный синдром.
Диагностика рожистого воспаления
Рожа подозревается при наличии у пациента следующих проявлений:
- острого начала заболевания с повышением температуры тела;
- выраженной интоксикации;
- локального чувства жжения и распирания в пораженной области;
- характерного поражения кожи (эритемы с четкими границами, краевым валиком и отеком);
- регионального лимфаденита.
-
Клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

