Подкожные узелки при подагре
Обновлено: 26.04.2024
Подагра – хроническое заболевание, которое сопровождается повышением концентрации мочевой кислоты в крови. В результате ее накопления в области суставов начинают откладываться соли ураты. Впоследствии происходит разрушение суставной ткани и нарушение функциональных способностей.
Жирная пища, малоподвижный образ жизни и злоупотребление алкоголем приводят к росту заболеваемости среди населения. В Юсуповской больнице проводится полный курс диагностики и лечения подагры на любой стадии развития. Современные аппараты, профессиональная команда и высокое качество услуг выгодно отличают клинику от других медицинских учреждений.
Согласно статистическим данным мужчины в несколько раза чаще страдают от подагры по сравнению с женщинами. Дебют заболевания приходится на 40 лет. У женщин подагра диагностируется ближе к 60 годам. Это объясняется набором определенных гормонов, которые способствуют выведению из организма лишнего количества мочевой кислоты. В последние годы врачи отмечают «омоложение» заболевания. Подагра может диагностироваться в возрасте 20-30 лет.
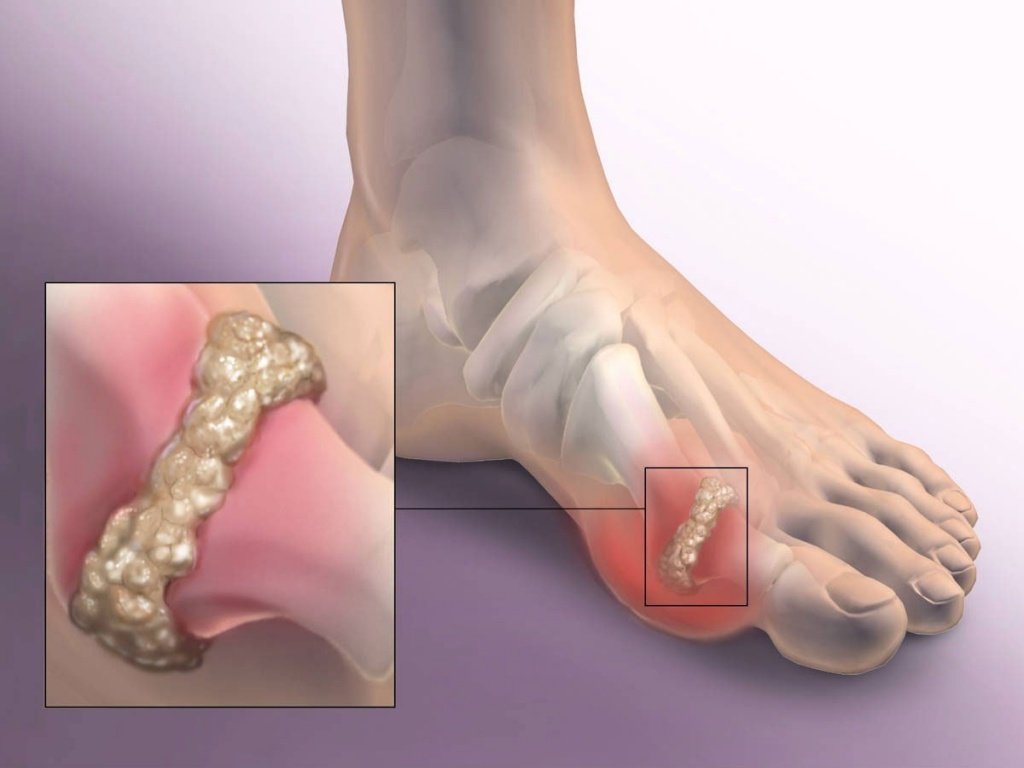
Причины развития заболевания
Гиперурикемия – основная причина развития подагры. Это состояние возникает в следующих случаях:
- Ожирение. В рационе больного подагрой присутствовало чрезмерное количество жирной пищи, простых углеводов и калорийных блюд. Кроме того, употребление большого количества мяса повышает риск развития подагры;
- Злоупотребление алкоголем;
- Псориаз и гипертоническая болезнь в анамнезе;
- Наследственная предрасположенность.
Повышение концентрации мочевой кислоты происходит в результате того, что здоровые почки не способны фильтровать ее резко возросшее количество. Патология почек не позволяет им обрабатывать даже нормальное количество мочевой кислоты.
Изменения в суставах
В результате повышенного содержания мочевой кислоты в организме происходит отложение уратов в области суставов. Болевой синдром возникает в результате проникновения кристаллов мочевой кислоты внутрь и выработки веществ, провоцирующих воспаление.
Подагрическая атака – результат раздражающего действия кристаллов. Вырабатываемые в ответ на воспаление иммунные клетки начинают разрушать суставную структуру.
Классификация
В зависимости от характера течения заболевания выделяют первичную подагру – самостоятельное заболевание, возникающее на фоне воздействия провоцирующих факторов, и вторичную форму заболевания, которая развивается на фоне сопутствующей патологии. По распространенности патологического процесса подагру делят на следующие типы:
- Моноартикулярный артрит. Ураты скапливаются в области одного сустава. Характерен для дебюта заболевания. Наиболее распространенной локализацией моноартикулярного артрита является сустав большого пальца ноги;
- Полиартикулярный артрит. Воспаление затрагивает более 2 суставов. Полиартикулярный артрит характерен для хронической подагры. Локализуется в области суставов локтей, запястья, голеней, стоп и рук.
Симптомы у мужчин
На начальных стадиях заболевания клинические признаки подагры у мужчин отсутствуют. Во время профилактических осмотров или обследования по поводу другой патологии в биохимическом анализе крови определяется повышенный уровень мочевой кислоты – гиперурикемия.
Первый признак подагры у мужчин, который заставляет обратиться к врачу, – боль в суставах. Острый подагрический артрит на начальной стадии чаще всего краткосрочный. Приступ развивается внезапно, преимущественно ночью. Болевой синдром интенсивный, постоянный, выраженный. Поражаются суставы-мишени:
- Большого пальца ноги;
- Большого пальца руки;
- Коленные;
- Локтевые;
- Голеностопные.
Кожа над суставом гиперемирована, отечна, на ощупь – горячая. Сустав ограничен в движении, так как любая подвижность провоцирует усиление болевого синдрома. Через несколько дней боль уходит, а пациент возвращается к привычному для него образу жизнь.
Дальнейшее прогрессирование заболевания приводит к более длительному обострению симптомов подагры у мужчин, а периоды затишья постоянно уменьшаются. Со временем периоды ремиссии и вовсе отсутствуют, а боль становится хронической.
В стадии хронического артрита ураты откладываются в соединительной ткани, органах в форме узелков, которые называют тофусами. Отложение уратов в почках – причина мочекаменной болезни. Иногда развивается воспаление почек.
Мнение эксперта

Автор:
Елена Юрьевна Панасюк
Ревматолог, врач высшей категории, член ассоциации ревматологов России
Согласно данным ВОЗ, от патологического скопления кристаллов моноурата натрия страдают 5-20% жителей России. Они находятся в группе риска развития подагры. Заболевание регистрируется у 0,1% населения. Аналогичная статистика в Европе и США свидетельствует о более плачевном состоянии.
С каждым годом растет количество впервые выявленных случаев подагры. Главная роль среди причин раннего дебюта заболевания отводится образу жизни человека. Прогноз для выздоровления и качества жизни после постановки диагноза зависит от стадии, на которой диагностирована патология. Тяжелая форма подагры может стать причиной потери способности к самообслуживанию и утраты привычных навыков. Позднее обращение населения к врачу связано с отсутствием специфической клинической картины заболевания на ранних этапах развития.
Врачи Юсуповской больницы выполняют дифференциальную диагностику, которая позволяет определить диагноз. Индивидуальный подход к каждому пациенту необходим для подбора корректной терапии. К задачам врача относятся купирование симптомов обострения подагры и профилактика рецидивов. Для этого в Юсуповской больнице назначаются современные препараты, прошедшие контроль качества и безопасности.
Диагностика
Комплексная диагностика подагры включает в себя следующие исследования:
- Осмотр суставов. Проводится с целью определения болезненных участков;
- Общий и биохимический анализ крови. Проводятся с целью выявления воспалительного процесса в организме. Об этом свидетельствуют высокие концентрации лейкоцитов и СОЭ. Биохимический анализ показывает уровень мочевой кислоты и креатинина;
- Рентгенография. Исследование пораженных суставов определяет развитие тофусов, а также наличие участков с разрушенной суставной и костной тканями;
- Ультразвуковое исследование почек. На фоне тяжелого течения подагры ураты могут начать откладываться в почках. Ультразвуковая диагностика позволяет определить патологические очаги в органах;
- Исследование синовиальной жидкости. Необходимо для выяснения этиологического фактора возникшего воспаления.
Дифференциальная диагностика
Достаточно часто подагру принимают за другие заболевания. Это связано со схожестью клинической картины патологий. Дифференциальную диагностику проводят между подагрой и следующими болезнями:
- Гнойным артритом. Возникает после перенесенного инфекционного заболевания. Для гнойного артрита характерна гипертермия. Диагноз уточнятся с помощью дополнительных исследований;
- Ревматоидным артритом. Встречается чаще у женщин, чем у мужчин. Окончательные причины развития патологии до конца не изучены. В отличие от подагры при ревматоидном артрите не повышается концентрация мочевой кислоты;
- Псориатическим артритом. Возникает на фоне кожных проявлений псориаза;
- Пирофосфатной артропатией. Отличается от подагры характерными изменениями на рентгенограмме и в анализе синовиальной жидкости;
- Остеоартрозом. Заболевание не только имеет схожие симптомы, но и может протекать на фоне подагры.
Отличить заболевания и точно поставить диагноз может только врач. Самолечение может привести к усугублению состояния и развитию нежелательных последствий.
Лечение
Врачи Юсуповской больницы проводят комплексную терапию подагры. Она включает следующие составляющие:
- Лекарственные препараты;
- Диетическое питание;
- Коррекцию образа жизни.
Задачами медикаментозной терапии являются:
- Снижение уровня мочевой кислоты;
- Уменьшение выраженности болевого и воспалительного синдромов.
Выбор препаратов осуществляется лечащим врачом в индивидуальном порядке. Учитываются результаты проведенной диагностики. При подагре назначают следующие лекарственные средства:
- Аллопуринол. Действие препарата направлено на снижение уровня мочевой кислоты в крови. Кроме того, аллопуринол разрушает имеющиеся отложения уратов. Он – востребованное лекарственное средство для лечения подагры;
- Фебуксостат. Растворяет соли мочевой кислоты и снижает риск их повторного образования;
- Пробенецид. Чаще всего используют в период ремиссии подагры. Это связано с отсутствием действия лекарства на процесс образования мочевой кислоты;
- Пеглотиказа. Используется в случаях неэффективности остальных лекарственных средств;
- Колхицин. Препарат препятствует скоплению мочевой кислоты в организме. Из-за большого количества побочных эффектов колхицин используется исключительно в целях купирования острого приступа подагры;
- Нестероидные противовоспалительные средства. Снижают выраженность воспаления и оказывают обезболивающий эффект;
- Глюкокортикостероиды. Назначаются с целью купирования острого приступа подагры. В связи с угнетением иммунитета глюкокортикостероиды используются в ограниченном количестве и по строгим показаниям.
Соблюдение определенного питания – важная часть комплексного лечения подагры. В ежедневном меню могут присутствовать:
- Вегетарианские супы;
- Ограниченное количество мяса курицы или утки;
- Постные сорта рыбы;
- Кисломолочные продукты (кефир, ряженка, простокваша, творог);
- Крупы;
- Макароны;
- Достаточное количество свежих овощей и фруктов;
- Орехи;
- Сухофрукты;
- Мед;
- Пастила;
- Морсы, компоты, соки;
- Некрепкий чай.
Соблюдение диеты необходимо не только в период обострения подагры, но и на протяжении всей жизни. Подобным образом удается минимизировать количество рецидивов заболевания.
Для снижения уровня мочевой кислоты больному назначается медикаментозное лечение. Дозировки препаратов подбираются в зависимости от показателей. С целью динамического наблюдения за эффективностью лечения необходимо регулярно определять уровень мочевой кислоты в крови. Снижение ее концентрации свидетельствует о положительных результатах терапии. Контрольные исследования рекомендуется проводить каждые 2-4 недели, а затем 1 раз в 6 месяцев. Доза препаратов постепенно снижается до достижения поддерживающих значений. Полностью отменить прием лекарств удается крайне редко. Чаще всего это сопровождается обострением подагры.
После снижения уровня мочевой кислоты и исчезновения клинических проявлений заболевания пациент может возвращаться к привычной жизни. Для профилактики повторных обострений врачи рекомендуют придерживаться правильного питания и вести активный образ жизни.
Прогноз
Прогноз для жизни при диагностированной подагре благоприятный. Большинство пациентов с заболеванием доживают до преклонных лет. Качество жизни повышается при соблюдении мер профилактики рецидивов заболевания и прохождении регулярного осмотра у врача.
Пройти обследование для выявления подагры можно в Юсуповской больнице. Клиника располагается в Москве. Оборудование больницы позволяет с высокой точностью определить подагру на начальных этапах развития. После получения результатов исследований опытные врачи разрабатывают индивидуальную тактику лечения. Современная терапия помогает быстро облегчить состояние пациента. Используемые препараты отвечают стандартам качества и безопасности. Чтобы записаться на приём к ревматологу, звоните по телефону контакт-центра Юсуповской больницы круглосуточно в любой день недели.
Подагра – заболевание, которое связано с нарушением пуринового обмена. Оно характеризуется повышением концентрации мочевой кислоты в крови (гиперурикемией) и отложением уратов в суставных или околосуставных тканях, почках и других органах. Для выявления подагрических тофусов ревматологи Юсуповской больницы применяют современные методы инструментальной и лабораторной диагностики.
Гистологически тофус при подагре представляет собой мелоподобный узел, который состоит из кристаллов моноурата натрия, белков и мукополисахаридов. Подагрические тофусы образуются при «естественном» течении подагры и отсутствии адекватной уратснижающей терапии через 7–10 лет от начала заболевания. Их частота достигает 34% и нарастает параллельно длительности болезни. Иногда подагрические тофусы могут быть первым клиническим проявлением подагры, предшествуя типичным приступам артрита

Причины и механизм развития
Подагрические тофусы образуются по следующим причинам:
- Неправильного применения уратснижающих лекарственных препаратов (неадекватной дозы, длительности применения, несвоевременного назначения уратснижающих препаратов, применения их в высоких дозах в момент острого приступа, отсутствия ориентации на достижение целевых значений мочевой кислоты);
- Широкой доступности безрецептурного отпуска нестероидных противовоспалительных препаратов, позволяющих быстро купировать первый приступ, в результате чего больной подагрой остаётся вне поля зрения врача-ревматолога;
- Отсутствия профилактики обострений приводит к тому, что пациенты обращаются за медицинской помощью уже на стадии образования тофусов при подагре;
- Низкой приверженности больных систематическому применению уратснижающих препаратов в межприступный период;
- Длительного применения препаратов, которые вызывают повышенное содержание уровня мочевой кислоты в крови (тиазидных и петлевых диуретиков, ацетилсалициловой кислоты, рибоксина).
Подагрические тофусы обусловливают постоянное воспаление в тканях, повышение воспалительных маркеров в синовиальной жидкости, суставе, в крови. В конечном итоге они приводят к эрозивно-деструктивному поражению суставов и формированию нескольких хронических заболеваний, связанных между собой единым механизмом развития.
Недостаточный контроль уровня мочевой кислоты в сыворотке крови приводит к вовлечению в воспалительный процесс все новых и новых суставов. Этот процесс сопровождается формированием внутрикостных и внутрикожных тофусов. Они могут вскрываться, формируя характерные трудно заживающие дефекты кожи. Тофусы при подагре вызывают у пациента физический и эстетический дискомфорт, функциональную недостаточность, снижают качество жизни, трудоспособность пациентов, нередко приводят к инвалидности.
Ревматологи Юсуповской больницы при наличии у пациента подагрических тофусов проводят тщательное мониторирование уровня мочевой кислоты в сыворотке крови, адекватно применяют уратснижающие препараты (прежде всего аллопуринол или фебуксостат), рекомендуют пациенту модифицировать способ жизни. Эти мероприятия приводят к обратному развитию тофусов при подагре, вплоть до их полного исчезновения.
Интенсивную медикаментозную уратснижающую терапию проводят пациентам с серьезными последствиями тофусного поражения суставов. Тяжёлые случаи подагры с образованием тофусов обсуждают на заседании Экспертного Совета с участием профессоров, доцентов, врачей высшей категории. Ведущие специалисты в области ревматологии проводят динамическое наблюдение пациентов, быстро реагируют и гибко назначают препараты в зависимости от клинической ситуации.
Симптомы и диагностика
Дебютом подагры считают острый приступ подагрического артрита, однако у некоторых пациентов заболевание начинается одним или несколькими приступами почечной колики, обусловленными уратным нефролитиазом. «Суставная атака» при первичной подагре возникает на пятом десятилетии жизни человека. Появление её в более раннем возрасте позволяет предположить наличие у пациента ферментативного дефекта метаболизма уратов. Острый подагрический приступ чаще всего провоцируют следующие факторы:
- Травма (потёртость вследствие ношения обуви малого размера);
- Приём избыточного количества алкоголя (особенно вина и пива);
- Острые инфекционные заболевания;
- Хирургические вмешательства;
- Переохлаждение.
Суставная атака может возникнуть внезапно, в любое время суток, но чаще ночью или рано утром. Первый приступ развивается по типу моноартрита первого плюснефалангового сустава, но могут поражаться голеностопные и коленные суставы. Боли носят выраженный характер, резко усиливаются при давлении на сустав. У женщин в дебюте заболевания чаще развивается поражение двух, трёх или многих суставов.
Быстрое нарастание местных симптомов воспаления достигает максимума за несколько часов. У пациента возникает выраженное покраснение в области сустава, напоминающее флегмону. Повышается температура тела, увеличивается скорость оседания эритроцитов и содержание лейкоцитов в крови. Приступ подагры в большинстве случаев завершается через 3-7 суток. По мере прогрессирования заболевания подагрические атаки учащаются и становятся б длительными. У некоторых пациентов подагра протекает без светлых промежутков с быстрым формированием тофусов.
При хронической подагре в патологический процесс постепенно вовлекаются мелкие суставы нижних и верхних конечностей. Болевой синдром выражен в меньшей степени, чем при остром подагрическом артрите. У пациентов возникает тугоподвижность суставов, хруст в суставах, нарушение формы за счёт быстрого деления клеток в мягких тканях суставов.
Хроническая тофусная подагра характеризуется следующими признаками:
- Наличием подагрических тофусов;
- Хроническим артритом;
- Поражением почек;
- Мочекаменной болезнью.
Излюбленным местом локализации тофусов при подагре являются структуры сустава, кожа, почки. Подагрические тофусы могут образовываться практически во всех органах и тканях. В суставах тофусы могут обнаруживаться уже после первого эпизода подагры. Без лечения подагры тофусы развиваются у 50% пациентов. Они часто располагаются в области пальцев стоп, коленных суставов, кистей, ушных раковин. Кожа над тофусом может изъязвляться. Спонтанно выделяется пастообразное содержимое тофуса белого цвета. Раннее появление подагрических тофусов наблюдается при некоторых формах ювенильной подагры, у женщин пожилого возраста, которые принимают мочегонные препараты, при заболеваниях почек, сопровождающихся повышением уровня мочевой кислоты в крови.
Для диагностики подагры при наличии тофусов ревматологи назначают исследование концентрации мочевой кислоты в сыворотке крови. Ключевым моментом диагностики подагры является выявление кристаллов моноурата натрия в синовиальной жидкости. Их поиск проводят в синовиальной жидкости, полученной из воспаленного сустава. При хроническом течении подагры определение кристаллов моноурата натрия из невоспалённого сустава позволяет установить точный диагноз в межприступный период.
На рентгенограммах поражённого сустава в начале заболевания определяется сужение суставной щели, деструкция суставной поверхности. Типичным, но поздним признаком подагры является симптом «пробойника». Патоморфологическим субстратом этого рентгенологического феномена является внутрикостный тофус. Впечатление о кистозном образовании создаётся из-за того, что кристаллы МУН не задерживают рентгеновских лучей. Выявляя «пробойник», ревматологи определяют, как хроническую тофусную стадию болезни. Тофусы при подагре можно увидеть на фото на ногах.

Лечение
Для лечения подагры ревматологи направляют усилия на купирование острого подагрического артрита и проводят систематическую терапию нарушений пуринового обмена. Важным компонентом лечения подагры является соблюдение пациентом диеты с низким содержанием пуринов. При составлении меню диетологи исключают из рациона блюда, приготовленные из печени, мозгов, почек, лёгких, мяса птиц животных, грибных и мясных бульонов, студня.
Пациентам не следует употреблять в пищу рыбу, грибы, острые закуски, приправы, бобы, чечевицу, зеленый горошек, фасоль, соленья. Не рекомендуется употребление крепкого чая, кофе, какао, шоколада. Спиртные напитки ухудшают выведение почками мочевой кислоты и провоцируют приступ подагры. Поскольку подагра почти всегда сопровождается повышением уровня в крови щавелевой кислоты, в рационе пациентов с подагрическими тофусами ограничивают щавель, ревень, шпинат, перец, сельдерей, редис, брюкву. При всех формах подагры назначают обильное питьё: отвар шиповника, яблок, молоко, соки из свежих фруктов, ягод, мочегонный чай.
Лечение острого подагрического приступа начинают как можно раньше, предпочтительно в течение 24 часов от начала артрита. Ревматологи при остром приступе подагры назначают пациентам терапевтические дозы нестероидных противовоспалительных средств или колхицин. При непереносимости этих препаратов или невозможности их применение проводят лечение глюкокортикоидами. Антигиперурикемическая терапия направлена на стойкое снижение концентрации мочевой кислоты в сыворотке крови, предотвращение прогрессирования заболевания, обратное развитие подагрических тофусов.
Пациентов с подагрой госпитализируют в клинику терапии при наличии следующих показаний:
- Артрит, который длится более трёх месяцев, несмотря на адекватную терапию нестероидными противовоспалительными препаратами;
- Лечение артрита и подбор антигиперурикемической терапии у пациентов с тяжелой сопутствующей патологией (сахарным диабетом, артериальной гипертензией, ишемической болезнью сердца, хронической сердечной недостаточностью, почечной недостаточностью);
- Пожилой возраст пациентов.
Тщательный сбор анамнеза, внимательный осмотр пациента и знание диагностических критериев подагры помогают врачам Юсуповской больницы диагностировать заболевание без существенных затруднений. Приём нестероидных противовоспалительных препаратов в сочетании с соблюдением диеты позволяет повысить эффективность лечения острого подагрического артрита и улучшить качество жизни пациентов.
Удаление тофусов при подагре производят на руках, ногах, любой другой части тела. Операцию хирурги выполняют амбулаторно под местной анестезией. Врач из небольшого разреза иссекает сумку с патологическими тканями и с бело-серым содержимым. После промывания растворами антисептиков накладывает косметические швы.
Швы снимают на 7-10 сутки. Ревматологии проводят коррекцию дальнейшего лечения. Удалять тофусы при подагре необходимо своевременно, так как при отсутствии своевременного вмешательства патологические изменения в суставах и окружающих тканях прогрессируют. Это приводит к развитию деформирующего артроза первого плюснефалангового сустава на стопе, коленных суставов и суставах кистей. При наличии подагрических тофусов записывайтесь на приём к ревматологу Юсуповской больницы, позвонив по телефону контакт центра.
Подагра – это болезнь, связанная с нарушением обмена веществ, при которой ураты (соли мочевой кислоты) накапливаются в суставах. Подагру еще во времена Гиппократа называли «болезнью королей», так как неумеренность в еде и спиртном могли позволить себе только знатные люди.
array(6) < ["ID"]=>string(5) "29154" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(650) ["SRC"]=> string(74) "/upload/sprint.editor/355/img-1653227876-8784-164-podagra-i-genetika-1.jpg" ["ORIGIN_SRC"]=> string(74) "/upload/sprint.editor/355/img-1653227876-8784-164-podagra-i-genetika-1.jpg" ["DESCRIPTION"]=> string(0) "" >
По статистике, в России подагрой болеет каждый 3 человек из 1000. Чаще всего этому заболеванию подвержены мужчины, достигшие 40 лет. Женщины тоже болеют подагрой, но, как правило, после менопаузы. По сути, подагра является одной из разновидностей патологий костно-суставной системы, причиной которой является отложение солей.
Заболевание влияет на все суставы, начиная от суставов пальцев рук до суставов пальцев ног.
Основной причиной возникновения подагры является злоупотребление либо едой (мясом, копченостями, субпродуктами (печенью, почками), бобами, рыбно-соленой пищей, фасолью, шоколадом), либо спиртными напитками. Причиной могут также являться:
- Отягощённая наследственность;
- Характер питания;
- Повышение уровня мочевой кислоты в крови.
К группе риска относятся люди, имеющие:
Заболевание желудочно-кишечного тракта
Люди с малоподвижным образом жизни
Во время течения заболевания происходит накапливание производных мочевой кислоты (кристаллы уратов) в суставах, тканях, органах и других системах организма. Нарушение целостности сустава (частичное или полное разрушение) происходит из-за того, что урат кристаллизуется и откладывается в виде мелких частичек.
Большое содержание мочевой кислоты в организме человека происходит по нескольким причинам:
- Абсолютно здоровые почки не выводят огромное количество мочевой кислоты;
- Мочевая кислота выбрасывается в нормальном количестве, но почки не могут её вывести из организма.
В Юсуповской больнице оказывают современную и эффективную медицинскую помощь пациентам со всеми ревматическими болезнями, в том числе и пациентам с подагрой. В больнице работают квалифицированные ревматологи с многолетним опытом клинической работы. В Юсуповской больнице проводят качественную лабораторную диагностику и инновационные инструментальные методы исследования (ультразвуковая диагностика, магнитно-резонансная томография, компьютерная томография и прочие), которые позволяют распознать развитие ревматических заболевания на ранних стадиях.
array(6) < ["ID"]=>string(5) "29155" ["WIDTH"]=> int(1110) ["HEIGHT"]=> int(737) ["SRC"]=> string(62) "/upload/sprint.editor/08b/img-1653228004-5651-300-dsc-5751.jpg" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/08b/img-1653228004-5651-300-dsc-5751.jpg" ["DESCRIPTION"]=> string(0) "" >
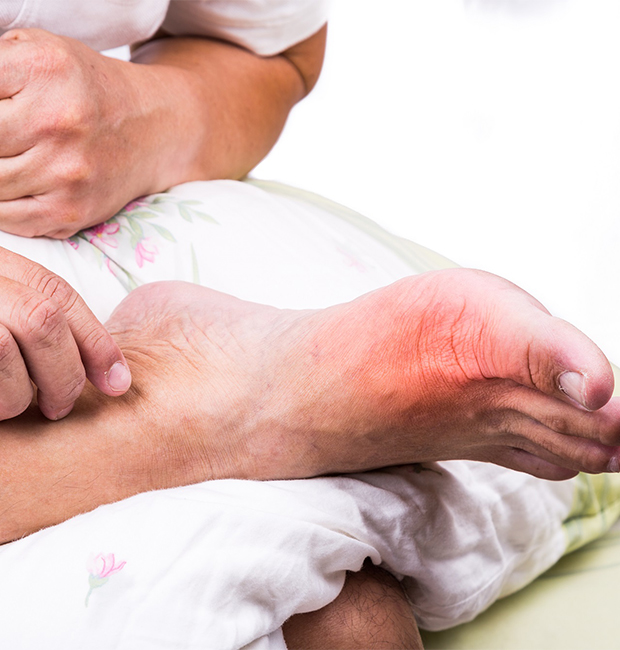
Что такое подагра у мужчин на ногах?
Подагра, как правило, имеет хроническое течение, поэтому полностью излечить её практически невозможно. Данное заболевание проявляется чаще на ногах. У мужчин подагра характеризуется следующими симптомами:
- Острая боль в суставах, усиливающаяся в утреннее время;
- Покраснение и отечность первого пальца;
- Скованность в конечностях;
- Ограничение подвижности;
- Подъем артериального давления;
- Повышение температуры тела;
- Чувство жара;
- Потеря аппетита;
- Частая смена настроения.
array(6) < ["ID"]=>string(5) "29156" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(642) ["SRC"]=> string(86) "/upload/sprint.editor/c8b/img-1653228036-6491-840-c951616eaba0dad11d051ca79e3a3b53.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/c8b/img-1653228036-6491-840-c951616eaba0dad11d051ca79e3a3b53.jpg" ["DESCRIPTION"]=> string(0) "" >
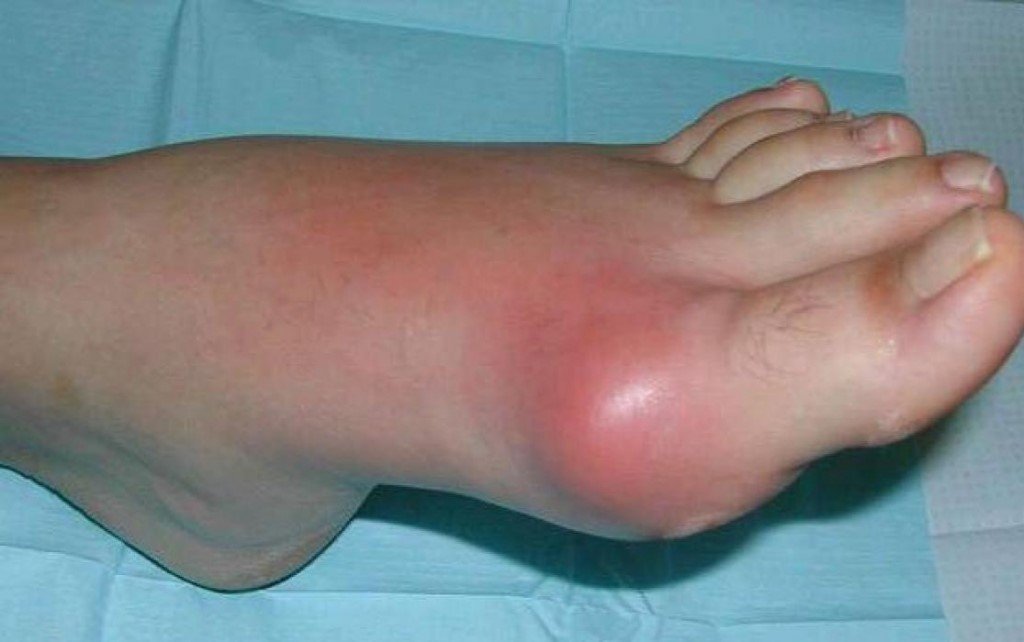
Помимо того, что больных беспокоит сильнейшая боль, во время приступа сустав начинает распухать, краснеть, кожа в этой области становится ярко-красной или багряной, теплой или горячей на ощупь. Даже незначительное прикосновение к воспаленному месту или минимальное движение в суставе причиняют невыносимую боль. После нескольких дней мучительной боли (3-4 дня) симптомы резко прекращаются, будто ничего и не было.
Однако спустя определенное количество времени боль также внезапно возобновляется. Причем, если в начале интервалы между приступами были достаточно длительными (от одного месяца до года), а сами атаки подагрического артрита непродолжительные, то со временем клиническая картина меняется в худшую сторону. Атаки становятся более длительными, а интервалы между ними более короткими.
В конце концов, наступает такой момент, когда боль в суставах имеет постоянный характер, а светлые промежутки между приступами практически исчезают. Данное состояние носит название «подагрический статус», или хронический подагрический артрит. При хроническом подагрическом артрите наступает разрушение суставного хряща, а в рядом расположенных костях образуются специфические дефекты — «пробойники», представляющие собой полость, заполненную микрокристаллами урата натрия.

array(6) < ["ID"]=>string(5) "29157" ["WIDTH"]=> int(300) ["HEIGHT"]=> int(289) ["SRC"]=> string(86) "/upload/sprint.editor/c47/img-1653228123-8194-474-8d257c9f016d4951efb7ba4865ec874f.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/c47/img-1653228123-8194-474-8d257c9f016d4951efb7ba4865ec874f.jpg" ["DESCRIPTION"]=> string(0) "" >
На фото симптом «пробойника» на кости первого пальца ноги
Кристаллы урата натрия могут также накапливаться под кожей, образовывая белесоватые твердые узелки (тофусы), которые заполнены кашицеобразной массой. Такие тофусы часто образуются вокруг пораженного сустава.
Фото: тофусы вокруг суставов пальцев ног
В особенно запущенных ситуациях подагра может дать осложнения на почки, так как в них тоже могут откладываться ураты, что приводит к мочекаменной болезни, а иногда и к пиелонефриту (воспалению почек).
У мужчин подагра встречается гораздо чаще и в более раннем возрасте, по сравнению с женщинами. Мужская половина человечества подвержена этой патологии уже к 40 годам.
Что такое подагра у женщин на ногах?
Под воздействием провоцирующих факторов у женщин нарушаются естественные процессы выделения мочевой кислоты и поступления ее в организм, уровень мочевины в крови при этом значительно повышается. Это объясняется недостаточной выработкой эстрогенов, которая в женском организме начинается в период менопаузы. Поэтому подагрой чаще всего болеют женщины после 50 лет при остром дефиците полового гормона и патологиях эндокринной системы. Основными симптомами являются:
- Образование тофусов (накопление уратов в суставных тканях);
- Нефролитиаз (скопление мочевины в почках с последующим образованием конкрементов);
- Подагрическая (уратная) нефропатия.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Как вылечить подагру на ногах в Москве?
Чем лечить подагру на ногах знают врачи-ревматологи Юсуповской больницы. В борьбе с острыми воспалениями суставов врачи Юсуповской больницы применяют сразу несколько фармакологических групп:
- Нестероидные противовоспалительные средства (такие как Ибупрофен, Индометацин, Диклофенак);
- Урикозурические препараты (с целью снижения содержания мочевой кислоты) - Антуран, Бутадион, Кетазон;
- Кортикостероиды (Преднизолон, Дексаметазон, Триамцинолон).
Уколы при подагре на ногах используются для купирования болевого синдрома. Выбор препарата при этом зависит от состояния здоровья пациента и особенности болевого порога человека, который определяет непосредственно врач.
В качестве вспомогательной терапии подагры ревматологи рекомендуют ежедневно на ночь наносить йодную сетку на пораженные участки. Таким образом можно уменьшить очаги воспаления, ускорить процесс ремиссии и ослабить приступ боли. Для усиления эффекта необходимо в йод добавить аспирин, и готовым составом регулярно смазывать пораженные суставы.
В Юсуповской больнице активно применяются физиотерапевтические методы лечения, которые эффективно снимают воспаление, сокращают число атак, предотвращают застойные явления уратов натрия и восстанавливают пораженные ткани суставов. С этой целью в больнице имеется:
- Электрофорез;
- Фонофорез;
- Ультрафонофорез;
- Тепловые процедуры;
- Магнитотерапия;
- Амплипульс;
- Ультразвук.
Врачи Юсуповской больницы подберут индивидуальную программу правильного питания, которая будет исключать продукты, провоцирующие возникновение подагрического приступа. Ревматологи больницы распишут лечебную физкультуру с целью возобновления прежней подвижности суставов, нормализации кровообращения и обменных процессов в организме, а также укрепления мышечного аппарата пациента.
Если у Вас подагра большого пальца ноги и Вы нуждаетесь в лечении, обращайтесь за помощью к специалистам Юсуповской больницы. Врачи проведут полное обследование, которое будет включать в себя:
Общий анализ крови
Общий анализ мочи
Анализ крови на мочевую кислоту
Исследование внутрисуставной жидкости (синовиальной)
Анализ крови на печеночные и почечные пробы, триглицериды, холестерин
Рентген-диагностика воспаленных суставов
Ревматологи Юсуповской больницы на протяжении многих лет успешно занимаются лечением подагры на ногах у жителей России. В больнице имеется современное оборудование и вежливый медперсонал, который обеспечит комфортное пребывание в стационаре. Записаться на прием и консультацию можно по телефону.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Ревматология. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг..
- Багирова, Г. Г. Избранные лекции по ревматологии / Г.Г. Багирова. - М.: Медицина, 2011. - 256 c.
- Сигидин, Я. А. Биологическая терапия в ревматологии / Я.А. Сигидин, Г.В. Лукина. - М.: Практическая медицина, 2015. - 304 c.
Профильные специалисты
Заведующая терапевтическим отделением. Врач-терапевт, кардиолог, онколог.

В поликлинику Клинической больницы скорой медицинской помощи №15 г. Волгограда в начале сентября 2019 года обратилась пациентка П. 58 лет.
Жалобы
Женщина жаловалась на боли в суставах рук и ног, отёчность стоп, голеностопных суставов с ограничением движений. Болезненность в суставах чаще возникает спонтанно, реже в связи с нагрузкой. Пациентка характеризует боль как острую, нестерпимую.
Симптомы беспокоят и ночью, и днём, усиливаются при нагрузке. В последние годы боли в ногах стали развиваться даже во время ходьбы, нередко от тесной обуви. Анальгетики плохо купируют болевой синдром.
Анамнез
Со слов пациентки, впервые она заболела более 10 лет назад, когда рано утром, во время сна, появилась резкая, острая боль в левом плюсне-фаланговом суставе стопы с ограничением движений. Любая попытка встать на ногу сопровождалась нестерпимой яркой болью. Длился первый эпизод обострения заболевания в течение недели, затем самостоятельно купировался. В поликлинике врач говорил о возможной подагре с поражением суставов, однако полного обследования и лечения пациентка не прошла (было много работы). По рекомендации врача пыталась соблюдать диету и принимала аллопуринол (противоподагрический препарат) курсами по 1-2 месяца без титрования дозировки (т.е. без определения наименьшей эффективной дозы). Из-за появления кожных реакций в виде крапивницы после приёма аллопуринола пациентка самостоятельно отменила препарат.
Гемотрансфузии (переливания крови) отрицает. В семье никто не страдал подагрой. Беременностей и родов у женщины не было. Замужем, детей нет. Муж болен гепатитом С. В возрасте 46 лет пациентка перенесла овариэктомию (удаление яичника) с ампутацией матки.
Обследование
Габитус (внешний облик) уставшей женщины, выглядит старше своего биологического возраста. Лицо гиперемировано (покрасневшее), имеется умеренная гипертрофия слюнных околоушных желёз. Телосложение нормальное. В области межфалангового сустава третьего пальца правой кисти наблюдается синовит (воспаление) с образованием "мягкого" тофуса (уплотнения доброкачественного характера). В области плюсне-фаланговых суставов, больше слева, имеется выраженное изменение формы суставов с девиацией (искривлением) больших пальцев кнутри и формированием подвывихов. Тофус в области плюсне-фалангового сустава левой стопы 3*3 см, безболезненный при пальпации. Артериальное давление (АД) 170\110, пульс 90 ударов в минуту. Дыхание везикулярное, хрипов нет. Частота дыхательных движений 16 в минуту. Живот мягкий, безболезненный при пальпации. Печень по краю рёберной дуги. Размеры по Курлову — 10*8*8. Стул, диурез (объём мочи) в норме.
⠀•⠀Скорость оседания эритроцитов (СОЭ) — 88 мм\ч; ⠀•⠀Лейкоциты (Le) — РНК 5,0 х 10^9/л; ⠀•⠀Эритроциты (Er) — 3,8 х 10^12/л; ⠀•⠀Гемоглобин (HGB) — 102 г/л; ⠀•⠀Тромбоциты (Tr) — 437 х 10^9/л; ⠀•⠀Моноциты — 13 %; ⠀•⠀АЛТ — 5 Ед/л; ⠀•⠀АСТ — 19 Ед/л; ⠀•⠀Билирубин прямой — 2,1 мкмоль/л; ⠀•⠀Билирубин общий — 7,1 мкмоль/л; ⠀•⠀РНК вируса гепатита С (РНК HCV) — не обнаружено; ⠀•⠀Суммарные антитела к Treponema pallidum (сифилису) — отрицательно; ⠀•⠀Креатинин — 105 мкмоль/л, ⠀•⠀Мочевина — 10 ммоль/л, ⠀•⠀Мочевая кислота — 590 мкмоль/л; ⠀•⠀С-реактивный белок (СРБ) — 40 мг/л ; ⠀•⠀Ревматоидный фактор (РФ) — 5 МЕ/мл;
Диагноз
Подагрический артрит, тофусная форма, подострое течение. Подагрическая нефропатия. Хроническая болезнь почек (ХБП) 3 стадии. Симптоматическая гипертензия (повышение артериального давления) 2 степени. Риск 4 (означает, что риск развития сердечно-сосудистых осложнений у пациента в течение следующих 10 лет более 30 %).
Что такое узловатая эритема? Причины возникновения, диагностику и методы лечения разберем в статье доктора Загидулины Марии Валерьевны, дерматолога со стажем в 13 лет.
Над статьей доктора Загидулины Марии Валерьевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Узловатая эритема — это воспаление подкожно-жировой клетчатки, которое сопровождается появлением болезненных пальпируемых подкожных узелков красного или фиолетового цвета. Чаще всего они появляются на голенях, иногда в других областях.
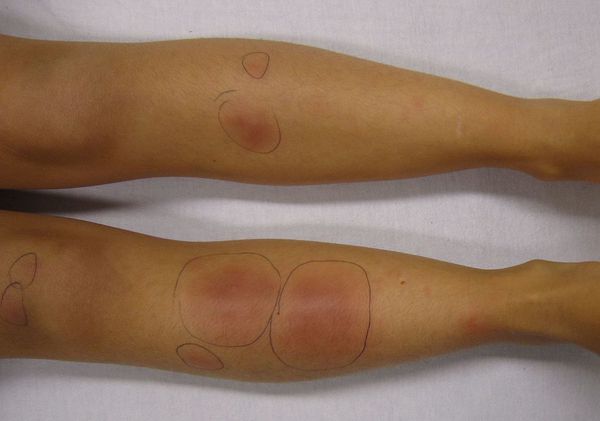
Это заболевание обусловлено повышенной иммунной реакцией организма на возбудителя [1] [3] . Несмотря на многочисленные исследования данной патологии, причины возникновения узловатой эритемы и механизм её развития изучены недостаточно. Однако существует теория о том, что основной причиной узловатой эритемы могут быть различные инфекционные заболевания.
Таблица 1. Причины узловатой эритемы.
К факторам риска появления узловатой эритемы относятся грибковые заболевания, воспалительные заболевания желудочно-кишечного тракта, нарушения гормонального фона, туберкулёз, приём различных лекарственных средств [2]
Важную роль играют провоцирующие факторы, такие как смена климата, переходное время года, стрессы, перепады температуры (переохлаждение), варикоз нижних конечностей и др. Заболевание имеет сезонность, обычно появляется ранней весной и поздней осенью, что обусловлено частыми простудными заболеваниями, ангинами, снижением иммунитета.
Заболеваемость узловатой эритемой в разных странах может варьировать от 1 до 5 случаев на 100 000 населения в год [12] . Это зависит от распространённости болезней, которые могут вызвать узловатую эритему, в конкретной местности. В основном узловатая эритема выявляется у людей 20-30 лет [2] [12] . Именно в этом возрасте человек впервые встречается со многими инфекциями.
Женщины, которые имеют ген HLA В8, более подвержены возникновению узловатой эритемы, что может подтверждать факт наследственной предрасположенности к данному заболеванию [4] . HLA (Human Leukocyte Antigen — человеческий антиген лейкоцитов) отвечает за распознавание чужеродных клеток и активацию иммунного ответа на них. При запуске этого механизма мы видим клиническую картину воспаления, причиной которого является реакция иммунной системы.
Известно, что HLA В8 располагает к нескольким группам заболеваний, в том числе к узловатой эритеме. И так запрограммировано, что чаще он встречается у женщин [11] . Именно поэтому женщины болеют гораздо чаще, чем мужчины (примерно в 3-6 раз) [12] . Если не брать в расчёт изменение генома, то узловатая эритема встречается пропорционально одинаково у мужчин и женщин, так как стрептококковой инфекции и другим заболеваниям они подвержены одинаково.
Узловатая эритема чаще выявляется у населения Европы, в частности в Скандинавии, при этом у азиатов её диагностируют редко, так как ген HLA B8 у них почти не встречается [11] [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы узловатой эритемы
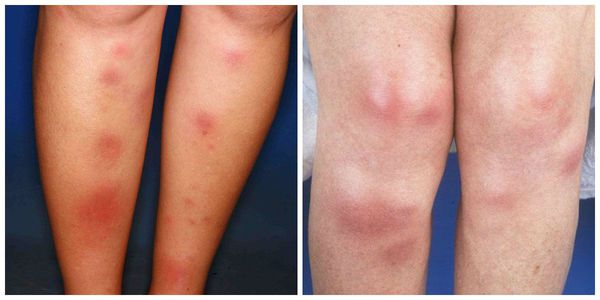
Узелки могут сливаться между собой, образуя красные уплотнения. В редких случаях они распространяются на кожу бёдер, задней поверхности рук, шеи и даже лица [6] . Узлы прощупываются нечётко, так как вокруг них имеется отёк [7] . По центру узлы имеют возвышение. Как правило, на 3-10 день узлы становятся плотными и болезненными, поэтому их часто принимают за абсцессы. Но уже на 10-14 день они постепенно размягчаются и спадают.
На 10-14 день узлы из красных превращаются в синие или сине-багровые, что визуально напоминает обычный синяк. Вся клиническая картина держится примерно 14-20 дней, после этого кожа на месте узлов и вокруг них начинает шелушиться [9] . Такой симптом довольно характерен для узловатой эритемы, что позволяет диагностировать её и на поздних стадиях. Язв не возникает, что также является диагностически важным признаком при постановке диагноза. Параллельно могут беспокоить боли в суставах и мышцах.
На месте узлов, как правило, ничего не остаётся, они исчезают бесследно. Повторное возникновение узловатой эритемы наблюдается нечасто [6] .
Для детей характерно более лёгкое течение болезни, узлов обычно немного. Боли в суставах бывают редко [7] .
Патогенез узловатой эритемы
Кожа — это показатель здоровья всего организма, поэтому любые изменения должны направлять врача и пациента на поиск их причины.
Узловатая эритема начинается с того, что бактерии, вирусы или другие агенты попадают в организм. Они могут проникнуть извне или из очага инфекции, который находится в организме, например в кишечнике, миндалинах и т. д. В ответ на их внедрение срабатывает иммунная система, начинают вырабатываться антитела — белки, которые связываются с антигенами (возбудителями), маркируют их или нейтрализуют самостоятельно. Комплексы, состоящие из антител и антигенов, называются циркулирующими иммунными комплексами (ЦИК). С током крови ЦИК разносятся по организму и задерживаются в различных органах и тканях. В том числе иммунные комплексы оседают в подкожно-жировой клетчатке, стенках сосудов и вокруг венул, находящихся в соединительнотканных перегородках подкожной клетчатки .
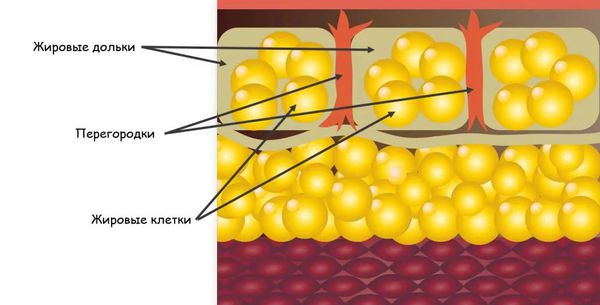
В результате возникает избыточная иммунная реакция местного характера, которая характеризуется воспалением и повреждением тканей. Это приводит к образованию узлов на коже.
Сочетание воспалительного процесса с расширением сосудов обусловливает красное окрашивание узлов в первые дни заболевания, а изменения в подкожно-жировой клетчатке приводит к образованию узлов, которые прощупываются под кожей [4] . По некоторым источникам инфекционные агенты параллельно могут вызывать развитие васкулита (воспаления стенок сосудов), что усугубляет течение узловатой эритемы [5] .
Можно сделать вывод, что большую роль в процессе развития узловатой эритемы играет чрезмерный иммунный ответ организма на внедрение инфекции, вируса или другого возбудителя. Как это происходит, до сих пор до конца не изучено. И почему организм реагирует так бурно, тоже точно неизвестно.
Классификация и стадии развития узловатой эритемы
По возникновению узловатая эритема бывает двух видов::
- Первичная (идиопатическая) — узловатая эритема протекает самостоятельно, без наличия других заболеваний.
- Вторичная — есть основное заболевание, на фоне которого возникла узловатая эритема.
Таблица 2. Узловатая эритема по течению и клиническим проявлениям.
Заболевание проходит три стадии:
Осложнения узловатой эритемы
Осложнения узловатой эритемы напрямую связаны с основным заболеванием. Нужно отметить, что и сама узловатая эритема является следствием запущенного процесса в организме.
Опасность острой узловатой эритемы заключается в её переходе в хроническую форму, так как при рецидивирующем характере заболевания возможно тяжёлое течение.
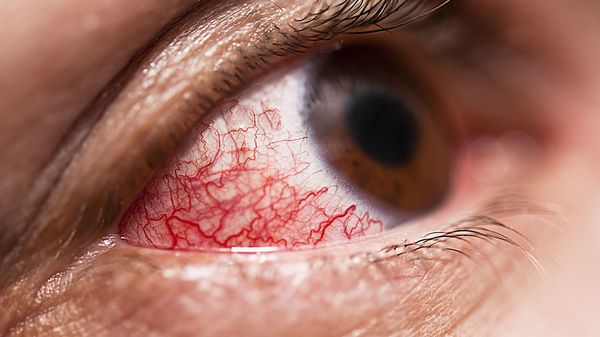
В единичных случаях осложнением патологии у детей может быть поражения глаз. В основном речь идёт о патологии переднего отрезка глаза: эписклерит (воспаление соединительного слоя между склерой и конъюнктивой), пигментная эпителиопатия (снижение остроты зрения вследствие появления множественных очагов сероватого или беловатого цвета) [9] .
Диагностика узловатой эритемы
Диагностика узловатой эритемы начинается со сбора анамнеза. При этом необходимо учитывать:
- чем болел пациент в последнее время, не было ли заболевания, которое могло спровоцировать узловатую эритему.
- приём лекарственных препаратов;
- наследственность;
- заболевания печени, поджелудочной железы;
- поездки в другие страны, смена климата и т. д.
Минимальный перечень лабораторных исследований:
- Общий анализ крови. Как правило, показывает повышение скорости оседания эритроцитов (СОЭ), что отображает картину воспаления. Лейкоциты чаще остаются в пределах нормы.
- Биохимический анализ крови: печёночные ферменты (АЛТ, АСТ), амилаза, липаза, трипсин, ферритин. Печень является индикатором очищения организма, изменения показателей печени показывают нарушение процессов в организме.
- Иммунологическое обследование:
- С-реактивный белок (СРБ) — белок острой фазы воспаления, повышается при развитии узловатой эритемы и при некоторых других заболеваниях. Одним из первых повышается в крови, говорит об общем процессе воспаления, не является специфичным, а лишь направляет врача в диагностике заболевания.
- Антистрептолизин О (АСЛ-О). Повышение этого показателя говорит о наличии стрептококковой инфекции в организме, в частности гемолитического стрептококка, который вызывает ангины, тонзиллит, фарингит и другие инфекции, которые могут спровоцировать развитие узловатой эритемы. Увеличение АСЛ-О в крови можно увидеть через неделю от начала заболевания (например ангины). Для достоверности анализ сдают двукратно, с интервалом 2-4 недели. Если уровень значительно повышен, это подтверждает причину возникновения узловатой эритемы
Для исключения воспалительного процесса в организме выполняют следующие исследования:
- Внутрикожный туберкулиновый тест. Реакция манту выполняется всем для исключения туберкулёза [7] .
- Рентгенограмма или компьютерная томография органов грудной клетки. Данное обследование зависит от жалоб, от клиники, оснащения больницы др. В некоторых случаях могут провести рентгенограмму, а затем при необходимости компьютерную томографию. В других случаях сразу выполняют КТ внутренних органов для исключения и\или выявления саркоидоза [8] .
- Биопсия узла (редко). Гистологический анализ показывает наличие или отсутствие характерных клеток для узловатой эритемы в материале [7] .
Дифференциальная диагностика проводится со следующими заболеваниями:
- кольцевидная эритема;
- клещевая мигрирующая эритема;
- эритема Базена;
- гранулематозный саркоидоз;
- ревматологические заболевания;
- рожа;
- узелковый полиартериит;
- спонтанный панникулит;
- синдром Свита [7] .
Лечение узловатой эритемы
Как будет проходить лечение, амбулаторно или стационарно, зависит от жалоб пациента, клинической картины и тяжести заболевания.
Показания к госпитализации:
- Неэффективное амбулаторное лечение.
- Ухудшение клинической картины, распространённость кожного процесса, его усиление.
- Наличие основного заболевания, которое обострилось и ухудшает самочувствие пациента [7] .
В остальных случаях лечение и необходимое дообследование проводят в амбулаторных условиях.
Лечение включает в себя:
- Постельный режим. Он необходим, так как долгое хождение или сидение вызывает у пациента выраженную отёчность ног, которая усиливается, при этом нарастает боль в ногах. В связи с этим рекомендуется по возможности держать ноги в приподнятом положении, а при значительном дискомфорте бинтовать их обычными или эластическими бинтами или носить эластические чулки [8] .
- Лекарственная терапия. Обычно проводится симптоматическое лечение, либо лечение, зависящее от основного заболевания, при его выявлении. Может включать:
- Для обезболивания — НПВС (нестероидные противовоспалительные средства).
- Одновременно назначаются сосудистые препараты ( пентоксифиллин ) для улучшения микроциркуляции, что способствует более быстрому разрешению процесса.
- В случаях с выраженным отёчным синдромом к лечению добавляют мочегонные препараты.
- При необходимости назначают антибактериальные, противовирусные препараты [7] .
- В условиях стационара включают инфузионную терапию.
- Назначаются витамины, препараты кальция для поддержания иммунитета и снижения реактивности организма.
- Местно на узлы применяют:
- раствор диметилсульфоксида 33 % (аппликации);
- НПВС мази и гели;
- клобетазола дипропионат 0,05 % (мазь);
- ангиопротекторы для улучшения микроциркуляции ( "Троксевазин") .
- Физиотерапевтические методы : электрофорез, фонофорез с гидрокортизоном 1 % (мазь) на узлы [7] .
При хроническом течении терапия направлена большей частью на лечение основного заболевания. Оно проводится по клиническим общепринятым рекомендациям. Следует разобраться в причине возникновения узловатой эритемы, выявить возбудителя, тогда врач сможет назначить лечение, которое будет направлено на профилактику рецидивов. В следующие 2-3 месяца после окончания терапии пациентам нужно беречь своё здоровье, так как процесс снова может активироваться.
Учитывая инфекционную природу заболевания, важным направлением в исследованиях, посвящённых узловатой эритеме, является разработка различных схем и методов антиинфекционной терапии в комплексном лечении рассматриваемой патологии [10] .
Прогноз. Профилактика
Прогноз для жизни при узловатой эритеме в большинстве случаев благоприятный. Как правило, при остром течении заболевание резко возникает и так же резко исчезает без последствий для организма. Рецидивы заболевания возникают редко. Иногда они наблюдаются при узловатой эритеме, связанной со стрептококковыми или нестрептококковыми инфекциями верхнего респираторного тракта. В некоторых случаях хроническое течение возможно у пациентов с заболеваниями сердечно-сосудистой системы [8] . В этом случае прогноз полностью зависит от особенностей заболевания, сил организма и эффективности лечения.
С целью профилактики узловатой эритемы при возникновении ангин, гайморитов и герпетических инфекций нужно обязательно обращаться к врачу, делать анализы для выявления возбудителя, проходить терапию, специфичную для данного возбудителя. Так можно обезопасить себя от возникновения узловатой эритемы и многих других процессов.
Профилактика рецидивов в первую очередь направлена на полноценное лечение основного заболевания, также важно избегать провоцирующих факторов. После основного лечения следует наблюдаться у дерматолога и необходимых специалистов, продолжать лечение с профилактической целью и проходить полное клиническое обследование до нормализации показателей анализов.
Рекомендуется защищаться от простудных заболеваний, повышать иммунитет, для этого сбалансированно питаться, заниматься физической активностью, особенно в течение года после болезни. При плохом самочувствии или ОРВИ обращаться к своему лечащему врачу для предотвращения рецидива. Врачам следует аккуратно назначать вакцинации и новые лекарственные средства [3] .
Читайте также:

