Почему у ребенка прозрачная кожа
Обновлено: 28.04.2024
В клинической практике детских кардиологов часто одним из определяющих признаков при диагностике бывает оттенок кожных покровов. Например, синеватый цвет свидетельствует о недостатке кислорода в крови. Посинение кожи на отдельных участках у детей должно вызвать у родителей настороженность, потому что данный симптом сигнализирует чаще всего о скрытых патологиях сердца. Совсем не обязательно дожидаться появления других нарушений, которые будут действовать убедительней, чем изменение оттенка кожных покровов.
Взрослые должны понимать, что многие врожденные аномалии, в том числе и пороки сердца, могут у детей протекать бессимптомно. Но лояльность сердечных патологий продолжается недолго, так как нарушенный кислородный обмен отражается на жизненных функциях всех органов. По мере роста маленького человека ситуация только усугубляется. Поэтому прогноз зависит во многом от действий взрослых: чем раньше они покажут ребенка детскому кардиологу, тем больше шансов на полное выздоровление.
Цианоз: основные виды и их особенности
В медицине существует особая классификация, применяемая для определения степени цианоза, которую используют врачи при диагностике. Данный признак подразделяется на несколько групп по разным параметрам.
В зависимости от места распространения цианоз бывает двух типов:
- Тотальный цианоз охватывает все кожные покровы.
- Местный или региональный цианоз распространяется на коже определенных участках. По этому признаку посинение, в свою очередь, подразделяется на два подвида:
- центральный цианоз обычно дислоцируется возле рта и около глаз.
- периферическая синюшность (акроцианоз)отмечается на отдаленных участках: пальцах и ногтях конечностей, мочках ушей.
Для цианоза характерен разный уровень выраженности. Например, при стремительном нарастании кислородного голодания он проявляется остро, а хронический тип развивается постепенно в течение многих лет.
Основные причины появления цианоза у детей
Прежде, чем перечислять возможные факторы, способные повлиять на изменение окраски кожи, следует узнать, как формируется создание индивидуального оттенка. В этом процессе участвует красящий пигмент (меланин) и сеть капилляров. Иными словами, цвет кожи у каждого человека зависит от уровня содержания этого природного красителя, а также от расположения периферических кровеносных сосудов, питающих дерму.
Также не последнюю роль играет сам состав крови. Известно, что главная функция этой биологической жидкости заключается в переносе кислорода. Происходит этот процесс с привлечением белка гемоглобина, который входит в состав эритроцитов, то есть красных кровяных телец.
Обогащенная в легких кровь (артериальная) отличается ярким алым цветом. Но во время прохождения по кровеносным магистралям количество кислорода снижается, поэтому алый оттенок меняется на темно-вишневый цвет. И это уже венозная кровь. При нарушенном кислородном обмене в тканях скапливается именно венозная кровь, что определяет синюшную окраску кожи.
Застой такой крови объясняется двумя причинами:
- Нарушение кровообращения с недостаточным венозным оттоком. Данное нарушение в большей степени характерно для патологий дыхательной и сердечно-сосудистой системы.
- Нарушенный газообмен в легких. Этот тип нарушения связан исключительно с заболеваниями органов дыхания, или он развивается при поражении центра, регулирующего дыхательные функции.
Кожные покровы обретают синюшный оттенок у альпинистов, потому что в атмосфере на большой высоте содержание кислорода катастрофически снижается.
При каких патологиях появляется цианоз
Чаще всего синюшный оттенок кожи является спутником сердечно-сосудистых заболеваний у детей. Но при некоторых патологиях органов дыхания этот признак тоже ярко выражен. Перечислим самые часто встречающиеся болезни:
- врожденные пороки сердца;
- аритмии;
- кардиомиопатия;
- миокардиты;
- пороки сердечных клапанов;
- ишемия;
- бронхиальная астма;
- бронхиолит;
- пневмония.
У маленьких детей цианоз в большинстве случаев обусловлен врожденным пороком сердца, сформированным еще в период внутриутробного развития. Поэтому у новорожденного младенца появляется характерная для данной патологии синюшность уже в первые минуты после рождения. Благодаря современным технологиям, сегодня есть возможность выявить подобные отклонения у плода в период беременности.
Приобретенные пороки сердца часто развиваются как осложнение других патологических процессов. Например, на кровообращение оказывают влияние эндокринные заболевания. Поражения центральной нервной системы тоже могут отразиться негативно на сердечной деятельности и кровоснабжении внутренних органов.
Когда обращаться к врачу
Даже малейшее изменение цвета кожных покровов или слизистых — это тревожный звоночек. Родителей должен насторожить мраморный оттенок кожи не только на лице, но и на других участках тела ребенка. Например, у младенцев первых месяцев жизни при проблемах сердца интенсивный цианоз отмечается на пяточках и ногтях. Помимо изменившегося цвета кожных покровов, следует обратить внимание на следующие особенности:
- беспричинное беспокойство малыша;
- вялость;
- холодный пот;
- плохое сосание груди;
- одышка (у грудничков она проявляется четко при кормлении).
У детей первого года жизни отмечается плохая прибавка в весе. О наличии сердечных патологий у ребенка красноречиво говорит отставание в физическом развитии.
Все перечисленные здесь симптомы могут иметь разную степень выраженности, но наблюдательные родительные не пропустят изменения цвета кожи у ребенка.
В большинстве случаев заболевания органов дыхания и сердечно-сосудистые проблемы у детей лечат несколько специалистов одновременно. Но консультация кардиолога необходима при любом развитии событий. Родителям следует обратиться именно к этому специалисту при появлении цианотичности у ребенка.
В калининградской частной поликлинике "Эдкарик" работают детские кардиологии, имеющие многолетний практический опыт. Своевременное проведение диагностических мероприятий позволит точно определить причину синюшной окраски кожи у детей разного возраста. В нашей клинике используются самые передовые методы диагностики:
- ЭКГ;
- Эхокардиография;
- УЗИ;
- КТ и МРТ;
- Рентгенография органов грудной клетки.
Проведение диагностики сердечных патологий включает лабораторные исследования. Родители тоже могут внести существенную лепту в этот важный процесс. Ведь маленькие дети в силу возраста не могут описать симптомы, которые их беспокоят. Внимательные мамы и папы заметят, когда появился цианоз, и какими другими патологическими явлениями сопровождался данный симптом в разное время.
Остается добавить, что многопрофильный детский центр "Эдкарик" известен не только в Калининграде. К нам приезжают на консультацию и лечение маленькие пациенты из других регионов РФ и даже из стран ближнего зарубежья. Комфортные условия и высокий сервис обслуживания станут залогом быстрого выздоровления.
Мраморная кожа у младенца редкое явление. Но каждым родителям, которым довелось столкнуться со зрелищем, когда у их чада кожные покровы покрыты красно-фиолетовой сеточкой, пришлось пережить немало тревог, прежде чем они выяснили причину такой аномалии. Излишне паниковать при обнаружении мраморности кожи у грудничка не стоит, но и источник такой реакции эпидермиса все же выяснить нужно. Виновником мраморности кожных покровов может быть как физиологические, так и патологические процессы кровеносной системы ребенка. И если о физиологических причинах возникновения мраморности кожи у новорожденных волноваться не стоит, то патологическое состояние понадобится лечить. Исследуем, что представляет собой мраморная болезнь, ее симптомы, причины и лечение.
Чем отличается мраморная болезнь и мраморность эпидермиса у младенцев
Из-за похожей терминологии многие считают идентичной патологией мраморную болезнь и мраморный цвет кожи у новороженного. Но по своей сути эти отклонения имеют разный патогенез. Что такое мраморная болезнь? Очень опасная патология, такая как мраморная болезнь остеопетроза, характеризуется рассеянным уплотнением костной системы, по причине которого нарушается костномозговое кроветворение, а сами кости становятся ломкими. Заболевание остеопетроза смертельный диагноз, потому как лекарства, полностью исцеляющего этот недуг нет. А детки, страдающие такой генетической аномалией, редко доживают до возраста подростка.

Ранняя диагностика мраморной болезни у детей позволяет контролировать патологический процесс, выраженный переломами костей, неправильным их сращиванием, деформацией скелета и иными нарушениями. Смертельный мрамор наблюдается на срезе пораженной кости, отсюда и название болезни.
Мраморное заболевание опорно-двигательного характера обусловлено генетической аномалией, которая выражается в избыточном формировании костной ткани.
Мраморность кожи грудных детей ― это уже совсем другая патология и связана она с разбалансировкой сосудистой системы. Причины мраморности кожи у ребенка могут быть физиологическими либо патологическими. От этого зависит, нужно ли лечить малыша от сосудистой патологии или мраморная кожа у грудничка является временным явлением.
Физиологические причины мраморной кожи у детей
Иногда, ввиду особенности физиологии, конкретный ребенок имеет сосудистую систему, которая располагается близко к поверхности кожных покровов. Помимо этого, мраморная кожа у ребенка может быть следствием несовершенной терморегуляции. Поэтому когда изменяется температура окружающей среды в особенности в сторону похолодания, у младенца может наблюдаться мраморность кожных покровов. Особенно выражено просматривается рисунок в периферической зоне кровообращения, то есть на ногах и руках малыша.

Все эти факторы приводят к тому, что капиллярная сетка становится видимой.
Дети, предрасположенные к проявлениям мраморности на коже:
- Появившиеся на свет в результате затяжных родов с осложнениями.
- Которые при родах имели сильную нагрузку на шейный отдел и голову.
- Испытывавшие кислородное голодание в период вынашивания либо в процессе родов.
- Перенесшие внутриутробное инфицирование.
- Родившиеся раньше положенного срока.
Еще одной причиной мраморности кожи у ребенка является наследственность. Если один из родителей или тем более оба имеют вегетососудистые нарушения, то ребенку с большой степенью вероятности может передаться по наследству это патологическое состояние. Вегетососудистая дистония ― это не заболевание, а скорее синдром. ВСД может сопровождать человека всю жизнь, выражаясь в нервно-гуморальном расстройстве сердечно-сосудистой системы.
Особенного лечения вегетососудистая дистония не требует, понадобится приучить ребенка с самого раннего возраста к здоровому образу жизни и питания. Помогут правильный распорядок дня, закаливание и спортивные мероприятия. Мраморность кожных покровов у крохи первых месяцев жизни должна самостоятельно исчезнуть по достижению им полугодовалого возраста. Если мраморный сосудистый рисунок не проходит, то это является красноречивым признаком наличия сердечной или сосудистой патологии. Но лучше, конечно, не дожидаться шести месяцев, чтобы проверить пройдет мраморная кожа или нет, а заранее удостовериться у врача в причинах подобной сосудистой реакции организма.
Патологические причины мраморности кожи у ребенка
Физиологическую мраморность кожных покровов младенца лечить не требуется. Если в помещении прохладно, то достаточно растереть кожу малютки либо потеплее его одеть, чтобы тон кожного покрова восстановился. В случае, когда причиной появления сосудистого рисунка на теле крохи, стал перекорм, нужно просто уменьшить порции еды или увеличить промежутки между кормлением и все пройдет. Но когда вне зависимости от вышеперечисленных мероприятий симптомы мраморной кожи у новорожденного не исчезают, то стоит повнимательней изучить свое чадо на предмет обнаружения у него признаков сердечно-сосудистой патологии.
Тревожные симптомы патологической мраморности кожных покровов ребенка:
- Увеличение или снижение температуры тела.
- Обильное отделение пота.
- Возбужденное состояние.
- Выраженная вялость.
- Запрокидывания головки.
- Синева в области носогубного треугольника.
- Наряду с бардово-фиолетовым сосудистым рисунком, основной тон кожи бледный.
Эти симптомы могут указывать на следующие патологии:
- Прогрессирование анемии.
- Врожденные патологии.
- Генетические отклонения.
- Эцефалопатию перианатальную.
- Увеличенное внутричерепное давление.
- Пороки сердца либо врожденные сосудистые отклонения.
- Расстройство костеобразования (рахит).
В ситуации, когда мраморность кожных покровов у новорожденного связана с патологиями, понадобится определить конкретный источник проблемы. Лечащим врачом должно быть назначено полное обследование грудничка.
А по результатам тщательного исследования организма младенца, обязательно назначение индивидуальной терапии.
Чаще всего причиной множества патологий является кислородная недостаточность во внутриутробном развитии или асфиксия, возникающая при сложных и затяжных родах. Даже непродолжительная гипоксия во время беременности или нехватка кислорода при длительной родовой деятельности, способны привести к непредсказуемым неврологическим расстройствам у ребенка, в том числе и к сосудистым нарушениям в виде мраморной кожи.
Если причина мраморности кожных покровов в физиологии младенца, то задачей родителей является позаботиться о полноценном формировании сосудистого тонуса у своего ребенка. Это предназначение легко осуществимо, благодаря регулярному проведению массажных манипуляций, частым и продолжительным прогулкам на свежем воздухе, умеренным закаливаниям, плаванию и прочим полезным мероприятиям. Важно помнить, что крепкий иммунитет и здоровые привычки, заложенные с детства, вознаградят усилия родителей в течение всей полноценной жизни их чада.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бледность кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Бледностью называют такое состояние, когда кожа человека становится светлее, чем обычно. Так называемое побледнение кожных покровов может быть как физиологической реакцией на стресс или погодные условия, так и симптомом развития тех или иных патологических процессов в организме.
Бледность кожи, сопровождающаяся быстрой утомляемостью, слабостью, головокружением, потерей аппетита и снижением веса, - весомый повод для обращения за медицинской помощью.
Разновидности бледности кожи
Общепринятой классификации бледности кожи не существует, поэтому специалисты ориентируются на причины, вызывающие данное состояние.
Возможные причины бледности кожи
Кожа может бледнеть под влиянием ряда факторов.
- Стресс. У некоторых людей психоэмоциональное напряжение, сильное волнение вызывает побледнение кожных покровов, что объясняется спазмом сосудов.
- Климат. Недостаток солнца чреват снижением выработки меланина и дефицитом витамина Д, которые не в последнюю очередь влияют на здоровье кожи.
- Возраст. С возрастом снижается эластичность кожи и сосудов, ухудшается кровоснабжение кожных покровов, и они бледнеют.
- Малоподвижный образ жизни вызывает замедление кровотока, в результате чего все органы, включая кожу, испытывают недостаток кислорода.
- Анемия – снижение уровня гемоглобина и количества эритроцитов, красных кровяных телец.
В группе риска - вегетарианцы, люди, придерживающиеся строгой диеты или злоупотребляющие алкоголем, беременные, пожилые люди, пациенты после операции на кишечнике.
Бледность кожных покровов – один из основных симптомов анемии, кроме того, пациенты отмечают ломкость волос и ногтей, сухость кожи, слабость, головокружение.
- Анемия может наблюдаться при хронической кровопотере у больных с язвенной болезнью и гинекологическими патологиями. По сути, любой воспалительный процесс в желудочно-кишечном тракте приводит к нарушению всасывания питательных веществ, что, в свою очередь, становится причиной анемии и авитаминоза.
- Болезни сердечно-сосудистой системы приводят к нарушению кровообращения в органах и тканях и снижению тонуса сосудов, в результате чего наблюдается бледность кожи.
- Снижение гормональной активности щитовидной железы влияет на всасывание железа в кишечнике, что вызывает анемию и бледность кожи.
- Интоксикация организма на фоне инфекционных заболеваний может вызывать побледнение кожных покровов.
- Онкологические заболевания часто сопровождаются бледностью кожи вследствие анемии. Опухоль может вызывать кровотечение или увеличивать потребление организмом железа и витаминов. Онкологические заболевания крови часто начинаются c анемии и выраженной бледности вследствие вытеснения нормальных клеток крови, в том числе эритроцитов, раковыми клетками.
- анемия;
- гастрит, язвенная болезнь желудка;
- болезни кишечника (колит, болезнь Крона, состояние после удаления части кишечника, болезнь Уиппла);
- хронические болезни почек;
- сердечно-сосудистые заболевания;
- цирроз печени;
- гипотиреоз;
- миома матки, эндометриоз, нарушения менструального цикла;
- геморрой;
- лейкоз.
Диагностика и обследования при бледности кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогут установить точную причину бледности кожи.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (для диагностики анемии).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Купероз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Купероз (расширенные капилляры, «сосудистые звездочки», couperose-prone skin, сouperosa) — это стойкое расширение мелких капилляров с утолщением и выраженным снижением эластических свойств их стенок, а также застоем крови. Локализуются так называемые сосудистые звездочки обычно на носу, щеках и скулах.
Женщины сталкиваются с этой патологией чаще мужчин, особенно часто купероз встречается у обладательниц тонкой и бледной кожи.
Разновидности купероза
Купероз бывает врожденным и приобретенным.
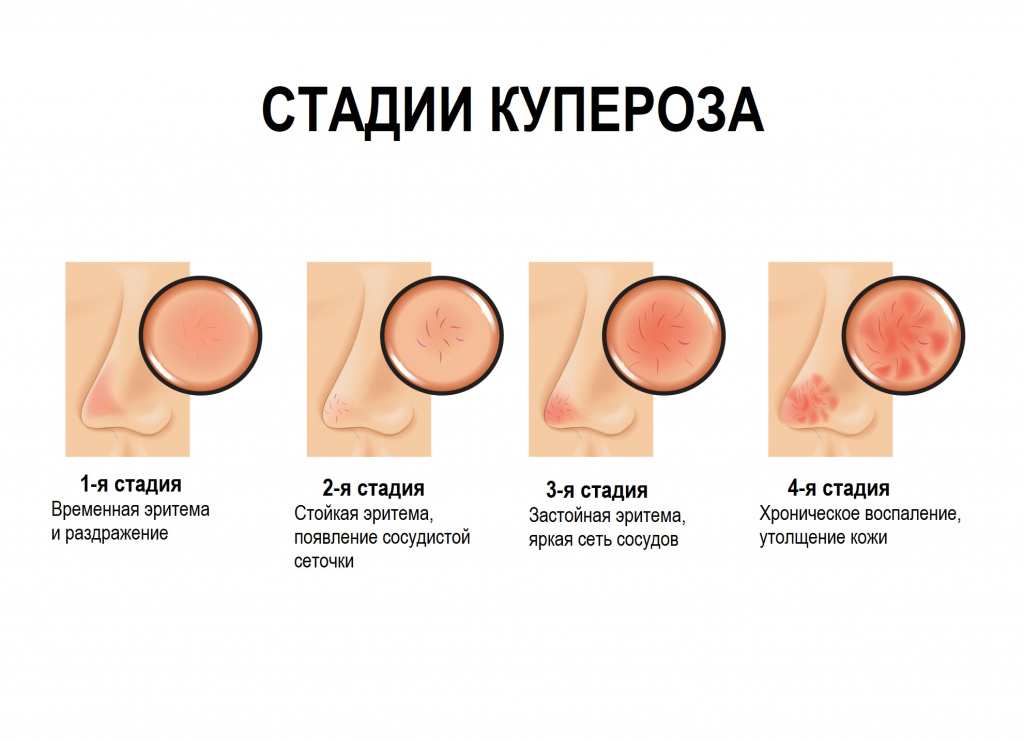
Различают 4 стадии купероза:
1-я стадия — для нее характерно усиление чувствительности кожи, при определенных условиях (например, в жарком помещении с сухим воздухом) на лице может появляться временная эритема и раздражение, а на их фоне визуализируется небольшое количество расширенных капилляров.
2-я стадия — эритема становится стойкой, постепенно расширяющиеся капилляры объединяются в сеточку, а сосуды становятся ярко окрашенными.
3-я стадия — появляется застойная эритема с отчетливой сосудистой сеточкой; кожа приобретает бледный сероватый оттенок, наблюдаются воспалительные элементы.
4-я стадия — в патологический процесс вовлекаются сосуды по всей поверхности лица, кожа утолщается, становясь грубой.
Возможные причины купероза
Этиологические факторы появления купероза можно разделить на эндогенные и экзогенные.
К эндогенным факторам относится наследственная предрасположенность. Уменьшение эластичности сосудистой стенки является генетически детерминированным состоянием, которое усиливаться под действием внешних воздействий — например, тепла или холода. Врожденный купероз может свидетельствовать о наличии гормонального дисбаланса, соматических заболеваний, слабости клапанного аппарата вен нижних конечностей и др.
Экзогенными факторами, приводящими к развитию купероза, являются заболевания сердечно-сосудистой системы, болезни печени, нарушения в работе эндокринной системы, например болезни щитовидной железы. Патологическая выработка половых гормонов во время менопаузы или беременности может послужить причиной развития купероза. К ломкости сосудов в некоторых случаях приводит прием гормональных контрацептивов. Нарушение микроциркуляции мелких сосудов, в том числе и подкожных, - одно из проявлений сахарного диабета.
Аутоиммунные заболевания, некоторые болезни желудочно-кишечного тракта повышают риск купероза.
На кожу, склонную к куперозу, негативно влияет как резкий перепад температур, так и слишком холодная или жаркая погода. Пребывание под прямыми солнечными лучами, как и посещение солярия, может оказать пагубное воздействие на состояние сосудистого русла.
Ни для кого не секрет, что злоупотребление алкоголем и курением опасно для здоровья. Однако у людей со слабыми сосудами эти вредные привычки могут вызвать значительное ухудшение состояния кожи.
Следует внимательно относиться к своему питанию - кофе, острая, жирная пища и газированные напитки в значительной степени осложняют течение купероза.
Есть данные о том, что нарушение микробиоты кожи провоцирует дисфункцию эпидермального барьера, в результате которой повышается чувствительность кожи к внешним факторам и развивается купероз.
К каким врачам обращаться при куперозе
При появлении так называемых сосудистых звездочек следует обратиться к врачу-дерматологу. Однако, учитывая, что данное состояние могут вызывать различные причины и заболевания, порой требуется консультация терапевта , гастроэнтеролога , кардиолога , эндокринолога .
Диагностика и обследования при куперозе
Для назначения правильного лечения врач должен внимательно опросить пациента, выяснить наличие вредных привычек, хронических заболеваний и наследственной предрасположенности, уточнить режим и характер питания.
Для постановки диагноза при подозрении на сопутствующие патологии врач может назначить следующие обследования:
-
биохимический анализ крови (при подозрении на болезни печени и панкреатит);
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительное заживление раны: причины, диагностика и способы лечения
Определение
Регенерация (восстановление) кожи и тканей – важный и сложный физиологический процесс. Он зависит от площади и глубины повреждения, сопутствующих заболеваний и многих других факторов.
Длительно незаживающие раны привносят существенный дискомфорт в повседневную жизнь, поскольку им сопутствуют боль, отек, истечение из раны прозрачной жидкости, крови или гноя, неприятный запах из раны, чувство распирания в поврежденной области.
Разновидности незаживающих ран
В зависимости от причины возникновения все длительно незаживающие раны можно разделить на травматические (появившиеся в результате механической травмы, ожога и т.д.) и трофические (появившиеся в результате нарушения кровообращения в пораженной области).
Возможные причины длительного заживления ран
Длительное заживление ран является симптомом многих патологических состояний, характеризующихся нарушением нормальных физиологических процессов регенерации тканей.
Факторы, влияющие на заживление ран:
- Возраст оказывает прямое влияние на процесс восстановление тканей. У детей раны заживают гораздо быстрее, чем у пожилых людей. Это связано с более активным обменом веществ в организме ребенка по сравнению с взрослыми.
- Масса тела влияет на обменные процессы в организме. Жировая ткань не нуждается в интенсивном кровообращении, поэтому увеличение ее количества в несколько раз относительно нормы (ожирение) ведет к замедлению регенерации тканей и частым осложнениям течения раневого процесса. При крайне низкой массе тела наблюдается замедление обмена веществ в организме за счет уменьшения количества энергии, следовательно, все раны заживают медленнее.
- Адекватное кровообращение в области повреждения обеспечивает ткани достаточным количеством питательных веществ и кислорода для восстановления. Недостаточный приток артериальной крови и нарушенный отток венозной крови существенно замедляют течение раневого процесса и способствуют развитию различных осложнений. Длительное сдавливание тканей при нахождении в вынужденном положении (например, у лежачих больных) приводит к развитию пролежней, которые также характеризуются продолжительным заживлением.
- Инфицирование раны нарушает процесс регенерации за счет активного размножения микроорганизмов, их воздействия на ткани и постоянной активации выраженного воспалительного процесса. Образуется большое количество гнойного экссудата, формируются участки некроза и нарастает общая интоксикация.
- От состояния иммунитета зависит адекватность воспалительной реакции и способность организма противостоять присоединению вторичной инфекции.
- Сопутствующие заболевания, такие как сахарный диабет, тяжелые инфекции, нарушения в системе кроветворения, сердечная и дыхательная недостаточность, замедляют регенерацию за счет нарушения образования и доставки необходимых веществ в область раны, а также выведения токсичных продуктов обмена из организма.
- Применение некоторых лекарственных средств и видов лечения может оказывать существенное влияние на нормальное течение процесса заживления раны. Так, бесконтрольное применение обезболивающих (нестероидных противовоспалительных препаратов) может привести к замедлению регенерации из-за подавления воспалительных процессов, которые в норме происходят в любой ране. Применение лучевой и химиотерапии также может стать причиной замедленного заживления ран, так как погибают не только опухолевые клетки, но и клетки, отвечающие за регенерацию тканей. При этом сама злокачественная опухоль забирает большое количество питательных веществ на свой рост, что негативно сказывается на всех процессах в организме.
-
Хроническая венозная недостаточность (также проявляющаяся варикозным расширением вен) - одна из самых распространенных причин длительно незаживающих ран на ногах. Нарушается венозный отток от нижних конечностей и доставка питательных веществ к тканям, нарастает гипоксия (снижение притока кислорода к тканям). Впоследствии возникают обменные нарушения в тканях и формируются длительно незаживающие трофические язвы.
Людям, страдающим хронической венозной недостаточностью, требуется постоянный тщательный уход за кожей, а при возникновении трофической язвы - профилактика увеличения раневой поверхности и ее инфицирования.
Диагностика и обследования при длительном заживлении ран
В большинстве случаев врач назначит необходимый комплекс лабораторно-инструментальных методов исследования.
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

