Почему дерматит на одной руке
Обновлено: 30.04.2024
Дерматит на руках – это воспаление кожи, для которого характерны высыпания на тыльной стороне кистей, ладонях, пространствах между пальцами, запястьях и предплечьях (реже – плечах). Подобные высыпания чаще встречаются при контактном, аллергическом и атопическом дерматите.
Причины и симптомы дерматита на руках
Причина контактного дерматита на руках – механическое, физическое, химическое или биологическое воздействие на кожу: ношение металлических украшений, латексных или шерстяных перчаток, воздействие бытовых средств, сока растений, пыльцы, ультрафиолетового излучения, холода, косметики, например, лака для ногтей или крема для рук.
Аллергический дерматит на руках развивается под воздействием аллергенных веществ, попадающих внутрь организма, – медикаментов, пищевых продуктов, пыли, химических испарений. В этом случае острое воспаление кожи называется токсидермией. Аллергический дерматит рук нередко развивается у людей, имеющих предрасположенность к другим аллергическим заболеваниям, например, к бронхиальной астме, сезонным аллергиям и т. д. Появление очагов поражения кожи на руках может занять от нескольких минут до нескольких месяцев после попадания аллергена в кровоток.
Генетически обусловленная гиперчувствительность иммунной системы к определенному фактору – причина атопического дерматита.
Дерматит на руках сопровождают яркие симптомы. Первый из них – зуд, который приводит к расчесыванию кожи. На ней появляются покраснения, жжение, мелкие водянистые пузырьки или волдыри. Суставы на руках – пальцы и запястья – становится трудно сгибать из-за их отечности, кожа теряет эластичность, и появляются глубокие мокнущие трещины. Руками становится сложно двигать, даже их мытье или надевание перчаток причиняет боль. Кроме того, из-за неприятных ощущений и зуда нарушается сон, больной может просыпаться несколько раз за ночь.
Дерматит на руках фото
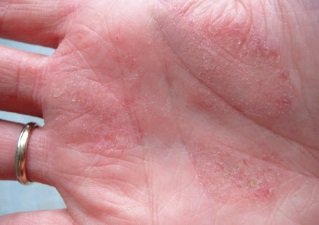
Фото 1.
Дерматит ладоней.
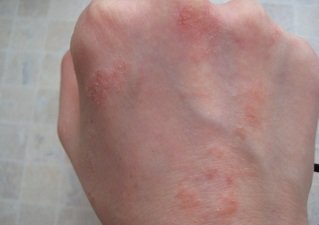
Фото 2.
Дерматит тыльной стороны кисти.
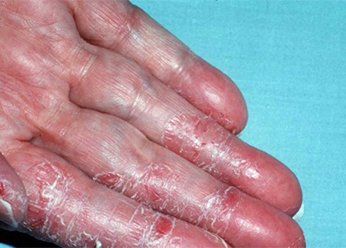
Фото 3.
Дерматит на руках.
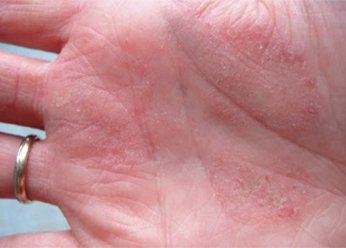
Фото 4.
Дерматит на руках.

Причины появления дерматита: контакт с агрессивной химической средой.

Длительное нахождение при низком температурном режиме.
Дерматит на руках – это не только физическая, но и косметическая проблема. Большую часть времени руки видят посторонние люди, которые могут реагировать на сыпь, папулы и расчесы совершенно по-разному. Переживания и психологический дискомфорт пациента усугубляют течение болезни. По статистике, группу риска составляют женщины, живущие в больших городах, однако дерматит на руках может появиться у любого человека вне зависимости от пола, возраста, и образа жизни.
Помимо психических факторов лечение дерматита на руках затрудняет даже гигиена и контакт с окружающей средой: с воздухом (который может быть пыльным, сухим и т. д.), чистящими средствами, водой, различными поверхностями, порой загрязненными. Именно поэтому дерматит называют болезнью цивилизации: развитие промышленности, появление новых средств бытовой химии привело к тому, что человек постоянно сталкивается с новыми видами чистящих, моющих, красящих, клеящих средств. Даже правила гигиены, столь необходимые в современном городе, могут сослужить плохую службу пациенту с дерматитом на руках. Общественные и домашние туалеты, деньги, ручки дверей и поручни – контакт с этими объектами, во-первых, повышает риск инфицирования больной кожи, а во-вторых, делает необходимым частое мытье рук, что приводит к пересыханию, шелушению, растрескиванию кожного покрова.
Через ранки, образовавшиеся на месте расчесов или лопнувшей пересохшей кожи, в кровь может проникнуть инфекция. В свою очередь это может привести к тяжелым последствиям для организма, вплоть до общего падения иммунитета и распространения дерматита на другие участки тела.
Лечение дерматита на руках - подбор терапии
Подбор терапии при воспалении кожи рук зависит от формы и тяжести заболевания. Первый шаг к выздоровлению – это определение аллергена и прекращение контакта с ним. Если реакцию вызывают пищевые продукты, назначается гипоаллергенная диета, если бытовые химические средства или чернила, краски, то необходимо использовать резиновые перчатки при работе с ними. Если дерматит на руках проявляется при контакте с определенным металлом, стоит заменить его на другой или вовсе отказаться от украшений. Нередко для легкой степени контактного дерматита этого лечения достаточно, чтобы избавиться от симптомов. Более серьезные случаи болезни требуют медикаментозного лечения и наблюдения врача-дерматолога.
Второй этап терапии заключается в снятии острой стадии воспаления, при которой наблюдаются сильнейший зуд, вздутие и покраснение кожи, даже боль. Назначаются препараты для внутреннего и внешнего применения.
Препараты для внутреннего применения
Так, для торможения воспалительных процессов и снижения пагубного воздействия аллергенов назначаются таблетированные антигистамины. В зависимости от степени поражения препараты назначаются на срок от 2 недель до нескольких месяцев. Для лечения дерматита на руках применяются средства различных поколений.
Антигистаминные препараты первого поколения (дифенгидрамин, мебгидролин, хлорпирамин, клемастин, ципрогепадин, прометазин, квифенадин) оказывают мощный противозудный и противоотечный эффект, а также снижают мышечный тонус и провоцируют сонливость. Их рекомендуют для терапии в остром периоде.
Препараты второго поколения практически не влияют на нервную систему и не снижают физическую активность, однако могут негативно повлиять на работу сердца, поэтому их нельзя принимать людям с кардиологическими заболеваниями и пожилым пациентам. К противоаллергическим средствам второго поколения относятся терфенадин, астемизол, акривастин, диметенден, лоратадин.
При невозможности обеспечить пациенту постельный (домашний) режим лечения назначаются антигистамины третьего поколения. Они не влияют на работу мозга и сердечной мышцы, а значит, их можно принимать людям, чья работа связана с умственной деятельностью. На фармацевтическом рынке антигистамины третьего поколения представляют цетиризин, фексофенадин, дезолоратадин, хифенадин.
Для быстрого выведения аллергенов из организма назначаются препараты, стабилизирующие работу желудочно кишечного тракта. Сорбенты впитывают и выводят из организма токсины, скопившиеся в печени и кишечнике. К ним относится активированный уголь, энтеросгель.
Препараты для внешнего применения
Дерматит на руках часто сопровождает зуд, усиливающийся в ночное время. Многие пациенты жалуются на пробуждение среди ночи и невозможность заснуть снова. В таких случаях рекомендуется перед сном надевать хлопчатобумажные перчатки и принимать легкое снотворное на растительной основе.
Острый воспалительный процесс снимается посредством глюкокортикоидных мазей или кремов. В зависимости от тяжести поражения назначаются применение препаратов слабого или среднего действия. Если поражение кожи распространяется и затрагивает не только кожу рук, но и остальные части тела, необходимо применение гормональных препаратов сильного действия. Так как дерматит на руках сопровождается отеками и жжением, чаще пациентам назначают кремы. Благодаря своей структуре они оказывают охлаждающий эффект, что способствует снижению отечности, и быстрое противозудное действие. К слабым гормонам относится гидрокортизон, к средним – преднизолон, флуокортолон, предникарбат. Глюкокортикоидные кремы применяются ограниченное количество времени, чаще не дольше недели.
Снятие острого воспаления – это лишь первая ступень терапии. Для хронической стадии также характерны зуд (пусть и не такой интенсивный) и, главное, сухость кожи. Сухость провоцирует шелушение и трещины, мешающие заживлению кожного покрова. Для нормализации обменных процессов в коже, в том числе водного баланса, необходимо прибегать к дополнительному увлажнению. Наибольший эффект приносит нанесение кремов после гигиенических процедур. Под воздействием теплой (но не горячей) воды эпидермис размягчается, а корки растворяются и отходят.
Однако стоит заметить, что мытье рук мылом приведет скорее к негативному результату, так как щелочь иссушает кожный покров и, попав в ранки, вызывает пощипывание и отделение экссудата. Деликатный уход обеспечивают специальные лечебно-косметические средства для ухода для воспаленной кожи. Так, гель для тела «Лостерин», который можно использовать и в качестве мыла для рук, не содержит поверхностно-активных веществ, отдушек и красителей. А 4 вида растительных масел в его составе, нафталан обессмоленный и экстракт японской софоры обеспечивает и очищение, и бактерицидное действие, и увлажнение кожи. В остром периоде рекомендуется очищать кожу рук мицеллярной водой и чистыми мягкими салфетками.
После проведения водных процедур кожу аккуратно промакивают (не вытирают!) полотенцем и наносят увлажняющий крем. При дерматите кожи рук полезны кремы с содержанием растительных масел и пантенола, которые создают на поверхности кожи тонкую жировую пленку и не позволяют жидкости испаряться. Растительные масла можно наносить на кожу в виде примочек, либо они могут входить в состав кремов. Традиционно в дерматологии применяют оливковое, льняное, облепиховое, подсолнечное масло, масла авокадо и жожоба. Кроме того, необходимы средства с добавлением растительных экстрактов и витаминов. Эти компоненты обеспечивают питание кожных клеток и ускоряют регенерацию. Кожный зуд помогают снять препараты с дегтем, нафталаном, салициловой кислотой, цинком.
Восстановлению эпителиальных клеток способствуют препараты с прополисом. Это природное средство обладает десенсибилизирующими, противовоспалительными и регенеративными свойствами благодаря составу. Прополис содержит флавоноиды, ароматические и жирные кислоты, свободные аминокислоты, белки, спирты, минеральные вещества, сахара, витамины, стероиды, множество микроэлементов. Однако мази, спреи и кремы с прополисом можно назначать только тем людям, у которых отсутствует аллергия на мед и цветочную пыльцу. В иных случаях средство может вызвать тяжелую аллергическую реакцию.
В большинстве случаев хронический дерматит на руках поддается наружной фитотерапии. Ее можно совместить с проведением гигиенических манипуляций. Например, после вечернего душа полезно принимать ванночки для рук с экстрактами или настоями хвои, цветов ромашки, коры дуба, календулы, березовых почек, череды, корня лопуха, листьев подорожника, почек тополя, медуницы. После 10-минутного приема ванночек кожу рук также сушат полотенцем и наносят увлажняющий крем.
Крем Лостерин при лечении дерматита на руках
Средства природного происхождения необходимо использовать каждый день в течение нескольких недель и даже месяцев в зависимости от тяжести болезни. Важно, чтобы они не имели синтетических отдушек, а их активные компоненты быстро проникали вглубь эпидермиса. Этим требованиям полностью удовлетворяет крем «Лостерин», предназначенный для ежедневного ухода, увлажнения и защиты кожи рук. Миндальное масло обеспечивает регуляцию водного баланса. Экстракт софоры японской снижает интенсивность воспаления и шелушения, а нафталан обессмоленный является натуральным продуктом, который более 100 лет применяется в комплексном лечении дерматитов. Нафталан обладает бактерицидными, сосудорасширяющими и регенеративными свойствами, а в комплексе с мочевиной и салициловой кислотой оказывает мощный противозудный эффект. Для гигиенических процедур людям с дерматитом компания «Гринвуд» предлагает гель для душа «Лостерин», который не содержит щелочи, не раздражает кожу и оказывает десенсибилизирующее действие.
Дерматит на руках – неприятное заболевание, которое может тревожить любого человека.
Правда, как отмечают медицинские работники, страдают от недуга в основном представительницы женского пола.
Под дерматитом понимают воспалительный процесс, который затрагивает кожные покровы.
Чем лечить дерматит на руках, часто интересуются пациенты у своих лечащих врачей, и каковы симптомы этой болезни.
Какие мази помогут, и есть ли народные рецепты, способные избавить от заболевания?
Причины дерматита на руках
Многих пациентов волнуют причины развития заболевания. Ведь симптомы редко появляются на пустом месте.
Как отмечают врачи, факторов, способствующих развитию патологии, может быть несколько.
Выделяют, например:
- Различные физические раздражители
В эту обширную группу входят физические явления, такие как трение, действие некоторых видов облучения, температурный режим.
Лучший пример действия физических факторов – дерматит холодового типа.
Развивается из-за резкого спазма периферических сосудов на холоде.
Отсутствие полноценного кровотока быстро приводит к воспалительной реакции.
- Раздражители биологической природы
В эту группу обычно входят различные растения.
Самый наглядный пример – действие крапивы на кожные покровы любого человека.
Однако важно иметь в виду, что симптомы патологии могут появляться и при контакте с другими растениями.
- Раздражители химического происхождения
В повседневной жизни мы постоянно сталкивается с различными химическими агентами.
Они могут вызывать негативную реакцию со стороны кожных покровов.
В первую очередь стоит вспомнить средства для стирки белья, а также для мытья посуды.

Подобные средства способны вызывать шелушение и раздражение кожных покровов, что и является яркой картиной дерматита.
Список аллергенов очень обширен и вариабелен для каждого отдельного человека.
Люди могут страдать от аллергии, проявляющейся поражениями кожи.
При контакте, например, с животными, пыльцой, продуктами питания, некоторыми медикаментами, косметическими средствами и др.
Предугадать, какой агент внешней среды станет аллергеном для того или иного человека бывает не просто сложно, но и вовсе невозможно.
Атопическая предрасположенность также может вести к поражению кожи.
Более того, в значительном числе случаев в качестве основополагающего фактора выступает именно она.
А остальные факторы лишь способствуют тому, чтобы заболевание расцветало буйным цветом.
Различные хронические патологии внутренних органов, эндокринные заболевания, неполадки в работе организма – все это может привести к тому, что кожный покров ответит воспалительной реакцией на любое стороннее воздействие.
В связи с этим при оценке тяжести и выборе способов его лечения стоит учитывать также общее состояние организма человека.
Дерматит у взрослого на руках может появляться по огромному числу причин.
Задача врача – установить их и дать рекомендации по грамотному прекращению воздействия на организм вредных факторов.
Дерматит на руках: разновидности болезни
Многие пациенты задаются вопросом о том, какие виды дерматита на руках встречаются в медицинской практике.
Вариантов заболевания очень много.
В первую очередь недуг принято делить на несколько разновидностей в зависимости от причины.
Наиболее часто диагностируются:
При атопии основной фактор развития заболевания – генетический.
Именно из-за наличия предрасположенности пациент страдает от проявлений патологии.
Контактный вариант – еще один частый вид заболевания, диагностируемый дерматологами.
В этом случае патология развивается из-за того, что кожные покровы пациента достаточно часто контактируют с различными раздражающими агентами.
Это могут быть, например, моющие и стирающие средства, неподходящие ткани и др.
О солнечном типа заболевания говорят в том случае, если у пациента появляются признаки патологии после пребывания на солнце.
В зависимости от того, насколько сильно выражена болезнь, даже кратковременное пребывание на солнце может приводить к негативным последствиям.
Заболевание аллергической природы развивается в том случае, если руки пациента контактируют с чем-либо, на что у него аллергия.
Это может быть, например, какой-либо продукт питания, неверно подобранный крем, мазь для ухода за кожей и др.
Существует множество других вариантов заболевания, которые знает любой хороший врач-дерматолог.
Важно также деление патологии на острую и хроническую.
Хронический дерматит на руках обычно имеет рецидивирующее течение.
Поддается лечению значительно сложней, чем острый вариант патологии.
Симптоматика дерматита рук
Симптомы поражения рук должны быть хорошо известны любому человеку.
Это поможет своевременно обнаружить заболевание и обратиться к врачу.
В результате удастся предотвратить переход острой формы в хроническую.
Об остром процессе говорят обычно следующие жалобы:
- интенсивный зуд в проблемной зоне, появление жжения, болевых ощущений;
- изменение цвета кожных покровов в зоне негативного воздействия на красный или темно-розовый;
- появление специфического отека, который в зависимости от тяжести болезни может значительно варьироваться по выраженности;
- сильный дерматит на руках может проявляться пузырьками, которые со временем лопаются, оставляя после себя болезненные, длительно заживающие эрозии и трещины, зоны шелушения.
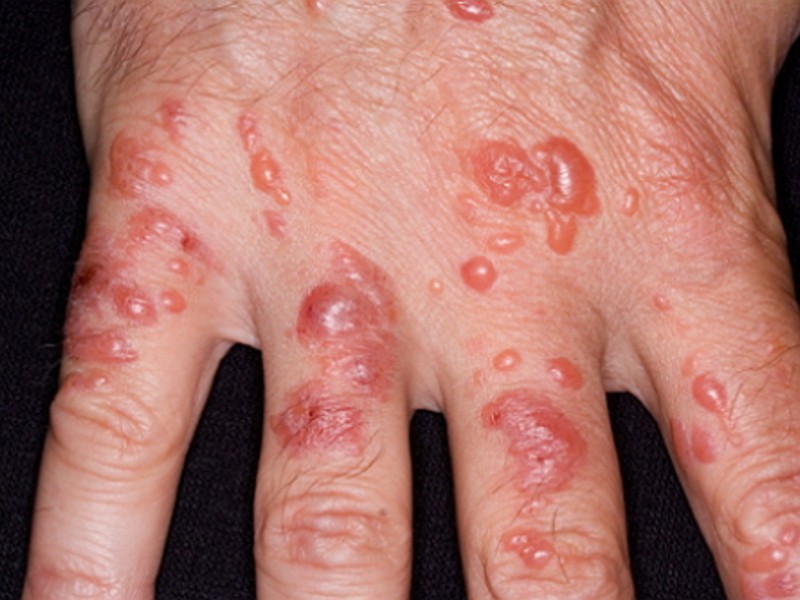
Хронические признаки дерматита на руках обычно отличны от острых.
Картина дополняется:
- утолщением некоторых слоев дермы;
- выраженным шелушением кожных покровов;
- изменением цвета кожных покровов на синюшный;
- образованием участков повышенной сухости, склонным к появлению трещин;
- постепенной атрофией эпидермиса.
Первые признаки дерматита на руках
Важно иметь в виду, что заболевание развивается далеко не сразу.
Нужно внимательно следить за собственным здоровьем кожи рук, чтобы не пропустить первые тревожные признаки.
В первую очередь дерматит на руках у ребенка или взрослого проявится следующими признаками:
- зуд кожного покрова;
- отечность;
- покраснение проблемной зоны;
- скачок местной температуры тела;
- возможны болевые ощущения.
Именно эти симптомы являются «красными флажками» и постепенно нарастают по мере ухудшения состояния пациента.

При осмотре кожи можно обратить внимание на то, что она напоминает по структуре треснутое стекло.
Это значит, что на ней сильнее видны ранее незаметные линии.
А также определяются очаги образований, напоминающих папулы, которые могут быть заполнены светлой жидкостью.
Также осмотр позволит определить наличие эрозий и трещин, которые остаются после того, как папулы с жидкостью прорвутся.
В большинстве случаев появление болевого синдрома связывают именно с образованием трещин и эрозий.
До того, как они сформируются, боли могут отсутствовать, даже если прочая симптоматика выражена явно.
Диагностика дерматита рук
Многие пациенты спрашивают, какой врач поможет при данном заболевании.
Обращаться стоит в первую очередь к дерматологу.
Этот медицинский работник сможет оценить симптомы болезни и дать оптимальные рекомендации относительно лечения.
Прежде чем будет назначена терапия, доктору необходимо будет провести ряд исследований.
С их помощью удастся установить, какова причина развития болезни.
Рекомендуется обычно сдать:
- анализы крови, а также мочу, чтобы установить, каково общее состояние организма, и нет ли каких-либо тревожных отклонений, свидетельствующих о хронических патологиях, не затрагивающих эпидермис;
- аллергопробы помогут установить, есть ли у обратившегося человека аллергия и, если есть, то на что именно;

- соскоб с кожи – еще один метод диагностики, который применяется для того, чтобы убедиться, что эпидермис человека не затронут никакими инфекционными процессами, которые могут вызывать неприятные симптомы;
- выполнение биопсии – исследование, которое показано далеко не всем пациентам, может потребоваться при подозрении на новообразования или другие злокачественные процессы в коже.
Важно помнить о том, что помимо консультации у дерматолога может потребоваться консультация аллерголога.
Это особенно важно в том случае, если у пациента диагностирована аллергия.
Что использовать для лечения дерматита рук
Применяются медикаментозные средства, которые могут использоваться как для приема внутрь, так и для наружной обработки кожных покровов.
Для приема внутрь рекомендуются:
- противоаллергические средства, которые купируют воспалительный процесс, облегчат общее состояние человека (Зодак, Зиртек, Кларитин и др.);
- сорбенты, которые помогут нормализовать работу ЖКТ, нормализовать процессы пищеварения, вывести из организма патологические вещества, способные запускать негативные реакции;
- витамины при дерматите на руках, необходимы для нормальной регенерации кожных покровов, адекватного противостояния инфекционным процессам.
Крем, гель или мазь – отдельная и очень важная часть терапии.
Местные средства способны останавливать воспалительный процесс, устранять зуд, увлажнять кожу, уменьшать интенсивность шелушения.
Сегодня существует огромное количество средств для местного ухода.

Например:
- Эплан – средство с выраженным антибактериальным, регенерирующим воздействием на кожные покровы, которое также используют при ожоговых поражениях кожи;
- Пантенол – одно из самых популярных и эффективных средств, которое способствует процессам регенерации, насыщает кожные покровы влагой;
- Радевит – средство на основе витамина A, имеющее яркий регенеративный эффект, также способно уменьшать выраженность зуда;
- Фенистил – противозудное средство, выпускаемое в основном в виде геля, обладает охлаждающим эффектом, устраняя желание расчесывать зоны поражения;
- Ла-кри – еще один эффективный успокаивающий крем, устраняющий шелушение, зуд, гиперемию, обладает также выраженным увлажняющим эффектом.
Важно помнить о том, что мало просто применять лекарственные средства.
Важным этапом в лечении контактного дерматита на руках и других видов патологии является своевременное устранение раздражающих факторов.
Это значит, что если выявлена аллергия, необходимо прекратить контакт с аллергеном.
Если причина в контакте с какими-то негативными факторами, рекомендуется избегать их действия и т.д.
Глюкокортикоиды и иммунодепрессанты при дерматите рук
Если не проходит дерматит на руках, несмотря на все усилия, врач моет прибегнуть к глюкокортикоидам или средствам из группы местных иммунодепрессантов.
Среди глюкокортикоидов чаще всего используют:
- Акридерм;
- Клобетазол;
- Локоид;
- Синолар и др.
Эти средства рекомендуется использовать только короткими курсами для того, чтобы устранить выраженный воспалительный процесс.
Важно помнить о том, что препараты при длительном использовании провоцируют развитие атрофии кожных покровов.
А также могут приводить к появлению системных эффектов.
Системные эффекты в основном появляются в том случае, если наносить их на зону лица, где кровоток очень интенсивен.
Но не исключено их появление и при использовании на конечностях.
Современная альтернатива глюкокортикостероидам – это иммунодепрессанты местного применения.
Часто используются Элидел при дерматите рук, а также Протопик.

В основе этих препаратов лежат вещества, которые способны устранить местные воспалительные реакции за счет подавления агрессивности иммунитета, облегчив состояние пациента.
Средства применяют с осторожностью.
Так как в некоторых случаях они могут провоцировать развитие бактериальных и грибковых инфекций.
Способы помощи ребенку при дерматите на руках
Лечение дерматита на руках у ребенка еще более сложное, чем у взрослого человека.
Объясняется это тем, что в детском возрасте использование многих лекарственных средств или существенно ограничено, или вовсе находится под запретом.
При появлении признаков болезни, необходимо обязательно показать малыша педиатру.
А не предпринимать попытки избавиться от болезни самостоятельно.
Только детский врач совместно с дерматологом и аллергологом смогут подобрать оптимально лечение, чтобы малыш не мучился от симптомов болезни.
В первую очередь рекомендуется устранить тот фактор, который провоцирует появление воспалительных кожных реакций.
Главное – правильно определить фактор.
Устранение патологического агента уже сыграет большую роль в терапии.
После назначают крема и мази без глюкокортикостероидов и иммунодепрессантов.
Рекомендуется отдавать предпочтение, например, Пантенолу или Радевиту.

Так как эти средства обладают высокой степенью безвредности.
А Пантенол и вовсе применяется, чтобы лечить у грудничков опрелости, что говорит о высокой степени его безопасности.
Препараты системного действия, иммунодепрессанты, а также глюкокортикостероиды стараются назначать в исключительных случаях.
Их применение рекомендовано, если устранение провоцирующего фактора и использование местных безопасных средств не дали достаточной эффективности.
Возможные осложнения при дерматите рук
Дерматит кистей рук – неприятное заболевание.
Она не только существенно снижает качество жизни пациентов, но и способно приводить к ряду серьезных осложнений.
Среди них:
- вероятность развития экземы, которая формируется в том случае, если на открытые ранки оседает бактериальная, грибковая или вирусная инфекция (заболевание довольно сложно поддается лечению и доставляет пациентам множество неудобств);
- вероятность формирования сепсиса в том случае, если организм человека недостаточно готов к тому, чтобы бороться с патогенными микроорганизмами, и пропустил их вглубь, позволяя попасть в кровь и органы;
- развитие психоэмоционыльных расстройств, которым способствуют постоянный зуд и жжение в зонах поражения.
Естественно, если дерматит лечить своевременно и полноценно, избежать осложнений болезни можно будет без особого труда.
Профилактика дерматита на руках
Лучшее средство от дерматита на руках – это своевременная его профилактика.

Чтобы не столкнуться с заболеванием, пациентам всех возрастов и обоих полов рекомендуется:
- использовать перчатки при мытье посуды и стирке белья, чтобы ограничить контакт кожи с агрессивными моющими средствами;
- выбирать средства для мытья посуды и стирки белья, которые будут иметь в своем составе минимум агрессивных реагентов;
- защищать руки перчатками или варежками в морозное время года;
- использовать качественные средства для ухода за кожей рук, обладающие высокой способностью к увлажнению;
- при наличии аллергии избегать контакта с аллергенами, которые могут спровоцировать обострение болезни;
- пользоваться увлажняющими кремами для рук, чтобы защитить кожные покровы от воздействия негативных факторов внешней среды и обеспечить достаточное увлажнение.
Если возник вопрос о том, как вылечить дерматит на руках, всегда необходима врачебная консультация.
Заниматься самолечением при этом заболевании не рекомендуется.
Так как оно довольно быстро хронизируется и в будущем может значительно снизить качество жизни пациента.
Обращение к медику защитит не только от хронизации процесса, но и от возможных осложнений.
При появлении дерматита на руках обращайтесь к автору этой статьи – дерматологу в Москве с 15 летним опытом работы.
Высыпания при атопическом дерматите могут локализоваться практически на любых участках тела. Характерные области поражений зависят от возраста, но в целом наиболее часто – это локтевые сгибы, щеки, шея, грудь, ягодицы. Иногда атопический дерматит поражает веки, чем доставляет массу неудобств.
С одной стороны, опасность данной локализации объясняется тем, что кожа век особо тонкая и чувствительная. С другой – кожная сыпь нарушает эстетику лица, вызывает не только физический, но и психологический дискомфорт. Из-за столь нежной локализации резко ограничено количество средств, которые можно применять для лечения атопического дерматита на веках.
По каким причинам возникает атопический дерматит на веках?
В рамках многочисленных исследований было установлено, что основной причиной атопического дерматита является наследственность. Если заболевание есть хотя бы у одного из родителей, то с вероятностью до 50% оно может появиться и у ребенка. Тем не менее, для запуска патологического процесса необходим некий пусковой фактор, провоцирующий воспаление кожи. У каждого пациента они индивидуальны.
Одной их частых причин возникновения атопического дерматита на веках считается чрезмерная реакция на различные раздражители. Это могут быть химические компоненты в составе очищающих или моющих средств, пищевые продукты, косметика или средства для ухода за кожей, некоторые медикаменты, содержащиеся в воздухе пыль, пыльца растений, секрет насекомых и тому подобное.
Атопический дерматит вокруг глаз чаще отмечается у детей.
Диагностировать заболевание и выявить причину обострений может только врач. Поэтому при возникновении первых признаков атопического дерматита век необходимо обратиться к специалисту.
Вопреки опасениям родителей не бывает атопического дерматита на глазах, высыпания располагаются вблизи глаз на тонкой чувствительной кожи век. Но при выраженном воспелении может наблюдаться покраснение глаз и слезотечение.
Ниже на фото представлено, как протекает атопический дерматит на веках.
Фото 1. Атопический дерматит на веках.
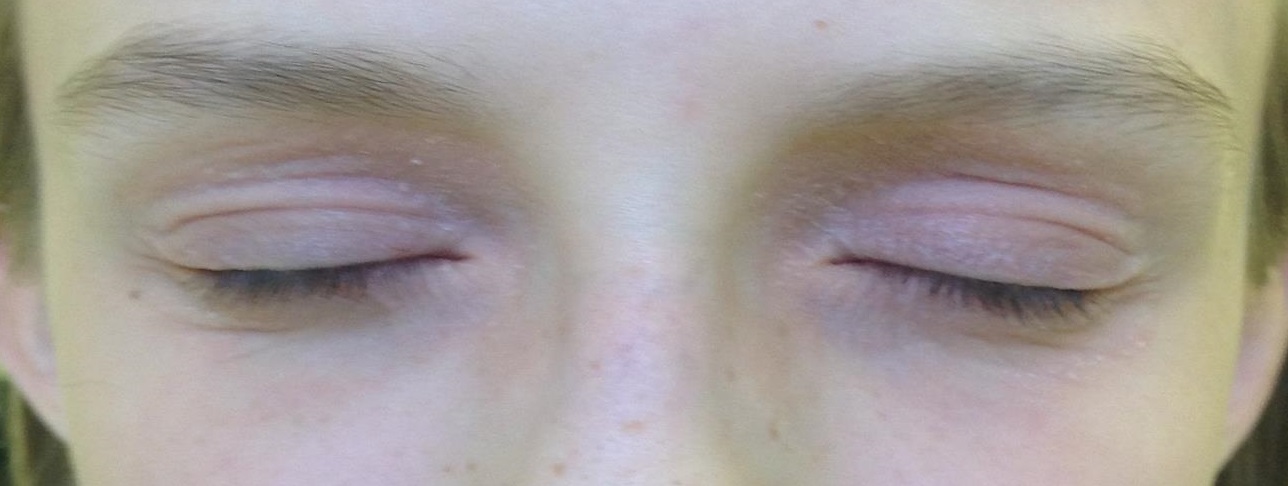
- Когда атопический дерматит поражает веки и область вокруг глаз, может появиться покраснение кожных покров, отек тканей, выраженный зуд, иногда даже может покраснеть и припухнуть склера, расшириться сосуды в глазу. В некоторых случаях атопический дерматит век не сопровождается такой ярко выраженной реакцией, отмечается только шелушение и огрубение или утолщение кожи.
Чтобы подобрать грамотное лечение при атопическом дерматите в области кожи вокруг глаз, нужно уметь правильно диагностировать данное заболевание. Нередко под атопический дерматит под глазами и в периорбитальной области «маскируются» другие виды кожных заболеваний:
- Себорейный дерматит. Характерными признаками данной патологии выступают шелушение кожи, появление желтых корочек в области ресниц и бровей, зуд, выпадение ресниц.
- Медикаментозный дерматит. Он возникает в результате приема некоторых лекарственных препаратов (не только после использования некоторых глазных капель, но приема препаратов внутрь) и физиотерапевтического лечения (например, электрофореза).
- Экзематозный дерматит. Встречается не так часто, высыпания имеют свои особенности, как правило, выражен зуд. Помимо воспаления, сыпи, зуда и шелушения кожи пациенты дополнительно могут жаловаться на боль в глазах.
- Герпетический дерматит. Вирусный герпес может быть локализован не только на губах, половых органах, но и на веках. Отличить его от других форм заболевания можно по такому признаку, как наличие мелких пузырьков с водянистым содержимым. Герпетический дерматит является одним из самых опасных поражений в области глаз, язвы могут распространяться на область глаз и приводить к ухудшению или потери зрения. Заболевание часто протекает с повышением температуры тела и головными болями.
- Контактный дерматит. Имеет аллергическую природу и возникает из-за непосредственного контакта с раздражителем. Чаще всего это декоративная или ухаживающая косметика.
Подходы к лечению атопического дерматита вокруг глаз
Препараты для лечения атопического дерматита вокруг глаз назначает только врач, опираясь на данные о причинах обострения заболевания, о его течении, а также степени выраженности, площади поражения и индивидуальных особенностях пациента.
Первым шагом на пути к выздоровлению становится отказ от агрессивных средств по уходу за кожей век и от декоративной косметики. Нужно стараться максимально исключить факторы, способные провоцировать развитие воспаления. Поэтому также многие врачи советуют пересмотреть питание, исключить из рациона продукты с высоким риском аллергических реакций (фрукты и овощи яркого цвета, молочные продукты, морепродукты, орехи, мед и подобные).
Особое значение уделяется наружному лечению атопического дерматита в области вокруг глаз. Учитывая, что кожа век очень тонкая и весьма чувствительна к внешним воздействиям, в том числе к лекарственным препаратам на эту зону рекомендуется использовать негормональные средства, например, крем Скин-кап. Он разрешен к применению с 1 года, способствует устранению воспаления и шелушения, не имеет ограничений по локализации использования. Кроме того, крем Скин-кап содержит в составе увлажняющие и смягчающие компоненты (глицерин, компоненты на основе кокосового масла).
ВАЖНО! Применение гормональных мазей должно происходить под жестким контролем врача. Из-за особенностей кожи вокруг глаз выше риск нежелательных реакций.
Большое значение в терапии атопического дерматита век отводится уходу за нежной кожей этой области. Важно правильно очищать кожные покровы, тщательно их увлажнять, смягчать для уменьшения зуда. Для этого нужно использовать специализированные средства, рекомендованные для атопичной кожи. Они имеют оптимальный уровень pH, в их составе отсутствуют отдушки, красители и прочие химические вещества, способные провоцировать воспаление и аллергическую реакцию.
Важный этап ухода – это увлажнение, которое помогает не допустить сухости кожи, снижает вероятность шелушения, делает поверхность эластичной, упругой, восстанавливает липидный слой.
При острых и хронических процессах, при поражениях с сухостью и шелушением, дополнительно увлажняет кожу. Подходит для применения на кожу лица и другие участки тела

Фолликулярным гиперкератозом называют кожную патологию, которая заключается в образовании узелков ороговевшего эпидермиса в устьях волосяных фолликулов. Кожный покров на пораженных участках становится сухим и шероховатым, покрытым многочисленными красноватыми узелками, которые напоминают гусиную кожу. Наиболее часто заболевание поражает области локтей и колен, ягодичные зоны, наружные поверхности бедер. Оно не вызывает ухудшения самочувствия, хотя и доставляет некоторый дискомфорт из-за ощущения сухости кожи и недовольства своим внешним видом.
Виды заболевания
Существует две разновидности фолликулярного гиперкератоза кожи.
- I тип развивается при недостатке витамина А. Он характеризуется повышенной сухостью кожи на локтях, коленях, разгибательных поверхностях конечностей и ягодицах и появлением шиповидных узелков в устьях волосяных фолликулов.
- II тип развивается при недостатке витамина С. Его отличие – темный цвет узелков, закупоривающих устья фолликулов, так как они состоят из крови либо пигмента. Наиболее часто поражаются наружные поверхности бедер и область живота.
Заболевание бывает врожденным либо приобретенным.
Симптоматика
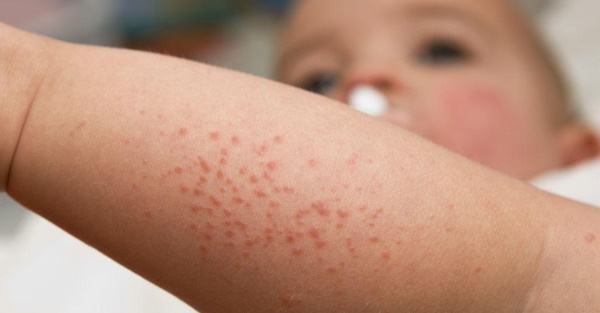
Основной симптом фолликулярного гиперкератоза – «гусиная кожа», которая сопровождается повышенной сухостью и загрубением кожных покровов на пораженных участков. Ороговевшие узелки выглядят как мелкая красноватая или желтоватая сыпь, появляющаяся на руках и бедрах, коленях, ягодицах, реже – на других участках тела. Они располагаются в основании волосяных фолликулов с формированием небольшого красного ободка вокруг каждого рогового элемента. Узелки и бляшки не превышают по размеру спичечную головку и могут сохраняться на пораженных участках кожи в течение многих лет. В некоторых случаях появляются проявления фолликулярного гиперкератоза на лице или на волосистой части головы. Генерализованная форма заболевания характеризуется обширным поражением кожных покровов на туловище и конечностях.
Причины развития патологии

В норме эпителиальные клетки появляются в базальном слое кожи, по мере роста заполняясь кератином и отвердевая. По мере появления новых клеток старые практически незаметно отшелушиваются и уходят с поверхности кожи. Цикл клеточного обновления занимает около двух дней.
При его нарушении старые клетки не успевают полностью созреть и кератинизироваться, поэтому при вытеснении молодыми клетками они не отшелушиваются, а накапливаются, увеличивая толщину рогового слоя. При этом просветы волосяных фолликулов могут оказаться закрытыми утолщенным слоем роговых клеток. Фолликулы закупориваются, из-за чего рост новых волосков ограничивается подкожным пространством. Так развивается фолликулярный гиперкератоз с прыщами или узелками на пораженных участках кожи.
В ряде случаев болезнь носит наследственный характер, но существует ряд причин, которые запускают этот механизм. Среди них:
- гормональный дисбаланс, свойственный подростковому и юношескому возрасту, либо прием гормональных препаратов;
- стрессы, повышенное эмоциональное напряжение либо высокие физические нагрузки;
- неправильное питание, гиповитаминоз либо авитаминоз;
- зимний период и связанное с ним раздражение кожных покровов слоями одежды.
Причинами, вызывающими приобретенный фолликулярный гиперкератоз, как правило, становятся:
- недостаток витаминов А, С, В, Е и К;
- нарушения функции щитовидной железы;
- системные заболевания организма;
- тяжелые инфекционные болезни – туберкулез, сифилис, ВИЧ и др.;
- нарушения развития соединительной ткани;
- травмирующие наружные воздействия – химические ожоги, радиоактивное излучение;
- тесная и неудобная одежда из синтетического волокна.
Наиболее часто развивается фолликулярный гиперкератоз у детей, подростков и в юношеском возрасте, но встречается и у взрослых людей.
Диагностические методы
Фолликулярный гиперкератоз, как правило, не требует проведения специальных диагностических исследований. Опытному дерматологу обычно вполне достаточно результатов наружного осмотра и опроса пациента, чтобы определить характер заболевания. У подростков иногда узелки ороговения можно спутать с акне, однако при детальном рассмотрении обнаруживается сухость и огрубление кожи, в отличие от мягкой структуры, присущей акне. В некоторых случаях можно возникнуть необходимость в дифференциальной диагностике, если проявления фолликулярного гиперкератоза похожи на:
- красный лишай;
- отрубевидный лишай;
- болезнь Дарье;
- фолликулярный псориаз;
- лентикулярный кератоз.
В этих случаях проводят гистологическое исследование узелков, чтобы изучить характер кожных образований и определить причину их возникновения.
Лечение патологии
Поскольку заболевание носит хронический характер, лечение фолликулярного гиперкератоза кожи продолжается длительное время. Нередко пациенту приходится в течение всей жизни бороться с его проявлениями. Терапия, как правило, направлена на улучшение состояния кожи, предотвращение кожных инфекций и воспалительных процессов. Довольно часто заболевание, начавшееся в детском или подростковом возрасте, с наступлением зрелости самостоятельно регрессирует, и его проявления становятся менее заметными. Тем не менее, необходимость в медицинской помощи сохраняется.
Комплексный подход к лечению фолликулярного гиперкератоза позволяет добиться существенного улучшения состояния кожи. Для этого необходимо:
- нормализовать рацион питания, включив в него большое количество овощей и фруктов, жирные сорта рыбы, нежирное мясо;
- принимать назначенные дерматологом препараты – ретиноиды, витаминные комплексы;
- регулярно использовать наружные средства, содержащие кортикостероиды, салициловую кислоту, АНА-кислоты, мочевину;
- при наличии грибковой инфекции применять противогрибковые препараты;
- посещать физиотерапевтические сеансы – кварцевание, лазерную терапию, фотодинамическую терапию и другие назначенные процедуры;
- принимать теплые ванны с солью, пищевой содой или крахмалом.
Выполнение всех рекомендаций врача позволяет добиться длительной стойкой ремиссии, избавившись от проявлений заболевания на длительное время.
Диагностика и лечение фолликулярного гиперкератоза в Москве
Клиника «Медицина» предлагает эффективное лечение фолликулярного гиперкератоза у детей, подростков и взрослых пациентов. Воспользуйтесь услугами квалифицированных дерматологов, а также широчайшими возможностями новейшей диагностической и лечебной аппаратуры, чтобы восстановить здоровье и гладкость кожи. Запишитесь на прием к специалисту онлайн на нашем сайте или по телефону. Ждем вас в любой день недели в удобное для вас время.
Вопросы и ответы
Какой врач лечит фолликулярный гиперкератоз?
Для диагностики фолликулярного гиперкератоза и последующего лечения обратитесь к дерматологу высокой квалификации.
Чем опасен фолликулярный гиперкератоз?
Сам по себе фолликулярный гиперкератоз не является опасным заболеванием, однако в некоторых случаях он осложняется гнойничковыми кожными инфекциями, раздражением и воспалением пораженных участков кожи, а также развитием экземы. В некоторых, очень редких случаях, возможно перерождение пораженных тканей в клетки злокачественной опухоли.
Фолликулярный гиперкератоз: что помогает из народных средств?
Некоторые рецепты народной медицины помогают смягчить кожу, уменьшить высыпания и снять раздражение. Наиболее эффективны:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов.
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях.
Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой.
Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
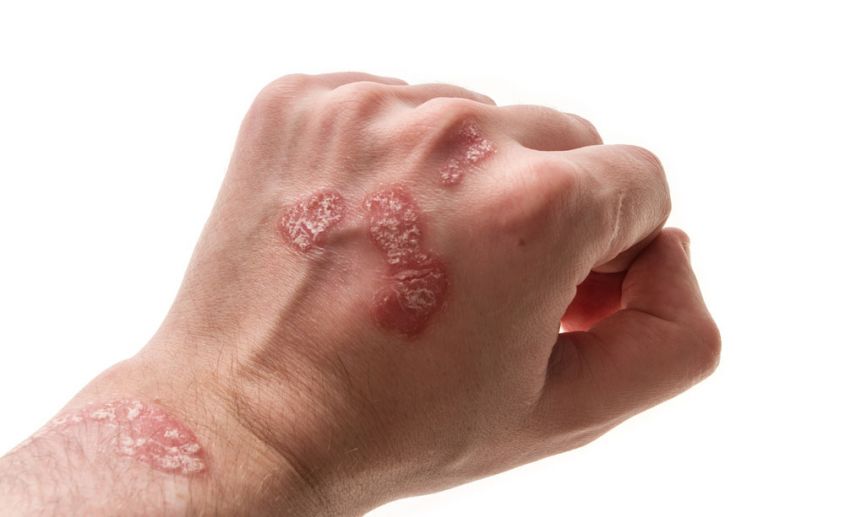
Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера - болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя - маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогахкожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри.
Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра . По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог , хирург, ревматолог, гепатолог.
В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

