Что такое зуд и пузырьки в промежности
Обновлено: 25.04.2024
Зуд и другие признаки дискомфорта в области половых органов могут беспокоить девушек и женщин любого возраста. Чаще всего покраснение вульвы и дискомфорт сочетаются с возникновением повреждений на слизистой и появлением ранок от расчесываний, что нередко становится причиной ухудшения ситуации и приводит к инфицированию тканей патогенными болезнетворными микроорганизмами. Как результат – на слизистой появляются язвочки, женщину беспокоят выраженные симптомы, которые мешают вести привычный образ жизни, препятствуют нормальному сну и создают неловкие ситуации днем.
Как показывает практика, неприятный симптом может быть связан с иной локализацией патологического процесса – например, заболевание может охватывать наружные половые органы, но женщина при этом будет жаловаться именно на дискомфорт в области влагалища. В большинстве случаев симптом сопровождается зудом в области промежности и патологическими выделениями. Избавиться от дискомфорта поможет своевременное лечение.
Согласно данным медицинской статистики, с зудом в области половых органов сталкивается примерно 30% женщин в разные периоды жизни. Этот симптом дает о себе знать при многих заболеваниях как репродуктивной, так и других систем, включая гормональную, сердечно-сосудистую, желудочно-кишечный тракт.
Синдром раздраженного кишечника, запоры, геморрой, камни в мочевом пузыре, остроконечные кондиломы слизистой влагалища и вульвы, заболевания шейки матки, различные виды недержания мочи, генитальные свищи, паразитарные заболевания (чесотка, педикулез, гельминтоз), доброкачественные и злокачественные опухолевые процессы шейки матки и вульвы – все эти и многие другие заболевания и состояния могут привести к зуду в промежности. Даже наличие смещенной внутриматочной спирали может стать причиной неприятных ощущений, при этом женщина будет теряться в догадках и не понимать, что могло вызвать у нее дискомфорт.

Провокаторами зуда могут стать сильные психоэмоциональные переживания, стрессы, серьезные эмоциональные перегрузки и депрессия. Во многих случаях женщине требуется помощь не только врача-гинеколога, но также и врачей других направлений, которые поставят правильный диагноз и назначат лечение с учетом основного заболевания.
Характер зуда в области половых органов
По характеру почесывания в области женских половых органов могут быть постоянными, периодическими и возникающими только при определенных условиях – например, после горячей ванны, пляжа, полового акта. Обращаться к специалисту необходимо даже в случае периодического и на первый взгляд незначительного зуда, ведь подобный симптом может свидетельствовать о проблемах со здоровьем и необходимости проведения терапии. Если начало чесаться «там» – не медлите, обращайтесь к врачу.
Зуд во влагалище и жжение после мочеиспускания
Чаще всего появление этого симптома после посещения туалета может указывать на наличие цистита – воспаления слизистой оболочки мочевого пузыря. Это заболевание проявляется частыми позывами к мочеиспусканию, что является раздражающим фактором и создает ощущение, что воспалительный процесс сосредоточен в области половых органов.
К дискомфорту в области половых органов также приводит и уретрит – воспаление стенок мочеиспускательного канала, который поражается различного рода бактериями и вирусами.
Практически любое заболевание выделительной системы, которое вызывает сухость слизистой оболочки, приводит к микротравмам и сопровождается появлением выделений, может стать причиной жалоб женщины на дискомфорт. Моча, попадая в область микротравм, вызывает раздражение, в результате чего появляется дискомфорт.
Покраснение влагалища при сахарном диабете

Сахарный диабет приводит к изменению функционирования всего организма. При этом заболевании наблюдается поражение мелких сосудов, снижаются местные иммунные силы, изменяется кислотно-щелочной баланс, кожа и слизистые становятся сухими, шелушатся, на них легко появляются микротрещины, которые инфицируются патогенной флорой и грибками, что приводит к воспалительным заболеваниям. И конечно же, женщину может беспокоить дискомфорт в области гениталий, который проявляется зудом и болевыми ощущениями.
Неприятные симптомы при аллергии
Аллергическая реакция может проявиться при воздействии на организм множественных раздражителей – например, лекарственных препаратов и определенных продуктов питания. Чрезмерное увлечение средствами для интимной гигиены – всевозможными ароматизированными гелями, пенками, ежедневными прокладками – также могут привести к аллергии и к зуду в области гениталий.
Ношение синтетического, излишне тесного нижнего белья, а также регулярное бритье интимной области с последующим отрастанием волосяного покрова тоже могут стать причиной зуда.
Зуд и жжение во влагалище после полового акта
У женщин нередко появляются неприятные симптомы при аллергии на лубриканты и латекс, из которого изготавливаются презервативы. Различные спермициды также могут вызвать раздражение, зуд в области гениталий. При аллергической реакции на семенную жидкость партнера неприятные симптомы появляются после незащищенного полового акта и сопровождаются покраснением и отечностью влагалища и наружных половых органов.
Иногда причина аллергии на сперму партнера кроется в его пищевых предпочтениях или в лекарствах, которые он принимает. Поэтому при дискомфорте после полового акта во многих случаях необходимо совместное лечение пары и обращение к гинекологу и урологу.
Дискомфорт при неправильной гигиене
Вредна как недостаточная, так и избыточная гигиена, когда женщина нарушает естественную флору половых органов. Не все знают, что для интимной зоны не подходит обычное мыло, потому что оно меняет среду в пользу щелочной. Это дополнительно может привести к появлению дискомфорта и зуда. Кожа тела и слизистая гениталий отличаются разным pH, поэтому для того, чтобы нигде не чесалось, им нужен разный уход.
Проблемы при приеме антибиотиков

Антибактериальные препараты достаточно часто применяются при лечении различных бактериальных инфекций. Как правило, назначенный врачом курс лечения этими препаратами бывает достаточно длительным. И это не считая случаев, когда женщины занимаются самолечением и сами себе назначают антибиотики, например, при ОРВИ и гриппе. Они не знают, что против вирусов антибактериальные препараты бессильны, а могут только навредить. i
К сожалению, в результате приема антибиотиков страдает полезная микрофлора организма женщины, из-за чего появляются проблемы с желудочно-кишечным трактом и другими внутренними органами. Может развиться бактериальный вагиноз – дисбактериоз влагалища, при котором количество полезных бактерий резко снижается, а условно-патогенная флора при этом растет и дает о себе знать зудом в области гениталий.
Дисбактериоз также часто приводит к снижению местных защитных сил слизистой оболочки, что только усугубляет процесс и приводит к вторичному инфицированию.
Дискомфорт при кандидозе (молочнице)
Урогенитальный кандидоз вызывают дрожжеподобные грибки рода Candida, которые при отсутствии каких-либо нарушений в организме в норме присутствуют в составе микрофлоры половых органов. Кандидоз развивается при интенсивном размножении грибков, что приводит к нарушению естественного баланса среды половых органов. Развитию кандидоза нередко приводит общее снижение иммунитета.
Грибковое заболевание проявляется отеками, гиперемией (покраснением), обильными творожистыми выделениями из половых путей (поэтому в народе это заболевание называют молочницей), болезненностью во время полового акта и ощущением раздражения, зуда в области вульвы.
Вопреки распространенному мнению, мужчины тоже страдают кандидозом, который у них проявляется в виде такого заболевания, как баланит – воспалительное заболевание полового члена.
Дискомфорт во влагалище при беременности
Дискомфорт в области половых органов у беременной женщины вызывают те же причины, что и у женщин, который на данный момент не ждут ребенка. Но все же у будущей мамы на одну причину появления дискомфорта в области половых органов больше – это резкие изменения гормонального фона в организме. Гормональный дисбаланс приводит к ослаблению иммунной системы, что в свою очередь способствует размножению болезнетворных бактерий в области половых органов и появлению неприятного симптома.
К лечению и избавлению от вагинального дискомфорта во время беременности необходимо относиться наиболее внимательно и применять только те препараты, в инструкции которых указано, что они разрешены к употреблению будущим мамам.
Зуд и жжение во влагалище при климаксе
С наступлением менопаузы гормональный фон женщины также претерпевает колоссальные изменения, которые затрагивают все органы и системы, включая репродуктивные органы. Дефицит эстрогенов в женском организме, а также инволютивные изменения кровообращения, сокращение секреторной активности половых желез и выработки коллагеновых волокон, которые ответственны за быструю регенерацию тканей, – все это приводит к дискомфорту в области половых органов. Женщину беспокоят сухость слизистой, неприятные ощущения во время полового акта, нередко – микротравмы и появление ранок.
При обнаружении первых признаков атрофических изменений стоит обратиться к гинекологу для назначения адекватного лечения, которое устранит неприятные симптомы и позволит жить половой жизнью без неприятных последствий.
Дискомфорт в области половых органов при заболеваниях, передающихся половым путем (ЗППП)

Половые инфекции являются одной из самых часто встречающихся причин, которые приводят к неприятным симптомам в области влагалища. Практически все инфекционные заболевания, которые передаются половым путем, приводят к появлению дискомфорта в области половых органов. ii
Зудом в области половых органов чаще всего проявляются следующие урогенитальные инфекции:
- хламидиоз;
- трихомониаз;
- микоплазмоз;
- уреаплазмоз;
- сифилис;
- гонорея.
Все эти заболевания отличаются неспецифическими симптомами, один из которых и есть почесывания в интимной области. iii Чтобы партнеры не чесались, необходимо своевременно обращаться к врачу и приступать к лечению при появлении первых подозрительных признаков.
Лечение зуда во влагалище
Программа лечения составляется врачом в зависимости от причин, которые привели к появлению неприятных симптомов. Если от симптома невозможно избавиться путем отказа от ароматизированного геля для интимной гигиены и ношения синтетического белья, то женщине может потребоваться медикаментозное лечение. При наличии дисбактериоза необходимо соблюдение диеты и прием пробиотиков и пребиотиков, кандидоз требует приема противогрибковых препаратов, при возрастных изменениях понадобятся гормональные препараты, а если причиной дискомфорта выступают ЗППП, то лечиться придется обоим партнерам.
Применение лекарственных препаратов местного действия усложняет биопленка –сообщество микроорганизмов, расположенных на какой-либо поверхности, в данном случае на живых тканях. iv Это одна из основных стратегий выживания бактерий в организмах инфицируемых – сплотиться и «пытаться» выжить путем прикрепления друг к другу. v Эта особенность во многих случаях препятствует применению вагинальных свечей, таблеток и других местных препаратов при ЗППП.
В случае инфицирования вирусными заболеваниями курс лечения может включать прием препаратов системного действия. Один из таких препаратов – ВИФЕРОН. Это противовирусный и иммуномодулирующий препарат с опосредованным антибактериальным действием, который обладает рядом уникальных фармакологических свойств. В составе препарата содержится интерферон альфа-2b, который помогает блокировать размножение вирусов, а также корректировать показатели собственного иммунитета организма.

ВИФЕРОН Свечи (суппозитории) подавляет активность вирусов и повышает эффективность собственного иммунного ответа организма на патогенные микроорганизмы, что позволяет применять его при инфекционно-воспалительных заболеваниях урогенитального тракта (хламидиоз, цитомегаловирусная инфекция, уреаплазмоз, трихомониаз, гарднереллез, папилломавирусная инфекция, бактериальный вагиноз, рецидивирующий влагалищный кандидоз, микоплазмоз) в составе комплексной терапии.
ВИФЕРОН хорошо сочетается с антибиотиками, гормональными препаратами и препаратами, применяемыми для лечения вышеуказанных заболеваний. Он позволяет снижать дозы антибиотиков, а также сокращать курс их приема.

Зуд – крайне неприятная кожная реакция; если «зудит», невозможно сосредоточиться на чем-то другом, невозможно отвлечься, спрятаться, поработать, принять вынужденную позу, переждать, уснуть. Лишь предельным усилием воли можно сдержать настойчивое движение пальцев в направлении зудящего участка, а иногда и это не удается, и тогда «расчесанное» место зудит еще сильней, и приходится снова…
Проблема многократно усугубляется, если кожа зудит, – и зудит невыносимо, – в таком месте, которое в присутствии других людей невозможно рассекретить ни при каких обстоятельствах. Например, в промежности. И остается лишь симулировать глубокое внимание к словам собеседника, а в действительности совершать незаметные движения на стуле, или переступать с ноги на ногу, или украдкой посматривать на часы: должна же эта пытка когда-нибудь закончиться.
Зуд в промежности в принципе не может быть «нормальным», «обычным» или несущественным явлением. Это – отчаянная попытка организма привлечь внимание к проблеме. Каковы бы ни были причины (а беспричинного зуда не бывает), они всегда патологичны, и всегда требуют ответных действий, и наиболее адекватной реакцией в этом случае является обращение к врачу.
2. Причины
Первое, что приходит на ум – элементарная гигиена. Однако речь идет не просто о дискомфортных ощущениях или потребности в чистоте, а о болезненном, императивном (повелительном) или компульсивном (непреодолимом) чесоточном позыве, и даже если не посещать ванную комнату годами, довести себя до подобного состояния едва ли возможно.
Зуд обусловлен умеренным или слабым, но непрерывным раздражением нервных окончаний. Такой специфический эффект может быть вызван множеством физических, химических, биологических и даже психических факторов.
В частности, кожу могут раздражать случайно попавшие мелкие острые частички (пыль, песок, стекловолокно, микроскопические растительные колючки и пр.), трение о синтетическое, слишком тесное или иное неудачно купленное белье, термические повреждения.
Столь же агрессивны по отношению к кожным нервным окончаниям определенные группы химических соединений, в том числе содержащиеся в слюне жалящих или кровососущих насекомых (не случайно один из внутрикожных клещей, способных паразитировать на теле человека, носит название «чесоточный зудень»), а также в едком соке некоторых растений.
Кроме того, интенсивный зуд является типичным симптомом многих дерматологических и эндокринных заболеваний (экзема, лишай, псориаз, сахарный диабет, аутоиммунно-аллергические расстройства, всевозможные дерматиты и т.п.).
Парестезии (ложные ощущения «мурашек», «ползающих насекомых» и, в частности, чесотки или зуда) встречаются в клинической картине ряда психических расстройств и психопатологических реакций, а также органических поражений центральной нервной системы.
Наконец, одной из наиболее распространенных причин является инфицирование кожи промежности (особенно при наличии потертостей или микротрещин) бактериальными, вирусными или грибковыми культурами.
Зуд в промежности у мужчин и женщин, при всех анатомических и физиологических различиях, не имеет принципиальной этиопатогенетической специфики; он вызывается перечисленными выше факторами, а также ЗППП (заболеваниями, передающимися половым путем), геморроем, анальными трещинками. Не зависит от пола и вероятность аллергической реакции на средства бытовой химии и личной гигиены, лекарственные препараты, травы, латекс и т.д. Что касается «зудящих» инфекционно-воспалительные процессов, то половой диморфизм вносит поправку лишь в локализацию очага (влагалищный дисбактериоз, баланит, аднексит, простатит и т.д.), тогда как механизмы биотоксического поражения нервных окончаний и иррадиации зуда в зону промежности являются универсальными.
3. Симптомы и диагностика
- покраснение;
- болезненное раздражение;
- изменения внешнего вида кожи;
- наличие прыщиков или крупных волдырей (в частности, появляющиеся исключительно в ответ на расчесывание, подмывание, промакивание полотенцем);
- наличие аналогичных очагов в других зонах (или же локализация только в промежности);
- зависимость от каких-либо ситуаций, половой жизни, потребляемой пищи, определенной местности и пр. ;
- усиление или облегчение зуда в ответ на механическое трение.
Все эти нюансы, равно как и динамика, цикличность, продолжительность зуда, являются диагностически информативными, их следует проследить заранее и сообщить врачу.
В зависимости от результатов осмотра, изучения жалоб и анамнеза, назначаются лабораторные и, при необходимости, инструментальные исследования (анализы мочи и крови, микроскопия мазков и срезов, йодные и аллергопробы, УЗИ, цистоскопия и т.д.). В ряде случаев необходима консультация профильных специалистов (инфекциониста, паразитолога, эндокринолога, психиатра, проктолога и пр.)
4. Лечение
Зуд в промежности – это не болезнь, а лишь симптом, и чаще всего не единственный. Соответственно, десенсибилизирующие (снижающие чувствительность кожных рецепторов), противовоспалительные, анальгезирующие препараты имеют вспомогательное значение и назначаются симптоматически. Главной же целью является поиск и устранение основного заболевания, его причин и факторов риска. По результатам диагностики назначается курс этиопатогенетической терапии: антипаразитарная, антибиотическая и/или антимикотическая, в некоторых случаях – психотерапевтическая, гормональная, проктологическая и т.п. При выявлении достоверной причинно-следственной связи между зудом в промежности и описанными выше механическими, химическими, аллергическими факторами полный терапевтический эффект возможен лишь при исключении контакта с такими ирритантами (раздражителями).
Заболевания ![частые заболевания]()
Жалобы и симптомы ![Жалобы и симптомы]()
- жжение и зуд
- неприятный запах
- нехарактерные вагинальные выделения
- Боль во время полового контакта
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика ![Диагностика]()
- УЗИ органов малого таза
- УЗИ транвагинальное
- Мазок на флору
- Кольпоскопия
- Гистероскопия
- РДВ (раздельное диагностическое выскабливание)
Наши цены ![Типичные жалобы]()
- Первичный прием акушера-гинеколога - от 4700 р.
- Консультация врача гинеколога - от 3500 р.
- Лазерное вульво -вагинальное ремоделирование (Лазерный дермальный оптический термолиз ) область воздействия: слизистая влагалища, входа во влагалище,периуретральная область,наружное отверстие уретры, область клитора, малых половых губ, наружной и внутренней поверхности больших половых губ - 65 000 р.
- Лазерное вульво -вагинальное ремоделирование (лазерный дермальный оптический термолиз ) область воздействия: слизистая влагалища - 55 000 р.
- Лазерное вульво -вагинальное ремоделирование (лазерный дермальный оптический термолиз ) область воздействия: наружная и внутренняя поверхность больших половых губ, промежность - 45 000 р.
- Лазерная шлифовка рубцовых изменений в области промежности и вульвы (1 кв.см.) - 3 650 р.
- Восстановление влагалищной флоры \ лазеротерапия - 1 сеанс - 12 500 р.
- Интимная контурная пластика препаратом гиалуроновой кислоты Vivacy, Франция, Stylage M, Lidocaine, 1 мл - 21 750 р.
- Биоревитализация интимной зоны Vivacy, Франция, Stylage Hydro, 1 мл - 27 000 р.
- Аутоплазмотерапия шейки матки (уровень 1) - 15 000 р.
- Аутоплазмотерапия шейки матки (уровень 2) - 25 000 р.
- Аутоплазмотерапия шейки матки (уровень 3) - 35 000 р.
- Аутоплазмотерапия наружных половых органов (уровень S) - 25 000 р.
- Аутоплазмотерапия наружных половых органов (уровень M) - 35 000 р.
- Аутоплазмотерапия наружных половых органов (уровень L) - 45 000 р.
- Радиоволновое удаление кондилом урогенитальной зоны 1 ед. - 1900 р.
- Радиоволновое удаление кондилом урогенитальной зоны до 5 ед. - 7000 р.
- Радиоволновое удаление кондилом урогенитальной зоны до 10 ед. - 10000 р.
- Радиоволновое удаление кондилом урогенитальной зоны свыше 10 ед. - 15000 р.
- Лазерное удаление папиллом/кондиллом влагалища/вульвы - 1 ед - 3100 р.
- Лазерное вскрытие наботовых кист - 3700 р.
- Лазеротерапия шейки матки ( 1 сеанс) - 10 500 р.
- Лазеротерапия шейки матки и цервикального канала (1 сеанс) - 15 500 р.
- Мэлсмон терапия 1 ампула - 5 000 р.
- Мэлсмон терапия 2 ампулы 7 300 р.
- Мэлсмон терапия 3 ампулы - 13 300 р.
- Мэлсмон терапия минимальный курс 20 ампул - 72 000 р.
- Мэлсмон терапия оптимальный курс 40 ампул - 140 000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Пузырьки в интимной зоне могут быть признаком генитального герпеса. На сегодняшний день эта патология одна из наиболее часто встречающихся патологий вирусной природы. Герпес в паху сопровождается пузырьковыми высыпаниях на слизистых оболочках и коже. Причиной появления генитального герпеса могут быть два вида микроорганизмов - вирус простого герпеса 1 и 2 типов (ВПГ- 1 и ВПГ- 2). Более 90% жителей планеты являются носителями ВПГ. Эта инфекция является достаточно распространенным заболеванием.
Вирус простого герпеса первого типа. Передать эту разновидность вируса можно воздушно-капельным путем при кашле, чихании, питье из чашки и тд. Чаще всего ВПГ 1 провоцирует высыпания на лице: поражение слизистых оболочек рта и носа, но может также протекать и бессимптомно или поражать область гениталий. Однако, избавится от этого вируса навсегда, увы, уже не получится. Вирус при лечении не погибает, а прячется в нервных ганглиях. Поэтому стоит только носителю вируса испытать сильный стресс или переохладится, как заболевание снова начнет прогрессировать.
Вирус простого герпеса второго типа. В отличие от первого типа, пузырьковая сыпь чаще появляется не на лице заболевшего, а на половых органах и зоне ануса. Передается ВПГ-2 чаще всего во время незащищенного полового контакта. К слову, презерватив не всегда может обеспечить 100% защиты от полового герпеса, так как жидкость из папул может остаться на бедрах и паховой зоне. ВПГ 2 также не исчезает из организма, а “живет” в нервных ганглиях на протяжении всей жизни заболевшего.
Врачебное сообщество выделяет следующие варианты течения болезни.
Первичный эпизод
При заражении генитальным герпесом у пациента, как правило, ухудшается общее состояние, появляются признаки ОРВИ, повышается температура. Все эти симптомы сопровождаются болью, зудом и жжением в области паха. Спустя несколько дней в интимной области появляются высыпания в виде пузырьков, в полости которых - прозрачная жидкость.
Сыпь у женщин поражает вульву, лобок и слизистую влагалища. При отсутствии терапии вирус может “пойти дальше” и поразить матку, фалоппиевые трубы, анус и прямую кишку. Мужчины при герпесе увидят высыпания на половом члене и мошонке.
После вскрытия пузырьков, на их месте появляются ярко-красные язвочки, которые заживают на протяжении недели-двух.
Рецидив
При повторном появлении заболевания общее недомогание может не беспокоить . Пузырьковые поражения появляются в тех же местах. Частота рецидивов зависит от общего состояния организма и иммунной системы, в некоторых случаях может случаться по 4-5 обострений. Однако в последнее время генитальный герпес протекает в атипичной или бессимптомной форме, когда сыпь практически не незаметна. Частым проявлением в данном случае может быть постоянный зуд в промежности без явных причин, высыпания, которые через 1-2 дня проходят сами, трещинки на коже и слизистой. Даже если проявления герпеса выражены слабо, человек может быть опасен для окружающих, так как возможность передачи все также высока.
Генитальный герпес опасен для беременных женщин. Если женщина впервые встретилась с вирусом во время беременности и у нее развился первичный эпизод, это может стать причиной осложнений - замершей беременности, самопроизвольного выкидыша, аномалии развития и гибель плода.
Если женщина была носителем ВПГ до того, как забеременела, то ее иммунная система может защитить малыша, но в случае обострений сохраняется риск развития осложнений. Заражение ребенка возможно во время родов, при условии, что они пройдут во время активной фазы течения болезни. Поэтому важно пристально следить за своим здоровьем во время вынашивания малыша, чтобы не допустить рецидивов.
При поражении половых органов пузырьковой сыпью, спровоцированной ВПГ, некоторые пациенты испытывают смущение, дискомфорт, стыд, депрессию. Многие пытаются скрыть информацию о наличии генитального герпеса от новых половых партнеров, боясь быть отвергнутым. Однако при появлении характерных симптомов не стоит медлить - нужно в обязательном порядке и своевременно обратиться за медицинской помощью. В случае пузырьков в интимной зоне можно обратиться к гинекологу, дерматовенерологу, мужчины также могут посетить уролога. Диагноз устанавливается специалистом и подтверждается лабораторными исследованиями. Для этого выполняется ПЦР-тест соскоба из области пузырьков и язвочек, который позволяет выявить возбудителя.
Как говорилось выше, способа полностью избавится от вируса простого герпеса невозможно, как и вылечить генитальный герпес навсегда. Однако современная медицина способна предложить лучшие средства от герпеса , которые могут сдерживать возбудителя генитального герпеса в неактивном состоянии и значительно снизить вероятность возвращения симптомов как у мужчин, так и у женщин.
В древности высыпания на половых органах лечили при помощи ритуалов, молитв, жертвоприношений и практик экзорцизма. Скорее всего, подобные методы лечения были малоэффективными, так как «нечистые болезни», т.е. заболевания, передающиеся половым путем, в те времена распространялись с большой скоростью и могли повлиять даже на исход войн. Например, французский король Карл VIII в XV веке был вынужден отказаться от осады Неаполя по причине того, что его солдаты заразились половыми инфекциями и больше не могли воевать. О том, что к сыпи на гениталиях приводят не только типичные ИППП (инфекции, передающиеся половым путем), но и аллергия, герпес, а также другие причины, в те времена также не знали.
Высыпания на половых органах у женщин являются одним из самых частых поводов для обращения к гинекологу. Сыпь приносит психологический дискомфорт и физические неудобства, так как часто она сопровождается зудом и покраснением. Она может быть проявлением разных патологий – как системных, так и кожных.
Кожа и слизистые оболочки – это защитный барьер, который препятствует проникновению в организм бактерий и вирусов. К сожалению, иногда этот барьер ослабевает, и тогда развиваются различные заболевания и состояния, которые приводят к появлению высыпаний на половых органах.
Виды сыпи на половых органах у женщин
Высыпания на коже проявляются по-разному. Чаще всего врачи сталкиваются со следующими видами новообразований, появляющихся в области гениталий у женщин:
- прыщи – небольшие бугорки или узелки, выступающие над кожей. Могут содержать серозную жидкость.
- гнойники или пустулы – полостные элементы, заполненные гноем;
- эритема – ярко-красные пятна либо сыпь с очерченными границами. Провоцируются сильным приливом крови к капиллярным сосудам кожи.
- волдыри – островоспалительные, возвышающиеся над кожей бесполостные элементы. Возникают в результате отека сосочкового слоя дермы.
- кондиломы – небольшие наросты телесного цвета, которые могут появляться в области наружных половых органов и возле анального канала;
- узелки – ограниченные плотные образования округлой или овальной формы, расположенные в глубоких слоях дермы или подкожной жировой клетчатке;
- бляшки – п атологические элементы с четкими краями, которые возвышаются над поверхностью кожи, слизистых или сливаются с ними;
- язвы – глубокие дефекты кожи, которые захватывают эпидермис, дерму и даже подлежащие ткани. Могут развиться в результате распада ряда других видов сыпи.
При появлении любого из этих видов сыпи на половых органах у женщин, даже если это небольшое малозаметное новообразование, необходимо сразу же обратиться к врачу-гинекологу.
Причины высыпаний на половых органах. Генитальные высыпания при заболеваниях, передающихся половым путем

Инфекции, передающиеся половым путем и приводящие к различным высыпаниям на коже и слизистых, сегодня занимают первые места по степени распространенности. Уступают они только ОРВИ.
Все заболевания, которые передаются половым путем, делятся на несколько групп:
- бактериальные инфекции – сифилис, гонорея;
- грибковые поражения – кандидоз, который по одной из версий не является ИППП, но все же возможна его передача во время полового контакта;
- вирусные инфекции – контагиозный моллюск, генитальный герпес.
Также в список заболеваний, передающихся половым путем, входят паразитарные заболевания – лобковые вши и чесотка. Причем не стоит полагать, что вши и чесоточные клещи встречаются только у лиц, ведущих маргинальный образ жизни. По данным дерматологов, генитальный педикулез и чесотка достаточно распространены среди всех слоев населения.
Высыпания на половых органах при сифилисе
Первичная форма заболевания проявляется путем появления на коже твердых шанкров – первичных сифилом в виде одиночных эрозий и язв округлой формы, с ровными краями и со скудным серозным содержимым. Новообразования отличаются синюшно-красным дном и отсутствием воспаления. Сифиломы располагаются на половых губах, промежности, влагалище, шейке матки и не поддаются местной антисептической терапии.
Проявления вторичного сифилиса представлены розеолами, папулами и пустулами. Розеолы – это мелкие пятна розоватого оттенка не выше поверхности кожи и эпителия слизистой оболочки. Они не вызывают жжения, зуда и периодически исчезают. Папулы представлены округлыми узелковыми образованиями, которые отличаются ярко-розовым оттенком. Пустулы покрыты коркой, чешуйками и могут появляться в виде слившихся между собой мокрых бляшек.
Во время развития третичного сифилиса, если больной не получил лечения, происходит серьезное нарушение функционирования внутренних органов и систем, что может привести к инвалидизации и летальному исходу. При этом количество высыпаний и новообразований на коже и слизистых уменьшается, к тому же они содержат малое количество бледных спирохет и по этой причине являются практически не заразными.
Гиперемия и язвы при гонорее
Классические проявления острой формы этого заболевания у женщин дают о себе знать гнойными выделениями из влагалища, частым и болезненным мочеиспусканием, межменструальными кровотечениями, а также гиперемией, т.е. покраснением, отеком и появлением язв слизистых оболочек половых органов.
При подозрении на гонорею, также как и на любое другое гинекологическое заболевание, необходима дифференциальная диагностика, так как симптомы многих заболеваний похожи между собой.
Высыпания на половых органах при вагинальном кандидозе
Кандидоз (другое название заболевания – молочница) относится к наиболее распространенным грибковым заболеваниям слизистой оболочки влагалища, которое развивается при влиянии дрожжеподобных грибов Candida. Патоген приводит к отеку и покраснению слизистой, также вызывает кровотечения и становится причиной образования овальных очагов характерного творожистого налета, которые по мере развития заболевания отделяются от поверхности.
Хроническая форма молочницы отличается появлением сухих эрозий и лихенизации – вторичного морфологического элемента сыпей, который характеризуется резким утолщением тканей. Также возможна экскориация – появление дефектов кожи, возникающих при ее расчесах по причине зуда и жжения.
Высыпания на половых органах при контагиозном моллюске
Контагиозный моллюск относится к паразитарным вирусным заболеваниям, которое проявляется в виде полушаровидных узелков розового цвета с пупковидным вдавлением внутри. Узелки похожи на раковины с жемчугом, отсюда и произошло название болезни.
Локализация высыпаний после половых контактов – промежность, внутренняя поверхность бедер с обеих сторон, низ живота и наружные половые органы. Высыпания носят беспорядочный характер, постоянное трение кожи и слизистых, а также расчесывание увеличивают площадь сыпи. Возможно развитие асептических и гнойных абсцессов кожи. При суперинфекции (смешении различных вирусов) на коже могут остаться рубцы.
Высыпания на половых органах при генитальной аллергии
Аллергические заболевания нередко путают с проявлениями заболеваний, передающихся половым путем. Это неудивительно, ведь симптомы очень похожи. При аллергии так же, как и при ИППП, пациента беспокоит покраснение слизистых, отечность, зуд, жжение и повышенная сухость кожи в области поражения.
Аллергены могут проникнуть в организм как локально – во время непосредственного контакта, так и системно – через органы пищеварения и дыхательные пути.
Различают следующие основные источники веществ, которые могут привести к развитию генитальной аллергии:
- Лекарства. Лекарственная гиперчувствительность, в развитии которой принимают участие механизмы иммунной системы, может привести к возникновению на коже элементов сыпи в виде мелких бледно-розовых или крупных пятен красного цвета.
- Косметика и средства гигиены. Кремы, шампуни, гели для душа, жидкое мыло и популярные сейчас средства для интимной гигиены отличаются сложным химическим составом и содержат массу аллергенов. Регулярное использование этих средств может стать причиной высыпаний в области гениталий.
- Контрацептивы. Презервативы, вагинальные суппозитории, спермицидные средства, гели и лубриканты тесно контактируют с половыми органами и могут привести к развитию нежелательных реакций.
- Сперма. Семенная жидкость содержит чужеродный для организма женщины белок, на который может возникнуть аллергическая реакция. Среди проявлений аллергии на сперму – жжение, зуд, отек и округлые красные пятна на коже и слизистых наружных половых органов.
- Ткань нижнего белья и одежды. Синтетические ткани и жесткое наощупь кружево могут препятствовать естественной вентиляции кожи и полноценному теплообмену. У подобных тканей также наблюдается низкая гигроскопичность – способность впитывать жидкость. Все это может стать причиной развития контактного дерматита.
Основной целью лечения при генитальной аллергии является купирование симптомов и ограничение дальнейших контактов пациента с аллергеном.
Генитальный герпес: современные подходы к решению проблемы

Герпетическая инфекция за последнее время приобрела особую актуальность. Согласно данным статистики, примерно 90% городского населения всех стран мира инфицировано вирусом простого герпеса (ВПГ). i
Одна из наиболее распространенных причин появления высыпаний генитальной или аноректальной локализации – это генитальный герпес. Возбудитель этого заболевания – это разновидность вируса простого герпеса второго типа (ВПГ 2). Не все специалисты и пациенты знают, но рецидивирующее течение этой болезни представляет не только медицинскую, но и психосоциальную проблему. Генитальный герпес является психотравмирующим фактором, ограничивает социальные контакты, приводит к стрессу и даже может стать причиной развития депрессии.
Тяжесть течения и разнообразие симптомов зависят от особенностей местного и общего иммунитета. Рецидивы заболевания наблюдаются не менее, чем у 50-70% пациентов.
Среди наиболее часто встречающихся клинических признаков генитального герпеса:
- повышение температуры тела, слабость, мышечные, суставные и головные боли;
- увеличение лимфатических узлов;
- единичные или множественные везикулы (относительно небольшие мешочки или пузырьки) в области паха;
- зудящие пятна или папулы;
- поверхностные трещинки на слизистой, сопровождающиеся незначительным зудом;
- рецидивирующие трещины слизистой оболочки наружных половых органов.
Сложность лечения герпеса связана как с частой встречаемостью, так и с многообразием поражений внутренних органов и клинической симптоматики. Современная терапия при герпетической инфекции включает в себя применение противовирусных препаратов и лекарственных средств, которые повышают иммунную защиту и позволяют контролировать проявления заболевания.
Согласно рекомендациям Министерства здравоохранения Российской Федерации, при лечении аногенитальной герпетической вирусной инфекции применяются препараты в виде суппозиториев, которые содержат интерферон-aльфа-2b. Для минимализации риска развития побочных эффектов интерферонов применяется их сочетание с витаминами, которые обладают антиоксидантным действием – это витамины С и Е. У беременных женщин применение интерферона-aльфа-2b разрешено со второго триместра. ii
Интерферон альфа-2b в сочетании с высокоактивными актиоксидантами (витаминами С и Е) входит в формулу комплексного противовирусного иммуномодулирующего препарата ВИФЕРОН, который обладает широким спектром действия и разрешен для лечения детей с первых дней жизни и взрослых. Препарат выпускается в форме суппозиториев, мази и геля.
Препарат ВИФЕРОН прошел полный цикл клинических испытаний при широком спектре различных заболеваний в ведущих клиниках России. Результатом проведенных исследований явилось доказательство клинической эффективности ВИФЕРОН при лечении различных инфекционно-воспалительных заболеваниях у взрослых и детей, включая новорожденных, и беременных женщин. Научно доказано, что комплексный состав и форма выпуска обеспечивает ВИФЕРОН уникальные фармакокинетические характеристики с пролонгированием действия интерферона.
Интерферон (основное действующее вещество ВИФЕРОН) включен в федеральные стандарты оказания медицинской помощи взрослым и детям, утвержденных Минздравом РФ, а также в Протоколы (Клинические рекомендации) оказания медицинской помощи. iii
Для лечения герпесвирусных инфекций у взрослых применяются свечи в дозировке 1 000 000 МЕ, у беременных женщин – 500 000 МЕ.
Применение препарата ВИФЕРОН в комплексе с препаратами валацикловира приводит к уменьшению частоты рецидивов заболевания. В ходе исследований было доказано, что у 82,86% пациентов, принимающих подобную терапию, не наблюдалось ни одного рецидива герпеса в течение 270 дней наблюдения. iv
Также для борьбы с генитальным герпесом применяют ВИФЕРОН гель и мазь. Гель в виде полоски не более 0,5 см наносят на предварительно подсушенную пораженную поверхность 3-5 раз в день в течение 5-6 дней. Мазь наносят на пораженную поверхность 3-4 раза в день в течение 5-7 дней.
Справочно-информационный материал
Автор статьи
Врач-терапевт, кардиолог, к.м.н.
iv О.А.Гизингер «Клинико-лабораторное обоснование и оценка эффективности рекомбинантного интерферона α-2b в терапии генитального герпеса» Инфекционные болезни, 2021, т. 19, No3
Болезни зоны, расположенной между половыми органами и анальным отверстием, широко распространены среди женского населения.
Чаще всего промежность поражается инфекционными агентами, реже различными травмами.
Вне зависимости от причины, болезни интимной зоны вызывают тяжелые страдания у женщин и требуют немедленной коррекции.
Виды болезненных состояний
В зависимости от поражающего фактора все патологические процессы в промежности можно условно разделить на три группы:
- I. инфекционные
- II. аллергические
- III. травматические
Инфекционные заболевания промежности составляют более 90 процентов всех патологических состояний.
Они возникают вследствие воздействия различных микроорганизмов.
К ним относятся:
Чаще возникают заболевания кожи промежности, реже в процесс вовлекаются глубже лежащие структуры.
Нозологические формы болезней можно представить так:
- инфекционный дерматит
- рожистое воспаление – импетиго, фурункулы, карбункулы
- грибковые заболевания промежности – кандидоз
- эпидермофития
- генитальный герпес
Аллергические кожные заболевания промежности изолированно встречаются редко.
Это возможно при локальном воздействии высоких доз аллергена.
Болезнь представлена одной нозологической формой – крапивницей.
Кроме классической кожной патологии, болезни промежности могут быть связаны с ИППП, ВИЧ или сахарным диабетом.
Разберем некоторые заболевания более подробно.
Рези в промежности – тревожный симптом, который чаще всего свидетельствует о развитии какого-либо заболевания.

О том как лечить заболевания
промежности рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием дерматовенеролога | 900.00 руб. |
Заболевание промежности: фурункулез
Фурункулез – воспалительное гнойное заболевание.
Характеризуется поражением волосяных фолликулов.
Давайте разберем, когда может развиваться данная патология.
Причины фурункулеза следующие:
- неправильное питание
- снижение иммунитета
- нарушение личной гигиены
- бактериальные инфекции
- изменение функций эндокринной системы
- ношение синтетического белья
Проявляется фурункулез гнойничками, гиперемией, болезненностью и отечностью.
Лечение: применяется местная терапия или хирургическое вмешательство.
Для быстрого созревания гнойника, накладывают повязку с мазью Вишневского или Левомеколем.
Профилактические меры:
- соблюдение личной гигиены
- употребление достаточного количества витаминов в пищу
- ношение хлопчатобумажного белья
Инфицирование промежности при ЗППП
ЗППП – заболевания, передающиеся половым путем.
Для заражения, достаточно одного незащищенного полового контакта.
К поражениям промежности и половых органов относят следующие заболевания:
- 1. кандидоз, или молочница
- 2. паховая эпидермофития
- 3. отрубевидный (разноцветный) лишай
- 4. паховый себорейный дерматит
- 5. трихофития, или стригущий лишай
- 6. паховая руброфития
Проявляться заболевания будут зудом, отечностью, шелушением, гиперемией, болью, Могут присутствовать выделения.
При появлении первых симптомов, не следует оттягивать визит к врачу.
Для диагностики берутся мазки из влагалища или уретры, соскоб чешуек с кожи.
Применяют, как противогрибковые препараты (Флуканозол), так и препараты для иммунитета.
Важно! Не следует самостоятельно назначать себе лечение!
Это может ухудшить течение болезни и смазать клиническую картину.
Инфекции промежности при сахарном диабете
Сахарный диабет – эндокринное заболевание, с хроническим течением.
Причина развития – нарушение выработки инсулина.
Нередко люди, у которых сахарный диабет, страдают зудом кожи в промежности.
Кожа вокруг половых органов краснеет и отекает, может появиться белый налет.
Связано это с присоединением бактериальной или грибковой инфекции.
Если появились подобные признаки, следует обратиться к врачу для проведения диагностики.
В зависимости от выявленного инфекционного агента, будет назначено лечение.
Часто применяют антибактериальные или противогрибковые средства.
Для устранения зуда используют антигистаминные препараты.
Важно пройти полное обследование у эндокринолога и подобрать оптимальную сахароснижающую терапию.
Следует соблюдать диетотерапию и личную гигиену, чтобы облегчить симптомы.
Кроме этого, проводится противозудная терапия.
Заболевание промежности при ВИЧ
Вирус иммунодефицита человека это опасное и неизлечимое заболевания.
В итоге он проявляется синдромом приобретенного иммунодефицита.
Полностью поражается иммунная система, организм не может бороться с другими заболеваниями.
ВИЧ может сопровождаться следующими заболеваниями промежности:
- вагинальный кандидоз (молочница)
- увеличение паховых лимфоузлов
- сыпь и зуд
- гиперемия и отечность тканей
- паховая эпидермофития
При лечении используют иммуномодуляторы и противовирусные препараты.
К сожалению, заболевание не лечится и приносит массу проблем.
Поэтому надо знать пути заражения и как их предотвратить.
Передается вирус несколькими путями:
- половой
- гемотрансфузионный (при переливании крови)
- вертикальный (от матери к плоду)
- трансплантационный (при пересадке органов)
- инъекционный (инструментальный)
Бытовой путь не доказан.
Обычно любое инфицирование связано с биологическими жидкостями.
Кондиломы в промежности
Кондиломы возникают в результате заражения вирусом ВПЧ.
Это кожные новообразования, которые возникают как у мужчин, так и у женщин.
Их травматизация ведет к вторичному инфицированию.
Важно избегать повреждения кондилом при гигиенических процедурах.
Ни в коем случае нельзя срезать кондиломы самостоятельно.
Только врач проводит лечение этой патологии.
Применяют следующие средства:
- мази, в состав которых выходит витамин Е
- иммуностимулирующие препараты
- противовирусные препараты, содержащие интерферон
При лечении любых генитальных кондилом самым эффективным методом будет удаление.
Заболевания промежности: экзема
Болезнь начинается быстро, проявляется зудом и высыпанием.
Возможно формирование пузырьков.
Если своевременно не начать лечение, заболевание перейдет в хроническую форму.
Для обработки эпидермиса применяют антисептические растворы:
- Фукорцин
- Фурацилин
- Мирамистин или Хлоргексидин
Гормональные препараты назначаются в случае тяжелого течения болезни.
Используются антигистаминные препараты для устранения зуда и отечности кожи.
При интенсивном зуде используют седативные препараты:
- Новопассит
- настойка Валерианы
- Персен
Профилактика экзем в промежности заключается в следующем:
- 1. сбалансированное питание
- 2. контроль личной гигиены
- 3. отказ от вредных привычек
- 4. поддержание иммунитета
Обязательно посетите врача, если Вас беспокоит экзема в области промежности.
Заболевание легко можно перепутать с венерической инфекцией.
Дерматит в промежности
Дерматит в паховой области бывает, как у мужчин, так и у женщин.
Развивается быстро, чаще всего проявляет себя в виде покраснения, зуда и шелушения.
Причины дерматита в следующем:
- ношение синтетического белья
- потливость
- лишний вес
- нарушение личной гигиены
- эндокринные нарушения
Диагностируется заболевание при осмотре наружных половых органов.
Для подтверждения диагноза, берут соскоб чешуек кожи.
С целью лечения используют мази и кремы местного применения.
Разберем, что используют для облегчения течения болезни.
Применяют следующие нелекарственные методики:
- исключение жирного, соленого, острого и сладкого
- исключение аллергенов (яйца, молочная продукция, шоколад, цитрусы, орехи, клубника)
- соблюдение личной гигиены (2 раза в день)
- избавление от лишнего веса
Только при соблюдении всех рекомендаций, возможен благоприятный исход.
Рези в промежности
Рези в промежности – тревожный симптом, который чаще всего свидетельствует о развитии какого-либо заболевания.
Предрасполагающие факторы поражения промежности
Даже при непосредственном контакте с источником инфекции или аллергеном заболевание промежности у женщин развивается не всегда.
Для его возникновения требуются условия, которые благоприятствуют кожному процессу.
К таким предрасполагающим условиям относятся:
- нарушение гигиены
- беспорядочные половые связи
- частая травматизация кожи промежности
- инфекция в репродуктивной системе
- тяжелые сопутствующие болезни: диабет, сердечная недостаточность, ожирение
Предрасполагающие факторы снижают эффективность местной иммунной защиты, что облегчает проникновение и размножение возбудителя.
Клинические проявления болезней промежности
Вне зависимости от причины, кожные заболевания промежности женщин имеют идентичные симптомы.
К ним относятся:
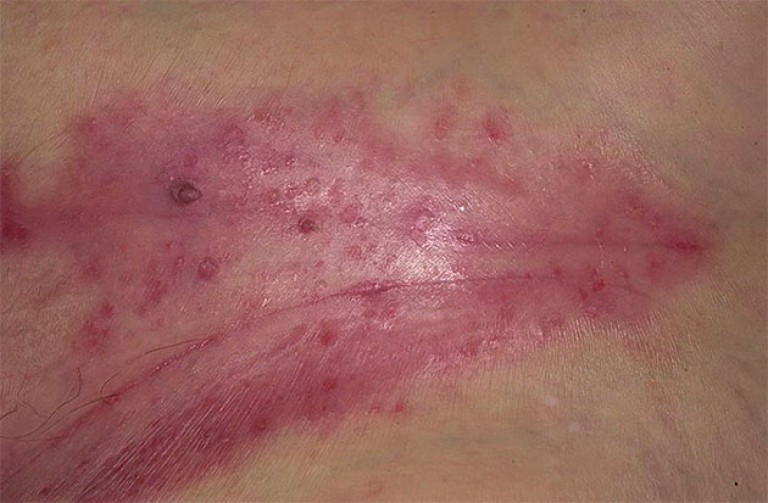
- I. умеренная боль
- II. зуд, иногда очень сильный
- III. высыпания на коже
- IV. гиперемия в зоне поражения
- V. иногда может возникать отек
Общее состояние женщины обычно не страдает.
При рожистом воспалении может повышаться температура до фебрильных цифр.
Герпетические поражения могут сопровождаться сильными болевыми ощущениями, а для грибковых инфекций типичен нестерпимый зуд.
Как лечить болезнь
Врач при заболевании промежности назначает лекарственные средства в зависимости от этиологии.
Наружное лечение антибактериальными и противогрибковыми мазями или пастами усиливается системной терапией препаратами аналогичного действия.
Зуд можно устранить с помощью антигистаминных средств, например, хлоропирамина или лоратадина.

При болевом синдроме используют анальгетики.
Болезнь лечится в амбулаторных условиях, госпитализация требуется лишь при глубоких гнойных процессах и рожистом воспалении.
Таким образом, любые кожные болезни промежности серьезно ухудшают качество жизни женщины.
Примочки для лечения заболевания промежности
При заболеваниях в интимной области, примочки помогают облегчить течение болезни.
Они могут быть разного спектра действия.
Противогрибковым и антисептическим действием обладает масло чайного дерева.
При зуде масло наносят на пораженные участки кожи ватным тампоном 2 р. в день.
Сильным антимикотиком является яблочный уксус.
Для примочек разводят 2 ст.л., 2 стаканами воды и обрабатывают кожу 3 раза в день.
Отлично подойдет отвар из коры дуба: 2 ст.л. кипятят полчаса в 250 мл воды.
Затем остужают, пропитывают салфетку и прикладывают примочку на 15-20 минут.
При сильном раздражении используют отвар ромашки.
Кипятят 15 минут, затем остужают, смачивают салфетку и прикладывают на 15-20 минут.
Важно! Перед применением следует проконсультироваться с врачом.
Заболевание промежности: осложнения
Очень важно следить за течением болезни.
Небрежное отношение может привести к самым разным последствиям:
- нарушение работы внутренних органов
- снижение репродуктивной функции
- присоединение вторичных инфекций и развитие заболеваний
- нарушение гормонального фона
- снижение иммунного статуса организма
Для предотвращения осложнений, следует вести здоровый образ жизни.
При выявлении заболевания, обязательно стоит посетить врача, провести диагностику и лечение.
Профилактика заболеваний промежности
Профилактические меры всегда стоят на первом месте.
Соблюдать профилактику не сложно, главное понять, что это нужно для предотвращения болезней и осложнений.
Основные рекомендации по профилактике заболеваний:
- соблюдать правильное, сбалансированное питание
- следить за личной гигиеной
- применять контрацептивы
- носить не тесную одежду
- заниматься физическими упражнениями
- контролировать вес тела
Заболевание промежности: что делать
Если Вы заметили первые признаки подобного заболевания, следует обратиться в медицинский центр.
Внимание! Не стоит начинать лечения с посещения аптеки.
Самостоятельное применение препаратов, даже местного действия может только смазать картину заболевания.
Многие спрашивают: «Куда обратиться при заболевании промежности?».
Можно записаться в частную или в государственную клинику.
Лучшим решением будет прийти на прием к проверенному специалисту.
Лечение следует начинать незамедлительно при появлении первых симптомов под наблюдением специалиста гинекологического или дерматологического профиля.
Чем скорее начата целенаправленная терапия, тем быстрее наступает клиническое выздоровление.
Борьба с предрасполагающими факторами поможет избежать возникновения болезни.
Диагностику инфекционных заболеваний промежности можно пройти в нашем кожно-венерологическом диспансере.
При подозрении на заболевания промежности обращайтесь к автору этой статьи – дерматовенерологу, урологу в Москве с 15 летним опытом работы.
Читайте также:




