Плесневые микозы чем лечат
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онихомикоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Онихомикоз – это грибковое поражение ногтя, при котором наблюдается изменение его цвета, толщины и отделение от ногтевого ложа. Онихомикоз - часто встречающееся заболевание ногтевого аппарата (не менее 50% всех заболеваний ногтей), которым болеет около 5,5% людей во всем мире. Взрослые болеют чаще, чем дети, поскольку распространенность онихомикозов увеличивается с возрастом (поражение ногтевых пластинок грибком встречается почти у 50% лиц старше 70 лет).
Причины возникновения онихомикоза
Онихомикоз могут вызывать грибы-дерматофиты, дрожжевые грибы и плесневые грибы-недерматофиты.
Дерматофиты становятся причиной заболевания в 60-70% случаев, при этом до 50% приходится на Тrichophyton rubrum. Плесневые грибы-недерматофиты вызывают около 20% всех онихомикозов, а дрожжевые грибы, в том числе Candida spp., - 10-20%.
Достаточно часто обнаруживается ассоциированное поражение грибами и бактериями, а также одновременное инфицирование ногтевой пластинки двумя и более грибами.
Развитию онихомикоза способствуют травмы опорно-двигательного аппарата, нарушение кровоснабжения конечностей (например, вследствие сердечной недостаточности, облитерирующего эндартериита или варикозного расширения вен), сахарный диабет, ожирение, плоскостопие, деформация стоп, курение, псориаз, иммунодефициты. К другим предрасполагающим факторам относят ношение тесной обуви, повышенную потливость, травмы ногтей. Высокий риск приобрести грибок есть у тех, кто участвует в спортивных мероприятиях, посещает общественные бани и бассейны, проживает с родственниками, у которых диагностирован грибок, или у тех, кто уже болел онихомикозом ранее.
Ногти на ногах поражаются чаще, чем на руках, что, вероятно, связано с их более медленным ростом, худшим кровоснабжением и с тем, что ношение тесной обуви создает среду, благоприятную для размножения грибка.
Заражение патогенными грибками может происходить при непосредственном контакте с больным онихомикозом, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.). В условиях повышенной влажности (в бассейнах, банях, душевых) грибы длительное время сохраняются и размножаются, особенно на неокрашенных деревянных поверхностях.
При заражении возбудитель проникает в ногтевую пластинку, ложе, матрикс и проксимальный валик ногтя. Ноготь не обладает эффективным клеточным иммунитетом, поэтому очень восприимчив к инфекции. Грибы производят ферменты, разрушающие ногтевую пластину, что облегчает их проникновение вглубь.
Частые очаги онихомикоза - подошвы и межпальцевые промежутки. Обычно грибы поражают ногтевую пластинку, начиная со свободного края, таким образом основные патологические процессы протекают не в самой пластинке, а под ней - в ложе ногтя.
Классификация онихомикоза
Различают нормотрофический, гипертрофический и онихолитический (атрофический) онихомикоз.
При нормотрофической форме пораженный ноготь сохраняет свою толщину и блеск, но меняет цвет.
При гипертрофической форме помимо изменения цвета наблюдается нарастающий подногтевой гиперкератоз. Ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза (утолщения и искривления ногтя наподобие когтя мифической птицы грифона), частично разрушается, особенно с боков, нередко пациенты испытывают боль при ходьбе.
Для онихолитической формы характерна тусклая буровато-серая окраска пораженной части ногтя, ее атрофия и отторжение от ложа - обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; в то же время проксимальная часть ногтя долго остается без существенных изменений.
Кроме того, применяют классификацию, основанную на локализации поражения ногтя: выделяют дистальный онихомикоз (с поражением ногтя у свободного края), латеральный (с поражением боковых сторон), проксимальный (с поражением заднего валика) и тотальный (с поражением всего ногтя).
Симптомы онихомикоза
Основное проявление онихомикоза – изменение цвета ногтевой пластинки: она белеет или становится желто-коричневой, может приобретать фиолетовый, зеленоватый или черный цвет. К другим клиническим проявлениям относят утолщение и зуд кожи в области ногтевых валиков (подногтевой гиперкератоз), отслоение ногтя от ногтевого ложа (онихолизис) и утолщение ногтевой пластинки (онихауксис). Для грибкового поражения ногтя характерен такой признак как дерматофитома - продольная полоса желтовато-белого или коричневатого цвета, локализующаяся в глубине ногтевой пластинки.
Ногти пальцев ног поражаются в 7-10 раз чаще, чем рук, причем чаще всего поражаются большие пальцы. Как правило, грибок одновременно присутствует на нескольких ногтях, нередко у больных онихомикозом выявляется также микоз стоп.
Диагностика онихомикоза
Диагностика онихомикоза основывается на данных клинической картины и результатах лабораторных исследований.
-
Проведение микроскопического исследования пораженных ногтевых пластинок.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
Что такое отомикоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саидовой Бурлият Солтанпашаевны, ЛОРа со стажем в 4 года.
Над статьей доктора Саидовой Бурлият Солтанпашаевны работали литературный редактор Юлия Липовская , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Отомикоз — это заболевание наружного или среднего уха, вызванное грибами, чаще всего дрожжеподобными и плесневыми.
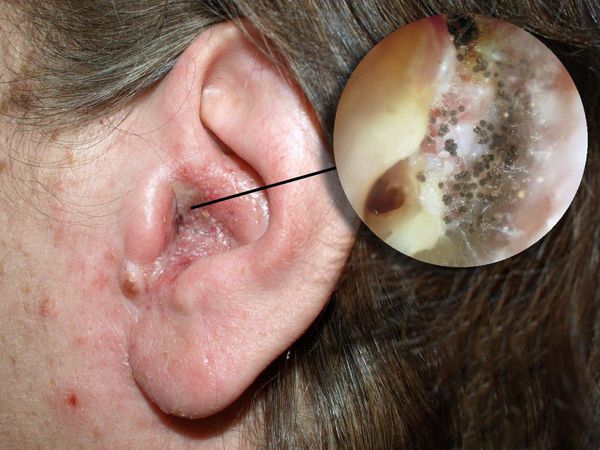
Болезнь развивается в наружном слуховом проходе, иногда процесс затрагивает кожу ушной раковины и барабанную перепонку. Также отомикоз может развиваться в барабанной и послеоперационной полости среднего уха, которая образуется в результате удаления патологически изменённых тканей среднего уха (например, при гнойном среднем отите с холестеатомой ) .
Чаще всего отомикоз начинается с зуда, возможно покалывание в ухе, а в дальнейшем появляются заложенность, ушной шум и выделения [7] .
В группу заболеваний, относящихся к отомикозам, включают [2] [4] :
- Наружный грибковый отит. Затрагивает кожу ушной раковины, стенки наружного слухового прохода и барабанную перепонку.
- Грибковый средний отит. Грибы развиваются в барабанной полости.
- Грибковый мирингит. Грибковое заболевание поражает барабанную перепонку.
- Микоз послеоперационной полости. Процесс развивается в послеоперационной полости среднего уха.
Распространённость
Среди взрослого населения частота развития отомикозов составляет 18,6 %. У детей распространённость заболевания 26,3 % [1] . Чаще всего отомикоз встречается в жарких и влажных климатических зонах, так как влажность и тепло благоприятно влияют на рост грибов. Также существует связь между заболеваемостью и временем года: в весенне-летний период она растёт [10] .
Среди отомикозов самым распространённым является наружный грибковый отит: 62 % от общего числа. Грибковый средний и послеоперационный отит составляют 20 % и 17 %, соответственно. На долю грибкового мирингита приходится 1 % случаев [2] [5] [10] [12] [15] .
Причины и факторы риска развития отомикоза
Причиной развития отомикозов являются грибы, которые входят в состав нормальной микрофлоры уха. В обычных условиях они себя никак не проявляют и не представляют опасности. Но когда появляются благоприятные для грибов условия, они начинают размножаться и приводят к развитию отомикоза. Возбудителями могут стать плесневые грибы рода Aspergillus или дрожжеподобные грибы рода Candida, иногда Mucor, Cladosporium, Alternaria, Penicillium, Geotrichum или Aspergillus и Candida в сочетании друг с другом [4] .
Предрасполагающими факторами, которые могут запускать развитие болезни, являются различные эндогенные (внутренние) и экзогенные (внешние) обстоятельства, а также их сочетания.
Основной экзогенный фактор — это механическая травма кожи наружного слухового прохода при слишком тщательной гигиене ушей с использованием ватных палочек и других подручных средств. Когда пациент слишком тщательно проводит эту процедуру, он не только травмирует кожу, но и удаляет главный фактор защиты — ушную серу. Это приводит к тому, что полезная микрофлора погибает и её место занимают грибы, для размножения которых имеются все условия: тёплая влажная среда и отсутствие защитного барьера — серы [8] .
- Лечение антибиотиками, что приводит к нарушению микрофлоры и размножению грибов.
- Цитостатическая и лучевая терапия, которые обладают иммуносупрессивным действием, т. е. подавляют работу иммунитета.
- Кожные заболевания в виде дерматитов и экземы.
- Длительный приём гормональных препаратов, например глюкокортикостероидов при аутоиммунных заболеваниях.
- Производственные и бытовые вредности: работа во влажных, сырых и пыльных помещениях.
- Гнойные отиты.
- Нарушенный обмен веществ: прежде всего сахарный диабет и гиперкортицизм (повышенное выделение корой надпочечников гормона кортизола), так как они способствуют росту грибов [2][7][11][19] .
- Гипо- и авитаминозы.
- Длительный воспалительный процесс в послеоперационной полости с повреждением эпителия. Образующийся при этом воспалительный экссудат выступает в роли хорошей питательной среды, богатой белками, углеводами, минеральными солями и другими веществами. В совокупности с постоянной температурой, влажностью, свободным доступом воздуха в послеоперационной полости среднего уха появляются благоприятные условия для размножения грибов.
- Послеоперационная травма уха, а также попадание нестерильной воды могут запускать процесс развития микоза послеоперационной полости среднего уха [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы отомикоза
Первый симптом отомикоза — зуд внутри уха. Сначала зуд ненавязчивый, возникает периодически и не доставляет сильного дискомфорта. Но потом становится постоянным, нестерпимо сильным и снижает качество жизни пациента [7] [9] [12] . По мере распространения инфекции и прорастания мицелия грибов в кожу возникает повышенная чувствительность и болезненность кожи наружного уха и слухового прохода [2] .
С первых дней заболевания пациенты отмечают появление патологических выделений из уха. Цвет может быть от светло-жёлтого до коричнего-чёрного, консистенция — от жидкой или кашицеобразной до плотной. Возможно образование себорейных корочек [10] .
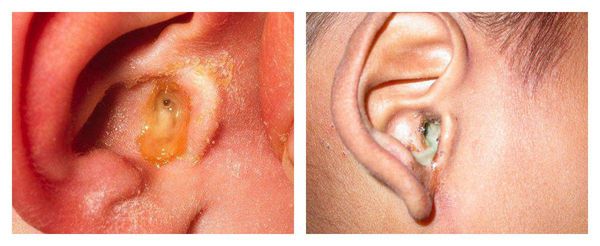
Выделения пациент может заметить на подушке после сна, если они достаточно жидкие и вытекают из наружного слухового прохода. Также их может заметить человек, стоящий рядом.
У некоторых пациентов снижается слух со стороны больного уха. Это возможно при поражении барабанной перепонки и полостей среднего уха, в редких случаях причиной становится повреждение наружного слухового прохода. Иногда отмечают появление шумов в ухе, заложенность, дискомфорт и ощущение полноты внутри уха. Часто имеются неспецифические симптомы, такие как повышение температуры тела и общее недомогание [2] [10] .
Патогенез отомикоза
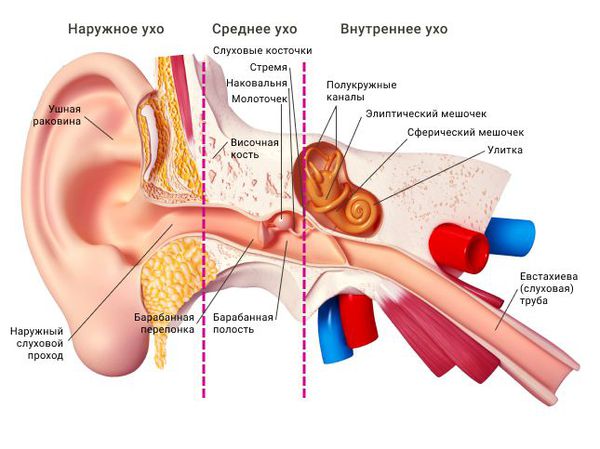
Ушная раковина представляет собой эластический хрящ, покрытый кожей. Полость ушной раковины воронкообразно углубляется и переходит в наружный слуховой проход. Функцией данной структуры является улавливание звуков, их концентрация и направление в наружный слуховой проход.
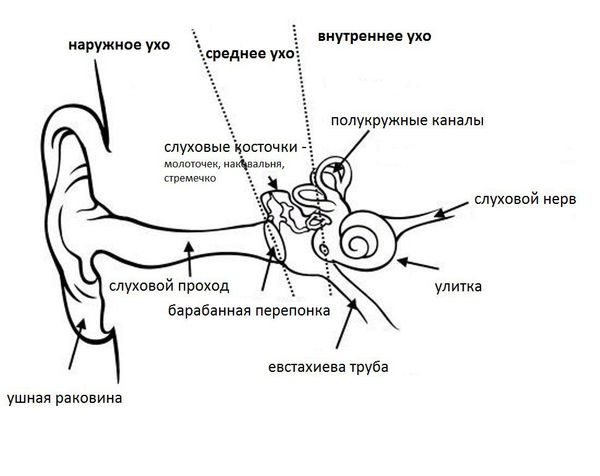
Наружный слуховой проход представляет собой полую трубку диаметром 0,3-1,0 см и длиной около 2,5 см у взрослых. Он состоит из хрящевой части, которая является продолжением хряща ушной раковины, и костной части, занимающей 2/3 наружного слухового прохода. Кожа в наружных отделах слухового прохода содержит волосы, сальные и серные железы [2] .
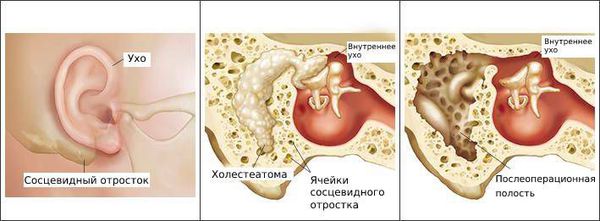
Барабанная перепонка проводит наружные колебания и является границей, которая отделяет наружное ухо от среднего. Среднее ухо состоит из центральной части, которая представлена барабанной полостью. Кпереди и книзу от барабанной полости находится слуховая труба (евстахиева труба). Кзади от барабанной полости находятся сосцевидные ячейки.
В норме полость среднего уха стерильна, т. е. грибков и других микробов в ней нет. Их попаданию препятствует изоляция от внешней среды за счёт барабанной перепонки, дренажной функции слуховой трубы и местного иммунитета. Тем не менее, грибы могут проникать в среднее ухо через слуховую трубу из глотки либо через систему крово- и лимфообращения.
Основными патогенетическими звеньями возникновения микоза являются адгезия грибов, т. е. прикрепление гриба к коже или раневой поверхности, колонизация гриба и инвазивный рост [7] . При тяжёлой форме микоза может произойти генерализация процесса, т. е. проникновение возбудителя в кровь с распространением по организму и появлением вторичных очагов грибковой инфекции в различных органах и тканях. Микозы могут выступать своеобразными "маркерами" нарушения иммунитета, так как иммунодефицит является одним из основных моментов в патогенезе грибковой инфекции.
Классификация и стадии развития отомикоза
По характеру возбудителя:
- дрожжеподобный — возбудителем выступают дрожжеподобные грибы рода Candida;
- плесневой — выделяют плесневые грибы рода Aspergillus;
- смешанный — присутствует сочетанное поражение грибами родов Aspergillus и Candida.
По локализации:
- наружный грибковый отит — процесс расположен в наружном слуховом проходе;
- грибковый мирингит — при поражении барабанной перепонки;
- грибковый средний отит и грибковый средний послеоперационный отит — при поражении среднего уха;
- сочетанное поражение наружного и среднего уха.
По стороне поражения:
По клиническому течению:
- Острый. Под острым отомикозом понимают впервые выявленный случай грибкового поражения, если речь идёт об острой фазе процесса продолжительностью до 3-4 недель. Пациент при этом жалуется на впервые возникшие симптомы, характерные для этой патологии: зуд в ушах, выделения из слухового прохода, болевой синдром и др.
- Хронический [18] . Этот диагноз пациенту уже ставили ранее и он получал лечение, но спустя какое-то время снова обратился с такими же жалобами. Характерно длительное и вялое течение свыше трёх месяцев с периодами улучшения и повторяющимися обострениями, при которых возобновляются боли в ухе и выделения.
Осложнения отомикоза
- Местное распространение. При вовремя начатом и адекватном лечении осложнения встречаются редко, но при отсутствии лечения отомикоз может приводить к обширному поражению всего слухового прохода, барабанной перепонки и окружающих ухо тканей [2] .
- Генерализация заболевания. Грибковая инфекция опасна тем, что быстро распространяется и угрожает поражением внутренних органов, особенно в послеоперационный период. При неблагоприятном течении отомикоз может являться причиной распространённого микоза внутренних органов и грибкового сепсиса. Такие осложнения возникают достаточно редко, обычно при сопутствующих патологиях: снижении общих иммунных сил организма, ВИЧ, аутоиммунных заболеваниях и т. д.
- Хронизация заболевания. При локализации патологического процесса в среднем ухе часто происходит хронизация процесса, выражающаяся в длительных и многократных обострениях.
- Рубцово-спаечный процесс. В течение времени могут образоваться спайки в полости среднего уха (адгезивный отит). Это будет затруднять нормальное звуковосприятие и приведёт к тугоухости, которая может носить необратимый характер [15] . Также из-за спаек возможно сужение (стеноз) наружного слухового прохода. Однако отомикоз не приводит к полной потере слуха.
Диагностика отомикоза
Опрос, сбор анамнеза
Диагностика начинается со сбора анамнеза. Врач задаёт ряд вопросов:
- Когда началась болезнь и как протекала.
- Был ли у пациента ранее средний отит.
- Было ли грибковое поражение других органов и систем, например урогенитального тракта.
- Как долго пациент болеет, с какой частотой, были ли обострения.
- Принимает ли пациент антибиотики, стероидные препараты, цитостатики (чаще всего используются при лечении онкозаболеваний) и химиотерапевтические препараты.
- Страдает ли пациент аллергией [2][3] .
- Есть ли неблагоприятные факторы в быту и производстве.
- Какими сопутствующими заболеваниями болел пациент.
- Есть ли хронические инфекции [6] .
Осмотр, оценка жалоб
Если речь идёт о кандидозе, пациенты жалуются на беловатые выделения из уха творожистой консистенции. При отоскопии наблюдается сужение слухового прохода в хрящевой части и гиперемия (покраснение) барабанной перепонки [6] [11] .
При аспергиллёзном поражении выделения тёмные, почти чёрные, имеют густую консистенцию. При отоскопии наблюдаются сужения в костной части слухового прохода, барабанная перепонка может выпирать и терять свои опознавательные знаки [13] [15] .
При пенициллиозе зуд более выражен, выделения напоминают жидкую ушную серу, хрящевой участок инфильтрирован, на барабанной перепонке может наблюдаться выпячивание, гиперемия или эрозия, что ложно указывает на перфорацию (сквозное повреждение).
Если говорить о поражении микозом среднего уха и послеоперационной полости, то основными жалобами являются снижение слуха, выделения из уха, периодический зуд, также может наблюдаться головокружение [9] .
Как правило, при любой форме грибкового поражения наружного уха слух не страдает или выявляются незначительные нарушения по типу звукопроводимости: ухудшается передача звуковой волны по слуховому проходу к среднему уху. В этом случае возникает ощущение заложенности уха. Такие симптомы, как боль и зуд, могут наблюдаться при любом типе грибкового поражения [3] [6] [20] .
Некоторые пациенты в остром периоде обращаются с жалобами на головную боль на стороне поражения, повышение температуры тела до 38 °C , гиперчувствительность ушной раковины, наружного слухового прохода и заушной области [6] .
Лабораторная диагностика
Из лабораторных методов исследования основным является взятие мазка из уха и его микологический посев на специальные питательные среды (Сабуро, Чапека и др.). Специалист берёт образцы с помощью аттикового зонда ATIC или ложки Фолькмана. Материал берётся под контролем зрения, чтобы не повредить барабанную перепонку, поскольку субстрат собирается из глубоких отделов слухового прохода [12] .
Помимо микологического посева собранного материала, проводится его микроскопия с использованием 10 % гидроксида калия, если это нативный материал. Иногда проводится окрашивание по Романовскому — Гимза. Эти 2 исследования вместе позволяют точно определить возбудителя процесса. Для диагностики микоза титр культуры (количество в 1 мл) должен быть не менее 10 4 КОЕ/мл.
Также проводится ряд общеклинических исследований, таких как клинический и биохимический анализы крови с определением уровня глюкозы, общего белка, АсАТ (аспартатаминотрансферазы), АлАТ (аланинаминотрансферазы) и креатинина. Выполняется анализ крови на сифилис, ВИЧ-инфекцию и гепатиты В и С с целью исключить эти заболевания и выявить сопутствующие патологии [9] .
Инструментальная диагностика
Из инструментальных методов исследования следует выделить отомикроскопию больного уха с использованием бинокулярных линз, микроскопической оптики или с помощью эндоскопа [12] [15] .
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить с воспалительными процессами наружного и среднего уха негрибовой этиологии (например, с бактериальным или вирусным средним и наружным отитом), с серными пробками и новообразованиями уха, такими как холестеатома.
Окончательный диагноз отомикоза может быть поставлен только при комплексном микологическом исследовании [9] [11] .
Лечение отомикоза
При выборе терапии врач учитывает эффективность ранее проведённого лечения, если оно имелось. Если у пациента есть хронические заболевания, то в первую очередь необходима их коррекция [2] . Например, при сахарном диабете важно контролировать уровень глюкозы, так как его повышение провоцирует развитие отомикоза [3] .
Лечение инфекции начинается с устранения возбудителя, при этом используется сочетание местных лекарственных форм и препаратов системного действия. Перед применением препаратов важно тщательно очистить ухо от патологических выделений, ведь даже небольшое количество грибковых масс может негативно сказаться на эффективности медикаментозной терапии [18] .
Если при отоскопии наблюдаются полипы или грануляции в слуховом проходе, то предварительно нужно обработать их 5-10 % раствором нитрата серебра и удалить [7] [15] .
Местное лечение
Препаратом выбора для местного лечения является хлорнитрофенол и 1 % раствор нафтифина. Препараты используются в качестве аппликаций на коже наружного слухового прохода в течение 10-14 дней. Лечение необходимо продолжать ещё 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного лабораторного анализа [12] [17] [18] .
Если при микологическом посеве выделены грибы Candida, то назначаются аппликации комбинацией препаратов: 1 % раствор клотримазола и 1 % раствор нафтифина в течение 10-14 дней с продолжением терапии в течение 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного результата лабораторного исследования [3] [18] .
Системное лечение
Если возбудителем являются грибы рода Candida, рекомендуется назначать флуконазол. При лечении грибкового среднего отита и микоза послеоперационной полости среднего уха, вызванного плесневыми грибами, применяется итраконазол [18] .
В период лечения и реабилитации пациенту необходимо ограничить контакт с источниками пыли и грязи, избегать повышенной влажности и попадания воды в ухо, чтобы не допустить рецидивов и возможных осложнений [7] .
Прогноз. Профилактика
Прогноз при впервые выявленном неосложнённом наружном грибковом отите благоприятный. Если лечение было своевременным и грамотным, то удаётся полностью уничтожить возбудителя.
При хроническом течении избавиться от грибка полностью сложно, поэтому случаются рецидивы. Из-за спаечных процессов возможно снижение слуха по типу звукопроведения. Чтобы избежать рецидивов, необходимо в течение 4 недель после клинического выздоровления аккуратно протирать кожу наружного уха противогрибковым средством или делать аппликации турундой, стараясь не травмировать кожу слухового прохода.
В качестве неспецифических методов профилактики можно рекомендовать соблюдение правил личной гигиены:
- тщательно и часто мыть руки;
- не трогать кожу ушей грязными руками и предметами;
- пользоваться только личным полотенцем;
- при любых заболеваниях уха проводить тщательный его туалет.
В осенне-зимний период особенно важно укреплять защитные силы организма и повышать иммунитет, избегать переохлаждений и заветриваний ушей. Если имеется сахарный диабет, необходима коррекция уровня глюкозы крови [6] [15] .
Мукормикоз – это глубокий микоз, вызываемый зигомицетами, развивающийся преимущественно у иммунокомпрометированных лиц. В зависимости от формы заболевания клинические проявления характеризуются развитием синуситов, энтероколитов, поражением легких, кожного покрова, ЦНС. Диагностика основана на определении возбудителя в биологическом материале (отделяемое ран, мокрота, биопсийный материал), инструментальных исследованиях (КТ, МРТ, Rg). Лечение ведется антимикотическими препаратами. Во всех случаях необходима хирургическая санация очагов инфекции. По показаниям назначается симптоматическая терапия (обезболивающие препараты, инфузионная терапия, переливание эритроцитарной массы).
МКБ-10
Общие сведения
Мукормикоз (зигомикоз) распространен повсеместно. Патогенные грибы обитают в почве, гниющих органических отходах, хлебе. Сезонность не выражена. Восприимчивость всеобщая, но чаще страдают люди со сниженной иммунной защитой, поэтому данная патология относится к оппортунистическим микозам. Первый случай мукормикоза был описан в 1885 г. Встречается реже, чем аспергиллез и кандидоз. Заболевание прогрессирует очень быстро, поэтому чаще всего причину патологического состояния обнаруживают на аутопсии: около 3 случаев на 10000 вскрытий. Среди иммунокомпрометированных лиц распространенность составляет 2-3%. Использование современных методов хирургического лечения в сочетании с медикаментозной терапией позволило снизить некогда поголовную летальность среди заболевших.

Причины мукормикоза
Возбудителями зигомикоза являются низшие грибы из класса Zygomycetes. Наиболее распространенными патогенами служат R.oryzae, М.indicus, R.Microsporus. К факторам риска заболеваемости относится наличие сахарного диабета, длительный прием кортикостероидов, трансплантация органов и тканей в анамнезе, гемобластозы, проведение химиотерапии при онкологических заболеваниях, нейтропения, СПИД, COVID-19. У здоровых лиц к развитию зигомикоза могут привести обширные повреждения кожных покровов, глубокие ожоги, использование загрязненного медицинского инструментария. Обсуждается роль приема дефероксамина.
Основной путь заражения мукормикозом – ингаляционный. Кроме того, реализация инфекции происходит чрескожным способом при загрязнении почвой обширных ран, нанесении татуировок в антисанитарных условиях, использовании контаминированного спорами медицинского инструментария (при инъекциях у наркоманов, применении медицинских зондов), через желудочно-кишечный тракт при потреблении инфицированных продуктов, лекарств.
Патогенез
Для патогена характерен быстрый инвазивный рост. Повреждение эндотелия кровеносных сосудов является основным звеном патогенеза заболевания. Происходит ангиоинвазия возбудителя, что способствует формированию сосудистого тромбоза с образованием некрозов тканей, а также гематогенной и лимфогенной диссеминации инфекционного агента. Предотвращению развития патологического состояния содействует деятельность мононуклеарных и полиморфноядерных фагоцитов, а также поддержание рH организма человека на определенном уровне. Таким образом, нейтропения, ацидоз при сахарном диабете, постоянный прием кортикостероидов с последующим снижением активности бронхоальвеолярных макрофагов благоприятствует распространению зигомицет.
При оседании грибов в легких формируется мукорома с неспецифическими рентгенологическими признаками в виде очагов и фокусов. Образуется зона воспаления, некроза, возможно формирование абсцессов. При тромбозе и ишемии легочной ткани не исключено присоединение вторичной инфекции.
Классификация
Мукормикоз является агрессивной инфекцией. В патологический процесс могут вовлекаться различные органы и ткани. Данному явлению способствует возможность лимфогенной и гематогенной диссеминации возбудителя. В связи с поражением определенных органов-мишеней выделяют следующие формы мукормикоза:
- Риноцеребральный. Составляет около 50% от всех форм заболевания. Реализуется ингаляционным путем. Чаще всего возникает у пациентов с сахарным диабетом, реже у инфицированных с нейтропенией и реципиентов донорских органов, тканей. Характерно поражение пазух носа, твердого неба, тканей орбиты, вовлечение ЦНС. Летальность составляет 40%.
- Легочный.Зигомикоз легких встречается в 15-20% случаев. Преимущественно страдают пациенты с гемобластозами, а также онкобольные, проходящие курсы химиотерапии. Развивается поражение легких с формированием неспецифических симптомов. Реализуется при вдыхании возбудителя либо при диссеминации из первичного очага инфекции. Уровень летальности достигает 75%.
- Кожный. Определяется у 10-15% зараженных. Развивается у пациентов при нарушении целостности кожного покрова в результате обширного загрязнения ран почвой, контаминированной возбудителем. Еще одним вариантом инфицирования является проникновение зигомицет в местах инъекций, через дренажи и загрязненный медицинский инструментарий у лиц с иммунодефицитами. Летальность составляет около 30%.
- Гастроинтестинальный. Редкая форма мукормикоза, встречается в 5-7% случаев. Наиболее характерна для детей 1-го года жизни. Встречается также среди больных СПИДом, пациентов с пересаженными органами и тканями. Чаще всего протекает в виде некротического энтероколита либо с симптоматикой поражения печени. Второй вариант формируется при использовании лекарственных средств, чаще трав, обсемененных патогенными грибами. Летальность высокая, достигает 85%.
- Диссеминированный. По различным источникам, распространенность составляет от 5 до 20%. Характерно вовлечение различных органов при гематогенном распространении инфекции, чаще всего головного мозга, легких, сердца, почек, печени. Клиническая картина диссеминированного мукормикоза неспецифична, определяется степенью нарушения функции пораженного органа. Летальность 95%.
Симптомы мукормикоза
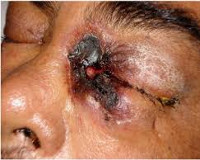
Клиническая картина зависит от вида поражения. Для риноцеребральной формы на начальных стадиях характерна симптоматика бактериального синусита. Пациентов беспокоят односторонние боли в области пораженной пазухи, иногда появляется отделяемое темного цвета из носа. При дальнейшем прогрессировании инфекции боль распространяется на область глазного яблока, формируется конъюнктивит, отек мягких тканей, развивается некроз твердого и мягкого неба, снижается острота зрения. Температурная реакция развивается лишь у части больных. При вовлечении в процесс тройничного и лицевого нервов нарушается чувствительность кожи лица, возникает птоз век. За счет агрессивного инвазивного роста возможно распространение инфекции в ЦНС. Важным симптомом в данном случае является носовое кровотечение. К клинике основного заболевания присоединяются головные боли, обмороки, различные степени выраженности нарушения сознания.
При легочном варианте мукормикоза пациенты жалуются на одышку, боль в грудной клетке, кашель, кровохарканье, лихорадку. При прогрессировании патологии значительная часть легочной паренхимы некротизируется. Опасность данной формы состоит в возможности вовлечения в процесс крупного сосуда с развитием массивного кровотечения. Кожный мукормикоз развивается при контаминации кожного покрова. Характерно формирование отека, гиперемии, некротических изменений с черным струпом в месте внедрения возбудителя. Поражается подкожно-жировая клетчатка, фасции, мышцы, кости. Мукормикоз ЖКТ проявляется тошнотой, рвотой, болями в брюшной полости, вздутием живота, наличием крови в стуле.
Диссеминированная форма заболевания развивается в результате распространения инфекции из первичного места внедрения возбудителя. Характерно поражение различных органов как изолированно, так и совместно. Случаи изолированного повреждения встречаются, главным образом, у наркоманов. Клиническая картина зависит от степени нарушения функции вовлеченных структур. При вторичном поражении ЦНС характерно нарастание центральной неврологической симптоматики с развитием комы.
Осложнения
В случае поражения ЦНС при риноцеребральном мукормикозе частым осложнением является тромбоз кавернозного синуса, внутренней сонной артерии с развитием инфаркта мозга. Возможно развитие слепоты при инфаркте сетчатки и поражении зрительного нерва. Легочная форма опасна формированием массивного кровотечения, острой дыхательной недостаточности. Ишемизированная и некротизированная легочная ткань служит хорошей питательной средой для патогенной микрофлоры. Такие условия способствуют возникновению вторичных пневмоний. При мукормикозе ЖКТ возможна перфорация кишечника с развитием перитонита, массивной кровопотери. Основной опасностью всех форм является возможность дальнейшего распространения инфекции путем гематогенной диссеминации.
Диагностика
Отсутствие специфических жалоб и клинических симптомов, а также относительная редкость заболевания не позволяет на стадии первичного осмотра выявить мукормикоз. На данном этапе важную роль играет сбор анамнеза с выяснением факторов риска. В диагностике зигомикоза используются следующие методы:
- Обнаружение возбудителя. Играет ключевую роль в постановке диагноза. Производят посев и микроскопию патологического отделяемого из ран, мокроты, биопсийного материала, реже крови. Выявляют мицелий, характерный для зигомицет. Длительное хранение материала, неправильная методика посева способствуют снижению чувствительности метода. Подобные исследования обладают низкой чувствительностью, поэтому их необходимо проводить многократно.
- Исследование очага инфекции. Назначается рентгенография, КТ, МРТ органов грудной клетки, придаточных пазух носа, при наличии показаний ‒ МРТ или КТ головного мозга. На рентгенограмме ОГК выявляют очаги или фокусы с центральной зоной некроза, полости с симптомом «полумесяца», редко ‒ лимфаденопатию и плеврит.
Дифференциальная диагностика проводится с бактериальными синуситами, пневмониями различной этиологии, инфекционными энтероколитами с явлениями гемоколита, лихорадкой неясного генеза. Кроме того, необходимо исключить другие плесневые микозы, такие как аспергиллез и пециломикоз.
Лечение мукормикоза
При выявлении заболевания необходима консультация инфекциониста, невролога, пульмонолога, гастроэнтеролога, хирурга. Лечение проводится в стационаре, при необходимости – в отделении реанимации и интенсивной терапии. Основой терапии данной нозологии является хирургическая санация очага инфекции (иссечение некротизированных тканей, резекция легких и т. д.) совместно с приемом антимикотических препаратов. Для медикаментозного лечения используется амфотерицин В, дискутируется роль интраконазола, позаконазола, равуконазола. Необходима компенсация факторов риска (кетоацидоза при лечении сахарного диабета, отмена иммуносупрессоров, глюкокортикостероидов). По показаниям проводится симптоматическая терапия (остановка кровотечения, инфузионная терапия).
Прогноз и профилактика
Прогноз при своевременном выявлении и правильно подобранной терапии относительно благоприятный. Современные методы лечения мукормикоза позволили снизить некогда 100% летальность. Выживаемость при риноцеребральной форме выше, чем при легочной и диссеминированной. Специфическая профилактика не разработана. Неспецифическая защита направлена на устранение факторов риска: соблюдение рекомендаций врача при коррекции нарушений, вызванных сахарным диабетом, рациональное использование иммуносупрессоров под контролем общего анализа крови, назначение глюкокортикоидов в минимальных дозах, использование медицинского инструментария, прошедшего специальную обработку, или одноразовых материалов, употребление свежих продуктов питания.
1. Инвазивный зигомикоз: эпидемиология и клинические особенности (обзор литературы)/ Багирова Н.С.// Клиническая онкогематология. - 2016 - №9(1).
2. Случай риноцеребрального зигомикоза у иммунокомпетентной пациентки/ Синцова Т. С., Щербакова Н. В., Кохан М. М.// // Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии. - 2010 - № 6.
3. Медицинская микология: руководство для врачей/ Андреев В.А., Зачиняева А.В., Москалев А.В., Сбойчакова В.Б. – 2008.
Микозы носа и околоносовых пазух – поражение слизистых оболочек носовой полости и придаточных синусов грибковой этиологии. Основные клинические проявления – интоксикационный синдром, сухость, зуд и ощущение дискомфорта, которые сменяются нарушением носового дыхания и обильными выделениями творожистого, гнойного или кашицеобразного характера с неприятным запахом. Диагностика основывается на данных анамнеза, передней риноскопии, бактериологического и микроскопического исследования, результатах лучевых методов визуализации. При лечении проводят хирургическую санацию очага инфекции, используют противогрибковые препараты и симптоматические средства.
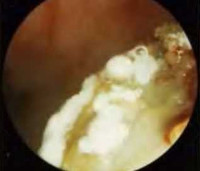
Общие сведения
Микозы носа и околоносовых пазух являются наименее распространенным вариантом грибкового поражения ЛОР-органов – порядка 4% от всех поражений верхних дыхательных путей. Тем не менее, согласно статистическим данным, более 50% всех синуситов имеют грибковую этиологию. Основными возбудителями являются грибы C.albicans, A.niger и А.fumigatus – ими обусловлено 75-80% всех микотических поражений этой области. 70-90% всех пациентов с грибковыми патологиями носа и придаточных пазух страдают сопутствующими иммунодефицитными состояниями, зачастую – СПИД. Показатель смертности колеблется в широких пределах и составляет от 10 до 80% в зависимости от этиологического варианта заболевания.

Причины микозов носа и околоносовых пазух
В подавляющем большинстве случаев микотическое поражение возникает на фоне снижения местного или системного иммунитета либо непосредственного поражения слизистых оболочек. Только некоторые виды грибов способны вызывать развитие заболевания при нормальной резистентности организма. Возникновение микоза может быть обусловлено:
- Иммунными нарушениями. Это могут быть как врожденные патологии (синдромы Ди-Джорджи и Вискотта-Олдрича, дефицит синтеза лимфокинов и другие), так и приобретенные состояния (ВИЧ-инфекция, раковые опухоли, онкогематологические заболевания, авитаминозы, алиментарное истощение).
- Местным повреждением слизистых оболочек. Прямое повреждающее воздействие на слизистые оболочки отмечается при паровых, термических и химических ожогах, травматических повреждениях челюстно-лицевой области и хирургических манипуляциях в этой зоне.
- Эндокринными заболеваниями. Возникновению микозов способствует сахарный диабет, синдром Кушинга, гипокортизолизм, гипотиреоз и гипопаратиреоз, чрезмерный синтез половых стероидов и полиэндокринопатии.
- Медикаментозным влиянием. Среди фармакологических средств развитие грибкового поражения околоносовых пазух и носовой полости вызывают антибиотики, кортикостероиды, иммунодепрессанты, цитостатики, оральные контрацептивны. Более чем у половины больных, прошедших курс химиотерапии, в дальнейшем диагностируются микозы.
Грибковые патологии слизистых оболочек носа и околоносовых синусов вызывают различные виды грибов. Наиболее распространенными вариантами болезни являются:
- Кандидоз. В роли возбудителя выступают грибы рода Candida, зачастую – C.albicans, которая встречается повсеместно. Основной способ проникновения к слизистым пазух и носа – контактный, через руки пациента.
- Аспергиллез. Вызывается тремя представителями рода Aspergillus: А.fumigatus, A.flavus и A.niger. Они в большом количестве содержатся в гниющем зерне, овощах и фруктах. В полость носа попадают при вдохе воздуха, содержащего споры.
- Мукоромикоз или мукороз. Эту разновидность микоза вызывают грибы видов Rhizopus, Mucor и Absidia. Патология часто развивается на фоне сахарного диабета. Механизм и основные источники схожи с аспергиллами.
- Риноспоридиоз. Эндемическое заболевание для Пакистана и Индии. Основной возбудитель – Rhinosporidium seeberi – попадает в организм человека вместе с воздухом или водой, инфицированной коровами, лошадьми и другими животными.
- Гистоплазмоз. Вариант микоза, который возникает при заражении Histoplasma capsulatum. Встречается на прилегающей к рекам Миссисипи и Огайо территориях. Механизм заражения – вдыхание спор гриба.
- Бластомикоз. Возбудитель – Blastomyces dermatitidis. Патология эндемична для африканского континента и Южной Америки. Грибы проникают через легкие, откуда с током крови распространяются по организму.
Патогенез
В основе заболевания лежит повышение восприимчивости слизистых оболочек к воздействию грибов, что обусловлено иммунодефицитом или нарушением целостности тканей. При нормальной работе иммунной системы и целостности слизистых микозы, обусловленные условно-патогенными видами грибов, не возникают. Однако это не касается заболеваний, вызываемых особо патогенными возбудителями гистоплазмоза, бластомикоза. В целом развитие микоза проходит в несколько стадий: адгезия, колонизация, инвазия, генерализация.
На первом этапе частицы гриба или его споры прикрепляются к поверхности слизистой. Возможен аэрогенный, гематогенный, травматический и другие пути проникновения возбудителя. Стадия колонизации проявляется активным размножением возбудителя и выделением продуктов его жизнедеятельности, что вызывает местные воспалительные изменения и первые клинические симптомы. У больных со склонностью к атопии развиваются местные аллергические реакции: отек и эозинофильная инфильтрация слизистых, выход большого объема жидкости за пределы сосудистого русла. Инвазивный рост – это прорастание гриба в подлежащие ткани с деструкцией костных структур. Генерализация характеризуется проникновением частей гриба, спор и токсинов системный кровоток с последующим образованием метастатических очагов инфекции.
Классификация
На основе морфологических изменений, которые возникают в тканях при микозе носа и околоносовых пазух, выделяют две основные формы заболевания:
1. Инвазивные. К ним относятся аспергиллез и мукороз, которые проявляются выраженной деструкцией подслизистого шара тканей, костей лицевого черепа. По динамике развития их разделяют на два варианта:
- Острый или молниеносный. Характеризуется быстрым (в течение 3-12 часов) распространением инфекции внутрь черепной коробки и развитием внутричерепных осложнений. Самая неблагоприятная форма заболевания.
- Хронический или некротический. Клинические проявления формируются постепенно, часто «под маской» остеомиелита, инфекционных гранулем или новообразований.
2. Неивазивные. Обычно вызываются условно-патогенными типами грибов, в основном – кандидами. До проникновения инфекции в сосудистое русло изменения ограничены слизистым шаром. Разделяются на следующие клинические варианты:
- Аллергический или эозинофильный. Ассоциирован с бронхиальной астмой, клиническая картина имитирует полипозный риносинусит.
- Мицетома или грибковый шар. Возникает в результате попадания инородного в полость синуса, чаще всего – пломбировочного материала во время стоматологических манипуляций. Наиболее распространенная форма микоза на территории СНГ.
Симптомы микозов носа и околоносовых пазух
Симптомы во многом определяются видом гриба и клинической формой болезни. Первые проявления микотического поражения неспецифичны. Зачастую это зуд, сухость или жжение в полости носа либо околоносовых пазухах, которые могут сохраняться от нескольких часов до 1-2 дней. При инвазивных микозах они быстро дополняются интоксикационным синдромом различной степени выраженности: лихорадкой, ознобом, повышением температуры тела до 38,0-40,0 °C, общей слабостью, недомоганием, головной болью.
К перечисленным проявлениям присоединяется болезненность или ощущение инородного тела в зоне поражения, иррадиирующие по ходу кости, чувство «заложенности» в носу, гнусавость, затруднение или полное отсутствие носового дыхания. При неинвазивных формах локальный болевой синдром зачастую не выявляется, интоксикация менее выражена. Специфический симптом микоза – наличие обильных выделений творожистого, кашицеобразного, реже гнойного характера с гнилостным или кислым запахом. Выделения постоянные или приступообразные, цвет колеблется от белого до желтовато-зеленого. Иногда обнаруживается примесь крови.
Осложнения
Возможные осложнения зависят от вида грибов, характера сопутствующих патологий, своевременности и адекватности оказанной медицинской помощи. Инвазивные формы, особенно острые, быстро осложняются расплавлением костных тканей и распространением инфекционного процесса в полость черепа, приводя к абсцессам головного мозга, тромбозу кавернозного синуса и т. д. Неивазивные варианты микотического поражения провоцируют подобные изменения только при длительном течении и тяжелых сопутствующих нарушениях. Проникновение грибов в системный кровоток, которое встречается при обеих формах, становится причиной развития сепсиса и образования очагов инфекции в отдаленных органах и тканях.
Диагностика
Диагностика грибкового поражения придаточных пазух и полости носа осуществляется путем сопоставления анамнестических сведений, результатов физикального, лабораторного и инструментального обследования. Важную роль играет анамнез пациента, в котором отоларинголог должен обратить внимание на перенесенные травмы, присутствие онкологических заболеваний, выраженного снижения иммунитета, предшествующего бесконтрольного приема антибиотиков или иммуносупрессивных препаратов. Полная диагностическая программа включает в себя:
- Физикальный осмотр. При инвазивных формах микоза пальпация и перкуссия верхней челюсти болезненна, кожные покровы в области проекции пазухи несколько отечны и гиперемированы.
- Передняя риноскопия. При визуальном осмотре носовых ходов наблюдается выраженная отечность и гиперемия слизистых оболочек, наличие белого, серого или серо-желтого налета, выделение патологических масс. При риноспоридиозе также присутствуют грануляционные и полипозные кровоточащие очаги.
- Общий анализ крови. Отражает наличие воспалительного процесса в организме: лейкоцитоз, повышенное количество сегментоядерных нейтрофилов, увеличение СОЭ. При аллергическом варианте повышается уровень эозинофилов.
- Бактериальный посев и микроскопия. В качестве материала для исследования используются патологические выделения из носа и синусов. Их осмотр под микроскопом дает возможность уточнить вид грибов по их специфическим признакам (например – наличию псевдомицелия или перегородочных гифов), а результаты посева – определить чувствительность к препаратам.
- Пункция синусов. Выполняется для оценки характера патологических масс в полости придаточных синусов. Содержимое пазух обычно желатинообразное или творожистое, зелено-черного или бурого цвета.
- Лучевая диагностика. Используется рентгенография околоносовых пазух или КТ. Большинство неивазивных микозов проявляется утолщением слизистой оболочки и заполнением синусов патологическими массами без выраженной деструкции костной ткани. Инвазивные формы характеризуются разрушением костной ткани, при использовании контраста выявляется тромбоз региональных сосудов.
Лечение микозов носа и околоносовых пазух
Терапевтическая программа зависит от фазы и тяжести течения заболевания, сопутствующих патологий и сформировавшихся осложнений. На ранних этапах достаточно консервативной терапии в сочетании с коррекцией иммунодефицита. Тяжелые случаи требуют госпитализации стационар с дальнейшим хирургическим и медикаментозным лечением.
- Оперативное лечение. Суть хирургического вмешательства – санация околоносовых пазух, удаление пораженных слизистых оболочек, восстановление проходимости носовых ходов и входных отверстий синусов. Техника операции (гайморотомия, полисинусотомия) зависит от локализации и объема пораженных тканей.
- Медикаментозная терапия. Фармакотерапия при микозах состоит из специфических и неспецифических средств. К первым относятся антимикотические препараты местного и системного действия. Чаще всего используется флуконазол, клотримазол, тербинафин. Выбор конкретного средства зависит от результатов бактериального посева. Неспецифические мероприятия включают промывание антисептическими растворами, дезинтоксикационную терапию, введение иммуномодуляторов и кортикостероидов. С целью профилактики бактериальных осложнений назначаются антибиотики широкого спектра действия.
Прогноз и профилактика
Прогноз зависит от формы болезни. Острое инвазивное грибковое поражение характеризуется быстрым развитием опасных осложнений и высокой летальностью – 65-85%. Для хронического микоза прогноз благоприятный, однако рецидивы возникают более чем у 80% больных. Мицетома в 90-100% случаев заканчивается полным выздоровлением. Даже при адекватном лечении аллергического грибкового синусита рецидивирование отмечается более чем у 50% пациентов. Профилактика этой группы заболеваний основывается на коррекции иммунопатологических состояний, предотвращении травматических повреждений, соблюдении дозировки и схемы употребления ранее назначенных препаратов.
По данным научных публикаций последних лет, на фоне затянувшейся пандемии COVID-19 отмечается тенденция к росту грибковых осложнений как в острый период, так и после выздоровления от коронавирусной пневмонии. Особенно если заболевание протекало в тяжелой форме и пациент долго лечился в стационаре.
Вспышка «черного гриба» в Индии обратила самое пристальное внимание ученых всего мира на проблему инвазивных (глубоких) микозов. Об этом в интервью «Медвестнику» рассказал ведущий научный сотрудник РНПЦ детской онкологии, гематологии и иммунологии, кандидат мед. наук, доцент Михаил Черновецкий.

Михаил Анатольевич, почему именно в период пандемии COVID-19 обострилась проблема инвазивных микозов?
На самом деле эта проблема всегда чрезвычайно актуальна для некоторых категорий пациентов, состояние которых связано с иммуносупрессией. В частности, это пациенты с онкологическими, гематологическими заболеваниями, после трансплантации гемопоэтических стволовых клеток (ГСК) или органных трансплантаций, страдающие сахарным диабетом 1-го и 2-го типа, перенесшие обширные хирургические вмешательства, длительно находящиеся в ОРИТ с центральным венозным катетером, на ИВЛ.
В таких случаях всегда есть риск бактериальных и грибковых осложнений. Обычно вначале развивается бактериальная инфекция, которую начинают лечить антибиотиками, после чего происходит присоединение грибковой микрофлоры. Все это характерно и для пациентов с COVID-19, тяжелые формы которого связаны с нарушением местных и системных механизмов иммунной защиты. Усугубляет ситуацию неадекватное назначение антибиотиков и системных глюкокортикостероидов (ГКС).
Какие именно виды грибковой микрофлоры становятся причиной инвазивных микозов?
На первом месте дрожжевые грибы преимущественно рода Candida, и это далеко не самый трудный вариант в плане диагностики и лечения, главное вовремя выявить и быстро назначить адекватную антимикотическую терапию. Несколько реже встречаются глубокие поражения плесневыми грибами, как правило рода Aspergillus. Однако в период пандемии COVID-19 появляется все больше публикаций о возрастании удельного веса плесневых грибов в структуре системных микозов.
Предрасполагающим фактором, очевидно, является повреждение вирусом SARS-CoV-2 легочного эпителия, что облегчает проникновение плесневой микрофлоры в легкие, поскольку заражение грибами рода Aspergillus происходит в основном ингаляционным путем при вдыхании спор.

Хлеб, пораженный мукоровой плесенью. Еще одна тенденция в период пандемии — среди плесневых грибов возрастает этиологическая роль так называемых мукоровых грибов, в основном представителей родов Mucor, Rhizomucor, Rhizopus. Вызываемые ими системные поражения получили название «мукоромикозы».
Мукормикозы . это весьма агрессивные, быстро развивающиеся инфекции с поражением внутренних органов и тканей, высокой летальностью.
К слову, напугавший весь мир «индийский черный грибок» также относится к плесневым мукоровым грибам (в основном рода Rhizopus). Как правило, он поражал пациентов, пролеченных от COVID-19, чаще всего больных диабетом и получавших ГКС в процессе лечения, а также лиц с ослабленным иммунитетом.
А почему в Индии было так много случаев поражений глаз, что некоторым пациентам пришлось даже удалять органы зрения?
Это уже были далеко зашедшие состояния, когда грибной мицелий пророс физиологические пазухи черепа и орбиту глаза. Все это в случае мукоровых грибов происходит очень быстро в течение 2–3 недель, они способны прорастать сквозь любую ткань, включая кость. Если на такой стадии не удалить глаз, то идет распространение в головной мозг и гибель пациента.
Клинические проявления при заражении мукоровыми грибами разнообразны. Чаще всего это риноцеребральный мукормикоз с поражением гайморовых, фронтальных и орбитальных пазух черепа, перфорацией неба и носовой перегородки, орбиты, параличом лицевых мышц. Инвазия гриба в организм человека также приводит к некрозу тканей, что визуально выглядит в виде поражений черного цвета. В тяжелых случаях системного мукормикоза диссеминированные некротические поражения могут затрагивать практически все внутренние органы, с летальностью 100 %.
При легочном мукормикозе наблюдаются прогрессивное множественное появление инфильтратов в легких, выраженная гипертермия, мокрота с кровью, прогрессирующая пневмония. Летальность при легочной форме составляет до 65 %. Встречаются также поражения ЖКТ (с развитием некротических язв, перфорацией кишечника и перитонитом) и кожных покровов (с изъязвлениями, глубокими абсцессами, черными некротическими поражениями).
Опасен ли человек с мукормикозом для окружающих?
Нет. Заражение мукоровыми грибами (мукормицетами), как и другими плесневыми грибами, может произойти ингаляционным путем при вдыхании спор или при приеме в пищу пораженных мукоровой плесенью продуктов, в редких случаях — через поврежденные кожу или слизистые оболочки. Причем вероятность развития заболевания напрямую зависит от состояния иммунитета.
У больного мукормикозом даже при выраженных поражениях не происходит такого бурного роста и созревания мицелия, чтобы в окружающую среду выделялись споры гриба, поэтому нельзя сказать, что он может стать источником заражения для окружающих, за исключением каких-то уж совсем казуистических случаев.
Резкий рост инвазивного мукормикоза этим летом в Индии неслучайно совпал именно с ростом и пиком заболеваемости COVID-19 в этой стране. Сошлись сразу несколько факторов: ослабленные люди с COVID-19 и после выздоровления, жара, мягкий влажный климат, в котором плесневые грибы чувствуют себя вольготно, и особенности культуры, бытовых условий и образа жизни в данной стране.
Вы имеете в виду несоблюдение санитарных норм и правил?
Около 8 лет назад, задолго до пандемии COVID-19, мне пришлось побывать в служебной командировке в Индии. С коллегами из Центра экспертиз и испытаний в здравоохранении и Республиканского центра гигиены, эпидемиологии и общественного здоровья мы посетили завод по производству медицинского оборудования в городе Хайдарабад, чтобы на месте проинспектировать условия производства, а также посмотреть, как это оборудование применяется в медицинской практике. На заводе все было отлично, как и в гостинице, где мы остановились, а вот от остального я (а моя квалификация по диплому — врач-гигиенист-эпидемиолог) испытал культурный шок.
Скопление людей, мотоколясок при отсутствии правил дорожного движения, в 30-градусную жару уличные торговцы продают с деревянных лотков сырое куриное мясо, вдоль дорог лежит мусор, некоторые люди живут в настоящих лачугах, готовят еду и спят на улице, порой просто на земле. В центре города расположено большое озеро ядовито-зеленого цвета, в котором не рискуют купаться даже местные жители. Очень запомнились обезьяны, которые свободно бегали по деревьям возле нашей гостиницы.
Расположенный в городе Институт медицинских наук тоже удивил своими контрастами. Это и обшарпанные стены и потолки с обваливающейся штукатуркой, обилие переплетенных электропроводов, мебель и лифтовое оборудование из прошлого века, и в то же время много вполне современной медицинской техники. К слову, лабораторные исследования там проводились на вполне достойном уровне. В целом же индийцы очень добродушные и общительные люди, оказавшие нам радушный прием.

Михаил Черновецкий в лаборатории Института медицинских наук города Хайдарабад (Индия, 2012).
Мукоровые грибы представляют опасность только для стран с жарким влажным климатом?
В природных условиях мукоровые микромицеты широко распространены по всему миру, в большинстве случаев это сапрофитные микроорганизмы, находящиеся на омертвевших клетках растений, в почве, компосте, остатках пищи. При этом в ряде стран мукоровые грибы используются в местной кухне.
Так, например, в Юго-Восточной Азии при приготовлении блюда из соевых бобов (темпе) для их ферментации применяют специальную закваску, содержащую Rhizopus oligosporus или Rhizopus oryzae и придающую продукту особый запах (орехово-грибной) и вкус. Особенно этот «деликатес» популярен в Камбодже, Бирме и других странах Юго-Восточной Азии. Таким образом, один и тот же гриб может использоваться, с одной стороны, для приготовления национального блюда, а с другой — вызывать тяжелый инвазивный микоз с инвалидизацией и высокой летальностью. Именно Rhizopus oryzae чаще всего выявлялся у пациентов с системным мукормикозом в Индии.
Всего в настоящее время описано свыше 867 разновидностей мукоровых грибов (мукормицетов), среди которых наибольшее этиологическое значение имеют Rhizopus oryzae (arrhizus) и Lichtheimia corymbifera.

Дыня с колониями Rhizopus orysae.
Встречаются ли эти опасные разновидности плесневых грибов в Беларуси?
Высеваний из крови плесневой микрофлоры за это время было 19, в том числе у одного пациента это был Mucor spp. и у одного Rhizopus spp., остальные преимущественно Fusarium spp. и несколько аспергилл. Если же взять бронхоальвеолярный лаваж, биоптаты бронхов и легких, то процентное соотношение другое: примерно в 60 % случаев высевались плесневые грибы (в том числе аспергиллы и мукормицеты), а в 40 % — дрожжевая флора. Сейчас эти данные уточняются и готовятся к публикации.
То, что плесневые грибы, в том числе мукоровые, начинают чаще представлять собой проблему для иммуносупрессивных пациентов во всем мире, это очевидный факт. На недавно проходившей в нашем центре международной 26-й онлайн-конференции «Актуальные вопросы детской онкологии, гематологии и иммунологии» об этом говорили наши коллеги из России — НМИЦ гематологии. Интересными данными поделились специалисты из Московского городского НПЦ борьбы с туберкулезом: у пациентов с туберкулезом при поражении легочной ткани на фоне сниженного иммунитета чаще стала высеваться плесневая флора, в том числе мукоровая, хотя в основном речь идет о родовой принадлежности.
Как выглядит эта плесень в окружающей среде? Она опасна только для людей с ослабленным иммунитетом?
Название «черный грибок» произошло именно по цвету клинических проявлений — черных струпьев на коже и слизистых. В окружающей среде эта плесень, наоборот, имеет белый цвет и представляет собой такой своеобразный «пушок». Если проследить, через какое-то время там начинают появляться черные точки. В нашей стране такую плесень можно увидеть на пораженных овощах, например, на томатах в парниках.
Это как раз и может быть мукоровая плесень, хотя белый, постепенно чернеющий мицелий характерен и для других видов плесеней. При этом некоторые виды мукоровых грибов могут иметь и другой цвет колоний, например, голубовато-зеленоватого оттенка. Для точной диагностики необходимо вырастить в лаборатории на специальных питательных средах эту плесень и затем изучить под микроскопом ее микроморфологические свойства.

Помидор, пораженный мукоровой плесенью.
Различные виды плесеней, в том числе Aspergillus spp., часто встречаются в сырых прохладных помещениях, на отсыревших книгах и бытовых предметах, опавшей листве деревьев, поражают зерновые сельхозкультуры. В обычной жизни людям часто приходится вдыхать споры аспергилл, но иммунитет человека вполне справляется с этим.
Конечно, при многочасовой работе без респиратора с пораженным плесенью зерном на зернохранилище или при отмывании без средств индивидуальной защиты грибкового мицелия стен при ремонтных работах вполне возможно развитие аспергиллеза у человека и с нормальным иммунитетом, что проявляется в основном поражением легких. А вот для иммуносупрессивных лиц, в том числе находящихся в ОРИТ или недавно перенесших в тяжелой форме COVID-19, вдыхание большого количества спор Aspergillus всегда несет больший риск инвазивного микоза, который в короткий период времени может поразить легкие и другие внутренние органы. Об этом нужно помнить.
Есть ли какие-то клинические признаки, по которым врач может быстро заподозрить присоединение вторичной грибковой инфекции и развитие инвазивного микоза?
Когда на фоне лечения инфекционного заболевания с применением антибактериальной терапии состояние пациента не улучшается, держится упорная лихорадка, то обязательно нужно задуматься о вероятности присоединившейся грибковой микрофлоры. Чтобы исключить эти подозрения, необходимо выполнить забор крови и ее посев с целью выделения грибковой гемокультуры.
В нашем центре, учитывая контингент пациентов, гипертермия сразу является поводом для исследования на наличие в крови возбудителей инфекций, а назначение антибиотиков проводится строго по клиническим протоколам с учетом антибактериальной чувствительности. Такой принцип действует и при назначении противогрибковой терапии — при помощи специальных тестов определяем минимальную ингибирующую концентрацию антимикотиков к выделенной грибковой микрофлоре.
Подробнее о том, как проводится лабораторная диагностика инвазивных микозов с применением как традиционных микробиологических исследований, так и дополнительных биомаркерных, масс-спектрометрических и молекулярно-генетических методов, смотрите здесь.
Читайте также:

