Что такое венозная сыпь
Обновлено: 25.04.2024

Эта статья была написана, чтобы помочь Вам больше узнать о венозной экземе. Она расскажет Вам, что это такое, что ее вызывает, что можно сделать по этому поводу, и где Вы можете узнать об этом больше.
Что такое венозная экзема?
Венозная экзема также известна как варикозная или застойная экзема, и это название относится к типу экземы нижних конечностей. Слово экзема (или дерматит) относится к общему воспалительному состоянию кожи. Венозная экзема чаще встречается, когда люди становятся старше, и чаще встречается у женщин, чем у мужчин.
Что ее вызывает?
Венозная экзема возникает, когда клапаны ног не работают должным образом, что снижает циркуляцию крови в ногах. Это приводит к увеличению давления внутри вен ног. Эта перегрузка затем наносит урон вышележащей коже. Точная причина, по которой происходят изменения кожи, неясна, но, скорее всего, это связано с увеличением давления, подталкивающего кровь и продукты крови из вен в окружающие ткани. Затем это вызывает воспаление кожи.
Избыточный вес, малоподвижный образ жизни, отечность ног, варикозное расширение вен, сгустки в венах ноги (венозный тромбоз) и инфекции мягких тканей ноги в прошлом являются возможными факторами.
Это состояние наследственное?
В чем особенности венозной экземы?
Венозная экзема возникает на нижних конечностях. Особенности зависят от тяжести и варьируются от изменений окраски и сухости кожи до областей воспаленной экземы с красными пятнами, шелушения, влажности и/или образования корки.
Экзема часто очень зудит и иногда может быть болезненной. Может также присутствовать отек ног и варикозное расширение вен. В тяжелых случаях можно видеть белые пятна кожи, истончение и рубцевание (атрофию). Иногда может возникать утолщение больших участков кожи на нижней конечности (липодерматосклероз), которое может быть болезненным. Также могут развиваться язвы ног. Иногда венозная экзема может спровоцировать развитие экземы в другом месте на теле; это состояние известно как вторичная экзема.
Как диагностируется венозная экзема?
Обычно это клинический диагноз, основанный на его типичном внешнем виде и связанных с ним особенностях. Существуют и другие причины сыпи на нижних конечностях, такие как аллергический контактный дерматит (когда у человека развивается аллергия на наносимые вещества или процедуры, используемые на коже) и раздражающий контактный дерматит (когда кожа раздражается выделениями, бактериями или определенными лекарствами).
Врачи и медсестры, которые регулярно наблюдают за пациентами с венозной экземой, обычно могут определить, какое из этих высыпаний является наиболее вероятным. В некоторых случаях может потребоваться проведение дальнейших исследований, когда диагноз не ясен.
Можно ли вылечить венозную экзему?
К сожалению, проблему не работающих должным образом клапанов вен невозможно излечить; это означает, что венозная экзема не очищается полностью, если ее не лечить. Однако простые меры по улучшению функции клапанов и лечения активной экземы могут значительно улучшить кожу и связанные с ней симптомы, удерживать экзему под контролем и помочь предотвратить такие осложнения, как отек ног, инфекция и липодерматосклероз.
Как лечить венозную экзему?
Простые меры очень важны для уменьшения давления в венах. Они включают в себя сохранение нормального диапазона веса и физической активности. Из-за влияния силы тяжести, оказывающей дополнительное давление на вены, венозную экзему можно ухудшить, проводя длительные периоды времени, стоя на месте или сидя, например, во время сна в кресле. По этой причине рекомендуется по возможности поднимать ноги хотя бы на часть дня; в идеале выше уровня Вашего сердца, лежа. Подъем ножек кровати в ночное время также может быть полезным.
Также необходимо принять меры для предотвращения повреждения кожи на ногах, например, важно избегать задевания или удара ногами о твердые предметы (например, полки в супермаркетах, тележки, двери кухонных шкафов и т.д.). Такие относительно незначительные травмы часто требуют значительного времени для излечения и могут существенно ухудшить заживление экземы.
Перевязочные и компрессионные чулки – еще одна простая мера, которая помогает уменьшить давление в венах ног. Бинтование может использоваться, когда отечность выражена; как только эта отечность уменьшается, а экзема улучшается, используются компрессионные чулки для поддержания эффекта. Компрессионные чулки доступны к покупке и должны носиться для поддержки вен длительное время в течение всего дня. Компрессионные чулки не должны использоваться у пациентов с артериальной болезнью в ногах. Ваш дерматолог или врач может сообщить Вам об этом, и часто перед использованием компрессионных чулок выполняется простой тест, измеряющий кровообращение ног.
Местные смягчающие средства (увлажнители) следует использовать ежедневно на всей коже нижней конечности, независимо от того, поражена она или нет; они делают кожу более эластичной и могут помочь предотвратить повреждение кожи. Смягчающие средства также следует использовать в качестве заменителя мыла. Стероидными мазями часто рекомендуют лечить зудящие вспышки при венозной экземе; они должны применяться только к затронутым участкам кожи.
ПРЕДУПРЕЖДЕНИЕ . В этой статье упоминаются «смягчающие средства» (увлажнители). Когда парафиносодержащие смягчающие продукты контактируют с перевязочными материалами, одеждой, постельным бельем или волосами, существует опасность, что открытый огонь или сигареты могут вызвать воспламенение. Для снижения риска загорания пациентам, использующим средства для ухода за кожей или за волосами, содержащими парафин, рекомендуется избегать открытого пламени, включая курение сигарет, и находиться рядом с людьми, которые курят или используют открытый огонь. Также рекомендуется регулярно стирать одежду и постельное белье, желательно ежедневно.
В некоторых ситуациях может быть полезна операция по поводу варикозного расширения вен.
В целом, реакции на вышеуказанные меры являются хорошими, если они используются каждый день на долгосрочной основе. Если реакция плохая, несмотря на ежедневное лечение, необходимо обратиться за советом к Вашему врачу общей практики или дерматологу, если есть еще одна причина для сыпи на ногах, например, грибок кожи, инфекция ногтей ног или развилась контактная аллергия на различные местные средства.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Аллергический васкулит — это асептическое воспаление сосудистой стенки, обусловленное аллергической реакцией на воздействие различных инфекционно-токсических факторов. Выраженный полиморфизм высыпаний и вариантов течения аллергического васкулита привел к тому, что многие его формы выделены как отдельные заболевания, среди которых существует глобальное разделение на поверхностные и глубокие аллергические васкулиты. Диагностика аллергического васкулита требует комплексного подхода с учетом анамнеза, особенностей клинической картины, лабораторных и инструментальных данных, результатов гистологии. Лечение аллергического васкулита проводится антигистаминными, десенсибилизирующими и сосудистыми средствами, препаратами кальция, антибиотиками, глюкокортикоидами и пр.
МКБ-10
Общие сведения
Аллергический васкулит - иммунный васкулит мелких сосудов, ангиит кожи. В отличие от системных васкулитов, аллергический васкулит протекает с преимущественным поражением сосудов, расположенных в коже и подкожной клетчатке, зачастую без вовлечения в процесс сосудов внутренних органов. Точных данных о заболеваемости аллергическим васкулитом нет. Он может развиться у людей любого пола и в любом возрасте. Зависимость частоты случаев аллергического васкулита от возраста или пола пациентов наблюдается у отдельных клинических форм заболевания. Например, геморрагическим васкулитом чаще болеют дети до 14 лет, а дерматоз Шамберга встречается в основном у мужчин.

Причины
Аллергический васкулит относится к заболеваниям с мультифакторной этиологией. Наиболее часто к его развитию приводит сенсибилизация организма различными инфекционными агентами (стафилококками, стрептококками, патогенными грибами, вирусами), развивающаяся на фоне хронических инфекционных очагов ЛОР-органов (тонзиллита, отита, гайморита), мочеполовой сферы (аднексита, хронического пиелонефрита, цистита), частых ОРВИ, гриппа, герпетических инфекций, вирусного гепатита В, С, А. У многих пациентов с аллергическим васкулитом определяются высокие титры анти-атоксина стафилококка и антистрептолизина-0, повышение антистафилококковых гемагглютининов.
К следующей группе факторов, провоцирующих развитие аллергического васкулита, относятся медикаментозные препараты (сульфаниламиды, антибиотики, оральные контрацептивы, анальгетики, барбитураты и др.) и химические вещества (нефтепродукты, инсектициды). Причиной аллергического васкулита могут стать бытовые и растительные аллергены, длительные интоксикации, радиация. Благоприятным фоном для развития аллергического васкулита могут служить происходящие в организме обменные отклонения (сахарный диабет, подагра, ожирение, атеросклероз), сосудистые нарушения (гипертоническая болезнь, варикоз, сердечная недостаточность) и заболевания соматических органов, в первую очередь печени: билиарный цирроз печени, хронический гепатит, алкогольная болезнь печени.
Патогенез
В развитии васкулита выделяют два периода - ранний и поздний. В первом периоде инфекционно-токсические факторы вызывают образование ЦИК и их отложение в сосудистой стенке, активацию комплемента и тучных клеток с высвобождением воспалительных медиаторов. Это приводит к повреждению стенок с развитием асептического воспаления и повышенной проницаемости сосуда. Во втором (позднем) периоде отмечается активация Т-лимфоцитов с выделением цитокинов, что еще более усугубляет повреждающий эффект. Так появляется геморрагическая сыпь - патогномоничный признак аллергического васкулита. Многие исследователи этой проблемы указываю на взаимосвязь тяжести аллергического васкулита с количеством циркулирующих в крови иммунных комплексов.
Классификация
Клиническая классификация аллергического васкулита, которую использует современная ревматология, основана на калибре поражаемых сосудов. Согласно с ней выделяют:
- Поверхностный аллергический васкулит — характеризуется поражением капилляров, мелких венул и артерий кожи. К этой группе относятся гемосидерозы, геморрагический васкулит, узелковый некротический васкулит, аллергический артериолит Рутера, оспенновидный острый лихеноидный парапсориаз и геморрагический лейкокластический микробид.
- Глубокий аллергический васкулит — сопровождается поражением артерий и вен среднего и крупного калибра, проходящих в подкожной жировой клетчатке и на ее границе с дермой. Клинически проявляется различными формами острой и хронической узловатой эритемы.
Симптомы аллергического васкулита
Гемосидерозы
В группу гемосидерозов входят клинические разновидности аллергического васкулита, обусловленные поражением эндотелия прекапилляров и капилляров с отложением гемосидерина — железосодержащего пигмента, образующего после распада гемоглобина. Эти варианты аллергического васкулита характеризуются появлением на коже петехиальных высыпаний, мелких желто-коричневых пятен и сосудистых звездочек. Сыпь в большинстве случаев располагается в дистальных отделах конечностей, чаще — на ногах. Высыпания могут сопровождаться зудом различной интенсивности. Общее состояние пациентов, как правило, не нарушается. В некоторых случаях возможно образование трофической язвы.
К гемосидерозам относят следующие варианты аллергического васкулита:
- болезнь Майокки (кольцевидную телеангиэктатическую пурпуру),
- экзематоидную пурпуру (Дукаса-Капетана-киса),
- болезнь Шамберга,
- зудящую пурпуру (Левенталя),
- пурпурозный пигментный лихеноидный дерматит (синдром Гужеро-Блюма),
- дугообразную телеангиэктатическую пурпуру (Турена),
- белую атрофию кожи (Милиана),
- пурпурозный пигментный ангиодермит (синдром Фавра-Шэ),
- ортостатическую пурпуру и сетчатый старческий гемосидероз.
В диагностике гемосидерозов необходим дифференциальный диагноз с атопическим дерматитом, токсикодермией, экземой, красным плоским лишаем.
Геморрагический васкулит (болезнь Шенлейна-Геноха)
Этот вид аллергического васкулита проявляется поражением эндотелия не только сосудов кожи, но и внутренних органов. При этом асептическое воспаление сосудистой стенки сопровождается образованием микротромбов. Выделяют следующие формы геморрагического аллергического васкулита:
- кожно-суставную с высыпаниями в виде геморрагических и эритематозных пятен и поражением крупных суставов по типу артрита;
- абдоминальную с резкой болью в животе и кишечными кровотечениями; почечную, протекающую с симптомами острого или хронического гломерулонефрита;
- молниеносную некротическую, часто оканчивающуюся летальным исходом из-за множественного поражения внутренних органов с развитием миокардита, плеврита, полиартрита,
- желудочно-кишечных и носовых кровотечений, гломерулонефрита; смешанную.
Дифференциальный диагноз аллергического васкулита, протекающего по типу болезни Шенлейна-Геноха, проводят с многоформной экссудативной эритемой, медикаментозным дерматитом, узелковым периартериитом, геморрагическим синдромом инфекционных заболеваний.
Узелковый некротический васкулит
Данная разновидность аллергического васкулита отличается хроническим течением с ухудшением общего состояния. Кожные проявления характеризуются изъязвляющимися узелковыми элементами и эритематозными пятнами с геморрагическим компонентом. Требует дифференцировки от папулонекротической формы туберкулеза кожи.
Аллергический артериолит Рутера
Аллергический васкулит Рутера характеризуется полиморфизмом высыпаний, сопровождающихся нарушением общего самочувствия пациента (головные боли, недомогание, субфебрилитет, артралгии, иногда воспалительные изменения суставов). Высыпания могут быть представлены папулами, пятнами, пустулами, сосудистыми звездочками, волдырями, везикулами, участками некроза и изъязвления. По преобладающим элементам сыпи данный вид аллергического васкулита разделяют на узелково-некротический, геморрагический и полиморфно-узелковый.
Узловатая эритема
Узловатая эритема может иметь острый и хронический вариант течения. При этом виде аллергического васкулита происходит образование плотных болезненных подкожных узелков и узлов, локализующихся преимущественно на передней поверхности голеней. Разрешение узлов происходит без разрушения. На их месте длительное время могут сохраняться уплотнения. Заболевание протекает с нарушением общего состояния, появлением симметричных артралгий и артритов.
Диагностика
Пациенты с подозрением на аллергический васкулит нуждаются в консультации ревматолога. Из-за выраженного разнообразия проявлений и форм аллергического васкулита его диагностика является сложной задачей для врача. Учитываются данные анамнеза, клиническая картина заболевания, характер течения, возраст пациента, результаты лабораторных исследований и гистологического изучения взятого путем биопсии кожи материала.
Из лабораторных методов диагностики при аллергическом васкулите применяются клинический анализ крови и мочи, анализ крови на сахар, биохимические пробы печени, определение АСЛ-О и ЦИК. Гистологическая картина аллергического васкулита характеризуется набуханием и отечностью эндотелия кожных и подкожных сосудов, его разрастанием с сужением просвета пораженного сосуда, лейкоцитарной инфильтрацией сосудистой стенки, отложением в ней геморсидерина, микротромбозами и выходом элементов крови за пределы сосуда. Проведение РИФ позволяет выявить отложение в стенке пораженного сосуда иммуноглобулинов и комплексов антиген-антитело.
Для выявления хронических инфекционных очагов в организме в ходе диагностики аллергического васкулита проводится бакпосев мочи, кала и мазка из носоглотки, гинекологическое обследование женщин, ПЦР-исследования на различные инфекции, RPR-тест, обследование у фтизиатра. Диагностика сопутствующих сосудистых нарушений может потребовать консультации кардиолога, флеболога или сосудистого хирурга, проведения ЭКГ, ангиографии, УЗДГ артерий и вен.
Лечение аллергического васкулита
Терапия аллергического васкулита проводится десенсибилизирующими и антигистаминными средствами, препаратами кальция. Широко применяются сосудистые препараты, направленные на улучшение сосудистого тонуса, снижение проницаемости сосуда и тромбообразования в его просвете. К ним относятся: гидроксиэтилрутозид, этамзилат, аскорбиновая кислота+рутозид, пирикарбат, аминокапроновая кислота, экстракт каштана конского и пр. В тяжелых случаях аллергического васкулита показано применение глюкокортикостероидов и цитостатиков, экстракорпоральная гемокоррекция (гемосорбция, мембранный плазмаферез и др.). При наличии инфекционных очагов необходима их санация и системная антибактериальная терапия.
В лечении аллергического васкулита могут применяться и наружные средства, в основном это кремы и мази, содержащие троксерутин, клостридиопептидазу, хлорамфеникол, экстракт крови крупного рогатого скота и др. Если аллергический васкулит сопровождается суставным синдромом, местно назначают противовоспалительные мази, повязки с диметилсульфоксидом, ультрафонофорез и магнитотерапию.
Варикозный дерматит – это локальное воспалительное поражение кожи нижних конечностей, встречающееся у людей с хронической венозной недостаточностью. Дерматит при варикозе представлен зудящими экзематозными очагами на голенях в виде мокнущих бляшек, везикул, корочек. Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
МКБ-10
Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7–10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6–7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20–22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.

Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет. Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах. Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме. О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20–30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков. Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
2. Патоморфология варикозной экземы/ Иванов Е.И., Низамов Ф.Х., Речкалов А.А., Золотухина Е.В.// Медицинская наука и образование Урала. – 2017 – Т. 18, №4(92).
3. Сравнительная характеристика безоперационных методов лечения венозных трофических язв и варикозной экземы: Автореферат диссертации/ Иванов Е.И. – 2006.
4. Clinico-epidemiological study of stasis eczema/ Shankar SV et al.// Int J Res Med Sci. - 2017 Sep;5(9).

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 28.10.2020
- Reading time: 4 минут чтения
Иммунная система человека существует для борьбы с болезнями. Но заболевание может начаться из-за ее сверхчувствительности. Одна из таких патологий – пурпура Геноха-Шенлейна. Это воспаление мелких кровеносных сосудов, которое сначала проявляется в виде сыпи.
Болезнь встречается относительно редко и в основном поражает детей в возрасте от двух до десяти лет. Еще реже встречается у взрослых. Пурпура Геноха-Шенлейна – аутоиммунное заболевание, поэтому болезнь не заразна. Однако может давать осложнения – боли, отеки суставов, кровотечение.
Что такое пурпура Геноха-Шенлейна?
Странное название Пурпура Шенлейн-Генох происходит от фамилий немецкого врача Иоганна Лукаса Шенлейна (1793-1864) и его ученика Эдуарда Генриха Геноха (1820-1910), которые описали болезнь.
Пурпура Шейлейна является васкулитом – болезнью, представляющей собой воспаление кровеносных сосудов, вызванное чрезмерной реакцией иммунной системы. Антитела иммуноглобулинов A (IgA), которые фактически должны бороться с патогенами, откладываются на стенках сосудов . Это вызывает воспалительную реакцию, которая делает мелкие кровеносные сосуды проницаемыми. На коже появляются точечные кровоизлияния, развивается типичная сыпь (пурпура).

Сосуд, пораженный васкулитом
Помимо кровеносных сосудов кожи, поражаются также сосуды суставов, желудочно-кишечного тракта и почек. Это приводит к боли, отекам, а иногда и к осложнениям. Самое опасное осложнение пурпуры – нефрит Геноха-Шенлейна. Это воспаления почек, которое может в долгосрочной перспективе привести к почечной недостаточности.
Болезнь обычно протекает спонтанно и проходит в течение трех – 16 недель. В отдельных случаях выздоровление может занять до года. Встречаются также случаи хронического течения пурпуры Геноха-Шенлейна. Заболевание часто протекает тяжелее у взрослых, чем у детей.
Особая проблема с этим заболеванием заключается в следующем: поскольку почки могут быть повреждены впоследствии, рекомендуется после постановки диагноза последующее наблюдение в течение двух лет.
Что вызывает пурпуру Геноха-Шенлейна?
Что именно вызывает пурпуру Геноха-Шенлейна, не совсем понятно. Но отмечено, что патологии часто предшествует инфекция верхних дыхательных путей. Другие причины – укусы насекомых и лекарства, особенно антибиотики и противовоспалительные препараты. Кроме того, как возможные триггеры обсуждаются варианты вакцинации и генетическая предрасположенность.
Симптомы пурпуры Геноха-Шенлейна
Заболевание начинается внезапно и прогрессирует поэтапно. Поскольку пурпура Геноха-Шенлейна поражает в основном мелкие кровеносные сосуды кожи, суставов, желудочно-кишечного тракта и почек, обычно возникают следующие симптомы:
- Кожа . Первый и наиболее очевидный симптом пурпуры – сыпь. Кровотечение на коже изначально выглядит как маленькие точки размером с булавочную головку, которые обычно распространяются по большой площади. Бугорки можно почувствовать при прикосновении, и их нельзя сдвинуть. Такие высыпания называются петехиями Henoch-Schönlein purpura petechiae и возникают в основном на ногах, поднимаясь от голеней к ягодицам, обычно симметрично.
- Суставы . В большинстве случаев жалобы возникают также в голеностопных и коленных суставах, иногда также в локтях. Суставы болят, опухают, иногда сильно чешутся. В некоторых случаях возникает воспаление суставов, обычно проходящее без последствий.
- Желудочно-кишечный тракт . Симптомы очень часто включают спастическую боль в животе, иногда тошноту и рвоту, а иногда и кровотечение из желудочно-кишечного тракта. Одно из возможных осложнений – так называемая инвагинация кишечника.
- Почки : через одну-две недели может появиться видимое или невидимое поражение почек. На это могут указывать выделение крови и белка с мочой, повышение артериального давления, головные боли, задержка воды и нарушение функции почек. Это может привести к серьезным осложнениям: тяжелому поражению почек, воспалению почек (нефрит Геноха-Шенлейна) и даже почечной недостаточности. Это осложнение чаще встречается у взрослых, чем у детей.
Другими симптомами могут быть: небольшое повышение температуры тела, головная боль, потеря аппетита.
Другие органы поражаются пурпурой Геноха-Шенлейна крайне редко:
- Мозг . Сосуды головного мозга поражаются очень редко. Патология приводит к головным болям, судорогам, параличу или нарушению сознания.
- Яички . Воспаление яичек, протекающее с болью и опухолью яичек, также встречается редко. Обратите внимание на осложнение – перекрут яичка (поворот яичка и семенного канатика).
Больные часто испытывают сильный зуд.
Частота проявления симптомов у больных:
- кожа – 100% случаев;
- желудочно-кишечный тракт – 80%;
- суставы – 75%;
- почки – около 50%.
Диагностика заболевания
Врач распознает пурпуру Геноха-Шенлейна на основании симптомов (клинический диагноз). Он исследует сыпь, определяя качество петехий. Диагноз может быть быстро поставлен, если есть сочетание с другими симптомами.
Чтобы определить степень поражения желудочно-кишечного тракта и почек или наличие осложнений, в лаборатории исследуются образцы крови, мочи и кала. Также проводится ультразвуковое исследование органов брюшной полости . Магнитно-резонансная томография необходима только в крайних случаях, при возможном поражении сосудов головного мозга.

Ультразвуковое исследование органов брюшной полости
Для определения степени заболевания могут потребоваться другие меры: лабораторные анализы, сонография, рентген, гастроскопия и колоноскопия.
В лаборатории при пурпуре определяют следующее:
- Кровь. Показатели воспаления несколько увеличены. Необходимо определить факторы свертывания крови и исключить другие сосудистые заболевания путем анализа на специфические антитела. Выявляется повышенный IgA, и могут быть обнаружены конгломераты антител (иммунные комплексы). О функции почек дает информацию значение креатинина.
- Моча . Повышенное количество красных кровяных телец и белка в моче может указывать на поражение почек.
- Стул . Если слизистая стенка кишечника повреждена, в стуле может быть скрытая кровь.
У взрослых отличить пурпуру Геноха-Шенлейна от других воспалительных заболеваний сосудов всегда сложнее. При сомнениях в диагнозе проводится биопсия и исследуются образцы тканей. При исследовании образца ткани покрасневшей кожи под микроскопом можно увидеть характерные изменения.
Как лечится пурпура Геноха-Шенлейна?
В большинстве случаев, особенно у детей, пурпура Геноха-Шенлейна не требует лечения. При лечении сложных случаев основное внимание уделяется облегчению симптомов.
Маленьким пациентам дают обезболивающие, например, парацетамол. При болях и зуде в суставах помогают болеутоляющие и противозудные мази .

Противозудная мазь
Во время острой фазы болезни следует избегать физических нагрузок. В то же время необходимо контролировать функцию почек.
В более тяжелых случаях с поражением пищеварительного тракта и / или почек пациенту назначают терапию кортизоном. Стационарное пребывание может потребоваться детям до двух лет, больным со сложным или более тяжелым течением.
Если заболевание является тяжелым или хроническим, чтобы подавить чрезмерную реакцию иммунной системы, можно вводить иммунодепрессанты. Также было замечено, что положительно сказывается на процессе заживления прием капсул с рыбьим жиром.
Как предотвратить пурпуру Геноха-Шенлейна?
Мер, предотвращающих или позволяющих избежать рецидива, пока не существует. У взрослых болезнь обостряется снова и снова. В этих случаях проводится профилактическое лечение иммунодепрессантами. Поддерживающая терапия может проводиться довольно долго.
Для наблюдения за пурпурой Геноха-Шенлейна важно регулярно проверять функцию почек в течение двух лет после постановки диагноза, особенно после нефрита Геноха-Шенлейна.
Шансы на выздоровление от пурпуры Геноха-Шенлейна
Заболевание обычно проходит самостоятельно без последствий. Прогноз обычно хороший. Однако рецидивы могут происходить в течение нескольких лет, что чаще встречается у взрослых, чем у детей. Чтобы вовремя обнаружить осложнение, после пурпуры Геноха-Шенлейна необходимо регулярно сдавать анализы мочи.
Если почки серьезно поражены, возникает почечная недостаточность. Таким пациентам, возможно, придется пройти диализ или даже пересадку почки.
Венозный дерматит, или дерматит стаза - это воспалительное состояние кожи на ногах, затрагивающее голени, лодыжки, стопы. Причина этой патологии - венозная недостаточность, когда сосуды не справляются со своей функцией отводить венозную кровь от ног. Дерматит - это первая стадия проявлений несостоятельности вен.
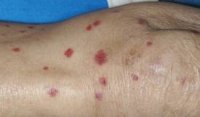
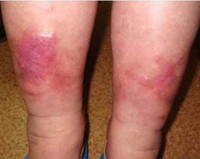
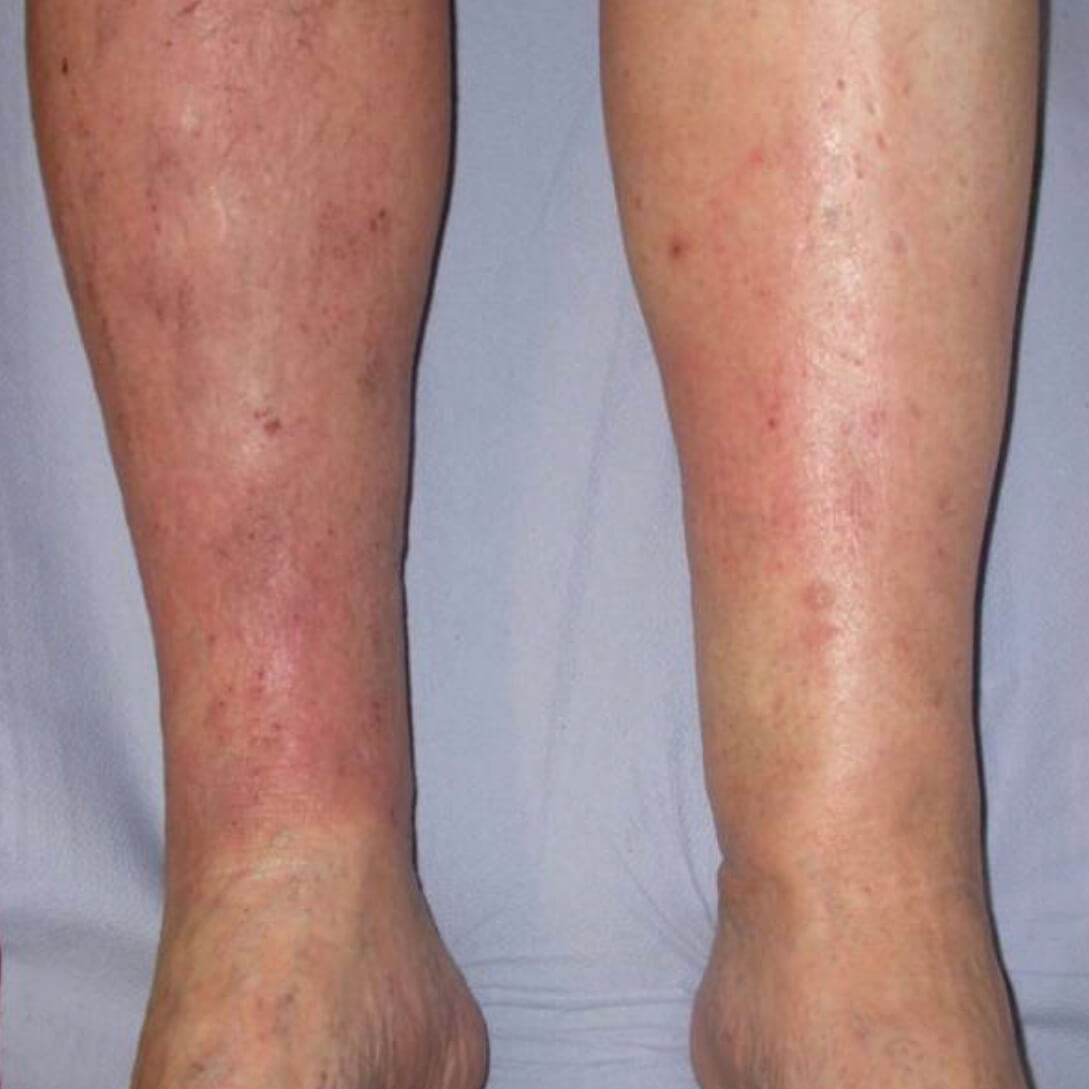
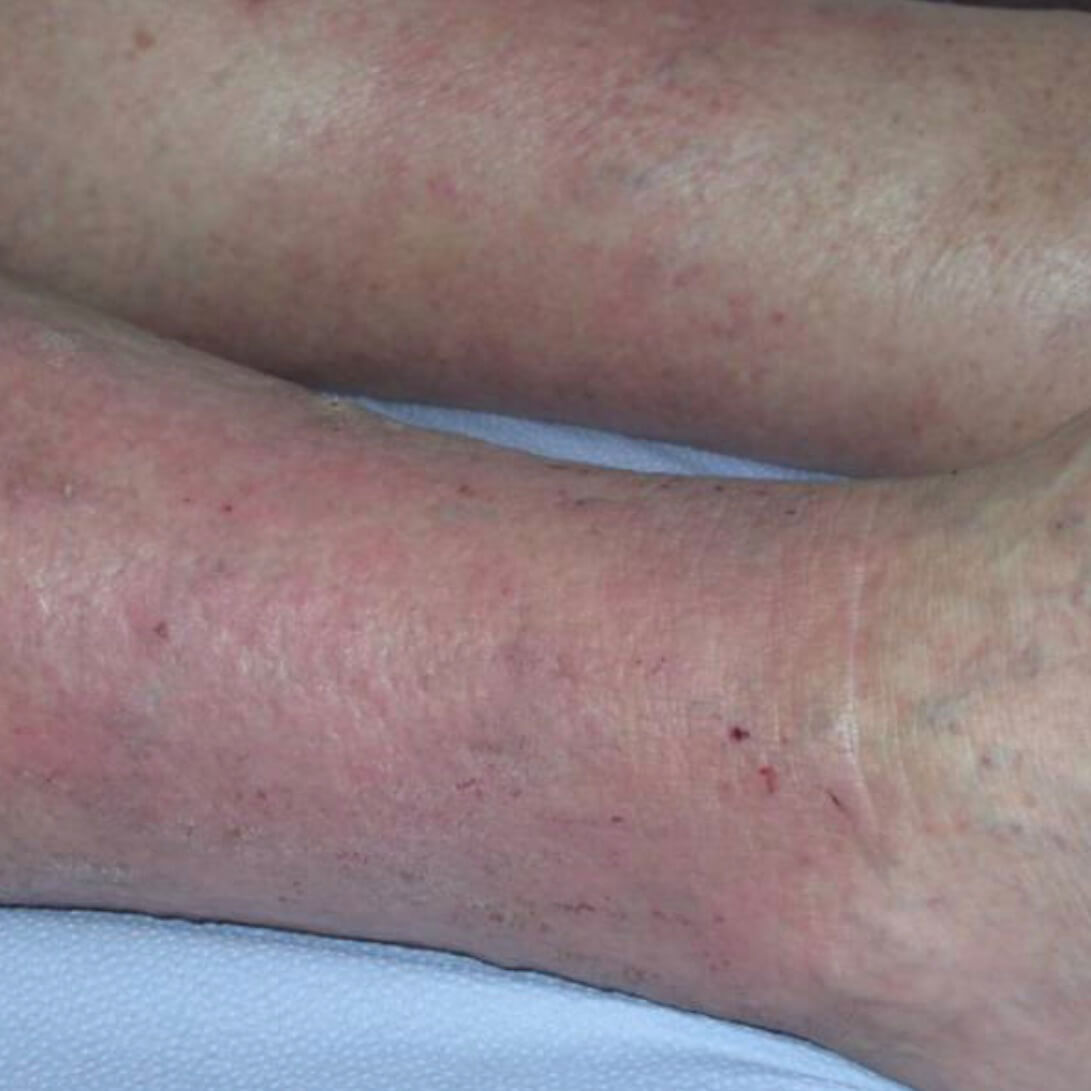
Венозный дерматит 8 шт на фото
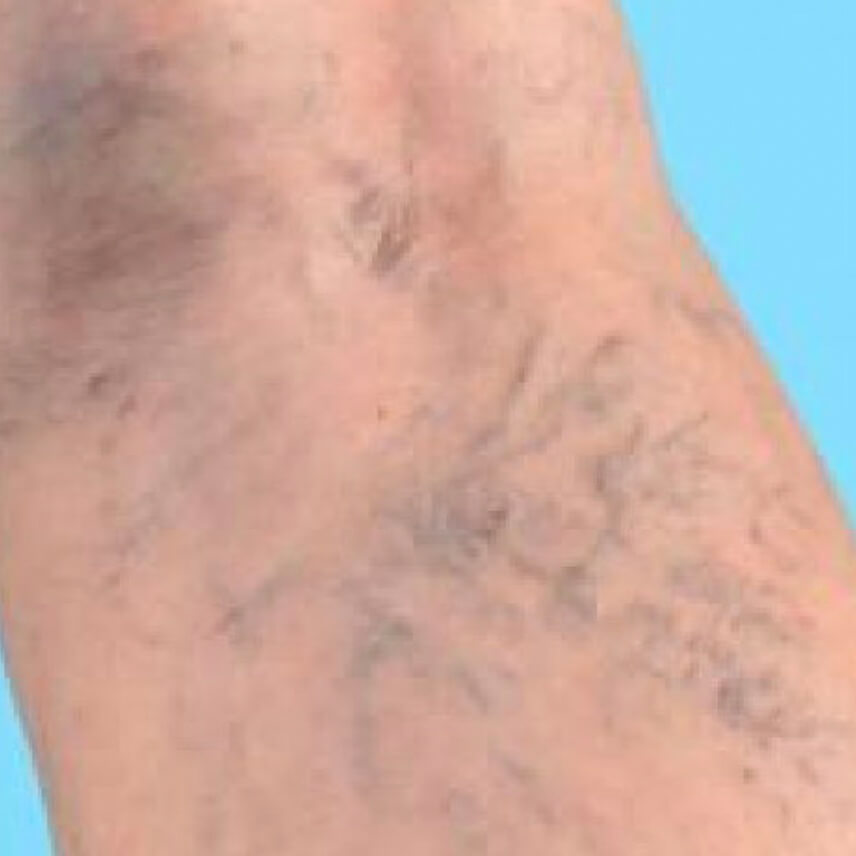
Варикозная экзема. Фото 1.
Варикозная экзема. Фото 2.
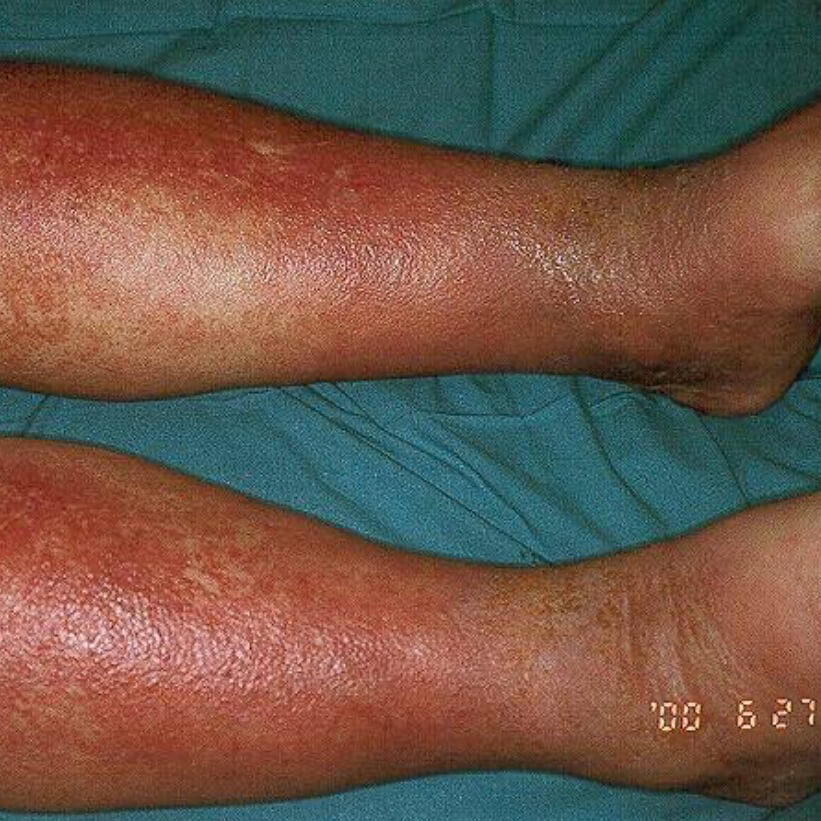
Варикозная экзема. Фото 3.
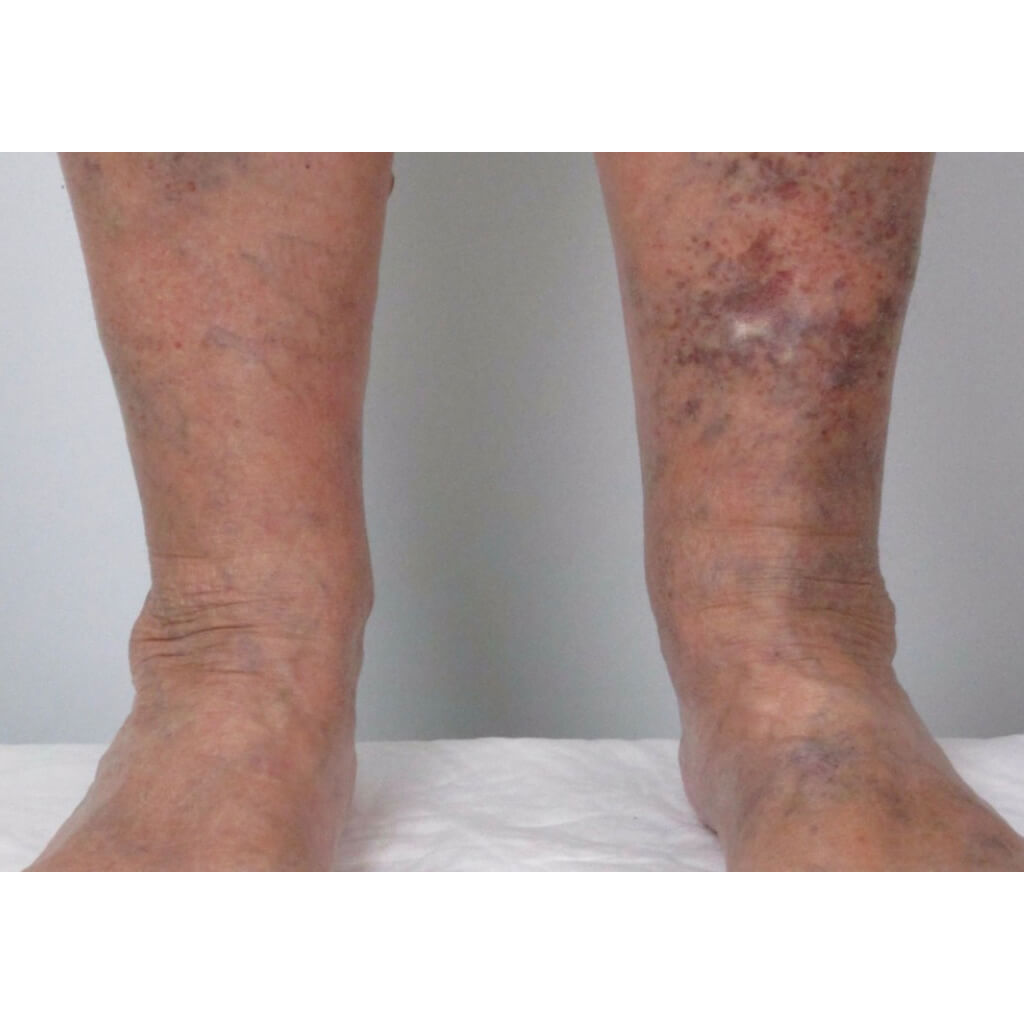
Варикозная экзема. Фото 4.
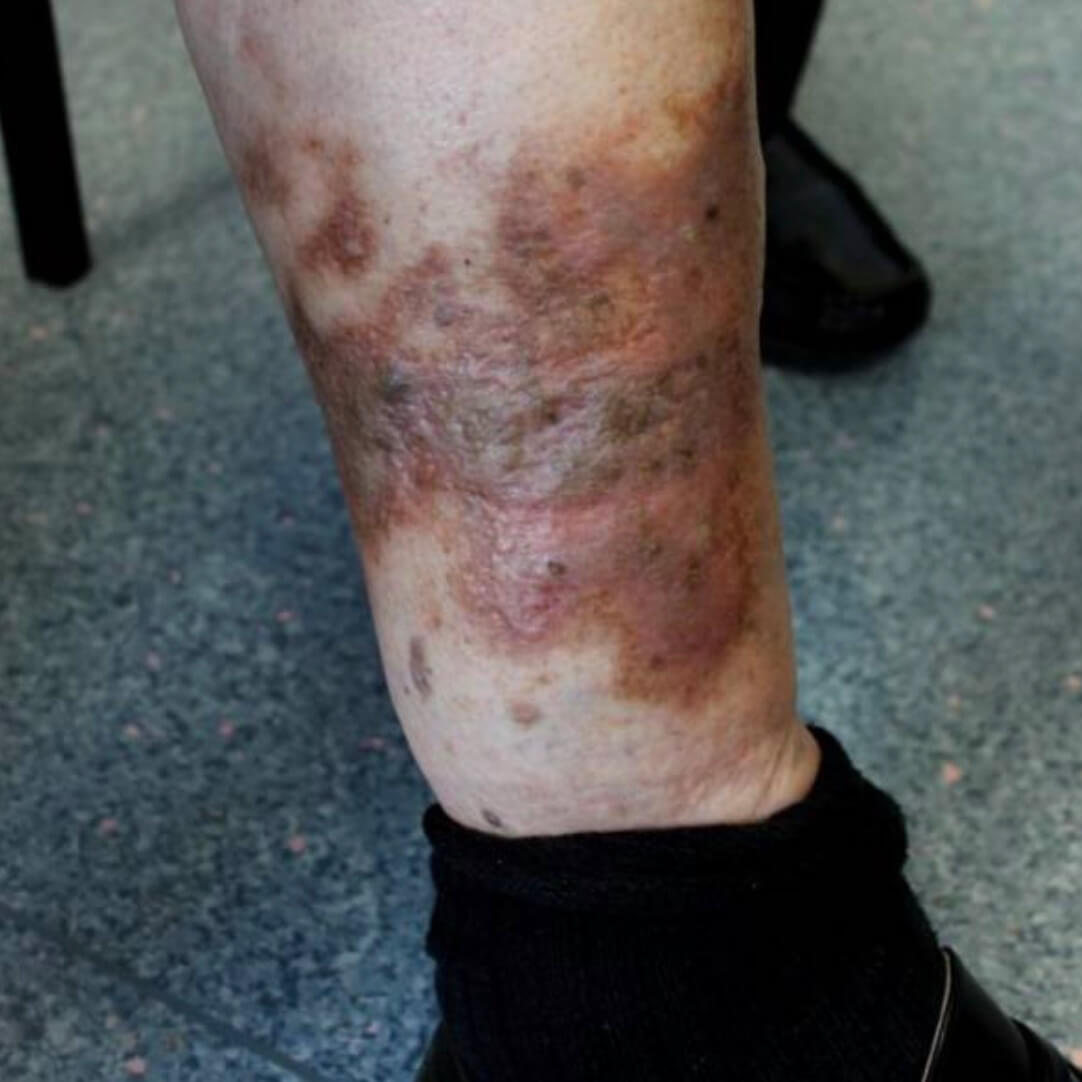
Варикозная экзема. Фото 5.
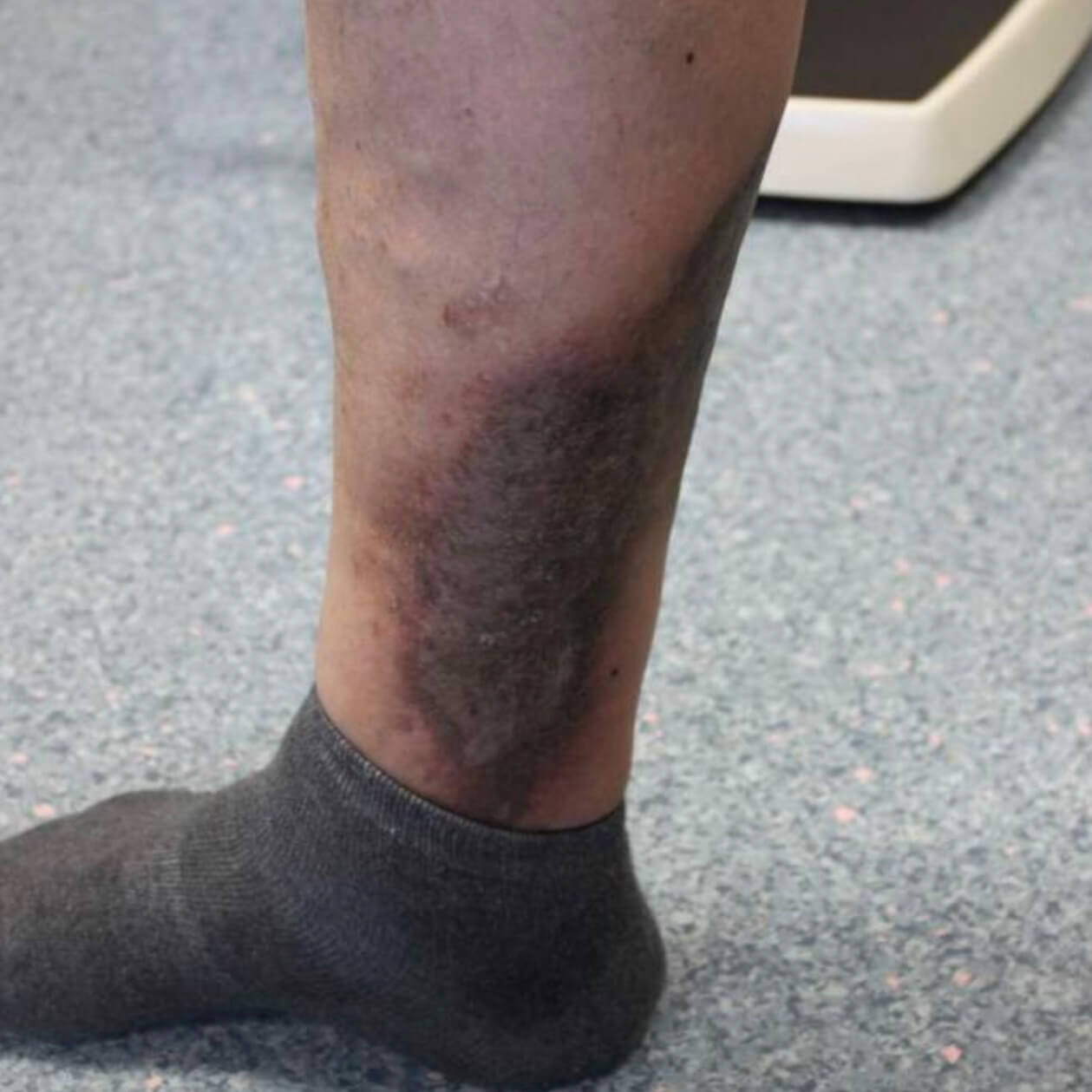
Варикозная экзема. Фото 6.
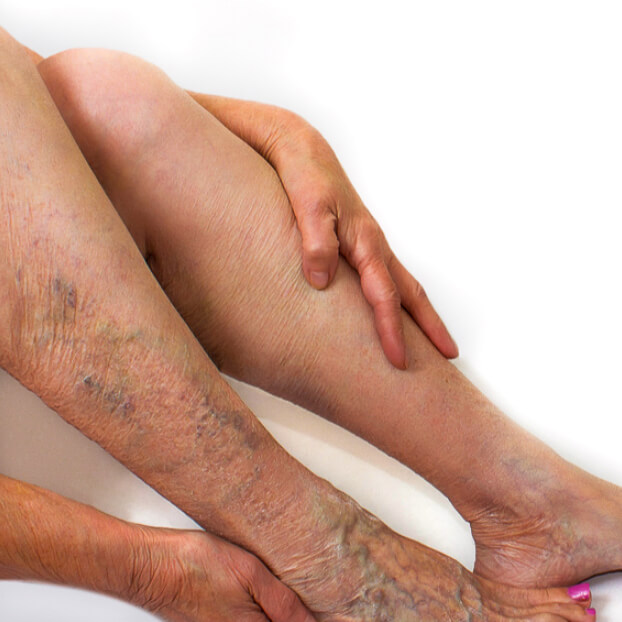
Варикозные вены на ногах. Фото 1.
Варикозные вены на ногах. Фото 2.
Причины венозного дерматита
Варикозная экзема обычно бывает вызвана повышенным давлением венах ног. Когда перестают работать небольшие клапаны внутри вен, движение крови вверх против гравитации становится затрудненным, и она просачивается обратно. Из-за этого давление в сосудах повышается, и это приводит к тому, что жидкая часть крови проходит через сосудистую стенку и пропитывает окружающие ткани. Предполагается, что варикозная экзема развивается как результат реакции иммунной системы на эту жидкость.
Венозный дерматит поражает людей с варикозным расширением вен, и является знаком того, что вены нижних конечностей работают неправильно. Но у некоторых пациентов это состояние происходит без очевидных причин. Исследования показывают, что у 22% пациентов с гравитационной экземой нет сопутствующего варикоза.
К факторам , которые увеличивают вероятность этого заболевания, относятся:
- Пол, варикозный дерматит чаще встречается у женщин;
- Ожирение, вследствие которого увеличивается давление в ножных венах;
- Беременность также увеличивает венозное давление и делает сосудистую стенку более рыхлой, податливой и проницаемой для жидкости;
- Ситуации, когда приходится долгое время оставаться неподвижным, что приводит к нарушению циркуляции крови;
- Перенесенный ранее тромбоз глубоких вен, это состояние, при котором в венах ног образуются сгустки крови - тромбы. Эти тромбы повреждают клапаны, что ведет к тому, что вены больше не справляются со своей функцией:
- Пожилой возраст. С возрастом люди в целом меньше двигаются, это создает благоприятные условия для нарушения микроциркуляции и венозных проблем.
- Прием некоторых лекарственных препаратов. Так, средства, которые назначают от гипертонической болезни, такие, как нифедипин, амлодипин и другие с аналогичным действием, способствуют отечности и могут спровоцировать гравитационный дерматит.
Симптомы венозного дерматита
Как и при других видах экземы, при варикозном дерматите для кожи характерны следующие изменения:
- Зуд может быть первым симптомом, он появляется незаметно и постепенно прогрессирует, сильнее проявляясь по ночам. Иногда он более выражен на одной из нижних конечностей.
- Отек, который меньше в утренние часы, но усиливается к вечеру.
- Сухость и шелушение;
- Прозрачное отделяемое, которое подсыхает вы виде корочек. Если присоединяется инфекция, жидкость становится мутной, гнойной, подсыхающие корочки - желтыми.
Эти изменения затрагивают прежде всего внутреннюю поверхность лодыжки, а по мере прогрессирования заболевания распространяются на стопу и голень.
На более светлой коже пораженные участки выглядят светло-коричневыми или розовыми. У смуглых людей поражение принимает тёмный коричневый или сероватый оттенок, и его бывает сложно заметить. Заболевание протекает с периодами обострения, когда симптомы усиливаются, и ремиссии, когда они пропадают.
Ноги часто отекают, особенно к концу дня или после периодов, когда долгое время человек провёл на ногах. Отёки чаще всего возникают на голени. Могут быть также видны варикозно расширенные вены в виде синеватых бугорков и узелков, также характерны сосудистые звёздочки.
Некоторые люди также испытывают такие симптомы:
- Изменение цвета кожи, которая становится темнее, коричневой, сероватой, с фиолетовым оттенком. Это проявление может появиться до всех остальных симптомов.
- Пораженная поверхность становится чувствительной, болезненной при прикосновении.
- Пропитываясь жидкостью, дерма уплотняется, становится более грубой на ощупь, это состояние называется липодерматосклероз.
- Появляются участки истончения кожи (атрофии), которые выглядят как тонкие белесые шрамы.
- Боль в области, затронутой варикозной экземой.
- Бляшки и узелки фиолетового оттенка на голенях и верхней части стоп, на месте которых формируются болезненные язвы.
- Венозный дерматит часто сопровождается другими видами экземы, например, атопической или дисгидротической.
Если не лечить варикозную экзему, на голени может образоваться трофическая язва. Это рана, которая появляется в области наибольшего повреждения кожи, самостоятельно не заживает, склонна к нагноению и очень плохо поддается лечению. Этому способствует плохое кровоснабжение тканей, сдавленных отеком.
Целлюлит - еще одно осложнение, которое развивается, если затянуть с лечением. Это воспаление подкожной клетчатки, которое сопровождается сильным отеком, покраснением, болью, повышением температуры и истечением гноя. Наступает оно, когда через поврежденную кожу проникают гноеродные бактерии, а местное нарушение микроциркуляции и снижение иммунитета способствует формированию инфекционного очага.
Лечение венозного дерматита
Вся терапия делится на медикаментозное лечение и ряд немедикаментозных мер, направленных на облегчение состояния и уменьшение симптомов.
- При венозном дерматите противопоказаны мыло и пена для ванны, так как они высушивают кожу и раздражают области тела, пораженные экземой. Обычный увлажняющий лосьон можно использовать как замену мыла, для этого наносят на влажную кожу и затем смывают.
- При использовании душа или ванны для личной гигиены вода должна быть чуть теплой, или даже прохладной. Горячая вода вызывает сильную потерю влаги и обостряет зуд.
- Контакт с водой должен быть недолгим. Вода смывает жировой защитный слой, и влага беспрепятственно испаряется с кожи. Нельзя принимать ванну дольше, чем 10 - 15 минут.
- Опасны для экземной кожи продукты, содержащие алкоголь, красители и отдушки. Они могут вызывать раздражение и аллергию, усиливать симптомы дерматита.
Лечение медикаментозными средствами
- Эмоленты, или медицинские увлажняющие средства, помогают поддерживать кожу увлажненной и эластичной и предотвращают повреждение и появление трещин. Это одна из важнейших групп препаратов в лечении всех видов экземы. Используйте средство на голенях и стопах два раза в день или чаще, если кожа очень сухая. Наносите его легкими движениями, в достаточном количестве, чтобы кожа выглядела слегка блестящей.
- Глюкокортикостероиды - лекарства на основе гормонов коры надпочечников. Они оказывают противовоспалительное действие. Поступая в подкожную клетчатку глюкокортикоиды угнетают клетки иммунитета и не дают им выделять медиаторы воспаления - химические вещества, ответственные за симптомы экземы. В лечении венозного дерматита эти средства нужно применять с осторожностью, так как отек тканей и повышенная проницаемость сосудов в области патологического процесса приводят к тому, что препарат в большом количестве всасывается и поступает в кровоток. Побочные эффекты могут быть достаточно серьезными: снижение иммунитета, ожирение, повышение артериального давления и уровня сахара в крови, угнетение работы надпочечников. Поэтому применяются по силе действия умеренные или слабые глюкокортикоиды, и назначают их коротким курсом. Подходят гидрокортизоновая и преднизолоновая мази.
- Нестероидные противовоспалительные мази регулируют иммунитет и подавляют воспаление, при этом не содержат гормонов и лишены их побочного действия. К таким препаратам относится крем Элидел, он хорошо подходит для направленной терапии дерматита при варикозе.
- Оксид цинка находит применение при этом заболевании благодаря подсушивающему действию. Вследствие отека экзема на фоне варикоза часто мокнет, из повреждений на коже сочится прозрачное отделяемое. Оксид цинка уменьшает зуд, смягчает и облегчает общие неприятные ощущения.
- Противомикробные средства становятся актуальными, если присоединяется инфекция. В условиях нарушения микроциркуляции, отека и повреждения эпителия бактерии, населяющие поверхность тела, легко проникают внутрь, в подкожную клетчатку, и вызывают воспаление. Антибиотики в этой ситуации необходимо принимать в виде таблеток, а местно использовать антисептические растворы. Подходящий препарат подбирает врач, обычно это антибиотик широкого спектра действия, из группы пенициллинов, цефалоспоринов или макролидов.
Профилактика венозного дерматита
- Полезна физическая активность. Аэробные упражнения без прыжков, ходьба в быстром темпе, велосипед, эллиптический тренажер, лыжи улучшают микроциркуляцию в ногах. Плавание обладает мощнейшим противоотечным эффектом. В то же время, бег, прыжки, интенсивные интервальные тренировки и особенно занятия с весом увеличивают ударную нагрузку и повышают внутрибрюшное давление. Этими видами спорта нельзя заниматься людям, склонным к варикозу.
- Во время отдыха хорошо держать ноги на возвышении, чтобы помочь венам проводить кровь к сердцу и снять отек.
- Избегайте долгого неподвижного нахождения в положении стоя. Если приходится долго стоять без движения, шаги на месте, поочередные сгибания ног в коленях и бедрах и наклоны помогут венам проводить кровь.
- Контрастный душ на голени и стопы должен стать ежедневной утренней рутиной для людей с проблемными венами. Попеременное обливание холодной и горячей водой придает тонус сосудистой стенке и усиливает кровоток.
- Компрессионные чулки - специально разработанные медицинские изделия, которые интенсивно сдавливают стопу и лодыжку, и становятся свободнее выше по ходу ноги, что способствует хорошей циркуляции и помогает крови продвигаться вверх против силы тяготения. Надевают их с утра, находясь в горизонтальном положении. В зависимости от стадии заболевания выпускают чулки, гольфы и колготки с разной степенью компрессии. Подобрать правильный компрессионный трикотаж поможет врач.
- Снижение веса значительно снижает вероятность заболевания. Физическая активность должна сочетаться с правильным питанием.
При возникновении дерматита очень важен вопрос гигиены.
Соблюдение простых правил по уходу за кожей поможет вам облегчить симптомы дерматита или предотвратить его появление.
Контактный дерматит – это разновидность воспалительного заболевания кожи, возникающая как реакция на раздражитель на химическое или аллергенное вещество. К ним относятся мыло, чистящие средства, латекс, косметика (в том числе ухаживающая), металлы (никель, золото), спирт и косметика на спиртовой основе, сок растений, лекарственные препараты, чернила, краски, клей, ткани. Также контактный дерматит может проявляться под воздействием ультрафиолетовых лучей.
Дерматит на ногах встречается так же часто, как на руках, и чаще, чем на других участках тела. Высыпания на ногах чаще всего проявляются при контактном и атопическом дерматите, несколько реже – при аллергическом. При себорейном дерматите сыпь локализуется под коленями и в области паха. Выделяют и такую специфическую форму заболевания, как венозный (застойный) дерматит, характеризующийся расширенными венами (часто с тромбами), красными сухими пятнами в области голеней, трещинами и язвами.
Дерматит, который развивается на нижних конечностях, может быть вызван как внешними, так и внутренними причинами. Обычно пораженными оказываются щиколотки, но также встречаются случаи, когда дерматит на ногах затрагивает и стопы. Бояться этого заболевания не нужно – при правильном подходе его симптомы довольно быстро ослабевают и не доставляют ребенку беспокойства.
Закажите бесплатную доставку



Задайте вопрос
о заболеваниях кожи

Сергеев Юрий Юрьевич
Вопросы и ответы
посмотреть все вопросы
Здравствуйте подскажите пожалуйста год назад появилось пятно на ступни не грибок, иногда зудит и шелушится сказали экзема похоже на псориаз что делать чем лечить перепробовала все не чего не помогает пятно только становится больше
Валентина, здравствуйте! Если точный диагноз не установлен, то подбирать какое-то пробное лечение будет неправильно. Постарайтесь получить второе мнение по диагнозу у дерматолога на очной консультации, возможно, на консилиуме.
Здравствуйте! Подскажите, а какое действие имеет мазь Солантра при папуло-пустулезной розацеа? Эффективна? Чем можно лечить «розовые угри»?
Здравствуйте, Марина. Препарат обладает противовоспалительным эффектом и влияет на микрофлору кожи. В своей практике не часто назначаю этот препарат, предпочтение отдаю вариантам системной терапии (изотретиноин в малых дозах). Не занимайтесь самолечением, найдите своего врача и добивайтесь стойкой ремиссии!
Чем лечить раздражение на руке?
Здравствуйте, Ольга Игоревна. Во-первых, следует исключить провоцирующие факторы, которые вызывают воспалительную реакцию. Как лечебное средство Вы можете использовать крем «Лостерин» 2-3 раза в день – он поможет восстановить структуры кожи, уберет воспаление и безопасен для длительного применения.
Читайте также:

