Первая помощь при повреждение кожи у детей
Обновлено: 27.04.2024
Порез – это повреждение кожи, нанесенное острым предметом. Небольшие порезы задевают только кожу и жировую ткань непосредственно под кожей, они обычно проходят самостоятельно. Более серьезные порезы (резаные раны) могут затрагивать мышцы, сухожилия, кровеносные сосуды, связки и нервы. Такие повреждения должен осмотреть врач.
Царапины и ссадины – это поверхностное повреждение одного или нескольких слоев кожи. Царапины и ссадины обычно затрагивают самый верхний слой. Из них может идти кровь, но они никогда не становятся зияющими. Обычно царапины и ссадины возникают при падении на руки, колени и локти. Поскольку они часто задевают много нервных окончаний, они бывают очень болезненными. Обычно царапины и ссадины быстро проходят, но в случае попадания инфекции необходимо обратиться к врачу. Хотя царапины и ссадины обычно являются очень незначительными повреждениями и на них не обращают большого внимания, их необходимо промыть и продезинфицировать, чтобы не допустить попадания инфекции и возникновения шрамов. Инфекция может попасть при любом повреждении кожи, даже при самой легкой царапине.
Cимптомы
Обычно при порезах и ссадинах возникает небольшое кровотечение, которое останавливается через 10 минут. При развитии кровотечения, которое не удается остановить в течение 20 минут, или порез был сделан грязным предметом (ржавый нож, лопата и т.д.) и в ране есть инородных предметов (грязь, осколки), необходимо обратиться к врачу. Также следует обратиться за медицинской помощью, если имеется необходимость введения противостолбнячной сыворотки (если последний раз она была введена более 10 лет назад), при глубоких или длинные порезах, порезах на лице, в случаях, когда невозможно соединить края раны с помощью пластыря или имеется зияющая рана. Глубокие порезы в области суставов, ладоней, лица, шеи, груди или любых других участков, где вы не допускаете возникновения шрамов, порез у маленького ребенка, особенно если он срывает повязку, признаки инфекции (покраснение, боль и припухлость вокруг раны), онемение поврежденного участка также требуют осмотра врача. Необходимо вызвать скорую помощь, если имеется неконтролируемое кровотечение, невозможность нормально двигаться или шевелить пальцами рук и ног, признаки шока.
Осложнения
- сильное кровотечение при повреждении крупных сосудов;
- инфекция раны, которая проявляется в виде воспаления, жара, сильной боли и образования гноя; . Это заболевание центральной нервной системы (головной и спинной мозг), вызываемое бактериальной инфекцией, попавшей в рану.
Первая помощь при порезах, ранах и ссадинах
Следует промыть рану слабым раствором антисептика, наложить давящую повязку.
При выраженном кровотечении или пульсации крови следует немедленно обратится за медицинской помощью.
Убедитесь, что в ране нет грязи, осколков или других инородных тел.
Обратитесь к врачу, если вы не можете сами промыть и очистить рану от инородных тел.
Перебинтуйте рану самостоятельно, используя стерильные бинты или салфетки. При неглубоких порезах можно использовать бактерицидный пластырь.
Повязку накладывайте поперек, а не вдоль, чтобы соединить края раны и ускорить заживление.
Влажные раны заживают быстрее и после них остаются меньшие шрамы, чем от сухих ран. Корка, образующаяся на сухих ранах, препятствует обновлению клеток эпидермиса (поверхностного слоя кожи).
Что может сделать врач
Закрыть зияющую рану, наложив швы или специальную повязку, очистить рану. Оценить глубину повреждения, при необходимости госпитализировать для оказания медицинской помощи (при повреждении сосудов, сухожилий и нервов).
Выписать антибиотики при бактериальной инфекции. Ввести противостолбнячную сыворотку при необходимости.

Все мамы точно знают: с детьми вечно что-то случается! То они в лужу упадут, то пальцы в розетку сунут. Для того, чтобы быть подготовленным к любым чрезвычайным ситуациям, мы опишем все необходимые действия родителя до приезда бригады скорой помощи. Ведь главное в этом деле – не навредить, а помочь.
Солнечный или тепловой удар
Ситуация возникает при длительном нахождении ребенка под открытым солнцем без головного убора. Из-за прилива крови к мозгу появляются следующие симптомы:
Для того, чтобы оказать первую помощь, необходимо перенести пострадавшего в тень, раскрыть или снять с него одежду и уложить таким образом, чтобы голова находилась выше туловища. Лицо, шею и грудь ребенка следует обтереть холодной водой. Также для охлаждения необходимо положить на лоб холодное мокрое полотенце. Температуру сбивать детскими жаропонижающими средствами. Давать как можно больше пить.
Обморожение
Повреждение тканей под воздействием холода может произойти не только в лютые морозы, но и даже при температуре 0 - +3 градуса. Такая ситуация нередко возникает в случае, если ребенок гулял в мокрой одежде или на сильном ветру.
Для оказания доврачебной помощи необходимо сохранить на поверхности поврежденного участка кожи минусовую температуру. Для этого накладывается термоизолирующая повязка, включающая в себя 4 слоя: бинт+вата+клеенка (или полиэтиленовый пакет)+шарф. Ребенку необходимо предоставить теплое питье, сверху укрыть одеялом.
Внимание! Ни в коем случае нельзя растирать кожу в месте обморожения снегом или варежками. Это приведет к повреждению кожи и в результате может возникнуть инфицирование. Также нельзя отогревать обмороженный участок теплой (а тем более горячей!) водой – могут возникнуть тяжелые последствия.
По статистике ожоги считаются самыми распространенными травмами в детском возрасте. При возникновении ожога необходимо оросить пострадавший участок холодной струей воды. Эти манипуляции продолжать в течение 10-15 минут. Никогда нельзя обрабатывать ожог йодом, марганцовкой, маслом. Никаких «пописов» на поврежденную кожу, никаких прикладываний картошек и других немыслимых методов! При обширном ожоге важна каждая секунда – заворачиваем ребенка в чистую, только что проглаженную простыню, даем ему теплый чай и как можно скорее везем в клинику.
Удар током
При получении электрической травмы ребенка незамедлительно нужно убрать от источника электроэнергии. Однако следует понимать, что в этот момент пострадавший сам становится проводником тока, и к нему можно дотрагиваться исключительно в резиновых перчатках или стоя на резиновой поверхности. Также электрические провода можно откинуть от ребенка при помощи сухой ветки.
В случае остановки дыхания необходимо провести массаж сердца. Для этого 30 раз нажимаем руками на грудь, затем 2 раза выдыхаем в рот воздух. Действия следует повторять до приезда скорой.
Даже если ребенок, получивший удар током, не жалуется на самочувствие, его в любом случае необходимо показать врачу. Отрицательное воздействие тока на организм может проявиться не сразу.
Ушибами называются повреждения тканей организма без нарушения целостности кожных покровов. Основной симптом ушиба – синяк или гематома. После получения травмы ребенок ощущает боль, может возникнуть припухлость.
Главное действие родителей при ушибах – прикладывание к поврежденной области холода. Подойдет любой замороженный продукт из морозильной камеры, предварительно завернутый в платок или тонкое полотенце. Спустя 2-3 дня к месту ушиба, наоборот, прикладывается теплая грелка. В случае ушиба в области сустава необходимо его обездвижить.
Внимание! При сильном ударе в обязательном порядке нужно показать ребенка врачу для исключения серьезных вывихов и переломов.
Растяжение или разрыв связок
В большинстве случаев при растяжении или разрыве связок страдает голеностопный сустав. После того, как ребенок подвернул стопу, он ощущает резкую боль. В это время на наружной поверхности сустава появляется отек.
При растяжении и разрыве связок на поврежденный сустав необходимо приложить холод и зафиксировать его восьмиобразной повязкой. Для того, чтобы подвернувшаяся нога не стала причиной трещины кости, ребенка рекомендуется показать врачу.
Перелом
Это одна из наиболее опасных травм, требующая не только знаний о безотлагательной помощи, но и о последующей реабилитации. Наиболее опасными считаются открытые переломы, так как существует большой риск инфицирования через поврежденные ткани.
В случае открытого перелома, первые действия родителя – остановить кровотечение при помощи стерильной повязки (ниже по тексту мы подробнее разберем кровотечения). Если были обнаружены концы костей и осколки – ни в коем случае не пытаться их погрузить вглубь раны. Сломанные конечности необходимо обездвижить при помощи шины из подручных материалов. Это могут быть доски, палки, куски картона и т.д. При переломе руки можно прибинтовать ее к туловищу. Сломанную ногу можно аккуратно прибинтовать к неповрежденной ноге. Перемещать пострадавшего необходимо очень осторожно, не подвергая дополнительному травмированию.
При переломе позвоночника ребенка необходимо перемещать в положении лежа. Сидячее положение не допускается. Транспортировка происходит на щите или носилках с твердым каркасом. При подозрении на перелом тазовых костей пострадавшего следует положить на носилки, подложив под его согнутые разведенные колени валик.
Любые, даже самые небольшие, раны являются открытыми воротами для инфекции. Нередко инфицирование происходит в результате неправильно оказанной помощи.
При возникновении раны поврежденную кожу очистить от грязи (движения совершаем от краев раны к ее наружной части), укрыть стерильной повязкой. При оказании помощи не исследуйте рану пальцами, не промывайте ее никакими жидкостями. При обработке зеленкой или йодом следите, чтобы средство не попало на саму рану, только на ее края.
Если наложенная повязка пропитывается кровью, не пытайтесь ее снять, лучше сверху наложите еще один дополнительный слой бинта.
Кровотечение
Тактика остановки кровотечений зависит от его вида. Так, при венозном или капиллярном кровотечении следует поднять травмированную конечность ребенка и наложить на рану давящую повязку. При артериальном – потребуется наложение жгута.
Для того, чтобы правильно наложить жгут, его следует зафиксировать на мягкую подкладку (подойдет любая ткань). При наложении необходимо следить за кровотечением: как только оно остановилось, давление жгута необходимо оставить на этом уровне. Туже не нужно!
Необходимо записать время наложения жгута и следить за тем, чтобы длительность перетягивания в летнее время не превышало 40 минут, в зимнее – 20. Для контроля над ситуацией не следует закрывать жгут одеждой.
Черепно-мозговая травма
Главная задача родителей при получении ребенком травмы черепа – создание полного покоя. В случае открытой раны накладывается тугая стерильная повязка. При возникновении рвоты необходимо следить за тем, чтобы ребенок не захлебнулся рвотными массами. К врачу пострадавшего лучше нести на руках.
Внимание! При любых черепно-мозговых травмах ребенка необходимо в обязательном порядке показать детскому неврологу. Недооценка серьезности произошедшего может привести к серьезным последствиям: головным болям, нарушениям памяти, быстрой утомляемости и т.д.
Все эти рекомендации помогут вам не растеряться при несчастном случае и вовремя оказать своему ребенку грамотную доврачебную помощь. Но чтобы этого не пришлось делать, берегите своих детей!
Повреждения кожи у детей возникают часто и по разным причинам, что связано с их особой активностью и подвижностью. Стандартные рекомендации по оказанию помощи при ссадинах, ранах и царапинах включают обработку раны антисептическим раствором и наложение стерильной повязки для устранения возможных рисков инфицирования и воспаления тканей. Выбор топического препарата при лечении с целью воздействия на локальный инфекционный процесс является одной из важнейших задач местной терапии ран. Одновременно могут возникнуть определенные трудности в оценке потенциальной эффективности и безопасности лекарственных средств, воздействующих на очаг инфекции. Д-Пантенол Новатенол поддерживает естественную реакцию организма на травму, инициируя пролиферацию клеток, участвующих в заживлении ран и повторной эпителизации.
Кожа представляет собой защитный орган, благодаря своей прочности и способности выдерживать растяжение, давление, сжатие. У детей эта функция выражена значительно слабее. Об этом говорит и более легкая ранимость их кожи, частая инфицируемость, связанная с недостаточной кератинизацией рогового слоя, его тонкостью, а также незрелостью местного иммунитета. Поверхность детской кожи суше, чем у взрослых, имеет более выраженную склонность к шелушению вследствие физиологического паракератоза и более слабого функционирования железистого аппарата кожи 1 .
Особенностями строения кожи новорожденных являются тонкий эпидермальный слой, густая сосудистая сеть кожи, недоразвитые выводящие протоки потовых желез. Также у детей до шести месяцев жизни в структуре кожи отсутствуют эластичные волокна, которые формируются только ко второму году жизни. Таким образом, проницаемость кожи у детей грудного возраста значительно выше, чем у взрослых, в то время как выделительная функция снижена, что определяет ряд ограничений и противопоказаний к применению местной терапии при необходимости, во избежание общетоксического действия 2 . Только в возрасте полового созревания она приобретает толщину и трофику, характерные для взрослой кожи. Кроме того, у новорожденных поверхность кожи покрыта секретом с реакцией среды, близкой к нейтральной рН, ‒ 6,7 (у взрослых она составляет 5,5). К концу первого месяца жизни рН начинает снижаться, но все равно является оптимальной для размножения бактериальной и грибковой флоры. С данным строением кожи связан риск травматизма, а также особенности повреждения и последующего восстановления целостности кожных покровов.
Морфологические особенности младенческой кожи определяют ее легкую ранимость. Повышенная влажность, недостаточная функция потовых желез, обильная васкуляризация кожных покровов могут способствовать быстрому развитию определенных патологических состояний, таких как контактный дерматит, воспалительные процессы 1 . Уход за кожей у детей грудного возраста — это не просто косметическая и гигиеническая потребность, а необходимость, так как риск поражения кожи и развития инфекции очень велик. Генез кожных нарушений может иметь многофакторный характер. Однако во всех случаях лечение кожных поражений, независимо от причины, необходимо проводить с обязательным подключением так называемой «наружной терапии», то есть непосредственно лечения кожи.
Чрезвычайно актуальной в педиатрической практике является проблема контактного дерматита. Контактный дерматит можно определить как воспалительный процесс, поражающий поверхность кожи, который индуцируется контактом с химическими, физическими и/или биотическими агентами в окружающей среде и который поражает кожу и слизистые оболочки с помощью аллергических и раздражающих патогенетических механизмов. Его клинические проявления включают локализованные зудящие экзематозные реакции в месте контакта с инкриминируемым веществом 1 .
Наиболее распространенной формой контактного дерматита в раннем младенчестве является сыпь на коже промежности, зачастую ограниченной областью подгузника. По данным разных авторов, у 7–35% младенцев диагностируется эта форма дерматита, пик распространенности которой приходится на возраст 9–12 мес. 2 жизни вне зависимости от пола и расовой принадлежности.
Факторами, благоприятствующими его возникновению, являются сырость и мацерация участка, покрытого подгузником, длительный контакт с органическими жидкостями и проникновение аммиака, фекальной бактериальной флоры, присутствие или присоединение кандиды. Также неблагоприятным может оказаться воздействие дезодорантов и консервантов, содержащихся в подгузниках, кремов и масел, применяемых много раз в день, имеют место механические раздражители, вызванные физической чисткой и мытьем новорожденного. Вовлеченные области, как правило, ‒ гениталии и ягодицы, с возможным распространением патологического процесса на живот и нижние конечности.
Механические причины, вызывающие контактный дерматит (такие как длительное давление, трение), обусловливают образование потертостей. В результате трения соприкасающихся поверхностей кожи возникает мацерация. Обычно при потертостях изменения кожных покровов стадийны: гиперемия и отечность, а в некоторых случаях ‒ пузыри с серозным или геморрагическим содержимым, после вскрытия которых вследствие их травмирования образуются эрозивные поверхности 2 . В местах данных патологических процессов могут ощущаться болезненность и жжение. При длительном воздействии физических факторов с небольшой интенсивностью происходит уплотнение пораженных участков, кожа инфильтрируется, утолщается эпидермис. Для данных участков кожи характерен гиперкератоз.
Профилактика контактного дерматита основана на частой смене подгузников без использования чистой части старого подгузника для сушки области гениталий, промывании неагрессивными, не содержащими отдушек и консервантов, нейтральными очищающими средствами по pH и использовании местных смягчающих средств. При появлении видимых высыпаний рекомендовано применять специализированные мази, например Д-Пантенол Новатенол (Эгис), который изолирует кожу от раздражителей и оказывает успокаивающее противовоспалительное действие.
Действующее вещество этого препарата ‒ декспантенол, производное D-пантеноловой кислоты, являющейся составной частью кофермента А. Пантотеновая кислота стимулирует функцию надпочечников, необходима для образования антител, способствует росту и регенерации кожных покровов. Повышение потребности в пантотеновой кислоте наблюдается в организме при деструкции или повреждении тканей и кожи. Ее дефицит можно восполнить местным применением Д-Пантенол Новатенола. Свойства кожи новорожденных, особенно недоношенных, делают особенно важной способность препарата медленно и глубоко проникать в нее за счет гидрофильности, низких молекулярной массы и полярности. В некоторых случаях могут назначаться дополнительно топические противогрибковые или антибактериальные средства с нанесением на кожу под барьерный препарат.
Повреждения кожи у детей возникают часто и по самым разным причинам, что связано с их особой активностью и подвижностью. Стандартные рекомендации по оказанию помощи при ссадинах, ранах и царапинах включают обработку раны антисептическим раствором и наложение стерильной повязки для устранения возможных рисков инфицирования и воспаления тканей. Однако даже при легких травмах кожи присутствуют некоторые особенности в целесообразности применения наружных лекарственных препаратов.
Процесс заживления ран, при котором кожный барьер восстанавливается и закрывается после травмы, традиционно описывается как протекающий в течение трех последовательных фаз: воспаления, пролиферации и ремоделирования. Воспаление является первой стадией заживления ран, следует за начальным гемостазом и имеет важное значение для рекрутирования врожденной иммунной системы, которая помогает защитить организм от вторжения патогенов и удалить мертвые ткани. На стадии пролиферации раневая поверхность восстанавливается за счет реэпителизации, синтеза коллагена, формирования внеклеточного матрикса и восстановления сосудистой сети. В третьей и заключительной фазе ремоделирования регенеративные процессы снижаются и заменяются реорганизацией соединительной ткани и инициацией сократительной реакции. Физиологическая реакция организма на заживление ран, включающая эти три перекрывающиеся стадии, гарантирует, что закрытие раны происходит как можно быстрее, чтобы предотвратить дальнейшее повреждение или инфекцию. В то время как собственный микробиом кожи, антимикробные липиды и пептиды могут защитить ткани от болезнетворных микроорганизмов и ускорить процесс заживления ран, раневая инфекция приводит к повреждению тканей и нарушению иммунного ответа, что может задержать заживление ран 6 .
Естественная реакция организма на повреждение кожи может быть ускорена применением соответствующего лекарственного препарата, конечной целью которого является рассасывание раны с образованием тканевого регенерата, обладающего функциональностью и внешним видом, максимально приближенными к исходной коже, в разумные сроки 1 . Клиническая практика помощи в заживлении ран значительно варьируется. Поскольку каждая рана отлична от других, стратегии лечения должны быть адаптированы в каждом конкретном случае, в зависимости от типа наблюдаемого повреждения кожи.
В данном контексте рассматриваются легкие повреждения кожи в педиатрической практике. Там, где существует риск инфицирования раны, очищение и дезинфекция антисептиком являются важным первым шагом в лечении мелких ран. Использование мягкого антисептика в правильной концентрации в сочетании с препаратами, содержащими соединения, способствующие пролиферации эпидермальных кератиноцитов, может помочь уравновесить эти эффекты и помочь защитить здоровые ткани 1 . Выбор топического препарата при лечении с целью воздействия на локальный инфекционный процесс является одной из важнейших задач местной терапии ран. При этом могут возникать определенные трудности в оценке потенциальной эффективности и безопасности лекарственных средств, воздействующих на очаг инфекции. Декспантенол, предшественник и спиртовой аналог D-пантотеновой кислоты, может помочь в восстановлении кожного барьера, чтобы предотвратить попадание болезнетворных микроорганизмов в дерму и подкожную клетчатку 5 .
Д-Пантенол Новатенол поддерживает естественную реакцию организма на травму, инициируя пролиферацию клеток, участвующих в заживлении ран и повторной эпителизации 1 . В исследованиях in vitro и in vivo выявлено влияние декспантенола на активацию пролиферации фибробластов, доказана ускоренная реэпителизация при заживлении раневой поверхности. Показан противовоспалительный эффект декспантенола на экспериментальной модели эритемы, индуцированной ультрафиолетом. Выявлены благоприятные эффекты декспантенола на течение различных дерматитов. Наиболее значимыми эффектами декспантенола были стимуляция эпителизации, грануляции и уменьшение зуда 1 . Кроме того, экспериментально продемонстрировано, что Д-Пантенол уменьшает вредное воздействие на организм свободных радикалов, минимизируя повреждение тканей даже при умеренных повреждениях кожи.
В двойных слепых плацебо-контролируемых исследованиях была оценена эффективность декспантенола при заживлении раневой поверхности. Показаны уменьшение эритемы и более эластичная и прочная тканевая регенерация при лечении эпидермальных ран эмульсией декспантенола в сравнении с лечением без его применения. Мониторирование трансэпидермальной потери влаги показало значительное ускорение эпидермальной регенерации в результате терапии декспантенолом в сравнении с плацебо. В эксперименте в группе, применявшей декспантенол, выявлено значительно меньшее повреждение кожного барьера рогового слоя по сравнению с таковым в группе, не применявшей данный препарат 7 . Уход за кожей с помощью декспантенола значительно улучшал симптомы кожного раздражения и повреждения, такие как сухость кожи, шероховатость, шелушение, зуд, эритема, царапины, ссадины. Обычно препараты декспантенола хорошо переносятся, риски раздражения или повышенной чувствительности минимальны. Использование данного препарата в педиатрической практике оправдано и подтверждено многочисленными исследованиями.
Кроме того, одними из наиболее эффективных топических препаратов при лечении ран, в том числе и инфицированных, являются йодофоры, среди которых наибольшее распространение получил повидон-йод 3 . Препараты йода широко используются при лечении ссадин, ран и царапин в педиатрической практике. Соединение йода с поливинилпирролидоном входит в состав Бетадина.
Наибольшее распространение из йодофоров получили лекарственные формы на основе повидон-йода, которые оказывают бактерицидное действие, при этом подавляют: грамположительные бактерии, в том числе энтерококки; грамотрицательные бактерии, включая протей, псевдомонады, клебсиеллы, ацинетобактерии; споры бактерий, грибы, вирусы, включая энтеро- и аденовирусы; анаэробные спорообразующие и неспорообразующие бактерии 3 .
Важным аспектом в пользу выбора соединений йода в качестве топических антисептиков является то, что возбудители инфекций кожи и мягких тканей не обладают к йодофорам ни естественной, ни приобретенной устойчивостью 4 . Наибольшее распространение в практике обработки ран, ссадин, а также царапин получили две лекарственные формы комплексных соединений йода с поливинилпирролидоном ‒ раствор и мазь. Мазь чаще применяется для лечения ран при обильной экссудации, более глубоких ран, потому как при такой форме повышается эффективность воздействия йода благодаря окклюзионному эффекту и макроголу, способствующему очищению раны. Раствор используют при различных вариантах травматизации кожи: лечении ран, ссадин, царапин, а также в качестве антисептика с профилактической целью для обработки кожи ребенка с целью предотвращения развития инфекционных осложнений на коже.
В дополнение к выбору методов лечения (или даже ингредиентов), которые действуют на стадии заживления ран, также важно учитывать практические рекомендации для лечения ран, соблюдение которых способствует быстрому восстановлению кожи без осложнений.
Все раны, независимо от размера, тяжести, локализации и причины, должны быть обработаны как можно скорее после повреждения кожи. Раннее вмешательство может способствовать быстрому наступлению естественной реакции организма на ранение. Кроме того, бактериальные инфекции могут быстро развиваться в биопленки, поэтому скорость клинического вмешательства должна соответствовать этому 8,10 .
Необходимо отметить, что для повышения и оценки эффективности применения топических лекарственных средств для лечения легких травм кожи у детей необходимо соблюдение определенных правил: не следует нарушать лекарственную форму официального препарата, поскольку при этом могут изменяться его физико-химические и фармакодинамические свойства; нельзя смешивать мази и детские кремы; не следует добавлять в мази различные растворы и масла. Следует помнить, что воздействие средств проявляется спустя несколько дней и закрепляется при их длительном использовании 9,10 .
Таким образом, необходимо подчеркнуть, что данные о морфологии и функции кожи в детском возрасте позволяют понять механизмы ее повреждения, создать необходимые средства ухода за кожей и профилактировать некоторые патологические процессы, например контактный дерматит.
При назначении лекарственных средств для наружной терапии у детей важно учитывать следующие требования: безопасность и эффективность; отсутствие побочных эффектов; возможность длительного использования; возможность нанесения на большие площади пораженной кожи без системного воздействия; удобство в использовании — отсутствие неприятного запаха и ощущения жира на коже; доступная стоимость.
Д-Пантенол Новатенол — средство для лечения заболеваний кожи у детей с благоприятным профилем безопасности.
Для антисептического эффекта, помимо должной обработки раны, ссадины или царапины, у детей рекомендовано применение наружных йодсодержащих препаратов на основе повидон-йода, в частности Бетадин.

Травмы в летний период являются неотъемлемой составляющей для детского возраста. К сожалению, полностью уберечь ребенка от травм невозможно, но грамотно оказать первую помощь способен каждый взрослый человек. Самое главное правило – это не паниковать! Если ребенок получил травму, необходимо оказать ему первую помощь и показать его либо проконсультироваться с врачом. В зависимости от характера повреждения, объем первичных мероприятий будет разный.
Выделяют следующие виды повреждений:
Ушиб у ребенка
Наиболее часто встречаемая травма у детей. В результате ушиба кожные покровы не повреждаются, но на месте удара появляется отек и кровоизлияние (синяк). На место ушиба необходимо приложить лед либо охлажденный предмет. Делать это можно несколько раз в течение первых суток в виде аппликаций по 5-7 минут. При нарастании кровоподтека необходимо обратиться к врачу-травматологу.
Вывих у ребенка

Повреждение связок и сухожилий мышц
Это состояние, при котором происходит частичный разрыв сухожилий либо растяжение связок. Наиболее уязвимыми местами являются конечности.
Перелом

Это тип травмы, при которой происходит нарушение целостности кости. Выделяют переломы закрытые и открытые. В последнем случае происходит повреждение кожных покровов в области перелома.
Оказание первой помощи заключается только в фиксации поврежденной конечности и транспортировке ребенка в ближайшее медицинское учреждение. При повреждении верхней конечности рука фиксируется косыночной повязкой, при повреждении нижней – шиной по всей длине ноги, используя для изготовления любой подручный материал. При открытом переломе необходимо накрыть рану чистой салфеткой, при наличии возможности допустимо смочить салфетку антисептическим раствором, чтобы избежать попадания в нее инфекции. Салфетку оптимально фиксировать пластырем либо прихватить бинтом.
Устранять смещение отломков костей на месте происшествия категорически запрещено!
Ссадина
Это поверхностное повреждение кожи. В большинстве случае ссадину достаточно обработать любым антисептическим раствором. Однако при возникновении покраснений вокруг ссадины, отека, выделения жидкости ребенка необходимо показать врачу-детскому хирургу.
Раны

Самый многообразный тип травмы. Это довольно глубокое по сравнению со ссадиной, повреждение кожи, сопровождаемое кровотечением. Основным доврачебным мероприятием при ранах является остановка кровотечения. Для этого на рану накладывают давящую повязку, предварительно при наличии возможности промыв водой для удаления инородных предметов и обработав антисептическим раствором. Удалять из раны инородные тела руками запрещено, поскольку существует вероятность сместить их внутрь раны.
При ссадинах и ранах обязательно решается вопрос об экстренной вакцинации против столбняка, необходимость и объем которой определяется врачом.
Укусы
Укусы бывают от насекомых и животных. При незначительных укусах насекомых врачом назначаются антигистаминные средства, при укусе жалящего насекомого (оса, пчела) – необходимо обратиться в медицинское учреждение для возможного извлечения жала насекомого и обработки раны.
При укусе клеща обращение к детскому хирургу или травматологу-ортопеду является обязательным. Не стоит предпринимать попытки самостоятельного удаления клеща, поскольку это увеличивает риск заражения клещевым энцефалитом или боррелиозом. Защитить своего ребенка и привиться от клещевого энцефалита вы можете в нашем детском медицинском центре.
При укусе животного, в том числе домашнего, на место укуса необходимо наложить чистую повязку и сразу обратиться в медицинское учреждение. При укусах животными детям назначают курс прививок, направленных на профилактику бешенства.

Вид повреждения в результате воздействия на кожу веществ с очень высокой температурой, химических соединений или их сочетаний. Наиболее часто дети получают ожог огнем или кипятком. Выделяют несколько степеней ожогов от легкой, характеризующейся покраснением кожи, до тяжелой, при которой отмечаются глубокие поражения мягких тканей. При данных повреждениях необходимо как можно быстрее прекратить действие тепла и химических соединений и охладить пораженное место либо под струей холодной воды, либо с помощью влажных, холодных, часто заменяемых салфеток. Независимо от степени ожога ребенка необходимо показать врачу детскому хирургу.
Удар током или электротравма
Данный тип травмы возникает при контакте ребенка с розетками, электроприборами и проводами. При такой травме, наряду с возникновением ожога в месте соприкосновения, отмечаются нарушение в работе сердечно-сосудистой системы в виде аритмичного сердцебиения и прерывистого дыхания. При получении электротравмы необходимо незамедлительно вызвать скорую медицинскую помощь. Таким детям требуется врачебное наблюдение в течение нескольких дней.
Ожоги у детей – разновидность травмы, возникающей при поражении тканей физическими и химическими факторами (тепловой энергией, электричеством, ионизирующим излучением, химикатами и др.). Клиника ожогов у детей зависит от воздействовавшего фактора, локализации, глубины, обширности повреждения тканей и включает местные (боль, гиперемию, отек, образование пузырей) и общие проявления (шок). Главными задачами диагностики ожогов у детей является определение характера ожоговой травмы, глубины и площади повреждения, для чего используются инфракрасная термография, измерительные методики. Лечение ожогов у детей требует проведения противошоковой терапии, туалета ожоговой поверхности, наложения повязок.
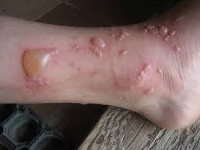
Общие сведения
Ожоги у детей – термическое, химическое, электрическое, лучевое повреждение кожных покровов, слизистых оболочек и подлежащих тканей. Среди общего числа лиц с ожоговой травмой дети составляют 20–30%; при этом почти половина из них – это дети до 3-х лет. Уровень летальности в связи с ожогами среди детей достигает 2-4%, кроме этого около 35% детей ежегодно остаются инвалидами. Высокая распространенность ожогов в детской популяции, склонность к развитию ожоговой болезни и тяжелых послеожоговых расстройств ставят вопросы предупреждения и лечения ожоговой травмы у детей в число приоритетных в детской хирургии и травматологии.
Особенности детской анатомии и физиологии таковы, что кожа у детей тоньше и нежнее, чем у взрослых, имеет развитую кровеносную и лимфатическую сеть и, следовательно, обладает большей теплопроводностью. Эта особенность способствует тому, что воздействие химического или физического агента, который у взрослого вызывает лишь поверхностное поражение кожи, у ребенка приводит к глубокому ожогу. Беспомощность детей во время травмы обусловливает более длительную экспозицию поражающего фактора, что также способствует глубине повреждения тканей.
Кроме этого, несовершенство компенсаторных и регуляторных механизмов у детей может привести к развитию ожоговой болезни даже при поражении 5-10%, а в грудном возрасте или при глубоком ожоге – всего 3-5% поверхности тела. Таким образом, любые ожоги у детей протекают тяжелее, чем у взрослых, поскольку в детском возрасте быстрее наступают расстройства кровообращения, обмена, функционирования жизненно важных органов и систем.

Причины и классификация ожогов у детей
В зависимости от повреждающего агента ожоги у детей делятся на термические, химические, электрические и лучевые.
Возникновение термических ожогов у детей в большинстве случаев обусловлено контактом кожи с кипятком, паром, открытым огнем, расплавленным жиром, раскаленными металлическими предметами. Дети раннего возраста чаще всего обвариваются горячими жидкостями (водой, молоком, чаем, супом). Нередко ожоги у детей возникают вследствие небрежности родителей, когда они погружают ребенка в слишком горячую ванну или надолго оставляют согреваться грелками.
В школьном возрасте особую опасность для детей представляют различные пиротехнические забавы, разжигание костров, «эксперименты» с горючими смесями и т. д. Подобные шалости с огнем, как правило, заканчиваются плачевно, поскольку нередко приводят к обширным термическим ожогам. При термических ожогах у детей обычно поражаются покровные ткани, однако также могут отмечаться, ожоги глаз, дыхательных путей и пищеварительного тракта.
Химические ожоги встречаются реже и обычно случаются при неправильном хранении бытовых химических средств в доступном для детей месте. Маленькие дети могут нечаянно пролить на себя кислоту или щелочь, просыпать порошкообразное вещество, распылить аэрозоль с опасным химикатом, по ошибке выпить едкую жидкость. При приеме агрессивных химических веществ внутрь ожог пищевода у детей сочетается с ожогом полости рта и дыхательных путей.
Причинами электрических ожогов у маленьких детей становятся неисправность электроприборов, их неправильное хранение и эксплуатация, наличие в доме доступных для ребенка электророзеток, торчащих оголенных проводов. Более старшие дети обычно получают электрические ожоги, играя рядом с высоковольтными линиями, катаясь на крышах электричек, прячась в трансформаторных будках.
Лучевые ожоги у детей чаще всего связаны с попаданием на кожу прямых солнечных лучей в течение длительного периода времени. В целом на термические ожоги у детей приходится около 65-80% случаев, на электрические – 11%, на остальные виды – 10-15%.
В рамках данной темы будут рассмотрены особенности термических ожогов у детей.
Симптомы термических ожогов у детей
В зависимости от глубины поражения тканей термические ожоги у детей могут быть четырех степеней.
- Ожог I степени (эпидермальный ожог) характеризуется поверхностным повреждением кожи вследствие кратковременного или слабого по интенсивности воздействия. У детей отмечается локальная болезненность, гиперемия, отек и чувство жжения. В месте ожога может наблюдаться небольшое шелушение эпидермиса; поверхностные ожоги у детей заживают через 3-5 дней самостоятельно совершенно бесследно или с образованием небольшой пигментации.
- Ожог II степени (поверхностный дермальный ожог) протекает с полным омертвением эпидермиса, под которым скапливается прозрачная жидкость, образующая пузыри. Припухлость, боль и покраснение кожи выражены сильнее. Спустя 2–3 дня содержимое пузырей становится густым и желеобразным. Заживление и восстановление кожного покрова длится около 2-х недель. При ожогах II степени у детей возрастает риск инфицирования ожоговой раны.
- Ожог III степени (глубокий дермальный ожог) может быть двух видов: IIIа степени – с сохранением базального слоя кожи и IIIб степени – с некрозом всей толщи кожи и частично подкожного слоя. Ожоги III степени у детей протекают с образованием сухого или влажного некроза. Сухой некроз представляет собой плотный струп бурого или черного цвета, нечувствительный к прикосновениям. Влажный некроз имеет вид желтовато серого струпа с резким отеком клетчатки в зоне ожога. Через 7-14 дней начинается отторжение струпа, а полный процесс заживления затягивается на 1-2 месяца. Эпителизация кожи происходит за счет сохранившегося росткового слоя. Ожоги IIIб степени у детей заживают с образованием грубых, неэластичных рубцов.
- Ожог IV степени (субфасциальный ожог) характеризуется поражением и обнажением тканей, залегающих глубже апоневроза (мышц, сухожилий, сосудов, нервов, костей и хрящей). Визуально при ожогах IV степени виден темно коричневый или черный струп, через трещины которого проглядывают пораженные глубокие ткани. При таких поражениях ожоговый процесс у детей (очищение раны, образование грануляций) протекает медленно, часто развиваются местные, прежде всего гнойные, осложнения – абсцессы, флегмоны, артриты. Ожоги IV степени сопровождаются быстрым нарастанием вторичных изменений в тканях, прогрессирующего тромбоза, повреждением внутренних органов и может закончиться гибелью ребенка.
Ожоги I, II и IIIа степени у детей расцениваются как поверхностные, ожоги IIIб и IV степени – как глубокие. В педиатрии, как правило, встречается сочетание ожогов различных степеней.
Ожоговая болезнь у детей
Кроме местных явлений, при ожогах у детей нередко развиваются тяжелые системные реакции, которые характеризуются как ожоговая болезнь. В течении ожоговой болезни выделяют 4 периода - ожогового шока, острой ожоговой токсемии, ожоговой септикопиемии и выздоровления.
Ожоговый шок длится 1-3 суток. В первые часы после получения ожога дети возбуждены, остро реагируют на боль, кричат (эректильная фаза шока). Отмечается озноб, повышение АД, учащение дыхания, тахикардия. При тяжелом шоке температура тела может понижаться. Через 2–6 часа после ожога у детей наступает торпидная фаза шока: ребенок адинамичен, заторможен, не предъявляет жалоб и практически не реагирует на окружающую обстановку. Для торпидной фазы характерна артериальная гипотония, частый нитевидный пульс, выраженная бледность кожных покровов, сильная жажда, олигурия либо анурия, в тяжелых случаях – рвота «кофейной гущей» из-за желудочно-кишечного кровотечения. Ожоговый шок I степени развивается у детей при поверхностном поражении 15-20% площади тела; II степени – при ожогах 20-60% поверхности тела; III степени - более 60% площади тела. Быстро прогрессирующий ожоговый шок приводит к гибели ребенка в первые сутки.
При дальнейшем развитии период ожогового шока сменяется фазой ожоговой токсемией, проявления которой обусловлены поступлением продуктов распада из поврежденных тканей в общий кровоток. В это время у детей, получивших ожоги, возможна лихорадка, бред, судороги, тахикардия, аритмия; в отдельных случаях коматозное состояние. На фоне токсемии может развиться токсический миокардит, гепатит, острый эрозивно-язвенный гастрит, вторичная анемия, нефрит, иногда - острая почечная недостаточность. Длительность периода ожоговой токсемии составляет до 10 дней, после чего при глубоких или обширных ожогах у детей наступает фаза септикотоксемии.
Ожоговая септикотоксемия характеризуется присоединением вторичной инфекции и нагноением ожоговой раны. Общее состояние детей с ожогами остается тяжелым; возможны осложнения в виде отита, язвенного стоматита, лимфаденита, пневмонии, бактериемии, ожогового сепсиса и ожогового истощения. В фазу выздоровления преобладают процессы восстановления всех жизненных функций и рубцевания ожоговой поверхности.
Диагностика ожогов у детей
Диагностика ожогов у детей производится на основании анамнеза и визуального осмотра. Для определения площади ожога у детей младшего возраста используются таблицы Лунда-Браудера, учитывающие изменение площади различных частей тела с возрастом. У детей старше 15 лет пользуются правилом «девятки», а при ограниченных ожогах - правилом ладони.
Детям с ожогами необходимо исследовать гемоглобин и гематокрит крови, общий анализ мочи, биохимический анализ крови (электролиты, общий белок, альбумин, мочевину, креатинин и др.). В случае нагноения ожоговой раны производится забор и бактериологический посев раневого отделяемого на микрофлору.
Обязательно (в особенности при электротравме у детей) выполняется и повторяется в динамике ЭКГ. В случае химического ожога пищевода у детей необходимо проведение эзофагоскопии (ФГДС). При поражении дыхательных путей требуется выполнение бронхоскопии, рентгенографии легких.
Лечение ожогов у детей
Первая помощь при ожоге у детей предполагает прекращение действия термического агента, освобождении пораженного участка кожи от одежды и его охлаждении (с помощью обмывания водой, пузыря со льдом). Для профилактики шокового состояния на догоспитальном этапе ребенку можно ввести анальгетики.
В медицинском учреждении проводится первичная обработка ожоговой поверхности, удаление инородных тел и обрывков эпидермиса. Противошоковые мероприятия при ожогах у детей включают адекватное обезболивание и седацию, проведение инфузионной терапии, антибиотикотерапии, оксигенотерапии. Детям, не получавшим соответствующих профилактических прививок, проводится экстренная иммунизация против столбняка.
Местное лечение ожогов у детей осуществляется закрытым, открытым, смешанным или хирургическим путем. При закрытом способе ожоговая рана закрывается асептической повязкой. Для перевязок используют антисептики (хлоргексидин, фурацилин), пленкообразующие аэрозоли, мази (офлоксацин+лидокаин, хлорамфеникол+метилурацил и др.), ферментные препараты (химотрипсин, стрептокиназа). Открытый способ лечения ожогов у детей предполагает отказ от наложения повязок и ведение больного в условиях строгой асептики. Возможен переход от закрытого метода к открытому для ускорения восстановительного процесса либо от открытого к закрытому – при развитии инфекции.
При глубоких, но небольших по площади ожогах у детей выполняется иссечение некротизированных тканей с последующей аутодермопластикой. В случае образования шрамов производится иссечение рубца с наложением косметического шва. Способ лечения ожогов у детей определяется комбустиологом или детским травматологом.
Прогноз и профилактика
При ожогах I-II степени практически всегда исход бывает благоприятным. При обширных и глубоких ожогах у детей прогноз всегда серьезен. Для детей раннего возраста критическими являются ожоги более 30 % поверхности тела; для более старших детей - 40% площади тела и более. Причиной гибели детей в большинстве случаев становится вторичная инфекция.
Профилактика ожогов у детей, прежде всего, требует повышенной ответственности со стороны взрослых. Нельзя допускать контакта ребенка с огнем, горячими жидкостями, химическими веществами, электричеством и пр. Для этого в доме, где есть маленькие дети, должны быть предусмотрены меры безопасности (хранение бытовой химии в недоступном месте, специальные заглушки в розетках, скрытая электропроводка и т. д.). Необходим постоянный присмотр за детьми, наложение строгого запрета на прикосновение к опасным предметам.
Читайте также:

