Парапсориаза чем отличается от псориаза
Обновлено: 25.04.2024
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
Клинико-морфологические особенности каплевидного псориаза
Журнал: Клиническая дерматология и венерология. 2012;10(5): 65‑71
Тлиш М.М., Сычева Н.Л., Фаустов Л.А. Клинико-морфологические особенности каплевидного псориаза. Клиническая дерматология и венерология. 2012;10(5):65‑71.
Tlish MM, Sycheva NL, Faustov LA. The clinical and morphological features of guttate psoriasis. Klinicheskaya Dermatologiya i Venerologiya. 2012;10(5):65‑71. (In Russ.).
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
ГБОУ ВПО "Кубанский государственный медицинский университет" Минздравсоцразвития России, Краснодар
В большинстве случаев распознать псориаз не представляет особых трудностей. Диагностические сложности возникают при редко встречающейся форме псориатической болезни — каплевидном псориазе (КП). Это связано с тем, что высыпания при этой разновидности псориаза во многом сходны с таковыми при некоторых других кожных заболеваниях. В отечественных руководствах описание патоморфологической картины КП практически полностью отсутствует, хотя она имеет ряд особенностей [1, 2].
По данным литературы [1], КП встречается менее чем у 2% больных псориазом. Чаще болеют дети, а среди взрослых — лица моложе 30 лет. Не отмечается различий в частоте заболеваний мужчин и женщин. Подчеркивается, что у детей КП является одним из наиболее распространенных типов псориаза [3].
Клинически КП проявляется внезапно возникающими высыпаниями мелких (1—10 мм в диаметре) каплевидных, оранжево-розовых папул, обычно с мелкопластинчатым шелушением на поверхности. Высыпания часто сопровождаются небольшим зудом. Элементы КП обычно локализуются на туловище и проксимальных отделах конечностей. Они также могут располагаться на лице, ушах и коже волосистой части головы. Ладони и подошвы поражаются редко. Характерные для хронического псориаза изменения ногтей могут отсутствовать [4, 5].
Свежие высыпания КП обычно появляются в течение всего 1-го месяца болезни, они остаются неизменными на протяжении 2 мес, а затем постепенно исчезают [6]. Элементы сыпи регрессируют без образования рубчиков и оставляют после себя участки гиперпигментации или псевдолейкодермы. Приблизительно у 68% людей это заболевание переходит в хроническую форму [1]. Улучшение течения болезни приходится на летний период, а ухудшение — на холодное время года.
За 2—3 нед до начала высыпаний в 80% случаев КП предшествует стрептококковая инфекция верхних дыхательных путей (например, фарингит или тонзиллит) [7, 8]. Придается значение и перианальной стрептококковой инфекции у детей [9]. Подчеркивается значение иммунологической перестройки организма под влиянием предшествующей стрептококковой или другой инфекции. Повышенный риск возникновения КП отмечается у лиц с установленным семейным анамнезом этого заболевания [10].
Согласно данным литературы, спровоцировать появление КП могут β-гемолитический стрептококк (Streptococcus pyogenes) [11]; золотистый стафилококк (Staphylococcus aureus), некоторые виды грибов (Malassezia, Candida); вирус папилломы человека (ВПЧ), ретровирусы [12]. К возникновению заболевания могут иметь отношение иммуномодуляторы, а также такие медикаменты, как препараты лития, β-блокаторы, противомалярийные и нестероидные противовоспалительные препараты [12].
КП у больных может проходить без лечения в течение нескольких недель, поэтому его часто не устанавливают или неправильно диагностируют. Пациенты наблюдаются с такими ошибочными диагнозами, как каплевидный парапсориаз, розовый лишай Жибера, аллергический дерматит, экзема. Даже патогистологическое исследование элементов сыпи не всегда оказывается информативным в отношении КП. Обычно это связано с предшествующим лечением антибиотиками и топическими кортикостероидными препаратами. Кроме того, информативность биопсийного исследования для диагностики КП зависит от того, на какой стадии заболевания была произведена биопсия.
Отмеченные трудности в клинической и патоморфологической диагностике КП послужили основанием для проведения наших исследований, целью которых было выявить клинические и морфологические особенности КП, позволяющие дифференцировать это заболевание от сходных по клиническим проявлениям дерматозов, а также определить клинический этап течения КП, на котором выявляются наиболее значимые патогистологические изменения данного заболевания.
Материал и методы
Под нашим наблюдением находились 25 пациентов (16 женщин, 9 мужчин) с диагностированным КП. Возраст больных варьировал от 16 до 36 лет. Всем пациентам для уточнения диагноза под местной анестезией (0,5 мл 2% раствора лидокаина) была произведена панч-биопсия из пораженных участков кожи. У каждого больного исследовали не менее двух биоптатов. Аналогичное исследование проведено в отношении 6 больных с каплевидным парапсориазом, 5 больных с розовым лишаем Жибера и 12 с нумулярной экземой.
Биопсийный материал фиксировали в иммунофиксе с последующей этанолово-изопропаноловой проводкой биопсийного материала с помощью вакуумного процессора Milestone (RHS-1) и заключали в парафин.
Из парафиновых блоков готовили гистологические срезы толщиной 5 мкм, которые окрашивали гематоксилином и эозином по общепринятой методике [13] и исследовали с помощью светового микроскопа Nikon eclipse 80i с последующей микрофотосъемкой цифровой камерой DS-Fi1.
Результаты
Из 25 больных с КП у 20 пациентов заболеванию предшествовали бактериальные или острые респираторные вирусные инфекции. В анамнезе этих больных за 3—4 нед до появления кожных высыпаний отмечены острый тонзиллит, острый фарингит, острая респираторная вирусная инфекция, сопровождающиеся подъемом температуры. У 4 пациентов заболевание возникло в связи со стрессом.
У 4 больных псориазом болели родственники.

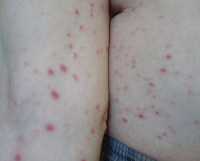
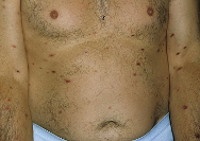
Кожная сыпь в виде множественных милиарных и лентикулярных папул розово-оранжевого и розово-красного цвета, размером 0,1—1,5 см, располагалась на коже туловища и конечностей; отдельные элементы выявлялись на лице, за ушами, на волосистой части головы. Папулы характеризовались мелкопластинчатым шелушением по всей поверхности (рис. 1, а) Рисунок 1. Клинические проявления КП. а — папулезные элементы с шелушением; б — папулезные элементы с шелушением по типу «воротничка»; в — ранние высыпания милиарных и лентикулярных папул практически без шелушения. или имели вид «воротничка» только по их периферии (см. рис. 1, б). При небольшой давности заболевания (1—2 нед) наблюдались милиарные и лентикулярные папулы с гладкой поверхностью (см. рис. 1, в). Иногда выявлялся симптом Кебнера. Только у одного больного, помимо высыпаний, на туловище имелись пустулезные элементы на ладонях и подошвах. У всех пациентов определялась характерная для псориаза псориатическая триада. Кроме того, у 5 человек выявлялся симптом «наперстка» на ногтях пальцев кистей, а у 4 были выявлены дистрофические изменения ногтевых пластинок. Незначительный кожный зуд отмечен у 14 больных.
В дифференциально-диагностическом плане мы руководствовались рядом особенностей клинических проявлений некоторых заболеваний, имеющих сходную с КП клиническую картину. В этом отношении нам чаще всего приходилось проводить дифференциальную диагностику с каплевидным парапсориазом, розовым лишаем Жибера и нуммулярной экземой.

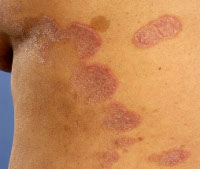
Каплевидный парапсориаз проявляется довольно типичными узелковыми высыпаниями круглой или овальной формы величиной 2—10 мм (рис. 2, а), Рисунок 2. Дерматозы, имеющие сходную клиническую картину с КП. а — каплевидный парапсориаз; б — нумулярная экзема; в — розовый лишай Жибера. от светло-розового до буровато-красного цвета. Поверхность узелков покрыта плотной, сухой чешуйкой, прикрепленной в центре и отстающей по периферии по типу облатки. В этом заключается отличие от КП, при котором шелушение отмечается по всей поверхности элемента или по его краю. При осторожном поскабливании чешуйка при парапсориазе снимается, не ломаясь. Встречаются также папулы, не покрытые чешуйками. При поскабливании таких папул наблюдается отрубевидное шелушение («феномен скрытого шелушения»). При более интенсивном поскабливании на поверхности высыпания и вблизи от него на видимо здоровой коже появляются точечные кровоизлияния — симптом пурпуры. Инфильтрат в основании папул очень незначительный и прощупывается с трудом. Зуд, как правило, отсутствует. Высыпания обычно локализуются на боковых поверхностях туловища и конечностях, очень редко — на волосистой части головы, ладонях и подошвах. Иногда одновременно с папулами возникают розеолезные пятна, нередко покрытые пластинчатыми чешуйками. Через 3—4 нед папулы спонтанно уплощаются и регрессируют, оставляя временную пигментацию или псевдолейкодерму. Дети болеют каплевидным парапсориазом значительно реже, чем взрослые. У женщин он встречается в 2 раза чаще, чем у мужчин [14].
В отличие от КП, для нумулярной экземы характерен выраженный зуд. Чаще всего нумулярная экзема локализуется на тыле кистей рук, и только в отдельных случаях процесс может принять диссеминированный характер, когда на туловище и конечностях возникают распространенные эритематозные участки, на фоне которых мелкие везикулы и папулы образуют очаги до 4—5 см в диаметре. Форма очагов круглая, похожая на монету. Цвет очагов поражения — от розового до темно-красного (см. рис. 2, б). На их поверхности отмечается обильное капельное мокнутие с образованием корок. Вследствие расчесов возникают экскориации. Заболевание склонно к рецидивам.
При розовом лишае Жибера, который также наблюдается у лиц в возрасте 10—30 лет, в отличие от псориаза отсутствуют типичные псориатические феномены. Заболевание часто начинается с первичной «материнской» бляшки. Характерен так называемый «инкубационный период» с последующей генерализацией сыпи, а также в основном пятнистый, а не папулезный характер элементов. Они имеют овальную форму (см. рис. 2, в) с шелушением в виде смятой папирусной бумаги. Сыпь располагается преимущественно по линиям Лангера. Болезнь обычно не поражает волосистую часть головы, лицо, кисти рук и стопы. Кожные проявления сравнительно быстро регрессируют. Затруднения в дифференциальной диагностике чаще возникают в начальной стадии заболевания, когда псориатические элементы имеют вид пятен без заметного инфильтрата [5]. У большинства пациентов удается отметить выраженный сезонный характер заболевания с обострениями, которые наиболее часто встречаются в осенне-зимний период [14].

Основными гистологическими признаками бляшечного псориаза являются паракератоз, акантоз эпидермиса в области межсосочковых отростков, а над сосочками истончение мальпигиевого слоя и, кроме того, удлинение и отечность дермальных сосочков. В сосочках и в верхней трети дермы отмечались расширенные и извитые капилляры и лимфогистиоцитарные инфильтраты с примесью нейтрофилов. При КП выявлялись морфологические признаки, свойственные раннему псориазу. Они характеризовались более выраженными воспалительными инфильтратами и менее выраженным акантозом по сравнению с хроническим бляшечным псориазом [1, 2]. В ранних элементах (милиарные папулы, папулы с гладкой поверхностью) выявлялись отек сосочкового слоя дермы и расширение капилляров с наличием лимфоцитарного инфильтрата, окружающего капилляры. Отмечались эритроцитарные экстравазаты. Наблюдался ортокератоз, покрывающий участки паракератоза с наличием свободно расположенных нейтрофилов. Экзоцитоз лейкоцитов распространялся на эпидермис, где развивался небольшой очаговый спонгиоз (рис. 3, а). Рисунок 3. Морфологическая картина КП. Окрашивание гематоксилином и эозином (×100). а — ранний псориаз. Паракератотические массы с нейтрофилами. Умеренный акантоз, очаговый спонгиоз, повышенная митотическая активность в эпидермисе. Расширенные капилляры на концах дермальных сосочков. Периваскулярные лимфоцитарные инфильтраты с примесью нейтрофилов; б — псориазиформная гиперплазия эпидермиса. Вакуольная дистрофия зернистого слоя. Расширенные капилляры в дермальных сосочках; в — псориазиформный акантоз. Участки агранулеза под паракератотическим слоем; г —формирующиеся микроабсцессы Мунро под участками паракератоза. Экстравазаты эритроцитов в сосочках дермы; д — экзоцитоз нейтрофилов в псориазиформный эпидермис – «папиллярные брызги» (слева). Микроабсцессы Мунро. Периваскулярные лимфогистиоцитарные инфильтраты с примесью нейтрофилов; е — выраженный экзоцитоз нейтрофилов с образованием спонгиоформной пустулы Когоя в верхних отделах эпидермиса.
В полностью развитых шелушащихся папулах при КП зернистые клетки эпидермиса выглядели вакуолизированными (см. рис. 3, б). После их лизиса определялись очаги агранулеза с последующим формированием участков паракератоза (см. рис. 3, в). Нейтрофилы были не только разбросаны по ортокератотическим массам рогового слоя, но и располагались на поверхности паракератотических масс. В результате накопления нейтрофилов в паракератотическом слое формировались микроабсцессы Мунро (см. рис. 3, г), как результат миграции нейтрофилов из папиллярных капилляров через толщу эпидермиса с последующей их группировкой в паракератотических массах. Это получило название феномена «папиллярных брызг» (squirting papillae; рис. 3, д) [1].
В некоторых случаях выраженный экзоцитоз нейтрофилов с их концентрацией в верхней части шиповатого слоя приводил к образованию небольших спонгиоформных пустул Когоя (см. рис. 3, е). В эпидермисе отмечалась повышенная митотическая активность. Он становился все более гиперпластическим. Обнаруживались отечные дермальные сосочки с расширенными и извитыми капиллярами. Периваскулярно располагались умеренные инфильтраты из лимфоцитов, гистиоцитов с небольшой примесью нейтрофилов и единичных эозинофилов, а также эритроцитарные экстравазаты.
На основании описанной гистологической картины, патогномоничной для периода заболевания, характеризующейся появлением ранних шелушащихся папул, может быть подтвержден диагноз псориаза.

Дифференциальная диагностика КП с каплевидным парапсориазом, розовым лишаем Жибера, нумулярной экземой при исследовании биоптатов основывалась на анализе гистологических признаков, позволяющих различить эти заболевания. Например, при каплевидном парапсориазе, так же как и при КП, могут наблюдаться паракератоз, акантоз, миграция клеток инфильтрата в паракератотический слой. Однако в отличие от КП выявляются более выраженный очаговый спонгиоз и вакуольная дистрофия базального слоя эпидермиса, а в дерме присутствуют густые муфтообразные лимфогистиоцитарные инфильтраты и изменения стенок сосудов, характерные для васкулита (рис. 4, а) [15]. Рисунок 4. Морфологическая картина дерматозов, имеющих клинически сходные высыпания с КП. Окрашивание гематоксилином и эозином (×40). а — каплевидный парапсориаз; б — розовый лишай Жибера; в — нумулярная экзема.
При розовом лишае Жибера гистологические изменения очень напоминают ранний псориаз, однако участки спонгиоза и небольшие пузырьки в шиповатом слое, экзоцитоз лимфоцитов и диапедез эритроцитов в эпидермальные сосочки служат отличительными признаками (см. рис. 4, б) [2].
При нумулярной экземе более выражен экссудативный компонент – спонгиоз в шиповатом слое эпидермиса вплоть до образования пузырьков и пустул в верхних отделах эпидермиса, а также более выраженная воспалительная клеточная инфильтрация дермы (см. рис. 4, в) [15].
Выводы
К клиническим особенностям кожных проявлений при КП относятся внезапность появления обильной мелкой папулезной сыпи, покрытой мелкопластическими чешуйками, локализация высыпаний в основном на коже туловища и конечностей, частое предшествование болезни острой инфекционной патологии верхних дыхательных путей с лихорадочным симптомом.
Морфологические особенности КП особенно наглядно проявляются при наличии развитых шелушащихся папул. К ним относятся умеренный акантоз, наличие нейтрофилов в ортокератотических массах рогового слоя и на поверхности паракератотических масс, формирование микроабсцессов Мунро, вакуолизация зернистых клеток с формированием очагов агранулеза, повышенная митотическая активность в эпидермисе, феномен «папиллярных брызг» (squirting papillae).
Приведенные основные клинические и морфологические признаки позволяют дифференцировать КП от сходных по клиническим проявлениям дерматозов. При этом наибольшей ценностью в верификации КП обладает биопсийная диагностика именно в тот период, когда появляются ярко выраженные шелушащиеся папулы (3-4 нед от начала заболевания).
Крупнобляшечный парапсориаз – разновидность болезни Брока, для которой характерно крупноочаговое поражение кожи с высоким риском развития Т-клеточной лимфомы. Симптомом этого дерматологического заболевания является появление на кожных покровах пятен диаметром до 10-30 сантиметров неправильной формы с преимущественной локализацией на бедрах и туловище. Течение длительное. Диагностика крупнобляшечного парапсориаза осуществляется по результатам осмотра кожных покровов пациента и гистологического изучения тканей из очагов поражения. Лечение включает в себя противозудные препараты, витамины, кортикостероиды и физиотерапию.
МКБ-10
Общие сведения
Крупнобляшечный парапсориаз является подвидом бляшечной формы одноименного заболевания, обе патологии объединяют под общим названием «болезнь Брока». В 1902 году дерматолог Л. Брок выделил и объединил в одну группу несколько разновидностей дерматозов неясной этиологии, которые вскоре определил как парапсориаз. Через определенное время другим исследователем П. Самманом бляшечная форма заболевания была разделена на две клинические формы: мелкобляшечную и крупнобляшечную. Данные формы различаются между собой не только размером очагов поражения кожи, но и прогнозом патологии, поэтому некоторые врачи выделяют доброкачественную (соответствующую мелким высыпаниям) и склонную к лимфоме (крупнобляшечную) формы бляшечного парапсориаза. Таким образом, крупнобляшечный парапсориаз является менее благоприятной разновидностью болезни Брока, способной трансформироваться в злокачественное новообразование. Патология чаще встречается в пожилом возрасте, среди больных превалируют лица мужского пола.

Причины крупнобляшечного парапсориаза
Этиология крупнобляшечного парапсориаза мало изучена и во многом неизвестна. Согласно мнению одних дерматологов, это состояние никак не связано со злокачественной лимфомой кожи и представляет собой разновидность дерматоза, причиной которого являются иммунные нарушения. При этом приверженцы данной теории признают, что длительно протекающий крупнобляшечный парапсориаз способен приводить к развитию онкологического заболевания. Специалисты видят причины малигнизации в лимфоцитарной инфильтрации дермы и эпидермиса в очагах поражения, где могут создаться условия для пролиферации дефектных клонов лимфоцитов с потенциалом к неограниченному размножению.
Другие исследователи рассматривают любой бляшечный парапсориаз как начальную стадию злокачественной лимфомы кожи. В доказательство своей теории они приводят данные иммунологических и цитогенетических исследований, свидетельствующих о том, что в лимфоцитарном инфильтрате кожи в очагах поражения большинство Т-лимфоцитов имеют CD4-рецепторы, принадлежат одному клону и зачастую проявляют тенденцию к атипичному росту. Таким образом, крупнобляшечный парапсориаз может представлять собой не предрасполагающее к злокачественной лимфоме кожи состояние, а ее первое проявление. Недостатком этой гипотезы является отсутствие данных об обязательном перерождении парапсориаза в лимфому. Вместе с тем, учитывая позднее начало заболевания, можно предположить, что не все пациенты доживают до манифестации злокачественного новообразования.
Существуют и другие теории по поводу этиологии и патогенеза крупнобляшечного парапсориаза. В частности, имеются указания на влияние вирусных и бактериальных инфекций, хронических поражений кожи, метаболических нарушений, расстройств иммунитета, тяжелых аллергий и эндокринных заболеваний. С учетом множества существующих теорий на сегодняшний день наиболее распространенным является мнение о полиэтиологичности данной патологии.
Симптомы крупнобляшечного парапсориаза
Основным проявлением крупнобляшечного парапсориаза являются пятна неправильной формы размером 10-30 сантиметров на коже туловища и конечностей. Пятна, как правило, не возвышаются над поверхностью здоровых кожных покровов. На начальных стадиях зуд обычно отсутствует, но может возникать в дальнейшем, особенно в случае трансформации данного состояния в злокачественную лимфому кожи. На поверхности очагов крупнобляшечного парапсориаза появляются телеангиэктазии, возможны нарушения пигментации. Кожа выглядит атрофичной, похожей на папиросную бумагу. После возникновения пятна могут сохраняться в течение долгих лет без изменений и появления других симптомов.
Резкое ускорение образования телеангиэктазий, появление шелушения, зуда и папулезных высыпаний может свидетельствовать о перерождении крупнобляшечного парапсориаза в злокачественную лимфому. В подобных случаях необходимо срочное обращение к дерматологу или онкологу для выяснения окончательного диагноза и раннего начала лечения. Косвенным признаком злокачественной трансформации также является увеличение инфильтрации кожи – пятна начинают резко выделяться на фоне неизменных кожных покровов, могут выступать выше их поверхности.
Диагностика крупнобляшечного парапсориаза
Для определения крупнобляшечного парапсориаза в дерматологии используют данные осмотра кожных покровов пациента и биопсию тканей из пораженных участков. При осмотре выявляются крупные (до 10-30 сантиметров) очаги неправильной формы с отрубевидными чешуйками на поверхности. Окраска пятен варьирует от красноватой и синюшной до коричневой. Преимущественная локализация – бедра и туловище. Высыпания сильнее выражены в местах трения пораженной кожи об одежду или другие участки тела. На поверхности очагов крупнобляшечного парапсориаза могут выявляться телеангиэкстазии, везикулярные высыпания, участки гипер- или гипопигментации. Если из расспроса становится известно, что подобные симптомы проявились относительно недавно и сопровождались зудом – это становится поводом для консультации онколога по поводу злокачественной лимфомы кожи.
Биопсия и гистологическое исследование пораженных тканей выявляет выраженную лимфоцитарную инфильтрацию дермы с частичным экзоцитозом лимфоцитов в эпидермис. Иногда в толще эпидермиса формируются полости, заполненные иммунокомпетентными клетками. Наблюдаются выраженный акантоз и вакуольная дистрофия клеток росткового слоя эпидермиса. Сосуды дермы резко расширены, отмечается отек сосочкового слоя и другие воспалительные проявления. Цитологические исследования подтверждают, что большинство лимфоцитов относятся к одному клону Т-клеток с CD4-рецепторами. Дифференциальную диагностику крупнобляшечного парапсориаза производят с атопическим и себорейным дерматитами, радиодерматитом и злокачественной лимфомой кожи.
Лечение, прогноз и профилактика крупнобляшечного парапсориаза
Терапевтические мероприятия при крупнобляшечном парапсориазе сводятся к десенсибилизирующему и поддерживающему лечению. Определенную положительную роль может сыграть устранение очагов хронической инфекции (кариозные зубы, тонзиллит, гайморит), эндокринных нарушений и метаболических расстройств. Обязательно назначают витаминную терапию с использованием ретинола, токоферола и витаминов группы В. При необходимости применяют противозудные средства. При тяжелом течении наружно используют мази с кортикостероидами. Благотворный эффект на кожу пациентов с крупнобляшечным парапсориазом оказывает физиотерапевтическое лечение. Обычно применяют ультрафиолетовое излучение, которое в некоторых случаях усиливают методами ПУВА-терапии псориаза.
Прогноз данного дерматологического состояния неопределенный с тенденцией к неблагоприятному. Крупнобляшечный парапсориаз тяжело поддается лечению, может становиться предшественником или выступать в качестве первого симптома грибовидного микоза и крупноклеточной лимфомы кожи. Все больные должны состоять на диспансерном учете у дерматолога и, возможно, онколога. Регулярное обследование и внимательное наблюдение за любыми изменениями патологических очагов позволит выявить онкологическое заболевание на самом раннем этапе, когда шансы на его устранение очень велики.
Мелкобляшечный парапсориаз – дерматологическое заболевание неясной этиологии, являющееся одной из форм так называемой болезни Брока. Сопровождается появлением шелушащихся бляшек диаметром 2-5 сантиметров розового или синюшного цвета на поверхности кожных покровов туловища, верхних и нижних конечностей. Диагностика мелкобляшечного парапсориаза производится на основании результатов осмотра кожи, биопсии и гистологического изучения тканей патологических очагов. Иногда дополнительно используют иммунологические исследования. Лечение этого дерматологического заболевания сводится к устранению провоцирующих факторов, улучшению микроциркуляции в кожных покровах и коррекции иммунологического статуса больного. Для решения перечисленных задач используют как лекарственные препараты, так и физиотерапевтические процедуры.
Общие сведения
Мелкобляшечный парапсориаз или доброкачественный бляшечный парапсориаз – один из видов дерматозов с хроническим течением. Может быть обусловлен различными инфекционными, аутоиммунными и обменными нарушениями в организме. Бляшечная форма парапсориаза была описана еще в 1902-м году дерматологом Л. Броком. Спустя годы П. Самман разделил болезнь Брока на две существенно различающиеся клинические формы – крупно- и мелкобляшечную. Мелкобляшечный парапсориаз имеет более доброкачественное течение и благоприятный прогноз, в крайне редких случаях патология приводит к развитию грибовидного микоза. Однако, как и при крупнобляшечной форме, данное состояние развивается на фоне различных нарушений в организме, в том числе и онкологического характера – в такой ситуации это заболевание выступает как часть паранеопластического синдрома. Именно поэтому при наличии мелкобляшечного парапсориаза помимо устранения кожных проявлений следует производить поиск и лечение провоцирующего заболевания.

Причины мелкобляшечного парапсориаза
Развитие мелкобляшечного парапсориаза всегда происходит на фоне различных патологических состояний, затрагивающих иммунную систему человека. Это могут быть очаги хронической инфекции (тонзиллиты, кариозные зубы), глистная инвазия, разного рода аллергии и аутоиммунные состояния. Также описаны случаи развития высыпаний после приема некоторых лекарственных средств. Предполагается, что в результате постоянной стимуляции иммунной системы и особенного типа реактивности организма среди Т-лимфоцитов выделяется линия, способная вызывать характерные проявления мелкобляшечного парапсориаза. Вышеуказанные иммунокомпетентные клетки имеют пониженный уровень дифференцировки, что позволяет некоторым исследователям считать данное состояние промежуточным между аутоиммунным и лимфопролиферативным процессом.
Иная точка зрения объединяет между собой такие состояния, как крупнобляшечный парапсориаз, мелкобляшечный парапсориаз и злокачественную лимфому кожи. Приверженцы этой теории считают бляшечную форму парапсориаза началом развития лимфомы. При этом мелкобляшечный вариант представляет собой абортивную форму данной патологии, поскольку практически никогда не приводит к развитию лимфомы даже при многолетнем течении. Очень редко на фоне этого дерматологического состояния может возникать грибовидный микоз, поэтому существует теория, согласно которой мелкобляшечный парапсориаз является первым проявлением данного злокачественного заболевания. Некоторые дерматологи подвергают эту теорию сомнению по причине доброкачественного течения мелкобляшечной формы болезни Брока.
Симптомы мелкобляшечного парапсориаза
Мелкобляшечный парапсориаз чаще возникает у мужчин в возрасте старше 30-40 лет и нередко развивается после перенесенного инфекционного заболевания или на фоне хронической патологии. Обычно первые высыпания появляются на туловище в эпигастральной области, затем элементы сыпи распространяются на боковые поверхности живота и груди, могут поражать внутренние поверхности плеч и бедер. Кожные изменения при мелкобляшечном парапсориазе всегда расположены симметрично относительно срединной линии тела. Сначала сыпь имеет характер пятен розового цвета, затем пятна трансформируются в бляшки размером 2-6 сантиметров круглой или неправильной формы. Цвет бляшек может изменяться до коричневого и синюшно-багрового, в некоторых случаях такое явление обусловлено неправильно назначенным лечением патологии.
В дальнейшем на поверхности высыпаний при мелкобляшечном парапсориазе начинается шелушение кожи. Могут возникать телеангиэктазии, кожа становится сухой на ощупь. Бляшки практически никогда не сливаются между собой, четко отграничены друг от друга и от здоровых участков кожи. Каких-либо субъективных симптомов (кожного зуда, жжения и других) при этом состоянии не регистрируется. Бляшки сохраняются длительное время (от нескольких месяцев до нескольких лет) после чего под воздействием терапевтических мероприятий или самопроизвольно начинается разрешение высыпаний. В отличие от крупнобляшечной формы, после исчезновения проявлений мелкобляшечного парапсориаза на поверхности кожи не остается участков атрофии или нарушений пигментации. В крайне редких случаях бляшки начинают беспокоить больного зудом и жжением – это может свидетельствовать о перерождении данного дерматологического состояния в грибовидный микоз.
Диагностика мелкобляшечного парапсориаза
Определение мелкобляшечного парапсориаза считается в дерматологии достаточно сложной процедурой, поскольку клиническая картина этого состояния довольно неспецифична и напоминает множество других видов дерматозов. При осмотре выявляются округлые четко очерченные очаги розового, коричневого или синюшного цвета на животе, груди и конечностях. Распределение очагов симметричное. На поверхности бляшек определяется шелушение и сухость кожи, при расспросе выясняется отсутствие субъективных симптомов по типу зуда или жжения. После образования высыпания могут сохраняться без изменений месяцы и даже годы, что также служит косвенным подтверждением мелкобляшечного парапсориаза.
Гистологическая картина при мелкобляшечном парапсориазе свидетельствует о наличии в дерме лимфогистиоцитарной инфильтрации, в основном представленной Т-лимфоцитами. При этом также присутствует повышенное количество нейтрофилов и тучных клеток, что указывает на наличие слабой воспалительной реакции или аллергического процесса. Кровеносные сосуды расширены, сосочковый слой дермы отечный, отмечается пролиферация фибробластов. В эпидермисе при мелкобляшечном парапсориазе выявляется очаговый паракератоз и акантоз, в толще эпидермиса могут определяться лимфоциты и выраженный отек.
Особенностью развития мелкобляшечного парапсориаза является тот факт, что дерматологические нарушения практически всегда провоцируются другим заболеванием: воспалительным или опухолевым процессом, глистной инвазией, эндокринными нарушениями. Поэтому дополнительным методом диагностики патологического состояния становится изучение анамнеза или истории болезни пациента – специалист уточняет, какие патологии больной перенес в недавнем прошлом, проходит ли лечение сейчас и по какому поводу. При отсутствии указаний на другие заболевания на фоне выраженного мелкобляшечного парапсориаза следует назначить комплексное обследование организма для выявления злокачественных новообразований, хронических воспалительных процессов и глистных поражений. Такие исследования производятся путем осмотра соответствующих специалистов, изучения классических лабораторных анализов крови и мочи.
Лечение, прогноз и профилактика
Терапия мелкобляшечного парапсориаза сопряжена с целым рядом трудностей, в первую очередь возникающих из-за неясной этиологии этого состояния. Большинство дерматологов сходятся во мнении, что для эффективного устранения кожного заболевания необходимо выявлять и лечить провоцирующую патологию. Поэтому больным с мелкобляшечным парапсориазом в обязательном порядке производят санацию полости рта, устранение хронических воспалений дыхательных путей и ЛОР-органов, дегельминтизацию. На фоне перечисленных лечебных мероприятий терапия этого дерматологического состояния будет намного более эффективной.
Для лечения мелкобляшечного парапсориаза используют как комплексные, так и однокомпонентные витаминные препараты, антигистаминные средства, а также лекарства для улучшения микроциркуляции в коже. Местно могут назначать кортикостероидные мази и препараты, стимулирующие процессы регенерации. В некоторых случаях хороший эффект обеспечивают такие физиотерапевтические процедуры, как солнечные ванны, ультрафиолетовое облучение и ПУВА-терапия. Перспективы лечения мелкобляшечного парапсориаза неопределенные, те или иные терапевтические мероприятия неодинаково эффективны у разных больных.
Из-за доброкачественного течения этой формы бляшечного парапсориаза прогноз при данном заболевании практически всегда благоприятный. Указания на его возможную трансформацию в грибовидный микоз многими специалистами считаются простым совпадением, высыпания со временем практически всегда разрешаются без всяких следов. Во многих случаях мелкобляшечного парапсориаза это происходит самопроизвольно через несколько месяцев или лет после начала заболевания. Методы профилактики данного состояния недостаточно разработаны, рекомендуется своевременное лечение инфекционных и воспалительных процессов, глистных инвазий и других патологий, способных провоцировать развитие мелкобляшечного парапсориаза.
Парапсориаз – несколько хронических неконтагиозных дерматозов неясной этиологии и генеза с псевдопсориатическими поверхностными высыпаниями на коже. Основные разновидности парапсориаза: каплевидный, лихеноидный, бляшечный. Отдельно выделяется острый парапсориаз Габермана-Муха. В клинике преобладает полиморфизм первичных элементов без существенного нарушения общего состояния пациента. Диагностика основывается на анализе клинических проявлений и данных гистологии. Главное в терапии парапсориаза – санация очагов хронической инфекции и лечение сопутствующей соматической патологии.
МКБ-10
Общие сведения
Парапсориаз (болезнь Брока) – незаразная патология кожи с малоизученным причинами и механизмом развития. Эпонимическое название заболевания связано с именем французского врача-дерматолога Л. Брока, описавшего бляшечную форму дерматоза и в 1902 году объединившего его с другими известными парапсориазами. Парапсориаз включает в себя, как минимум, три дерматоза, обладающих признаками самостоятельных нозологий: красного плоского лишая, розового лишая и «сухой» экземы. Все они клинически напоминают широко распространенный псориаз, однако лишены его классической триады: эффекта стеаринового пятна при попытке соскоблить чешуйки, лакированной терминальной пленки, точечного кровотечения по типу капель росы. Вплоть до конца ХХ столетия парапсориаз относился к редко встречающейся патологии. Сегодня, в связи с ухудшением экологической ситуации, бесконтрольным приемом медикаментов, высокой аллергизацией населения частота возникновения парапсориаза неуклонно растет.

Причины парапсориаза
Причины возникновения парапсориаза, механизм его развития находятся в стадии изучения. Существует несколько теорий, основные из которых - инфекционная и иммунная.
Инфекционная теория основывается на том, что парапсориаз по своей сути является поверхностным васкулитом с повышенной проницаемостью капиллярных стенок для бактерий и вирусов, в ответ на токсины которых кожа реагирует парапсориатическими высыпаниями. Об этом же говорит и тот факт, что возникает парапсориаз, как правило, либо на фоне инфекций (ангины, гриппа, тонзиллита, пневмонии, кори, ветряной оспы, эпидемического паротита и др.), либо сразу после них. Однако, этих аргументов недостаточно, чтобы считать парапсориаз инфекционной патологией, поскольку та же картина наблюдается и при неинфекционных токсикозах, аллергии, коллагенозах. Более того, из крови пациентов с парапсориазом не выделено ни одного возбудителя, способного вызвать инфекционное заболевание, что однозначно подтверждает его неконтагиозность.
В иммунной теории речь идет об аутоиммунной реакции со стороны кожи на антигены различной природы, которые, попав в организм человека, снижают общий и местный иммунитет, участвуют в разрушении ДНК и клеточных Т-лимфоцитов. Нарушая иммунный баланс, они провоцируют начало болезни. Чем больше антигенов попадает в организм, тем мощнее и распространеннее ответная реакция. Именно так возникает парапсориаз на фоне очагов хронической инфекции желудочно-кишечного тракта, почек, суставов или в ответ на избыток ультрафиолета, переохлаждение, плохую экологию.
Классификация парапсориаза
Парапсориаз относится к заболеваниям, проявления, диагностика, лечение которых тесно связаны с определенной клинической формой. В дерматологии различают:
Каплевидный парапсориаз - форма дерматоза, отличительными морфологическими элементами которой являются узелки или папулы округлой или полусферической формы, напоминающие капли.
Бляшечный парапсориаз – характеризуется наличием чешуйчатых высыпаний – бляшек. В зависимости от размеров бляшек различают крупнобляшечный (воспалительный и пойкилодермический, или атрофический) и мелкобляшечный парапсориаз.
Лихеноидный парапсориаз – форма заболевания, первичный элемент которой – плоский, блестящий узелок цвета кожи, величиной с зерно, не возвышающийся над ее поверхностью, иногда с пупкообразным вдавлением в центре.
Парапсориаз Габермана-Муха - острый дерматоз, отличительной особенностью которого можно считать истинный и ложный полиморфизм высыпаний, а так же резкое ухудшение общего самочувствия пациента в момент дебюта.
Симптомы парапсориаза
Каплевидный парапсориаз
Каплевидный парапсориаз, или псориазиформный нодулярный дерматит, диагностируется чаще всего. Он может носить острое, подострое или хроническое течение. Дерматоз внесезонный, с рецидивирующим характером, не имеет гендерной составляющей. Пик заболеваемости приходится на 20-30 лет, обострения обычно случаются весной и осенью. Возникает на фоне тяжелых инфекций или после них, однако может дебютировать в I триместре беременности, на фоне гиперинсоляции, а также без каких-либо видимых причин. Первичным элементом сыпи является узелок размером с чечевицу любого оттенка розового цвета или плоская папула размером с булавочную головку, покрытая чешуйками.
Острая форма возникает внезапно, с явлений продрома. Характерен полиморфизм сыпи, отсутствие типичной локализации, поражение слизистых. Преобладание того или иного элемента в клинической картине свидетельствует о степени остроты процесса: появление пурпуры с геморрагическим компонентом говорит о начале заболевания, везикулы констатируют близость ремиссии, атрофические элементы подводят итог парапсориатической атаке. В период ремиссии на месте высыпаний могут остаться небольшие рубчики или пигментация.
Подострый каплевидный парапсориаз протекает без субъективных ощущений, но с более выраженным геморрагическим компонентом. Локализуется преимущественно на нижних и верхних конечностях. На месте высыпаний остается гипер- или депигментация. Хронические формы существуют годами. Их отличительной особенностью является специфическая триада симптомов: ложный полиморфизм (одни и те же элементы находятся на разных стадиях развития), симптом облатки (попытка удаления чешуйки с поверхности папулы или узелка приводит к ее полному снятию и обнажению кровоточащей поверхности), наличие «коллоидной пленки» при рассасывании первичного элемента. Отмечается практически полное отсутствие высыпаний на слизистых, а также выраженное улучшение летом.
Бляшечный парапсориаз
Бляшечный парапсориаз – классическая болезнь Брока, хронический пятнистый лишай, дерматоз без субъективных ощущений, клинически напоминающий псориаз или розовый лишай. Заболевание чаще встречается у мужчин в возрасте от 30 до 50 лет. Период обострения – зима, ремиссии – лето. Провоцирующим моментом в развитии дерматоза считают заболевания ЖКТ и мочеполовой системы. Иногда достаточно санировать их, чтобы наступило улучшение или длительный «светлый промежуток».
Первичным элементом является пятно или инфильтрированная округлая бляшка бледно-розового цвета с желтовато-бурым оттенком. Ее размер составляет от 2 до 10 см, она не выступает над уровнем кожи, покрыта отрубевидными чешуйками или гофрированной пленкой, напоминающей папиросную бумагу. Высыпания располагаются на туловище - параллельно ребрам, на ногах и руках, не имеют тенденции к слиянию и распространению. Точечное кровоизлияние при поскабливании отсутствует. Кожа волосистой части головы, ладони и подошвы практически не поражаются.
Мелкобляшечный парапсориаз локализуется на боковых поверхностях туловища, бляшки в диаметре достигают максимум 2-3 см, иногда выглядят как полосы различной длины. Бляшки не зудят, но всегда шелушатся. Крупнобляшечный парапсориаз имеет принципиально иные размеры бляшек (до 10 см), пациента начинает беспокоить зуд. При воспалительном варианте вокруг бляшек появляется гиперемия и небольшая болезненность, а при пойкилодермическом - основным признаком становится атрофия в центре бляшки. Кроме того, на коже одновременно с бляшками могут присутствовать телеангиоэктазии, депигментация, сетчатая гиперпигментация, фолликулярный кератоз и пурпура. Именно этот вариант способен, по мнению ученых, переродиться в грибовидный микоз, лимфому кожи.
Редкие формы парапсориаза
Лихеноидный парапсориаз крайне редок. Не имеет гендерного деления, активно проявляется в возрасте 20-40 лет. Отличительной особенностью является локализация первичных элементов – конусовидных папул овальной формы всех оттенков красного – в области глаз, а не только на туловище и конечностях.
Обособленно стоит острый вариолиформный (оспоподобный) парапсориаз Габермана-Муха. Заболевание не имеет возрастных и гендерных различий. Некоторые считают его разновидностью лихеноидного парапсориаза, другие - вариантом каплевидного парапсориаза, третьи – одной из форм самостоятельного аллергического васкулита. Отличительными чертами являются: острое начало с обязательным продромальным синдромом (субфебрилитет, слабость, увеличение периферических лимфоузлов), полиморфизм сыпи, быстрая генерализация процесса по всему кожному покрову, вплоть до волосистой части кожи головы и подошв. Первичные элементы симметричны и не имеют тенденции к слиянию. В процесс вовлекаются слизистые полости рта, носа, половых органов. Если полный регресс не наступает в течение 6 месяцев, парапсориаз приобретает хроническое течение. На месте высыпаний остаются небольшие атрофические рубчики.
Диагностика и лечение парапсориаза
Парапсориаз очень трудно поддается диагностике, поскольку не имеет самостоятельных клинических признаков. В настоящее время нет и специальных лабораторных исследований для его точной диагностики. С учетом полиморфизма высыпаний единственный объективный способ подтверждения болезни – гистология, но и она не дает 100% результата, поэтому диагностику необходимо проводить у специалиста-дерматолога. Дифференциальную диагностику проводят, прежде всего, с псориазом, классической характеристикой которого является диагностическая триада: феномен стеаринового пятна, терминальной пленки и капельного кровотечения, отсутствующие у парапсориаза.
От розового лишая (лишая Видаля) парапсориаз можно отличить по цвету и шелушению. У лишая Видаля он ярко розовый, шелушение незначительное. Наконец, парапсориаз часто дифференцируют с папулезным сифилидом. В этом случае, кроме сифилитических папул медно-красного цвета с их осязаемой инфильтрацией, которые даже визуально отличаются от высыпаний бледно-розового парапсориаза, помогают серологические реакции на люэс (RPR тест).
С учетом полученного результата назначается комплексное лечение. Поскольку этиотропной терапии не существует, санируют очаги хронической инфекции, укрепляют иммунитет, проводят сеансы УФО и ПУВА-терапии, санаторно-курортное лечение. В лечении каплевидного парпсориаза используются антигистаминые препараты для снятия зуда (клемастин) в сочетании с ангиопротекторами (троксерутин), препаратами кальция. Показана комплексная витаминотерапия (В, С, РР, А, Е). В случае резистентности - наружные стероиды (преднизолон), антибиотики и антибактериальные препараты (от амоксициллина до фтивазида). Острые формы усиливают сосудистыми препаратами (ксантинола никотинат) и противоаллергическими (лоратадин).
Бляшечный парапсориаз является поводом для диспансерного наблюдения пациентов с обязательной курацией гастроэнтеролога. В случае резистентности применяют короткий курс гормонотерапии (преднизолон). Показана ПУВА-терапия в сочетании с лечебными ваннами (Нафталан, Мацеста). Лихеноидный парапсориаз резистентен к любому лечению, поэтому терапевтическую программу каждому пациенту врач-дерматолог разрабатывает индивидуально. В крайних случаях назначают противоопухолевые препараты (метатрексат). Хорошие результаты дает пребывание на Мертвом море.
Прогноз парапсориаза
Правильная диагностика и своевременность комплексной терапии – залог длительной ремиссии парапсориаза и хорошего качества жизни. Чтобы избежать осложнений парапсориаза, необходима своевременная и точная диагностика с целью исключения классического красного плоского лишая. Некорректное лечение, назначенное с опозданием, фиксирует нарушение сосудистой проницаемости, приводит к появлению форм, резистентных к терапии, образованию параоспенных рубцов на месте высыпаний. Кроме того, возникновение зуда – повод для пристального внимания к течению болезни, чтобы не допустить озлокачествление бляшечного парапсориаза.
ГБУ РД "Республиканский кожно-венерологический диспансер", Махачкала
Парапсориаз: клинико-терапевтические параллели
Журнал: Клиническая дерматология и венерология. 2017;16(2): 73‑77
ГБУ РД "Республиканский кожно-венерологический диспансер", Махачкала
Представлены анализ данных литературы и собственные наблюдения трех вариантов парапсориаза: каплевидного, бляшечного и лихеноидного, каждый из которых может представлять самостоятельное заболевание. В обзоре литературы указано, что сегодня парапсориаз расценивают как доброкачественные иммунореактивные или лимфопролиферативные дерматозы с участием Т-клеток. Дано описание и представлены фотоизображения каплевидного парапсориаза (КП). В зависимости от остроты течения КП различают три клинические формы: хроническую, подострую и острую, например, вариолиформный парапсориаз Габермана—Муха, parapsoriasis lichenoides et varioliformis acuta (PLEVA). Представлены также клиническая картина бляшечного парапсориаза и его дифференциальная диагностика. Выделяют следующие его клинические формы: парапсориаз мелкобляшечный доброкачественный (пальцевидный), парапсориаз крупнобляшечный воспалительный, парапсориаз крупнобляшечный пойкилодермический. Дана интерпретация термину пойкилодермия — изменение кожи, характеризующееся обязательным наличием в очагах поражения атрофии в сочетании с двумя или более симптомами: сетчатая гиперпигментация, телеангиоэктазия, участки депигментации, пурпура, шелушение, фолликулярный кератоз. Представлены фотоизображения лихеноидного парапсориаза (ЛП), который является редкой разновидностью. Элементы его напоминают красный плоский лишай, однако зуд отсутствует. При рассасывании высыпаний ЛП развивается буроватая гиперпигментация, телеангиоэктазия и иногда поверхностная атрофия. В работе указан подход к терапии всех клинических форм парапсориаза, отмечены их резистентность к проводимому лечению и возможность трансформации в грибовидный микоз. Приведенные наблюдения клинических форм парапсориаза позволят дерматологам своевременно идентифицировать это заболевание и взять пациента на диспансерное наблюдение.
ГБУ РД "Республиканский кожно-венерологический диспансер", Махачкала
В 1902 г. французский дерматолог М. Брок [1] ввел в дерматологию термин парапсориаз, который объединил несколько сравнительно редких заболевания кожи. Автор выделил три варианта этого дерматоза: каплевидный, бляшечный и лихеноидный, каждый из которых, по мнению М. Брока, представляет самостоятельное заболевание. Однако эти дерматозы имеют и ряд общих признаков, позволяющих объединить их хроническое течение, отсутствие общих расстройств, отсутствие выраженных субъективных ощущений, поверхностный характер процесса, слабую выраженность гиперемии и шелушения, резистентность к терапии, а также наличие переходных форм между различными вариантами парапсориаза [2].
Сегодня парапсориаз расценивают как доброкачественные иммунореактивные или лимфопролиферативные дерматозы с участием Т-клеток. Основу дермального инфильтрата у больных парапсориазом составляют CD4±клетки с Т-клеточной клональностью, что свидетельствует о лимфопролиферативном процессе [3].
У больных каплевидным парапсориазом установлены выраженные изменения проницаемости и резистентности капилляров, подобные тем, которые наблюдают при свином тифе и скарлатине. Это может быть связано с реакцией гиперчувствительности на инфекционные агенты с поражением сосудов поверхностной сети кожи по типу инфекционно-токсического васкулита. Установлено, что заболеванию нередко предшествуют грипп, ангина, стрептококковая инфекция, хронический тонзиллит [4].
И.М. Разнатовский [5] рассматривает бляшечный парапсориаз как реакцию кожи на эндогенную интоксикацию, обусловленную хроническими заболеваниями внутренних органов, в основном желудочно-кишечного тракта (запоры, гастрит, колит, язвенная болезнь, холецистит) и мочеполовых органов (мочекаменная болезнь, гломерулонефрит, аденома предстательной железы). Прослеживается отчетливая зависимость улучшения кожного процесса от терапии вышеперечисленных заболеваний. Токсические факторы через вегетативную нервную систему воздействуют на состояние стенки сосудов кожи.
Клиническая картина парапсориаза отличается большим разнообразием. Различают три формы парапсориаза: каплевидный, бляшечный и лихеноидный.
Каплевидный парапсориаз (КП; синонимы: дерматит псориазиформный нодулярный Ядассона, питириаз лихеноидный хронический Юлиусберга, хронический лихеноидный лишай, parapsoriasis guttata Bracg) проявляется узелковыми высыпаниями диаметром 2—5 мм светло-розового (иногда буровато-красного) цвета [1, 6]. В зависимости от остроты течения заболевания различают три клинические формы: хроническую, подострую и острую, например, вариолиформный парапсориаз Габермана—Муха, parapsoriasis lichenoides et varioliformi sacuta (PLEVA).
При хронической форме выявляют симптомы:
1) в период развернутой клинической картины «скрытого шелушения» и точечного кровоизлияния, пурпуры (определяются при поскабливании), а также ложного полиморфизма элементов, изредка в процесс вовлекаются слизистые оболочки (мелкие единичные серовато-белые папулы);
2) в период регресса, разрешения процесса — симптом «облатки» (видимая на глаз чешуйка на поверхности папулы, которая снимается целиком) (рис. 1);

Рис. 1. Симптом облатки — видимая глазом чешуйка на поверхности папулы, которая отделяется целиком.
3) при полном разрешении папулы и рассасывания инфильтрата остается матово-белая чешуйка в виде тонкой пластинки, прикрепленной в центре и отстающей по краям — симптом «коллодийной пленки» (6) (рис. 2).

Рис. 2. Симптом коллодийной пленки.
Инфильтрат в основании папул незначительный и с трудом прощупывается. Зуд, как правило, отсутствует.
При разрешении папул остаются депигментированные пятна (рис. 3). Одновременно с папулами могут наблюдаться розеолезные пятна, иногда покрытые пластинчатыми чешуйками. Изредка встречаются высыпания на слизистых оболочках в виде точечных белых папул размером с булавочную головку.

Рис. 3. Депигментированные пятна, оставшиеся после разрешения папул.
Хроническая форма КП встречается часто. Элементы локализуются преимущественно на внутренней поверхности плеч и предплечий, боковой поверхности грудной клетки, на груди, в нижней части живота, верхней части спины и в области крестца; в области бедер и подколенных ямок. Элементы не группируются и не сливаются. Волосистая часть головы, лицо, ладони и подошвы обычно не поражаются [7]. Заболевание длится годами с улучшениями в летнее время.
Подострая форма КП характеризуется наряду с элементами, типичными для вышеописанной формы геморрагическими папулами синюшного цвета. После их разрешения сохраняется выраженная пигментация, реже лейкодерма. Общее состояние не нарушается.
Острый вариолиформный парапсориаз Габермана—Муха. Заболевание встречается в любом возрасте, но чаще в юношеском. Часто наблюдается продромальный период: небольшое повышение температуры, общая слабость, увеличение лимфоузлов в 2/3 случаев. Папулы 2—8 мм в диаметре, иногда с пузырьком (геморрагическое содержимое). Везикулы и пустулы, как правило, находятся на поверхности папул и представляют собой одну из стадий развития элемента [6]. Часть папул некротизирована, элементы ссыхаются в корочки, после отторжения которых остаются оспеновидные рубчики и пигментация. Одновременно у больных можно наблюдать высыпания, характерные для хронического К.П. Слизистые оболочки поражаются наиболее часто при этой форме КП.
Разрешение сыпи происходит в течение 1—1,5 мес, иногда до 6 мес.
В западной литературе болезнь Габермана—Муха и К.П. Юлиусберга рассматривают как острую и хроническую формы лихеноидного парапсориаза. Термины «острый» и «хронический» относятся к характеристике индивидуальных очагов, а не к течению заболевания [8].
Для лечения КП показана пенициллина натриевая соль (на курс 12—15 мл ЕД), 10% хлорид кальция (10 мл внутривенно через день), 30% тиосульфат натрия (10 мл внутривенно через день, на курс 10 инъекций), 10% кальция глюконат (10 мл внутримышечно через день, на курс 10 инъекций), 0,5% новокаин (по 2—5 мл внутримышечно), аскорутин (по 1 таблетке 3 раза в день, или никотиновая кислота по 0,1 г 3 раза в день в течение 2—3 нед), ксантинола никотинат (по 0,15 г 3 раза в день курсом 2—3 нед), а также ПАСК, фтивазид, фотохимиотерапия.
При хронической и подострой форме можно назначить ПУВА-терапию, однако солнечных лучей и ультрафиолетового излучения следует избегать. Эффективны при КП антималярийные препараты (делагил по 0,25 г 1—2 раза в день), витамины группы B, ангиопротекторы (пармидин, продектин) [6].
При парапсориазе Габермана—Муха показаны кортикостероиды: преднизолон по 15—20 мг в сутки с постепенным снижением по полтаблетки в 7 дней после достижения эффекта; дексаметазон по 1,5—2 мг в сутки. При этой форме кортикостероиды назначают в комбинации с тетрациклином или эритромицином.
Местно применяют кортикостероидные мази, кремы, аэрозоли оксикорт, полькортолон, 2% линкомицин, 1% эритромициновую пасту.
Клиническая картина бляшечного парапсориаза (БП) отличается от К.П. Для этой формы характерны пятна желтовато-буроватого или коричневого цвета с резкими границами, иногда неправильных очертаний (рис. 4). Пятна покрыты незаметными мелкими плотно сидящими чешуйками. При поскабливании отмечается небольшое шелушение, напоминающее симптом скрытого шелушения (питириазиформное шелушение), имеется симптом «папиросной бумаги», однако феномен точечного кровоизлияния не наблюдают. Пятна слегка инфильтрированы, размером от 0,5 см до ладони взрослого человека.

Рис. 4. Желтовато-бурое пятно неправильных очертаний бляшечного парапсориаза.
Располагаются экзантемы чаще на грудной клетке параллельно ребрам, на нижних конечностях, редко поражается кожа волосистой части головы (алопеция). Кожа ладоней и подошв обычно не поражена. Может отмечаться увеличение периферических лимфоузлов.
Выделяют следующие клинические формы БП:
1) парапсориаз мелкобляшечный доброкачественный (пальцевидный) — высыпания многочисленные, мелкие, преимущественно на боковых поверхностях туловища, красновато-желтые, иногда группируются в виде полос;
2) парапсориаз крупнобляшечный воспалительный (parapsoriasis engrandesplagues Brogue), как правило, имеет хроническое течение (до нескольких десятков лет), периодически беспокоит зуд. Мы наблюдали женщину 30 лет с подобной формой БП, которая в течение 13 лет страдает этим заболеванием. Она отмечает, что при ухудшении погоды в очагах поражения (рис. 5) возникают зуд и гиперемия;

Рис. 5. Парапсориаз крупнобляшечный воспалительный.
3) парапсориаз крпнобляшечный пойкилодермический — форма с соответствующими изменениями кожи [6].
Пойкилодермия — изменение кожи, характеризующееся обязательным наличием в очагах поражения атрофии, в сочетании с двумя или более симптомами:
Зимой при БП наблюдается появление свежих высыпаний, летом — частичная ремиссия либо полное разрешение высыпаний [6].
А.В. Самцов и Л.Э. Белоусова [9] указывают в своей статье, что из всех многочисленных вариантов парапсориаза осталась лишь одна четко очерченная его форма — мелкобляшечная, а крупнобляшечная форма представляет собой раннюю стадию грибовидного микоза.
Терапия БП представляет определенные трудности. Необходимы обследование и лечение заболеваний желудочно-кишечного тракта. Назначают также витамины B1, B6, B12 по 20—30 инъекций каждого препарата (последовательные курсы); аскорбиновую и никотиновую кислоты, ксантинола никотинат; наружно — кортикостероидные мази, ПУВА-терапию, с осторожностью ультрафиолетовое облучение (УФО) в субэритемных дозах. Сосудистые средства (пармидин, продектин) назначают с антималярийными препаратами, липотропными средствами (липоевая кислота, полиспонин) [6].
Лихеноидный парапсориаз (ЛП; синонимы: лишай пестрый, паракератоз пестрый, паракератоз сетчатый, парапсориаз лихеноидный хронический Юлиусберга) является редкой разновидностью парапсориаза.
Первичные элементы — плоские милиарные, розовые (или буровато-красные) папулы, покрытые чешуйками (рис. 6), может наблюдаться вдавление в центре. Узелки могут сливаться, образуя сетчатые структуры (рис. 7) или бляшки (рис. 8). При поскабливании папул появляется незначительная пурпура (рис. 9). Элементы напоминают красный плоский лишай, однако зуд отсутствует. При рассасывании высыпаний развиваются буроватая гиперпигментация, телеангиоэктазия и иногда поверхностная атрофия.

Рис. 6. Папулы лихеноидного парапсориаза.

Рис. 7. Сетчатые структуры при лихеноидном парапсориазе.

Рис. 8. Бляшечные элементы лихеноидного парапсориаза.

Рис. 9. Незначительная пурпура на папуле лихеноидного пара-псориаза.
Заболевание наблюдается у лиц обоего пола 20—40 лет с одинаковой частотой, существует длительно, может трансформироваться в грибовидный микоз [4].
ЛП резистентен к терапии. Показаны курсы витаминотерапии B1, B6, B12 по 20—25 инъекций каждого, никотиновая кислота, УФО. Наружное лечение малоэффективно [6].
Приведенные наблюдения фотоизображений клинических форм парапсориаза позволят дерматологам своевременно идентифицировать заболевание, провести дифференциальную диагностику и лечение.
Читайте также:

