От чего опухла губа уретры
Обновлено: 01.05.2024
Боль в области половых губ наблюдается при неспецифических вульвите и вульвовагините, бартолините, кандидозе, гарднереллезе, ИППП, краурозе вульвы, вульводинии. Может быть постоянной или периодической. В большинстве случаев слабая или умеренная, имеет саднящий или жгучий характер, сочетается с зудом, патологическими выделениями. Реже сильная, дергающая, распирающая. Иногда дополняется слабостью, общей гипертермией. Причину симптома устанавливают по данным гинекологического осмотра, результатам лабораторных и аппаратных методик. Лечение включает общую и местную этиотропную терапию, физиопроцедуры, гормональные средства. Иногда показаны хирургические операции.
Общая характеристика
Боль в области половых губ чаще всего наблюдается при острых и хронических специфических и неспецифических инфекционных болезнях. Другими возможными причинами являются дегенеративные и атрофические изменения, аллергические реакции. При локальных воспалительных процессах существует опасность восходящего распространения инфекции с поражением влагалища, шейки и тела матки, яичников и фаллопиевых труб. Экзогенными факторами, способствующими развитию этой группы патологий, являются:
- пренебрежение гигиеной;
- механические травмы половых губ в процессе сексуальных контактов, при слишком продолжительном использовании прокладок, ношении грубой и тесной одежды;
- химическое раздражение и повреждение кожи при применении неподходящих гигиенических средств, попытках самолечения;
- злоупотребление антибиотиками, нерациональное использование гормональных контрацептивов, проведение лучевой терапии.
К числу эндогенных нарушений, создающих благоприятные условия для возникновения воспалительных и атрофических процессов в данной области, относятся:
- обменные и гормональные расстройства: снижение уровня эстрогенов, сахарный диабет, ожирение, дефицит витаминов и минеральных веществ;
- уретро-влагалищные, пузырно-влагалищные и ректовагинальные свищи;
- кожные заболевания: псориаз, экзема промежности;
- глистные инвазии, дисбактериоз кишечника.
Почему болят половые губы
Бактериальный вульвит
Острый вульвит проявляется болезненностью, усиливающейся при прикосновении, движениях, мочеиспускании. Наблюдаются зуд, жжение. Половые губы покрасневшие, отечные, иногда покрытые эрозиями и язвочками. При воспалении, вызванном стафилококком, выделения густые и желтоватые, кишечной палочкой – зеленоватые, водянистые, с неприятным запахом. Иногда наблюдается общая гипертермия, паховый лимфаденит. При вульвите у девочек возможны нарушения сна, повышенная нервная возбудимость.
При хроническом вульвите боли, отек и гиперемия выявляются на отдельных участках половых губ. Отмечаются зуд, жжение, скудные бели. Сальные железы области промежности гипертрофируются. Для патологии характерно волнообразное течение с частыми рецидивами. У девочек на фоне хронического воспаления и изъязвления могут формироваться синехии.
Бактериальный вульвовагинит
Чаще выявляется у женщин климактерического возраста и девочек до 10 лет. При острой форме, как в предыдущем случае, обнаруживаются зуд, жжение, болевые ощущения, отек и покраснение. Область промежности и внутренняя поверхность бедер нередко гиперемированные, мацерированные, покрытые расчесами. Вид белей определяется типом возбудителя. В тяжелых случаях возникают общеинфекционные симптомы, в зоне поражения появляются эрозии. При хроническом течении вульвовагинита признаки выражены менее ярко, преобладают зуд и патологические выделения.
Бартолинит
Может быть специфическим или неспецифическим. Вначале малая половая губа с одной стороны краснеет и отекает, в области протока бартолиновой железы образуется узелок. Затем нижняя треть большой половой губы также становится отечной, умеренно болезненной. Отмечаются зуд, незначительное недомогание. Температура тела иногда поднимается до субфебрильных цифр.
При развитии гнойного бартолинита односторонняя боль резко усиливается. Болевые ощущения приобретают дергающий, пульсирующий, разрывающий характер. Состояние ухудшается, наблюдаются лихорадка, признаки общей интоксикации. Симптоматика особенно ярко выражена при абсцессе бартолиновой железы.

Кандидоз
В течение жизни молочница хотя бы раз диагностируется у 75% женщин. Основными симптомами являются жжение и зуд в области вульвы в сочетании с обильными творожистыми молочно-белыми выделениями с дурным запахом. Неприятные ощущения усиливаются в ночные часы, после приема ванны и мочеиспускания, могут сочетаться с незначительной болезненностью. Во время сексуальных контактов боль и раздражение усиливаются.
Гарднереллез
Является наиболее распространенным бактериальным вагинозом. Наряду с жжением и зудом, женщину с гарднереллезом беспокоят отек и покраснение половых губ, обильные однородные пенистые, водянистые или пастообразные сероватые выделения с запахом гниющей рыбы. Болезненность половых губ незначительная, возникает или усиливается при сексуальных сношениях и мочеиспускании. Общее состояние не нарушено.
Как и при других инфекционных процессах, превалирующими признаками являются жжение, зуд, выделения из половых путей. Болевой синдром на начальных стадиях отсутствует или выражен незначительно. Усиливается при раздражении, мацерации, образовании эрозивных дефектов, развитии бартолинита.
- Гонорея. Длительность инкубационного периода колеблется от 5 до 10 дней. Первым симптомом становятся обильные белые или желтоватые выделения, которые женщина нередко трактует, как признак неспецифического вагинита. На ИППП указывают уретрит, паховый лимфаденит. Возможен бартолинит, сопровождающийся резкой односторонней болезненностью, симптомами интоксикации.
- Хламидиоз. Инкубационный период составляет около 3 недель. Отмечаются боли и жжение в зоне вульвы. Появляются рези во время мочеиспускания, моча становится мутной. Иногда наблюдается субфебрилитет. При обострении хронического процесса перечисленные симптомы дополняются признаками восходящей инфекции – болями внизу живота, паху и области поясницы.
- Микоплазмоз. Симптомы, в среднем, манифестируют через 2 недели после заражения. Боли саднящие, неинтенсивные, дополняются необильными прозрачными выделениями. При распространении инфекции на соседние структуры отмечаются рези при мочеиспускании, болезненность в области живота, расстройства менструального цикла, межменструальные кровотечения.
- Трихомониаз. Признаки возникают спустя 5-14 дней после инфицирования. Резь, боль и зуд распространяются на половые губы, уретру, влагалище. Вульва отечна. Наблюдаются зловонные зеленоватые или желтоватые обильные пенистые бели, иногда – с примесью крови. Возможны ухудшение самочувствия, субфебрилитет, боли в животе.
Эндофитный папилломатоз протекает скрыто, развернутая клиническая картина обнаруживается при экзофитных формах. Чаще поражаются малые половые губы, на которых возникают небольшие постепенно растущие «сосочки». Образования легко кровоточат. В дальнейшем разрастания краснеют, появляются боли, зуд, бели с неприятным запахом. При хронизации наблюдается чередование эпизодов обострений и ремиссий.
При генитальном герпесе боль, парестезии, зуд, дизурия и патологические выделения обнаруживаются еще на стадии продрома. При появлении высыпаний выраженность симптоматики несколько уменьшается. Затем пузырьки вскрываются, оставляя после себя болезненные язвы и эрозии. В периоде заживления область дефектов покрывается корочками и заживает, проявления постепенно исчезают.
Крауроз вульвы
Патология наблюдается преимущественно у пожилых женщин. Ведущим симптомом крауроза вульвы является невыносимый приступообразный зуд, усиливающийся в ночное время. Расчесывание половых органов становится причиной появления ссадин, трещин, кровоизлияний и очагов воспаления. Зуд дополняется болевым синдромом. Вначале половые губы отечные, гиперемированные, в последующем – сморщенные, сухие, шероховатые.
Вульводиния
Данное заболевание характеризуется хронической болью в области половых губ, клитора, преддверия влагалища. При собственно вульводинии болезненные ощущения постоянные, при вульварном вестибулите – приступообразные, провоцируемые давлением на зону преддверия. Патология развивается на фоне нейропатии полового нерва, аллергических реакций или индивидуальной повышенной чувствительности к раздражителям (синтетическое белье, гигиенические средства, оксалаты в моче и пр.).
Боль может быть тупой, острой, ноющей. Возникает или усиливается при движениях, введении тампонов, половых актах, ношении тугого или грубого белья. Возможны зуд и ощущение саднения. У одних женщин выявляются объективные изменения – отек, гиперемия, высыпания, белесоватые участки, язвы, эрозии. У других пациенток наружные половые органы выглядят нормально.
Диагностика
Определение характера патологии находится в ведении врача-гинеколога. Первичная диагностика ИППП производится в рамках базового обследования, при необходимости уточнения диагноза и назначения лечения пациентку направляют к венерологу. План диагностических мероприятий при болях в области половых губ может включать следующие процедуры:
- Опрос. Специалист устанавливает характер и продолжительность боли, обстоятельства ее возникновения, другие симптомы. Для определения возможных причин болевого синдрома проводит подробный сбор анамнеза: особенности менструального цикла, количество беременностей и родов, наличие гинекологических, аллергических и соматических патологий.
- Гинекологический осмотр. Врач оценивает состояние малых и больших половых губ, промежности, области ануса. Провоиздит осмотр в зеркалах и влагалищное исследование. Методика позволяет обнаружить отек, покраснение, атрофические изменения, язвочки, эрозии и другие признаки, указывающие на этиологию болевого синдрома.
- Бактериоскопия. При исследовании мазка у пациенток с воспалительными заболеваниями выявляется большое количество лейкоцитов. Характер микрофлоры зависит от типа инфекции. При бактериальных вагинитах и вульвовагинитах чаще преобладают кокки. У больных кандидозом выявляются клетки грибов и нити мицелия.
- Микробиологическое исследование. По результатам посева устанавливают особенности микрофлоры и чувствительность патогенных микробов к антибиотикам. Упорное рецидивирующее течение кандидоза рассматривается как показание к определению подвида грибков и их чувствительности к антимикотическим средствам.
- ПЦР-анализ. Является точным высокоинформативным способом идентификации возбудителей ИППП. Преимуществом методики считается возможность выявлять любые микроорганизмы: бактерии, грибки, простейших, вирусы.
- Биопсия вульвы. Рекомендована при язвах, эрозиях, зонах атрофии на половых губах. Осуществляется для исключения злокачественных новообразований. Полученный материал исследуют в ходе гистологического или цитологического анализа.
- Кольпоскопия. Показана при неспецифических вульвовагинитах, восходящем распространении специфических инфекций. Позволяет визуализировать эрозии, воспалительные изменения.
- Гинекологическое УЗИ. Дает возможность оценить состояние внутренних половых органов, диагностировать сопутствующие патологические процессы или установить причину развития воспаления половых губ (например, при раздражении выделениями на фоне сальпингоофорита).
- Другие анализы. При признаках интоксикации назначают общий анализ крови для оценки выраженности воспалительных изменений. Всем пациенткам выполняют общий анализ мочи. При подозрении на раздражение вульвы вследствие паразитозов производят соскоб на энтеробиоз, исследование кала на яйца глист. При провоцирующих эндокринных и обменных нарушениях изучают показатели биохимического анализа крови.

Лечение
Консервативная терапия
Перечень общих рекомендаций при большинстве патологий, сопровождающихся болью в области половых губ, предполагает изменение гигиенических привычек, половой покой, коррекцию режима и характера питания, отказ от использования синтетического белья, высокоаллергенных или раздражающих гигиенических средств. Терапевтические мероприятия при воспалительных и инфекционных процессах включают:
- Антибактериальные средства. При бактериальных инфекциях назначают антибиотики для системного и местного (кремы, свечи, вагинальные таблетки) применения, подобранные с учетом антибиотикочувствительности.
- Другие этиотропные медикаменты. При полимикробных вульвитах и вульвовагинитах используют комбинированные препараты с антибактериальным, антипротозойным и антимикотическим действием. При кандидозах эффективны антимикотики, при ВПЧ и папилломатозе – противовирусные лекарства.
- Местные мероприятия. При вульвитах рекомендованы вагинальные свечи, спринцевания с растворами антисептиков и отварами трав, сидячие ванночки. При остром бартолините результативны СМТ, УВЧ и УФО, при хроническом – озокерит, парафин, инфракрасный лазер, грязевые аппликации.
- Лечение фоновых патологий. По показаниям проводят коррекцию инсулинотерапии или дозы сахароснижающих средств при сахарном диабете, назначают противоаллергические препараты, осуществляют дегельминтизацию, санируют инфекционные очаги.
Пациенткам с вульводинией рекомендуют отказаться от употребления продуктов с высоким содержанием оксалата кальция (сельдерея, земляники, шоколада), чтобы уменьшить количество этого соединения в моче. При неинтенсивных болях полезны упражнения для укрепления мышц тазового дна. Эффективны бальнеотерапия и физиотерапия. При наличии признаков атрофии используют свечи и кремы для стимуляции регенерации. При гипофунции яичников назначают гормональную терапию.
Больным с краурозом вульвы рекомендуют антигистаминные и седативные средства. При упорном зуде выполняют блокаду полового нерва. Местно применяют гормональные мази с эстрогенами, андрогенами, кортикостероидами и прогестероном. Тип лекарства подбирают с учетом возраста и эндокринного статуса. Эффективны бальнеопроцедуры, рефлексотерапия, лазеротерапия, фотодинамическая терапия, рентгенотерапия. Необходим прием биостимуляторов, иммунокорректоров и витаминных препаратов.
Хирургическое лечение
В большинстве случаев боль в зоне половых губ устраняется консервативными методами. Операции могут потребоваться при наличии следующих патологий:
- Бартолинит:марсупиализация, удаление кисты, удаление бартолиновой железы, вскрытие абсцесса.
- Крауроз вульвы: криодеструкция, лазерная абляция или денервация вульвы, при подозрении на злокачественное перерождение тканей – вульвэктомия.
- Кондиломатоз:радиочастотная абляция, лазерная вапоризация, криодеструкция, электрокоагуляция, резекция вульвы, вульвэктомия.
2. Гинекология. Национальное руководство/ под ред. Савельевой Г.М., Сухих Г.Т., Манухина И.Б. – 2013.
4. Вульводиния: современный взгляд на проблему/ Максимова М.Ю. и др.// Неврология, нейропсихиатрия, психосоматика – 2021 – Т.13, №2.
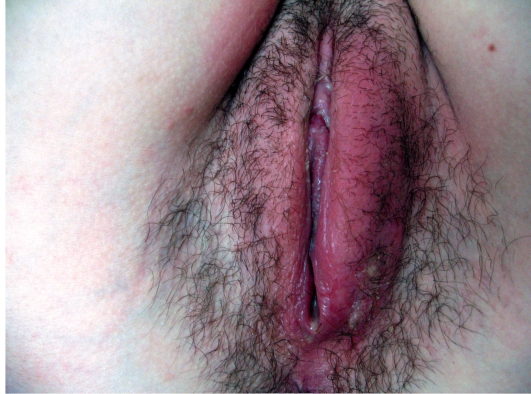
Отек половых губ представляет собой локальное ограниченное увеличение больших и/или малых половых губ.
Данное состояние, наряду с высыпаниями, зудом, выделениями и болезненностью, относится к группе генитальных поражений.
Они служат признаком заболеваний в области половых органов.
Известно свыше сотни состояний, сопровождающихся отеком половых органов, из которых далеко не все имеют связь с половыми инфекциями.

Причины отека половых губ
При возникновении такой проблемы, как отек половых губ, причины могут включать:
- нарушения оттока крови и лимфы (т.н. индуративный отек);
- накопление серозного выпота из-за повышенной проницаемости сосудов (отек аллергический);
- излитие крови вследствие травмирования (гематома).
Индуративный отек (с плотной консистенцией образования) может иметь место при:
- варикозе половых губ;
- тромбофлебите; ;
- венерической лимфогранулеме;
- целлюлите;
- лимфангите;
- злокачественных опухолях органов малого таза и др.
Аллергический отек оказывается проявлением:
-
;
- аллергического вульвита;
- крапивницы;
- ангионевротического наследственного отека;
- укусов насекомых.
Травматический отек развивается при травме половых органов.
Подобное часто носит криминальный или бытовой характер.
Отек половых губ после секса бывает связан с травмированием.
Например, в результате применений различных приспособлений.
У спортсменов (велосипедистов, бегунов) длительное трение в области паха зачастую приводит к травмам и развитию отека.

Отек половых губ
рассказывает врач гинеколог,
Гаряева Ирина Владимировна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем гинекологом
Гаряевой Ириной Владимировной
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. |
Симптомы и диагностика отека половых губ
Если у пациентки отекли половые губы, врач обязательно поинтересуется, имеются ли еще какие-либо жалобы.
В ситуации, когда одновременно наблюдаются отек и зуд половых губ, отек половых губ и выделения, высыпания, в первую очередь проводится обследование на инфекции, в том числе и половые.
Так, при первичном сифилисе характерное проявление шанкр может иметь атипичную форму.
При этом определяется плотный отек большой половой губы, который не оставляет углублений после надавливания.
Отек половых губ часто сопровождает вульвовагиниты у женщин, обусловленные генитальным герпесом, хламидиозом, кандидозом и иными заболеваниями.
Помимо отека в таких случаях будут присутствовать и иные признаки, характерные для данных патологий.
Например, отек половых губ при молочнице сопровождается покраснением слизистых, творожистыми выделениями.
Отек слизистой половых губ может сопровождать бактериальный вагиноз, неспецифический вагинит и иные подобные состояния.
Специфическим заболеванием, при котором отмечается отек внутренней половой губы в области входа во влагалище, является бартолинит.
Это воспаление бартолиновой железы, как правило, одностороннее.
Аллергический сильный отек половых губ – распространенное проявление у женщин генитальной аллергии (т.н. аллергический контактный вульвовагинит).
Чаще всего возникает при использовании вагинальных таблеток, кремов, свечей, лечебных или контрацептивных, непривычных марок мыла, средств интимной гигиены и пр.
Наиболее часто такая реакция развивается на препараты йода (Бетадин) и спермицид ноноксинол-9.
Также аллергическое поражение вызывается молочницей – грибки рода Кандида являются сильными аллергенами (пациентки предъявляют жалобы на отек половых губ и белые выделения крупитчатого вида).
Если после секса с использованием презерватива развивается такая реакция, как отек малых половых губ, в области уретры и клитора, с зудом и покраснением, возможной причиной является аллергия на латексное изделие.
Значительно более редким вариантом, при котором отмечаются отек клитора и половых губ, а также внегенитальные проявления (бронхоспазм, крапивница и даже анафилактический шок), является аллергия на сперму.
Такая реакция, по неизвестной причине, может возникнуть даже спустя несколько лет сексуальных отношений с тем же партнером.
Предполагается, что аллергенами служат гликопротеиды секрета семенных пузырьков и простаты, смешавшиеся при половом акте со спермой.
Поэтому даже вазэктомия у полового партнера не решает проблему.
Факторы, способствующие данной форме аллергии, включают:
- наследственную предрасположенность;
- использование ВМС;
- стрессовые ситуации;
- беременность и пр.
Достаточно часто женщин интересует вопрос, почему при беременности отекают половые губы.

Если нет иных жалоб и отек выражен незначительно, то состояние наиболее вероятно вызвано гормональной активностью, притоком крови к области таза и подготовкой организма к родам.
Патологический отек при беременности развивается на фоне варикоза половых губ из-за увеличения нагрузки за счет растущего плода.
Тем старше женщина, тем выше риск появления у нее данной формы варикоза.
В такой ситуации важно своевременно обратиться к врачу для оценки и коррекции нарушения.
Отек половых губ после родов, как правило, носит травматический характер.
Физиологически обусловлен небольшой отек половых губ перед месячными, в климактерический период.
Таким образом, причин существует много и только врач после проведения диагностического обследования может ответить на вопрос, почему отекают половые губы.
Постановка диагноза включает:
- опрос пациентки на предмет имеющихся жалоб и предшествующих отеку событий;
- гинекологический осмотр;
- анализы на ИППП, общие/биохимические анализы крови и мочи, мазки на флору и др.;
- при необходимости, например, для исключения злокачественных образований в малом тазу, инструментальные обследования.
Лечение отека половых губ
При таком состоянии, как отек половых губ, лечение назначается только после установления вызвавшей его причины.
Иногда устранение образования осуществляется аспирацией (с последующим анализом) жидкости из отечной области.
Наличие инфекционного процесса предполагает применение антибактериальных и/или противогрибковых препаратов.
Травматический отек после секса обычно представляет собой кратковременное и самопроходящее явление.
Для облегчения состояния можно приложить холод на травмированную область.
Наибольшие трудности с ответом вызывает вопрос о том, как снять отек половых губ аллергической природы и предотвратить его развитие в будущем.
Первая помощь включает прием противоаллергических препаратов, но для достижения длительного эффекта необходимо устранение раздражающего фактора – отказ от определенных марок гелей для интимной гигиены, прокладок и т.п.
Так, использование презервативов можно заменить приемом комбинированных оральных контрацептивов, установкой влагалищного кольца «Новаринг», системы Мирена и др.
При аллергии на сперму наоборот требуется применение презервативов (хотя возможны ситуации с совместной аллергией на латексную ткань и сперму).
Также врачом может быть рекомендован прием антигистаминных препаратов непосредственно перед половым актом.
При варикозе половых губ на фоне беременности показаны:
- отдых с возвышенным положением ног;
- компрессионные чулки;
- местное согревание;
- прием парацетамола в качестве обезболивающего средства и др.
Пройти комплексное обследование, получить подробные рекомендации специалистов по разрешению проблемы отека половых губ можно в нашем кожно-венерологическом диспансере.
Покраснение кожи или слизистых – это признак воспалительных изменений.
Не является исключением и покраснение уретры .
Так как большая часть мочеиспускательного канала у мужчин глазом не видна, то визуально может насторожить только склеивание и покраснение губок уретры .
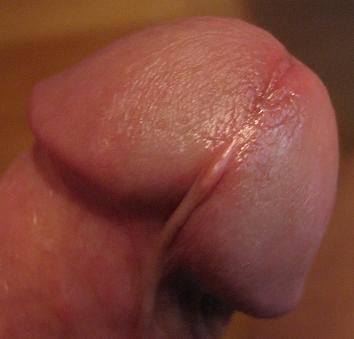
Однако, о поражениях уретры могут сигнализировать и другие признаки.
Покраснение вокруг уретры
Краснота вокруг наружного отверстия уретры или в области головки
Краснота вокруг наружного отверстия уретры или в области головки полового члена наиболее вероятно становится следствием следующих причин:
- Вызванные бактериями и простейшими инфекции,передающиеся половым путем, как правило, дают выделения из уретры слизистого или гнойного характера, которые раздражают саму уретру и головку полового члена. Появляются боли разной интенсивности (от незначительных колющих до резких и нестерпимых) при мочеиспускании, примеси гноя или крови в моче, прерывистое мочеиспускание. Это самая частая причина поражений мочеиспускательного канала у мужчин. Помимо уретрита может развиваться и баланопостит (воспаление головки и крайней плоти) с покраснением, изъязвлением или гнойным расплавлением тканей. Среди инфекций этой группы гонорея, микоплазмоз, хламидиоз, трихомониаз, уреаплазмоз.
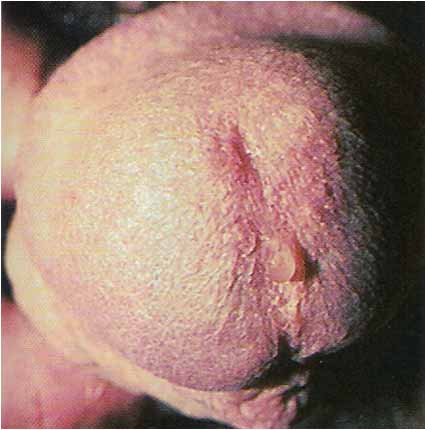
- Вирусные половые заболевания (папиломавирус и герпес) вызывают воспаление с образованием на красном фоне пузырей с мутным содержимым или папиллом. Типичный признак- это выраженный зуд в уретре, дискомфорт при мочеиспускании. В случае герпетической инфекции помимо зуда могут проявляться и боли, особенно после вскрытия пузырей и образования язв, медленно заживающих без рубцевания.
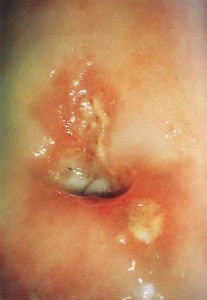
- Условно патогенные грибы рода Кандида поражают уретру при снижениях иммунной защиты (после курса антибиотиков, на фоне СПИДа, сахарного диабета, лечения гормонами или цитостатиками, радиационного облучения). При этом грибы начинают проявлять свойства агрессивной инфекции, вызывая грибковый уретрит и баланит. Отличиями от бактериального процесса будет молочно-белое отделяемое из уретры с крошковатыми вкраплениями или нитями грибного мицелия, а также образование множественных эрозий с бело-желтым налетом.
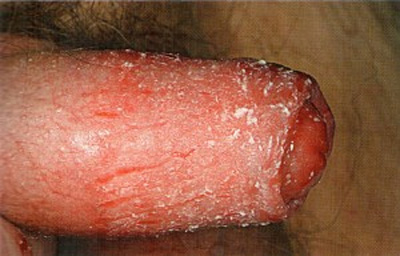
- Банальное пренебрежение гигиеническими мероприятиями также может дать опрелость и покраснение уретры. В этом повинны сапрофитные стафилококки, стрептококки, протей и кишечная палочка, которые в норме изменений слизистой или кожи не вызывают.
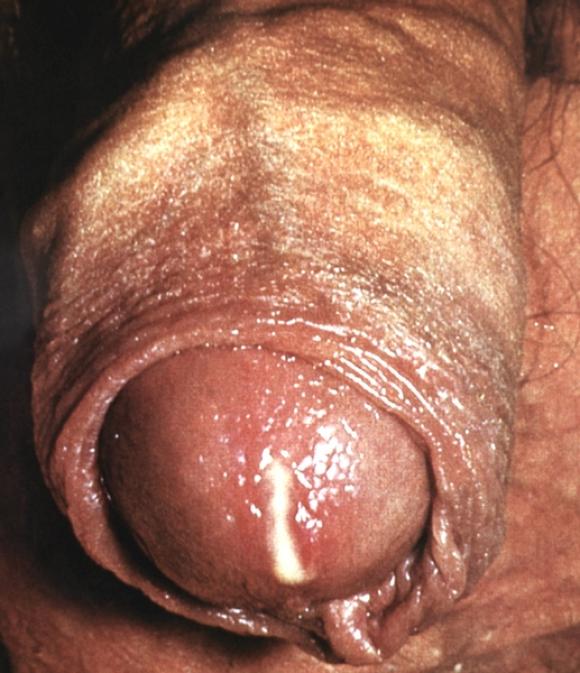
- Более редкие причины:аллергические реакции (например, на некачественный латекс или лубриканты, фурациллин при местном лечении), механические травмы уретры при катетеризации или инородными телами, мочекаменная болезнь, при которой уретра травмируется песком или камнем,
Заболевания, которыми заражаются преимущественно через половой контакт, сегодня являются настоящим бичом сексуально активной части населения России.

О том из-за чего происходит
покраснение уретры
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
| ДНК Mycoplasma hominis | 1 д. | 300.00 руб. |
| ДНК Ureaplasma urealyticum | 1 д. | 300.00 руб. |
| ДНК Neisseria gonorrhoeae | 1 д. | 300.00 руб. |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
Что делать при покраснении вокруг уретры или губок уретры
Покраснение уретры у мужчин
Покраснение уретры у мужчин требует безотлагательного визита к урологу или венерологу.
Ведь за банальным дискомфортом и покраснением могут скрываться инфекции, способные стать хроническими, вовлечь в воспаление другие органы.
А также стать причиной эректильной дисфункции и бесплодия.
При покраснении уретры проводятся диагностические мероприятия – визуальный осмотр половых органов, инструментальные исследования (уретроскопия), а также назначаются лабораторные анализы.
В ходе физикального осмотра врач осматривает состояние слизистых полового члена – головки, крайней плоти, выявляет возможную болезенность, наличие патологической секреции, высыпаний и т.д.
Доктор осматривает паховые лимфатические узлы, оценивая их величину и плотность.
При необходимости дополнительно исследуется простата – пальцевым методом или с помощью трансректального УЗИ.
В ходе визуального осмотра врач берет у пациента мазок из уретры для того чтобы выяснить, какой причиной вызвана ее гиперемия.
Мазок берут из мочеиспускательного канала с помощью специального тонкого стерильного зонда – его вводят в канал уретры на глубину 3-4 см, а затем обратно поступательными, слегка вращательными движениями извлекают наружу.
Полученный материал помещают на чистое предметное стекло или в стерильную пробирку.
Мазок исследуют под световым микроскопом, с помощью бакпосева или ПЦР.
Бактериоскопия позволяет выявить в мазке гонококки, трихомонады, дрожжевые грибки и гарднереллы, а также обнаружить признаки воспаления в урогенитальном тракте – повышенное количество лейкоцитов, клеток эпителия и слизи.
При кровотечениях в мочеполовых путях в отделяемом уретры находят эритроциты.
Бакпосев позволяет с высокой точностью определить, какими микроорганизмами вызван инфекционно-воспалительный процесс и понять, к каким антибактериальным препаратам они проявляют наибольшую чувствительность.
ПЦР даст возможность достоверно определить, какой микробный патоген стал причиной уретрита.
С его помощью можно выявить любую урогенитальную инфекцию, в том числе, протекающую бессимптомно и скрыто.
Чтобы не терять время, при первых признаках воспаления целесообразно обратиться к специалистам нашего платного КВД.
Лечение при покраснении уретры зависит, главным образом, от этиологического фактора.
Если инфекционно-воспалительный процесс вызван бактериями – неспецифической флорой (стафило-, стрептококками) или возбудителями ИППП (гонококки, хламидии, трихомонады, микоплазмы, уреаплазмы) – больным назначают прием антибиотиков.
Выбор антимикробных средств осуществляется эмпирическим путем (исходя из результатов научных исследований с доказанием противомикробной эффективности препаратов) или на основании бактериологического посева с определением чувствительности возбудителя к антибиотикам.
При грибковых инфекциях назначают антимикотические препараты, при вирусных – противовирусные средства.
При трихомониазе назначают метронидазол, трихопол.
Местное лечение состоит в промывании уретры антисептическими, вяжущими и противовоспалительными растворами, обработке наружных половых органов (при необходимости) кремами, мазями, спреями.
Системное лечение антимикробными препаратами сочетают с назначением ферментных средств, а также иммуностимуляторов.
Коррекция иммунного статуса особенно необходима при инфекциях вирусной природы – мобилизация защитных сил повышает иммунный ответ организма на активизацию инфекционного возбудителя.
На фоне приема антибиотиков назначаются пробиотики, устраняющие явления дисбиоза в кишечнике, а также гепапротекторы, укрепляющие паренхиму печени и защищающие ее от разрушения токсинами.
После утихания острых воспалительных явлений может быть проведена физиотерапия, ускоряющая регенераторные процессы, улучшающая обмен веществ в пораженных тканях, способствующая разрешению воспалительных процессов в тканях мочеполовых путей.
Обращайтесь к автору этой статьи – урологу, венерологу в Москве с 15 летним опытом работы.
Бактериальный уретрит у мужчин - это воспаление слизистой оболочки уретры, вызванное патогенными бактериями в результате разнообразных причин.
Симптомы болезни в некоторой степени зависят от фактора, вызвавшего заболевание.
Но основные признаки уретрита во многом схожи при любой этиологии воспаления.
Кроме бактериального (инфекционного) уретрита существует неинфекционный уретрит.
Причины которого заключаются в травмах, вызванных мочекаменной болезнью (прохождением камней по мочевыводящим путям), использованием мочевого катетера и различных исследований (цистоскопия).
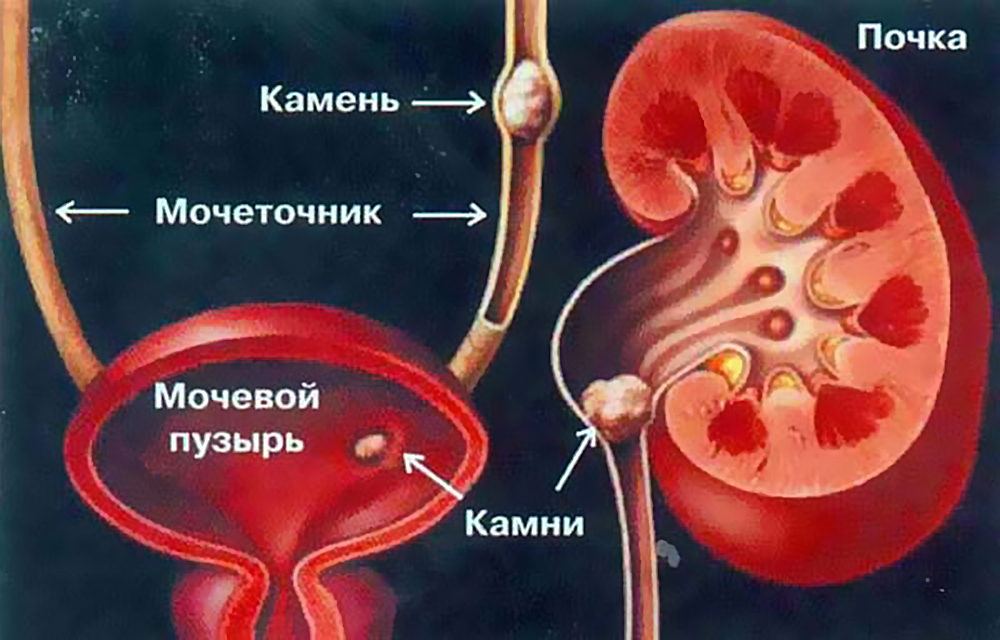
Зачастую неинфекционный уретрит переходит в инфекционный, что обусловлено быстрым развитием патогенной микрофлоры.
Бактериальный уретрит может быть вызван неспецифической микробной флорой – стрептококками, стафилококками, энтерококками, кишечной палочкой и др.
Он может быть и специфическим – уреаплазменным, хламидийным, гонококковым, трихомонадным.
При грибковом поражении слизистой урогенитального тракта возникает кандидозный уретрит.
Каждый из этих инфекционно-воспалительных процессов проявляется специфическими для него и общими для всех видов уретрита симптомами.
Каковы первые симптомы уретрита у мужчин?
- Неприятные ощущения, зуд и жжение во время мочеиспускания. Дизурические расстройства являются преобладающим признаком воспаления уретры. Они могут проявляться в виде учащения позывов к мочеиспусканию, болезненности микции, затрудненного выделения мочи, жжения в уретре, боли и резях внизу живота, особенно в конце мочеиспускания. Иногда в последних каплях мочи обнаруживается примесь крови.
- Выделения из полового члена: для гонореи характерны гнойные выделения, особенно по утрам, во время первого мочеиспускания. Секреция имеет слизистую консистенцию, количество при остром течении значительное, при хроническом – скудное, запаха нет. Выделения сопровождаются зудом слизистой полового члена, его головки и крайней плоти, ее покраснением и отечностью.
- Кандидозный уретрит у мужчин проявляется творожистыми выделениями, зудом головки пениса, скоплением обильного белого налета с кисловатым запахом под крайней плотью. При мочеиспускании ощущается жжение, болезненность. При трихомониазе симптомом уретрита являются зеленоватые пенистые выделения. Чаще всего трихомонадный уретрит протекает со слабовыраженными симптомами, выделений, как правило, мало, зуда может также не быть. Клиническая картина заболевания может ограничиваться только проявлениями дизурии. При уретритах другой природы, как правило, из полового члена выделяется прозрачная или мутная слизь в небольшом количестве.
- Острый уретрит у мужчин, симптомы которого появляются впервые, может характеризоваться более выраженными симптомами. Такими как общее недомогание, в некоторых случаях беспокоят периодические тянущие боли в паху. Острый уретрит инфекционного происхождения может распространяться на соседние органы мочеполовой и репродуктивной системы – мочевой пузырь, предстательную железу, яички – и вызывать их воспаление.
- При уретрите зачастую отмечается слипание губок уретры по утрам, что настораживает заболевшего.

Следует сказать, что порой уретрит проявляется незначительными симптомами, либо вовсе не причиняет беспокойства.
Такое случается при хронических формах ЗППП, когда острые проявления болезни стихают на время.
Затем заболевание переходит в хроническую форму.
Хронизация инфекционно-воспалительного процесса происходит приблизительно через месяц после манифестации болезни – возникновения ее первых клинических признаков.
Однако, в силу особенностей строения половых органов, уретриты у мужчин чаще проявляются выраженными симптомами, в отличие от женщин.
Доброкачественные опухоли уретры – это группа образований эпителиального и неэпителиального происхождения, развивающихся из различных слоев стенки мочеиспускательного канала. Патология проявляется затруднением и болезненностью мочеиспускания, зудом и жжением в мочеиспускательном канале, кровотечениями. Диагностика требует проведения уретроскопии, уретрографии, биопсии образования с морфологическим исследованием тканей. Выявление опухоли мочеиспускательного канала служит основанием для ее трансуретрального иссечения.
Общие сведения
Среди новообразований урогенитальной локализации опухоли уретры составляют 3-4%. В современной урологии доброкачественные опухоли мочеиспускательного канала чаще встречаются у женщин, что объясняется анатомо-морфологическими особенностями строением женской уретры. Мочеиспускательный канал у женщин – короткий трубчатый орган длиной 3-5 см, состоящий из 3-х отделов – проксимального, среднего и дистального. Проксимальный отрезок женской уретры выстлан переходным и железистым эпителием; средний - преимущественно чешуйчатым эпителием; дистальный отдел – смешанным уротелием. Чаще опухоли уретры располагаются на задней стенке наружного отверстия мочеиспускательного канала. В большинстве случаев неоплазии развиваются в возрасте 50-70 лет.
Причины
Этиология доброкачественных опухолей уретры недостаточно изучена. Однако замечено, что развитию большинства новообразований предшествует длительное течение хронического уретрита, дисфункция яичников, раздражение уретры патологическими белями при кольпите и цервиците, нарушение васкуляризации стенок мочеиспускательного канала при родовых травмах, запорах, повреждения уретры и др.
Среди ИППП особая роль принадлежит хламидиозу, трихомониазу, уреаплазмозу, гонорее, микоплазмозу, генитальному герпесу. В развитии кондилом и папиллом уретры этиологическим фактором выступает папилломавирусная инфекция, передаваемая при половых контактах. Частота возникновения опухолей уретры увеличивается пропорционально возрасту, поскольку происходящие в климактерическом периоде гормональные изменения нередко способствуют развитию гиперпластических процессов в мочеполовых органах.
Классификация
Все доброкачественные опухоли уретры принято делить на эпителиальные (уретральные), берущие начало из слизистой мочеиспускательного канала и ее желез, и неэпителиальные (парауретральные), обычно исходящие из мышечных и соединительнотканных волокон. К эпителиальным новообразованиям относятся папилломы, кондиломы, полипы, карункулы; к неэпителиальным - миомы, фибромы, фибромиомы, ангиомы, нейрофибромы и др.
Папилломы уретры – сосочковидные одиночные или множественные образования, возвышающиеся над слизистой оболочкой. Различают плоскоклеточные, переходно-клеточные и выстланные многорядным многослойным эпителием папилломатозные опухоли уретры. Папилломы могут иметь широкое основание или длинную ножку, размеры – до 0,5-1 см.
Поверхность папиллом гладкая, консистенция мягкая, форма – округлая или продолговатая, цвет – от серовато-белого до розового или темно-красного. При образовании конгломератов папилломы напоминают бородавки с множеством зернистых или ворсинчатых выростов. Папилломы уретры располагаются преимущественно в области наружного отверстия мочевого канала, на его задней стенке и растут в дистальном или проксимальном направлении.
Кондиломы мочеиспускательного канала – разрастания конусовидной или сосцевидной формы, чаще располагающиеся кольцеобразно вокруг наружного отверстия уретры. По строению различаются бородавчатые и капиллярные кондиломы. Первые имеют беловато-серый или желтоватый цвет, широкое основание, плотную консистенцию. Второй тип кондилом отличается мягкой консистенцией, узким основанием, красным цветом. Капиллярные опухоли уретры легко кровоточат при контакте, часто сопровождаются выделениями, приводящими к мацерации и изъязвлениям слизистой.
Полип мочеиспускательного канала – мягкая васкуляризированная опухоль уретры на ножке, покрытая плоским эпителием. Полипы имеют округлую или каплевидную форму, ярко-красный цвет, гладкую поверхность, иногда с участками изъязвления. Полипы располагаются проксимальнее или дистальнее наружного отверстия уретры (у мужчин в простатическом отделе) и часто перекрывают просвет мочеиспускательного канала.
Разновидностью полипов уретры являются карункулы – небольшие опухоли на ножке ярко-красного цвета, мягкие по консистенции, с бороздчатой поверхностью. Из-за обильной васкуляризации карункулы склонны к кровоточивости; они располагаются на задней стенке возле наружного отверстия мочеиспускательного канала.
Неэпителиальные опухоли уретры (фибромы, миомы, фибромиомы и др.) встречаются редко и обычно имеют смешанное строение. Их расположение - подслизистое между стенками уретры и влагалища, поверхность гладкая, размеры – от вишни до куриного яйца. Ангиомы уретры – мелкие сосудистые опухоли синевато-красного цвета, локализующиеся близ наружного отверстия канала. Ангиомы легко травмируются и кровоточат.
Симптомы
Доброкачественные опухоли уретры в зависимости от размеров, локализации, гистологической структуры, могут давать разнообразную симптоматику. В большинстве случаев неоплазии увеличиваются медленно и длительное время не вызывают никаких расстройств. К ранним и типичным признакам опухолей относятся жжение и зуд в мочеиспускательном канале, ощущение дискомфорта при мочеиспускании.
Дизурические расстройства могут проявляться императивными позывами, раздвоением или отклонением струи мочи (у мужчин - разбрызгиванием струи), частичным недержанием мочи. В случае развития уретрита или восходящего цистита мочеиспускание становится учащенным, сопровождается резями, гноетечение из уретры. Полипы и папилломы могут вызывать инфравезикальную обструкцию с полной задержкой мочи.
Доброкачественные опухоли уретры склонны к кровоточивости - от незначительных контактных выделений до обильной и упорной уретроррагии. У женщин довольно часто отмечается болезненность при половом сношении. У мужчин развивается нарушение половой функции - гемоспермия, сперматорея, преждевременная эякуляция, спонтанные эрекции и др. При кондиломах отмечаются обильные выделения, которые вызывают мацерацию слизистой гениталий и кожи промежности.
Диагностика
При небольших бессимптомных опухолях уретры диагноз устанавливается крайне редко. Обращение к специалисту-урологу и целенаправленное урологическое обследование производится при развитии типичных жалоб. В процессе диагностики доброкачественные неоплазии дифференцируют от пролапса мочеиспускательного канала, рака уретры, опухолей вульвы и влагалища, инородных тел и камней мочеиспускательного канала.
Учитывая возможность инфекционной природы новообразования, выполняется бактериологическое исследование мазка из уретры, ПЦР диагностика половых инфекций, микроскопия мазка из мочеиспускательного канала, исследование отпечатков новообразований. При физикальном обследовании проводится пальпация опухоли, влагалищное исследование с оценкой размеров, характера поверхности, выраженности ножки или ширины основания новообразования.
Если неоплазия не определяется в ходе наружного осмотра, прибегают к проведению уретроскопии и уретрографии. На уретрограммах обычно выявляется деформация какого-либо отдела мочеиспускательного канала. С помощью уретроскопии удается рассмотреть доброкачественную опухоль, оценить ее размеры, выполнить биопсию. Окончательная верификация диагноза производится с помощью цитологического и морфологического исследования биоптата.
Лечение доброкачественных опухолей уретры
Благодаря внедрению в урологическую практику эндоскопических методик, лечение опухолей проводится малоинвазивно. Кондиломы уретры могут быть подвергнуты химической деструкции солкодермом, хирургическому иссечению, удалению радиоволновым методом, с помощью лазера, жидкого азота, плазменной коагуляции или электрокоагуляции.
Удаление неоплазий, расположенных дистальнее наружного отверстия, выполняется трансуретрально через канал уретроскопа. В этих случаях обычно производится циркулярное или клиновидное иссечение опухолей уретры в пределах здоровых тканей. Мелкие доброкачественные новообразования удаляют путем электроэксцизии. В постоперационном периоде производится длительная (на 3-4 суток) катетеризация мочевого пузыря. При опасности развития стриктур уретры выполняется ее бужирование.
Удаление доброкачественных опухолей уретры предотвращает их возможную малигнизацию. Радикальное иссечение опухолей уретры исключает рецидивы. Однако в случае вирусной природы новообразования лечение должно быть дополнено курсом консервативной терапии.
Прогноз и профилактика
Прогноз обычно благоприятный, при полном удалении доброкачественного новообразования наступает выздоровление. Для предотвращения развития опухолей уретры важны профилактические осмотры гинеколога и уролога, исключение половых инфекций и травмирования мочеиспускательного канала.
Читайте также:

