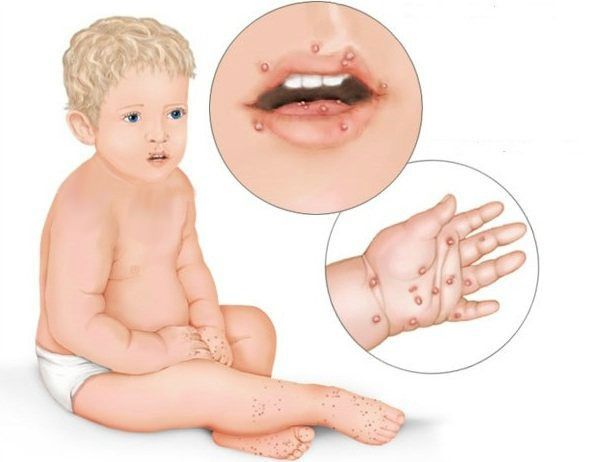
От чего может быть гной на верхней губе
Обновлено: 28.04.2024
На губах очень тонкая кожа, поэтому они практически не защищены от внешнего воздействия. Из-за этого каждому человеку хотя бы раз в жизни приходилось сталкиваться с различными болезнями губ. В медицине у них есть общее название – хейлит. Существует около десятка разновидностей этого заболевания.

Причины почему развиваются заболевания губ
Губы человека очень уязвимы, что часто приводит к их покраснению, раздражению, сухости и даже образованию ранок и корочек. Чаще всего хейлит развивается под воздействием внешних факторов: низкой температуры, ветра, солнечных лучей. Под их влиянием происходит пересыхание кожи вокруг рта, что уже само по себе неприятно. Если ничего с этим не делать, проблема только усугубиться.
Второй фактор, который вызывает болезни губ, – это различные аллергены. Виновником патологической реакции могут стать как продукты питания, так и косметические средства. Неполадки в функционировании внутренних систем организма тоже могут отразиться на лице.
Чаще всего нежная кожа вокруг рта страдает из-за нарушений в гормональном фоне, грибковых и вирусных поражений. Авитаминоз, расстройство желудка и общее ухудшение иммунитета могут усугубить ситуацию.
Есть и менее распространенные причины развития заболеваний губ. Обычно они приводят к определенным типам хейлита.
Разновидности болезней губ
Хейлит можно поделить на несколько категорий. Вот их названия:
- эксфолиативный;
- гландулярный;
- метеорологический;
- актинический;
- атопический;
- экзематозный;
- кандидозный.
Вдобавок есть и другие заболевания, не относящиеся к хейлиту. Поэтому сухость, шелушение, образование корки, красная кайма возле губ – причины для серьезного беспокойства и повод для обследования всего организма.
Атопический хейлит

Атопический хейлит иногда называют аллергическим, поскольку вызывают его различные раздражители. Причиной развития болезни может стать еда или косметика. Выходит, аллерген действует на кожу губ как изнутри, так и снаружи.
Заболевание проявляется в виде воспаления красной каймы губ. Кожа становится сухой, шелушится. Возможно возникновение трещин, зуда и жжения.
Чаще всего от аллергии на губах страдают дети и подростки. Нередко она является единственным симптомом нейродермита или атопического дерматита.
Гландулярный хейлит
Гландулярный хейлит – это воспаление слюнных желез, которые находятся у поверхности слизистой оболочки губ. Заболевание чаще встречается у мужчин старше 50 лет и характеризуется следующими признаками:

- на нижней губе возникают заметные красные точки;
- обильное выделение слюны из воспаленных желез, появление «капелек росы»;
- сухость, трещины и эрозии;
- в раздраженные каналы могут попасть бактерии, приводящие к образованию гноя.
Различают первичную и вторичную форму гландулярного хейлита. Первичный недуг развивается из-за генетической предрасположенности. Причиной вторичного заболевания губ может стать волчанка, лейкоплакия ротовой полости или красный плоский лишай.
Метеорологический хейлит
С этим недугом людям приходится сталкиваться постоянно. Стандартное обветривание, которое чаще проявляется зимой – это и есть метеорологический хейлит.
Первый признак болезни – ощущение стянутости кожи. В запущенных случаях она краснеет, иссыхает, покрывается трещинами. Лечить такое воспаление губ можно на дому. Достаточно отгородить себя от вредных факторов, увлажнять и питать кожу до полного восстановления.
Экзематозный хейлит

Экзематозный хейлит является одним из проявлений экземы – воспалительного процесса нейроаллергической природы, который чаще проявляется на лице или сухих участках тела. Обычно недуг сопровождается постоянной сухостью и покраснением. В запущенных случаях кожа начинает шелушиться и покрывается пузырьками.
Болезнь часто поражает ткани вокруг губ, поэтому у больного может образоваться красная кайма, как на фото справа. Этот участок кожи постоянно зудит и чешется.
Если заболевание носит хронический характер, симптомы проявляются менее выраженно. Но в таком случае на коже появляются уплотнения.
Актинический хейлит
Многие считают, что губы нужно защищать только зимой. Поэтому именно в это время года люди запасаются увлажняющими и питающими бальзамами, чтобы уменьшить сухость и зуд губ. Однако нежную кожу нужно защищать не только от мороза, но и от жгучего солнца.

При повышенной чувствительности к ультрафиолету и длительном пребывании на открытой местности образуется актинический хейлит. Симптомы у него стандартные:
- сухость, шелушение;
- краснота и отечность;
- уплотнение отдельных участков.
Если ничего не делать, губы покрываются коркой. Так организм пытается хоть как-то защитить уязвимую часть лица. Этот симптом проявляется реже остальных.
В запущенных случаях вокруг ротовой полости возникают язвы, эрозии и небольшие уплотнения. Такое состояние является предраковым.
Эксфолиативный хейлит
Эксфолиативная форма болезни возникает из-за стрессов и нарушений в работе иммунитета. Большую роль играет генетическая предрасположенность. Если такое заболевание было у ваших родителей, велик риск, что оно возникнет и у вас.

Эксфолиативный хейлит на губах протекает в двух формах: экссудативной и сухой. В первом случае можно наблюдать так называемые желтые губы (на фото). На коже образовывается плотная корочка этого оттенка.
Желтую корку легко оторвать, данный процесс не доставляет особого дискомфорта. Под коркой нет эрозий или других повреждений.
При сухой форме заболевания тоже образуется корочка на губах, но не желтого, а более светлого оттенка. Больного беспокоит сухость кожных покровов, что объясняет название недуга. Возникает желание облизать зубы, но лучше этого не делать: можно занести инфекцию и спровоцировать большее раздражение.
Кандидозный хейлит
Если губы покраснели, воспалились и покрылись коркой с творожистым налетом белого или желтоватого цвета, значит, причиной такой симптоматики стал кандидоз. Если счистить налет, обнажатся воспаленные участки кожи. Как проявляется подобное заболевание губ, показано на фото.

Болезнь возникает из-за чрезмерного развития грибка Candida. Возбудитель обитает на слизистых оболочках человека постоянно, но активное развитие грибка начинается только при благоприятных условиях, к которым относятся:
- снижение иммунитета из-за перенесенных болезней или нехватки полезных веществ;
- длительный прием антибиотиков;
- резкая смена климата на более жаркий и влажный.
Грибковое воспаление губ начинается снаружи, но может распространиться и на внутренние ткани полости рта, приведя, таким образом, к кандидозному стоматиту.
Рак губ
Многие из перечисленных заболеваний, если не уделить должного внимания их лечению, приводят к раку. Пожалуй, это самый страшный недуг, который может коснуться губ и ротовой полости.

Поначалу симптомы рака ничем не примечательны. Губы покраснеют, появится небольшое воспаление. Кожа может иссохнуть и покрыться трещинами. Если больной увлажняет и питает пораженные ткани, но губы остаются воспаленными в течение нескольких недель, ему стоит забить тревогу и обратиться к специалисту. Позже могут появиться язвы и уплотнения.
Обычно, если правильно и вовремя начать лечение, рак отступает полностью. Лишь в редких случаях возможны рецидивы.
Есть еще одно заболевание, которое сравнивают с раком – синдром Манганотти. Недуг проявляется в виде заметной язвы на губе, которая является предраковой. Однако из-за того, что в большинстве случаев синдром все же перерастает в опухоль, его чаще относят к онкологическим заболеваниям.
Особенности протекания хейлита у детей
Губы страдают из-за минимальной защиты. У малышей она еще слабее, поэтому хейлит тревожит их несколько чаще. Помимо детей, в группу риска входят пожилые люди и беременные женщины.
Основные причины появления хейлита в детском возрасте:
- аллергическая реакция на продукты питания;
- применение средств для ухода за кожей губ и вокруг них, непредназначенных для детей;
- генетическая предрасположенность;
- инфекционные и грибковые поражения;
- погодные условия.
Обычно детский хейлит не развивается до критических стадий. Когда у детей краснеют губы, родители сразу начинают лечить их. Ведь к здоровью младшего поколения люди относятся с большим вниманием, чем к своему. Если хейлит у детей все же требует лечения, терапия не затягивается дольше, чем на несколько недель. Главное, убрать из детского рациона все аллергены и сбалансировать питание.
Как лечить губы при хейлите
Самое важное в лечении хейлита – это выявить его причину, что сложно сделать без профессиональной помощи. Придется обращаться к специалисту. Сначала лучше пойти к терапевту, а уже он направит вас к врачу узкого профиля.
Обычно лечение заболеваний губ и кожи вокруг рта основывается на устранении не симптомов, а первопричины. Оно включает изменение образа жизни, правильное питание, прием медикаментозных препаратов.
Если причиной воспаления стало инфекционное или грибковое поражение, в терапию включаются препараты местного действия. Обычно больным назначают различные лечебные мази для наружного применения, которые необходимо наносить на поврежденную кожу по несколько раз в день:
- противовоспалительные – Тетрациклиновая, Эритромициновая;
- противогрибковые – Клотримазол;
- гормональные – Преднизолон.
Чтобы вылечить губы, нужно воздействовать на них не только снаружи, но и изнутри. Кожа вокруг рта часто страдает от нехватки витаминов группы B, поэтому их часто назначают при лечении губ.
Как избавиться от неприятных симптомов в домашних условиях
Лечиться дома, не обращаясь к врачу, не стоит. Однако есть способы, к которым можно прибегнуть для уменьшения дискомфорта:
- Если губы воспаляются из-за солнца или холода, желательно, чтобы они всегда были покрыты защитным слоем бальзама.
- При сильном зуде и жжении, проявляющихся практически при всех формах хейлита, помогут холодные компрессы. Перед их прикладыванием кожу покрывают слоем бальзама, чтобы одновременно с уменьшением боли происходило и лечение губ.
- Если губы покраснели и покрылись трещинами, язвочками или любыми другими открытыми ранами, нужно позаботиться о том, чтобы в них не попали бактерии. Следует обрабатывать окружающую их кожу и зубы ватным диском, смоченным в перекиси водорода или в Мирамистине. Лучший эффект окажут специальные антисептические мази.
- Если боль и зуд нетерпимы, можно использовать обезболивающие препараты. Такое же действие окажут мази с охлаждающим эффектом.
Все методы народного лечения хейлита окажутся бесполезными, если прибегать к ним необдуманно – без консультации с врачом. В большинстве случаев воспаление, покраснение и зуд губ безвредны. Такие симптомы могут пройти даже без терапии, но иногда они свидетельствуют об опасных заболеваниях, поэтому пренебрегать врачебной помощью нельзя.
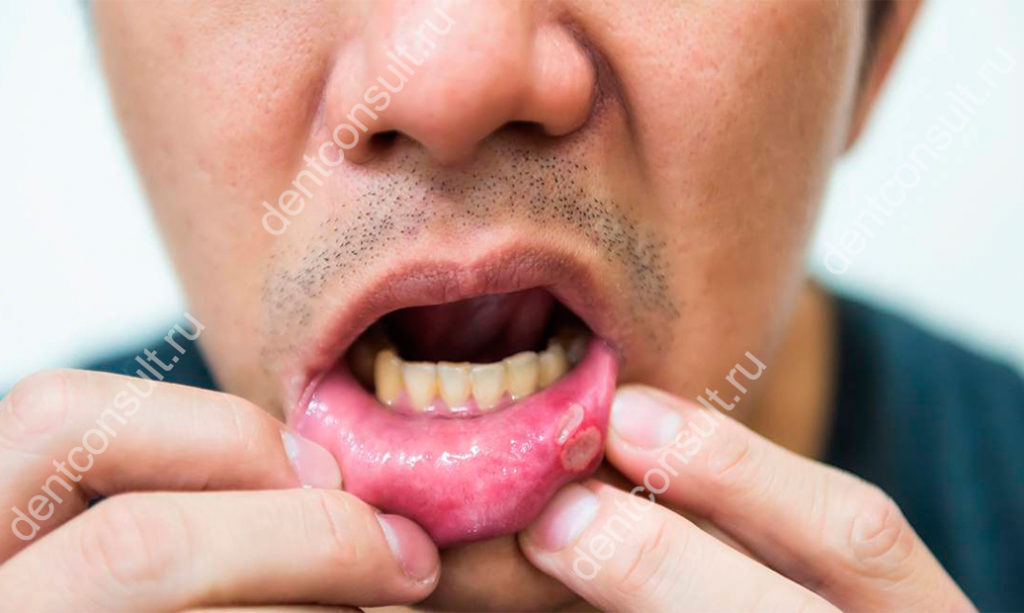
Из-за чего может появиться гнойник на губе? Возможные причины и методы лечения
Появление новообразования в виде фурункула на губе должно как минимум насторожить. Такие гнойнички ни в коем случае нельзя пытаться выдавить самостоятельно или проколоть. Иначе это может привести к распространению гнойного экссудата по прилегающим мягким тканям и, соответственно, к развитию осложнений. Чтобы понять, как избавиться от такого неприятного явления, для начала нужно установить причину его появления. И для этого лучше обратиться к специалисту. О том, почему может появиться гнойник на внутренней или внешней стороне губы и что с этим делать, читайте далее в этой статье.
Разновидности гнойников, которые могут появиться на губе
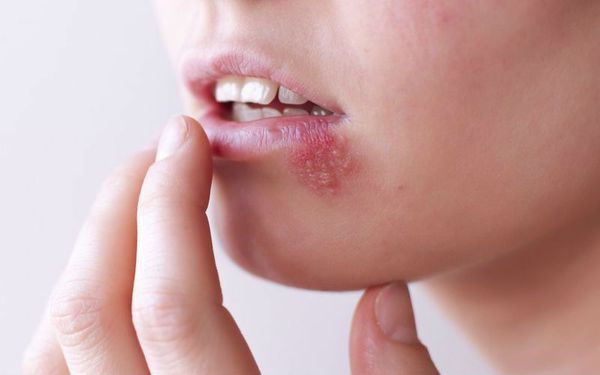
Формированию фурункула на верхней или нижней губе обычно предшествует появление отечности и умеренной болезненности. В первые пару дней возникает припухлость и покраснение. Следом за ними возникает пузырек с нарывом. Обычно пациенты жалуются на боль при попытках дотронуться до новообразования. Если вовремя не отреагировать на симптом и не начать лечение, фурункул начнет гноиться. Иногда наряду с остальными симптомами у пациента заметно ухудшается самочувствие и повышается температура.
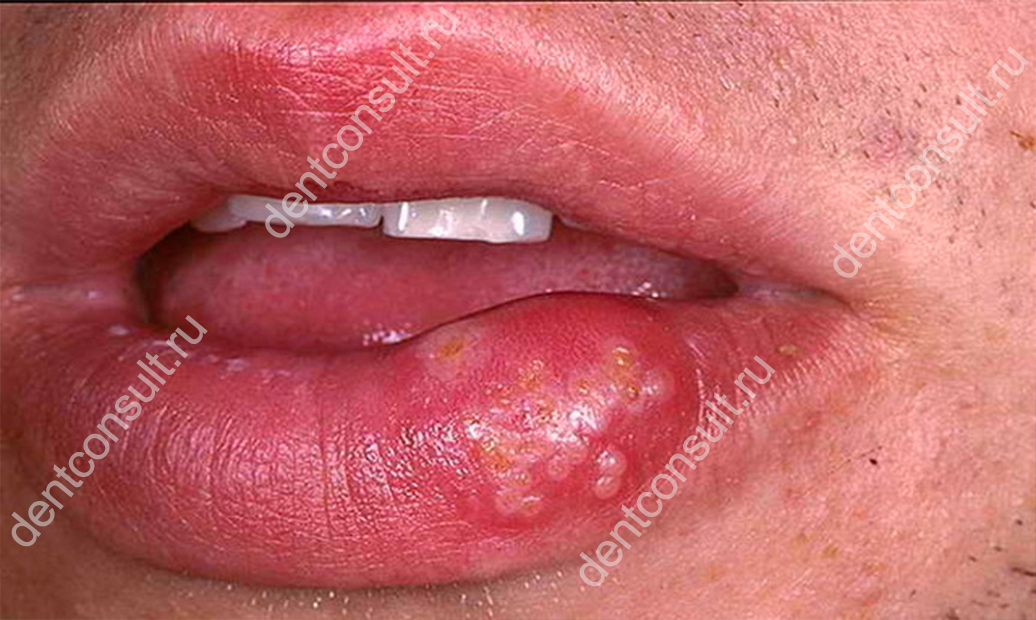
При возникновении герпеса появляется отек
Если это проявление герпеса, то на губе обычно возникает пузырек с прозрачной жидкостью, который через 3-4 дня покрывается корочкой. При этом также возникает зуд, ощущение стянутости и боль. Легче купировать обострение вирусной инфекции, если начать лечение еще на стадии покраснения.
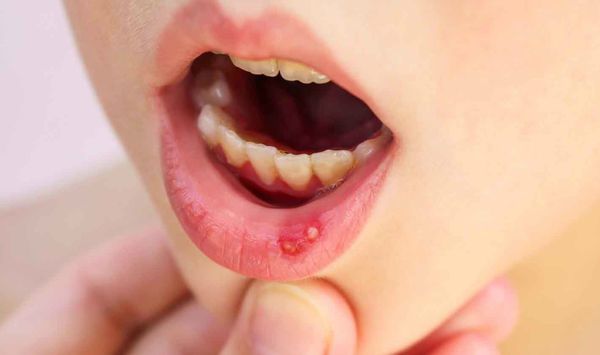
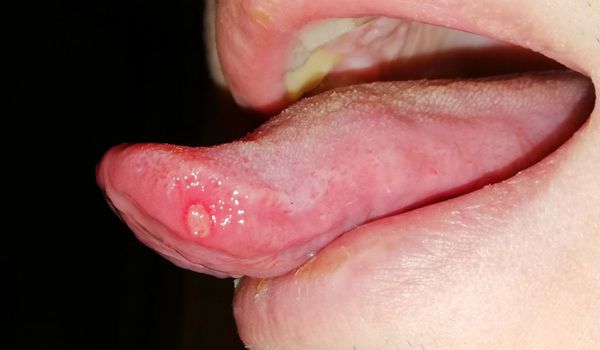
Афта – это гнойник внутри губы. Такие высыпания обычно появляются на слизистой, а распознать их можно по белым головкам. Как правило, это признак афтозного стоматита, который может развиться как у взрослого, так и у ребенка. При этом новообразования могут локализоваться не только на губах, но и с внутренней стороны щек и даже на языке.
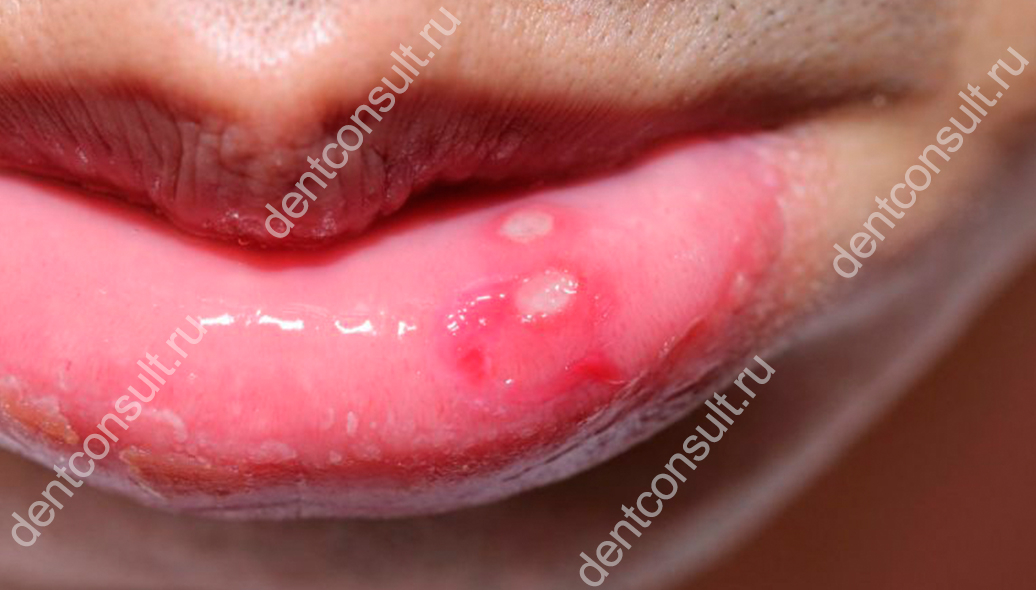
Так выглядят афты
Иногда за фурункул принимают липому, однако это патологическое явление совершенно иного характера. Это доброкачественное новообразование, которое представляет собой плотный узел, формирующийся внутри мягких тканей. По сути, это полость, заполненная отмершими клетками эпителия и жировым содержимым. Ее удаление проводится хирургическим путем.
Чем опасен гнойник – причины и возможные осложнения
Иногда гнойник на губе вскакивает как следствие банальной микротравмы кожных покровов. В такой ситуации спровоцировать симптом может недостаточная гигиена полости рта и проникновение бактерий в открытую ранку. Однако в других случаях к формированию болезненного новообразования приводит перегрев или переохлаждение, стресс и переутомление, нарушения в работе печени и почек, сбои в функционировании сальных и потовых желез, прием сильнодействующих медикаментов, дефицит витаминов на фоне ослабленного иммунитета 1 .
Любе новообразование на коже или слизистой несет в себе потенциальную опасность, если игнорировать его или пытаться удалить самостоятельно. Так, к примеру, при развитии герпеса возникает риск распространения инфекции на окружающие ткани, ее попадания на слизистую носоглотки, глаз или половых органов.
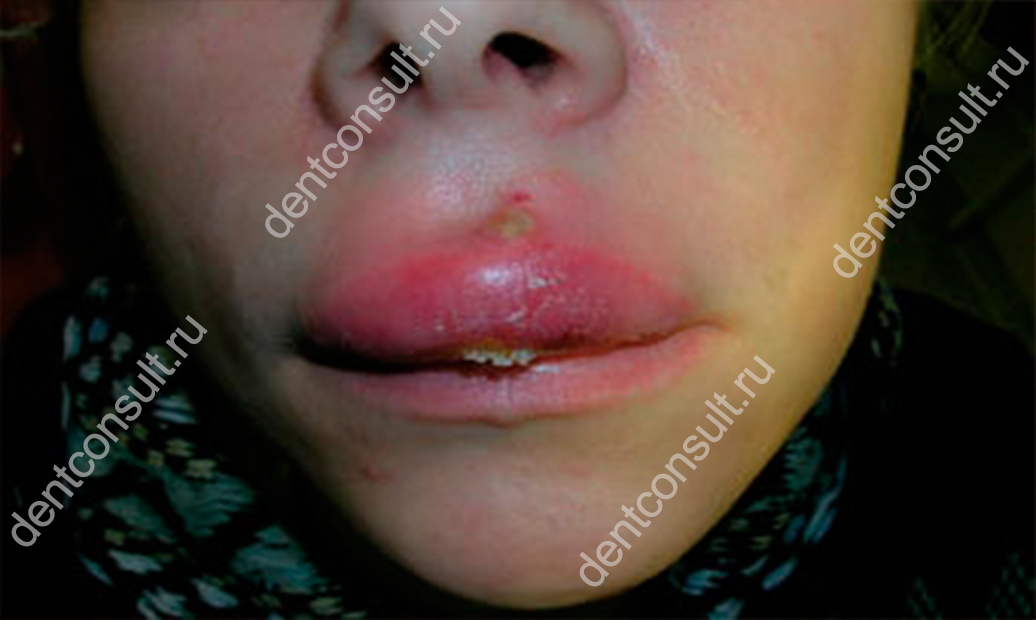
При запущении проблемы могут возникнуть серьезные осложнения
Бездействие на фоне развития стоматита приводит к очевидному ухудшению состояния больного и развитию осложнений. В самых тяжелых случаях фурункул на верхней губе рискует привести к воспалению тканей возле дефекта, распространению патологического процесса на глубокие слои эпидермиса и даже ткани головного мозга. На фоне ослабленного иммунитета фурункул может перерасти во флегмону или даже абсцесс. Это далеко не полный список возможных проблем, поэтому при появлении подозрительных симптомов лучше как можно быстрее начать лечение.
Способы лечения
Появление на губе фурункула обычно требует комплексного лечения, однако сперва следует установить причину его возникновения. В рамках поддерживающей терапии рекомендована витаминотерапия для повышения иммунитета. Конкретный вектор лечения врач выбирает, исходя из предпосылок появления новообразования:
- герпес – назначают мази «Ацикловир», «Пенцикловир» или «Докозанол». Все эти препараты наиболее эффективны, если начинать терапию еще на стадии покраснения,
- афты – сначала нужно определить разновидность стоматита, и тогда на основании точного диагноза можно начать адекватное лечение. Обычно назначают антисептики «Ингалипт», «Актовегин» или «Стоматидин». Если это грибковая форма патологии, прописывают «Микозон» или «Леворин», аллергическая – «Супрастин»,
- фурункулы – проводится местная терапия с применением антисептических растворов дважды в день до момента разрыва гнойника. Рекомендованы также компрессы с мазью «Ихтиол». В некоторых случаях образование приходится вскрывать в условиях стационара. Далее рану обрабатывают антисептиками и наносят мазь, например, «Вишневского». Обязательно прописывают поливитаминные комплексы для укрепления иммунитета.
К врачу стоит обратиться в том случае, если фурункул стал внушительных размеров, если наблюдается резкое ухудшение состояние, повышение температуры. Самое главное – не пытаться вскрыть его самостоятельно. Сделать это правильно и без риска нежелательных последствий сможет только специалист.
Что предлагает народная медицина
Чтобы ускорить созревание гнойника и заживление раны, эксперты рекомендуют в том числе средства народной медицины. Но использовать их лучше с разрешения врача. В противном случае самостоятельные попытки решить проблему легко могут привести к развитию опасных осложнений.
Так, эффективно вытягивают гнойный массы и способствуют прорыву новообразований пивные дрожжи, мед и печеный лук. Поскольку нередко появлению на губах гнойников предшествуют нарушения со стороны обменных процессов и ослабление защитных функций организма, в первую очередь следует позаботиться о восстановлении иммунитета. В пивных дрожжах содержатся такие полезные компоненты, как магний, цинк, кальций и железо – они помогают быстрее купировать патологический процесс и предотвратить его повторное появление. Принимать дрожжи следует перед едой, ориентировочно за 1 час до приема пищи, по 1 столовой ложке за раз. Воздержаться от этого метода следует людям с повышенной чувствительностью к перечисленным компонентам и с патологиями почек.

Применение средств народной медицины хорошо помогает в лечении
Из меда можно приготовить лечебную пасту. Для этого продукт следует смешать с мукой и небольшим количеством натертого хозяйственного мыла в равных пропорциях. В результате должна получиться субстанция, напоминающая пластилин. Небольшой шарик следует приложить к фурункулу как компресс, закрепить его на больном месте с помощью пластыря и оставить там на 3 часа. Другой проверенный способ, помогающий ускорить прорыв новообразования, основан на применении печеного лука. Необходимо запечь одну головку, после чего разрезать ее на небольшие кусочки, дождаться полного остывания, приложить к причинной области и зафиксировать пластырем. Процедуру рекомендуют проводить на ночь, оставляя компресс до утра.
Меры профилактики
Чтобы не допустить появление на губе белого гнойника или фурункула, нужно обеспечивать высокий уровень гигиены полости рта. Важно не только регулярно чистить зубы дважды в день, но также тщательно умываться и пользоваться подходящими косметическими средствами для ухода за кожей. К другим профилактическим рекомендациям эксперты относят следующие меры:
- стараться избегать травм кожных покровов, губ и слизистой,
- поддерживать иммунитет и вести здоровый образ жизни,
- больше двигаться и чаще бывать на свежем воздухе,
- стараться употреблять в пищу полезные продукты, больше овощей и фруктов,
- отказаться от сигарет и сократить количество употребляемого алкоголя,
- своевременно реагировать на любые признаки патологического процесса.
Если на губе появилась ранка или ссадина, нужно как можно скорее ее обработать антисептическим раствором. Если же новообразование уже начало формироваться и, судя по всем признакам, оно может разрастись до существенных размеров, лучше сразу обратиться к врачу и получить профессиональные рекомендации по части быстрого и эффективного лечения.
1 Барер Г. М. Терапевтическая стоматология: учебник: Часть 3. Заболевания слизистой оболочки полости рта, 2009.
Обратите внимание! Опубликованная статья носит информационный характер и предназначена для образовательных целей. Данную информацию нельзя использовать в качестве медицинских рекомендаций. Диагноз и методы лечения должен проводить Ваш лечащий врач! Не занимайтесь самолечением!
Здравствуйте! Скажите, по каким признакам можно определить, что на губах развивается герпес, чтобы быстро начать лечение?
Добрый день, Людмила. Обычно сразу появляется легкий зуд и ощущение жжения. Часто эти проявления не имеют четкой локализации в области губ, поэтому могу ощущаться на любом участке лица. После этого на губах возникают небольшие прозрачные пузырьки, которые постепенно увеличиваются в размерах – так патологический процесс переходит на следующую стадию своего развития. На этом этапе диагностировать болезнь уже не составит труда.
Какие могут быть осложнения, если не лечить герпес?
Добрый день, Игорь. Без своевременно начатого лечения вирус может распространиться дальше на слизистую и близлежащие кожные покровы. Другая опасность состоит в том, что герпес случайно можно занести на другие участки тела, например, в глаза. В такой ситуации возникает серьезный риск развития офтальмогерпеса – это опасная форма заболевания, способная привести к полной слепоте. Другой вариант развития событий – герпесная экзема на ладонях. Особую опасность представляет вирус для слизистых половых органов. Поэтому при появлении первых же признаков обострения болезни следует сразу же начать лечение.
Добавить комментарий Отменить ответ
Этот сайт использует Akismet для борьбы со спамом. Узнайте, как обрабатываются ваши данные комментариев.
Что такое язвенный стоматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Грачевой Юлии Александровны, стоматолога со стажем в 17 лет.
Над статьей доктора Грачевой Юлии Александровны работали литературный редактор Вера Васина , научный редактор Елена Страндстрем и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Язвенный стоматит — воспаление и нарушение поверхностного слоя слизистой оболочки полости рта с появлением язв. Болезненные язвы также могут образовываться и на языке. Немного реже возникают беловатые поражения слизистой, и совсем редко ротовая полость выглядит нормальной, но присутствует синдром жжения во рту .
Язвенный стоматит — это самая сложная форма стоматита. Его проявления в полости рта мешают приёму пищи, могут приводить к обезвоживанию и развитию вторичной инфекции, особенно это выражено у пациентов с иммунодефицитом.
Предрасполагающие факторы для развития язвенного стоматита:
- ослабление иммунной системы;
- курение, алкоголь;
- травмы ротовой полости;
- передача инфекции через грязную еду, игрушки, бытовые вещи, от животных;
- пища и вода плохого качества.
Часто причиной стоматитов становится аллергия или токсическая реакция на некоторые вещества, используемые в стоматологии — препараты для анестезии, пломбировочный материал, брекеты, протезы, ортодонтические пластинки.
Провоцирующими факторами также являются:
- воспалительные заболевания кишечника (язвенный колит, синдром Рейтера);
- болезни системы кровообращения (циклическая нейтропения, хроническая анемия);
- гормональные дисфункции;
- хронический иммунодефицит;
- травмы рта, возникающие, например, из-за плохо подобранных зубных протезов;
- аллергия;
- хронический стресс.
Стоматитам наиболее подвержены дети, распространённость в зависимости от возраста:
- дети 1—3 лет (31 % от общего числа детей, заболевших стоматитом);
- дети грудного возраста (26 %);
- дошкольного возраста (20 %);
- младшего школьного возраста (13 %);
- старшего школьного возраста (10 %).
Чаще всего стоматиты возникают в весенний период, на который приходится 38 % заболевших детей, что связано с ослаблениеи защитных сил организма в это время года. Затем следует зима — 26 %, осень — 25 % и лето — 11 % [17] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы язвенного стоматита
Виды язвенного стоматита:
- травматический;
- инфекционный;
- аллергический;
- хронический рецидивирующий афтозный стоматит.
Все эти формы обладают схожими симптомами: отёком, покраснением слизистой оболочки, наличием язвенных элементов. Расположение воспаления зависит от причины возникновения, например, язвы на боковой поверхности языка могут появляться при травмировании острым краем разрушенного зуба или съёмным зубным протезом.
Ещё одним симптомом язвенного стоматита являются везикулы (пузырьки). Они появляются в основном при инфекционном стоматите. Везикулы возникают на слизистой оболочке рта и коже лица (крыльях носа, щеках, верхней губе) и сохраняются 10-12 дней. Мелкие пузырьки быстро превращаются в эрозии с налётом. Воспаление может сопровождаться болями в суставах, мышцах, невралгией, головной болью и увеличением лимфатических узлов.
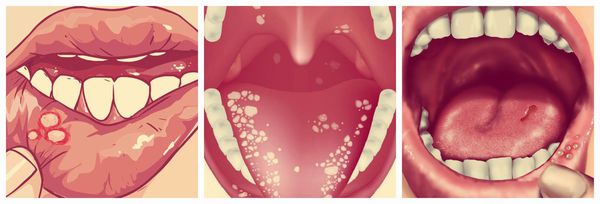
Другие симптомы язвенного стоматита — зуд, жжение и сухость во рту, а также боль при приёме пищи. На слизистой оболочке возникают отёк и покраснение, может наступить омертвение сосочков языка. Подобные симптомы чаще наблюдаются при аллергическом стоматите.
Патогенез язвенного стоматита
Механизмы развития стоматита до конца не изучены, но, вероятнее всего, заболевание вызвано реакцией иммунной системы на раздражители. Одна из самых распространённых теорий возникновения заболевания — инфекционно-аллергическая [18] . Согласно ей, стоматит возникает в результате повышенной чувствительности организма к различным аллергенам и микроорганизмам . Важное значение в развитии заболевания имеют аутоиммунные процессы — на слизистой оболочке полости рта обитают различные микроорганизмы, в ответ на их присутствие организм вырабатывает антитела, которые могут атаковать собственные клетки эпителия.
При первых симптомах стоматита под влиянием медиаторов воспаления происходит раздражение чувствительных нервных окончаний . При этом возникает аллергическая реакция немедленного типа с выделением биологически активных веществ, таких как гистамин, брадикинин, ацетилхолин и др. Это приводит к повреждению эпителия слизистой оболочки , расширению стенок сосудов, увеличению их проницаемости, что становится причиной отёка.
К развитию стоматита также могут приводить хронические инфекции желудочно-кишечного тракта и ЛОР-органов. Они способствуют повышению чувствительности к аллергенам и снижению сопротивляемости к микробам.
Хроническое течение и рецидивы могут быть связаны с обострением болезней внутренних органов. Рецидивы обусловлены развитием иммунопатологических реакций на фоне ослабления защитных сил организма.
Классификация и стадии развития язвенного стоматита
Выделяют:
- Травматический стоматит.
- Инфекционный стоматит:
- герпетический;
- везикулярный;
- язвенно-некротический стоматит Венсана.
- Аллергический стоматит.
- Хронический рецидивирующий афтозный стоматит.
- Стоматиты, вызванные интоксикацией солями тяжёлых металлов (свинца, ртути, висмута).
Травматические стоматиты возникают при повреждении слизистой оболочки зубным камнем, краем разрушенной коронки зуба, съёмным зубным протезом, неправильно расположенными зубами. При этом происходит воспаление дёсен, а в дальнейшем — образование язв.
Инфекционные стоматиты. К развитию герпетического стоматита приводит вирус простого герпеса первого типа. При поражении слизистой оболочки сперва появляется воспаление в виде пятна, которое затем превращается в пузырёк с прозрачным либо с мутным содержимым. После этого возникает язва — болезненный покрасневший участок слизистой. В дальнейшем язва превращается в афту — белесоватое внутри образование с покраснением по краям. Затем афта вновь переходит в пятно, и происходит заживление.
Везикулярный стоматит — острая форма инфекционного заболевания, вызванная везиловирусом. Инкубационный период составляет 2-6 дней, после чего пациент ощущает головную боль, дискомфорт при движениях глаз, общую мышечную слабость, озноб, появляется насморк, боль в горле, повышается температура тела. Больные часто жалуются на увеличение шейных лимфоузлов. При везикулярном стоматите на слизистой оболочке рта появляются пузырьки с красным контуром, наполненные жидкостью. Везикулы расположены на дёснах, губах, языке и внутренней поверхности щёк. Они чувствительны, поэтому приём пищи вызывает боль [10] [13] .
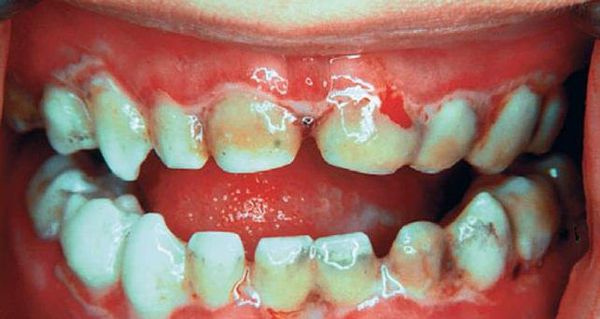
При язвенно-некротическом стоматите Венсана на десневых сосочках появляются поверхностные язвочки, покрытые беловатым налётом. В начале заболевания пациенты испытывают головную боль, общую слабость, у них повышается температура, возникает ломота в суставах. У больных кровоточат дёсны, во рту возникает ощущение жжения и сухости. Боль усиливается при малейшем прикосновении, из-за этого язык при разговоре малоподвижен. Приём пищи и чистка зубов практически невозможны. Усиливается выделение слюны, увеличиваются и становятся болезненными регионарные лимфатические узлы, появляется сильный гнилостный запах изо рта.
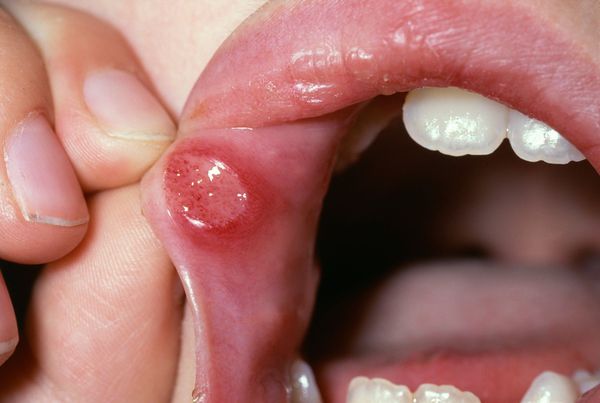
Для аллергического стоматита характерны покраснение и отёк дёсен. При пузырно-эрозивной форме появляется эрозия с беловатым налётом и крупный пузырь на слизистой оболочке твёрдого нёба, который впоследствии разрывается. Аллергический стоматит часто возникает при аллергии на лекарственные препараты. Самая тяжёлая его форма — язвенно-некротическая, при которой сперва появляются язвы, а в дальнейшем происходит отмирание тканей и образование рубцов на поверхности слизистой.
Хронический рецидивирующий афтозный стоматит. Выделяют три формы:
- Фибринозная форма (афта Микулича) — чаще заболевают девочки и женщины в возрасте от 10 до 30 лет. В полости рта появляются резко болезненные одиночные или множественные изъязвления (афты). Количество афт составляет от 1 до 100, в большинстве случаев — 1-6. Заживление происходит за 7-14 дней с образованием нежного рубца или без видимого рубцевания.
- Некротический периаденит (афта Сеттона) — стоматит начинается как глубокая язва, протекает длительно и волнообразно. Количество язв, как правило, от 2 до 10. При заболевании встречается "ползущая" язва, для которой характерны заживление на одном полюсе и рост на другом. Размер язв — от 1 см до значительного поражения участков слизистой оболочки. При заживлении образуется деформирующий рубец.
- Герпетиформный афтозный стоматит — множественные мелкие неглубокие афты, резко болезненные с частыми рецидивами и кратковременными ремиссиями в течение 1-3 лет. Заболевание начинается с небольших эрозий размером 1-2 мм, которые затем увеличиваются и сливаются в обширные эрозивные поверхности. Изъязвления могут поражать любые участки полости рта.
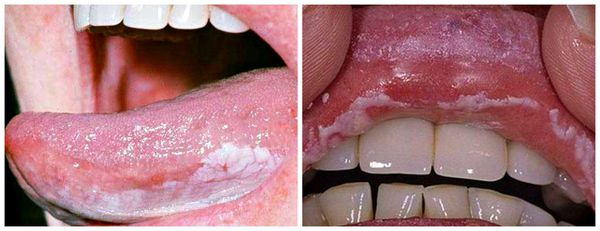
Осложнения язвенного стоматита
Длительное воздействие слабого раздражителя, например зубного протеза, приводит к разрастанию участков слизистой оболочки щёк, губ, нёба. Вследствие этого может развиться лейкоплакия — заболевание, поражающее слизистую оболочку и приводящее к её визуальным и структурным изменениям. На начальных стадиях болезнь проявляется ороговением и покрытием белесым налетом слизистой нёба, дёсен, языка, внутренней стороны щёк. В дальнейшем возможно образование злокачественной опухоли.
При язвенном стоматите нередко кровоточат дёсны, в отдельных случаях могут выпадать зубы. Также при заболевании снижается иммунитет, из-за чего организм более подвержен инфекциям. Речь больного становится осипшей или хриплой, что чревато возникновением ларингита — болезни горла и связок.
Диагностика язвенного стоматита
На приёме врач расспросит пациента , как давно проявились первые симптомы заболевания, какова их интенсивность, возникали ли подобные случаи ранее. Также доктору необходимо знать о сопутствующих и перенесённых заболеваниях и аллергологическом статусе.
При осмотре ротовой полости стоматолог обратит внимание на зубные отложения, наличие острых краёв коронок зубов, на состояние ортопедических конструкций, патологическую стираемость зубов.
В ряде случаев потребуется лабораторная диагностика. Для этого из полости рта берётся мазок, который поможет выявить возбудителя и подобрать лекарственные препараты.
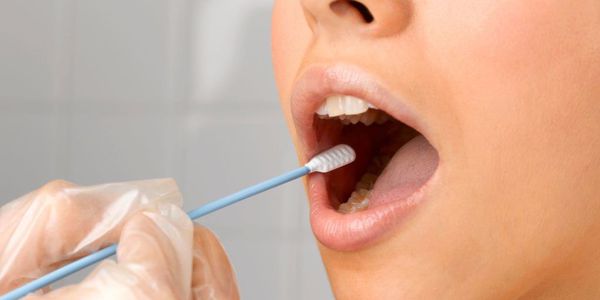
При аллергическом стоматите дополнительная диагностика может включать биохимический анализ слюны с выявлением активности ферментов. Также может потребоваться определение болевой чувствительности слизистой оболочки и гигиеническая оценка протезов.
Дифференциальную диагностику проводят с трофической язвой, с изъязвлённой опухолью, туберкулёзной и сифилитической язвами, стоматитом Венсана.
Инфекционный стоматит дифференцируют с другими вирусными заболеваниями (везикулярным стоматитом, ящуром и др.), а также с аллергическим стоматитом. Пузырно-эрозивные поражения при аллергическом стоматите слизистой оболочки рта следует отличить от пузырчатки, многоформной экссудативной эритемы, герпетического стоматита.
Лечение язвенного стоматита
Основная цель терапии состоит в том, чтобы уменьшить боль и ускорить заживление. Прежде всего необходимо устранить раздражители, которые причиняют дискомфорт пациенту. Далее следует уменьшить симптомы настолько, насколько это возможно.
Для лечения стоматита назначают полоскания растворами фурацилина, мирамистина, хлоргексидина, перекисью водорода. Полоскания уменьшат боль и зуд, очистят ротовую полость от остатков пищи, которые травмируют повреждённые участки.
При сильной боли назначают аппликации с обезболивающими средствами — "Камистадом", "Лидокаин асептом". Лечение различных форм стоматитов будет отличаться.
Инфекционный стоматит. При лечении в первую очередь необходимо понять, вследствие какой проблемы с иммунитетом возникло это состояние, и укрепить защитные силы организма. Для этого внутримышечно вводят "Продигиозан", полость рта обрабатывают антисептиками, протеолитическими ферментами, назначают УФ-терапию [11] .
Везикулярный стоматит. Для уменьшения симптомов будут полезны полноценный отдых, обильное питьё, приём жаропонижающих препаратов. Также слизистую оболочку рта обрабатывают антисептиками ("Супрастин", "Гексэтидин", "Пипольфен") и применяют противовирусные мази — риодоксоловую и теброфеновую. Часто назначают антигерпетические препараты — "Фамцикловир", "Ацикловир", "Валацикловир". Если придерживаться рекомендаций врача, то симптомы заболевания быстро уходят, и больной выздоравливает.
Язвенно-некротический стоматит Венсана. При лечении тщательно удаляют зубные отложения, обрабатывают слизистую оболочку полости рта антисептиками и назначают приём поливитаминов (например, "Компливита").
Аллергический стоматит. Лечение заключается в устранении причины аллергии и приёме внутрь антигистаминных препаратов. В тяжёлых случаях аллергического стоматита вводят внутривенно раствор тиосульфата натрия. При лечении в стационаре назначают капельное вливание гемодеза, изотонического раствора хлорида натрия, полиглюкина, а также приём кортикостероидов.
Хронический рецидивирующий афтозный стоматит. При местном лечении устраняют травматические факторы, полоскают рот тетрациклином (250 мг на 5 мл воды 4 раза в день в течение 5-7 дней), делают аппликации с кортикостероидами и антибиотиками, назначают обезболивающие. При глубоких язвах применяют протеолитические ферменты.
Общее лечение включает приём препаратов:
-
, рифампицин (две капсулы дважды в сутки); (по одной таблетке дважды в сутки в течение 20 дней); (10 мл 30 % раствора внутривенно один раз в сутки или 1,5-3 г внутрь);
- "Продигиозан" (начинают с 15 мкг один раз в пять дней и увеличивают дозу до 100 мкг); (50 мг три раза в сутки два дня подряд в неделю или 150 мг однократно);
- "Делагил" (по одной таблетке один раз в день);
- "Колхицин" (по одной таблетке дважды в день в течение двух месяцев);
- "Аевит" (1 мл один раз в день внутримышечно в течение 20 дней);
- "Гистаглобулин" (2 мл подкожно один раз в три дня) [11] .
Стоматиты при интоксикациях солями тяжёлых металлов и химическими растворами. Если на слизистую попало химическое вещество, необходимо сразу смыть его нейтрализующим раствором. Дальнейшее лечение пациентов с химическими ожогами проводится обезболивающими и антисептическими средствами и препаратами, ускоряющими восстановление эпителия. Также важна высококалорийная диета. При обширных рубцах показано оперативное вмешательство [15] .
Прогноз. Профилактика
При своевременном обращении к врачу и адекватном лечении прогноз благоприятный [12] . Тяжелее всего поддаётся терапии хронический рецидивирующий афтозный стоматит. Для профилактики рецидивов следует:
- исключить контакты с провоцирующими факторами;
- придерживаться диеты;
- соблюдать гигиену полости рта;
- своевременно лечить инфекции;
- отказаться от вредных привычек [7][12] .
Для предпреждения стоматита важно следить за состоянием зубов: регулярно посещать стоматолога, вовремя лечить кариес, снимать зубные отложения.
Абсцесс полости рта – острое воспалительное заболевание ротовой полости, которое характеризуется очаговым скоплением гноя в тканях. При абсцессе полости рта наблюдается ограниченное уплотнение и набухание слизистой оболочки, болезненное при прикосновении, которое сопровождается ухудшением общего самочувствия и повышением температуры тела. Диагностируется абсцесс полости рта врачом-стоматологом во время осмотра на основании оценки состояния тканей. Лечение абсцесса полости рта включает в себя хирургическую операцию – вскрытие гнойника, а также проведение медикаментозной противовоспалительной терапии.
МКБ-10
Общие сведения
Абсцесс полости рта представляет собой локальное гнойное воспаление тканей десны, языка, нёба или щеки. Это заболевание входит в число наиболее распространенных проблем хирургической стоматологии и проявляется вне зависимости от возраста и пола пациента. Чаще всего абсцесс полости рта возникает в результате осложненной зубочелюстной патологии, но его развитие также возможно вследствие нарушения целостности слизистой оболочки или при общих инфекционных болезнях.
В случае отсутствия своевременной и правильной терапии абсцесс полости рта может перетекать в хроническую форму, а также вызывать тяжелые осложнения, такие как флегмона и сепсис. Поэтому заниматься самолечением при абсцессе полости рта категорически запрещено. Чтобы не допустить последствий необходимо при первых симптомах заболевания срочно обратиться к специалисту.
Причины
Наиболее часто абсцесс полости рта возникает как осложнение стоматологических патологий, например, пародонтита или запущенного пародонтоза. Эти заболевания характеризуются разрушением зубодесневых соединений и образованием так называемых пародонтальных карманов, в которых происходит интенсивное размножение патогенных микроорганизмов, вызывающих воспалительный процесс.
Абсцесс полости рта может формироваться в результате занесения инфекции в ранку при нарушении целостности слизистой оболочки, например, иглой шприца при анестезии или в случае механической травмы. Причиной, провоцирующей развитие патологии, могут служить фурункулы в области лица, стрептококковые и стафилококковые ангины. Замечено, что абсцессы полости рта нередко возникают на фоне гриппа или других общих инфекционных болезней, ослабляющих иммунитет.
В большинстве случаев абсцесс полости рта бывает вызван инфекцией включающей более 3-5 микроорганизмов. Наиболее частыми этиологическими агентами выступают стафилококки, стрептококки и грамотрицательная анаэробная флора (Eikenella corrodens, Porphyromonas gingivalis, Enterobacteriaceae spp. и др.).
Классификация
В зависимости от локализации различают несколько видов абсцессов полости рта:
- Абсцесс десны появляется рядом с определенным зубом. Это наиболее распространенная разновидность абсцесса. При отсутствии правильного лечения может перетекать в разлитое воспаление или в хроническую форму, которая характеризуется периодическими обострениями, истечением гноя из образовавшегося свища, дурным запахом из ротовой полости и интоксикацией организма.
- Абсцесс дна полости рта располагается под языком, вызывает сильную боль во время разговора и приема пищи. При самопроизвольном вскрытии затекание гноя может вызывать вторичные очаги воспаления в области глотки и шеи.
- Абсцесс нёба чаще всего возникает вследствие периодонтита зубов верхней челюсти. Грозит переходом инфекции на соседние ткани нёба и перитонзиллярной области, а также развитием остеомиелита нёбной пластинки.
- Абсцесс щеки в зависимости от глубины поражения может локализоваться как внутри - на стороне слизистой оболочки, так и выходить на внешнюю поверхность щеки. Абсцесс данной локализации крайне опасен ввиду возможного распространения на близлежащие ткани лица.
- Абсцесс языка характеризуется распуханием языка, затруднением приема пищи, разговора и даже дыхания. Такой вид абсцесса является самым опасным, при развитии первых симптомов необходима срочная госпитализация.
Симптомы абсцесса
Формирование абсцесса полости рта, как правило, происходит довольно быстро. Вначале могут появляться болевые ощущения, напоминающие симптомы периодонтита – боль локализуется в области конкретного зуба и усиливается при надкусывании. Вскоре после этого в месте развития патологического процесса возникает болезненная и плотная на ощупь припухлость. Внешне она представляет собой округлое образование на десне, которое в некоторых случаях может достигать величины грецкого ореха.
Абсцесс языка развивается стремительно – в толще органа появляется быстро нарастающая боль, он быстро увеличивается в объеме; пациент испытывает затруднения с процессами жевания и глотания, а в тяжелых случаях возникает удушье. При локализации воспаления под слизистой мягких тканей полости рта, а также ближе к поверхности кожи (лица или подчелюстной области), при осмотре можно наблюдать покраснение и опухоль в месте очага инфекции.
Любой абсцесс полости рта, как правило, протекает на фоне ухудшения общего самочувствия, повышения температуры тела, нарушений сна и аппетита. Прогрессирование патологии может приводить к прорыву гнойника. Выход гноя приносит пациенту значительное облегчение: уменьшается боль, спадает опухоль, снижается температура, улучшается общее самочувствие, однако это не должно являться поводом для успокоения из-за возможного развития осложнений.
Осложнения
Воспалительный процесс может продолжаться, перетекать в хроническую форму и распространяться на близлежащие ткани. Абсцесс полости рта грозит многими тяжелыми последствиями, например, потерей одного или нескольких зубов, развитием флегмоны и сепсиса. Для того чтобы избежать осложнений, необходимо как можно скорее обратиться к врачу, который назначит правильное лечение.
Диагностика
Абсцесс полости рта диагностируется специалистом на основании визуальной оценки состояния слизистой оболочки во время стоматологического осмотра. Совершенно недопустимо ожидание самопроизвольного вскрытия абсцесса полости рта или самостоятельное применение антибактериальных средств. Для облегчения симптомов до обращения к доктору можно использовать обезболивающие препараты и полоскать ротовую полость теплыми растворами антисептиков.
Лечение абсцесса полости рта
Лечится абсцесс полости рта исключительно путем хирургического вмешательства. В целях устранения очага инфекции и недопущения распространения воспалительного процесса хирургом-стоматологом производится вскрытие гнойника, дренирование и антисептическая обработка полости. Наложение швов после такой операции обычно не требуется, так как размер надреза невелик.
После удаления гноя, как правило, у пациента наблюдается улучшение самочувствия, боль стихает, спадает опухоль, восстанавливаются нормальные очертания лица, но если абсцесс полости рта успел развиться значительно, то окончательное выздоровление может несколько затянуться.
В послеоперационном периоде назначаются антибиотики, антигистаминные средства, иммуностимуляторы и витаминно-минеральные комплексы. В некоторых случаях для скорейшего излечения используются физиотерапевтические процедуры, например, флюктуоризация или УВЧ-терапия. Также после операции рекомендуется избегать твердой пищи и придерживаться полноценного питания.
Прогноз и профилактика
В целом успешность лечения абсцессов полости рта зависит от своевременности обращения к врачу и общего состояния организма пациента. Очень важно начать лечебные мероприятия как можно раньше - в этом случае прогноз, как правило, благоприятный. Если хирургическая операция проведена вовремя и отсутствуют осложнения, абсцесс полости рта полностью излечивается в течение 1–2 недель.
Для профилактики абсцесса полости рта необходимо соблюдать правила гигиены, избегать травм слизистой оболочки, а также при наличии заболеваний пародонта своевременно проводить их лечение.

При абсцессе наблюдается локальное набухание и уплотнение слизистой оболочки, что вызывает болевые ощущения при прикосновении и сопровождается повышением температуры, ухудшением состояния организма. Данное заболевание диагностируется стоматологом на основании состояния тканей во время зрительного осмотра и предполагает оперативное вмешательство, которое заключается во вскрытии гнойника и проведении противовоспалительной медикаментозной терапии.
Абсцесс ротовой полости представляет собой гнойное воспаление мягкой ткани десны, неба, языка или щек. Это заболевание находится среди самых распространенных патологий в хирургической стоматологии и возникает независимо от пола и возраста пациента.
Чаще всего данная патология образуется впоследствии осложнений зубочелюстной болезни, общих инфекционных проявлений и нарушения цельности слизистой оболочки. Если своевременно и правильно не вылечить абсцесс, он может перейти в перманентную форму и вызвать нежелательные осложнения (сепсис, флегмона), потому при данном заболевании заниматься самолечением категорично запрещено и при первых же возникших признаках необходимо обратиться за рекомендациями к специалисту.
Классификация абсцесса полости рта
Основу классификации абсцессов составляет их локализация в полости рта, поэтому выделяют такие виды образования данной патологии:
- Абсцесс десны: считается самой распространенной разновидностью абсцесса, образуется возле определенного зуба. При отсутствии надлежащего лечения, данная патология может перейти в хроническую форму или развитое воспаление, для которого характерно периодическое истечение гноя из сформировавшегося свища, обострение, неприятный запах из полости рта и интоксикация всего организма;
- Абсцесс дна ротовой полости: локализуется под языком, тем самым вызывая дискомфорт и сильную боль во время разговора и принятия пищи. В случае прорывания или самостоятельного вскрытия очага поражения, вытекание гноя может спровоцировать повторный очаг воспаления в области шеи и глотки;
- Абсцесс неба: образуется в результате недолеченного или перенесенного периодонтита зубного ряда верхней челюсти. Он может осложниться и распространиться на перитонзиллярную область и соседние ткани неба, тем самым вызвать образование остеомиелита небной пластины;
- Абсцесс щеки: учитывая глубину травмирования слизистой оболочки, данная патология может находиться как внутри, так и снаружи, выходя на поверхность щеки. Такая локализация абсцесса крайне опасна, поскольку существует вероятность распространения болезни на рядом находящиеся ткани лица;
- Абсцесс языка: основными показателями болезни будут распухание языка, затруднения при приеме пищи, разговоре и даже дыхании. Данный вид абсцесса ротовой полости, по мнению специалистов, считается самым опасным, поэтому при образовании первых признаков необходимо незамедлительно обратиться к врачу.
Прогноз и профилактика абсцесса полости рта
Успешность лечения абсцессов ротовой полости обусловлена своевременным обращением к врачу, а также общим состоянием и особенностями организма. В случае своевременного начала лечебных мероприятий, прогноз будет благоприятным. Отсутствие осложнений, стабильная иммунная система организма пациента, а также качественно и вовремя проведенная операция дают возможность излечить абсцесс полости рта за несколько недель.
В качестве профилактических действий необходимо соблюдать такие рекомендации:
- осуществление качественной и систематической гигиены полости рта;
- избегание травмирования слизистой оболочки;
- своевременная терапия кариеса, заболеваний тканей пародонта и десен;
- регулярное посещение стоматолога для профилактического осмотра.
Причины абсцесса ротовой полости
- Чаще всего абсцесс ротовой полости возникает по причине осложнений стоматологических патологий, таких как запущенный пародонтоз и пародонтит. Эти патологии характеризуются поражением зубодесневых соединений и формированием карманов пародонта, в которых интенсивно увеличивается количество патогенных микроорганизмов, что вызывает воспаление десневых тканей.
- Развитие абсцесса ротовой полости может быть спровоцировано занесением инфекции в поврежденный участок мягкой ткани при нарушенной целостности слизистой оболочки (механическая травма, анестезия, игла шприца).
- Также причиной, что вызывает развитие болезни, могут служить стафилококковые и стрептококковые ангины, фурункулы в зоне лица.
- Было замечено, что данная патология может появиться на фоне гриппа или инфекционных общих заболеваний, что ослабляют иммунную систему человека.
- Во многих случаях абсцесс ротовой полости может быть спровоцирован инфекцией, которая состоит из трех и более микроорганизмов, этиологическими агентами которых выступают грамотрицательная анаэробная флора, стрептококки и стафилококки.
Симптомы абсцесса ротовой полости
Образование абсцесса происходит относительно быстро. Изначально могут возникать болевые ощущения, что схожи с признаками периодонтита, когда боль сосредоточена в области одного зуба и понемногу усиливается, после чего на этом месте образуется плотная на ощупь и болезненная припухлость. Внешне она выглядит как круглое новообразование на десне, достигая иногда размеров грецкого ореха.
Абсцесс языка характеризуется нарастающей болью в толще органа, он стремительно увеличивается в объеме. Данная патология сопровождается такими признаками, как затруднение глотания и жевания, а также возможно появление удушья. Если воспаление находится ближе к кожной поверхности и под слизистой мягких тканей, опухоль и покраснение на месте очага можно наблюдать при физикальном осмотре.
Любой абсцесс ротовой полости сопровождается ухудшением общего состояния организма, расстройством сна и аппетита, а также повышенной температурой тела. Прогрессирование абсцесса сопровождается прорывом гнойника, это приносит пациенту определенное облегчение и проявляется в снижении температуры, болевых ощущений, уменьшении припухлости, а также улучшении общего состояния организма. Однако это не должно стать предлогом для прекращения лечения. Даже в этом случае процесс воспаления может продолжаться, распространяться на соседние ткани, переходить в перманентную форму, а также приводить к таким тяжелым последствиям, как утрата зубов, образование сепсиса и флегмоны.
Диагностика абсцесса ротовой полости
Абсцесс полости рта диагностируется специалистом на основе зрительной оценки состояния слизистой оболочки при стоматологическом осмотре. Самопроизвольное вскрытие или использование антибактериальных средств пациентом совершенно недопустимо, поскольку это может только ухудшить состояние и усложнить протекание заболевания.
При первых признаках патологии необходимо обратиться к врачу и желательно до вскрытия очага воспаления. Единственное, что можно делать пациенту до консультации специалиста — это полоскать ротовую полость раствором антисептиков и принять обезболивающие препараты, а также для снятия отека допустимо установить холодный компресс на пораженную внешнюю поверхность.
Лечение абсцесса полости рта
Лечение абсцесса проводится хирургическим путем. Для ликвидации очага инфекции и предотвращения распространения процесса воспаления стоматологом-хирургом проводятся такие поэтапные манипуляции:
- вскрытие гнойника;
- дренирование очага воспаления;
- антисептическое очищение полости.
Поскольку размер надреза небольшой, наложение швов после операции не требуется. После устранения гноя, у пациента значительно улучшается самочувствие и восстанавливаются очертания лица, однако в случае распространенного абсцесса процесс выздоровления может замедлиться.
После проведения операции, больному назначается прием антигистаминных средств, антибиотиков, иммуностимуляторов и минерально-витаминного комплекса, а также допустимо проведение физиотерапевтических процедур (УВЧ-терапия и флюктуоризация). После лечения пациенту рекомендуется исключить употребление твердой пищи и соблюдение полноценного питания.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:

