Остаются ли шрамы после рваных ран
Обновлено: 06.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Шрамы, или рубцы: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Шрам, или рубец – это видимое, пальпируемое изменение кожи, образовавшееся после заживления ран и представляющее собой грубую соединительную ткань, в которой отсутствуют волосяные фолликулы и потовые железы.
Рубец проходит несколько стадий формирования.
1-я стадия – воспаление и эпителизация. Ее продолжительность составляет от недели до 10 дней - края раны сближаются за счет образования грануляционной ткани.
Если в этот период не произошло инфицирования или повторного травмирования раны, а также если повреждение кожи не было слишком глубоким, то на месте травмы появится еле заметный шрам.
2-я стадия – формирование «молодого» рубца. Она может длиться до месяца с момента травмы. «Молодой» рубец имеет ярко-розовый цвет и легко растягивается. Начинают образовываться новые коллагеновые и эластиновые волокна.
3-я стадия – формирование «зрелого» рубца. Ее продолжительность – до трех месяцев. В это время волокна коллагена и эластина организуются в пучки, кровоснабжение рубца снижается и он становится менее ярким.
4-я стадия – окончательное созревание рубца, которое происходит примерно через год после получения травмы. Рубец становится плотным и бледным (по сравнению с окружающей кожей) – это объясняется избыточным натяжением коллагеновых волокон и очень малым количеством кровеносных сосудов в зоне рубца.
Разновидности шрамов (рубцов)
Деление рубцов происходит по признаку их соответствия уровню поверхности кожи.
Нормотрофические рубцы расположены вровень с поверхностью окружающей их кожи. Они, как правило, белесые, плоские и не выходят за края повреждения.
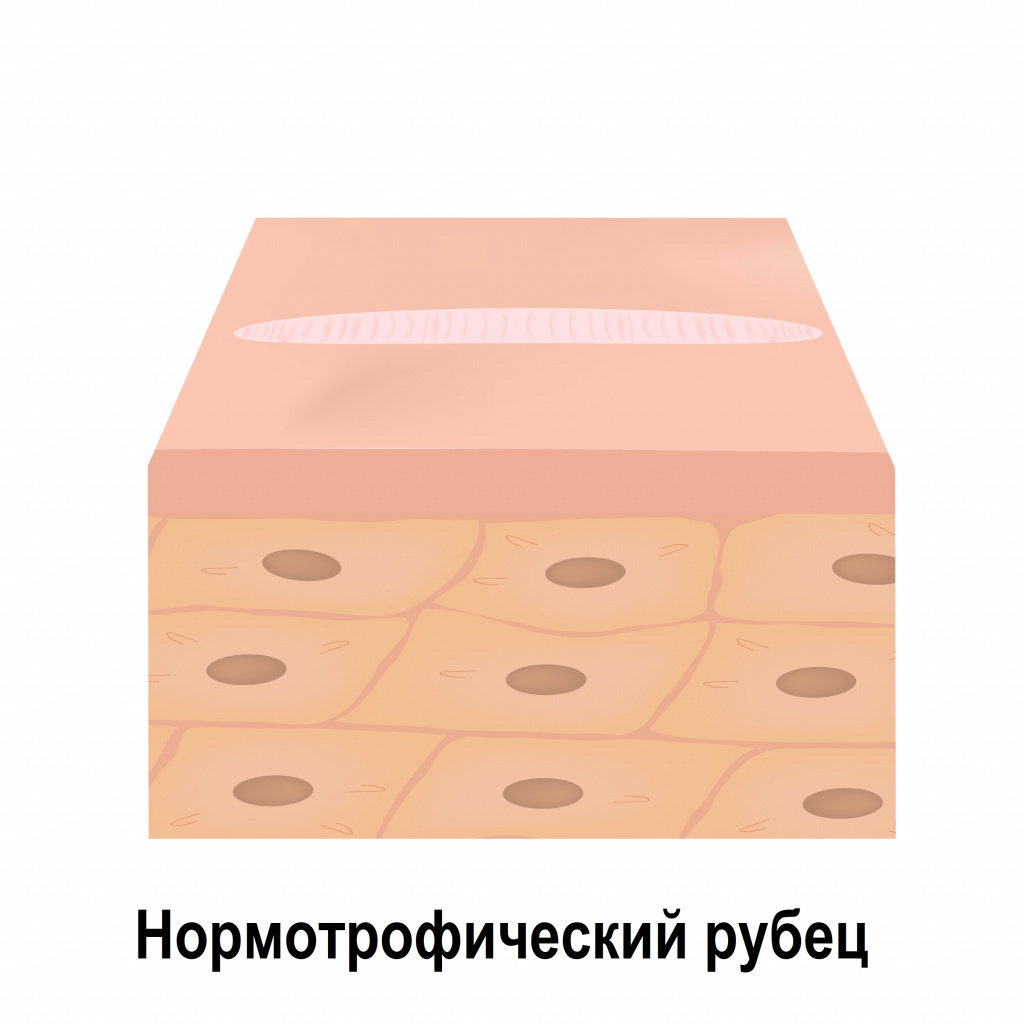
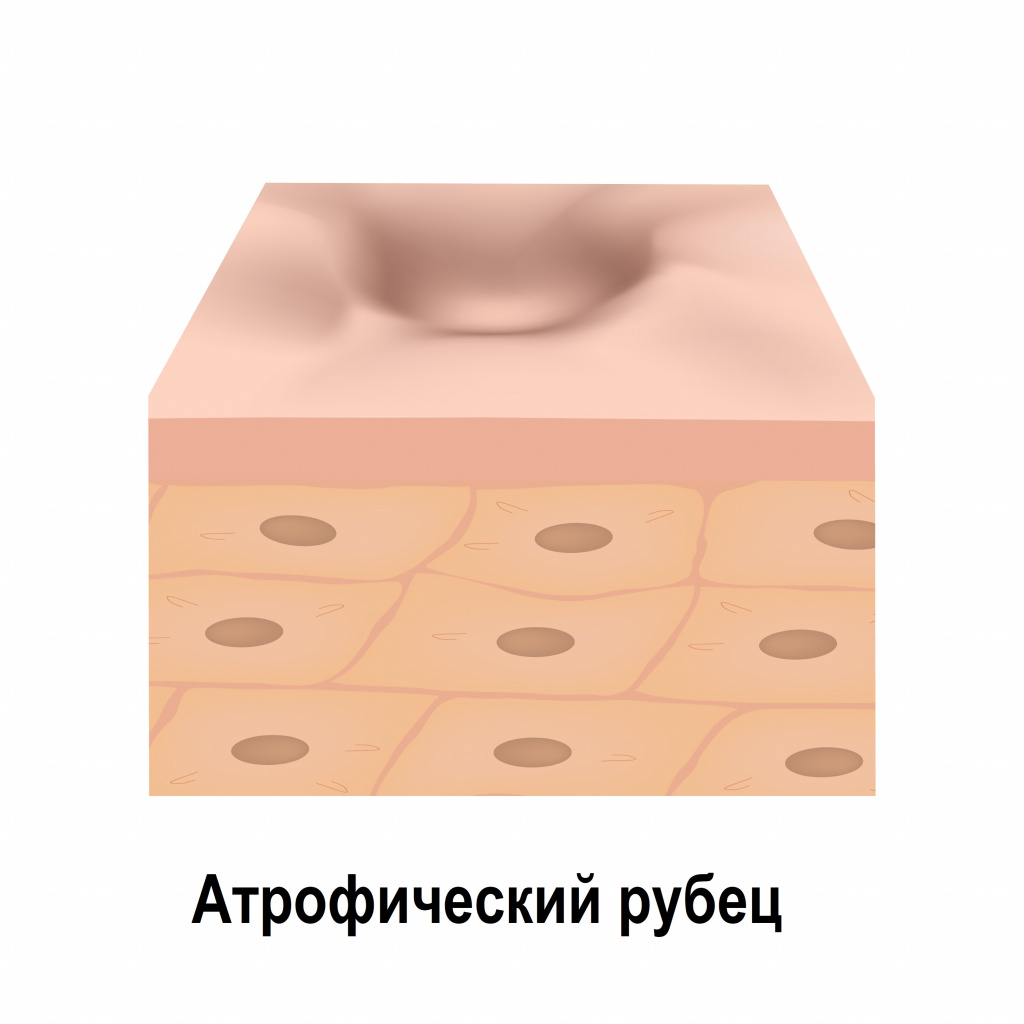
Атрофические рубцы расположены ниже уровня окружающей здоровой кожи, что объясняется недостатком в них коллагеновых и эластиновых волокон. К таким рубцовым изменениям относятся, например, стрии (растяжки), последствия ветряной оспы и рубцы постакне.
Гипертрофические рубцы выступают над поверхностью кожи, но не выходят за границы раны. Их цвет совпадает с цветом окружающей кожи или немного розовее. К гипертрофическим рубцам относятся и келоиды - рубцы, склонные к постоянному росту, который сопровождается зудом, болезненностью и жжением. Они сильно возвышаются над поверхностью кожи, выходят за границы раны, могут быть красными, бордовыми или синюшными, что объясняется их богатым кровоснабжением.
Возможные причины появления шрамов
Шрамы могут остаться на коже после любой травмы, проникающей в дермальный слой, – гнойного воспаления, глубокого разреза (в том числе после хирургического вмешательства), термического или химического ожога, воздействия радиации.
Рубцовые изменения кожи формируются после некоторых заболеваниях кожи и подкожной жировой клетчатки, например, после акне и демодекоза.
Особую группу составляют пациенты с дисплазией соединительной ткани. Патологическое рубцевания в виде гипертрофических и келоидных рубцов, стрий, широких атрофических рубцов по типу «папиросной бумаги» объясняется у них особенностью коллагенообразования.
К каким врачам обращаться при появлении шрама
Коррекцией рубцовых деформаций кожи занимаются дерматокосметологи, лазеротерапевты и хирурги.
Диагностика и обследования при появлении рубцов
Для выбора тактики лечения врач проводит осмотр рубцовой ткани, выясняет «возраст» шрама и обстоятельства, при которых была получена травма - резаные раны заживают более гладко, размозженные, рубленные и рваные заживают с худшим прогнозом.
Инструментальная диагностика требуется в тех случаях, когда необходимо определить состояние подлежащих тканей.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.

Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!
Рваная рана – это повреждение кожи или слизистой оболочки, образующееся в результате воздействия, превышающего способность тканей к растяжению. Причиной возникновения является контакт с твердым тупым предметом, «зацепляющимся» за кожу и мягкие ткани. Рваная рана имеет неровные края, часто наблюдаются значительные отслойки и скальпирование кожи. Сопровождается кровотечением, возможно повреждение мышц, нервов и сосудов. Диагноз выставляется с учетом анамнеза и клинической картины. Лечение хирургическое.
МКБ-10
Общие сведения
Рваная рана – нарушение целостности кожи, слизистых оболочек и мягких тканей, возникшее в результате разрыва под действием твердого предмета. В большинстве случаев располагается в пределах кожи и подкожной клетчатки. Иногда наблюдается повреждение мышц, сосудов и нервов. Нарушение целостности внутренних органов встречается чрезвычайно редко. Рваная рана может быть изолированной травмой или сочетаться с другими повреждениями: переломами костей конечностей, переломом позвоночника, повреждением грудной клетки, ЧМТ, переломом таза, повреждением почки, разрывом мочевого пузыря и тупой травмой живота. Лечение свежих рваных ран осуществляют травматологи, инфицированных – хирурги.

Причины
Рваная рана может образовываться при несчастных случаях в быту, автодорожных происшествиях, криминальных инцидентах, падениях с высоты и промышленных катастрофах. У дачников, как правило, возникает при неосторожной работе с садовыми инструментами. Часто страдают велосипедисты, мотоциклисты, охотники, рыбаки и работники тяжелого физического труда. Нередко наблюдается у детей, особенно – в летнее время.
Патогенез
Отличительными особенностями рваных ран являются лоскутные края неправильной формы, значительное повреждение тканей в стенках раневого канала, отслоения тканей, участки скальпирования кожи. Возможно образование дефекта тканей вследствие их полного отрыва. Глубина раневого канала, как правило, незначительная, при этом область поражения может достигать больших размеров в длину и ширину. Кровотечение меньше, чем при резаных ранах. Ткани нередко обильно загрязнены, чему способствует механизм травмы: повреждение грязным садовым инструментом, падение с велосипеда или мотоцикла на асфальт или гравий, падение на куски угля при работе в шахте и т. д.
Разновидностями рваных ран являются размозженные, ушибленные и скальпированные повреждения. При размозженных и ушибленных ранах наблюдается обширное разрушение и некроз тканей. Для скальпированных ран характерен частичный или полный отрыв кожи от подлежащих тканей без ее существенного разрушения. Скальпированные повреждения волосистой части головы могут возникать при попадании волос в движущиеся механизмы, скальпированные раны нижних и верхних конечностей – при попадании под колеса автомобильного транспорта или во вращающиеся механизмы. При травмах, обусловленных контактом с движущимися механизмами, также могут возникать открытые переломы и травматические ампутации.
Из-за большой зоны повреждения и некроза тканей рваные раны хуже заживают и чаще нагнаиваются в сравнении с резаными. Характерно заживление вторичным натяжением или под струпом. Заживление первичным натяжением возможно в благоприятных обстоятельствах: при небольшом объеме повреждения, относительно малой площади некроза, отсутствии грубых дефектов кожи и мягких тканей, незначительной микробной загрязненности и хорошем состоянии иммунной системы.
Инфекция в рваных ранах развивается быстрее, чем в колотых или резаных. Первые признаки инфицирования (отек, гиперемия краев, сукровичное или слизистое отделяемое) могут выявляться уже через несколько часов после травмы, тогда как в резаных ранах инфекция обычно развивается примерно через сутки с момента повреждения. Это обуславливает необходимость раннего обращения за медицинской помощью и еще больше ухудшает прогноз.
Раневой процесс протекает в три стадии. На стадии воспаления некротизированные ткани разрушаются и удаляются из раны вместе с гноем. Вначале окружающие ткани отекают, просвет канала сужается или исчезает, а сгустки крови и омертвевшие участки «выдавливаются» наружу. Затем воспаление приобретает характер гнойного. Оставшиеся мертвые ткани расплавляются. Вокруг зоны повреждения образуется демаркационный вал, отделяющий некротические ткани от здоровых.
После полного очищения начинается фаза регенерации (восстановления), в ходе которой на стенках канала образуется грануляционная ткань. Грануляции постепенно заполняют весь дефект и становятся более плотными. Затем наступает фаза эпителизации, завершающаяся формированием рубца. При обширных дефектах мягких тканей самостоятельное заживление становится невозможным, приходится закрывать грануляции при помощи кожной пластики. Продолжительность каждой фазы заживления зависит от размера повреждения, степени бактериального загрязнения, количества некротизированных тканей, наличия других травматических повреждений и соматических заболеваний и т. д.
Симптомы рваной раны
При повреждении возникает боль. Степень нарушения функции зависит от размера, локализации и особенностей раны. При внешнем осмотре обнаруживается дефект неправильной формы с неровными, часто раздавленными краями. На дне дефекта видна жировая клетчатка, реже – мышцы и обрывки сухожилий. Возможно обильное загрязнение землей, гравием, углем и другими компонентами, контактировавшими с тканями в момент травмы. Иногда в ране видны кусочки одежды, металла, дерева и т. д.
В некоторых случаях образуются большие скальпированные кожные лоскуты (кожа свисает с края раны), наблюдается отслойка, полное раздавливание или отрыв отдельных участков. Вокруг рваной раны часто образуются кровоизлияния и гематомы. Кровотечение, как правило, капиллярное или смешанное, незначительное из-за раздавливания тканей. При повреждении крупных сосудов кровотечение обильное, кровь может изливаться не только наружу, но и в область отслойки.
При повреждении сухожилий выявляется выпадение функции соответствующих пальцев. При сдавлении или (реже) нарушении целостности нервов отмечаются расстройства чувствительности и движений. При открытых переломах обнаруживается деформация и патологическая подвижность, в ране иногда видны костные отломки. Особенно тяжелая картина наблюдается при травматических ампутациях: дистальная часть оторванного сегмента имеет неровные края со свисающими кусками кожи, торчащими фрагментами костей, мышц и сухожилий.
Общее состояние пациента зависит от характера рваной раны. При небольших травмах состояние остается удовлетворительным, при обширных повреждениях возможно развитие травматического шока, обусловленного как кровопотерей, так и связанным с травмой нервно-психическим стрессом, а также сильной болью, возникшей при повреждении значительных участков кожи. Характерно возбуждение, сменяющееся вялостью и апатией. Вначале больной тревожен, испуган, иногда агрессивен, плачет, кричит, жалуется на боль. Зрачки расширены, наблюдается тахикардия, учащенное дыхание, липкий пот, тремор и подергивания мышц. Затем пациент становится заторможенным, сонливым, безразличным. Кожа бледная, губы с синюшным оттенком, при сохранении тахикардии отмечается падение АД. В тяжелых случаях возможна потеря сознания.
Диагностика
Диагноз устанавливается в ходе консультации травматолога при обращении в травмпункт или приемный покой стационара. При определении вида травмы учитывается анамнез и внешний вид раны. При подозрении на повреждение сосуда требуется осмотр сосудистого хирурга, при признаках выпадения функции нерва - консультация нейрохирурга.
Лечение рваной раны
Пациентов с обширными свежими рваными ранами госпитализируют в отделение травматологии и ортопедии. При травматическом шоке проводят противошоковые мероприятия. Тактику лечения выбирают с учетом особенностей повреждения. Если это возможно, проводят ПХО под местной анестезией или общим наркозом, если невозможно – промывают и накладывают повязки с фурацилином. Скальпированные участки кожи сшивают, предварительно нанеся перфорационные отверстия для лучшего оттока жидкости. При значительном натяжении краев по бокам выполняют послабляющие разрезы. Рану дренируют. В послеоперационном периоде назначают антибиотики и анальгетики.
При обширном нагноении показана госпитализация в хирургический стационар. Рану обрабатывают, при необходимости вскрывают гнойные затеки, иссекают некротические ткани, промывают и дренируют. Проводят антибактериальную терапию с учетом чувствительности возбудителя. Для стимуляции некролиза применяют протеолитические ферменты, которые также обладают противоотечным и противовоспалительным действием. Для ускорения очищения раны используют вакуумирование, обработку лазером и ультразвуком, криогенное воздействие и другие методы.
В фазе заживления назначают общеукрепляющее лечение, осуществляют бережные перевязки с применением антибактериальных и индифферентных мазей, улучшающих трофику тканей. При наличии большого дефекта после очищения раны и появления грануляций накладывают вторичные швы и осуществляют свободную кожную пластику или пластику перемещенным лоскутом.
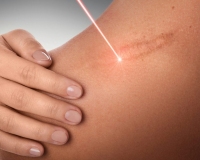
Гипертрофический рубец – это избыточное разрастание фиброзной соединительной ткани при патологическом заживлении кожной раны. Косметический дефект образуется при обширных поражениях кожи с неровными краями, врожденной предрасположенности, неадекватной хирургической помощи и чрезмерном натяжении тканей. Рубец выступает на несколько миллиметров над кожей, имеет багровый или розовый цвет, по форме и размерам соответствует ране. Диагностика проводится путем осмотра, в сомнительных ситуациях назначается патоморфологическое исследование. Коррекцию гипертрофических шрамов выполняют инъекциями, методами крио- и лазерной деструкции, пластической хирургии.
МКБ-10


Общие сведения
Физиологическая регенерация должна завершаться образованием нормотрофического рубца, который не выступает над уровнем кожи и со временем становится почти незаметным. Однако у многих пациентов наблюдаются нарушения регенераторных процессов, поэтому гипертрофические рубцы – серьезная проблема для всех направлений современной хирургии. Видимый эстетический недостаток и сложности в коррекции объясняют высокую актуальность гипертрофических шрамов, требуют от врачей разработки новых методов их эффективной маскировки и удаления.

Причины
Характер рубцевания и внешний вид зажившей раны во многом определяется этиологией кожного повреждения. По причинам появления рубцы бывают посттравматические, послеоперационные, образовавшиеся на месте патологических кожных элементов или вследствие лучевой терапии. Формированию патологического гипертрофического шрама на месте раны способствуют следующие факторы:
- Характер повреждения. Патологические рубцы чаще возникают при рваных, разможженных и укушенных ранах, когда травматизация кожи не соответствует линиям Лангера. Предрасполагающим фактором является заживление вторичным натяжением, нагноение и воспаление места травмы.
- Избыточное натяжение тканей. Такая ситуация встречается при ушивании и пластической коррекции рубца без пересадки кожи, когда собственные ткани пациента стягиваются для закрытия дефекта. В месте натяжения нарушается образование структурной соединительной ткани, возникают гипертрофические явления.
- Опасная локализация. Патологические рубцы в основном образуются по передней поверхности шеи, в области мочки уха. Это объясняется различными механическими свойствами кожи на разных участках тела, что оказывает значимую роль на процессы регенерации.
- Склонность к патологическому рубцеванию. Доказаны генетические и иммунные варианты предрасположенности к образованию гипертрофических и келоидных рубцов. У таких пациентов патологические шрамы образуются даже при отсутствии других провоцирующих факторов.
Патогенез
Классическое заживление раны длится до 1 года, завершается образованием рубца. В первые 10 суток наблюдается острое воспаление, которое в последующий месяц приводит к активному фибринолизу и образованию рыхлой соединительной ткани. На протяжении 2-3 месяцев после кожного повреждения ткани уплотняются, образуется прочный шрам. Окончательная перестройка рубца происходит 4-12 месяцев, именно в этот период появляются гипертрофические изменения.
При гипертрофическом процессе незрелая соединительная ткань располагается в субэпидермальном слое. Патоморфологически она представлена тонкими пучками коллагена, отдельными эластиновыми волокнами, избыточным количеством внеклеточного матрикса. Наблюдается большое число плазматических клеток, однако гигантские фибробласты отсутствуют. Сверху образование покрыто ровным слоем эпидермиса.

Классификация
Гипертрофический рубец – один из классических вариантов шрамов, согласно клинико-морфологической систематизации. В практической дерматологии используются и другие виды классификации, чтобы наиболее точно описать особенности кожной регенерации и подобрать методы коррекции патологических случаев. Существует несколько критериев систематизации рубцовых изменений:
- По возрасту: незрелые (до 3 месяцев), умеренно зрелые (3-12 месяцев), зрелые (старше 1 года).
- По конфигурации: линейные, дугообразные, зигзагообразные, звездчатые и другие варианты неправильной формы.
- По цвету: розовые, багрово-красные, цианотичные, белесоватые, пигментированные.
- По размеру: малые (до 1 см), средние (1-2 см), крупные (до 4,5 см), обширные (более 4,5 см).
Симптомы гипертрофического рубца
Такой тип шрама начинает расти спустя 3-4 недели после травмы, его увеличение в размерах продолжается в среднем 5-6 месяцев. Гипертрофический рубец имеет красноватый или синюшный оттенок, по размеру и форме соответствует границам раны, возвышается над поверхностью здоровой кожи не более чем на 4 мм. Со временем образование приобретает светло-розовый или телесный оттенок, спустя 12-18 месяцев возможна его частичная спонтанная регрессия.
Поверхность гипертрофического рубца неровная с выступающими участками, кожа над ним матовая. Его контуры четко очерчены, однако края плавно переходят на окружающие кожные покровы и постепенно сливаются с ними. В местах постоянного трения шрам покрывается ороговевшими наслоениями и небольшими язвами. При этом пациента беспокоит болезненность, сильный зуд, мокнутие или выделение сукровицы.
Осложнения
Гипертрофические рубцы не угрожают жизни и здоровью человека. Их основной проблемой является косметический дефект, особенно при локализации на лице и открытых участках тела. Крупные и заметные шрамы сказываются на психологическом состоянии пациентов, вызывают проблемы с социализацией, становятся препятствием для построения отношений с противоположным полом.
Неприятные последствия наблюдаются при расположении рубца в месте постоянной травматизации. Вследствие механического трения на его возвышающейся поверхности возникают раны и язвы, которые могут инфицироваться с развитием вторичных бактериальных осложнений. Также возникают явления гиперкератоза, которые усугубляют неэстетичный вид рубцовой ткани.
Диагностика
При образовании гипертрофических рубцов показано обследование у врача-дерматолога и хирурга. В большинстве ситуаций диагноз устанавливают на основании физикального осмотра: определяются внешние характеристики шрама, условия его появления, наличие субъективной симптоматики. При согласии пациента проводится фотографирование пораженной области тела для отслеживания динамики изменений. Дополнительные методы диагностики:
- УЗИ мягких тканей. Сонография назначается, чтобы оценить толщину и глубину залегания рубцовой ткани, исследовать характер и полноту заживления раны, исключить осложнения.
- Патоморфологическое исследование. Для изучения структуры гипертрофического рубца проводится световая и электронная микроскопия, микроскопическая морфометрия. Исследования необходимы при трудностях дифференцировки разных видов шрамов, необходимости исключить другие кожные патологии.
Дифференциальная диагностика
В клинической практике необходимо отличать гипертрофические и келоидные рубцы, которые имеют большое внешнее сходство и патоморфологические признаки. На келоидный тип шрама указывает распространение соединительной ткани за пределы повреждения, продолжающийся рост в течение многих месяцев и даже лет, интенсивные субъективные ощущения (зуд, жжение, болезненность). Патоморфологически келоид характеризуется атипичными гигантскими фибробластами.

Лечение гипертрофического рубца
Консервативная терапия
Не существует общепринятого протокола коррекции патологической рубцовой ткани. Программа лечения подбирается индивидуально для каждого пациента, основываясь на клинических особенностях, локализации, давности образования и других характеристиках гипертрофического рубца. Небольшие образования удается скорректировать нехирургическими методиками, самые эффективные из которых:
- Локальная компрессионная терапия. Давящие силиконовые пластины и эластичные бинты замедляют разрастание рубцовых тканей, способствуют образованию шрамов нормотрофического типа.
- Инъекции кортикостероидов. При маленьких свежих шрамах гормоны угнетают чрезмерное образование фибробластов и коллагена, замедляют темпы роста соединительной ткани. Уколы глюкокортикоидов проводятся, пока рубец не сравняется по высоте с поверхностью кожи.
- Физиотерапия. Для сокращения объема соединительнотканных волокон применяются фибринолитические ферменты (лидаза, коллагеназа), которые вводятся методами электрофореза и ультрафонофореза.
- Криодеструкция. Для неинвазивного удаления гипертрофического рубца применяется жидкий азот, который наносится на очаг поражения, замораживает патологические ткани и разрушает их. Для достижения хорошего косметического эффекта проводится несколько сеансов.
- Лазерная шлифовка. Коррекция гипертрофических разрастаний выполняется абляционными лазерами, которые удаляют неструктурную соединительную ткань и сглаживают контуры шрама. В основном применяется фракционный метод лазерной шлифовки, который отличается коротким периодом реабилитации.
Хирургическое лечение
Оперативная коррекция рубцовых тканей показана при неэффективности лекарственных и малоинвазивных методов лечения. Хирургическое вмешательство направлено на иссечение патологических разрастаний соединительной ткани, ликвидацию чрезмерного натяжения кожи. Вторичные раневые дефекты закрываются с помощью местных или перемещенных кожных лоскутов, дермотензии с применением тканевых эспандеров.
Прогноз и профилактика
Небольшие по размеру гипертрофические рубцы успешно корректируются инъекционными, аппаратными или хирургическими методиками. При крупных шрамах и генетической склонности к патологической регенерации прогноз менее благоприятный: комплексная терапия уменьшает размеры и бугристость рубца, однако достичь нормотрофии и полностью скрыть дефект зачастую не удается.
Профилактика патологического рубцевания заключается в своевременной и квалифицированной помощи хирургов при серьезных травмах, адекватной иммобилизации в раннем периоде заживления, соблюдении этапности хирургического лечения. При обширных повреждениях кожного покрова с самого начала лечения требуется консультация пластического хирурга для выбора оптимального метода закрытия дефектов, чтобы минимизировать формирование шрамов.
3. Лечение гипертрофических и келоидных рубцов/ Г.Э. Карапетян// Фундаментальные исследования. – 2013. – №3.
4. Применение ферментов при лечении больных с гипертрофическими рубцами/ Б.А. Парамонов, И.И. Турковский, С.В. Бондарев// Вестник хирургии. – 2007.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительное заживление раны: причины, диагностика и способы лечения
Определение
Регенерация (восстановление) кожи и тканей – важный и сложный физиологический процесс. Он зависит от площади и глубины повреждения, сопутствующих заболеваний и многих других факторов.
Длительно незаживающие раны привносят существенный дискомфорт в повседневную жизнь, поскольку им сопутствуют боль, отек, истечение из раны прозрачной жидкости, крови или гноя, неприятный запах из раны, чувство распирания в поврежденной области.
Разновидности незаживающих ран
В зависимости от причины возникновения все длительно незаживающие раны можно разделить на травматические (появившиеся в результате механической травмы, ожога и т.д.) и трофические (появившиеся в результате нарушения кровообращения в пораженной области).
Возможные причины длительного заживления ран
Длительное заживление ран является симптомом многих патологических состояний, характеризующихся нарушением нормальных физиологических процессов регенерации тканей.
Факторы, влияющие на заживление ран:
- Возраст оказывает прямое влияние на процесс восстановление тканей. У детей раны заживают гораздо быстрее, чем у пожилых людей. Это связано с более активным обменом веществ в организме ребенка по сравнению с взрослыми.
- Масса тела влияет на обменные процессы в организме. Жировая ткань не нуждается в интенсивном кровообращении, поэтому увеличение ее количества в несколько раз относительно нормы (ожирение) ведет к замедлению регенерации тканей и частым осложнениям течения раневого процесса. При крайне низкой массе тела наблюдается замедление обмена веществ в организме за счет уменьшения количества энергии, следовательно, все раны заживают медленнее.
- Адекватное кровообращение в области повреждения обеспечивает ткани достаточным количеством питательных веществ и кислорода для восстановления. Недостаточный приток артериальной крови и нарушенный отток венозной крови существенно замедляют течение раневого процесса и способствуют развитию различных осложнений. Длительное сдавливание тканей при нахождении в вынужденном положении (например, у лежачих больных) приводит к развитию пролежней, которые также характеризуются продолжительным заживлением.
- Инфицирование раны нарушает процесс регенерации за счет активного размножения микроорганизмов, их воздействия на ткани и постоянной активации выраженного воспалительного процесса. Образуется большое количество гнойного экссудата, формируются участки некроза и нарастает общая интоксикация.
- От состояния иммунитета зависит адекватность воспалительной реакции и способность организма противостоять присоединению вторичной инфекции.
- Сопутствующие заболевания, такие как сахарный диабет, тяжелые инфекции, нарушения в системе кроветворения, сердечная и дыхательная недостаточность, замедляют регенерацию за счет нарушения образования и доставки необходимых веществ в область раны, а также выведения токсичных продуктов обмена из организма.
- Применение некоторых лекарственных средств и видов лечения может оказывать существенное влияние на нормальное течение процесса заживления раны. Так, бесконтрольное применение обезболивающих (нестероидных противовоспалительных препаратов) может привести к замедлению регенерации из-за подавления воспалительных процессов, которые в норме происходят в любой ране. Применение лучевой и химиотерапии также может стать причиной замедленного заживления ран, так как погибают не только опухолевые клетки, но и клетки, отвечающие за регенерацию тканей. При этом сама злокачественная опухоль забирает большое количество питательных веществ на свой рост, что негативно сказывается на всех процессах в организме.
-
Хроническая венозная недостаточность (также проявляющаяся варикозным расширением вен) - одна из самых распространенных причин длительно незаживающих ран на ногах. Нарушается венозный отток от нижних конечностей и доставка питательных веществ к тканям, нарастает гипоксия (снижение притока кислорода к тканям). Впоследствии возникают обменные нарушения в тканях и формируются длительно незаживающие трофические язвы.
Людям, страдающим хронической венозной недостаточностью, требуется постоянный тщательный уход за кожей, а при возникновении трофической язвы - профилактика увеличения раневой поверхности и ее инфицирования.
Диагностика и обследования при длительном заживлении ран
В большинстве случаев врач назначит необходимый комплекс лабораторно-инструментальных методов исследования.
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

