Особенности интерстициального поражения легких при коллагенозах
Обновлено: 26.04.2024
а) Терминология:
1. Аббревиатура:
• Обострение интерстициального заболевания легких (ИЗЛ)
2. Синоним:
• Молниеносный вариант обычной интерстициальной пневмонии (ОИП)
3. Определение:
• Острое ухудшение течения идиопатического легочного фиброза (ИЛФ), обусловленное инфекцией, эмболией легочной артерии, пневмотораксом, сердечной недостаточностью
• Обострение ИЗЛ:
о Острое, клинически значимое нарушение дыхания, характеризующееся обширным поражением альвеол
о Диагностические критерии (требуются все четыре):
- ИЛФ (выявленный ранее/во время развития заболевания)
- Острое ухудшение или появление диспноэ (обычно длительностью менее месяца)
- КТ: появление участков «матового стекла» и/или консолидации в обоих легких на фоне изменений, сопоставимых с ОИП
- Ухудшение нельзя объяснить только лишь сердечной недостаточностью или перегрузкой жидкостью
• Обострение ИЗЛ при других вариантах идиопатической интерстициальной пневмонии (ИИП): неспецифическая интерстициальная пневмониям (НСИП); интерстициальное заболевание легких, обусловленное патологией соединительной ткани (ИЗЛ-ПСТ); гиперчувствительный пневмонит(2-я группа)
б) Визуализация:
1. Рентгенография легких при обострении интерстициального заболевания:
• Неоднородные ретикулярные затемнения у пациента с известным ИЗЛ
(Слева) На рентгенограмме органов грудной клетки в прямой проекции у мужчины 62 лет с идиопатическим легочным фиброзом определяются ретикулярные изменения в обоих легких на фоне уменьшения их объема.
(Справа) На корональной КТВР у этого же пациента, выполненной в этот же день, визуализируются «географические» участки «матового стекла» и разбросанные субплевральные ретикулярные изменения. На момент получения изображений не наблюдалось прогрессирование симптоматики либо клинического ухудшения. (Слева) На рентгенограмме орга нов грудной клетки в прямой проекции у этого же пациента после обострения интерстициального заболевания легких с прогрессированием диспноэ, определяются вновь возникшие диффузные разлитые затемнения и ретикулярные изменения в обоих легких.
(Справа) На корональной КТВР у этого же пациента, полученной в этот же день, в обоих легких определяются диффузные затемнения в виде «матового стекла» наряду с появлением тракционных бронхоэктазов. Наличие тракционных бронхо-и бронхиолоэктазов соотносится с поздней фибротической стадией диффузного альвеолярного повреждения и означает неблагоприятный прогноз. (Слева) На аксиальной КТ без КУ у пациента с неспецифической интерстициальной пневмонией (первичное исследование) определяются диффузные субплевральные ретикулярные изменения и «географические» участки «матового стекла».
(Справа) На аксиальной КТВР у этого же пациента, выполненной во время обострения интерстициального заболевания легких, определяется нарастание диффузных двухсторонних изменений по типу «матового стекла» и появление тракционных бронхо- и бронхиолоэктазов. Тяжелые интерстициальные заболевания легких, кроме интерстициального легочного фиброза, могут проявляться острой симптоматикой.
2. КТ легких при обострении интерстициального заболевания:
• КТВР:
о Появление участков «матового стекла» и/или консолидации ± дилятация бронхов на фоне предшествующих ретикулярных изменений и/или «сотового легкого» и тракционных бронхоэктазов:
- Появление участков «матового стекла» и/или консолидации в отсутствие «новых» тракционных бронхоэктазов часто соотносится с гистологическими проявлениями диффузного альвеолярного повреждения (ДАП) в ранней экссудативной фазе и означает лучший прогноз
- Появление участков «матового стекла» и/или консолидации и тракционных бронхо-/бронхиолоэктазов часто соотносится с гистологическими признаками поздней (фибротической) фазы ДАП и означает неблагоприятный прогноз
о Классификация участков «матового стекла» по локализации:
- Периферические (благоприятный прогноз, большинство пациентов выживают)
- Мультифокальные (ранняя фаза диффузного поражения)
- Диффузные (неблагоприятный прогноз, высокая смертность)
о По мере прогрессирования фиброза дилятация бронхов становится более распространенной с вовлечением проксимальных отделов
о Острые проявления ИЗЛ чаще встречаются на фоне ОИП, реже встречаются на фоне вероятной картины ОИП или изменений, несопоставимых с ОИП
в) Дифференциальная диагностика обострения интерстициального заболевания легких:
1. Инфекция:
• Атипичные микроорганизмы, такие как Pneumocystis jirovecii, могут приводить к появлению диффузных поражений у пациентов с идиопатической интерстициальной пневмонией (ИИП)
• Дифференциальная диагностика основана на бронхоскопии
2. Кардиогенный отек легких:
• Отек может приводить к появлению диффузных затемнений на фоне ИИП
• Плевральный выпот, кардиомегалия
3. Альвеолярное кровоизлияние:
• Пациенты с аутоиммунным заболеванием и ИЗЛ, ассоциированным с патологией соединительной ткани, наиболее подвержены альвеолярному кровоизлиянию
• ↓ гемоглобин и гематокрит
(Слева) На рентгенограмме органов грудной клетки в прямой проекции у мужчины 70 лет с идиопатическим легочным фиброзом определяются типичные ретикулярные изменения с преимущественным поражением базальных и субплевральных отделов.
(Справа) На аксиальной КТВР у этого же пациента, выполненной в этот же день, определяются асимметричные участки «матового стекла» в обоих легких, а также ретикулярные изменения наряду с тракционными бронхоэктазами. Картина соответствует известному интерстициальному заболеванию легких. (Слева) На рентгенограмме органов грудной клетки в прямой проекции у этого же пациента, выполненной во время обострения, определяются признаки прогрессирования заболевания наряду с появлением участка консолидации в верхних отделах правого легкого.
(Справа) На аксиальной КТВР у этого же пациента, выполненной в фазе обострения, определяется прогрессирование «матового стекла» и ретикулярных изменений, а также тракционных бронхо- и бронхиолоэктазов. Бронхо-/бронхиолоэктазы гистологически соотносятся с фибротической (поздней) фазой диффузного альвеолярного повреждения, и означают неблагоприятный прогноз. (Слева) На микрофотографии с малым увеличением (окраска гематоксилин-эозином) образца тканей, полученных при биопсии у этого же пациента, определяется «сотовое легкое», типичное для обычной интерстициальной пневмонии, характеризующееся расширением периферических воздушных пространств, которые во многих случаях заполнены густой слизью.
(Справа) На микрофотографии со средним увеличением (окраска гематоксилин-эозином) образца тканей, полученного у этого же пациента во время обострения, определяются признаки воспаления интерстиция с клеточной инфильтрацией, а также гиалиновые мембраны в острой фазе и стадии организации.
г) Патология:
1. Общая характеристика:
• Этиология:
о Идиопатическое заболевание (пусковые факторы не идентифицированы)
о Возможные причины: инфекция, токсическое воздействие лекарственных препаратов, аспирация, оперативные вмешательства
2. Микроскопия:
• ДАП и организующаяся пневмония на фоне ОИП
• Легочное кровоизлияние и капиллярит
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Быстро прогрессирующее диспноэ (несколько дней или недель)
о Кашель, лихорадка, гриппоподобные симптомы
• Клинический профиль:
о ↑ С-реактивный белок, ↑ лактатдегидрогеназа
2. Демография:
• Возраст:
о Средний: 64-68 лет
• Эпидемиология:
о Острая форма ИЗЛ наблюдается в 10-20% случаев ИЛФ ежегодно
о Реже возникает при идиопатической НСИП; ИЗЛ, обусловленным патологией соединительной ткани; гиперчувствительном пневмоните
о Обострение ИЗЛ, обусловленного патологией соединительной ткани, чаще встречается на фоне ревматоидного артрита с ОИП
3. Течение и прогноз:
• Обострение ИЗЛ предшествует гибели вплоть до 46% пациентов с ИЛФ
• Медианная выживаемость пациентов с острой формой ИЛФ 3-4 месяца
• Выживаемость пациентов с обострением ИЗЛ и изменениями на KTBR соответствующими или, вероятно соответствующими ОИП, ниже, чем у пациентов с изменениями, несоответствующими картине ОИП на КТВР
4. Лечение обострения интерстициального заболевания легких:
• Эффективная терапия отсутствует
• Иммуносупрессивная терапия (кортикостероиды)
е) Список использованной литературы:
1. Collard HR et al: Acute exacerbation of idiopathic pulmonary fibrosis. An international working group report. Am J Respir Crit Care Med. 194(3):265-75, 2016
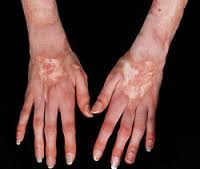
Коллагенозы – группа заболеваний, объединенных однотипными функционально-морфологическими изменениями со стороны соединительной ткани (главным образом, коллагенсодержащих волокон). Характерным проявлением коллагенозов является прогрессирующее течение, вовлечение в патологический процесс различных внутренних органов, сосудов, кожи, опорно-двигательной систем. Диагностика коллагенозов основана на полиорганности поражения, выявлении положительных лабораторных маркеров, данных биопсии соединительной ткани (кожи или синовиальных оболочек суставов). Чаще всего для лечения коллагенозов применяются кортикостероиды, иммунодепрессанты, НПВС, аминохинолиновые производные и др.
Общие сведения
Коллагенозы (коллагеновые болезни) – иммунопатологические процессы, характеризующиеся системной дезорганизацией соединительной ткани, полисистемным поражением, прогрессирующим течением и полиморфными клиническими проявлениями. В ревматологии к числу коллагенозов принято относить ревматоидный артрит, ревматизм, системную красную волчанку, системную склеродермию, узелковый периартериит, дерматомиозит, гранулематоз Вегенера и др. Эти заболевания объединены в единую группу на основании общего патоморфологического признака (фибриноидного изменения коллагена) и патогенетического механизма (нарушения иммунного гомеостаза).
Соединительная ткань формирует скелет, кожу, строму внутренних органов, кровеносные сосуды, заполняет промежутки между органами и составляет более половины массы человеческого тела. К основным функциям соединительной ткани в организме относятся защитная, трофическая, опорная, пластическая, структурная. Соединительная ткань представлена клеточными элементами (фибробластами, макрофагами, лимфоцитами) и межклеточным матриксом (основное вещество, коллагеновые, эластические, ретикулярные волокна). Таким образом, термин «коллагенозы» не в полной мере отражает происходящие в организме патологические изменения, поэтому в настоящее время данную группу принято называть «диффузными заболеваниями соединительной ткани».
Классификация коллагенозов
Различают врожденные (наследственные) и приобретенные коллагенозы. Врожденные соединительнотканные дисплазии представлены, в частности, мукополисахаридозами, синдромом Марфана, несовершенным остеогенезом, синдромом Элерса-Данлоса, эластической псевдоксантомой, синдромом Стиклера и др.
Приобретенные коллагенозы, в свою очередь, включают СКВ, склеродермию, узелковый периартериит, дерматомиозит, ревматоидный полиартрит, синдром Шегрена, ревматизм, системный васкулит, диффузный эозинофильный фасциит и др. Из них первые четыре нозологические единицы причисляют к большим коллагенозам, отличающимся истинно системным характером поражения и тяжестью прогноза; остальные – к малым коллагеновым болезням. Также принято выделять переходные и смешанные формы диффузных заболеваний соединительной ткани (синдром Шарпа).

Причины коллагенозов
Врожденные коллагенозы обусловлены наследственным (генетическим) нарушением структуры коллагена или обмена веществ. Менее изучена и понятна этиология приобретенных системной заболеваний соединительной ткани. Она рассматривается с точки зрения мультифакторной иммунопатологии, обусловленной взаимодействием генетических, инфекционных, эндокринных факторов и влияний внешней среды. Многочисленные исследования подтверждают связь между конкретными системными заболеваниями соединительной ткани и носительством определенных HLA-антигенов, главным образом, антигенов гистосовместимости II класса (HLA-D). Так, системная красная волчанка ассоциирована с носительством DR3-антигена, склеродермия - А1, В8, DR3 и DR5-антигенами, синдром Шегрена - с HLA-B8 и DR3. В семьях больных коллагенозами, чаще, чем в популяции в целом, системные заболевания регистрируются среди родственников первой степени родства.
В отношении инфекционных агентов, причастных к развитию коллагенозов, до сих пор ведутся научные исследования. Не исключается инфекционно-аллергический генез диффузных заболеваний соединительной ткани; рассматривается возможная роль внутриутробных инфекций, стафилококков, стрептококков, вирусов парагриппа, кори, краснухи, паротита, простого герпеса, цитомегаловируса, Эпштейна-Барр, Коксаки А и др.
Следует отметить связь коллагенозов с изменениями эндокринно-гормональной регуляции: с началом менструального цикла, абортами, беременностью или родами, климаксом. Внешнесредовые факторы, как правило, провоцируют обострение скрыто протекающей патологии либо выступают триггерами возникновения коллагенозов при наличии соответствующей генетической предрасположенности. Такими пусковыми механизмами могут являться стресс, травма, переохлаждение, инсоляция, вакцинация, прием лекарств и пр.
Патогенез и патоморфология коллагенозов
Патогенез коллагенозов можно представить в виде следующей общей схемы. На фоне бактериально-вирусной сенсибилизации организма формируются патогенные иммунные комплексы, которые оседают на базальной мембране сосудов, синовиальных и серозных оболочках и провоцируют развитие неспецифического аллергического воспаления. Эти процессы вызывают аутоаллергию и аутосенсибилизацию к собственным тканям, нарушение клеточного и гуморального факторов иммуногенеза, гиперпродукцию аутоантител к ядрам клеток, коллагену, эндотелию сосудов, мышцам.
Извращенные иммунные, сосудистые и воспалительные реакции при коллагенозах сопровождаются патологической дезорганизацией соединительной ткани. Патоморфологические изменения проходят 4 стадии: мукоидного набухания, фибриноидного некроза, клеточной пролиферации и склероза.
Коллагенозы сопровождаются различными патологоанатомическими изменениями, однако все заболевания объединяет диффузное вовлечение в патологический процесс соединительной ткани организма, которое может встречаться в различных сочетаниях. Так при узелковом периартериите преимущественно поражаются сосуды мышечного типа, что приводит к рубцеванию и запустеванию последних, поэтому в клиническом течении нередко отмечаются аневризмы сосудов, кровоизлияния, кровотечения, инфаркты. Для склеродермии типично развитие распространенного склероза (поражения кожи и подкожной клетчатки, пневмосклероза, кардиосклероза, нефросклероза). При дерматомиозите преобладает поражения кожи и мышц, а также расположенных в них артериол. Системная красная волчанка характеризуется полисиндромным течением с развитием дерматоза, полиартрита, синдрома Рейно, плеврита, нефрита, эндокардита, менингоэнцефалита, пневмонита, невритов, плекситов и пр.
Симптомы коллагенозов
Несмотря на многообразие клинико-морфологических форм коллагенозов, в их развитии прослеживаются общие черты. Все заболевания имеют длительное волнообразное течение с чередованием обострений и ремиссий, неуклонным прогрессированием патологических изменений. Характерна стойкая лихорадка неправильного типа с ознобами и профузными потами, признаки аллергии, необъяснимая нарастающая слабость. Общими для всех коллагенозов являются системный васкулит, мышечно-суставной синдром, включающий миалгии, артралгии, полиартриты, миозиты, синовиты. Часто отмечается поражение кожи и слизистых оболочек - эритематозная сыпь, петехии, подкожные узелки, афтозный стоматит и др.
Поражение сердца при коллагенозах может сопровождаться развитием миокардита, перикардита, миокардиодистрофии, кардиосклероза, артериальной гипертензии, ишемии, стенокардии. Со стороны органов дыхания отмечаются пневмониты, плевриты, инфаркт легкого, пневмосклероз. Почечный синдром включает в себя гематурию, протеинурию, амилоидоз почек, хроническую почечную недостаточность. Нарушения деятельности ЖКТ могут быть представлены диспепсией, желудочно-кишечными кровотечениями, приступами абдоминальных болей, симулирующими холецистит, аппендицит и др.
Полиморфизм клинической картины объясняется органоспецифичностью поражения при различных формах коллагенозов. Обострения диффузных заболеваний соединительной ткани обычно связаны с инфекциями, переохлаждением, гиперинсоляцией, травмами.
Диагностика коллагенозов
Основанием для предположения той или иной формы коллагеноза служит наличие классических клинико-лабораторных признаков. Типично появление в крови неспецифических маркеров воспаления: С-реактивного белка, повышение α2-глобулинов, фибриногена, серомукоида, СОЭ и др. Большое диагностическое значение имеет определение иммунологических маркеров, характерных для каждого заболевания: ЦИК, антинуклеарного и ревматоидного факторов, антител к одно- и двухспиральной ДНК, антистрептолизина-0, антител к ядерным антигенам, уровня комплемента и др. Нередко для постановки патоморфологического диагноза приходится прибегать к биопсии кожи, мышц, синовиальной оболочки суставов, почки.
Определенную помощь в диагностике коллагенозов может оказать рентгенологическое исследование костей и суставов, при котором выявляются общие (остеопороз, сужение суставных щелей), а также частные рентгенологические признаки (узурация суставных поверхностей при ревматоидном артрите, асептические некрозы суставных поверхностей при СКВ, остеолизы дистальных фаланг при склеродермии и т. п.). Для выявления характера и степени поражения внутренних органов используются ультразвуковые методы диагностики (ЭхоКГ, УЗИ плевральной полости, УЗИ почек, УЗИ органов брюшной полости), МРТ, КТ. Дифференциальная диагностика различных форм коллагенозов проводится ревматологом; при необходимости пациента консультируют другие специалисты: кардиолог, пульмонолог, иммунолог, дерматолог и др.
Лечение и прогноз коллагенозов
Течение большинства коллагеновых болезней прогрессирующее и рецидивирующее, что требует поэтапного, длительного, нередко пожизненного лечения. Чаще всего для терапии различных форм коллагенозов используются следующие группы препаратов: стероидные (глюкокортикоиды) и нестероидные противовоспалительные средства, цитостатики, аминохинолиновые производные, препараты золота. Дозировка и длительность курсов определяется строго индивидуально с учетом типа заболевания, остроты и тяжести течения, возраста и индивидуальных особенностей больного.
Для всех видов коллагенозов характерно хроническое прогрессирующее течение с многосистемным поражением. Назначение кортикостероидной или иммуносупрессивной терапии помогает уменьшить остроту клинических симптомов, привести к более или менее длительной ремиссии. Наиболее скоротечное развитие и тяжелое течение имеют так называемые большие коллагенозы. Гибель больных может наступить в результате почечной, сердечно-сосудистой, дыхательной недостаточности, присоединения интеркуррентной инфекции. Для профилактики обострений коллагенозов важно устранить очаги хронической инфекции, проходить диспансерное обследование, избегать избыточной инсоляции, переохлаждения и других провоцирующих факторов.
Интерстициальные болезни легких – группа заболеваний, протекающих с развитием диффузного воспаления стромы легких, главным образом бронхиол и альвеол. Отражением подобных изменений являются лихорадка, общее недомогание, потеря массы тела, непродуктивный кашель, сухие инспираторные хрипы, легочная недостаточность (одышка, тахипноэ), правожелудочковая сердечная недостаточность. Диагноз интерстициальных болезней подтверждается данными рентгенографии и КТ легких, исследования ФВД, биопсии легкого. В качестве лечения назначается стероидная терапия (или цитостатики), бронходилататоры, оксигенотерапия.
МКБ-10
Общие сведения
Интерстициальные болезни легких (ИБЛ) – различные поражения легких, патоморфологической основой которых являются хроническая диффузная воспалительная инфильтрация альвеол, мелких бронхов, легочных капилляров с исходом в фиброз. В число ИБЛ входят 130 заболеваний ясной и неясной этиологии. У пациентов, госпитализируемых в отделения пульмонологии, те или иные интерстициальные болезни легких диагностируются в 10-15% случаев. Преобладающим контингентом больных являются мужчины в возрасте 40-70 лет, в большинстве случаев курящие. Одни заболевания этой группы имеют обратимый характер течения и относительно благоприятный прогноз, другие рано приводят к инвалидизации и даже летальным исходам.
Классификация интерстициальных болезней легких
В настоящее время за основу принята классификация ИБЛ, выработанная в 2002 г. Американским торакальным обществом (ATS) и Европейским респираторным обществом (ERS). Согласно данной классификации выделяют интерстициальные болезни легких:
1. С установленной этиологией:
- лекарственные, лучевые, токсические ИБЛ
- пневмомикозы, ассоциированные с ВИЧ-инфекций
- ИБЛ на фоне коллагенозов (склеродермии, дерматомиозита, ревматоидного артрита, СКВ) и пневмокониозов (асбестоза, силикоза, бериллиоза)
- ИБЛ на фоне инфекций (атипичной пневмонии, диссеминированного туберкулеза легких, пневмоцистной пневмонии и пр.)
- ИБЛ на фоне экзогенного аллергического альвеолита
2. Идиопатические интерстициальные пневмонии:
- неспецифическая, десвамативная, острая, лимфоидная, криптогенная организующаяся
- идиопатический легочный фиброз
3. Гранулематозные:
- ИБЛ на фоне саркоидоза, гранулематоза Вегенера, гемосидероза легких, экзогенного аллергического альвеолита
4. Ассоциированные с другими заболеваниями:
- патологией печени (хроническим гепатитом, первичным билиарным циррозом печени), кишечника (НЯК, болезнь Крона), ХПН
- наследственными заболеваниями (нейрофиброматозом)
- злокачественными опухолями
- ассоциированные с гистиоцитозом Х, лимфангиолейомиоматозом, легочным протеинозом, первичным амилоидозом легких.
Патоморфологическая классификация интерстициальных болезней легких различает следующие виды интерстициального фиброза: простой, десквамативный, лимфоцитарный, гигантоклеточный, а также облитерирующий бронхиолит с пневмонией.
Причины интерстициальных болезней легких
На сегодняшний день этиологические механизмы большинства ИБЛ остаются невыясненными. Достоверно можно говорить лишь о причинах интерстициальных болезней легких с известной этиологией. В их числе – ингалирование неорганических веществ, органической пыли, паров ртути; прием токсичных лекарственных средств (циклофосфамида, пеницилламина, блеомицина и др.), лучевая терапия.
В основе развития ИБЛ могут лежать рецидивирующие бактериальные, грибковые и вирусные пневмонии, туберкулез органов дыхания, респираторный дистресс-синдром, бронхоальвеолярный рак. Кроме этого, интерстициальные болезни легких могут сопутствовать коллагенозам, болезням крови (гемолитической анемии, тромбоцитопенической пурпуре, хроническому лимфолейкозу), наследственным заболеваниям и др. Самым значимым фактором риска ИБЛ является курение.
В патогенезе интерстициальных болезней легких выделяют острую, хроническую и терминальную стадии. В острую стадию поражение затрагивает легочные капилляры и альвеолярный эпителий, развивается внутриальвеолярный отек. В этот период может иметь место полная обратимость изменений или их прогрессирование. При переходе ИБЛ в хроническое течение отмечаются обширные повреждения легких (распространённый фиброз). В терминальную стадию происходит полное замещение альвеол и капиллярной сети фиброзной тканью с формированием расширенных полостей (легкое в виде «пчелиных сот»).
Симптомы интерстициальных болезней легких
Несмотря на многообразие этиологических форм ИБЛ, их клиническое течение во многом похоже и характеризуется общими и респираторными симптомами. Часто заболевание начинается исподволь, а проявления носят нечеткий, неспецифический характер.
Общая симптоматика может включать лихорадку, недомогание и быструю утомляемость, потерю массы тела. Определяющую роль в клинической картине интерстициальных болезней легких играют признаки дыхательной недостаточности. Наиболее ранним и постоянным симптомом служит одышка: вначале она возникает или усиливается только при нагрузке, затем становится постоянной и прогрессирующей. Одышка обычно носит инспираторный характер и сопровождается свистящими хрипами, что может быть ошибочно принято за бронхиальную астму.
Характерным симптомом ИБЛ является непродуктивный кашель – сухой или со скудной слизистой мокротой. К более поздним признакам ИБЛ относятся цианоз и формирование «пальцев Гиппократа». С большой частотой встречаются деформации грудной клетки. При тяжелых формах развивается легочно-сердечная недостаточность.
У детей интерстициальные болезни легких протекают с постоянным кашлем, стридором, часто сопровождаются формированием бронхоэктазов. Лица старше 70 лет болеют крайне редко, однако в старшем возрасте ИБЛ часто сопровождаются аритмиями, инфарктом миокарда, ОНМК.
Диагностика интерстициальных болезней легких
При осмотре больного пульмонологом обращает внимание тахипноэ, несоответствие выраженности одышки физикальным изменениям в легких. Во время аускультации на вдохе прослушиваются крепитирующие хрипы различной локализации. В крови – умеренный лейкоцитоз и повышение СОЭ; по данным ИФА – отрицательные серологические тесты на наличие Ат к микоплазме, легионеллам, риккетсиям. Проводится анализ газового состава крови и КЩС (артериальная гипоксемия на ранних этапах сменяется гиперкапнией в терминальной стадии).
Большую информационную ценность в диагностики интерстициальных болезней легких представляют рентгенологические методы (рентгенография и КТ легких). На ранних стадиях на рентгено- и томограммах можно увидеть деформацию и усиление легочного рисунка, мелкоочаговые тени, снижение прозрачности легочных полей ( феномен «матового стекла»); в дальнейшем развивается рентгенологическая картина интерстициального фиброза и картина «сотового легкого».
По данным спирометрии чаще обнаруживается рестриктивный тип нарушений легочной вентиляции, снижение легочных объемов. При развитии легочной гипертензии на ЭКГ обнаруживается гипертрофия миокарда правых отделов сердца. Диагностическая бронхоскопия позволяет провести бронхоальвеолярный лаваж; при ИБЛ в промывных вод бронхов преобладают нейтрофилы. Кроме этого, в ходе эндоскопического исследования может быть выполнена трансбронхиальная биопсия легких. Также в отдельных случаях прибегают к открытой или трансторакальной биопсии легочной ткани.
Лечение и прогноз интерстициальных болезней легких
Первым шагом в лечении ИБЛ должен стать отказ от курения, взаимодействия с вредными производственными факторами, токсическими лекарственными препаратами. Вся последующая терапия проводится параллельно с лечением основного заболевания.
В большинстве случаев препаратами первой линии при интерстициальных болезнях легких являются кортикостероиды (преднизолон), которые в течение 1–3 мес. назначаются в высоких дозировках с последующим переходом на поддерживающую дозу. При отсутствии положительной динамики в течение года назначаются цитостатики (циклофосфамид, азатиоприн, хлорамбуцил). Из других фармпрепаратов используются бронходилататоры (внутрь и в виде ингаляций), однако они эффективны только на стадии обратимой бронхиальной обструкции. При артериальной гипоксемии (РаО2
Исходами ИБЛ могут быть улучшение, стабилизация состояния, прогрессирование легочного фиброза, летальный исход, реже – спонтанный регресс изменений (например, при неспецифической интерстициальной пневмонии). Средняя продолжительность жизни пациентов колеблется от 1 года при болезни Хаммана-Рича до 10 и более лет при респираторном бронхиолите. Профилактика интерстициальных болезней легких возможна только в случае известной этиологии.
1. Интерстициальные заболевания легких: точка зрения практического врача/ Петров Д.В., Овсянников Н.В., Капралов Э.А., Капустьян О.В.// Практическая пульмонология. – 2014 - №1.
2. Интерстициальные заболевания легких: вопросы терминологии, классификации и эпидемиологии/ Гаврисюк В.К.
3. Патоморфология интерстициальных болезней легких: Учебно-методическое пособие/ Костылева О.А., Тусупбекова М.М., Ким Н.Б., Косицын Д.Л. – 2012.
Болезнь Хаммена — Рича и диссеминированный туберкулез. Туберкулез и коллагенозы.
Клиническая картина, сходная с диссеминированным туберкулезом определяется при прогрессирующем диффузном первичном интерстициалъном фиброзе легких, т. е. синдроме Хаммена — Рича. Это заболевание, этиология которого остается невыясненной, относят к аллергическим болезням или коллагенозам. При нем развивается сначала межальвеолярный отек, затем выпадает фибрин и происходит интенсивная пролиферация фибробластов, а также развивается соединительная ткань, что приводит к диффузному легочному фиброзу. В стенках альвеол наблюдается, кроме того, избыточное развитие эластина и коллагеновой субстанции, в них скопляется небольшое количество выпота с примесью макрофагов.
В результате организации выпота и фибрина в легких формируются множественные очаги и интерстициальные уплотнения в виде сетчатого склероза. Одновременно образуются мелкие кисты и участки буллезной эмфиземы, что придает легким характер «резиновой губки» или «медовых сот». Все эти морфологические изменения в своем рентгенологическом отображении могут походить на диссеминированный туберкулез с преобладанием фиброза.
Болезнь Хаммена — Рича встречается у лиц различного возраста, в том числе у детей и подростков. Но чаще она наблюдается в 30—50 лет, преимущественно у мужчин. У молодых она протекает большей частью остро с тенденцией к быстрому прогрессированию, у пожилых — скорее иодостро или хронически. Острое начало болезни характеризуется повышением температуры, надсадным сухим кашлем, резкой одышкой, цианозом, болями в груди, тахиспстолией и катаральными явлениями в легких в виде крепитации, напоминающей «треск целлофана». Эта клиническая картина па первых порах напоминает тяжелую форму пневмонии.
Однако антибактериальная терапия в таких случаях не только не оказывает эффекта, по, наоборот, нередко ухудшает состояние, возможно, в результате сенсибилизации организма больных. Лечение кортикосгероидными гормонами дает иногда временное и частичное улучшение.
При подостром и хроническом течении болезни развивается общая слабость, иногда появляется кровохарканье, нарастают тахикардия, цианоз н особенно одышка, причем не только при движении и физическом напряжении, но и в покое. Дыхание становится поверхностным, частота его достигает 40—50 в минуту, особенно затруднен глубокий вдох. Эти функциональные нарушения связаны с потерей эластичности легочной ткани, альвеолярно-капиллярным блоком, а на этой почве с нарушением диффузии газов, артериальной и тканевой гипоксией. Довольно быстро утолщаются концевые фаланги пальцев рук и ног по типу «барабанных палочек».
В гемограмме определяются умеренный лейкоцитоз и полицитемия, СОЭ ускорена (25—50 мм/ч). В сыворотке крови повышено содержание у-глобулинов (до 25—30%) и фибриногена. По мере эволюции болезни, которая при острой форме длится около 6 мес, при подострой до 2 лет, а при хронической — 2—3—5 лет и более, развивается правожелудочковая недостаточность, что в конце концов приводит к летальному исходу.
Хотя некоторые из указанных симптомов наблюдаются и при подостром пли хроническом диссеминированном туберкулезе легких, ряд признаков отличают его от болезни Хаммена — Рича, при которой отмечаются тяжелая одышка и резко выраженный цианоз, часто отрицательные туберкулиновые пробы, высокая гиперглобулинемия, отсутствие микобактерий туберкулеза в мокроте и неэффективность специфической химиотерапии. Своеобразна при этой болезни рентгенологическая картина.
За диссеминированный туберкулез иногда принимают изменения в легких, возникающее при различных больших коллагенозах. Поводом для этого служат также некоторые общие клинические симптомы: лихорадка, кашель, иногда кровохарканье, боли в груди, похудание, катаральные явления в легких и др. Предположение о туберкулезе укрепляется при обнаружении на рентгенотрамме расеянных очаговых изменений, участков уплотнения или распада легочной ткани, плеврита, спонтанного пневмоторакса. Трудности распознавания природы процесса усугубляются при сочетании коллагеновой болезни и туберкулеза. При их дифференциальной диагностике следует учитывать ряд признаков, в большей мере характерных для коллагенозов, чем для туберкулеза.
К ним относятся лихорадка, часто неправильного типа, сопровождающаяся ознобом; аллергические и аутоиммунные реакции в виде кожных сыпей, артралгий и мигрирующих артритов; отсутствие эффекта от антибиотиков и, наоборот, положительное действие противовоспалительных и особенно глюкокортикоидных препаратов; снижение чувствительности к туберкулину; высокое содержание в крови фибриногена, альфа- и особенно у-глобулинов, С-реактивного белка. Помимо этих общих симптомов, следует учитывать клинические особенности, присущие отдельным видам коллагенозов. Для ревматизма, например, согласно схеме Джонса, несколько измененной А. И. Нестеровым и Я. А. Сигидиным (1966), характерны кардит, полиартрит, хорея, аннулярная эритема, высокие показатели антистрептолизииа О и антигиалуронидазы и др.
Все эти признаки отсутствуют при туберкулезе. Отличаются от последнего и рентгенологические проявления ревматизма легкого, который встречается у 20—50% больных. Ревматическая пневмония, или пневмониты, возникающие обычно при первых или повторных атаках болезни, имеют характер диффузно-интерстициального уплотнения преимущественно в нижних отделах легких. Здесь же локализуются очаговоподобные изменения за счет множественных васкулитов. Возникающий плеврит обычно сочетается с другими проявлениями ревматизма и часто бывает двусторонним. Выпот в плевральных полостях небольшой и быстро рассасывается, не оставляя после себя массивных плевральных сращений. Все эти симптомы не характерны для туберкулеза.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Интерстициальная пневмония - прогрессирующий воспалительный процесс, затрагивающий стенки альвеол и соединительную ткань паренхимы, с возможной вторичной внутриальвеолярной экссудацией и исходом в фиброзную перестройку легочных структур. Заболевание сопровождается усиливающейся одышкой, сухим или с незначительной мокротой кашлем, болью в груди, субфебрилитетом, «теплым» цианозом, сердечно-легочной недостаточностью. Диагностика интерстициальной пневмонии включает анализ данных рентгенографии и КТ легких, дыхательных тестов, биопсии легких. При интерстициальной пневмонии применяются кортикостероиды, цитостатики, оксигенотерапия, ИВЛ.
МКБ-10


Общие сведения
Интерстициальная (идиопатическая интерстициальная) пневмония – первичное острое или хроническое воспаление межуточной ткани легких неясной этиологии, характеризующееся ее фибропролиферативными изменениями и снижением дыхательной функции. Клинико-патологическая классификация выделяет идиопатические интерстициальные пневмонии как отдельную группу интерстициальных болезней легких (ИБЛ), точную распространенность которых сложно оценить из-за редкого установления правильного диагноза.
Среди множества проблем пульмонологии интерстициальная пневмония занимает особое место, т. к. характеризуется длительным тяжелым течением, нередко неблагоприятным исходом из-за неуклонно прогрессирующей фиброзной и склеротической трансформации легких. При интерстициальной пневмонии почти всегда отмечается снижение качества жизни и инвалидизация больных.

Причины
Этиология идиопатической интерстициальной пневмонии до конца не изучена. К заболеванию может быть причастно нарушение иммунологического гомеостаза, а пусковым фактором выступает некий антиген, к которому организм начинает вырабатывать антитела. Развитие данной патологии могут провоцировать инфекционные агенты (микоплазмы, хламидии, пневмоцисты, легионеллы, риккетсии, респираторные вирусы, CMV, вирус герпеса) и определенные виды пыли.
Склонны к интерстициальной пневмонии курящие или ранее курившие лица, ВИЧ-инфицированные и больные СПИДом (преимущественно дети). Лимфоидная форма может сочетаться с аутоиммунными заболеваниями (синдромом Шегрена), иммунопатиями (гипо- и гипергаммаглобулинемиями). Курение – одна из главных причин десквамативной пневмонии и респираторного бронхиолита. Криптогенная организующаяся пневмония имеет обычно идиопатический характер, но возможна связь с коллагенозами или медикаментозной терапией амиодароном, препаратами золота.
Патогенез
Воспаление при интерстициальной пневмонии протекает по типу пневмонита (альвеолита), носит чаще всего иммунный неинфекционный характер, затрагивая, главным образом, альвеолярные стенки и внеальвеолярную соединительную ткань легких, иногда с вторичной организацией экссудата внутри альвеол. Для интерстициальной пневмонии характерно первичное воспаление интерстициальной ткани с накоплением в ней иммунокомпетентных клеток, выделяющих различные повреждающие медиаторы (оксиданты, интерлейкин-1 и др.) на ранней стадии и фиброгенные факторы, вызывающие развитие фибропролиферативных реакций, на поздней стадии.
Классификация
Группа интерстициальных пневмоний включает в себя различные патоморфологические формы заболевания. К ним относятся:
- обычная интерстициальная пневмония (идиопатический легочный фиброз/фиброзирующий альвеолит)
- неспецифическая
- острая (синдром Хаммена–Рича)
- десквамативная (макрофагальная)
- лимфоидная (лимфоцитарная)
- криптогенная организующаяся
- респираторный бронхиолит, ассоциированный с ИБЛ.
Поражение при интерстициальной пневмонии может быть очаговым или диффузным, а по объему может охватывать целую долю или все легкое.
Все варианты интерстициальной пневмонии имеют некоторые патогенетические, морфологические и клинические отличия, особенности течения и прогноза:
- Идиопатический легочный фиброз (ИЛФ). Типичны нарушение архитектоники легких гетерогенного характера, рубцевание интерстициальной ткани, «сотовая» трансформация легких с множеством тонкостенных полостей без содержимого и инфильтрации, фокусы фибробластов.
- Неспецифическая интерстициальная пневмония (НСИП) имеет картину однородных воспалительных изменений интерстиция и фиброза с редким возникновением фибробластических фокусов. При острой интерстициальной пневмонии (ОИП) наблюдаются резкий отек альвеолярных стенок, образование внутри альвеол экссудата и гиалиновых мембран, частое развитие интерстициального фиброза.
- Криптогенная организующаяся пневмония (КОП), или облитерирующий бронхиолит с организующейся пневмонией протекает с сохранением легочной архитектоники, организованным внутриальвеолярным экссудатом и диффузными полипообразными грануляциями в бронхиолах.
- Десквамативная интерстициальная пневмония (ДИП). При десквамативной форме возникает незначительное равномерное воспаление интерстиция легочной паренхимы со скоплением альвеолярных макрофагов в выстилке альвеол.
- Лимфоидная интестициальная пневмония (ЛИП) проявляется сочетанием гомогенной выраженной лимфоцитарной инфильтрации интерстиция и перибронхиальных лимфоидных фолликулов.
- Респираторный бронхиолит. Типична бронхоцентричная миграция альвеолярных макрофагов при минимальных признаках воспаления и фиброза альвеол и интерстиция.
Наиболее часто встречаются идиопатический легочный фиброз и неспецифическая форма интерстициальной пневмонии. ИЛФ более характерен для пожилых мужчин (средний возраст 65 лет), прочие формы ИИП чаще выявляются у пациенток женского пола (35-55 лет), а неспецифическая и десквамативная иногда возникают у детей.
Симптомы интерстициальной пневмонии
Хроническое течение (более 12 месяцев) свойственно ИЛФ и ЛИП; подострое/хроническое – НСИП; подострое (месяцы и годы) – ДИП и РБ; острое/подострое – КОП; внезапное – ОИП. Клинические формы интерстициальной пневмонии сопровождаются малопродуктивным (сухим или с незначительной мокротой) кашлем, затруднением дыхания (ощущением «неполного вдоха») и нарастающей одышкой, сначала выраженной при нагрузках, затем в покое. Возникают боли в груди, эпизоды внезапной нехватки воздуха по ночам. Одышка ограничивает активность пациента, сопровождается быстрой утомляемостью, плохим сном, иногда потерей веса.
Симптомы бронхиальной обструкции при ИЛФ наблюдаются только у 4 % больных, значительно чаще они отмечаются при десквамативной форме. У больных может обнаруживаться «теплый» цианоз кожных покровов, который постепенно охватывает все тело. При КОП, НСИП, ЛИП возможна лихорадка. Проявления криптогенной формы часто напоминают симптомы бактериальной пневмонии. Для ИЛФ, неспецифической, десквамативной и лимфоцитарной интерстициальных пневмоний типичны «пальцы Гиппократа».
ИЛФ имеет незаметное начало с медленным нарастанием одышки и кашля, общей слабости, болей в мышцах и суставах, отсутствием лихорадки и кровохарканья. Прогрессирование этой формы сопровождается похуданием (вплоть до кахексии), развитием дыхательных нарушений, первичной легочной гипертензии. Тяжелая дыхательная недостаточность с проявлениями легочного сердца при ИЛФ может сформироваться за период от 2-х месяцев до 2-х лет.
Симптомы острой интерстициальной пневмонии (синдрома Хаммена–Рича) схожи с клиникой гриппа и острого респираторного дистресс-синдрома. Наблюдается молниеносное течение с быстро прогрессирующей дыхательной недостаточностью и высоким процентом летальных исходов.
Осложнения
Осложнениями интерстициальной пневмонии могут быть карнификация легкого с формированием пневмосклероза, развитие «сотового» легкого, дыхательной и сердечной недостаточности, присоединение вторичной бактериальной инфекции. Стадию «сотового» легкого при интерстициальной пневмонии определяют как прогностически неблагоприятную в плане возникновения рака легкого.
Диагностика
Диагностика интерстициальной пневмонии затруднена, основана на результатах анамнеза, физикального осмотра, рентгенографии и КТ легких, исследования ФВД (спирометрии, бодиплетизмографии); торакоскопической или открытой биопсии легких.
При интерстициальной пневмонии выявляется мягкая крепитация: на ранней стадии, в основном, в прикорневых сегментах легких, на поздней - по всем легочным полям и в верхушках легких. Для ИЛФ типична инспираторная крепитация по типу «треска целлофана». Отмечаются жесткое дыхание, влажные или сухие мелкопузырчатые хрипы в легких. При перкуссии имеется небольшое укорочение звука, соответствующее области поражения. Инструментальная диагностика включает:
- Функциональные дыхательные тесты. Выявляют нарушение вентиляции и расстройства диффузионной способности легких (при ИЛФ - рестриктивного типа с резким и крайне резким снижением легочных объемов).
- Рентгенография. Рентгенологическими признаками интерстициальной пневмонии могут являться симметричные полупрозрачные затемнения по типу «матового стекла», в основном в нижних отделах легких; утолщение междолькового и внутридолькового интерстиция; кистозно-фиброзные изменения, периваскулярная и перибронхиальная инфильтрация и тракционные бронхоэктазы.
- КТ высокого разрешения. Помогает уточнить распространенность поражения легочной ткани, оценить стадию, активность и темпы прогрессирования фиброзного процесса.
- Биопсия. Важным этапом диагностики интерстициальной пневмонии является биопсия легкого с гистологическим анализом биоптатов легочной ткани.
- ЭхоКГ. Эхокардиографические симптомы нарушения гемодинамики в малом круге кровообращения отмечаются только при достаточно высоких показателях площади фиброзных изменений в легких.
Дифференциальная диагностика интерстициальной пневмонии проводится с бактериальной пневмонией, туберкулезом, другими ИБЛ. Лечебно-диагностические мероприятия при интерстициальной пневмонии подразумевают взаимодействие пульмонолога, торакального хирурга, врача-рентгенолога, патоморфолога.

КТ ОГК. Интерстициальная пневмония, участки «матового стекла» (красная стрелка) и ретикулярные изменения.
Лечение интерстициальной пневмонии
Ранняя диагностика интерстициальной пневмонии положительно влияет на эффективность лечения и прогноз. В случае острой формы интерстициальной пневмонии поддержание дыхательной функции осуществляется с помощью оксигенотерапии и искусственной вентиляции легких. Лечение других форм базируется на применении глюкокортикостероидов (ГКС) и цитостатиков, способных оказывать выраженное противовоспалительное и иммуносупрессивное действие.
При НСИП, КОП, РБ-ИБЛ, ДИП и ЛИП показаны высокие или средние дозы преднизолона длительным курсом, при необходимости добавление цитостатических препаратов. Отказ от курения - обязательное условие разрешения десквамативной интерстициальной пневмонии и респираторного бронхиолита, ассоциированного с ИБЛ. При ИЛФ используют ГКС-монотерапию и более предпочтительные комбинации с азатиоприном или циклофосфамидом на протяжении как минимум 6 мес. с тщательным мониторингом состояния больного.
В качестве дополнительных применяются антифиброзные препараты (D-пеницилламин, колхицин, интерферон γ-1b). При развитии гипоксемии рекомендована кислородотерапия, при легочной гипертензии – вазодилататоры. Эффективно применение препаратов, влияющих на функциональную активность эндотелия - простагландинов, антиагрегантов, ингибиторов эндотелина-1, антиоксидантов. При формировании «сотового легкого» единственным методом лечения интерстициальной пневмонии является трансплантация легких.
Прогноз
Исход интерстициальной пневмонии зависит от формы заболевания и выраженности фиброза легких. Выживаемость больных в среднем составляет 5-6 лет, при ИЛФ с развитием пневмосклероза и сердечно-легочной недостаточности продолжительность жизни не превышает 3 лет. Острая интерстициальная пневмония даже при своевременном лечении имеет очень высокие показатели смертности - до 50-70%.
Клиническое улучшение и стабилизация состояния пациента в результате лечения неспецифической интерстициальной пневмонии наступает примерно в 75% случаев; около 35% больных имеют 10-летнюю выживаемость. При десквамативной форме улучшение/стабилизация наблюдаются в 2/3 случаев, а 5- и 10-летняя выживаемость достигает 93 и 69%, возможна полная ремиссия.
Большинство случаев лимфоцитарной интерстициальной и криптогенной организующейся пневмонии имеют благоприятный прогноз. РБ-ИБЛ часто разрешается при прекращении курения, в некоторых случаях имеет место упорное прогрессирование с рецидивами. Больным ИЛФ регулярно проводится вакцинация против гриппа и пневмококковой инфекции.
1. Неспецифическая интерстициальная пневмония/ Авдеев С.Н., Авдеева О.Е.// Практическая пульмонология. – 2007.
2. Морфологические особенности и механизмы прогрессирования идиопатических хронических интерстициальных пневмоний: Автореферат диссертации/ Мануйлова Т.Ю. – 2005.
3. Компьютерная томография высокого разрешения в дифференциальной диагностике интерстициальных пневмоний: Автореферат диссертации/ Абович Ю.А. – 2003.
Читайте также:

