Опасны ли папилломы на груди при беременности
Обновлено: 27.04.2024
Папилломы, которые называют также бородавками, появляются обычно совершенно неожиданно, выбирая, как правило, наиболее неприятные места локализации.
Руки, лицо, стопы, а также слизистые оболочки – излюбленные места формирования эпидермальных новообразований. Одной из частей тела, которые часто поражаются эпителиальной гиперплазией, является шея. Папилломы на шее могут быть как единичными, так и множественными, проявляя существенное разнообразие форм, цветов и размерных параметров наростов. Рассмотрим основные факторы, провоцирующие формирование доброкачественных новообразований, а также выясним, как избавиться от папиллом на шее.
Почему появляются папилломы на шее?
Вопреки множеству мифов, относительно этиотропных факторов формирования папиллом, данные кожные наросты являются проявлением наличия в крови пациента вируса папилломы человека (ВПЧ), который имеет более 120 известных штаммов. Заразиться таким вирусным агентом несложно, как при прямом контакте с носителем, так и посредством бытовых предметов общего пользования.

Довольно часто, папилломы проявляются еще в детском возрасте, что объясняется повышенной чувствительностью детского организма к инфекциям и вирусам. Кроме того, папилломам присущ также перинатальный фактор распространения, который предполагает передачу ВПЧ от матери к ребенку еще в утробе.
Вывести вирус из латентного («дремлющего») состояния, в котором он может пребывать бесконечно долго, способны следующие обстоятельства:
- Снижение иммунитета;
- Эндокринные расстройства;
- Обострение хронических заболеваний;
- Травмы, царапины, открытые раны;
- Переутомление и стресс;
- Неполноценное питание и вредные привычки;
- Несоблюдение личной гигиены;
- Ослабление организма в силу инфекционного или воспалительного процесса.
Папилломы на шее часто начинают проявляться в период заживления царапин и микротрещин кожи, которые могут быть вызваны трением цепочки или одежды.
Виды и опасность шейных папиллом

Определяться, как убрать папилломы на шее, следует, только убедившись, что кожный нарост – именно папиллома. Лучше всего с этой целью обратиться к специалисту, который по результатам ПЦР-диагностики и простого осмотра, поставит окончательный диагноз. В целом же спутать папиллому на шее с каким-либо другим новообразованием достаточно трудно. Характерными признаками вирусной природы кожного нароста является безболезненность и внешние признаки.
Папилломы выступают над здоровыми тканями, прикрепляясь к ним посредством тонкой ножки или крупного основания. Консистенция папилломы может быть умеренно плотной или мягкой, а цвет разниться от светло-розового до грязно-коричневого.
Новообразования данной локализации могут относиться к вульгарному или плоскому виду, а также представлять собой мелкие папилломы на шее, которые имеют желтый оттенок. Считается, что больше к подобной локализации эпидермальных наростов склонны представители сильного пола.
Трансформация кожной папилломы в злокачественную опухоль маловероятна, чего нельзя сказать о возможности травмировать, сорвать или растереть нежную ткань. Такие механические повреждения чреваты следующими последствиями:
- Сильнейшее кровотечение (вокруг папилломы обычно наблюдается разрастание капиллярной сети);
- Инфицирование раневой поверхности (повреждения кожи являются открытыми воротами для инфицирования и микробной контаминации);
- Аутоинакуляция (попадание зараженной крови на здоровые участки эпидермиса может привести к повторному самозаражению, которое проявляется множественной «бородавчатостью»);
- Образование шрамов и рубцов (шея – открытая часть тела, эстетичный вид которой важен при формировании общего образа).
Как вылечить папилломы на шее?

Для того, чтобы разработать эффективную схему лечения папиллом на шее, необходимо обратиться к специалисту, который порекомендует прием противовирусных препаратов и подскажет действенные способы укрепления иммунной системы. Также обязательной рекомендацией станет удаление новообразования, которое может быть проведено несколькими аппаратными процедурами.
Как удалить папилломы на шее:
- Криодеструкция – заморозка нароста жидким азотом;
- Электрокоагуляция – иссечение дефекта под действием электрического тока;
- Радиоволновая методика – основана на применении деструктивной способности радиоволн высокой частоты;
- Лазерная коррекция – методика предполагающая воздействие на шейную папиллому лазером.
Выделяют множество факторов, указывающих на неоспоримые преимущества последнего способа удаления доброкачественных новообразований. Дело в том, что только лазерная деструкция гарантирует сочетание эффективности, безопасности и безболезненности манипуляции. Кроме того, лазер не оставляет следов, шрамов и рубцов, что особенно важно при удалении шейных и лицевых папиллом. Лазеротерапия может быть проведена непосредственно в день обращения пациента в клинику, так как не предполагает специальной подготовки.
Реабилитационный период также отсутствует, так что сразу же после процедуры человек может вернуться к привычному ритму жизни и работе. Риск развития рецидивов для лазерной коррекции минимален, как и возможность инфицирования поверхности приложения.
И какую опасность могут нести новообразования на груди?

Женский организм – удивительная биологическая система, которая во время беременности сталкивается с колоссальными нагрузками и не только с успехом преодолевает все испытания, но и преображается и трансформируется, подстраиваясь под любые потребности малыша. Прекрасно, когда период вынашивания ребенка проходит легко, не сопровождаясь такими неприятными сюрпризами как папилломы во время беременности.
Но если эпидермальные новообразования все же появились, перед будущей мамой остро встает вопрос относительно удаления нароста и его влияния на развитие малыша. Действительно, можно ли беременным удалять папилломы и почему во время ожидания малыша, бородавки выбирают именно грудь будущей мамы?
Папилломы у беременных: особенности образования и локализации
Прежде чем перейти к основной теме, необходимо напомнить, что папилломы представляют собой доброкачественные новообразования, которые формируются в результате атипичного разрастания тканей эпидермиса. Причиной появления таких кожных дефектов является вирус папилломы человека (ВПЧ), который в латентном состоянии присутствует в организме практически всех людей на планете. Активировать жизнедеятельность вируса могут факторы, ослабляющие организм, такие как снижение иммунитета, переутомление, сильный инфекционный или воспалительный процесс, неполноценное питание и т.д.
Гормональная перестройка может стать идеальным фоном для активации ВПЧ и формирования папиллом, что и происходит в организме беременных женщин. Если добавить ко всему вышеперечисленному огромную нагрузку на организм женщины, пребывающей в «интересном положении», этиологическая картина становится очевидна.
Медики отметили, что локализация папиллом при беременности несколько меняется. Приоритетной областью поражения становится грудь будущей мамы. Причем проявляться новообразования могут совершенно на любом участке молочной железы, начиная от соска, заканчивая внутренними протоками. Это вовсе не означает, что исключена вероятность появления при беременности папиллом на шее, лице, руках и ногах, однако частота встречаемости подобных дефектов значительно снижается.
Выделяют несколько видов расположения новообразований молочной железы:
- Папиллома на груди – образуется на эпидермисе молочной железы и представляет собой небольшой овальный или шарообразный нарост на узком основании, который имеет мягкую консистенцию. Такое новообразование чаще всего не сопровождается болезненностью, однако при ношении обтягивающего белья может травмироваться, воспаляться и кровоточить.
- Папилломы под грудными железами – формируются обычно в виде множественных мелких папул, которые располагаются непосредственно под грудью. Также склонны к травматизации и распространению на здоровые участки кожи.
- Папиллома на соске – формируется в виде мягкой светлой структуры, имеющей шероховатую поверхность, и может локализоваться как непосредственно на соске, так и на его ореоле (пигментированная часть груди). Данный вид новообразований не только затрудняет ношение белья, но и существенно осложняет последующее грудное вскармливание.
- Внутрипротоковая папиллома молочной железы – формируется во внутреннем протоке груди, что обусловливает сложность ее выявления. Обнаружить подобный внутренний нарост можно самостоятельно при прощупывании (пальпации) груди. Часто внутрипротоковая папиллома сопровождается специфическими выделениями из соска, а также его жжением и интенсивной болезненностью. Поставить окончательный диагноз может только профессиональный маммолог, на основании УЗИ молочной железы.
Опасны ли папилломы на груди при беременности
Вне зависимости от локализации, папилломы во время беременности могут доставить существенный дискомфорт женщине и вызывать беспокойство за здоровье ребенка. Следует понимать, что как-либо повлиять на развитие малыша, папилломавирус не может, однако с большой степенью вероятности, ребенок будет носителем вирусного агента уже при рождении, который проникнет в организм посредством перинатального пути заражения. Это чаще всего проявляется формированием эпидермальных новообразований в детском возрасте.
Что же касается рисков для здоровья женщины, то здесь существует несколько потенциальных опасностей, самой существенной из которых можно считать вероятность злокачественной трансформации безобидного новообразования, что приводит к онкологическому процессу. Особенно это характерно для внутрипротоковых папиллом, которые длительное время могут существовать в скрытой, не диагностированной форме. Кроме того, подобные папилломы после родов в процессе активного роста способны закупоривать проток, препятствуя оттоку грудного молока, что может стать причиной застоя.
Также существует риск механического повреждения новообразования при ношении слишком узкого белья и одежды. Такой исход может сопровождаться сильнейшим кровотечением и инфицированием раны, что в период беременности недопустимо.
Папилломы во время беременности: лечение
Любые новообразования расположенные на коже и слизистых оболочках желательно удалить до наступления беременности. Если же по какой-либо причине это правило не было соблюдено, или первичные папилломы появились во время беременности, женщина должна немедленно обратиться к специалисту. В зависимости от локализации дефекта, медицинская консультация и помощь может быть оказана дерматологом, маммологом, гинекологом или онкологом.
Строго настрого запрещается прибегать к самолечению при помощи аптечных мазей и пластырей, народных рецептов, а также механического срезания тела бородавки в период беременности.
Можно ли беременным удалять папилломы?

Осмотрев новообразование и проведя ряд диагностических мероприятий, специалист сделает вывод относительно целесообразности удаления дефекта непосредственно во время беременности. Если степень онкогенности папилломы минимальна, и она не доставляет существенного дискомфорта пациентке, абсолютное большинство врачей порекомендуют отложить деструкцию нароста на послеродовой период или и вовсе обратиться в клинику после завершения грудного вскармливания.
Отмечается также высокая вероятность самопроизвольного разрешения кожных наростов, после нормализации гормонального и иммунного статуса молодой мамы.
В некоторых случаях удаление новообразования может быть произведено непосредственно в период вынашивания ребенка. Чаще всего это связано со следующими проявлениями:
- Зуд, жжение и болезненность кожного нароста;
- Интенсивный рост папилломы;
- Неспецифические выделения из соска при локализации папилломы в грудной железе.
В таких ситуациях риск бесконтрольного роста эпидермальных структур в разы превышает вероятность развития осложнений при их удалении.
Особенно тщательно следует подойти к выбору методики устранения папилломы во время беременности, которая должна быть максимально безопасной, малотравматичной и эффективной. Чаще всего специалисты рекомендуют воспользоваться лазерной деструкцией папилломы, которая не представляет опасности для здоровья будущей мамы и ее малыша, так как действует строго избирательно на ткани эпидермального дефекта.
Единственным аспектом, который отличает алгоритм данной процедуры для беременной женщины, от стандарта – нежелательность использования анестезирующих составов. В связи с этим, пациента должна подготовиться к терпимому дискомфорту в процессе манипуляции. Лазерная коррекция бородавок и других кожных наростов занимает всего несколько минут, после чего наступает период окончательного заживления, который продолжается обычно не дольше двух недель.
Специалисты медицинского центра "НЕОМЕД" предоставят всю необходимую информацию относительно лечения папиллом во время беременности и при необходимости подберут оптимальный способ, избавляющий пациентку от проблемы. Многопрофильная клиника "НЕОМЕД" предлагает своим клиентам высочайший уровень медицинского сервиса, новейшее оборудование и доступные цены.
Папилломавирусная инфекция сегодня является наиболее распространенным заболеванием с преимущественной передачей половым путем.
Возбудитель инфекции – вирус папилломы человека, сокращенно ВПЧ.
Наибольший риск заражения ВПЧ имеют молодые женщины возраста 20-35 лет.
Хотя в большинстве случаев инфекция протекает бессимптомно и склонна к самоизлечению, иногда папилломавирусы становятся причиной серьезных состояний.
Особый интерес у женщин репродуктивного возраста вызывает ответ на вопрос о том, влияет ли ВПЧ на беременность?
Дело в том, что во время беременности происходящие изменения в гормональном фоне и иммунной системе организма способствуют «удержанию» ВПЧ, увеличивают риск заражения женщины инфекцией и передачи вируса партнеру.
Кроме того, любая инфекция в организме матери может оказать воздействие на здоровье будущего ребенка.

Что собой представляет инфекция ВПЧ?
Специфической особенностью ВПЧ является его склонность к поражению клеток эпителия кожи и слизистых.
Несколько десятков известных типов вирусов папилломы человека объединяются в три группы по их способности провоцировать онкологические заболевания.
При этом различают:
- неонкогенные, примером которых являются типы 1,2,28, 41 и др., ответственные за появление кожных бородавок (подошвенных, вульгарных и пр.);
- с низким риском развития онкопатологии, такие как типы 6,11, 15, 25, 43 и пр., заражение которыми может проявляться в виде аногенитальных бородавок (иначе остроконечных кондилом) и сопровождаться развитием злокачественных преобразований только в исключительно редких случаях;
- с высоким риском, в том числе типы 16, 18, 33, 52 и др., с инфицированием которыми связывают предраковые/раковые изменения шейки матки, а также такое заболевание, как бовеноидный папуллез.
Как происходит заражение ВПЧ?
Папилломавирусы способны передаваться только от человека к человеку.
Так как некоторые типы могут в течение определенного времени сохраняться в отшелушивающихся клетках кожи, то они могут обуславливать риск контактно-бытового заражения.
Такой вариант характерен для неонкогенной группы, например, вероятно заражение с образованием подошвенных бородавок при наличии микроповреждений кожи стоп.
Низко- и высокоонкогенные вирусы передаются половым путем, включая различные варианты сексуальных контактов.
Изредка встречается заражение новорожденных детей больными матерями.
Интересно, что женщины с диабетом, при хорошо контролируемом уровне глюкозы, не имеют повышенного риска инфицирования ВПЧ.
Инкубационный период довольно продолжителен и может варьироваться от трех месяцев до нескольких лет.
Как проявляется инфекция?
Симптомы инфекции определяются типом вируса и видом вызванного им заболевания.
ВПЧ может находиться как вне клеточных хромосом, т. н. доброкачественная форма болезни, так и встраиваться в ДНК, злокачественная форма.
Для папилломавирусной инфекции характерны следующие варианты развития:
- латентное течение – без изменения клеток, без симптомов;
- образование бородавок, кондилом, папиллом, когда вирус воздействует на клетки, провоцируя их разрастание;
- неопластические изменения (дисплазия) – изменение клеточной структуры под влиянием вируса;
- образование карциномы – появление многочисленных атипичных клеток, характерных для раковой опухоли.
Важной особенностью ВПЧ-инфекции является ее способность к самоизлечению.
В 90% всех эпизодов заражения в течение двух лет вирус уничтожается организмом.
Клинические проявления инфекции довольно характерны.
Так, вульгарные бородавки имеют вид серовато-бурых бородавчатых узелков, которые обычно размещаются на пальцах рук и тыльной стороне кистей.
Плоские бородавки поражают лицо и кисти, обычно проявляются в подростковом возрасте.
Подошвенные бородавки появляются в области трения кожи обувью, представляют собой характерные утолщения, болезненные при надавливании.
Остроконечные кондиломы напоминают по форме гребень петуха или кочешок цветной капусты, имеют тонкую ножку и более широкую головку.

У женщин такие образования обычно размещаются у входа во влагалище, в области половых губ и заднего прохода. Множественные плоские папулы, как проявление инфекции, вызванной ВПЧ низкого онкогенного риска, называются бородавчатой эпидермодисплазией.
При ларингеальном папилломатозе типичные выросты выявляются в области гортани.
Куполообразные и плоские гладкие, бархатистые папулы на гениталиях служат характерным проявлением бовеноидного папулеза.
Причиной которого является преимущественно ВПЧ-16 (представитель группы высокого онкогенного риска).
Озлокачествление подобных образований наблюдается примерно в 3% эпизодов.
Дисплазия (неоплазия) шейки матки – это процесс атипичного изменения эпителиальных клеток в зоне перехода плоского эпителия в цилиндрический.
Такое состояние относится к предраковым.
В зависимости от выраженности изменения клеток выделяют разные степени дисплазии и собственно рак (плоскоклеточную карциному).
Способствуют развитию дисплазий:
- многократные беременности и роды в возрасте до 20-ти лет;
- раннее начало половой жизни;
- беспорядочные половые связи;
- хроническое воспаление маточной шейки;
- поражение остроконечными кондиломами;
- курение и пр.
Каковы последствия ВПЧ при беременности?
На сегодняшний день нет достоверных доказательств выраженного негативного воздействия инфекции на течение беременности.
Такие характерные для иных половых инфекций патологии беременности, как невынашивание, преждевременные роды и т. п., не нашли безусловного подтверждения связи с ВПЧ.
Тем не менее, если первичное инфицирование женщины произошло именно в период беременности, риск развития различных осложнений присутствует.
Некоторые последствия для плода при беременности имеют аногенитальные бородавки у матери, вызванные ВПЧ 6 и 11 типа, с локализацией в области малых половых губ и преддверия влагалища.
Такие остроконечные кондиломы несут небольшой риск заражения плода в родах, приводя к развитию у последнего респираторного папилломатоза.
Респираторный, или иначе ларингеальный, папилломатоз (также называемый папилломатозом гортани) чаще всего развивается у детей 2-х – 3-х лет.

В результате заражения от больной матери еще в период беременности последней или непосредственно при рождении.
Путь передачи во время беременности через плаценту, в ходе родов или непосредственно после них, пока не вполне ясен.
Основными симптомами заболевания являются осиплость, вплоть до полного исчезновения голоса, и затруднения глотания.
По мере прогрессирования болезни появляются отдышка, кашель.
В тяжелых ситуациях возможно перекрывание верхних дыхательных путей, асфиксия, особенно в случае образований с длинной тонкой ножкой.
В процессе осмотра посредством ларингоскопа (иногда применяется и бронхоскоп) на слизистой гортани обнаруживаются типичные разрастания – кондиломы.
Такая патология отличается довольно агрессивным течением: после удаления образований часто происходят рецидивы, требующие повторных хирургических вмешательств.
Если наступает беременность при инфицировании папилломавирусами высокой онкогенности (особенно ВПЧ 16, 18), женщина должна обязательно сообщить о наличии инфекции своему акушеру-гинекологу.
Дело в том, что изменения в организме беременной женщины могут спровоцировать более интенсивное преобразование клеток.
Собственно, на течение самой беременности, на ребенка такие вирусы не оказывают влияния, но создают определенную угрозу здоровью женщины.
В ситуации, когда инфекции в прошлом выявлено не было, при постановке на учет среди прочих берется и цитологический мазок по Папаниколау (ПАП-тест).

Если анализ показывает отклонения, то врач назначает дополнительные исследования (например, кольпоскопию).
Также особого внимания требуют ситуации, когда беременность наступает у женщин с эрозией.
Обязательно проводится ПЦР-диагностика для исключения инфицирования ВПЧ высокого онкогенного риска.
Как правило, в рутинной практике акушера-гинеколога специально не исследуется такое сочетание, как ВПЧ и беременность.
Анализы на вирус рекомендуются только при обнаружении патологических отклонений.
В то же время существуют исследовательские работы, демонстрирующие влияние вируса на наступление беременности.
Так, было показано, что инфицирование женщин ВПЧ несколько снижает вероятность приживания эмбриона, а у мужчин уменьшает подвижность сперматозоидов.
А поскольку в семейной паре, как правило, инфицированными оказываются оба партнера, то наступление беременности сопряжено с некоторыми трудностями.
В результате при планировании беременности на фоне инфекции, вызванной ВПЧ, планировании процедуры ЭКО следует учитывать и этот фактор.
Как диагностируется ВПЧ у беременных?
В первую очередь диагностика инфекции начинается с клинического осмотра.
Остроконечные кондиломы, как и другие виды образований, легко выявляются по внешнему виду.
При наличии кондилом обязателен осмотр и шейки матки.
В большинстве случаев инфицирование ВПЧ диагностируется на основании ПАП-теста, являющегося первичным скринингом предраковых изменений и рака шейки матки, спровоцированных действием вируса.
Цитологическое исследование по Папаниколау представляет собой вариант микроскопического исследования с применением различных групп красителей.
Существуют характерные признаки изменения клеток, обнаруживаемые в ходе данного исследования, которые свидетельствуют в пользу инфицирования вирусом папилломы.
К таким признакам относятся:
- койлоцитоз – изменение формы и окраски ядра, увеличение количества ядер, появление вакуолей в клетке;
- появление дискерацитов – мелких клеток с окрашенными ядрами и измененной цитоплазмой.
Еще один анализ на ВПЧ при беременности – это типирование папилломавирусов методом полимеразной цепной реакции (ПЦР).

Однако, такое исследование из-за высокой чувствительности часто приводит к гипердиагностике заболеваний, так как в большинстве случаев инфицирование носит кратковременный характер.
Данный метод имеет значение, когда ВПЧ обнаруживается на фоне характерной клинической картины.
В результате мировые медицинские руководства не рекомендуют использовать ПЦР в качестве прогностического анализа женщинам до 30-ти лет.
В старшем же возрасте подобное исследование, особенно в случае определения групповой принадлежности вируса, является более значимым.
При необходимости дополнительно прибегают к инструментальным методам диагностики, таким как кольпоскопия и уретроскопия.
Кольпоскопия и биопсия с гистологическим исследованием проводятся всем женщинам с выявленными в ходе ПАП-теста неоплазиями.

При кольпоскопии также осуществляется тест с уксусной кислотой и раствором Люголя.
Кольпоскопический признак ВПЧ-инфекции – неравномерное окрашивание йодным раствором, побледнение участков после обработки кислотой.
Как проводится лечение ВПЧ инфекции при беременности?
При инфицировании ВПЧ беременность и роды имеют некоторую специфику.
Так, у некоторых женщин с ВПЧ-инфекцией при наступлении беременности могут усиливаться проявления заболевания, такие как изменения клеток шейки матки, остроконечные кондиломы.
Тем не менее, врачи обычно не торопятся с назначением лечения.
Поскольку последнее может спровоцировать преждевременные роды, к тому же, после родов проявления инфекции могут заметно уменьшиться сами по себе.
Поэтому рекомендуется по возможности придерживаться выжидательной тактики и динамического наблюдения за беременной.
Однако случаются ситуации, когда генитальные бородавки заметно разрастаются, увеличивается их количество.
Они сливаются в гигантские образования.
Женщины при этом могут испытывать болезненность при ходьбе, затруднения при дефекации и мочеиспускании.
В родах – травматизацию образований, кровотечение, проблемы с прохождением плода по родовым путям, разрывы влагалищных стенок.
В подобных случаях необходимо удалить кондиломы до родов.
Если же устранение образований не получилось провести вовремя, врач может принять решение о родоразрешении пациентки посредством кесарева сечения.
В рутинной практике эта мера для профилактики инфицирования плода не применяется.
Поскольку нет достоверных данных, подтверждающих, что кесарево сечение препятствует развитию у детей больных матерей респираторного папилломатоза.
Если во время беременности были обнаружены аномальные изменения клеток, то спустя несколько недель после родов следует провести повторное исследование мазка по Папаниколау.
Зачастую после родов и генитальные бородавки, и клеточные изменения сами по себе исчезают.
Соответственно, не требуется и лечение таких состояний.
В иных ситуациях проводят определенные терапевтические процедуры.
У беременных удаление кондилом можно проводить посредством криотерапии, с помощью углекислотного лазера, электрокоагуляции, сургитрона.
При крупных, легкотравмируемых образованиях рекомендуют удалять их хирургическим путем после первого триместра до 36-й недели беременности.
Использование таких препаратов, как подофиллин, 5-фторурацил, а также применение внутриочагового введения интерферона не допускается во время беременности.
Как предотвратить заражение ВПЧ инфекцией?
На сегодняшний день профилактика инфицирования вирусом папилломы проводится посредством введения бивалентной или квадривалентной вакцины.
Квадривалентная еще и от вирусов низкой онкогенности 6-го и 11-го типа (основной причины аногенитальных кондилом).

Подобная вакцинация эффективна при ее применении у неинфицированных женщин, то есть до начала последними половой жизни.
Поэтому в некоторых странах она включена в график прививок для девочек до 12-ти лет (в разных странах возраст бесплатной вакцинации отличается).
Прививка может назначаться и женщинам до 26-ти лет при условии наличия у них инфицирования только одним или двумя вирусами.
Вакцинация не исключает необходимости ежегодного скрининга на рак шейки матки, так как она предотвращает только эпизоды заболевания, обусловленные именно ВПЧ.
Вакцинация проводится и неинфицированным мужчинам с целью профилактики рака полового члена.
Что касается использования презерватива при половом контакте, то этот метод немного уменьшает риск инфицирования папилломавирусом, но не исключает его полностью.
Так как возбудитель может находиться в областях, не защищенных материалом контрацептивного средства, и передаваться при контакте кожных покровов.
Для диагностики и лечения ВПЧ при планировании беременности обращайтесь к опытным гинекологам нашего медицинского центра в Москве.
Находясь в «интересном положении» будущая мама испытывает естественную тревогу за здоровье малыша, стремясь минимизировать все возможные риски.
Что же делать, если беременность спровоцировала появление бородавок на лице и теле, или давно сформированные кожные новообразования стали причинять дискомфорт женщине? Постараемся разобраться, целесообразно ли удаление бородавок при беременности.
Опасны ли бородавки для организма беременной женщины и ребенка?
Бородавки являются доброкачественными кожными новообразованиями, появление которых вызывает вирус папилломы человека. Носителями ВПЧ являются 90% населения земного шара, однако развитие таких визуальных проявлений как бородавки связывают обычно со снижением иммунитета, эндокринными расстройствами или нарушениями трофики тканей. Во время беременности, организм женщины испытывает колоссальные нагрузки, что часто становиться пусковым механизмом для активизации вируса папилломы.

Однако паниковать раньше времени не стоит. Большая часть бородавок, локализованных на руках, ногах и лице не способны нанести вреда плоду или повлиять на его развитие. Такие проявления являются неприятными только с точки зрения причинения дискомфорта беременной женщине. Единственным исключением можно считать остроконечные бородавки (кондиломы), которые образуются во влагалище или на слизистой оболочке шейки матки. Такие проявления могут представлять опасность, как в процессе вынашивания малыша, так и во время родов, когда существует вероятность заражения ребенка при прохождении его через родовые пути.
Стоит ли удалять бородавки во время беременности?
Чаще всего специалисты рекомендуют отложить удаление таких доброкачественных образований как бородавки на послеродовой период, особенно в тех случаях, когда кожные наросты не причиняют неудобства женщине.
По-другому обстоят дела с уже упомянутыми выше кондиломами и множественными, быстрорастущими дефектами. Остроконечные бородавки могут потребовать проведения теста Папаниколау и биопсии, с целью выявления атипичных онкоклеток, которые свидетельствуют о трансформации доброкачественного новообразования в онкологический процесс.
Если отмечается активизация формирования бородавок и их массивное распространение, врач может порекомендовать удалить новообразования, однако производить подобную манипуляцию следует, лишь на сроке беременности больше 28 недель, когда заканчивается процесс формирования морфологических органов и систем организма ребенка. Особенно осторожно следует подойти к приему противовирусных препаратов, которые часто назначают после процедуры удаления бородавок. Беременность – не время для экспериментов, и перед употреблением любых медикаментозных составов необходимо проконсультироваться со специалистом.
Удаление бородавок при беременности - рекомендации
Если удаление бородавок при беременности является вариантом безальтернативным, в процессе выбора методики следует придерживаться следующих правил:
- Категорически запрещено заниматься самолечением;
- Народные методы на основе свежего чистотела и препарат «Суперчистотел» могут оказывать токсическое воздействие на организм беременной женщины;
- Не следует прибегать к методу криодеструкции;
- Не стоит использовать агрессивные химические вещества для выжигания бородавок, например уксусную кислоту;
- Способ удаления бородавки не должен предполагать применение анестезии.
Можно ли удалять бородавки во время беременности методом лазерной деструкции?

Удаление бородавок лазером является наиболее безопасной методикой избавления женщины от новообразований во время беременности.
Такой способ не оказывает системного воздействия на организм, локально «выжигая» источник дискомфорта. Процедура настолько проста, что занимает не больше часа и не требует обязательной госпитализации пациентки. Единственным «подводным камнем» может стать невозможность использования стандартной местной анестезии, что предполагает некоторый дискомфорт в процессе манипуляции для беременной женщины. Тем не менее, болевые ощущения обычно характеризуются как умеренные и терпимые, а эффективность процедуры вполне компенсирует некоторые неудобства.
Необходимость удаления бородавок во время беременности определяется индивидуально, с учетом особенностей организма, вида новообразования и его воздействия на организм женщины. Многопрофильная клиника "НЕОМЕД" предлагает организацию лазерной деструкции бородавок с предварительной консультацией для беременных женщин. Современное оборудование, доступные цены и индивидуальный подход к каждому пациенту заставят по-новому взглянуть на медицинский.
Появление новых невусов или их визуальное изменение заставляет будущих мам обращаться к дерматологу и искать причины подобных явлений.
Что собой представляют родинки?
Невусы (родинки) — небольшие участки кожи, которые отличаются по форме и цвету от остальной части эпидермиса.
Представляют собой пигментированные пятна, как правило, доброкачественного характера.
Nevus является коллективным названием для ограниченных, доброкачественных кожных или слизистых образований, которые часто происходят из меланоцитов.
Наиболее распространенными из них являются коричневые невусы из пигмент-формирующих клеток (пигментированные невусы).
Существуют врожденные родинки и приобретенные.
Точная причина врожденных невусов неизвестна.
Приобретенные развиваются на фоне различных факторов.
Таких, как предрасположенность к образованиям, гормональные изменения (чаще на фоне беременности), чрезмерное воздействие на кожу УФ.

Особенности невусов (родинок)
Родинки — накожные образования, состоящие из меланоцитов (пигментных клеток), участвующих в выработке меланина. Существует разнообразное количество невусов, которые характеризуются следующими особенностями:
- Процесс образования родинок начинается при рождении, в среднем длится до 10 лет. В последующей жизни также может наблюдаться появление новых родинок или изменение уже имеющихся.
- Пигментные образования могут иметь различный размер и диаметр: от небольших 1-2 мм и до обширных — 10-20 см.
- Основной цвет родинок варьируется от светло-бежевого до темно-коричневого. Могут встречаться и красные родинки, в частности, во время беременности — ангиомы, являющиеся доброкачественными сосудистыми опухолями.
- Поверхность образований чаще плоская, но встречаются бугристые невусы.
- Некоторые родинки сопровождаются ростом волоса (чаще из центра образования), что не рассматривается как патология.
Изначально все родинки представляют собой доброкачественные образования и не рассматриваются в качестве кожной патологии.
Только в некоторых случаях, под действием различных факторов могут спровоцировать развитие злокачественного процесса.
(Генетическая предрасположенность, травмирование невуса, повышенное воздействие УФ).
Образование невусов в период беременности
Родинки на груди и других частях тела во время беременности появляются на фоне активной работы гормонального фона, его перестройки.

В частности, на появление новых родинок влияет увеличение прогестерона, гормона, необходимого для сохранения беременности.
Судить о том, сопровождается ли появление новых невусов патологическим процессом, достаточно сложно.
Полезным будет обращение к дерматологу независимо от того, когда появились новые родинки, во время беременности или после нее.
Возможно, что во время беременности появляется много родинок.
Как правило, они не опасны.
Но дерматологи рекомендуют будущим мамам обращать внимание на образования и следить за их развитием.
При первых непонятных изменениях — обращаться к специалистам.
Какие могут появиться родинки во время беременности
- Классический невус (доброкачественные плоские родинки).
Имеет округлую форму диаметром менее 5 мм, часто с неравномерной пигментацией, от коричневого до темно-коричневого.
Родинка является доброкачественной, как правило, развивается в молодости.
Могут исчезать в старости, в большинстве случаев не требуют лечения.
Такие родинки могут образовываться даже на сосках, особенно в момент беременности.
- Диспластический невус (невоидная опухоль).
Развивается на теле в подростковом возрасте и не исчезает в старости.

Образование имеет генетическую предрасположенность, также развивается на фоне чрезмерного воздействия ультрафиолета.
Невус выглядит как родинка с неравномерными границами.
В основном такое образование доброкачественное, но требует постоянного контроля, особенно во время беременности. Диспластический невус входит в категорию родинок, способных трансформироваться в атипичное (раковое) образование.
Беременность может способствовать развитию невуса, часто родинка локализуется на животе.
Представляет собой отложение меланина в базальном слое эпидермиса, имеет доброкачественное течение.
Хотя невус является врожденным, в детстве может быть практически незаметен.
Но под влиянием беременности и других факторов склонен проявляться, становясь более выраженным.
Маленькие врожденные невусы обычно доброкачественны, крупные — склонны к дегенерации, рекомендуется лазерное удаление родинки.
Внутри такой родинки могут наблюдаться более темные точки.
- Невус spilus (lentiginous nevus) или пятнистый лентиговый невус.
Может быть как врожденным, так и приобретенным.
Размер от 2 до 10 см, хотя он может достигать размера более 20 см.
Изменение обычно доброкачественное, но происходят и злокачественные преобразования.
Надо внимательно следить.
Особое внимание родинке следует уделять во время беременности.
Если она чешется, увеличилась в размерах, изменила оттенок, необходимо как можно скорее пройти дерматоскопию.
Визуально невус Сеттона схож с витилиго, окружен обесцвеченным участком дермы по периферии.
Halo Nevus обычно может появляться в первые 30 лет жизни; встречается у обоих полов.
Предположительно, провоцирующий фактор — иммунологическая реакция с нарушением меланогенеза и разрушением меланоцитов.
Невус не склонен к озлокачествлению.
Многочисленное проявление галоневуса часто связано с присутствующим витилиго.
Конкретного лечения не существует, перед выходом на улицу рекомендуется использовать защитный крем с высоким SPF.
- Пятна цвета кофе с молоком (нейрофиброматоз).
Врожденное расстройство пигментации, которое становится более выраженным при длительном воздействии солнца.
На течение беременности, как правило, нейрофиброматоз не влияет.
Но может усилиться под действием изменения гормонального фона.
Американский врач Brickner, впервые проявляющиеся во время беременности подобные пятна назвал fibroma molluscum gravidarum.
Относится к приобретенным типам пигментных образований, чаще встречается у женщин.

Длительное время может оставаться незамеченным, но в период полового созревания или беременности становится более выраженным.
Голубой невус считается доброкачественным образованием, но невысокий риск трансформации в атипичную родинку имеет.
При наличии подобного образования рекомендуется регулярное посещение дерматолога.
При интенсивном росте невуса или его изменении рекомендуется прибегнуть к удалению родинки.
Диагностика родинок во время беременности
Что делать, если вы отметили появление новых пигментных пятен на коже или увеличилась старая родинка во время протекающей беременности?
Необходимо записаться на очную консультацию к дерматологу.
Врач проведет визуальный осмотр пигментного образования, оценит его состояние и внешний вид.
В обязательном порядке проводится дерматоскопия, для определения возможной патогенности невуса.
Дерматоскопия — неинвазивный метод дифференциальной диагностики пигментных поражений кожи и ранней диагностики злокачественной меланомы.
Этот метод также известен как дермоскопия, микроскопия с отраженным светом и эпилюминисцентная микроскопия.
Дерматоскопия является неотъемлемой частью дерматологического обследования кожи.

Сегодня дерматоскоп считается «стетоскопом дерматолога».
В дополнение к диагнозу пигментных и непигментированных опухолей кожи метод сможет установить диагноз инфекционных, паразитарных и воспалительных поражений дермы.
В области дерматоонкологии дерматоскопия способствует предоперационному планированию удаления пигментных образований кожи.
Помогает выбрать оптимальный варианте лечения и последующий уход.
- является ли поражение меланоцитарным или не меланоцитарным;
- является ли образование доброкачественным, подозрительным или злокачественным.
В современной дерматологии чаще прибегают к использованию цифровой дерматоскопии.
Где диагностика отображает результаты процедуры в монитор компьютера.
Это позволяет создавать отчеты с данными пациента и изображениями его пигментных образований.

Что облегчает постановку диагноза и дает возможность консультироваться с другими специалистами.
Другим преимуществом этого метода является то, что изображения могут быть распечатаны и переданы пациенту.
В качестве альтернативы цифровые изображения могут быть перенесены на CD и отправлены соответствующему врачу.
Лечение родинок при беременности
Удалять родинки во время беременности или нет — главный вопрос, который интересует будущих мам.
Однозначно ответить на данный вопрос невозможно, все зависит от типа образования.
В большинстве случаев, образование новых родинок на теле не грозит ребенку и матери негативными последствиями.
Однако в обязательном порядке необходимо посетить дерматолога, если доброкачественная плоская родинка изменилась.
То есть стала шершавая, красная, неровная, твердая или увеличилась в размерах.
Иногда пациентки жалуются, что появилась висячая родинка на половой губе.
В этом случае, понадобится дифференциальная диагностика, которая позволит поставить точный диагноз и отличить истинный невус от папилломы, вызванной ВПЧ.
Если врач принял решение о необходимости устранения пигментного образования, могут быть предложены различные методы удаления.
К примеру, лазером, жидким азотом, радиоволной.
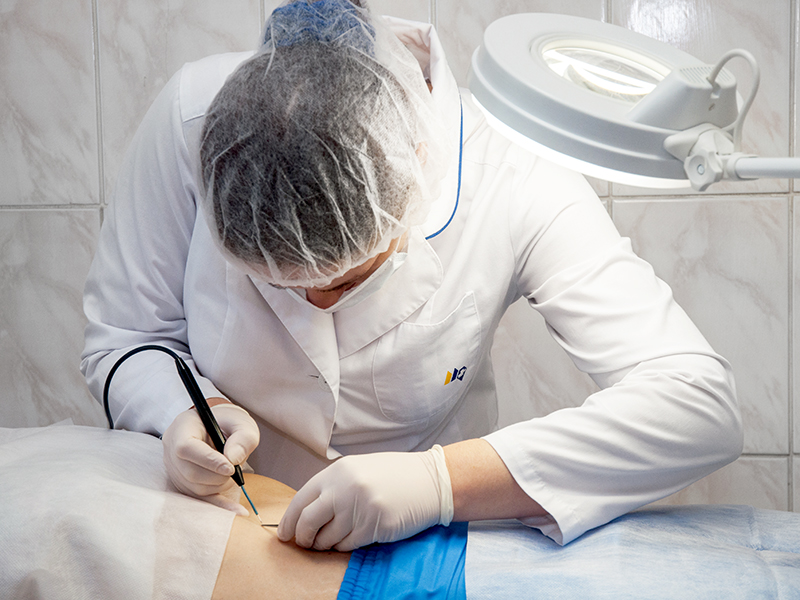
Для беременных пациенток предпочтительней вариант иссечения родинки при помощи лазерного оборудования.
Данный метод максимально не травматичен.
Позволяет обойтись без использования обезболивающих препаратов, при этом эффективен при удалении обширных пигментных изменений.
Если проводится удаление родинки более 5 мм, после процедуры назначается гистология.
Также после удаления такой родинки может остаться небольшое черное пятно.
При необходимости назначается повторная процедура лазеротерапии.
Осложнения после лазерного лечения практически отсутствуют, заживление эпидермиса быстрое.
Процедура хорошо переносится беременными женщинами.
Считается наиболее безопасным способом ликвидации нежелательных образований.
При появлении родинок во время беременности обращайтесь к автору этой статьи – дерматологу в Москве с многолетним опытом работы.
Читайте также:

