Онемение кожи при диабете
Обновлено: 25.04.2024
Первые симптомы заболевания - это чувство покалывания, мурашки, онемение, боли в ногах, реже - в руках. В далеко зашедшей стадии больной не чувствует свои стопы или ноги и поэтому не замечает травм, отеков, мозолей.
Прогрессирование нейропатии чревато появлением целого ряда серьезных состояний, угрожающих не только работоспособности, но и жизни больных. Диабетическая нейропатия захватывает практически все отделы периферической нервной системы, что и объясняет многообразие проявлений заболевания: мононейропатия, полинейропатия, атрофия мышц, автономная (вегетативная) нейропатия (например, атония желудка, кишечника, мочевого пузыря, диарея). У части больных сахарным диабетом наблюдается ортостатическая гипотония (снижение артериального давления при смене горизонтального положения на вертикальное), которая проявляется головокружением, потемнением в глазах и даже легким обмороком.
В результате мелких травм кожи при диабетической нейропатии возможно инфицирование ран или трещин на стопах, развитие язв, в дальнейшем развитие так называемой диабетической стопы, нарушение питания тканей, отек и цианоз (посинение пораженных участков стопы, чаще пальцев). Не исключается развитие сухой гангрены, протекающей с минимальным болевым синдромом или без него.
1. Старайтесь двигаться много и регулярно!
2. Держите ноги в тепле и сухости!
Ежедневно меняйте свежие хлопчатобумажные или шерстяные носки, избегайте потения ног, не допускайте появления ран и грибка.
Не покупайте обувь из синтетических материалов. Старайтесь выбирать обувь из мягкой натуральной кожи. Летом обувь должна пропускать воздух, а зимой иметь теплую прокладку.
3. Носите удобную обувь!
При сниженной чувствительности Вы можете не почувствовать, что обувь Вам тесна. Проверьте, подходит ли Вам та обувь, которую Вы надеваете каждый день. Для этого: встаньте босиком на белый лист бумаги и обведите контур своей стопы. Вырежьте полученный контур ножницами, вставьте его в обувь и посмотрите, что стало с листом бумаги: если края бумаги загнулись по бокам, то обувь тесна Вам по ширине, если же спереди или сзади, - то обувь мала по длине. Используйте имеющийся контур стопы и для выбора новой обуви.
Обращайте внимание на высоту и ширину каблука. Модельная обувь может быть красивой, но может повредить Ваши стопы (она не для ежедневной носки). Если Вы не входите в группу высокого риска и у Вас сохранена чувствительность, Вы можете надевать обувь на высоком каблуке и с узким носком. Но носить такую обувь надо недолго и только в тех случаях, когда без праздничной обуви не обойтись (например, прием, презентация и т.п., т.е. события, которые случаются не каждый день).
При покупке обуви рекомендуется примерять ее на носок или чулок и обязательно после полудня. Это необходимо для того, чтобы быть уверенным, что впоследствии обувь будет впору (утром стопа меньше в размере).
После того, как Вы выбрали обувь, наденьте и постарайтесь походить в ней в магазине 5-10 минут. Затем снимите и посмотрите, нет ли на боковых поверхностях ноги следов от сдавления. Если есть, то следует хорошо подумать, стоит ли покупать именно это модель обуви.
Не надевайте новую обувь сразу на длительный срок. Разнашивайте ее дома каждый день по 10-15 минут до тех пор, пока Ваша стопа не "привыкнет" к этой обуви. Можно также попросить кого-нибудь из родных походить в Вашей обуви, чтобы разносить ее.
4. Тщательно ухаживайте за стопами и ногтями!
Ежедневно мойте ноги в теплой воде, используя только мягкое нейтральное мыло. Перед мытьем убедитесь, что вода не слишком горячая.
Будьте осторожны, подстригая ногти! При уходе за ногтями никогда не пользуйтесь ножницами с острыми концами. Ногти на стопах нужно обрезать, по возможности, прямо. Важно закруглять концы срезанного ногтя, стачивая специальной пилочкой, чтобы не травмировать пальцы при ходьбе.
Во избежание врастания ногтя не стачивайте его слишком коротко.
5. Не ходите босиком - опасность ранения!
6. Избегайте прямого воздействия сильного тепла! (Грелка, горячие ножные, а также термальные и грязевые ванны.)
7. Регулярно проверяйте свои стопы!
Ежедневно осматривайте подошвы и кожу между пальцами, чтобы вовремя заметить повреждения: покраснения или изменения цвета кожи, образование волдырей и мозолей, врастание ногтя в мягкие ткани. Для такой проверки Вы можете использовать зеркало.
8. Следите за обувью!
Из-за нарушений чувствительности вследствие диабетической нейропатии Вы можете не заметить предметы, которые могут быть в обуви. Поэтому, прежде чем обуться, проведите рукой по внутренней поверхности обуви: нет ли там грубых швов, свернувшейся стельки или посторонних предметов (монет, бумаги и т.п.), так как все это может вести к повреждениям, ранам с последующим инфицированием и развитием диабетических язв.
Старайтесь иметь несколько пар обуви: обязательно переобувайтесь на работе в сменные туфли.
Домашние тапочки должны быть мягкими и глубокими, желательно с закрытой пяткой, так как в шлепанцах нагрузка распределена неравномерно (пальцы нагружаются больше, чем остальные отделы стопы).
9. При появлении раны на ноге сразу обращайтесь к врачу!
Обязательно проконсультируйтесь с лечащим врачом, если у Вас появились настораживающие симптомы, описанные выше.
10. Профилактика всех осложнений сахарного диабета
заключается в постоянной компенсации углеводного обмена. Этому способствует правильная диетотерапия, регулярное применение физических нагрузок, постоянный контроль содержания глюкозы в крови и моче.
Крайне важно вовремя поставить диагноз и начать своевременное лечение диабетической нейропатии: на ранних стадиях возможно восстановление структуры и функции нерва. При выраженной нейропатии можно восстановить только часть нервных волокон или улучшить их состояние.
Чаще всего онемение возникает из-за сдавлевания нерва, его повреждения или воспаления. Реже онемение случается из-за проблем в головном или спинном мозге. Обычно по одним только симптомам можно заподозрить причину онемения рук и ног.
Отчего немеют руки
Если немеют руки и ноги с одной стороны, то скорее всего причина в инсульте, транзиторной ишемической атаке, опухоли мозга или рассеянном склерозе.
При инсульте есть и другие симптомы: асимметрия лица, нарушения речи, онемение конечностей, мышечная слабость. При перечисленных симптомах нужно сразу вызвать скорую помощь.
При транзиторной ишемической атаке (ТИА) тромб на несколько минут закупоривает сосуд в мозге. Это случается, если просвет слишком узкий из-за холестериновых бляшек (атеросклероза). Приступы происходят регулярно и проявляются онемением руки, ноги и/или лица (преимущественно с одной стороны), слабостью, головокружениями, двоением в глазах, замедленностью речи. Симптомокомплекс зависит от того, какой именно сосуд страдает.
По статистике, у трети людей с ТИА произойдёт инсульт, поэтому такие пациенты должны обязательно обратиться к врачу, чтобы снизить свои риски.

Немеют ноги
Если немеет одна нижняя конечность или обе, то это может быть признаком синдрома конского хвоста, грыжи межпозвоночного диска, рассеянного склероза.
При синдроме конского хвоста сдавливаются все 18 нервов, расположенных в поясничном отделе позвоночника. Это может происходить из-за грыжи, воспаления, опухоли или стеноза (сужения) позвоночного канала. В результате возникает не только онемение в обеих ногах, но и боль в пояснице, проблемы с мочеиспусканием, дефекацией, эректильные дисфункции.
Радикулит, связанный с грыжей, возникает из-за того, что студенистое ядро, которое находится в межпозвоночном диске, прорывается наружу и сдавливает близлежащие нервные окончания. При грыже возникает не только онемение, но и боль в спине, слабость в конечностях. Обычно симптомы уходят через 6–8 недель. Если этого не произошло, врач может назначить более агрессивное лечение вплоть до операции.
При ишиасе чаще всего немеет только одна нога. Ишиас, или пояснично-крестцовый радикулит — это сдавление седалищного нерва, что вызывает также боль в пояснице. Причина ишиаса может быть в грыже межпозвоночного диска, стенозе позвоночного канала, пириформис-синдроме (сдавлении грушевидной мышцей седалищного и ягодичных нервов), переломах костей и травмах таза, опухолях. Обычно вместе с онемением человек ощущает ноющую боль, покалывание или жжение. Лечение зависит от причины ишиаса.
Онемение рук
Если немеет часть руки или ноги, то причина может быть в грыже межпозвоночного диска, синдроме верхней апертуры грудной клетки, опухоли, которая давит на нервное сплетение, плечевом плексите, туннельном синдроме и синдроме компрессии общего малоберцового нерва.
При туннельном синдроме запястье или кисть (большой, указательный, средний и часть безымянного пальца) немеют или болят. Обычно это случается у тех, кто много работает за компьютером, вяжет, подолгу водит автомобиля и т. д. Почему немеют руки и ноги? Срединный нерв, проходящий к кисти через «туннель» (канал запястья) из трёх костей и связок, зажимается. Сдавление срединного нерва ниже локтя и выше запястья вызывает онемение не только в указанной области, но и вокруг кисти на уровне основания большого пальца. Так бывает, если, например, сухожилие, которое находится рядом со срединным нервом, раздражено и из-за этого увеличено.

Отек из-за травмы, задержки жидкости в организме, беременности, а также ревматоидный артрит могут стать причиной туннельного синдрома. Но обычно это заболевание развивается у тех, чей канал запястья изначально уже, чем у большинства людей. Если есть необходимость в обезболивании, можно использовать обычные нестероидные противовоспалительные средства (ибупрофен, напроксен). Обычно рекомендуется сократить движения, провоцирующие симптомы, и на некоторое время наложить лангетку. Если боль и/или онемение не проходят, то может потребоваться операция.
При плечевом плексите онеметь может не только плечо, как ясно из названия, но и вся рука, а также кисть. Механизм этого заболевания такой: плечевое сплетение, из которого нервы идут в обе руки, сдавливается или повреждается. Плечевой плексит может стать последствием опухоли лёгкого, лучевой терапии, родовой травмы. Онемение — не единственный его симптом, часто у таких пациентов сильно болит плечо, боль сменяется слабостью. Обычно симптомы проходят в результате противовоспалительного лечения кортикостероидами.
Покалывание и онемение в ноге
При синдроме компрессии общего малоберцового нерва онемение или покалывание ощущается в верхней части ступни или внутренней части голени. Малоберцовый нерв — это ответвление седалищного нерва, он обеспечивает работу пальцев ног, ступни и голени. Травма колена, перелом малоберцовой кости, тугая гипсовая повязка на голени и даже частое скрещивание ног могут привести к этому синдрому. Лечение онемения заключается в устранении причины. Но иногда может потребоваться инъекция кортикостероидов, чтобы уменьшить отёк, а в некоторых случаях проводится операция.

Онемение пальцев руки
Причина синдрома верхней апертуры грудной клетки в том, что сдавливаются сосуды и нервы между ключицей и первым ребром. В результате плечо и шея болят, а в пальцах чувствуется онемение. Это может случиться из-за автомобильной аварии, спортивной травмы или во время беременности. Синдром, к счастью, возникает редко — у 1 человека из миллиона. Обычно приема обезболивающих средств хватает для контролироля над симптомами.
При серьёзном дефиците кальция могут неметь пальцы ног и рук, нарушаться сердечный ритм, а также возникать судороги. Это достаточно редкое состояние, причину которого должен установить доктор.
Из-за отёков, опухолей, травм и т.д. могут также сдавливаться другие нервы, расположенные в руке, что приводит к специфичным симптомам:
- Сдавление локтевого нерва в районе запястья приводит к онемению мизинца, части безымянного пальца и части кисти со стороны мизинца;
- Сдавление локтевого нерва в области локтя приводит и к этим симптомам, и к онемению в области локтевого сгиба;
- Сдавление лучевого нерва в районе предплечья может вызвать онемение большого и указательного пальцев.
Другие причины онемения
Если затекают руки и ноги с обеих сторон, то, возможно, сдавливается спинной мозг из-за опухоли, травмы, гематомы, абсцесса (гнойника), или дело в периферической полинейропатии — поражении мелких периферических нервов или нарушении их работы. Обычно это вызвано приемом некоторых препаратов, сахарным диабетом, хроническими болезнями почек, дефицитом витамина B12, болезнью Лайма или ВИЧ-инфекцией. В основном к препаратам, которые вызывают онемение, относят химиотерапевтические. Как правило через некоторое время после окончания курса химиотерапии чувствительность возвращается.
Диабетическая нейропатия — довольно распространенное явление у пациентов с сахарным диабетом. Точная причина повреждения неизвестна, но считается, что происходит нарушение обмена веществ и разрушение мелких сосудов, что и приводит к повреждению нервов. Если онемение уже возникло, то полностью избавиться от него невозможно. Но можно улучшить состояние, если внимательнее контролировать уровень сахара в крови. Если онемение имеет существенные масштабы, то нужно следовать рекомендациям врача, чтобы избежать травматизации конечностей и последующих осложнений.
Как именно из-за дефицита витамина B12 нарушается образование миелиновых оболочек нервов, неизвестно. Но если этого вещества не хватает, то чаще немеют ноги, а не руки. Также недостаток витамина B12 сопровождается анемией и слабостью. Но онемение возникает только при очень серьезном дефиците. При лечении симптомы уходят в течение 3 месяцев, в тяжелых случаях восстановление может занять год.
Когда при хронической болезни почек состояние ухудшается, возникает уремия — в крови накапливаются продукты азотистого обмена и другие токсические вещества. Это ведёт к повреждению периферических нервов и онемению. Такое состояние (уремическая полинейропатия) — показание к проведению диализа или трансплантации почки.
Болезнь Лайма и ВИЧ-инфекция могут вызвать воспаление некоторых участков нервной системы. При болезни Лайма онемение появляется не сразу, а уже на фоне гриппоподобного состояния, с которого и начинается заболевание. Болезнь Лайма лечится антибиотиками.
При ВИЧ-инфекции онемение часто возникает из-за того, что ослабленный иммунитет позволяет развиться цитомегаловирусной инфекции, которая и поражает нервные волокна. Обычно онемение возникает у людей, не принимающих антиретровирусную терапию, способную сильно улучшить состояние человека с ВИЧ. Поэтому, чтобы онемение прошло, нужно как можно раньше начать специфическое лечение.

Онемение и остеохондроз
Когда следует обратиться к врачу?
При онемении обратиться к врачу немедленно нужно, если:
- онемение в области гениталий и анального отверстия сопровождается болью в спине и неконтролируемым мочеиспусканием/дефекацией;
- у человека нарушено сознание вплоть до его потери;
- онемение значительно затрудняет привычную жизнь;
- онемение появилось после травмы головы, шеи или спины;
- онемение сопровождается замедленной речью, проблемами со зрением, трудностями при ходьбе или слабостью;
- онемела вся конечность;
- онемение сопровождается параличом или слабостью — двигать конечностью не получается;
- онемение сопровождается внезапной и сильной головной болью;
- значимое онемение возникло внезапно.
При онемении стоит обратиться к врачу, если:
- объяснить причину онемения не получается;
- есть боль в шее, предплечье или пальцах;
- позывы к мочеиспусканию возникают чаще;
- онемение в ногах усиливается при ходьбе;
- появилась сыпь;
- возникло не только онемение, но и головокружение, мышечный спазм или другие необычные симптомы;
- онемевшая область постепенно увеличивается в размерах;
- онемение ощущается в конечностях с обеих сторон.
Как ставят диагноз?
Обычно при онемении неврологический осмотр и сбор анамнеза дают врачу достаточно много информации, и уже тогда можно поставить предварительный диагноз. Но для окончательного решения зачастую необходимо сделать рентген, магнитно-резонансную томографию, электромиографию или анализы крови.
Как избавиться от неприятных ощущений?
Конечно, нет универсального способа избавиться от онемения вне зависимости от причины такого состояния. Нужно действовать исходя из того, что именно спровоцировало онемение. Например, при туннельном синдроме часто помогает комплекс упражнений. Если онемение связано с сахарным диабетом, то здесь можно только внимательнее контролировать уровень сахара в крови. Дефицит витамина B12 восполняется лечебными дозами соответствующих препаратов.
Почему нельзя игнорировать онемение? Дело в том, что человек может повредить онемевшую часть тела и не заметить этого. Поэтому даже если нет дополнительных грозных симптомов, указывающих на инсульт или другое серьёзное состояние, с онемением всё же стоит обратиться к неврологу.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
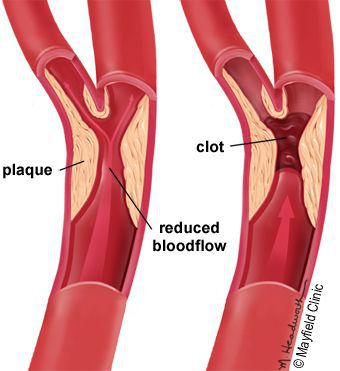
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

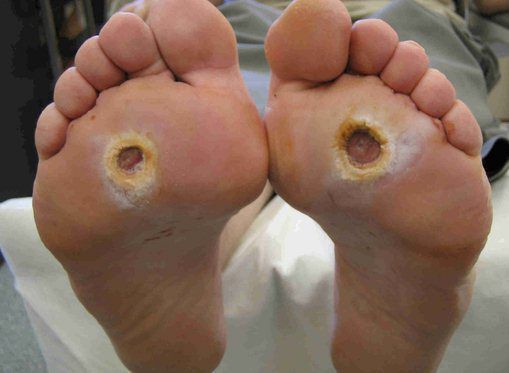
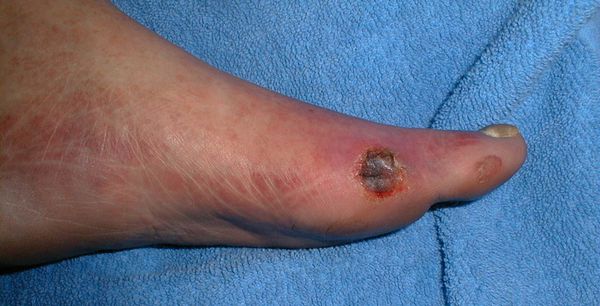
- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.

Диабетическая нейропатия — это осложнение диабета, которое приводит к повреждению нервной системы. Это прогрессирующее заболевание, и симптомы со временем ухудшаются.
Нейропатия возникает, когда высокий уровень холестерина или сахара в крови повреждает нервы в организме, вызывая различные симптомы.
Нейропатия обнаруживается у 1/3- 1/2 пациентов, страдающих СД, по данным Национального института диабета, желудочно — кишечных и почечных заболеваний (NIDDK).
В этой статье мы рассмотрим различные типы, эффекты и риски диабетической нейропатии.
Периферическая нейропатия может привести к потере чувствительности в ногах.
Выделяют четыре основных типа нейропатии:
- Периферическая симметричная нейропатия: влияет на стопы и руки. Это самая распространенная форма диабетической нейропатии.
- Автономная нейропатия: развивается в нервных волокнах, которые контролируют непроизвольные функции организма, такие как пищеварение, мочеиспускание или сердечный ритм.
- Проксимальная нейропатия: поражает нервы, корешки, сплетения определенного отдела позвоночника
- Мононейропатии: поражается любой нерв.
Симптомы нейропатии зависят от типа и пораженного нерва.
Симптомы
Признаки и симптомы диабетической нейропатии обычно появляются несколько лет после постановки диагноза Сахарный диабет
Периферическая невропатия
Симптомы периферической нейропатии включают в себя:
- онемение, боль, покалывание и жжение, начиная с пальцев рук и ног, затем продолжаются вверх по ногам или рукам
- снижение и потеря мышечного тонуса в руках и ногах
- снижение чувствительности к жаре, холоду или физической травме
- потеря равновесия
- Сустав Шарко, в котором поражаются мелкие суставы стопы
Периферическая нейропатия, которая поражает стопы, может мешать человеку стоять, что повышает риск падения.
Когда пациент не чувствут жару, холод или травму, это может привести к новым осложнениям.
Например, волдырь на ноге может стать язвенным, потому что человек не чувствовал боли на ранних стадиях. По мере прогрессирования инфекции может развиваться гангрена.
В конце концов, ампутация бывает неизбежна.
Нажмите здесь, чтобы узнать больше о периферической невропатии.
Вегетативная нейропатия
Эффекты вегетативной невропатии включают в себя:
- изжога и вздутие живота
- тошнота, запор или диарея
- гипогликемическая неосознанность, при которой пациент не чувствует последствий низкого уровня сахара
- трудности с речью или глотанием
- рвота через несколько часов после еды
- ортостатическая гипотензия или головокружение при вставании
- более высокая частота сердечных сокращений, чем обычно
- чрезмерное потоотделение, даже в прохладных температурах или в состоянии покоя
- например, проблемы с мочевым пузырем, трудности с полным опорожнением мочевого пузыря при мочеиспускании, приводящие к недержанию мочи
- сексуальная дисфункция у мужчин и женщин
- дизестезия или искаженное чувство осязания
- мышечные сокращения и слабость
Другие типы
Проксимальная нейропатия может привести к боли в нижней части тела, часто, с одной стороны, и слабости в ногах.
Симптомы очаговой нейропатии могут широко варьироваться в зависимости от пораженного нерва. Фокальная нейропатия и черепная нейропатия могут привести к нарушениям зрения, таким как двойное зрение.
Лечение
Первым шагом в лечении полинейропатии является поддержание глюкозы крови в целевом диапазоне, согласованным врачом, и снижение высокого артериального давления и уровня холестерина.
Управление уровнем глюкозы сведет к минимуму риск диабетической нейропатии. Ключевой частью лечения является уменьшение боли и устранение некоторых симптомов.
Некоторые лекарственные препараты и физиотерапия могут помочь контролировать боль при диабетической нейропатии, наряду с другими методами лечения. Однако они не могут восстановить нервные клетки. Пациенты также должны бросить курить и ограничить потребление алкоголя максимум одной дозой в день для женщин и двумя для мужчин.
Лекарственные препараты
- противосудорожные препараты
- трициклические антидепрессанты
- опиоиды и неопиоидные обезболивающие препараты
Употребление опиоидов может привести к зависимости, поэтому врачи должны назначать их как можно в меньшей дозе
Физиотерапия, применяемая в сочетании с медикаментами, может помочь облегчить боль и снизить риск зависимости от опиоидов.
Мануальный терапевт, массажист или остеопат может проводить регулярные массажи или мануальную терапию для растяжения мышц. Массаж может подавлять мышечные сокращения, судороги и атрофию из-за плохого кровоснабжения.
Специальные упражнения, такие как плавание или аэробика, могут помочь человеку развить и поддержать мышечную силу и уменьшить потерю мышечной массы.
Терапевтический ультразвук — это еще один вид физиотерапии, в котором ультразвуковые волны для стимуляции ткани под кожей. Это может помочь некоторым людям восстановить чувствительность в ногах.
Осложнения
Диабетическая нейропатия может привести к ряду осложнений высокого риска, начиная от изменений сердечного ритма и заканчивая нарушениями зрения.
Возможные осложнения включают потерю чувствительности в ногах, что может привести к неспособности чувствовать порезы или язвы, и в результате может возникнуть инфекция. Не вылеченная инфекция конечности может привести к необходимости ампутации конечности
Чтобы предотвратить осложнения диабетической периферической невропатии, необходим особый уход за ногами. Пациенты с сахарным диабетом должны каждый день осматривать свои ноги на предмет повреждений или язв.
Курение также увеличивает риск проблем с ногами у людей с диабетической нейропатией
Резюме
Диабетическая нейропатия — это тип повреждения нервов, которые возникают у людей, страдающих диабетом.
Существует четыре типа: вегетативная, периферическая, проксимальная и очаговая нейропатия.
Диагностика включает в себя ряд сканирований и тесты на лодыжечные рефлексы, ощущения, а также текстуру и тон кожи.
Лечение включает в себя несколько видов физиотерапии и лекарств для контроля боли и нервной проводимости.
Поскольку люди с диабетической невропатией, как правило, не чувствуют травм ног, необходимо регулярно осматривать ноги, чтобы избежать необнаруженной инфекции и возможной потери конечностей.

Диабетическая невропатия является одним из распространенных осложнений диабета. Повреждение нервов приводит к повреждению различных частей тела. Пациент должен быть очень внимателен,, чтобы не пропустить это осложнение. Невропатия может протекать бессимптомно в течение многих лет.
Сегодня поговорим о его диагностике и методах лечения диабетической невропатии.
Основные направления диагностики
Эндокринолог ставит диагноз невропатия на основании симптомов и результатов обследования. В первую очередь он измеряет давление, частоту сердечных сокращений, мышечную силу, рефлексы, чувствительность к изменениям положения, температуры, вибрации, легким прикосновениям.
При диабете в первую очередь контролируется состояние ног
При нефропатии первыми повреждаются лодыжки. Диабетик должен проверять состояние лодыжки не реже одного раза в год, а если диагностируется периферическая невропатия — еще чаще.
Тщательное обследование голеностопного сустава предполагает обследование кожи, мышц, костей, кровообращения и чувствительности. Чувствительность изучается с помощью специальной щетки или легким нажатием острого предмета. Потеря чувствительности увеличивает риск растяжений и язв на лодыжке, и при диабете их трудно вылечить.
При необходимости проверяется, как ноги пациента воспринимают температуру и вибрацию.
Другие исследования
Врач также может посчитать необходимыми другие обследования:
- Электромиография — для определения типа и степени повреждения нерва. Специальный прибор посылает в нерв электрический ток, и электромиограмма показывает, как мышцы реагируют на электрические импульсы, доставляемые через нервы;
- Вариабельность сердечного ритма . Врач должен знать, как сердце реагирует на глубокое дыхание, нагрузку, кровяное давление и другие изменения;
- Ультразвуковое исследование малого тазаи других систем . С помощью УЗИ оценивается структурное состояние органов и некоторые функции. Например, как работает мочевой пузырь.

Регулирование уровня глюкозы — единственный вариант лечения нефропатии
Первым шагом в лечении является регулирование уровня глюкозы, что также является единственным способом предотвращения повреждения нервов. Этот метод требует регулярного контроля, правильного питания и физической активности. В зависимости от состояния, эти меры могут быть дополнены таблетками, влияющими на уровень глюкозы или инсулином.
Если уровень глюкозы резко возрастет, признаки нейропатии ухудшатся. В этом случае глюкозу необходимо снижать как можно скорее — признаки невропатии могут не ослабевать сразу, но со временем состояние обязательно улучшится.
В зависимости от типа повреждения нерва и жалоб, о которых сообщалось, эндокринолог также использует другие методы лечения, улучшающие симптомы.
Управление болью
Облегчить боль при нефропатии помогают многие обезболивающих препараты. При сильных болях назначают комбинацию нескольких лекарств. Для этой цели используются антидепрессанты, противосудорожные препараты, опиоиды и другие лекарства, хотя все они имеют побочные эффекты. Некоторые из болеутоляющих средств не рекомендуются для пожилых людей и людей с заболеваниями сердца. Что касается безрецептурных болеутоляющих средств (парацетамол, ибупрофен), некоторые специалисты не советуют пациентам принимать их, потому что для снятия нейропатической боли их недостаточно, но они имеют серьезные побочные эффекты.

Болеутоляющие препараты
Для облегчения боли также используются наружные средства, особенно эффективные для применения на лодыжках. Врач может выписать крем, содержащий капсаицин, лидокаин, спрей нитрат и др. У некоторых пациентов состояние облегчается альфа-липолевой кислотой, эндотрахеальным маслом и другими средствами.
Для пациентов с повышенной чувствительностью ступней и прикосновениям, например, одеяла, используют специальное устройство — раму, которая удерживает одеяло в воздухе.
Некоторые пациенты снимают боль с помощью иглоукалывания, био-коммуникации, физиотерапии. Но влияние электростимуляции на нервную боль, магнитотерапию, лазеротерапию и фототерапию до сих пор не изучено.
Другие проблемы
- Проблемы с желудочно-кишечным трактом , особенно легкие симптомы гастропареза: легкое расстройство кишечника, метеоризм, тошнота, рвота. Необходима легкая диета с низким содержанием жиров, ограничения потребления жиров и клеточных продуктов. Если симптомы более серьезные, эндокринолог назначит антибиотики, препараты, улучшающие работу желудочно-кишечного тракта, агенты, снижающие кислотность желудка, и другие лекарства.
- Головокружение и слабость . Пациенту следует избегать резких движений — быстрой ходьбы и подъема тяжестей. При низком кровяном давлении улучшить состояние может ношение специальных эластичных гольф и чулков, соленая пища и прием гормонов. При повышенном кровяном давлении необходимы специальные лекарства. В случае мышечной слабости и нарушениях координации также применяются физиологические процедуры.
- Инфекции мочевыводящих путей . Такие заболевания лечат антибиотиками. Для предотвращения инфекций в мочевых путях рекомендуется принимать большое количество жидкости. Если у человека недержание мочи, он должен пытаться посещать туалет через определенные интервалы, например, каждые три часа.
- Эректильная дисфункция. Мужчинам сначала нужно исключить гормональную дисфункцию, сдав анализы на гормоны. Если гормоны в норме, требуется лечение нефропатии. Эректильная дисфункция, вызванная невропатией, может быть излечена несколькими методами, подразумевающими увеличение притока крови к половому члену. Также используются местные препараты, процедуры, вакуумные аппараты, имплантаты.
- Сухость половых путей. У женщин невропатия может вызвать сухость влагалища. В этом случае рекомендуются вагинальные смазки.
Уход за ногами при диабетической нефропатии
Люди с диабетической невропатией должны особенно заботиться о ногах. Нервы лодыжки — самые длинные нервы в организме, и нейропатия чаще всего повреждает именно их.
Когда пациент теряет чувствительность лодыжки, он не может воспринимать травму, и может не заметить зараженную область и начало инфекции. Если пациент курит, риск травмирования голеностопного сустава и ампутации увеличивается, поэтому решающее значение имеет отказ от табака.
Рекомендации по уходу за ногами при диабетической нефропатии
- Ежедневно мойте ноги теплой (не горячей) водой и мягким мылом.
- Протирайте лодыжки мягким полотенцем, оставив пространство между пальцами.
- Осматривайте ноги каждый день на наличие покраснения, язв, отеков, волдырей, наполненных жидкостью. Для осмотра задней поверхности ног, используйте зеркало.
- Смачивайте ступни специальным лосьоном, но не наносите увлажняющее средство между пальцами.
- Избавиться от сухой, мертвой кожи. После купания или душа, аккуратно протирайте пятки пемзой. Своевременно обрезайте ногти.
- Не ходите босиком. Носите толстые, мягкие носки .
- Выбирайте правильную обувь — свободную, хорошо сшитую, в которой вы можете двигать пальцами. В течение первых нескольких дней носите новую обувь по часу в день, чтобы она приняла нужную форму и не натирала впоследствии ноги.
- Перед тем, как одеваться, хорошо проверьте обувь внутри — она не должна быть повреждена, у нее не должно быть грубых швов и других участков, которые могут повредить ступню и лодыжку.
Не оставляйте без внимания даже небольшие проблемы с ногами. Обратитесь к эндокринологу при любых нарушениях, включая царапины и расчесы.
Читайте также:

