На веке как лишай чешется
Обновлено: 27.04.2024
Чешутся глаза - причины возникновения и способы лечения. Зуд в глазах
У многих людей, особенно у тех, кому за 50, чешутся глаза. У кого-то они сильно чешутся только по утрам, у кого-то только вечером, а у некоторых постоянно - в течение всего дня. Чаще всего те, кто обращается с этой проблемой к офтальмологу, слышат: "Нет ли у вас аллергии к цветению растений, шерсти животных, косметики, парфюмерии или стиральному порошку?", "Работаете ли за компьютером?", "Носите ли вы линзы?" или "Какой тушью красите ресницы?".
Действительно, в наш век высоких технологий даже молодые парни и девушки внезапно замечают, что после продолжительной работы за компьютером начали чесаться глаза, а во время цветения растений беспокоит не только зуд в глазах, но и слезоточивость и покраснение белков.
Если зуд ощущается не только на глазах, но и на веке, при этом глаза не только чешутся, но и покраснели и слезятся, то причиной этого могут быть:
- использование некачественной аллергенной косметики;
- слишком длительное ношение контактных линз;
- аллергическая реакция на шерсть домашних животных, запахи, пыльца цветущих растений, стиральный порошок, краски и другие аллергены;
- перенапряжение глаз из-за длительной работы за компьютером, просмотра телевизора или использования мобильного телефона.
- применение глазных капель или мазей народной медицины.
Если же кроме зуда глаз, покраснения и слезотечения, наблюдается и выделение гноя, то причиной чесания глаз могут быть конъюнктивит, блефарит или демодекоз. Конъюнктивит чаще всего поражает детей со слабым иммунитетом при попадании микробов на слизистую оболочку глаз. При конъюнктивите происходит воспаление оболочки век и глазного яблока. Характерными признаками этой болезни являются слипание глаз по утрам из-за обильных гнойных выделений, сильный зуд в уголках глаз и их покраснение.

При блефарите воспалительный процесс, покраснение и чесание охватывают только краях век, но эта болезнь встречается редко, также как и демодекоз, существование которого врачи подвергают сомнению. Демодекоз - заболевание, вызываемое ресничными клещами, которые присутствуют у всех людей. При ослаблении иммунитета паразиты могут размножаться быстрыми темпами и оказать токсичное влияние на слизистую оболочку глаз, в результате чего они чешутся, краснеют и гноятся.
Если же вы не пользуетесь косметикой, не работаете долго за компьютером, не страдаете аллергией и воспалением глаз, то, вероятнее всего, причиной зуда в глазах является недостаточное увлажнение или питание роговицы. Такое состояние чаще всего отмечается у людей старше 50 лет. Также в зоне риска находятся люди, которые длительное время находятся в сухом и жарком помещении. Сигаретный дым и воздух из кондиционеров тоже могут привести к зуду в глазах.
Синдром сухого глаза развивается из-за недостаточной выработки слезы. С возрастом пересыхает слизистая глаз, что приводит к раздражению и появлению зуда. Недостаток витаминов А, Е и В2 также могут стать причиной глазного зуда. Ведь наш организм является единой системой и любое нарушение питания, режима сна и спокойствия могут быть сигналом о наличии сбоев в ее работе.
Чаще всего в таких случаях врачи назначают специальные увлажняющие капли для глаз, которые по составу и функциям похожи на натуральную слезу и прекрасно справляются с проблемой сухости глазной поверхности, следствием которой может являтся зуд и раздражение глаз. Следует ывбирать тот препарат, который позволяет вам ваш бюджет и который окажется наиболее эффективным именно у вас в ходе перебора различных вариантов.
Внимательно нужно отнестись к сигналам своего организма - ведь зуд в глазах может быть побочным симптомом начала заболеваний желудочно-кишечного тракта, щитовидной железы, сахарного диабета, глаукомы и катаракты. Повышение внутриглазного давления часто встречается у людей старше 50 лет, поэтому если сильно чешутся глаза регулярно, обязательно надо обратиться к офтальмологу.

Бывает так, что глаза сильно чешутся только по утрам, а на протяжении дня зуд не беспокоит. В этом случае зуд глаз не являются причиной какого-то заболевания. Днем глаза адаптируются к зрительной нагрузке и яркому освещению, а с утра они еще слабые после ночного сна и поэтому после того, как утром вы открываете глаза, они реагируют на яркий свет сильным зудом.
Обычно такой зуд проходит уже через несколько минут, достаточно умыться и протереть лицо мягким полотенцем. Причиной зуда глаз по утрам также могут быть скопившиеся во время сна в уголках глаз затверделые частички, которые щекочут глаза. Избавиться от такого зуда просто, надо только уделять больше внимания гигиене глаз.
Не каждый из нас немедленно обращается к врачу, когда ничего не болит, а только чешутся глаза. Большинство пытаются избавиться от этого недуга самостоятельно, а потому будет полезным знать, как в домашних условиях можно лечить зуд в глазах. Конечно, если глаза зачесались внезапно, в первую очередь, необходимо осмотреть глаз, чтобы исключить попадания в глаз инородного тела. Если есть сомнение, нужно промыть глаз чистой водой, отваром свежего чая или ромашки.
Капли в глаза можно применять только по назначению врача, так как только он может точно сказать, в чем причина появления зуда. Для лечения зуда в глазах обычно назначают опатанол, азеластин, лекроил, визин или кетотофен. Все они применяются наружно для устранения зуда в глазах, а если глаза чешутся из-за недостатка витаминов или развития болезни, то должны назначаться специализированные препараты для приема внутрь.
Среди народных средств снять зуд в глазах хорошо помогают компрессы из свежего огурца, пакетиков зеленого или черного чая, сырого картофеля, алоэ с медом и теплого молока. Прикладывать маски надо на закрытые веки на 20 минут, чтобы снять усталость и раздражение глаз, а также для увлажнения и питания глазного яблока и век.
Автор: Искандер Милевски. Дата обновления публикации: 25.6.2021
- Вернуться в раздел "Офтальмология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Зуд в области глаз возникает при конъюнктивите, кератоконъюнктивите, блефарите, дерматите век, мейбомите, халязионе, демодекозе, дирофиляриозе и других офтальмологических заболеваниях. Нередко является следствием аллергии. Может быть физиологической реакцией на различные раздражающие воздействия. Причину определяют на основании клинической картины и данных дополнительных исследований. Лечение чаще топическое. Включает противомикробную терапию, гормоны, другие препараты. Некоторым больным требуются операции.
Почему возникает зуд в области глаз
Физиологические причины
Кратковременное появление симптома обусловлено раздражением век, конъюнктивы и слезных желез. В качестве провоцирующих факторов выступают:
- Косметические средства. Симптом наблюдается при использовании неподходящих, некачественных или просроченных туши, теней, карандашей, кремов, средств для снятия макияжа и пр.
- Раздражающие вещества. Причиной становятся мелкодисперсные частицы, находящиеся в воздухе: пыль, дым, стиральные порошки, различные химические взвеси. При купании в бассейне на кожу и слизистые попадает хлорка, растворенная в воде. Выраженная симптоматика наблюдается при закупорке слезных путей частицами пыли или гари.
- Ультрафиолет. Раздражение, зуд и жжение отмечаются при длительном пребывании на солнце. Аналогичная, но более ярко выраженная картина выявляется при отказе от использования защитных очков в солярии.
- Переутомление. Неприятные ощущения возникают после продолжительной работы на компьютере, чтении слишком мелкого текста, необходимости сильно напрягать глаза при манипуляциях с небольшими объектами, особенно, в условиях недостаточного освещения.
- Проблемы коррекции. Симптом обнаруживается при неправильно подобранных очках, нарушении правил использования или повышенной чувствительности к контактным линзам.
Поражения конъюнктивы
Конъюнктивиты – большая группа воспалительных заболеваний конъюнктивы различной этиологии. Общими признаками являются жжение, зуд, ощущение «песка» в глазах, светобоязнь, слезотечение, отек и покраснение. В клинической практике чаще встречаются бактериальный и вирусный варианты заболевания. Возможны грибковые и хламидийные поражения. Неинфекционные воспалительные процессы возникают при химическом или механическом раздражении, нарушениях зрения, авитаминозах, расстройствах метаболизма.
В большинстве случаев страдают оба глаза. При острой форме болезни проявления ярко выражены. Отмечаются боли, рези, гиперемия конъюнктивы, отек области век, обильное отделяемое. Возможны нарушения общего состояния. При хронической форме болезни превалируют дискомфорт, нерезко выраженный зуд, повышенная утомляемость зрительного аппарата.
Ангулярный конъюнктивит дебютирует сильными зудом и жжением, к которым в последующем добавляются рези, а также боль, усиливающаяся при моргании. Поражение всегда двухстороннее, проявления нарастают в вечернее время. Выделяемое пенистое, затем тягучее. Ухудшение общего состояния незначительное. Патология склонна к рецидивированию.
Кератоконъюнктивит манифестирует внезапно, при хронических офтальмологических болезнях может развиваться постепенно. Боли, рези, светобоязнь и ощущение чужеродного предмета сочетаются с туманом перед глазами, снижением остроты зрения. Для аденовирусного поражения характерны мелкие кровоизлияния в области конъюнктивы. При бактериальных инфекциях на глазу формируется бело-желтый инфильтрат.

Болезни век
Типичными симптомами блефарита являются зуд, покраснение и отек век, нечеткость зрения, патологические выделения, повышенная чувствительность к ветру, яркому свету и другим раздражителям. В зависимости от формы заболевания возможно утолщение краев век, образование чешуек, формирование язвочек с последующим рубцеванием кожи, выпадением, обесцвечиванием или нарушением роста ресниц.
Дерматит век является полиэтиологическим заболеванием. При инфицировании вирусом простого герпеса на фоне жжения на коже пораженной области формируются пузырьки, которые покрываются корочками и исчезают. Отмечается высокая вероятность рецидивирования. При себорейном дерматите наблюдается сочетание кожного зуда, выпадения ресниц и шелушения кожи.
Гнойные процессы
Развитие ячменя начинается с зуда. Затем пораженный участок быстро становится болезненным, отечным, гиперемированным. Возможны слабость, общая гипертермия. Через 2-3 суток в центре инфильтрата образуется пустула. После вскрытия гнойника симптомы постепенно уменьшаются. Для мейбомита характерно формирование гнойного очага по внутренней стороне века. Выявляются отек, покраснение, сильные боли в области поражения, чувство инородного тела в глазу. При хроническом течении веко утолщенное, пациентов беспокоят жжение, дискомфорт.
Невоспалительные патологии
У людей с эпикантусом, наряду с косметическим дефектом, может наблюдаться ощущение «песка», сужение поля зрения, иногда – жжение и зуд. Халязион представляет собой округлое плотное образование в толще века. У некоторых больных сопровождается слезотечением, неприятными ощущениями при прикосновении. При трихиазе зуд становится следствием неправильного роста ресниц. Отмечаются слезотечение, боли, фотофобия, гиперемия области конъюнктивы.
Паразитарные заболевания
Симптом считается одним из основных проявлений демодекоза, вызываемого микроскопическими клещами. Края век отечные, гиперемированные. Ресницы окружены «воротничком». Возможно чувство постороннего предмета, ощущение стягивания кожи, выпадение ресниц. Развивается гиперкератоз. Из-за сильного зуда пациенты расчесывают область глаз, расчесы покрываются корочками, инфицируются. Патология нередко выявляется у нескольких человек в семье.
Причиной дирофиляриоза становятся мелкие круглые черви, заражение происходит при укусе москиты. Паразиты живут в веках или конъюнктиве. Вначале больные жалуются на выраженный зуд, отечность, слезотечение. Образование уплотнения сопровождается покраснением пораженной зоны, блефароспазмом, прогрессирующим птозом. Возможно ощущение шевеления в глазу или под веком. Движения червей сопровождаются сильной болью и жжением.
Синдром сухого глаза
Патология развивается при синдроме Шегрена, эндокринной офтальмопатии, болезнях почек. Может провоцироваться лагофтальмом, хроническим конъюнктивитом, другими заболеваниями глаз, офтальмологическими хирургическими вмешательствами. Значимыми факторами в развитии синдрома сухого глаза являются длительная работа за компьютером, некорректный подбор или нарушения правил применения контактных линз. Симптомы включают рези, жжение, покраснение, ощущение песка. Усиливаются в вечернее время.
Аллергические конъюнктивиты
Возникают вследствие гиперчувствительности к определенному антигену. Характерно двухстороннее поражение. Симптомы появляются в промежутке от нескольких минут до суток и более с момента контакта с аллергеном. Отмечаются слезотечение, жжение, покраснение и отек конъюнктивы. Зуд настолько сильный, что заставляет больных постоянно тереть область глаз, что приводит к усилению остальных симптомов. Выделяют следующие формы аллергического конъюнктивита:
- Поллинозный. Наблюдается сезонное течение. У трети пациентов признаки возникают весной, в период цветения ольхи, дуба, березы. В начале лета клинические проявления обусловлены контактом с пыльцой культурных и дикорастущих злаков. У городских жителей симптомы обнаруживаются в конце лета и начале осени, что связано с активным ростом сорняков в скверах, парках и на клумбах.
- Весенний. Дебютирует в возрасте 3-4 года. В дальнейшем наблюдается хроническое течение с рецидивами весной и в начале лета. Зуд постепенно нарастает, усиливается к вечеру, сопровождается слезотечением, светобоязнью. Возможно развитие птоза и блефароспазма. С приходом осени симптомы исчезают. Характерно самопроизвольное выздоровление в период пубертата.
- Крупнокапиллярный. Обусловлен использованием контактных линз, раздражением конъюнктивы послеоперационными швами при кератопластике или экстракции катаракты, отложением кальция в области роговицы, другими офтальмологическими болезнями и состояниями, связанными с лечением патологических процессов области глаз.
- Лекарственный. В 90% случаев провоцируется введением топических препаратов, у 10% больных возникает при использовании средств общего действия. Чаще всего наблюдается при применении противовирусных и антибактериальных мазей и капель, особенно – без назначения врача, учета противопоказаний и взаимного действия нескольких лекарств.
- Хронический. Составляет почти четверть от общего количества аллергических заболеваний глаз. Потенцируется косметикой, парфюмерией, пищевыми продуктами, пухом, шерстью животных, домашней пылью и иными аллергенами. Типично упорное течение при неинтенсивной симптоматике.
При одновременном поражении конъюнктивы и области носа возникает аллергический риноконъюнктивит. В зависимости от характера аллергена патология может быть сезонной или круглогодичной. При сезонной форме наблюдаются чихание, слезотечение, обильные водянистые выделения из носа, зуд в носу и глазах, заложенность носа, светобоязнь. Персистирующая форма протекает сглажено, симптомы более постоянные. Выделения слизистые, густые, заложенность усиливается по ночам. Зуд в области глаз нерезко выраженный.
Прочие аллергические патологии
Аллергический кератит проявляется роговичным синдромом (слезотечение, светобоязнь, блефароспазм), ощущением инородного предмета. Выявляются жжение, рези, постоянные боли, препятствующие открыванию глаза. Аллергический блефарит, как правило, манифестирует внезапно при действии различных факторов. Больные предъявляют жалобы на упорный зуд и отечность век, рези, светобоязнь. Кожа в области век темнеет. Для аллергического дерматита характерны покраснение, сыпь, выраженный отек. В тяжелых случаях возможно развитие отека Квинке.
Другие причины
Зуд в области глаз наблюдается при болезни Шегрена. Обусловлен уменьшением количества слезной жидкости, сочетается с «песком», «царапаньем», жжением, покраснением век, увеличением слюнных желез, стоматитом, сухостью губ и полости рта. Симптом также характерен для цистиноза, при инфантильной форме выражен умеренно, при ювенильной и взрослой – незначительно.

Диагностика
Диагностические мероприятия осуществляются врачом-офтальмологом. При подозрении на аллергическую природу симптома пациентов направляют к аллергологу. В ходе опроса специалист выясняет, когда и при каких обстоятельствах появились симптомы, как развивалось заболевание. В процессе наружного обследования врач оценивает состояние век, конъюнктивы и других структур, доступных непосредственному осмотру, определяет наличие и характер отделяемого, гиперемию, отек, иные патологические изменения.
Специальные исследования глаза включают визометрию, биомикроскопию, флюоресцеиновую пробу. При дирофиляриозе может потребоваться проведение гониоскопии, измерение внутриглазного давления. Демодекоз подтверждают путем микроскопии. Реже выполняют пункционную биопсию сальных или мейбомиевых желез. При подозрении на инфекционную природу зуда производят микробиологический анализ. При аллергических заболеваниях в зависимости от фазы процесса проводят элиминационную, экспозиционную или кожно-аллергические пробы.
• Заболевание обычно начинается с незначительного повышения температуры тела, головной боли и недомогания, которые могут появиться за педелю до высыпаний.
• Предшествовать продромальному периоду или следовать за ним может односторонняя боль или гипестезия в пораженном глазу, на лбу, макушке или на носу. Высыпания начинаются с эритематозных пятен вдоль пораженного дерматома, а затем быстро прогрессируют в течение нескольких дней в папулы, везикулы и пустулы. Очаги вскрываются, и в типичных случаях покрываются корочкой, для полного заживления требуется несколько недель.
• С началом везикулезной сыпи по ходу дерматома тройничного нерва могут развиваться конъюнктивит с выраженной гиперемией, эписклерит и опущение века (птоз).
• Приблизительно у двух третей пациентов с офтальмогерпесом развивается воспаление роговицы (кератит).Эпителиальный кератит проявляется точечными или древовидными образованиями. Осложнением кератита является рубцевание роговицы.
• Ирит (увеит) встречается приблизительно у 40 % пациентов и может быть связан с гифемой и неправильной формой зрачка.
Рубцевание роговицы, гиперемия и расширение сосудов конъюнктивы у того же пациента 6 месяцев спустя, в течение которых он не появлялся у врача. Опоясывающий лишай у пятилетней девочки с поражением глазной ветви тройничного нерва. Обратите внимание на везикулы и пузыри на лбу и веке и корочку на кончике носа (признак Хатчинсона). К счастью у ребенка не развились офтальмологические осложнения, и в этом случае опоясывающий лишай полностью разрешился после лечения пероральным ацикловиром и глазной мазью с ацикловиром. Глазная форма опоясывающего лишая с поражением первой и второй ветви тройничного нерва и век. Отмечается гиперемия конъюнктивы и гнойные выделения. Поражена назоцилиарная ветвь глазной ветви тройничного нерва, о чем свидетельствует черная корка на кончике носа. Глазная форма опоясывающего лишая с отеком века и птозом. Обратите внимание на положительный признак Хатчинсона. Диаграмма чувствительной иннервации тройничного (пятого черепно-мозгового) нерва и основные периферические нервы первой (глазной) ветви, которые могут участвовать в развитии офтальмологического глазного лишая. Показан также подглазничный нерв второй ветви.
б) Типичная локализация на теле:
• Передняя ветвь первой ветви тройничного нерва (ко торая включает надглазничный, надблоковый и наружные носовые периферические нервы) поражается чаще всего, и поражение глаза развивается у 50-72% пациентов.
• Хотя при офтальмогерпесе чаще всего возникает классическая сыпь по ходу дерматома в проекции тройничного нерва, иногда могут наблюдаться только признаки поражения роговицы.
в) Дифференциация глазной формы опоясывающего лишая:
• Бактериальный или вирусный конъюнктивит проявляется болью в глазу, ощущением чужеродного тела и сопровождается выделениями, но не высыпаниями.
• Невралгия тройничного нерва проявляется болью в области лица, но без высыпаний и поражения конъюнктивы.
• При глаукоме, которая проявляется воспалением, болью, гиперемией и расширением мелких сосудов, высыпания и поражение конъюнктивы отсутствуют.
• При травматических абразиях обычно выявляются соответствующие анамнестические сведения и поражение роговицы, по другие проявления опоясывающего лишая отсутствуют.
• Пузырчатка и другие буллезные заболевания сопровождаются пузырями, локализация которых не соответствует дерматому.
г) Лечение глазной формы опоясывающего лишая:
• Стандартное лечение офтальмогерпеса основано на как можно более раннем начале противовирусной терапии ацикловиром (800 мг пять раз в день в течение 7-10 дней), валацикловиром (1000 мг три раза в день в течение 7-14 дней) или фамцикловиром (500 мг перорально три раза в день в течение 7 дней) для предотвращения древовидного или стромального кератита, а также переднего увеита7.
• Системный прием ацикловира, валацикловира и фамцикловира у пациентов с поражением глаз дает примерно одинаковые результаты. Чаще всего ацикловир назначается перорально, по при иммунодефицитных состояниях или в редких случаях тяжелого заболевания рекомендуется внутривенное введение ацикловира (10 мг/кг 3 раза в день в течение 7 дней).
• Для уменьшения воспаления и купирования иммунного кератита и ирита применяются глазные капли со стероидом.
• Для профилактики вторичной инфекции глаз можно назначить местные глазные антибиотики.
• Как и в случае опоясывающего лишая кожи, необходимо эффективное устранение боли системными анальгетиками и другими соответствующими медикаментозными средствами. В предотвращении постгерпетической невралгии может помочь раннее и эффективное лечение боли.
• При поражении глаз нельзя применять местные анестетики, поскольку они токсичны для роговицы.
• При развитии вторичной инфекции, обычно S. aureus, необходимо лечение местными и/или системными антибиотиками широкого спектра действия.
д) Консультирование врачом пациента:
• Глазная форма опоясывающего лишая - очень серьезное, угрожающее зрению заболевание, при котором требуется строгое соблюдение назначенного лечения и постоянный врачебный контроль.
• Пациенты с глазной формой опоясывающего лишая могут явиться причиной инфицирования лиц без иммунитета, но это случается реже, чем при ветряной оспе. Вирус может передаваться при контакте с секреторными выделениями больного.
• Вакцина против опоясывающего лишая уменьшает частоту поражения первой ветви тройничного нерва, но не показана лицам, которые недавно перенесли опоясывающий лишай.
е) Наблюдение пациента врачом. Для предотвращения прогрессирующего поражения роговицы и потери зрения решающее значение имеет раннее установление диагноза. Пациентов с опоясывающим лишаем необходимо предупредить о необходимости немедленного обращения к врачу при любых признаках поражения первой (глазной) ветви тройничного нерва или самого глаза.
Редактор: Искандер Милевски. Дата обновления публикации: 31.3.2021
Розовый лишай - причина появления красных пятен на коже. Заразный ли розовый лишай?
Розовый лишай - распространенное кожное заболевание, сопровождающийся появлением шелушащихся красных пятен на коже. Другие наименования этого заболевания болезнь Жибера и розеола шелушащаяся.
Причина возникновения розового лишая неизвестна, предполагается вирусная природа заболевания. Нередко оно развивается после переохлаждения организма, перенесенной простуды и инфекции. В группе риска люди с ослабленным иммунитетом, у них заболевание может возникать повторно. Иногда причиной развития розоцеи может быть постоянное мытьё тела жесткими мочалками и мылом, а также очищение скрабами. Пересушенная и раздраженная кожа лишается природной защиты и становится легкой мишенью для проникновения различных микроорганизмов. Чаще всего диагностируют болезнь весной и осенью, а болеют ею молодые люди в возрасте 20-35 лет намного чаще, чем люди зрелого возраста.
Сначала на коже появляется одно крупное округлое пятно розового цвета диаметром около 2 см и более. Ее называют материнской бляшкой, через 1-2 недели после ее появления на коже возникает сыпь, представляющая собой множественные розовые пятна диаметром до 1 см. Центральная часть материнской бляшки постепенно начинает шелушиться и приобретает желтоватый оттенок. В целом, отличительным признаком розового лишая является красная кайма по краям пятен и шелушение в центре, отчего пятна приобретают сходство с медальоном. Отдельные пятна не сливаются между собой. Чаще всего появляются пятна на спине, плечах и боковых поверхностях туловища.
Как правило, больных розовым лишаем ничего кроме небольшого зуда не беспокоит. Продолжительность заболевания - 1-1,5 месяца, после чего высыпания сами по себе бесследно исчезают. При постоянных раздражениях кожи частым мытьем с мылом, использования мазей, содержащих серу, тальк и деготь, а также при наличии аллергической реакций и повышенной потливости высыпания могут оставаться значительно дольше.
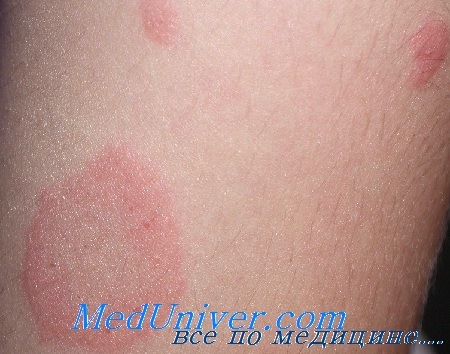
Диагноз розовый лишай устанавливает дерматолог после визуального осмотра, а проходить специальные исследования не требуется. Врач может взять с кожи соскоб, но, как правило, грамотный специалист определяет заболевание визуально. В 1860 году доктор Жибер, фамилию которого носит болезнь, выдвинул предположение о том, что розовый лишай не требует специальной терапии и способна исчезнуть самостоятельно. Этого подхода дерматологи придерживаются и по сей день - если не лечить розовый лишай, он пройдет сам по себе через 2-3 месяца.
Если же зуд сильный и больной не хочет ждать столько времени, можно принять меры, ускоряющие протекание болезни. Для этого рекомендуется принимать ванну и мыться в душе как можно реже, при этом нельзя использовать моющие средства. Необходимо стараться избегать контакта пятен с водой, чтобы не допустить большего распространения сыпи. В период заболевания также нельзя загорать и носить синтетическую одежду.
Применять мази и пасты самостоятельно не следует, их должен назначать врач. Для снятия сильного зуда применяются противоаллергические и противовоспалительные крема и мази, а в сложных ситуациях может назначаться приём препаратов группы антигистаминов, например, Супрастин и Тавигил.
При лечении розового лишая наиболее эффективной признана мазь Гидрокортизон, который содержит гормоны надпочечников, также можно наружно обработать сыпи, применяя мази Лоринден A, Синалар и Флуцинар. Редко при неправильном лечении и у больных со сниженным иммунитетом может наблюдаться осложненное течение заболевания с повышением температуры. В этом случае врач назначает дополнительно антибиотики и жаропонижающие препараты.
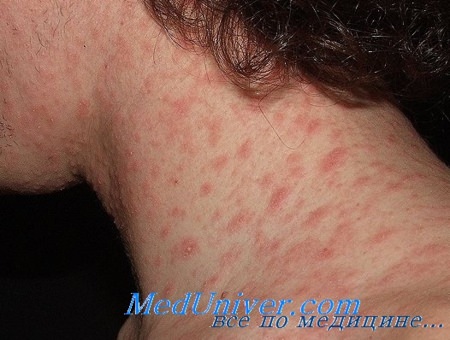
Если заболевание возвращается вновь, а назначенные врачом таблетки и мази дают лишь временный эффект, для улучшения общего состояния при розеоле шелушащейся и снятия проявлений интоксикации рекомендуется придерживаться специальной диеты, а для очищения организма от токсинов следует принять 4 таблетки активированного угля за полчаса до еды. Хороший эффект при лечении розового лишая дает и применение водно-взбалтываемых смесей, так называемых болтушек. Известная всем болтушка, которую можно купить в аптеке - Циндол. Приготовить болтушку можно и самостоятельно в домашних условиях.
Часто рецепт приготовления болтушки заключается в перемешивании салициловой кислоты, оксида цинка, крахмала, талька и глицерина. Но купить эти компоненты и приготовить смесь, точно соблюдая пропорции, бывает довольно сложно. Наш рецепт более простой, но не менее эффективный. Купите в аптеке детскую присыпку "Гальманин" и бутылочку глицерина. В этой присыпке уже содержатся все необходимые компоненты в нужных пропорциях, а вам остается только добавить в "Гальманин" глицерин в таком количестве, чтобы получить пастообразную массу. Намажьте ею розовые пятна лишая утром и вечером ежедневно до тех пор, пока пятна не исчезнут. Лечение розового лишая домашней болтушкой обойдется вам в сущие копейки.
"Заразный или нет розовый лишай?" - этот вопрос интересует всех, кто контактировал с больным этой болезнью. К сожалению, однозначного мнения на этот счет у врачей дерматологов нет. Вообще по своему характеру лишай - заразная болезнь. В ходе изучения причин розового лишая Жибера некоторые исследователи выдвинули теорию, что провоцируют появление красных пятен на коже вирусы и бактерии, в частности вирусы герпеса и стрептококки.
Они дают толчок развитию недуга, а затем затихают, но кожа уже начинает реагировать на их активность аллергической реакцией. Поэтому некоторые дерматологи утверждают, что розовый лишай может передаваться даже при кратковременных контактах с больным человеком. Замечено, что переносчиками болезни Жибера могут быть вши и клопы. Место их укуса превращается в большое пятно, которое врачи называют материнской бляшкой, а затем пятен становится множество.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Лишай(микоз) — инфекционное заболевание кожного покрова человека. Появляется в результате попадания на кожу микроспор разнообразных видов грибков. Ошибочно считать, что плоский лишай — это исключительно детское заболевание. Взрослые подвержены ему не меньше, чем дети.
Основные факторы, которые влияют на появление лишая — посещение мест массового скопления людей со средой повышенной влажности, например, бассейны, сауны, бани, спортивные залы. Также часто переносчиками инфекций являются домашние и уличные животные. Нередко к заражению кожи у человека лишаем могут способствовать патологии щитовидной железы, сахарный диабет, гормональные сбои в организме.
Симптомы лишая
Какие симптомы свидетельствуют о том, что вы заразились плоским лишаем? Следует отметить, что лишай поражает не только кожу тела, но и слизистые оболочки, ногти и даже волосы человека. Как правило, любой вид этого заболевания начинается с появления следующих симптомов:
- минимальное повышение температуры тела;
- появление озноба, легкой головной боли, иногда возможна тошнота;
- позже температура повышается, а в определенных местах появляется зуд (лицо и тело, реже — конечности);
- спустя несколько часов на месте покраснения появятся пузырьки, которые вскоре лопаются и остается лишь корочка.
Виды красного плоского лишая
Данное заболевание в зависимости от степени проявления может быть выражено в нескольких формах:
- Пузырчатая;
- Бородавчатая;
- Кольцевая;
- Атрофическая;
- Остроконечная;
- Опоясывающая.
Лечение лишая у взрослых
Диагноз о наличии плоского лишая ставит дерматолог, лишь в некоторых случаях необходимо проведение дополнительных анализов. Если диагноз поставлен неправильно, то лечение может принести и негативный результат, который может привести и к переходу заболевания в хроническую стадию.
Обзор эффективных мазей для лечения лишая
Любая мазь — это медикаментозный препарат, оказывающий местное увлажняющее и отшелушивающее действие, который наносится на поверхность кожи. Для лечения заболевания применяются антимикотические мази:
- Миконазол
- Микосептин
- Экзодерил
- Залаин
- Ацикловир
- Теброфеновая мазь
Все вышеперечисленные мази оказывают противовоспалительное действие, успокаивают кожу и снимают раздражительность, блокируют распространение инфекции по другим участкам тела. «Урбазон», «Дексазон», «Преднизолон» — мазь от красного плоского лишая, которая оказывает комплексное действие при лечении заболевания даже на поздних стадиях.
В комплексе с мазями также применяется обтирание спиртом пораженных участков кожи. Мазь для лечения красного плоского лишая применяется с целью разрушения отдельных красных узлов, проявляющихся в виде прыщиков и покраснений.
В комплексе с противогрибковыми мазями для лечения лишая на поздних и запущенных стадиях назначаются и другие препараты, например, кортикостероидные препараты. Длительность лечения составляет 1-2 недели с повторяющейся периодичностью.
Самыми эффективными из этой серии являются «Флуцинар» и «Синуфлан». Для лечения инфекционного заболевания хорошие результаты оказывают салициловая и серная мази. Они оказывают противовоспалительные и дезинфицирующее действие, применять их нужно два раза в день утром и вечером.
Красный плоский лишай лечится по стандартной комплексной схеме. Наряду со спиртовыми компрессами и примочками используются противогрибковые медикаменты локального и общего действия — Пенициллин, Тетрациклин, Флостерон, Димексид, Гидрокортизон. Мазь для лечения плоского лишая должна обладать противомикробными действиями, предотвращать аллергические реакции.
Синофлановая мазь от плоского лишая у человека является действующим аналогом многих противомикробных и антисептических препаратов. При правильном применении она легко справляется с грибковыми инфекциями на теле человека и всех видов плоского лишая, который проявляется на кожном покрове.
Читайте также:

