Можно ли вылечить папиллому пищевода
Обновлено: 26.04.2024
Опухоли пищевода. Доброкачественные и злокачественные опухоли пищевода.
В дистальном отделе пищевода изредка наблюдают аденому, имеющую такое же строение, что и аденомы желудка. Она может развиваться из слизистой оболочки при так называемом пищеводе Баррета, когда в результате хронического рефлюкс-эзофагита и гегеротопяи (что менее вероятно) многослойный плоский эпителий нижней части пищевода замещается цилиндрическим эпителием с формированием структур, соответствующих слизистой оболочке фундального или кардиального отделов желудка, нередко с явлениями кишечной метаплазии.
Рак — наиболее часто встречающаяся злокачественная опухоль пищевода. Чаще наблюдают у мужчин? возраст большинства которых 50—70 лет. К предрасполагающим факторам относятся особенности питания — употребление очень горячей и грубой пищи; недостаток витаминов, особенно В2, А; железа, меди, цинка; вредные привычки (курение, алкоголь и др.); некоторые географические особенности местности; аномалии и посттравматические рубцовые изменения пищевода, грыжа пищеводного отверстия диафрагмы, тилоз (гиперкератоз ладоней и подошв), синдром Пламмера—Винсона (железодефицитная анемия, гипохлоргидрия, дисфагия), наблюдающийся преимущественно у жительниц стран Скандинавского полуострова в возрасте 40 -45 лет и др.
Заболеваемость раком пищевода колеблется в очень широких пределах, достигая наиболее высоких показателей в некоторых районах Ирана, Китая, Туркменской, Казахской, Узбекской ССР и др. Эпидемиологические исследования показали, что в этих районах среди населения чрезвычайно широко распространен хронический эзофагит (60—80% населения и более), который, очевидно, имеет значение в развитии рака пищевода. При гистологическом исследовании на фоне хронического эзофагита обнаруживают очаговые и диффузные атрофические и гиперпластические изменения многослойного плоского эпителия, пролиферацию базальных клеток, очаги дисплазии, внутриэпителиальный и ранний инвазивный рак.
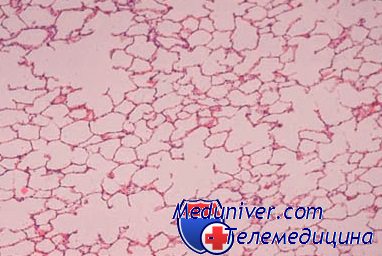
Такие же изменения часто можно обнаружить при раке пищевода, исследуя слизистую оболочку на различном расстоянии от опухоли. Эти изменения, по-видимому, являются основными этапами морфогенеза рака пищевода, что подтверждается динамическими наблюдениями, проведенными в районах Китая с повышенной заболеваемостью раком пищевода.
Предраковые изменения в многослойном плоском эпителии пищевода принципиально не отличаются от аналогичных изменений в шейке матки. Гистологическими критериями дисплазии являются усиление пролиферации и нарушение дифференцировки клеток. Количество базальных клеток, которые в норме занимают не более 15% толщины эпителиального пласта, при дисплазии увеличивается, клетки становятся более крупными, полиморфными, увеличивается число митозов. В зависимости от выраженности клеточных изменений и степени их распространения в эпителиальном пласте различают слабую» умеренную и тяжелую дисплазию. Выраженные полиморфизм и атипия клеток, большое количество митозов, утрата полярности расположения клеток и деления на слои при сохранении базальной мембраны характерны для внутриэпителиального рака.
В тех случаях, когда базальная мембрана не прослеживается, имеется тенденция к погружному росту и отшнуровка эпителиальных комплексов, изменения должны расцениваться как начало инвазивного рака.
При гистологическом исследовании, особенно по материалу эндоскопической биопсии, бывает трудно дифференцировать диспластические (предраковые) изменения и реактивную гиперплазию базальных клеток, которая может наблюдаться, например, при рефлюкс-эзофагите.
Трудности возникают также при дифференциальной диагностике тяжелой дисплазии, карциномы in situ и инвазивного рака. Для уточнения характера процесса необходимы динамическое наблюдение за такими больными и повторные биопсии.
Основная масса форм плоскоклеточного рака пищевода, видимо, развивается из покровного эпителия. Другим источником развития рака пищевода могут быть слизистые железы, в которых при хроническом гастрите также наблюдают атрофические и гиперпластические изменения, образование кист, пролиферацию резервных клеток, плоскоклеточную метаплазию и дисплазию эпителия. Из них могут возникать плоскоклеточный рак, аденокарцинома, железисто-плоскоклеточный рак, а также мукоэлидермоидная опухоль и аденокистозный рак (цилиндрома), аналогичные соответствующим опухолям слюнных желез. Аденокарциномы в пищеводе могут развиваться также от остатков цилиндрического эпителия, выстилающего пищевод на ранних стадиях эмбриогенеза, участков гетеротопии слизистой оболочки желудка.
Аденокарциномы дистальной части пищевода могут развиваться также на фоне так называемого пищевода Баррета. Во многих случаях труден или невозможен дифференциальный диагноз такой аденокарциномы и рака кардиального отдела желудка, прорастающего в пищевод.
Рак пищевода наиболее часто локализуется в средней его трети, затем следует нижняя треть пищевода; верхняя его треть поражается редко. Исключение составляет рак пищевода при синдроме Пламмера—Винсона, который наблюдается преимущественно у женщин 40—45 лет и поражает самый верхний отрезок пищевода.
Макроскопически большинство форм рака пищевода представляет собой изъязвленные блюдцеобразные или эндофитные опухоли, часто циркулярно охватывающие стенку, нередко на значительном протяжении. Экзофитные опухоли встречаются редко. Рак пищевода может распространяться по подслизистому слою далеко за пределы видимого очага опухоли, а также прорастать в прилежащие к пищеводу ткани и органы. Для суждения о степени распространенности процесса и радикальности оперативного вмешательства при исследовании удаленного отрезка пищевода необходимо изучение линий операционных разрезов и глубины прорастания стенки пищевода.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Папилломатоз — общее название для патологического процесса, характеризующегося образованием множественных папиллом на участке кожи или слизистых оболочек различных органов. Папиллома являет собой доброкачественное новообразование, развивающееся из плоского или переходного эпителия, возвышающееся над ним и имеющее форму сосочка.
Причины развития папилломатоза
В большинстве случаев папилломы имеют вирусную этиологию. Возбудитель заболевания — ДНК-содержащий вирус папилломы человека (ВПЧ) семейства паповавирусов. К настоящему времени определено около 100 типов этого вируса, многие из которых обладают различным по степени риска потенциалом к онкогенности.
Вирус может передаваться от человека к человеку контактным (в том числе половым) путём; установлено, что один из путей заражения вирусом — передача от матери плоду в течение беременности или во время родов, что обуславливает появление папилломатоза и у детей младшего возраста.
Чаще всего инфицирование ВПЧ приводит к бессимптомному носительству, но в ситуациях, когда иммунитет снижается (после длительной болезни, в стрессовых ситуациях, при авитаминозе, при беременности, в случае приёма определенных лекарств, например, глюкокортикостероидов), возникает непосредственное клиническое проявление в виде папиллом.
Помимо вирусной причины, папилломатоз может быть следствием хронических воспалительных процессов. Интересно отметить, что в отдельных ситуациях при выявлении папилломатоза не выявляется признаков вирусного инфицирования, что побуждает к поиску иных причин развития данного заболевания.
Отдельные виды папилломатоза
Папилломы могут поражать кожу и слизистую оболочку практически любого внутреннего органа. Ниже приведены описания отдельных видов папилломатоза в зависимости от того, какая часть тела поражена.
Папилломатоз гортани
Вызывается преимущественно ВПЧ 6 и 11 типов, менее распространены типы 16, 18. Частота встречаемости паппиломатоза гортани в популяции — 2 на 100 000 среди взрослых и 4 на 100 000 среди детей.
Характерными симптомами являются охриплость голоса и нарушения дыхания. Несмотря на то, что папилломатоз гортани является доброкачественным заболеванием, возможны такие серьезные осложнения, как стеноз гортани, распространение папиллом на трахею и бронхи с последующим развитием лёгочной недостаточности, а также перерождение в злокачественную опухоль, особенно если папилломатоз вызван вирусом ВПЧ 16 или 18 типа, у которых высокий уровень потенциальной онкогенности.
Кроме того, папилломатоз гортани может рецидивировать; выделяют «агрессивный» и «неагрессивный» типы рецидивирования. К агрессивному типу относится папилломатоз, по поводу которого проведено 10 и более операций, или более трех операций за год, или при распространении процесса на подголосовой отдел гортани.
Вестибулярный папилломатоз
Этот термин применяется для обозначения мелких паппиломовидных образований преддверия влагалища. Встречается довольно часто у женщин в возрасте до 30 лет и становится показанием к обследованию слизистых влагалища и шейки матки, в том числе и на предмет наличия вируса папилломы человека, так как может сочетаться с поражением шайки матки, хотя сам по себе вестибулярный папилломатоз может и не иметь вирусной природы.
Вестибулярный папилломатоз часто может развиваться без клинических симптомов и обнаруживается при осмотре у гинеколога с профилактической целью или по поводу иных жалоб, но может и проявляться белями, болями и жжением в области вульвы, явлениями диспареунии, сочетаться с локальным воспалительным процессом.
Вестибулярный папилломатоз, в отличие от поражений шейки матки, склонен к рецидивированию — по данным литературы, частота рецидивов составляет до 17%. Обычно рецидивы характерны при инфицировании папилломавирусном низкого онкогенного риска.
Папилломатоз кожи
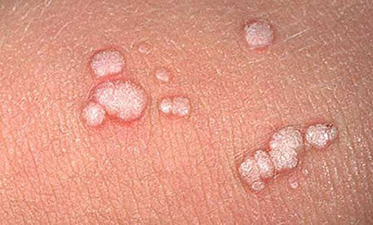
Папилломатозом кожи называют разрастания многочисленных кожных новообразований на ограниченном участке. Папиллома образуется при разрастании верхнего слоя кожи — эпидермиса. Обычно кожные папилломы имеют размер 5–7 миллиметров, реже до 2 сантиметров. Форма варьирует от точечного или немного свисающего выроста кожи до горошины. Цвет папилломы чаще неотличим от цвета окружающего кожного покрова, но может быть и белого или коричневого цвета. Обыкновенные папилломы чаще всего локализуются на коже спины, ладоней и пальцев рук, подошв и стоп, нитевидные папилломы — в местах с тонкой кожей (веки, шея, подмышечные и паховые области).
Обычно имеет бессимптомное течение и являет собой преимущественно косметический дефект, однако папилломы кожи могут часто травмироваться, что может привести к развитию воспаления или быть фактором риска их озлокачествления.
Особого внимания заслуживает карциноидный папилломатоз кожи Готтрона — редкое предраковое заболевание, характеризующееся специфическими разрастаниями эпидермиса. Основным фактором его возникновения является предрасположенность к развитию множественного поражения кожи папилломами; среди прочих факторов риска следует упомянуть регулярную травматизацию кожных покровов, хронические заболевания кожи, нарушения кровообращения. При данном заболевании очаги расположены симметрично на голенях, чаще на передней поверхности, на фоне длительно существовавшего поражения кожи, имеют вид выступающих над поверхностью на 1–1,5 см папилломатозных бородавчатых разрастаний и вегетаций в виде бляшек значительного размера. Бороздки между очагами заполнены желтовато-белыми липкими массами с неприятным запахом, на некоторых участках они ссыхаются в желтовато-серые корки. Иногда возникают эрозии, поверхностные язвы, легко кровоточащие грануляции. В силу высокого риска озлокачествления (стоит отметить, что ряд авторов приравнивает карциноидный папилломатоз к высокодифференцированному плоскоклеточному раку кожи) данное заболевание требует консультации и лечения у онколога.
Папилломатоз пищевода
Является редкой патологией — согласно данным литературы, его частота составляет всего 4,5%. Папилломы имеют вид полиповидного или листовидного образования белесоватого цвета, размером обычно до 1 см. Характерна локализация поражений в дистальных отделах пищевода. Хотя основной причиной развития данной патологии считается наличие папилломовирусной инфекции, по данным ряда авторов, папилломатоз пищевода встречается и при отсутствии вирусной контаминации. Кроме того, отмечается связь между развитием папилломатоза и гастроэзофагеальным рефлюксом, который в силу длительного воздействия соляной кислоты, содержащейся в желудочном соке, приводит к повреждению и хроническому воспалению слизистой пищевода.
Папилломы пищевода могут долгое время не проявлять себя никакой симптоматикой, но по мере их роста могут появляться следующие жалобы: затрудненное глотание, легкая или умеренная боль за грудиной, отрыжка, тошнота.
В настоящее время считается, что папилломы пищевода являются предраковым заболеванием, и именно папилломатоз в силу распространённости поражения слизистой оболочки пищевода обладает наибольшим риском малигнизации, поэтому выявление папиллом пищевода — это показание к хирургическому лечению.
Внутрипротоковый папилломатоз
Под данным термином понимают папилломы, расположенные в млечных протоках молочной железы. Папилломы могут возникать как в периферических протоках любого квадранта молочной железы, так и в протоках, расположенных сразу за соском. Периферический папилломатоз представлен обычно мелкими, до 1 см, образованиями. В отдельных случаях внутрипротоковые папилломы могут иметь гигантский (более 5 см) размер, в этом случае они значительно деформируют молочную железу. По мере роста папилломы в просвете возникает механическое расширение протока, что может являться причиной развития болевого синдрома.
Внутрипротоковые папилломы могут развиваться в любом возрасте, но чаще возникают в возрасте 35–55 лет. Факторами риска их образования считаются приём оральных контрацептивов и препаратов заместительной гормональной терапии, семейный анамнез, эндокринологические нарушения, наличие хронических воспалительных процессов придатков. Наиболее частым симптомом является появление выделений из соска, не связанных с лактацией, янтарного цвета или с примесью крови. Кроме того, в связи с ростом папиллом может появиться болезненность, становится возможным пропальпировать уплотнения в молочной железе.
Внутрипротоковый папилломатоз требует хирургического лечения в объёме резекции поражённого квадранта или же, в случае значительной распространённости процесса, радикальной мастэктомии, так как обладает значительным потенциалом к перерождению в протоковый рак.
Диагностика папилломатоза
Установить диагноз «папилломатоз» возможно даже при первичном осмотре поражённой области из-за типичного вида новообразований. Папилломы представляют собой мягкую плотную опухоль на ножке (реже на широком основании) размером около одного-двух сантиметров с неровной внешней поверхностью, цвет варьируется от белого до коричневого. В некоторых случаях папиллома может разрастаться и приобретать вид, напоминающий цветную капусту.
Применяемые инструментальные методы диагностики зависят от локализации папилломатоза. Так, при папилломатозе гортани показано проведение ларингоскопии, при поражении пищевода — ЭГДС, при локализации папиллом в протоках молочной железы — дуктография.
Для подтверждения вирусной природы папиллом и определения конкретного типа вируса используются лабораторные методики, позволяющие идентифицировать ДНК вируса — полимеразная цепная реакция (ПЦР), гибридизационные методы.
Наконец, в рамках комплексного лечения целесообразно оценить иммунный статус пациента с целью назначения медикаментозной терапии для профилактики рецидивирования папилломатоза.
Лечение папилломатоза
Основной метод лечения – хирургический. При всей эффективности традиционного хирургического иссечения папиллом существует риск рубцевания слизистой оболочки, поэтому в настоящее время широкое распространение получили не менее эффективные, но более щадящие методы лечения папилломатоза:
- Лазерное удаление
- Ультразвуковая дезинтеграция
- Радиочастотная холодная аблация
- Фотодинамическая терапия
- Электродеструкция
- Криодеструкция
- Диатермокоагуляция
- Удаление химическими агентами (солкодерм, подофиллин)
К сожалению, ни одна из вышеуказанных методик даже при условии полного и тщательного удаления папилломатоза не гарантирует отсутствия рецидива.
Поэтому при наличии факторов риска развития рецидива в послеоперационном периоде может быть назначена адъювантная лекарственная терапия, в рамках которой могут быть назначены следующие препараты:
- Препараты α-интерферона,
- Противовирусные препараты (ацикловир, рибавирин, цидофовир)
- Иммуностимуляторы (ликопид, галавит, циклоферон)
Также в настоящее время проводятся клинические исследования вакцины против вирусов папилломы человека в качестве противорецидивного средства.
Несмотря на обнадеживающие результаты, на данный момент применение вакцины для профилактики рецидивов у больных с уже выявленным папилломатозом стандартом лечения не является.
Профилактика
До недавнего времени наиболее эффективной профилактикой папилломатоза считалось предотвращение заражения папилломавирусной инфекцией, а также лечение сопутствующих хронических инфекционных заболеваний и скрининг, направленный на раннее выявление болезни. Сейчас возможно выполнение профилактической вакцинации. Вакцина направлена против четырех типов папилломавируса, которые имеют наибольшее клиническое значение и наибольший онкогенный риск. Вакцинация возможна как у детей для профилактики заражения этими типами вируса, так и у взрослых. Перед вакцинацией обследование на наличие вирусов папилломы не требуется, так как даже если человек уже заражен один из тех типов, на которые направлена вакцина, иммунопрофилактика убережет его от заражения остальными тремя.
Если папилломатоз уже диагностирован и подвергнут лечению, пациенты подлежат динамическому контролю. Так, больные папилломатозом гортани подлежат обязательной диспансеризации в зависимости от частоты рецидивирования заболевания, но не менее чем раз в три месяца. В случае вестибулярного папилломатоза, даже если доказано отсутствие связи его возникновения с папилломавирусной инфекцией, также требуется активное динамическое наблюдение.
Существует мнение, что практически все живущие ныне люди заражены минимум одним из типов вируса папилломы человека. Большинство являются здоровыми носителями, но проявления инфекции в виде папилломатоза может развиться у любого человека, неся с собой проблемы — от безобидного косметического дефекта до грозного риска развития злокачественной опухоли. Своевременное обращение к врачам «Евроонко» гарантирует решение этих проблем и предотвращение их дальнейшего усугубления.

Что такое доброкачественные новообразования пищевода?
Доброкачественные новообразования пищевода – это опухоли, которые растут в верхней части желудочно-кишечного тракта (ЖКТ). Их главным отличием от рака пищевода является невозможность распространяться в виде метастазов и более благоприятный прогноз для пациента. Однако не стоит думать, что болезнь не несет угрозы здоровью человека. При отсутствии правильного лечения происходит постепенное разрушение пищевода с нарушением нормальной функции пищеварения. Поэтому при появлении любых подозрительных симптомов нужно обращаться за специализированной медицинской помощью.
Виды доброкачественных новообразований пищевода
Доброкачественные опухоли пищевода встречаются в 5-7% случаев всех онкологических заболеваний пищеварительного тракта. Эти патологии одинаково часто поражают мужчин и женщин. Страдают в основном пациенты в возрасте старше 35 лет, отдающие предпочтение острой и горячей пище.
В зависимости от характера роста опухоли пищевода бывают:
- экзофитные – растут внутрь полости органа (полипообразные новообразования);
- эндофитные (интрамуральные) – растут внутрь стенки органа.
В зависимости от гистологической структуры новообразования могут быть очень разными. Наиболее распространенными являются аденомы, папилломы, полипы пищевода. Реже встречаются миксомы, рабдомиомы, лейомиомы, гемангиомы.
Симптомы доброкачественных новообразований пищевода
Доброкачественные опухоли пищевода отличаются медленным темпом роста. Это обуславливает отсутствие клинической симптоматики на ранних стадиях заболевания. Пациент может годами даже не подозревать о наличии новообразования и вести обычный образ жизни.
Признаки заболевания возникают уже при больших размерах опухолей, когда они напрямую начинают мешать пищеварению или сдавливать соседние органы. Наиболее распространенными симптомами патологии являются:
- Затрудненное глотание (дисфагия). Опухоль механически мешает пище пройти по пищеводу. Пациент должен запивать еду водой, ему трудно употреблять мясо, хлеб и твердые продукты.
- Легкая или умеренная боль в груди в проекции пищевода. Дискомфорт вызван сдавливанием нервных окончаний опухолью.
- Отрыжка, тошнота, рвота. Эти признаки являются следствием нарушения пищеварения.
- Похудение, общая слабость. Обусловлены нарушением метаболизма на фоне длительного существования опухоли.
При больших размерах новообразований, когда они сдавливают бронхи, легкие или сердце, может возникать одышка, тахикардия, кашель, аритмии.
Причины доброкачественных новообразований пищевода
Точных причин развития онкологического процесса в пищеводе пока не установлено. Известно, что болезнь возникает из-за неправильного роста и размножения клеток в слизистой или мышечной оболочке органа. В результате хаотического и неконтролируемого разрастания тканей образуются патологические элементы.
Факторами, которые увеличивают риск возникновения доброкачественных опухолей пищевода, являются:
- генетическая предрасположенность;
- химические и физические повреждения пищевода;
- влияние радиации;
- контакт с химическими канцерогенами (лакокрасочные изделия, смолы, фенолы).
Известно также, что частое употребление острой и горячей пищи может выступать пусковым фактором для развития опухолей. Это обусловлено физическим и химическим раздражением слизистой оболочки рта и пищевода, что создает оптимальные условия для «поломки» механизмов, которые регулируют деление клеток.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика доброкачественных новообразований пищевода
Пациенты чаще всего обращаются за помощью к гастроэнтерологу, когда возникает нарушение глотания. При оценке жалоб пациента и сборе анамнеза заболевания врач может заподозрить наличие патологического новообразования в пищеводе.
Для подтверждения диагноза гастроэнтеролог может назначить:
- рентгенологическое исследование пищевода с применением бария;
- эзофагогастродуоденоскопию (ЭГДС) с биопсией для дальнейшего гистологического анализа тканей опухоли;
- компьютерную (КТ) или магнитно-резонансную томографию (МРТ).
Все указанные методики позволяют визуализировать полость пищевода и зафиксировать наличие новообразования. При выявлении опухоли пациент направляется к онкологу для выбора дальнейшей тактики лечения.
Мнение эксперта
Как онколог, хочу сказать, что доброкачественные опухоли пищевода несут прямую угрозу для здоровья пациента. Несмотря на свою условную безопасность, они могут переродиться в злокачественные опухоли с уже совсем другими последствиями для пациента. Поэтому нельзя игнорировать симптомы заболевания. Нужно обращаться за специализированной помощью и лечить новообразования. При своевременном начале терапии шанс выздороветь близится к 100%.
Мингболатов Фейзула Шахболатович, врач уролог-андролог, врач-онколог, к.м.н., врач высшей категории, доцент кафедры урологии РУДН

Методы лечения доброкачественных новообразований пищевода
Лечение доброкачественных образований пищевода проводится хирургическим путем.
Эффективных консервативных методов лечения доброкачественных опухолей пищевода не существует. Медикаменты применяются временно и только для уменьшения выраженности симптомов, доставляющих дискомфорт.
Хирургическое лечение
Оптимальным вариантом решения проблемы остается радикальная операция, направленная на полное удаление опухоли. Доступ к патологическому участку может быть осуществлен 2 путями:
- Эндоскопические операции. Через естественные отверстия в полость органа вводится оптическая система и небольшие инструменты, которыми и осуществляется иссечение опухоли. На коже разрез отсутствует.
- Традиционные операции. С помощью скальпеля делается достаточно большой разрез в области шеи, грудной клетки или верхнего этажа брюшной полости (в зависимости от того, в каком отделе пищевода находится опухоль). На коже остается рубец.
С учетом размеров новообразования и степени поражения близлежащих тканей могут использоваться следующие хирургические методы лечения:
- Полипэктомия. Применяется для удаления полипов, которые не прорастают вглубь стенки органа.
- Энуклеация. Операция используется для удаления кистообразных опухолей и предусматривает их вылущивание с капсулой. В ходе процедуры пищевод сохраняется полностью.
- Резекция части пищевода. При глубоком прорастании опухоли используется частичное удаление органа в пределах здоровых тканей.
Выбор метода лечения проводится индивидуально в зависимости от особенностей конкретного клинического случая.

Профилактика доброкачественных новообразований пищевода
Специфической профилактики опухолей пищевода не существует. Рекомендуется вести здоровый образ жизни, избегать контактов с известными канцерогенами и умеренно употреблять острую и горячую пищу.
Реабилитация после операции
После проведения эндоскопической операции пациент полностью восстанавливается в течение 1 месяца. Первые несколько дней рекомендуется употреблять пюреобразную пищу в небольших количествах. Постепенно рацион расширяется. Также в это время стоит ограничить физическое перенапряжение, воздействие стрессовых факторов.
При открытых операциях с удалением части пищевода реабилитация предусматривает пребывание в стационаре еще 5-7 дней после вмешательства. Ежедневно врач проводит перевязки, оценивает состояние пациента. Швы снимаются на 7-10-й день. Рекомендуется строгая диета, которая создает функциональный покой для пищевода. Полное восстановление может затянуться до 4-6 месяцев.
Вопросы и ответы
Какой врач лечит доброкачественные новообразования пищевода?
Лечением доброкачественных новообразований пищевода занимается онколог. Первичную диагностику зачастую проводит гастроэнтеролог.
Можно ли лечить доброкачественные новообразования пищевода консервативно?
Когда нужно заподозрить доброкачественные новообразования пищевода?
Чаще всего проблема впервые проявляет себя нарушением глотания. Если человек без видимой на то причины начинает постоянно запивать еду водой для того, чтобы проглотить, это весомый повод, чтобы записаться на прием к гастроэнтерологу.























© 2002-2022 ООО «СМ-Клиника»
Все материалы данного сайта являются объектами авторского права (в том числе дизайн). Запрещается копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного письменного согласия правообладателя. Указание ссылки на источник информации является обязательным.
Лицензия № ЛО-77-01-018779 от 19 сентября 2019 г.
Рак пищевода встречается нечасто, ежегодно поражает чуть более 7,5 тысяч россиян или 8–9 человек из 100 тысяч населения, преимущественно пожилого возраста. Самые высокие показатели, двадцатикратно превышающие российские, отмечены в Китае, Корее, Японии, Монголии, Иране и Бразилии.
В структуре мужской онкологической заболеваемости рак пищевода взял 2, 5%, тогда как среди женских раков — только 0,5%. Это совсем не женское заболевание, мужчины болеют почти в четыре раза чаще и начинают болеть раньше. В мужской когорте средний возраст выявления онкологического поражения пищевода 64 года, то в женской — после 70 лет.
Факторы риска
Рак пищевода одна из самых скрытно текущих опухолей, поскольку пищеводная трубка достаточно растяжима и даёт знать о неблагополучии при сужении просвета более чем на две трети. Пациенты обращаются к врачу, когда может просочиться только вода. При эндоскопическом исследовании желудка пищевод «пролетают», планируя осмотр слизистой желудка в плане диспансеризации или контроль хронической язвы желудка, и если не иметь намерения что-то прицельно найти в пищеводе, то походя ничего и не обнаружат.
Есть ещё одна проблема — проблема личности. Для жителей Средней Азии, пьющих обжигающий чай, рак пищевода — традиционная болезнь. Злокачественная опухоль пищевода поражает пьющих крепкие алкогольные напитки, курящих, потребляющих некачественную пищу. Не минует рак пищевода и граждан с избыточным весом.
Также вероятность развития злокачественного новообразования повышает наличие грыжи пищеводного отверстия диафрагмы при которой происходит заброс желудочного содержимого в неприспособленный для такой агрессивной среды пищевод. Регулярно «обжигаемый» соляной кислотой пищевод даёт знать о себе гастро-эзофагеальной рефлюксной болезнью, коротко именуемой ГЭРБ.
Второе заболевание, с довольно высокой частотой приводящее к развитию аденокарциномы пищевода — пищевод Барретта. При пищеводе Барретта нормальный природный плоский эпителий слизистой оболочки в месте перехода в желудок локально, буквально гнёздами, замещается нетрадиционным цилиндрическим эпителием, такое состояние частичной замены называется метаплазией. И то воздействие различных жизненных факторов, которое легко переносит плоский эпителий, совершенно не подходит цилиндрическому, он страдает и сбивается с курса, давая рост раковым клеткам. Все больные пищеводом Барретта должны наблюдаться и лечиться, во избежание развития рака.
Эти факторы риска развития рака пищевода устранимы. Но есть и неустранимый — ахалазия пищевода, двадцатикратно увеличивающая вероятность рака. Заболевание обусловлено ненормальным регулированием нервной системой сокращений пищевода при передвижении по нему пищи и правильного открытия сфинктера у входа в желудок. Пищевод сужается циркулярными рубцами, а над сужением возникает чрезмерное расширение. Особенность в том, что твёрдая пища проходит легко, а вот жидкая — плохо. При этом состоянии пища проходит очень плохо, подолгу застаиваясь в расширении и формируя хроническое воспаление слизистой оболочки. При воспалении начинается избыточное деление клеток эпителия слизистой, и сбой одной клетки с правильной программы может дать начало раку.
Клиническая картина
В пищеводе есть физиологические сужения, где преимущественно и начинается злокачественный рост. Сужения эти обусловлены прохождением вблизи других анатомических образований — аорты и развилки трахеи на бронхи, в местах перехода глотки в пищевод и пищевода в желудок тоже имеется небольшое сужение. Считается, что здесь слизистая более подвержена мелким травмам грубой пищей, значит, чаще возникает воспаление. Тем не менее, в шейном отдела частота рака составляет 10%, в нижней трети пищевода — 30%, а 60% раков образуется в среднем сегменте.
Злокачественные клетки не только растут в толщу органа, как бывает при большинстве раковых образований, они ещё и мигрируют по мелким лимфатическим сосудикам. Сосудики формируют внутри пищеводной стенки полноценную лимфатическую сеть, распространяя опухоль внутри, поэтому протяжённость опухоли может быть и 5, и 10, и 15 сантиметров.
В запущенной стадии локализация определяет симптоматику, а первыми признаками считается ощущение прилипания пищи к одному и тому же месту или царапание слизистой кусочком еды. По мере прогрессирования появляется затруднённое прохождение сначала твёрдых кусочков, потом каши, далее жидкости. Всё этот называется дисфагия. Сначала пациент запивает кусочки еды водой, проталкивая их, после это уже не помогает, нарушается питание, человек худеет. Соприкосновение опухоли с пищей приводит к воспалению, появляется неприятный гнилостный запах, при регулярной травме рыхлая слизистая опухоли начинает кровоточить, может развиться опасное для жизни кровотечение.
Присоединяются боли, поскольку пищевод сокращается перистальтическими волнами, боль имеет спастический характер. Прорастание опухоли через всю толщу пищеводной стенки делает боль постоянной, локализуется она между лопатками. Инфильтрация опухолью клетчатки средостения вовлекает в процесс возвратный нерв, отвечающий за движение голосовых связок, появляется осиплость и попёрхивание при питье. Нерв могут сдавить увеличенные метастазами лимфатические узлы и пропадёт звучность голоса.
Как и при ахалазии, над сужением пищевода опухолью образуется расширение, где копится еда. Ночной заброс скопившихся пищевых масс в дыхательное горло тоже может привести к пневмонии. А днём беспокоит сильная слабость, температура. Если в процесс вовлечены дыхательные пути, то может сформироваться соустье между пищеводом и трахеей или крупными бронхами — свищ, по которому крошки еды будут попадать в дыхательную трубку, вызывая кашель и пневмонию. Если такой свищ откроется из пищевода в клетчатку средостение, то её воспаление приведёт к смерти.
Диагностика
Современная диагностика, сделавшая с конца прошлого века рывок в развитии, активному выявлению опухоли пищевода помогает мало, только у 6,4% из всех заболевших опухоль находят до появления ярких клинических признаков. Как и в докомпьютерную медицинскую эру рак пищевода на I–II стадии выявляют только у 28,2%, на III стадии — у 36,4%, и треть попадает к доктору уже с отдалёнными метастазами. По причине запущенности 60% больных с момента выявления рака не проживут и года, а 5 лет проживают только 32,3%.
Статистические показатели у россиян хуже только при раке печени и поджелудочной железы, действительно высокозлокачественных опухолях с весьма высоким метастатическим потенциалом. По степени злокачественности рак пищевода отнюдь не под стать им, просто у 73% рак выявляется в распространённом варианте, когда возможности терапии ограничены сугубо паллиативной помощью.
Лечение рака пищевода
Главный и основной метод терапии — хирургия, но выявление опухоли в запущенном состоянии при невозможности замены всей пищеводной трубки аналогичной анатомической структурой — техническое ограничение хирургических возможностей, не всегда даёт желаемый результат. Поэтому к операции подключают лекарственную и лучевую терапии. Выбор ведущего метода лечения диктуется размерами и локализацией опухоли, состоянием больного и сопутствующими заболеваниями.
- При очень небольшой опухоли, не прорастающей слизистую, выполняют резекцию только слизистой с подлежащим слоем с помощью гастроскопа, и результаты лечения очень хорошие.
- При I‑II стадии рака часть пищевода удаляется, дефект заполняют сегментом кишки или формируют трубку из желудка. Сегодня возможно использовать эндоскопическое оборудование при этих операциях.
- При распространении опухоли в мышечный слой и далее тоже делается операция, но в этом случае результаты не очень хороши, поэтому её дополняют предоперационной химиотерапией или облучением. В некоторых случаях, когда невозможно радикально удалить опухоль, ограничиваются химиолучевой терапией.
- Предоперационная химиотерапия максимальный выигрыш даёт при аденокарциноме, в некоторых случаях проводят несколько курсов до операции и несколько после.
- Профилактическую терапию после радикальной операции не проводят из-за малой эффективности.
- Без химиотерапии эффективность лучевой терапии тоже невысока, методы лучше совмещать, тогда операцию делают через 6–8 недель после завершения консервативного лечения, такой комплексный подход позволяет прожить 5 лет ещё 13% больных.
- Иногда химиолучевое лечение проводят при недостаточной радикальности операции.
- Химиолучевое лечение может проводиться при невозможности операции, когда опухоль слишком большая, или при маленькой опухоли, но с общими противопоказаниями к операциям. В этом консервативном варианте выживаемость сравнима с хирургическим лечением.
- При наличии свищей химиолучевое лечение невозможно.
- Химиолучевое лечение может осложниться острым воспалением слизистой пищевода, которое потребует перевода на питание «через капельницу».
В онкологической гастроэнтерологии для восстановления просвета пищевода часто используется стентирование. Это решает серьезные задачи, не прибегая к «большой хирургии», малоинвазивным способом.

Паллиативное лечение распространённого рака пищевода
В этой ситуации на передний план выходит полная невозможность питания через практически закрытый опухолью пищевод. Часто прибегают к расширению — реканализации или установке специального стента в пищеводе. Стенты обязательны при соединении пищевода и трахеи или бронхов соустьем — опухолевым свищом, что предотвращает заброс пищи в дыхательное дерево и уберегает от пневмонии. В некоторых случаях во время эндоскопии опухоль частично разрушают лазером, используя фотодинамическую терапию. Вариантов лечения рака пищевода достаточно, надо вовремя и умело их использовать.

Кожный нарост на ножке цилиндрической формы, иногда почти незаметный, называется папилломой. Он часто возникает ниоткуда, долго не проявляется. Но при любом «скачке» иммунитета или в жару он неожиданно предстает вашему взору сначала одиночкой: одна папилломка- «мама» может «выскочить» подмышкой или на веке глаза (ее излюбленные места, например, на сгибах локтей и в подколенных ямках), а затем «пустить» и «деток», т. е. буквально «обсыпать» всевозможные места на нашем теле. Для кого-то это явление станет лишь временным расстройством — ну, дескать, мешает, цепляется за одежду, а если на лице «вкочила» - некрасиво, косметический дефект, но можно и не замечать! Но так ли безобиден этот маленький вырост, тем более когда он вокруг себя образует целую колонию? Стоит ли его удалять, или оставить и забыть?
Вирус папилломы человека (ВПЧ) — венерическое заболевание?
ВПЧ - подробнее расшифровывается как «вирус, вызывающий доброкачественную опухоль эпителиального происхождения в виде сосочка» - папиллома (papilloma: лат. papilla - сосок и греч. -oma – опухоль). Он относится к заболеваниям, передающимся половым путем (ЗППП). Понятие сегодня стало, к сожалению, гораздо шире, и если раньше мы слышали о нескольких «страшных», как нам казалось, классических заболеваниях Венеры, которые на самом деле лечатся просто и выявляются быстро (сифилис, гонорея, трихомониаз, мягкий шанкр), то список «новых» ЗППП - коварных, труднодиагностируемых, а, порой, и трудно поддающихся лечению и вовсе неизлечимых (ВИЧ) - постоянно растет.
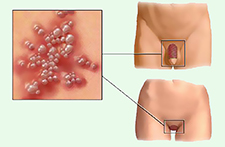
Итак, к «новым» ЗППП мы относим: хламидиоз, микоплазмоз, уреаплазмоз, гарднереллез, герпес половых органов, кандидоз, а также папилломавирус человека. Если наросты от папилломавируса образовались в областях половых или перианальных органов, то их называют «остроконечные кандиломы», а по сути — это один и тот же вирус, только разные его штаммы (виды).
Папиллома и кондилома — одно и то же?
Остроконечные кондиломы половых органов в области промежности иногда единичны, а иногда выглядят как наросты, напоминающие по виду цветную капусту. Иногда эти образования вызывают зуд, раздражение при прикосновении, иногда кровоточат. К врачам «СМ-Клиника» часто обращаются пациентки, которые, насмотревшись рекламы, годами лечатся «одной таблеткой»от якобы «обострений» кандидоза (молочницы). При обследовании выясняется, что мазок у таких пациенток в порядке, а часто повторяющийся зуд дают на самом деле кондиломы.
Папилломатоз в горле
Существует также папилломатоз респираторного тракта, когда ткань, выстилающая носоглотку, начинает разрастаться от носа до легких, также часто поражает гортань. Это тоже один из видов заболевания, вызванного вирусом папилломы, образования в данном случае считаются доброкачественными. Врачи «СМ-Клиника» хорошо диагностируют этот вид ВПЧ и успешно лечат, в то время как заболевание не всегда распознается участковыми или ЛОР-врачами, которые в лучшем случае разводят руками и прописывают полоскания.
Кто же подвержен риску получить вирус папилломы?
Папилломы и кондиломы могут появляться, исчезать и снова появляться, потому что они — проявления вирусной инфекции, и их наличие зависит от состояния защитных сил организма в настоящий момент, то есть иммунитета. Наиболее вероятно инфицирование у приверженцев курения и алкоголя, у тех, кто не разборчив в половых связях.
Женщины, длительно применяющие оральные контрацептивы (КОК) - тоже в факторе рисказаражения вирусом. Носителем вируса может быть и стар, и млад. Достаточно, чтобы ваш организм испытал внутренний стресс различного происхождения: вы переболели гриппом или ОРВИ, обострились желудочно-кишечные проблемы, организм не справился с длительным приемом лекарств — и вот вам ослабление иммунитета, а с ним и папилломавирус.
Достаточно находиться в тесном контакте или жить рядом с человеком-носителем вируса, искупаться в «грязном» бассейне или в душевой в общественной бане, да и просто пройтись по пляжу — как вирус, если ваш иммунитет не справится, вторгнется в вашу жизнь. Очень «любит» папилломавирус жару и повышенную влажность, когда ваша кожа не защищена одеждой. Он тут же находит себе пристанище на вашей разгоряченной коже.
Беременность при вирусе папилломы
Заражение от матери к плоду во время родов происходит практически в 98% случаев. Ребеночку, который проходит через родовые пути, буквально усеянными кондиломами, вирус попадает в рот и глаза, поэтому всем женщинам, планирующим беременность, следует заранее провериться и при необходимости пролечиться от ВПЧ и всех видов ЗППП. Только по окончании лечения можно планировать зачатие.
Если же заболевание было в скрытой форме и впервые обнаружилось во время беременности, а такое случается часто (иммунитет во время беременности ослабевает), то необходимо срочно обратиться к врачу: лечение папилломы во время беременности возможно.
Лечим папиллому
Учеными обнаружено более 100 разновидностей вируса ВПЧ, но некоторые виды остроконечной кандиломы могут привести к раку шейки матки, особенно подвиды ВПЧ (HPV) 16, 18, 31. А причиной тому то, что зачастую из-за бессимптомного течения, человек долгое время никуда не обращается! Диспансерные обследования исчезли из нашей жизни, потому и диагностика бывает довольно поздней.
Чтобы этого избежать, необходимо дважды в год посещать акушера-гинеколога, раз в год сдавать мазок на цитологию (его еще называют тест по Папаниколау или «мазок на атипию») на обнаружение предраковых изменений в шейке матки. Необходимо также пройти анализ крови на определение ДНК вируса методом ПЦР. Собственные лаборатории «СМ-Клиника» использует высококачественные реактивы для более точного определения результатов анализов. Пройдя их станет ясно, какие виды ПВЧ присутствуют или отсутствуют в вашем организме, стоит ли провести лечение.
- Неонкогенные папилломавирусы - HPV 1, 2, 3, 5.
- Онкогенные папилломавирусы низкого онкогенного риска - HPV 6, 11, 42, 43, 44, 54, 61, 70, 72, 81.
- Онкогенные папилломавирусы среднего онкогенного риска - HPV 26, 53, 66.
- Онкогенные папилломавирусы высокого онкогенного риска - HPV 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 и 68.
Не забывайте, что появление папиллом указывает на неблагополучие в вашем организме: эти маленькие неприятнные кожные выступы, от которых просто избавиться, сигнализируют, что вы давно не показывались к врачу, и возможно, запустили гинекологические заболевания, болезни почек, гастрит или колит.
Ни в коем случае нельзя отрывать, перевязывать нитками, расчесывать папилломы — это провоцирует вирус на агрессивное «захватывание» новых территорий — он просто переселится в непораженный орган.
Удаление без следов и осложнений ведется в «СМ-Клиника» безболезненными методами, не оставляющими следов и шрамов. Также параллельно проводится повышающее иммунитет лечение.
Читайте также:

