Можно ли использовать базирон после пилинга
Обновлено: 28.04.2024
Бренд Базирон® хорошо знаком как врачам, фармацевтам и провизорам, так и потребителям. Гамма средств представлена лекарственным препаратом Базирон® АС, который применяется при угревой сыпи (или акне), и косметической линией Базирон® Control, включающей специально разработанные средства для бережного очищения и увлажнения проблемной кожи. Ведь для достижения результата важно не только лечить данный дерматоз, но и правильно ухаживать за кожей с помощью профессиональных косметических средств.
С проблемой угревой сыпи сталкиваются люди обоих полов в разном возрасте, хотя чаще всего акне развивается у подростков и молодых людей до 25 лет 1 . Нередко заболевание становится причиной серьезных психологических переживаний и депрессивных расстройств, что может повлечь за собой различные социальные проблемы и неудачи 2 . Именно поэтому своевременное и правильное лечение акне имеет огромное значение.
Принципы наружного лечения акне одинаковы для пациентов любого возраста 3 :
- как правило, местная терапия назначается всем пациентам с легкой и средней степенью тяжести акне;
- при легкой степени акне назначается только наружная терапия, при средней степени - наружная терапия при необходимости сочетается с системной терапией, при тяжелой степени основной является системная терапия;
- лекарственные средства, используемые наружно, должны быть направлены на основные звенья патогенеза акне, то есть уменьшать количество Propionibacterium acnes (P Acnes), устранять воспаление, снижать выработку кожного сала и нормализовать обновление рогового слоя кожи в области фолликулов, закупорка которых приводит к локальному воспалению.
Базирон® АС - это «скорая помощь» при акне. Согласно имеющимся данным, он «убивает» 94% бактерий за 7 дней 5 . Кроме того, по результатам проведенных исследований было установлено, что входящий в состав препарата Базирон® АС бензоила пероксид эффективнее, чем эритромицин, клиндамицин и азелаиновая кислота более чем в 2 раза 6,7 .
Бензоила пероксид, входящий в состав геля Базирон® АС, не является антибиотиком и не вызывает анттибактериальной резистентности, поэтому препарат может применяться длительными курсами 3,8 .
Гель Базирон® АС наносится наружно на воспалительные элементы, на чистую сухую кожу. Применяется 1-2 раза в день (утром и/или вечером). Терапевтический эффект развивается после 4-х недель лечения, стойкое улучшение - после 3-месячного курса 8 .
Лекарственные препараты для лечения большинства дерматозов должны наноситься на чистую кожу, поэтому первый шаг - это всегда подготовка кожи, а именно - ее очищение. А поскольку в данном случае мы говорим о проблемной коже, то для бережного ежедневного ухода за ней рекомендуется использовать средства профессиональных косметических линий, например, из гаммы Базирон® Control. Для удаления загрязнений и макияжа с кожи лица можно применять Базирон® Control очищающий лосьон, который не содержит в своем составе комедоногенных веществ, щелочей и этилового спирта, повреждающих водно-липидную мантию кожи. Чтобы избежать чувства стянутости и раздражения при ежедневном умывании, можно использовать гели для умывания Базирон® Control: успокаивающий гель для умывания Базирон® Control для чувствительной и раздраженной кожи, а Базирон® Control гель для умывания «Снижение жирности кожи» - для жирной.
Базирон® АС + Базирон® Control -комплексный подход по лечению и уходу за кожей разных типов
- Снятие макияжа
- Удаление загрязнений
- Не содержит агрессивных веществ, мыла, липидов, спирта
- Уменьшение раздражения кожи
- Увлажнение, смягчение кожи
- Снятие макияжа
- Удаление загрязнений
- Не содержит агрессивных веществ, мыла, липидов, спирта
- Снижение жирности кожи
- Удаление жирного блеска
- Лечение акне
- Устранение воспалительных элементов
- Лечение акне
- Устранение воспалительных элементов
- Обеспечивает увлажнение кожи и защиту от УФ-лучей спектра А и В
- Обеспечивает увлажнение кожи и защиту от УФ-лучей спектра А и В
Помимо очищения и лечения (второй шаг) важно не забывать и о третьем шаге - увлажнении. Легкий, не жирный увлажняющий крем для лица Базирон® Control SPF15 специально разработан для ежедневного увлажнения проблемной кожи. Он питает и увлажняет кожу, а также защищает ее от вредного воздействия солнечных лучей.
Пациенту не стоит забывать о том, что избавление кожи от воспалительных элементов в результате лечения еще не означает полного выздоровления! Акне - хроническое кожное заболевание, с чередованием периодов ремиссии и обострения. Развитие последних обусловлено множеством факторов (внешних и внутренних), и при отсутствии специальных мер по ежедневному уходу за кожей ее состояние вновь может быстро ухудшиться. Поэтому даже после окончания лечения очередного обострения акне пациенту необходимо придерживаться определенной схемы ухода за проблемной кожей. Для этого лучше всего применять косметические средства с направленным действием. Гамма средств Базирон® Control от швейцарской компании Galderma, специализирующейся на научных разработках в области дерматологии, может быть использована как во время лечебной фазы (при применении препарата Базирон® АС), так и для ежедневного косметического ухода за кожей, склонной к развитию акне.
Е. Н. Волкова, Л. А. Ильин, А. Б. Воробьев, Е. О. Рюмина
Кафедра дерматовенерологии (зав. — проф. Е. Н. Волкова) московского факультета ГОУ ВПО Российский государственный медицинский университет Росздрава; Кожновенерологический диспансер № 9, Москва
Анализируются типичные ошибки в назначении и применении дифферина, описаны его структура и уникальная кинетика, результаты исследования терапевтической эффективности различных лекарственных форм. Приведены факты, свидетельствующие о высокой эффективности и безопасности дифферина в терапии угревой болезни.
Ключевые слова: вульгарные угри, постакне, адапален, дифферин, ошибки применения, эффективность
Typical mistakes in prescription and usage of differin are analyzed. Structure and unique kinetics of this preparation are described and results of effectiveness studies of different drug formulations are presented. Authors present facts illustratinf high effectiveness and safety of differin in acne therapy.
Key words: acne, post-acne, adaplen, differin, therapeutic mistakes, effectiveness
Заболевание, в основе которого лежит патология пилосебоцейного комплекса, правильнее называть угревой болезнью — УБ (точка зрения авторов), так как оно представлено комплексом симптомов, патогенетически объединенных в единый патологический процесс, и психоэмоциональными нарушениями. Термин "вульгарные угри" и "акне" характеризуют лишь один конкретный симптом заболевания [2, 7].
Сегодня накоплен огромный опыт терапии УБ, разработаны алгоритмы лечения в зависимости от степени тяжести с учетом терапевтического индекса акне как основы дифференцированного подхода к ведению больных. Современные схемы включают назначение системных препаратов и средств наружной терапии на фоне правильно подобранного базового ухода [1, 2, 8].
На сегодняшний день наиболее эффективным противоугревыми средствами для местного применения являются ретиноиды, которые способны вызывать специфический биологический ответ в результате связывания и активации рецепторов ретиноевой кислоты. К ретиноидам 3-го поколения для местной терапии акне относят адапален, представляющий собой производное нафтойной кислоты с ретиноидподобным действием.
Несмотря на продолжительное использование дифферина для местного лечения УБ, обширного опыта его клинического применения отмечаются отдельные ошибки при его использовании. Часть из них связана с недостаточной информированностью врача и неправильной трактовкой имеющейся информации. Существует и "страх врача" при назначении местных ретиноидов.
Проведем работу над ошибками.
Ошибка 1: неправильный выбор лекарственной формы.
Адапален имеет 2 лекарственные формы для наружного применения — гель и крем. При выборе лекарственной формы следует помнить, что эффективность действия препарата определяется взаимосвязями в системе "препарат—основа—кожа". Именно правильное увлажнение рогового слоя значительно усиливает проникновение веществ.
Обычно лечение начинают с геля. Если у пациента чувствительная и сухая кожа, то рекомендован дифферин-крем. Он содержит увлажняющие некомедогенные компоненты.
Необходимо соблюдать режим дозирования. Гель и крем бережно, без особого усилия, наносят на пораженные участки кожи 1 раз в день на ночь на чистую сухую кожу.
Ошибка 2: необоснованные "завышенные" ожидания быстрого результата.
Дифферин — препарат патогенетического действия, поэтому назначение препарата сегодня не приведет к проявлению результата завтра! Это необходимо учитывать врачу и объяснять пациенту (проводить его "обучение"). Отсутствие быстрого визуального эффекта может приводить к отказу пациентов от лечения! А между тем препарат является высокоэффективным средством в лечении УБ. Его терапевтическая эффективность связана с тем, что молекула адапалена селективно связывается с ретиноидчувствительными рецепторами (RAR) у-типа сально-волосяных фолликулов (СВФ), что приводит к уменьшению сцепленности кератиноцитов и ускоряет их десквамацию (т. е. реализуется комедонолитическое действие препарата) [9, 11]. Отсутствие взаимодействия с рецепторами RAR-a СВФ, стимуляция которых ведет к появлению шелушения и резкой сухости кожи, позволяет свести к минимуму побочные реакции, которые наблюдались ранее при использовании ретиноидов 1-го поколения. Антипролиферативная активность дифферина по отношению к себоцитам связана со стимуляцией RXR-a. В результате уменьшаются размеры сальной железы и сокращается продукция кожного сала. Третьим звеном патогенеза, на которое воздействует препарат, является воспаление. Адапален ингибирует API — участок в промоторной зоне гена, что приводит к подавлению образования цитокинов — интерлейкинов (ИЛ)-1а, ИЛ-1р, и ИЛ-8; фактора некроза опухоли (ФНО-a), системы комплемента. Инактивация фермента циклооксигеназы ведет к уменьшению образования ЛТВ4 — главного посредника во взаимодействии нейтрофилов, лимфоцитов, моноцитов и эозинофилов в воспалительной реакции. Кроме того, адапален блокирует Toll-рецептор 2-го типа (TLR-2), рецепторы моноцитов, предотвращая связывание с ними микроорганизмов и последующий выброс противовоспалительных цитокинов. Таким образом, дифферин оказывает действие на все звенья патогенеза УБ [3, 8, 9, 11].
Ошибка 3: неправильное формирование группы больных.
Дифферин — не панацея для лечения всех видов акне — это тоже ошибка: для его назначения существуют определенные показания (рис. 1).
Рис. 1. Показания для применения дифферина.
Ошибка 4: неправильное определение продолжительности лечения дифферином.
В среднем курс лечения составляет до 12 нед, для этого требуется не менее 30 г препарата в форме геля или крема (при нанесении препарата только на область лица). Терапевтический эффект развивается после 4—8 нед лечения, стойкое улучшение — после 3-месячного курса. Такая длительная терапия не только наиболее рациональна и эффективна, но и предотвращает формирование постакне.
Ошибка 5: неинформированность об особенностях дифферина.
Следует знать о двух нюансах.
Нюанс 1: состав основы, ее физикохимические характеристики определяют как свойства препарата, так и его способность к проникновению в кожу (рис. 2).
Рис. 2. Фармакодинамическая характеристика дифферина (0,1% адапелена-геля).
Нюанс 2: размер микрокристаллов действующего вещества.
Микрокристаллы адапалена в препарате имеют диаметр от 3 до 10 мк. Оказывается, если диаметр микрокристаллов действующего вещества составляет менее 3 мк — препарат беспорядочно распределяется между сально-волосяным фолликулом и роговым слоем кожи; при диаметре более 10 мк — препарат остается на поверхности кожи.
Правильный размер частиц активного вещества в дифферине — залог эффективного лечения [9, 11]. Вопрос — так ли это в джинерике? (результатов таких исследований не предоставлено).
Ошибка 6: не учитывается возможность комбинирования препаратов.
Дифферин сохраняет лечебное действие в комбинации с местными антибактериальными противоугревыми средствами (эритромицин, клиндамицин, бензоила пероксид) [3, 6, 10, 12]. Это расширяет возможности его применения даже при обилии пустулезных элементов. Наиболее целесообразно назначать дифферин в комбинации с базироном АС (рис. 3).
Рис. 3. Применение Дифферина в комбинации с Базироном АС.
Ошибка 7: недооценка показаний к применению дифферина.
Дифферин — местное средство не только для базового патогенетического лечения больных акне. Он показан как препарат поддерживающей терапии, а также при переводе пациента с системной терапии, например акнекутаном, на местную. Такая тактика — не только залог эффективного лечения, но и стойкой длительной ремиссии и профилактики постакне.
Таким образом, правильное применение дифферина позволяет избежать ошибок, преодолеть страх перед назначением ретиноидов. Повысить эффективность лечения больных УБ. Вся история применения дифферина свидетельствует о том, что он является высокоэффективным базовым препаратом для лечения акне легкой и средне-тяжелой степени — показания к его применению строго определены.
Для достижения выраженного и стойкого эффекта необходимо длительное назначение дифферина, что предотвращает появление и развитие новых элементов. При наличии папуло-пустулезных элементов целесообразно применение дифферина в комбинации с препаратом антибактериального действия — базироном АС.
Эффективность и переносимость терапии дифферином были оценены нами при наблюдении 62 пациенток в возрасте от 16 до 22 лет с длительностью заболевания от 1 года до 6 лет. У 26 (42%) пациенток высыпания локализовались только на лице, у 23 (37,1%) — на лице и груди, у 13 (20,9%) — на спине.
В зависимости от степени тяжести УБ пациентки были распределены на 2 группы. 1-ю группу (n = 29) составили больные легкой степенью акне, у которых доминировали комедоны и единичные папулы; 2-ю (n = 33) — больные папуло-пустулезной формой заболевания.
Больным 1-й группы проводили только наружное лечение дифферином в виде геля или крема (в зависимости от состояния кожи) в сочетании с правильным уходом. Препарат наносили тонким слоем 1 раз в день вечером на предварительно очищенную кожу лосьоном сетафил.
Больным 2-й группы дифферин назначали в комбинации с базироном АС в виде геля, который наносили на предварительно очищенную кожу однократно утром. Контроль количества открытых и закрытых комедонов, папул и пустул производили до начала терапии, а также каждый месяц.
Окончательный эффект от терапии наблюдали к концу 4—5-го месяца, когда комедоны и папулопустулезные высыпания регрессировали более чем на 70—75%. Выявлено, что нанесение базирона АС на поствоспалительные гиперпигментированные пятна и рубцы приводило к их побледнению. В результате лечения клиническая ремиссия наступила у 22 (35,5%) больных, значительное улучшение (регресс высыпаний на 70—80%) — у 26 (42%), улучшение (регресс высыпаний на 50—60%) — у 13 (21%) и неэффективным лечение оказалось у 1 больной.
Таким образом, дифферин является высокоэффективным базовым препаратом первого выбора для патогенетической терапии акне.
Для достижения выраженного и стойкого терапевтического эффекта необходимо длительное назначение дифферина. Препарат сохраняет лечебное действие в комбинации с местными антибактериальными средствами (базирон АС), что определяет целесообразность применения дифферина при наличии папуло-пустулезных элементов. Оригинальная основа (гель на водной основе), равномерная дисперсия микрокристаллов адапалена определяют эффективную доставку активного вещества в пораженную кожу (избирательно в сальноволосяной фолликул), лучшую переносимость препарата и оптимальные косметические свойства.
Рациональная терапия дифферином — залог успешной терапии угревой болезни и профилактики постакне.
1. Волкова Е. Н. // Лечащий врач. — 2007. — № 4. — С. 21— 28.
2. Волкова Е. Н., Осипова Н. К. // Рос. журн. кож. и вен. бол. — 2009. — № 5. — С. 53—58.
3. Волкова Е. Н, Осипова Н. К // Клин. дерматол. и венерол. — 2010. — № 2. — С. 72—77.
4. Гущина Н. С., Корчевая Т. А. // Рус. мед. журн. — 2005. — Т. 13, № 7. — С. 482—485.
5. Орлова Н. А // Клин. дерматол. и венерол. — 2003. — № 4. — С. 53—56.
6. Самгин М. А., Монахов С. А. // Вест. дерматол. и венерол. — 2003. — № 4. — С. 37—39.
7. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2005. — № 3. — С. 55—64.
8. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2006. — № 6. — С. 85—87.
9. Data on file. Galderma Laboratories, Ins. Medical Departament. — 1994.
10. Eady E. A., Farmery M. R, Ross J. I. et al. // Br. J. Dermatol. — 1994. — Vol. 131. — P. 331—336.
11. Michel S., Jomard A., Demarschez. // Br. J. Dermatol. — 1998. — Vol. 139 (suppl. 52). — P. 3—7.
12. Swinyer L. J., Baker M. D, Swinyer T. A., Mills O. H. Jr. // Br. J. Dermatol. — 1988. — Vol. 119, N 5. — P. 615—622.
Почти каждый человек хотя бы раз в жизни сталкивался с проблемой угревых высыпаний. У одних они могут быть представлены единичными транзиторными высыпаниями, а у других иметь тяжелый распространенный характер. Акне (угревая болезнь -УБ) встречается у 90-95% населения земного шара. По данным ряда авторов, акне наиболее часто выявляется у юношей и девушек в возрасте от 12 до 24 лет. Далее пик заболеваемости идет на спад, и после 25 лет УБ отмечается примерно у 10% людей в популяции. В силу анатомо-физиологических особенностей лица мужского пола чаще страдают и имеют более тяжелые клинические формы УБ по сравнению с женщинами [1, 2].
Развитие и течение дерматоза во многом зависит от семейной (генетической) предрасположенности, а также типа, цвета кожи, национальных особенностей. По данным ряда авторов (В.Н.Мордовцев, I.Maria), наследственная предрасположенность выявляется в 50-90% случаев акне. Юношеские угри наследуются по аутосомно-доминантному типу, в ряде случаев имеется полигенное наследование. Считается, что если оба родителя имели проявления УБ, то вероятность пубертатного акне составляет 50-60%. В целом при сборе семейного анамнеза была выявлена закономерность, что чем чаще встречалось акне у родственников и чем тяжелее оно протекало, тем более тяжелое течение заболевания отмечено у потомства [3, 4].
Нередко тяжелые формы акне связаны эндокринологической патологией. Так, поздние гиперандрогенные акне у женщин часто встречаются при поликистозе яичников, врожденной дисфункции коры надпочечников, а также при других эндокринных синдромах. Встречаются также упорные узловато-кистозные акне у мужчин с хромосомным синдромом полисомии У (ХУУ-акне) [5].
Исследования по распределению и степени тяжести акне среди различных популяций указывают на этнические особенности заболевания. Акне реже развивается и протекает в более легкой форме у представителей азиатского региона (японцев, китайцев), в то время как у кавказских народов отмечается более тяжелое и упорное течение заболевания и высокая частота встречаемости [6, 7].
Согласно современным представлениям возникновение УБ происходит на фоне нескольких взаимосвязанных патогенетических механизмов:
Кроме того, патогенные микроорганизмы, в частности Propionbacteria acne, выделяют липазы, протеазы, гиаулуронидазу, которые расщепляют липиды с выделением большого количества свободных жирных кислот (СЖК), вследствие чего в норме слабокислый рН кожи сдвигается в щелочную сторону, что ведет к уменьшению бактереостатических свойств кожного сала. Измененное по составу кожное сало обладает также и раздражающими свойствами, поэтому в местах повышенного салоотделения кожа часто реагирует появлением воспалительных гиперемических пятен и шелушением - развитием себорейного дерматита [11].
При исследовании микробной флоры у 40 пациентов с различными формами УБ, проведенном в ММА им. И.М.Сеченова, обнаружено, что качественный состав микрофлоры в пустулезных элементах у пациентов с вульгарными угрями отличался большим разнообразием. У большинства пациентов в составе микрофлоры преобладали Propionbacterium acnes, которая идентифицирована у 31 (77,5%) больного, и Staphylococcus epidermidis - у 21 (52,5%) больного, реже высеивался Staphylococcus aureus - у 12 (30,0%). коринебактерии - у 4 (10,0%), пептострептококк - у 2 (5,0%), зеленеющий стрептококк - у 2 (5,0%), неферментирующие грамотрицательные палочки - у 3 (7,5%), дрожжеподобные грибы - у 6 (15,0%). Результаты проведенных исследований показали, что видовой состав микрофлоры в значительной степени коррелировал с особенностями клинического течения УБ. Было отмечено, что при папуло-пустулезной и индуративной формах угрей видовой состав флоры ограничивался 3-4 микробными агентами, тогда как при абсцедирующих и конглобатных их число достигало 8. Облигатным возбудителем, присутствующим при всех формах УБ, являлась Propionbacterium acnes, что подтверждает ее важную роль в развитии заболевания [12].
Среди клинических форм акне наиболее распространена папуло-пустулезная форма, которая встречается у 70-80% пациентов. Базовыми препаратами при данной форме заболевания являются антибиотики системного и наружного применения. При назначении антибиотиков необходимо учитывать весь спектр его антимикробного действия, так как у пациентов с акне P. acnes является не единственным микроорганизмом, ответственным за развитие воспалительных и иммунных реакций [1, 6].
Среди местных официнальных антибактериальных средств выделяют препараты цинк-эритромицинового комплекса, препараты клиндамицина, тетрациклина. Местные антибактериальные препараты используются при всех воспалительных формах акне, как в качестве монотерапии, так и в комбинации с топическими ретиноидами, а также системными препаратами, прежде всего переоральными антибиотиками. Важно подчеркнуть, что все современные наружные лекарственные средства при акне следует назначать на длительный срок, поэтому топический препарат должен обладать высокой эффективностью, комлаентностью и иметь минимум побочных эффектов.
Существенным недостатком антибиотиков является снижение их эффективности при длительном применении в виду формирования к ним резистентности микроорганизмов и развитие аллергии. Так, в период с 1976 по 1996 г. частота случаев резистентности P acnes к эритромицину, клиндамицину, тетрациклину возросла с 20 до 62% (рис. 1). У пациентов со сформировавшейся резистентностью к местным формам антибиотикам отмечается невосприимчивость и к системной антибиотикотерапии. В связи с этим возникает необходимость применения альтернативных местным антибиотикам топических противомикробных средств, эффективных при воспалительном характере акне [13].
Рис. 1. Рост резистентности к P. acne.
В исследовании, проведенном в городе Лидсе на базе центральной городской больницы, изучена микрофлора пациентов с акне. В результате исследования выявлено, что наиболее часто наблюдалась устойчивость к эритромицину и клиндамицину, реже -к тетациклину. Исследование также позволило установить, что число пациентов, имеющих устойчивые штаммы к одному и более антибиотикам, к 2000 г. возросло до 55,5% [14].
Последнее время все большую и большую популярность среди практических врачей приобретает наружный препарат 5% гель «Базирон АС» компании "Галдерма".
Уникальность этого препарата состоит в том, что в нем сочетаются свойства эффективного лекарства-бензоила пероксида (БПО), действующего на основные патогенетические звенья УБ, и удобного в применении косметического средства, благодаря инновационной гидрогелевой основе - глицерин-акрилатного кополимера (acrylates copolymer-АС). БПО является мощным окислителем и при контакте с клеточной мембраной бактерий оказывает выраженное бактерицидное действие. Образующаяся при разрушении БПО бензойная кислота действует бактериостатически. Бензойная кислота не накапливается в тканях, не обладает системным действием и в неизмененном виде выводится с мочой. Противовоспалительное действие БПО обусловлено разрушением СЖК и инактивацией свободнорадикальных форм кислорода в очаге воспаления. Комедонолитическое действие связано с тем, что БПО является по химической структуре перекисью (т.е. сильным окислителем), которая разрушает структуры комедона. С этим же связано отбеливающее действие препарата, что приводит к обесцвечиванию поствоспалительных гиперпигментированных пятен и рубцов [15].
Акрилатный кополимер основы активно адсорбирует кожное сало, уменьшая явления себореи и жирный блеск кожи на 40%. Постепенное высвобождение глицерина из гидрогелевой основы обеспечивает смягчение и увлажнение кожи, уравновешивая раздражающий эффект БПО (рис. 2) [15].
Рис. 2. Базирон АС гель.
Препарат эффективно воздействует на P. acnes и Staphylococcus epidermidis основную патогенную микрофлору, которая высеивается у пациентов с акне. Препарат не вызывает микробную резистентность, что позволяет использовать его длительно. Исследования in vitro показали, что БПО подавляет рост P acnes примерно в 2 раза эффективнее, чем наружные формы эритромицина и клиндамицина. В исследованиях in vivo результаты посева показали, что на 7-й день рост культуры P. acnes подавлен на 94% а на 15-й день - на 97-99% [16, 17].
По данным профессора Е.Р.Аравийской, все современные наружные препараты для лечения акне следует назначать длительно. Исследование, проведенное в СПбГМУ им. акад. И.П.Павлова, показали, что стойкий позитивный эффект при использовании бензоил пероксида (базирон) и адапалена (дифферин) возможен лишь при постоянном применении в течение 4-6 мес. Это обусловлено тем, что подобные препараты должны воздействовать на кожу в течение нескольких сроков обновления эпителиального пласта, а средняя продолжительность обновления эпителия кожи составляет 28 дней [18].
По данным М.А.Самгина и М.А.Монахова, исследовавших 20 пациентов (14 мужчин и 6 женщин) с папуло-пустулезной формой акне, полное регрессирование пустулезных элементов наблюдали к концу 6-й недели применения Базирона АС, а количество папулезных элементов на 3-й месяц снижалось почти на 80% [17].
Под нашим наблюдением находились 23 пациента (13 женщин и 10 мужчин) с легкой и среднетяжелой формой заболевания в возрасте от 15 до 26 лет. Средний возраст пациентов составил 19,3 года. Давность заболевания варьировала от 1,5 до 11 лет и в среднем составляла 4,4 года. У 8 женщин и 6 мужчин наряду с областью лица процесс затрагивал кожу спины, груди и плечевого пояса. Гель Базирон АС наносили после предварительного очищения кожи лосьоном Сетафил на все пораженные участки 1-2 раза в день. У 15 пациентов с легкой формой УБ назначена мототерапия, у 8 больных со среднетяжелой формой - комбинация с коротким курсом антибиотиков в течение 8 нед. Оценку результатов проводили каждые 2 нед в 1-й месяц лечения, в конце 2-го месяца и по окончанию терапии (4 мес).
Уже через 2 нед от начала терапии резко сокращалось количество воспалительных элементов, в большей степени пустул (на 25%) и папул (на 20%). Наблюдали значительное уменьшение жирности кожи, она становилась более матовой и ровной, исчезал ее серовато-асфальтовой оттенок. При применении на себорейные зоны туловища больные, кроме того, отмечали выраженное улучшение текстуры кожи в виде уменьшения неровности, грубости, толщины, исчезал неприятный запах кожи.
К концу 1-го месяца лечения регресс папуло-пустулезных элементов составил 50%, вновь появляющиеся акне были единичными и носили поверхностный характер. Более медленно регрессировали комедоны, особенно закрытые, их количество за 4 нед терапии уменьшилось в среднем на 30%. В течение 2 мес лечения продолжал нарастать терапевтический эффект в виде полного исчезновения жирного блеска кожи и уменьшения ее порозности. Кожа приобретала естественный розовато-телесный оттенок, становилась более гладкой и тонкой, полностью исчезал неприятный запах кожи. У всех больных с легкой формой акне отсутствовали папуло-пустулезные элементы, у больных со среднетяжелой формой отмечены лишь единичные поверхностные папулы, а количество комедонов в обеих группах уменьшилось лишь наполовину, что требовало в дальнейшем присоединения 0,1% крема Дифферин и косметологических процедур. Было отмечено, что нанесение Базирон АС на поствоспалительные гиперпигментировнные пятна и рубцы приводит к их значительному побледнению. Переносимость препарата была в целом хорошей. Лишь у 3 больных отмечено легкое жжение и покраснение кожи в начале лечения, которые регрессировали при индивидуальном подборе режима аппликаций.
В результате лечения клиническую ремиссию наблюдали у 61% больных, значительное улучшение (регресс на 70-8%) - у 22%, улучшение (регресс высыпаний более чем на 50%) - у 17% больных.
Выводы
На основании проведенных собственных исследований и данных литературы можно сделать следующие выводы:
Химический пилинг, микродермабразия, лазерная шлифовка — все эти процедуры подразумевают повреждение определенных слоев кожи, которое сопровождается закономерным развитием воспаления.
Химический пилинг, микродермабразия, лазерная шлифовка — все эти процедуры подразумевают повреждение определенных слоев кожи, которое сопровождается закономерным развитием воспаления. Неправильная оценка исходного состояния кожи (толщины, фототипа, регенераторных способностей) нередко приводит к «неожиданным» реакциям в постпилинговый период. При этом, как показывает практика, большую часть осложнений можно заранее спрогнозировать и избежать их.
ВСЕ ОЖИДАЕМЫЕ РЕАКЦИИ и осложнения, возникающие в постпилинговый период, можно разделить на группы:
- немедленные реакции (возникающие на 1—14 день после процедуры),
- реакции, возникшие в период регенерации (2—6 неделя после процедуры),
- стойкие изменения, сформировавшиеся после периода регенерации (3—10 неделя реабилитационного периода).
Немедленные реакции – ожидаемые
Эти реакции появляются в результате нарушения целостности эпидермиса и являются прямым следствием воспалительного процесса.
Дегидратация эпидермиса.
Повреждение и удаление (полное или частичное) рогового слоя – основного компонента эпидермального барьера – всегда приводит к дегидратации кожи.
Эритема
Выраженность и продолжительность эритемы может сильно различаться в зависимости от глубины воздействия, механизма повреждения и характера химического агента. Так, при проведении пилинга альфа-гидроксикислотами неравномерная эритема умеренной интенсивности сохраняется не более 1—З часов. В то же время пилинги раствором Джеснера (с резорцином), трихлоруксусной кислотой (до 15%) вызывают развитие яркой равномерной эритемы, сохраняющейся на протяжении 1—2 суток. Для ретиноевых и срединных ТСА-пилингов (концентрация кислоты 25-30%) характерна яркая стойкая эритема (3—5 дней).
Шелушение
Наблюдается практически всегда после процедуры химического пилинга (пилинг — от англ. tо рееl — шелушиться). Наиболее комфортными в этом плане являются поверхностные пилинги фруктовыми кислотами: на 2—3 день после процедуры наблюдается микропластинчатое шелушение, которое сохраняется, как правило, не более 1-3 дней. Все другие виды пилингов (с использованием ретиноидов, резорцина, салициловой и трихлоруксусной кислот) сопровождаются крупнопластинчатой десквамацией в течение 2—7 суток.
Пастозность и отек кожи
Пастозность и отек развиваются вследствие выброса огромного количества провоспалительных медиаторов (интерлейкинов, гистамина, брадикинина) при повреждении мальпигиевого слоя эпидермиса и дермы. Вследствие повышения проницаемости сосудистой стенки (порозности) плазма крови «выпотевает» в межклеточную среду, что сопровождается развитием отека тканей и появлением пастозности. Пастозность чаще всего наблюдается на участках с тонкой кожей (веки, шея) после пилинга ретиноидами и ТСА в концентрации не выше 15% и крайне редко встречается при проведении пилинга фруктовыми кислотами.
Отек неизбежно развивается при проведении срединных ТСА-пилингов.
Потемнение кожи
Потемнение кожи наблюдается после проведения комбинированных кислотно-энзимных пилингов (15—25% трихлоруксусная кислота + папаин), а также у пациентов с IV-V фототипом кожи.
Для уменьшения выраженности ожидаемых немедленных реакций постпилинговый уход должен включать увлажнение кожи и восстановление эпидермального барьера. Эти две основные составляющие необходимы для нормальной регенерации и эпителизации кожи.
В первые дни реабилитационного периода удобнее всего использовать
косметические средства в виде гелей или пены — они легко наносятся, быстро впитываются, не требуют дополнительных «втирающих» движений. В более поздние сроки (в момент появления шелушения, на 3-5 день реабилитационного периода) предпочтение отдается кремам.
Активное увлажнение эпидермиса позволяет не только нивелировать субъективные некомфортные ощущения (чувство стянутости кожи), но и является необходимым условием нормальной эпителизации, снижает риск образования рубцов. Наиболее выраженным гидратирующим действием обладают гиалуроновая кислота, компоненты натурального увлажняющего фактора (NМF): аминокислоты, мочевина, пирролидонкарбоновая кислота, ионы натрия, кальция, а также белки и их гидролизаты, альгинаты, гидрогели.
Целенаправленное восстановление эпидермального барьера позволяет снизить трансэпидермальную потерю воды (ТЭПВ), уменьшить повышенную чувствительность кожи. Именно поэтому при выборе косметических средств по уходу за кожей в постпилинговый период следует отдавать предпочтение тем из них, которые содержат масло ши, фосфолипиды, церамиды, омега-6 жирные кислоты, воски, масла черной смородины, примулы вечерней, косточек винограда и другие природные эмоленты.
Стимуляторы регенерации (плацента, пантенол, ретинол, бисаболол) ускоряют процессы ранозаживления и включаются в схему ухода за кожей после проведения поверхностно-срединных, срединных и глубоких пилингов.
Антиоксиданты (селен, токоферол, убихинон, пикногенол и другие биофлавоноиды) в составе косметических средств для постпилингового ухода значительно снижают выраженность воспалительной реакции, предотвращают перекисное окисление липидов и, что самое важное, снижают риск развития поствоспалительной гиперпигментации.
Немедленные реакции — побочные
Эти реакции уже можно отнести к осложнениям.
Герпетическая инфекция
Обострение герпетической инфекции чаще всего наблюдается после проведения химического пилинга ретиноидами или трихлоруксусной кислотой (25—30%). И если в первом случае типичная локализация высыпаний – красная кайма губ, крылья носа, то при срединном ТСА-пилинге очень высок риск появления генерализованных высыпаний. При этом многократно повышается вероятность образования атрофических или, реже, гипертрофических рубцов. Именно поэтому курс противогерпетичекой терапии (ацикловир, валтрекс) является обязательным для пациентов с регулярными обострениями (2 раза в год и чаще). Если профилактика по какой-либо причине не проводилась, то в случае осложнения назначается антивирусная пульс-терапия по схеме: ацикловир 1 г однократно в сутки в течение 1—5 дней (в зависимости от скорости регресса высыпаний).
Инфицирование
Причина инфицирования кроется в несоблюдении правил асептики и антисептики как в момент проведения процедуры, так и в постпилинговый период. Чаще всего встречается смешанная инфекция — стрептостафилодермия, для лечения которой назначается стандартная антибактериальная терапия (кефзол, таваник, оксикорт, банеоцин мазь).
Аллергические реакции
Это осложнение встречается крайне редко и может быть спровоцировано койевой и аскорбиновой кислотами в составе раствора для пилинга. Спектр «проблемных» ингредиентов средств для постпилингового ухода гораздо шире. В случае возникновения выраженного зуда, нарастающей гиперемии, отека рекомендуется немедленное внутримышечное введение антигистаминных средств или стероидных препаратов (тавегил, гидрокортизон, дексаметазон, преднизолон). Стероидные препараты в виде кремов в данном случае недостаточно эффективны.
Тщательно собранный анамнез позволяет в значительной степени снизить риск развития аллергической реакции!
Продолжительное воспаление
Стойкая воспалительная реакция (эритема и отек кожи лица, век, шеи, сохраняющиеся 2—3 суток и более) — крайне неблагоприятная ситуация. Это косвенный признак того, что повреждающее действие пилинга не соответствовало индивидуальным регенеративным способностям кожи. Следствием этого нередко становятся дегенеративные изменения в эпидермисе и дерме, формирование повышенной чувствительности кожи, значительное снижение ее тургора и эластичности.
Для купирования воспаления необходимо принять самые активные меры. С этой целью рекомендуется применение антиоксидантов и противовоспалительных препаратов (содержащих цинк, глицирритиновую кислоту), вольтарена, индометацина, крема траумель либо нефторированных стероидов (в виде кремов).
Осложнения периода регенерации (2-6_неделя)
Правильная оценка состояния кожи (типа и фототипа, толщины, репаративных резервов, реактивности сосудов), проведенная до курса процедур, позволяет избежать всех перечисленных ниже осложнений.
Персистирующая эритема
Обычно развивается у пациентов с телеангиэктазиями после проведения срединных и глубоких пилингов или лазерной шлифовки. При правильном выполнении поверхностных химических пилингов альфа-гидроксикислотами, ТСА (до 15%) усиления сосудистого рисунка не наблюдается.
Персистирующая эритема может сохраняться в течение 1—6 месяцев, а
ряде случаев после лазерной шлифовки— даже в течение года. Как правило, персистирующая эритема всегда имеет тенденцию к саморегрессу даже при отсутствии медикаментозной терапии.
Следует придерживаться следующих рекомендаций:
- избегать инсоляции, физической нагрузки, посещения сауны,
- исключить применение алкогольных напитков (особенно красного вина), острой, пряной пищи, маринадов.
В качестве поддерживающей терапии рекомендуются БАД на основе омега-3 жирных кислот, которые способствуют повышению эластичности сосудистой стенки и предотвращают появление новых телеангиэктазий. Они назначаются как на стадии предпилинговой подготовки «проблемных» пациентов, таки в период реабилитации.
«Сосудосуживающий тоник» (3,0—5,0 мл 0,1% раствора адреналина гидрохлорида + 100,0 мл дистиллированной воды) позволяет быстро и эффективно уменьшить выраженность эритемы, что дает возможность пациентам чувствовать себя более комфортно и скорее включаться в повседневную деятельность. При необходимости тоник наносится 1—4 раза в сутки.
Фотокоагуляция — единственный безопасный метод лечения (а не косметической коррекции) телеангиэктазий. Проведение фотокоагуляции рекомендуется не ранее, чем через 2—3 месяца после пилинга. Интенсивность светового потока подбирается индивидуально, исходя из фототипа и чувствительности кожи. Количество сеансов — не менее 3-х, периодичность — 1 раз в месяц.
Важный компонент терапии персистирующей эритемы — препараты-вазотоники: гепатромбиновая мазь/гель, лиотон-гель, арника-крем. В некоторых случаях рекомендуется мезотерапия с использованием экстрактов гинкго билоба или донника в комплексе с рутином. Ограничивает проведение мезотерапии значительная болезненность инъекций, которая усугубляет и без того нелегкое психоэмоциональное состояние пациентов после срединных и глубоких химических пилингов, лазерной шлифовки.
Микротоковая терапия способствует улучшению микроциркуляции и лимфооттока, уменьшает выраженность эритемы, активизирует регенерацию тканей после пилингов. Проведение сеансов микротоковой терапии рекомендуется уже с первых дней постпилингового периода.
Поствоспалительная гиперпигментация (ПВГП)
Главная причина развития этого осложнения—усиление синтеза меланоцитстимулирующего гормона (МСГ) кератиноцитами. Инициирующим фактором становится именно постпилингоное воспаление, а не избыточная инсоляция в период реабилитации (как было принято считать раньше). Чаще всего ПВГП наблюдается после срединных ТСА-пилингов или лазерной шлифовки у пациентов с исходной склонностью к гиперпигментации или с IV-V фототипом кожи. В то же время после пилингов с использованием фитиновой и фруктовых кислот, ретиноидов, фенола, а также после дермабразии это осложнение встречается крайне редко.
По нашим наблюдениям проведение физиотерапии в постпилинговый период (электрический лимфодренаж, УЗ) может спровоцировать развитие поствоспалительной гиперпигментации.
Для профилактики ПВГП рекомендуется принять следующие меры:
- тщательный отбор пациентов позволяет исключить группу высокого риска. При коррекции уже имеющихся гиперпигментаций, хлоазм предпочтение следует отдавать ретиноевым, АНА или феноловым пилингам.
- перед проведением срединных ТСА-пилингов или лазерной шлифовки кожи пациентам с IV-V фототипом кожи рекомендуется предпилинговая подготовка в течение 1 месяца с применением ингибиторов тирозиназы: ретиноевой (0,025— 0,05%), койевой (3—5%), азелаиновой (5—20%) кислот, арбутина, глабридина, аскорбиновой кислоты (в форме аскорбил 2-фосфата магния), N-ацетилцистеина.
В постпилинговый период обязательным становится проведение противовоспалительной терапии (препараты цинка, бисаболол, траумель, различные актиоксиданты), а также целенаправленное угнетение меланогенеза. Рекомендуется использование средств, содержащих N—ацетилцистеин, который является мощным антиоксидантом, уменьшает выраженность воспалительной реакции и снижает риск развития поствоспалительной гиперпигментации. Помимо этого N – ацетилцистеин «встраивается» в процесс синтеза меланинов, способствуя синтезу феомеланина (светло-коричневый пигмент) вместо эумеланина (темно-коричневый пигмент), тем самым предотвращая формирование темной пигментации.
В случае уже появившейся поствоспалительной гиперпигментации для осветления кожи проводятся следующие мероприятия:
- дополнительные химические пилинги ретиноидами (2—5%) или комбинацией гликолевой (50%) и койевой кислот,
- фонофорез или мезотерапия с использованием препаратов на основе аскорбиновой кислоты (10—20%), наружное применение средств с гидрохиноном (2—4%).
Себорея, милиумы, обострение акне
Провоцирующим фактором является выраженная воспалительная реакция, активизирующая себоциты. Эти осложнения чаще всего развиваются после срединных и глубоких пилингов, дермабразии и лазерной шлифовки у пациентов с жирной кожей либо с отягощенным анамнезом (себорея, акне в пубертатном возрасте). Что предпринять?
Иногда достаточно простого динамического наблюдения за пациентами:
90% случаев уменьшение себопродукции происходит уже через 2—3 месяца после проведения процедуры.
При необходимости можно назначить себосупрессоры: аевит (по 1 капсуле 2 раза в сутки в течение 1—3 месяцев), цинктерал или цинкит (по 1 таблетке 2 раза в сутки в течение 1—2 месяцев).
Наименее травматичный метод удаления милиумов — механический, при помощи иглы для внутримышечных инъекций.
Проведение электро-, радиоволновой или лазерной коагуляции в постпилинговый период может спровоцировать образование «штампованных» рубчиков.
При появлении воспалительных акне элементов рекомендуется проведение стандартной терапии (системными и местными антибактериальными препаратами, себосупрессорами и т.д.).
В постпилинговый период не рекомендуется назначение ретиноевой мази и базирона АС.
Повышенная чувствительность кожи
У пациентов с тонкой кожей, со сниженными резервами регенерации проведение в течение года повторного срединного или глубокого пилинга на том же участке кожи с большой степенью вероятности приводит к повышению чувствительности кожи в течение 6—12 месяцев.
Для коррекции этого состояния рекомендуются активные мероприятия по восстановлению эпидермального барьера, увлажнению и стимуляции регенерации (экстракт плаценты в составе наружных средств или препаратов для мезотерапии), проведение микротоковой терапии.
Демаркационная линия
Демаркационная линия чаще формируется у пациентов с толстой, пористой кожей после проведения срединно-глубоких и глубоких пилингов, дермабразии и лазерной шлифовки. Именно в этом случае становится заметной четкая граница между зоной проведения пилинга и окружающей кожей. Для ее сглаживания после полного восстановления кожи проводятся дополнительные поверхностно-срединные пилинги (ТСА 15%, пилинг Джеснера) и микрокристаллическая дермабразия.
Мраморность кожи
Причина формирования мраморной окраски кожи — неравномерная гибель меланоцитов в результате селективного цитотоксического действия фенола либо чрезмерно глубокой лазерной шлифовки. Наиболее заметна она у пациентов с IV—V фототипом кожи. К сожалению, мраморность не поддается косметической коррекции. С целью выравнивания цвета кожи рекомендуется проведение поверхностных и поверхностно-срединных пилингов.
Расширение пор
Стойкое расширение пор связано с дегенеративными изменениями дермы и значительным снижением эластичности кожи после чрезмерно глубокого пилинга/шлифовки кожи. Это достаточно частое осложнение у пациентов с себореей после лазерной шлифовки или дермабразии. Косметической коррекции не поддается. Рекомендуется «. спокойствие, спокойствие и только спокойствие. »
Стойкие изменения кожи
Эти изменения формируются через 3—10 недель после процедуры.
Гипо- и депигментация
Встречаются после глубоких феноловых пилингов, крайне редко— после лазерной шлифовки кожи. Единственным методом коррекции является применение маскирующей декоративной косметики (дермабленд). Перманентный макияж в этих случаях относится к компетенции специалистов самого высокого профессионального уровня и требует использования качественных красителей.
Лечение рубцов инъекциями стероидных препаратов требует чрезвычайной осторожности, так как в случае попадания триамцинолона в дерму и/или подкожно-жировую клетчатку в 80-100% случаев возможно
формирование атрофии. Препараты вводятся строго в рубцовую ткань небольшими объемами до образования папул диаметром не более 1 мм.
Гипертрофические и келоидные рубцы
Формируются после глубоких химических пилингов (ТСА 50%, фенол 88%) и в случае нарушения технологии срединных ТСА-пилингов (концентрация кислоты 25—30%) при склонности к образованию гипертрофических и келоидных рубцов, присоединении вторичной инфекции, обострении герпетической инфекции.
В качестве средства профилактики патологического рубцевания проводится букки-терапия. В том случае, когда рубец уже сформировался, можно рекомендовать инъекции триамцинолона (кеналог или дипроспан): в зависимости от выраженности рубца препарат разводится физиологическим раствором или лидокаином в соотношении 1:1 — 1:5. Инъекции проводятся не чаще, чем 1 раз в 10—14дней.
Криодеструкция позволяет эффективно уменьшать объем рубцовой ткани. Оптимальные результаты достигаются при сочетании криодеструкции и введения триамцинолона (1 раз в 3—4 недели).
Озонотерапия является безопасной и эффективной альтернативой инъекциям стероидных. Инъекции кислородно-озоновой смеси (концентрация озона 5—7 мг/моль) проводятся через день курсом в 10—15 сеансов.
Препараты для наружного применения (силиконовые пластыри, гидрогели, дерматикс, контрактубекс) в значительной степени снижают вероятность образования гипертрофических и келоидных рубцов и рекомендуются в качестве дополнения к вышеперечисленным методам.
Эктропион
Выворот века — это редкое осложнение, характерное только для глубоких химических пилингов (50% ТСА, 88% фенол). Эктропион подлежит хирургической коррекции.
В заключение хотелось бы подчеркнуть, что вероятность развития осложнений зависит от профессионального уровня специалиста, соблюдения методики процедуры и, самое главное, правильного отбора пациентов для той или иной процедуры.
На сервисе СпросиВрача доступна консультация косметолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

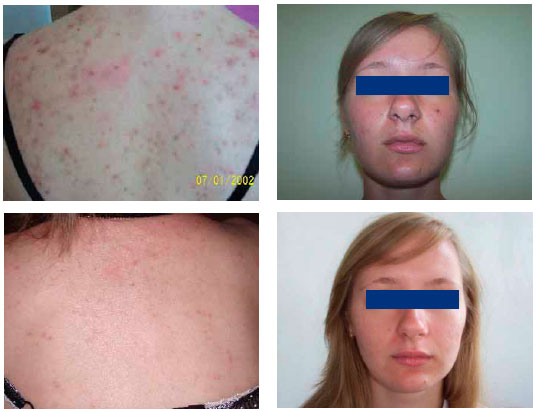
Здравствуйте! Есть высыпания , комедоны на на лбу , спине и груди? Как долго использовали клензит, базирон? Менструальный цикл в норме?
Предположительно у девочки периоральный дерматит, но нужно исключить акне
Бэлла, на лбу единичные высыпания, нечасто. На груди нет, на спине бывают немного. Клинзит, базирон использовался в разные периоды 1-1,5мес. На фоне их приема усиливалось шелушение, прыщи сокращались, но краснота не уменьшалась. менструальный цикл в норме. Половую жизнь не ведет.

Я бы рекомендовала эффезел не мене 3-4 мес. Это сочетание ретиноида и бензоил пероксида (как в базироне). Ретиноевая мазь не вызывает привыкания, но ее аналоги (клензит , дифферин, эффезел) действуют мягче и эффективнее. Наносить тонким слоем на очищенную сухуюкожу.
1,5 месяца слишком мало для стойкого эффекта. Краснота, обострение в первые недели и шелушение, это нормальные реакции на ретиноиды. Их нужно потерпеть и корректировать. В случае сухости использовать увлажняющий легкий крем.
Можно использовать эффезел через день и по мере привыкания, довести до ежедневного использования. Через 3-4 месяца оценить эффект и при его отсутствии назначить ретиноиды внутрь (только на очном приёме у дерматолога).
На фоне лечения не загорать, днём обязательно солнцезащитный крем с spf50.
Для ухода за кожей можно аптечные линейки (efaclar, cetaphil, bioderma sebum).
Антибиотики не являются основным методом лечения. Пока используйте наружное средства.
Также рекомендую консультацию гинеколога
Бэлла, если начать применение эффезела, то метрогил гель оставлять?Сейчас его использует вечером. Эффезел наносить только на зону покраснения или на все лицо? Какие побочные эффекты у адепталена? Девочка прочитала разную информацию о ретенойдах и теперь боится их использовать. Но как я вижу без этого компонента ситуация не улучшается. и еще вопрос: переодически выскакивают большие подкожные прыщи, которые не созревают, чем их мазать? сейчас использует на такие места салицил-цинковую пасту.

Эффезел наносить не точечно, а на области поражения. Начните через день на ночь (днём нельзя использовать) тонким слоем . Утром смываем и наносим увлажняющий и солнцезащитный крем. Поверх эффезел крем наносить не надо.
Все побочные эффекты прогнозируемы и если правильно использовать препарат , то они нивелируются.
Пилинги, загар, кислоты , лазерная и восковая эпиляция на период эффезела противопоказаны.
Лучше , чтобы девочку вёл дерматолог очно
Бэлла, еще раз уточню метронидазол сейчас оставлять или убирать?. К сожалению, пока подход тех дерматологов у которых были не нравится. все назначения предыдущих врачей я выше написала + назначают антибиотики внутрь. У девочки довольно хороший иммунитет и не хочется его травить антибиотиками.
Читайте также:

