Может ли сыпь передаваться
Обновлено: 27.04.2024
Ветрянка (ветряная оспа) – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем и свойственное преимущественно детям. Типичное проявление ветрянки – обильная пузырьковая сыпь по всему телу.
Чаще всего ветрянкой болеют в возрасте от 6 месяцев до 7 лет. У ребёнка до 6 месяцев действует иммунитет, полученный от организма матери. После 10 лет заболевание встречается редко. Однако если человек не болел ветряной оспой в детстве, он может заболеть, будучи взрослым, и в этом случае, болезнь протекает, как правило, тяжело.
Оставьте телефон –
и мы Вам перезвоним
Причины ветряной оспы
Ветрянка у детей и взрослых
Возбудителем заболевания является один из типов вируса герпеса. Он переносится с мельчайшими частицами слизи, попадающими в воздух при кашле, чихании и даже при разговоре. Во внешней среде вирус быстро погибает (в течение 10 минут). В то же время болезнь очень заразна, и при контакте с больным человек, не имеющий иммунитета к ветрянке, заболеет практически наверняка.
Инкубационный период ветрянки составляет от 10-ти до 21-го дня (чаще 14-17 дней). Уже за сутки до появления сыпи больной может быть заразен, поэтому о том, что был контакт с инфекцией, часто можно узнать лишь постфактум. Угроза заражения сохраняется в течение всего периода высыпаний, и только по истечении пяти дней с момента появления последних элементов сыпи, контакт с больным перестаёт быть опасным.
Считается, что ветрянкой болеют только один раз в жизни. Поэтому ветрянка числится "детским" заболеванием: большинство из нас сталкиваются с возбудителем первый раз, еще будучи детьми. Однако если у человека сильно ослаблен иммунитет, он может быть инфицирован повторно.
После перенесенного заболевания вирус длительное время сохраняется в организме в неактивной форме. Это может привести к развитию другого заболевания – опоясывающего герпеса (опоясывающего лишая), вызываемого той же разновидностью вируса, что и ветряная оспа. Контакт ребёнка с больным опоясывающим герпесом может привести к заболеванию ветряной оспой.
Симптомы ветряной оспы
Ветряная оспа, как правило, имеет острое начало.
Сразу проявляется комплекс симптомов:
Слабость – это симптом интоксикации.
Температура повышается и может держаться в районе 38°C весь период, пока появляются новые высыпания. У некоторых детей в начале заболевания температура может достигать 39-40°C
Высыпания обнаруживаются по всему телу, в том числе и на волосистой части головы, слизистых оболочках, и даже (в исключительных случаях) – на ладонях и стопах. Сначала они выглядят как пятнышки розового или красного цвета округлой формы. Затем возникают пузырьки. Через 2-3 пузырьки подсыхают и на их месте образуются корочки. Высыпания продолжаются обычно в течение 5-10 дней; поэтому одновременно на теле могут присутствовать элементы, находящиеся на разных стадиях.
Методы лечения ветряной оспы
Как правило, ветряная оспа у детей проходит без осложнений. Заболевание представляет опасность при беременности: если будущая мама не болела в детстве ветрянкой (т.е. не имеет соответствующего иммунитета), инфекция может привести к развитию серьёзных патологий и даже гибели плода.
Лечение ветрянки направлено на предотвращение осложнений, у детей, прежде всего, надо постараться исключить попадание в повреждения кожи вторичной инфекции.
Если Вы обнаружили у Вашего ребёнка симптомы ветрянки, вызовите на дом нашего педиатра.
Больному ребёнку предписывается постельный режим. Если ребёнок плохо переносит температуру, ему могут быть назначены жаропонижающие средства. Основное внимание уделяется снятию зуда и обработке высыпаний. Рекомендуется обильное питьё. Практикуется назначение противовирусных препаратов.
Методом специфической профилактики заболевания является вакцинация. Вакцина формирует стойкий иммунитет на долгие годы. При контакте с больным проводится экстренная вакцинация в течение первых 72 часов.
При планировании беременности целесообразно сдать анализы, чтобы убедиться в наличии иммунитета к возбудителю ветрянки. В том случае, если специфических тел не обнаружится, врачи рекомендуют сделать прививку от ветряной оспы, чтобы исключить риски во время вынашивания ребенка.
В АО "Семейный доктор" вакцинация против ветрянки проводится препаратами импортного производства – Варилрикс, Окавакс. Наши специалисты подберут для Вас удобную схему вакцинации.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

Кожа является самым большим органом человека и самым чувствительным к изменениям в организме. При сбоях в работе внутренних органов или при неблагоприятном воздействии на организм кожа реагирует высыпаниями. Относиться к такому симптому надо серьезно. Следует, не откладывая посетить врача.
Важно узнать, имеет ли сыпь инфекционную или аллергическую природу. То и другое требует своевременного лечения, а иногда и изоляции больного, если болезнь заразна. Наша клиника предлагает услуги опытных специалистов, а также достаточную базу для современных, точных лабораторных и диагностических исследований.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Виды аллергической сыпи
Аллергическая реакция появляется на попадание в организм какого-либо внешнего или внутреннего аллергена. Обычно выражается в виде высыпаний и зуда. Организм человека бросает все силы на нейтрализацию аллергена. Сосуды расширяются, кожа краснеет и воспаляется, появляется отек. Надо немедленно вызывать скорую помощь.
Иногда аллергия протекает в более легкой форме. Основные виды аллергических высыпаний:
- Крапивница. Она может выражаться в виде средних и больших волдырей. Они иногда сливаются друг с другом. Волдыри матового цвета, а по краям розовая каемка.
- Атопический дерматит. Кожа зудит, сухая и раздраженная. Это реакция на растения, животных, некоторые виды пищи, на духи и дезодоранты, бытовую химию, крема и пыль, на лекарственные препараты.
- Контактный дерматит. Появляются пузырьки на теле, кожа краснеет, зудит. Высыпания локализуются там, куда попал аллерген, как реакция на косметику, синтетическую одежду, медикаменты.
- Экзема. Она чаще локализуется на руках и на лице. Это многочисленные точечные высыпания с серозной жидкостью. Вызывают сильный зуд. Это может быть из-за стресса, нарушения эндокринной системы, обмена веществ, реакция на пищу, косметику, бытовую химию.
Есть еще токсикодермия, нейродермит, синдром Лейелла и так далее. Опытный врач-дерматолог или аллерголог помогут определить диагноз и назначить соответствующее лечение.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Сыпь при инфекционных заболеваниях
Сыпь при инфекционных заболеваниях сопровождается увеличением лимфоузлов, слабостью, утомляемостью, тошнотой и диареей, высокой температурой. Форма и локализация высыпаний зависит от вида инфекции, вызвавшей эту сыпь.
Болезни, сопровождающиеся кожными высыпаниями:
- Корь. Высыпания в виде папул появляются на 3-4 сутки за ушами, в области переносицы. И очень быстро сыпь распространяется на все лицо. Затем она переходит на верх спины, грудь, в последнюю очередь – на стопы и кисти рук.
- Краснуха. Сыпь мелкопятнистая, бледно-розовая. Локализуется на коже ягодиц в сгибах локтей и колен. На вторые сутки покрывает поверхность тела и конечностей.
- Скарлатина. Высыпания сплошные в виде покраснения из точек красного цвета. Сначала сыпь яркая, потом бледнеет и затем становится коричневатой. Сначала покрывается лицо, потом шея, грудь, верх спины. А потом – на бедрах и предплечьях.
- Ветряная оспа. Очень заразное заболевание с появлением везикул на волосистой части головы, в паховой области, на по всему телу, кроме ладоней и стоп.
- Герпес. Сыпь мелкая с жидкостью внутри. Очень болезненная. Образуется чаще на слизистой губ, на носу, половых органах. Сопровождается зудом и жжением.
Есть много других инфекционных заболеваний с сыпью на теле. Среди них менингит, мононуклеоз, пневмония. Протекает болезнь с явными симптомами общей интоксикации организма.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Главные отличия аллергической и инфекционной сыпи
При внешней схожести аллергическая сыпь и инфекционная имеют свои особенности.

Аллергическая сыпь появляется на лице и руках, редко по всему телу. Инфекционная – на любой поверхности тела.
Сыпь при аллергии возникает внезапно, когда попадает аллерген. Инфекционная сыпь появляется поэтапно, сначала в одном, потом в другом месте.
У аллергических высыпаний нет четкой формы, края размыты. Инфекционная сыпь чаще имеет четкие формы.
Инфекционная сыпь, как правило, проявится, спустя время и у кого-то из членов семьи, так как она заразна. Аллергия не заразна.
- Лечение сыпи на коже
- Сыпь у женщин
- Сыпь у мужчин
- Сыпь у подростков
- Сыпь при беременности
- Диагностика кожной сыпи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Абаева Юлиана Генриховна
Стоимость приема - 2700 р.
Абакарова Севиля Абакаровна
Стоимость приема - 2000 р.
Абачева Маида Ферезуллаевна
Стоимость приема - 2600 р.
Абдуллаева Ульвия Абдуллаевна
Стоимость приема - 13164 р.
Абдурахмонова Гульчехра Баротовна
Стоимость приема - 1900 р.
Абрамова Екатерина Игоревна
Стоимость приема - 2000 р.
Абрамова Светлана Николаевна
Стоимость приема - 3320 р.
Абросимова Валерия Сергеевна
Стоимость приема - 1534 р.
Авакян Назели Аваговна
Стоимость приема - 2000 р.
Аванесян Гаяне Юрьевна
Стоимость приема - 2000 р.

Кожная сыпь проявляется всегда изменением кожного покрова и может протекать с зудом, шелушением, покраснением, даже болью. Если появился такой симптом, важно определить причину, как можно быстрее. Болезнь может оказаться заразной для окружающих и опасной для больного.
В нашей клинике врачи с большим опытом помогут распознать природу высыпаний, назначат соответствующее лечение. При необходимости будет рекомендовано изолировать больного от окружающих до его полного выздоровления.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Какие заразные заболевания вызывают сыпь
Если сыпь вызвана бактериями, вирусами, грибками, то речь идет о заразной болезни. Среди них:
- Чесотка. Ее вызывает микроскопический клещ. Он легко передается от больного к здоровому человеку при бытовом контакте. Болезнь вызывает зуд, усиливающийся по ночам. Могут появиться волдыри, если в расчесанное повреждённое место попали микробы.
- Стригущий лишай. Он вызван грибком. Зуд, красная сыпь, шелушащийся участок кожи рядом с волосяным покровом – так проявляет себя этот вид заболевания. Грибок может поражать кожу головы, ногти, верхний слой кожи на любом участке. Передается контактным путем.
- Герпес. Этот вид вирусной патологии характерен высыпаниями в виде мелких. наполненных прозрачной жидкостью внутри, пузырьков. При обычном герпесе высыпания локализуются на носу, губах, над губой. При генитальном – на гениталиях. Передается герпес первого типа при бытовом контакте, а генитальный – при сексуальном контакте.
- Корь. Это очень заразное заболевание, характеризуется красно-коричневой сыпью по телу. Считается, что болезнь поражает детей. Однако, корь можем встречаться и у взрослых, если у них нет иммунитета. В этом случае течение болезни может быть тяжелым. Передается контактным путем.
Есть и другие заразные заболевания, вызывающие сыпь. Важно пройти необходимую диагностику как можно быстрее. И начать лечение.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Отличительные симптомы при заразной сыпи
Сыпь, которую вызывает заразная болезнь, обычно сопровождается рядом других симптомов. Стоит немедленно обратиться к врачу, если появились:
- Не бугристые и редко зудящие пятна в верхней части тела. Это может быть ранней стадией ВИЧ-инфекции.
- Ярко-розовая сыпь, слабость и усталость, быстрое распространение сыпи на лице, потом на груди, далее на конечностях. Может говорить о краснухе.
- Мелкие волдыри, появившиеся на волосистой части головы, на половых органах, далее распространяющиеся по телу и сопровождающиеся высокой температурой. Это может быть ветряная оспа.
- Красно-коричневая сыпь по всему телу. Это может быть вторичный сифилис. Вначале он проявляется безболезненным уплотнением на коже. Вторая стадия болезни характеризуется сыпью по телу.
Обычно, заразная сыпь появляется вместе с повышенной температурой тела. Это первый признак инфекционного заболевания.
Диагностика и лечение

Врач проводит опрос больного и визуальный осмотр. Это дает представление о предполагаемой болезни.
Дерматолог спрашивает о контактах с больными, о сексуальных контактах (при необходимости), о других симптомах. Затем он направляет на такие виды обследования, как:
- общий анализ крови;
- биохимический анализ крови;
- соскобы;
- мазки.
Может понадобиться дополнительный ряд обследований, исходя из предполагаемого диагноза.
Лечение обычно терапевтическое с применением медикаментов, мазей, уколов. Во время сыпи, заразная болезнь особенно активна. Поэтому больного изолируют от окружающих.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.




Абаева Юлиана Генриховна
Стоимость приема - 2700 р.
Абакарова Севиля Абакаровна
Стоимость приема - 2000 р.
Абачева Маида Ферезуллаевна
Стоимость приема - 2600 р.
Абдуллаева Ульвия Абдуллаевна
Стоимость приема - 13164 р.
Абдурахмонова Гульчехра Баротовна
Стоимость приема - 1900 р.
Абрамова Екатерина Игоревна
Стоимость приема - 2000 р.
Абрамова Светлана Николаевна
Стоимость приема - 3320 р.
Абросимова Валерия Сергеевна
Стоимость приема - 1534 р.
Авакян Назели Аваговна
Стоимость приема - 2000 р.
Аванесян Гаяне Юрьевна
Стоимость приема - 2000 р.
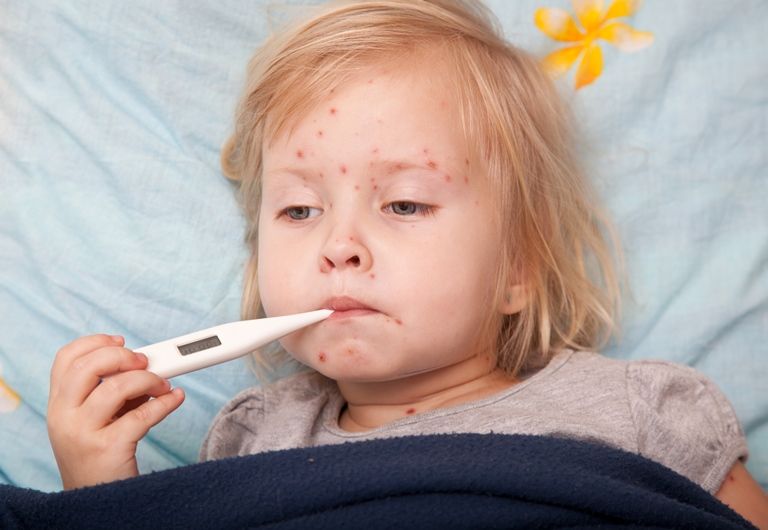
АО Семейный доктор - Начало ветрянки
Название «ветряная оспа» или «ветрянка» – говорящее (в отличие от многих других заболеваний). Это означает, что болезнь выделена достаточно давно – до эпохи развитой медицины, и её назвал народ, а не профессиональные медики, которые наверняка бы использовали какие-нибудь латинские термины. Слово «оспа» показывает, что болезнь протекает обязательно с высыпаниями (слова «сыпь» и «оспа» - одного корня). «Ветряная» - указание на летучесть инфекции. И то и другое – справедливо, и в то же время здесь есть в чём обмануться.
Начнём с того, что до XVIII века ветрянка считалась разновидностью (лёгкой формой) собственно оспы («натуральной оспы» как её сейчас принято называть). При этом сама оспа – заболевание очень серьёзное (ныне благодаря вакцинации исчезнувшее), с высокой вероятностью летального исхода, оставляющее на коже неисчезающие глубокие ямки – оспины. А ветрянка считается детским и для детей – лёгким заболеванием, вызванная же ей сыпь исчезает быстро и без следа. Но только в 1772 году немецкий врач Фогель выделил ветрянку в отдельную нозологическую единицу, придумав для неё особое название – varicella (уменьшительное от variola – латинского имени оспы), что-то вроде «оспочки». То, что оспа и ветряная оспа – совершенно разные заболевания, окончательно ясно стало позднее, уже в XIX веке, когда Европу захлестнула эпидемия оспы. На фоне этой страшной картины выяснилось, что ветрянка тут совершенно не при чём. А сегодня мы знаем, почему это так – оспа и ветрянка вызываются разными возбудителями.
Ветер в название ветрянки тоже попал неоправданно. Да, ветрянка – весьма заразная болезнь. Если кто-то из одноклассников вашего ребёнка заболеет ветрянкой, будьте уверены, что переболеет 90% класса (конечно, если ребята не болели ей раньше). Но ветром в форточку к вам вирус точно не занесёт. Вирус ветрянки (а это разновидность вируса герпеса – Varicella Zoster) плохо сохраняется во внешней среде. Varicella Zoster – рекордсмен по вирулентности (способности поражать человеческий организм), в его случае она близка к 100%; и в замкнутом помещении (в классе) достаточно одного источника инфекции, чтобы заболели многие. Но на свежем воздухе вирус быстро погибнет. Так почему же народ привязал заболевание к ветру? А потому что часто нельзя сказать, от кого ты заразился. Ветрянка имеет длительный инкубационный период (две недели), в течение которого явных симптомов заболевания нет, а человек может быть уже заразен. Установлено, что заразиться ветрянкой можно от вирусоносителя за 3-5 дней до появления высыпаний. Находясь рядом с таким человеком, легко заболеть, даже не подумав, что подвергаешься риску заразиться. Кто кого заразил можно установить лишь позднее, - по тому, кто первый слёг с температурой или у кого раньше обнаружилась сыпь.
Детская и неопасная?
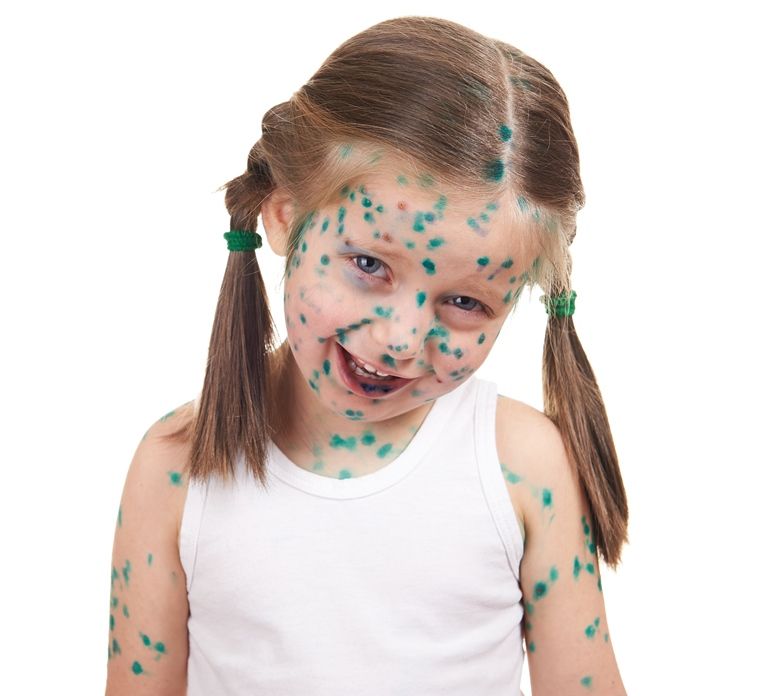
АО Семейный доктор - Ветряная оспа - преимущественно детское заболевание
Ветряную оспу относят к детским заболеваниям. Это не значит, что ей болеют только дети, просто если вероятность заболеть очень высока, то, скорее всего, ждать, когда ты заболеешь, недолго - детство ещё не успеет закончиться. До 6-ти месяцев ребёнка защищает врождённый иммунитет, а вот дальше риск заболеть возрастает. Пока ребёнок воспитывается дома, у него не так много мест, где он может встретиться с вирусом, а вот когда он начнёт социализироваться – пойдёт в детский сад или школу, встреча становится практически неизбежной.
Детских болезней достаточно много, и, как правило, заболевание стараются предотвратить, для чего проводится иммунопрофилактика – ребенку делают соответствующие прививки. Прививок от ветряной оспы в Национальном календаре профилактических прививок – нет. Вернее, всё же есть, но эту прививку рекомендуется делать лишь тем, кто находится в группе риска (в первую очередь тем, у кого проблемы с иммунитетом – ВИЧ-инфицированным, онкобольным, тем, кто страдает тяжелыми хроническими заболеваниями). Почему так?
Считается, что ветрянкой болеют один раз: формируется устойчивый специфический иммунитет, который сохраняется всю жизнь. То есть достаточно переболеть в детстве, и больше ты с этой болезнью не встретишься. Во всяком случае, данное утверждение справедливо для подавляющего большинства. В детстве же ветрянка переносится легко. А вот если детство позади, а встречи с ветрянкой не было, то лучше её избегать и впредь. Взрослые переносят это заболевание гораздо хуже. Так что, если вы – не болевший ветрянкой взрослый, то лучше подстраховаться и сделать прививку.
И вот она – ветрянка…
Сначала ребёнок жалуется на недомогание: вдруг заболела голова, возникла ломота в теле, запершило в горле. Ясно, что он нездоров, но что за болезнь – ещё непонятно. Потом (через несколько часов или на следующие сутки) поднимается температура, и на её фоне появляется сыпь. Впрочем, температуры и предшествующих ей симптомов может не быть, а вот сыпь будет обязательно.
Элементы сыпи имеют свой «жизненный цикл»: маленькие красные пятнышки превращаются в бугорочки, напоминающие укусы комара (папулы), затем в них накапливается жидкость (такие элементы называются уже везикулами). Везикулы лопаются, на их месте возникают корочки, которые потом отпадают, открывая чистую кожу. Превращение папул в везикулы обычно совершается в течение суток, корочки появляются через пару дней после образования везикул. А вот отпадают они дольше – на это может потребоваться до двух недель.
Иными словами, есть основания полагать, что за неделю с хвостиком болезнь пройдёт, и от неё останется недолгая память в виде корочек, которые также исчезнут без следа. Ускорить выздоровление вряд ли возможно. Поэтому всё лечение ветрянки – симптоматическое. Оно направлено на устранение проблем, которые приносит с собою болезнь. Первой проблемой является температура. Если она – невысокая (а её может вообще не быть) или если ребёнок легко переносит высокую температуру, её лучше вообще не сбивать. Посоветуйтесь с врачом – он вам подскажет, как действовать именно в вашем случае.
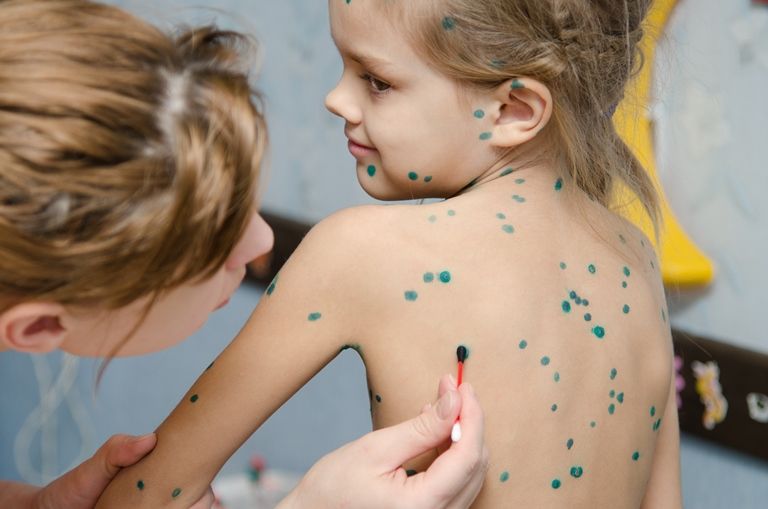
АО Семейный доктор - Лечение ветрянки
Вторая проблема – зуд. Ветряночная сыпь зудит сильно, а чесаться нельзя. В везикулах накапливается вирус, и, расчесывая, можно спровоцировать дополнительное распространение сыпи по телу. Также поврежденные везикулы хуже заживают, их содержимое может загнаиваться (в этом случае везикулы превращаются в пустулы), на их месте образуются ямки-оспины, которые долго не исчезают.
Следите, чтобы ребёнок не потел: пот усиливает зуд. Чаще меняйте бельё.
В нашей стране принято мазать ветряночную сыпь зелёнкой. Обработанные везикулы быстрей подсыхают, предотвращается возможность их воспаления. Быстрее от этого ребёнок не выздоровеет, но санитарная обработка сыпи приветствуется. В конце концов, зелёнка – хороший маркер: если мазать ничего больше не надо, значит, высыпания прекратились, болезнь заканчивается.
Если новые элементы сыпи больше не появляются с ребёнком можно (и нужно) гулять. Однако от других детей следует держаться в сторонке, так как какое-то время он ещё будет заразным.
Когда все везикулы покрылись корочкой, ребёнка можно мыть, однако лучше не использовать ни шампуня, ни мыла. Ни в коем случае не стоит тереть ребёнка мочалкой – прикосновения должны быть бережными, чтобы не сорвать корочки. Полотенцем лучше не обтирать, а промакивать.
Со взрослыми всё сложнее
У взрослых ветряная оспа протекает, как правило, тяжелее, чем у детей. Длительность заболевания возрастает. Дольше длится продромальный период (предшествующий появлению сыпи) – до 5 дней. Температура часто оказывается высокой (может достигать 39-40 °C). Период высыпаний тоже удлиняется – в среднем он составляет 10 дней. Сыпь покрывает не только кожу, но и слизистые оболочки – носоглотки, половых органов. У детей такое тоже может быть (как исключение), но у взрослых подобная локализация типична (встречается практически у 100% больных). Везикулы чаще превращаются в папулы (то есть загнаиваются). Они мокнут, плохо заживают, на их месте образуются ямки-оспинки. Возможны различные осложнения.
Даже тем, кто болел в детстве и, вроде, должен иметь иммунитет против ветрянки, вирус Varicella Zoster может устроить неприятный сюрприз. Если в силу каких-то причин (возраста, тяжелых болезней) общий иммунитет оказался снижен, возможно заболевание в иной форме – в виде опоясывающего герпеса. Опоясывающий герпес вызывается тем же самым вирусом, что и ветряная оспа. Вирус может спать в организме, а потом, при благоприятных для себя условиях, активизироваться. А может проникнуть извне: если пожилой человек окажется рядом с ребёнком болеющим ветрянкой, этого может оказаться достаточно. Поэтому если у вас понижен иммунитет, лучше лишний раз поберечься.
Ветрянка при беременности
Если женщина не болела ветрянкой в детстве, она может заболеть во время беременности. На самом деле вероятность этого невелика. Анализы, сделанные у тех, кто не помнит, что он перенёс ветрянку, показывают, что у подавляющего большинства (до 90%) в крови уже есть антитела к Varicella Zoster, то есть контакт с вирусом всё же был.
Существует группа инфекций, объединённых по принципу опасности для плода и здоровья будущего ребёнка, – так называемые ToRCH-инфекции. Вирус ветряной оспы в эту группу не входит. Хотя буква «H» аббревиатуры ToRCH и означает герпес (Herpes), имеется в виду герпетическая инфекция I-и II-типов («простой герпес»), а не Varicella Zoster. По сравнению с классическими ToRCH-инфекциями ветряная оспа менее опасна.
И всё же лучше постараться не заболеть. При заболевании ветряной оспой в первом триместре возможны выкидыши и неразвивающаяся беременность. Иногда ветрянка приводит к врождённым порокам развития и уродствам ребёнка (синдром врождённой ветряной оспы) – приблизительно в 1% случаев. В целом риск для плода в этот период составляет около 5%. Во втором триместре риск каких-либо последствий ещё ниже (не более 1-2%).
Наиболее опасна ветрянка непосредственно перед родами. Если мама заболевает ветряной оспой за 7-10 дней до родоразрешения, то ребёнок может родиться уже больным ветрянкой (около 10-20% случаев), а это опасно (различные осложнения, вплоть до летального исхода). Поэтому в этот период лучше подстраховаться и исключить контакты с не болевшими ветрянкой детьми – потенциальными вирусоносителями.
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Читайте также:

