Может ли натуральная кожа лопнуть
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
В изделиях из натуральной кожи нас привлекают прочность, элегантность и способность сохранять эстетичный вид. Именно эти свойства служат созданию действительно качественных изделий. Из кожи изготавливают одежду, обувь и различные аксессуары. На сегодняшний день кожгалантерея считается одним из лучших способов подчеркнуть свой статус, а сумки, визитницы, и портфели из натуральной кожи считаются престижным подарком. Помимо привычного кожзаменителя продавцы предлагают изделия из прессованной кожи, уверяя, что это тоже натуральная кожа.
Как же отличить заменитель от натуральной кожи?
В наши дни количество способов обработки материалов растет с каждым днем. Поэтому определить, является ли материал натуральной кожей становится все сложнее. Но все же существует несколько способов, которые помогут быстро разобраться, где оригинал, а где подделка.

Необходимо сразу обозначить тот факт, что как таковой прессованной кожи не существует. Это все тот же кожезаменитель, в который при изготовлении изделий добавляются части кожаных отходов — стружка, обрезки и так далее. После чего все необходимо измельчить, смешать, нагреть и спрессовать. При нагревании до высоких температур синтетические волокна расплавляются, склеивая материал. На выходе получается довольно дешевый материал с низкой воздухо- и влагопроницаемостью. Такой материал пригоден для изготовления сумок, кошельков или ремней, но обувь из него получается жесткой и неэластичной, вредной для стопы. Основной проблемой прессованной кожи является ее ломкость, такие изделия недолговечны.

Натуральная кожа — это природный материал с тысячелетней историей. Люди научились обрабатывать и затем использовать кожу одной из первых. Натуральная кожа представляет собой шкуру животного, обработанную специальным способом. Эластичность, воздухопроницаемость, плотность, теплопроводность, водопоглощение — это наиболее полезные свойства кожи. Конечно, натуральная кожа отличается высоким спросом и ценой. Поэтому, к сожалению, существует много способов имитации натуральной кожи. Чтобы отличить искусственную кожу от натуральной, мы должны знать основные признаки.

1. Натуральная кожа — мягче и эластичней кожезаменителя, а также имеет более однородную текстуру.
2. Искусственную кожу выдает резкий химический «аромат». Естественно, что запах натуральной кожи не должен быть неприятным. Не стоит доверять только запаху кожи, так как существуют специальные «ароматизаторы» кожи, которые применяются на производстве.
3. Если материал достаточно быстро нагревается у вас в руках, и некоторое время сохраняет тепло — это натуральная кожа. Если же остается холодным — это кожезаменитель.
4. Натуральная кожа должна быть наполненной, то есть, на ощупь кожа должна быть мягкой, а место отпечатка при нажатии быстро должна принять свой естественный вид.
5. Если согнуть кожаное изделие пополам, то на изгибе цвет не должен измениться. И даже при множественном сгибе не должно быть следов или вмятин.


6. Образец материала, приложенный к вещи, также может рассказать о ее составе — обычный ромб — значит кожезаменитель, фигурным ромбом обозначается натуральная кожа.
7. Изнаночная поверхность натуральной кожи должна быть мягкой, бархатистой, ворсистой. Если провести рукой — она должна поменять цвет за счет перемещения ворсинок.

Многие ошибаются, думая, что натуральную кожу необходимо поджечь, и она не загорится. Нужно понимать, что кожу обрабатывают анилиновым покрытием, которое при нагреве может и загореться. Конечно, при этом некоторые свойства для проверки изменяться, но все же это — натуральная кожа, и по основным признакам, описанным выше, её можно отличить от искусственной.
В чем разница кожи и кожзама? При покупке обуви из кожи всегда возникает вопрос как же отличить натуральную кожу от искусственной? Современные производители часто используются экокожу и другие синтетические материалы, которые по внешнему виду от натуральной кожи отличить очень трудно. Однако даже самый хороший искусственный материал от натуральной замши, нубука или кожи все же отличается. Это касается эксплуатационных качеств, долговечности и простоты чистки. Поэтому вопрос, как отличить кожу от кожзаменителя на обуви, является достаточно важным. Проверенные производители всегда указывают на коробке, подошве и стельке материал изготовления, но недобросовестным производителям такие ярлычки легко подделать, поэтому надо знать простые правила определения натуральной и искусственной кожи.

Как отличить натуральную обувь от искусственной - 7 признаков
Для того чтобы понять, какая обувь из натуральной кожи, обратите внимание на:
- запах кожи: искусственная кожа имеет легкий синтетический запах, натуральная кожа – характерный, выраженный запах, который может быть слабым, едва уловимым или сильным, но приятным;
- натуральная кожа быстро нагревает от тепла и руки, синтетическая – нет;
- у натуральной кожи есть неповторимый естественный рисунок, поры и рельеф будут хаотическими, у искусственной кожи рисунок повторяется (такое правило не касается принтованной кожи и материалов с тиснением);
- натуральная кожа упругая, мягкая, легко восстанавливающая форму при растяжении, ее обратная поверхность немного бархатистая;
- на срезе натуральной кожи видна структура, у кожзама срез гладкий;
- на ярлыках можно увидеть такие обозначения: обычный ромб (искусственный материал) и фигурный ромб в виде стилизованной шкуры (натуральная кожа);
- кожзаменитель при контакте с открытым пламенем загорается, натуральная кожа – нет (это не касается материалов, пропитанных анилином – они горят), однако способ проверки открытым пламенем вряд ли подойдет при выборе обуви в магазине.
Какие виды кожи используются при пошиве обуви и в чём их особенности
В некоторых случаях отличить настоящую кожу от искусственной бывает довольно трудно. Поэтому рекомендуется обратить внимание на ярлыки и маркировку, указываемую на подошве, коробке и обратной стороне ремешков. Таких обозначений обычно три – для подошвы, наружной стороны изделия и внутренней. Также производитель для натуральной кожи может дополнительно писать следующее:
- echtleder (для немецких производителей);
- cuir (указывается на обуви французских брендов);
- vera pelle (для обуви итальянского производства);
- genuine leather (для большей части производителей).
Что лучше выбрать: натуральную обувь или искусственную
Также при покупке надо учитывать тип натуральной кожи, способ ее выделки и качество. Самой дешевой считается свиная кожа, обычно ее применяют для изготовления внутренней части изделий и пошива бюджетных моделей. Бычья кожа жесткая и плотная, она применяется для ботинок, рабочей обуви, изготовления подошвы. Коровья кожа применяется для обуви среднего и высокого ценового сегмента, телячья – для пошива туфель и летних ботинок.
Для обуви премиум-сегмента применяются овечья и козья шкуры. Это мягкий, приятный на ощупь материал с хорошей плотностью и прекрасными эксплуатационными качества. Для изделий этого класса также могут использоваться страусиная, змеиная, крокодиловая кожа. А вот оленья кожа применяется крайне редко из-за своей дороговизны, но ее также можно встретить в магазинах качественной обуви.
Кроме вида кожи надо обратить внимание на ее выделку. Часто в продаже встречается кожа наппа – это мягкая, эластичная шкура крупного рогатого скота. Отличается невысокой стоимостью, хорошими эксплуатационными свойствами, приятным внешним видом.
Сафьян обладает красивым видом, насыщенным оттенком и слабопрожиренной обработкой. Шагрень от сафьяна отличается мелким, очень красивым рисунком поверхности. Велюр получают при помощи хромового дубления и шлифовки особого типа, позволяющей получить красивую поверхность с ворсом «под бархат». Замша имеет более густой ворс. Она плохо впитывает воду и отличается очень привлекательной поверхностью. Нубук – разновидность натурального материала с мелковорсистой поверхностью.
Искусственная кожа, в отличие от натуральной, изготавливается не из шкур, а на основе полимерных материалов. Многокомпонентный композит может имитировать любую поверхность, но его эксплуатационные свойства хуже, такая обувь плохо держит тепло и не выдерживает серьезных механических воздействий.
Доброго времени всем! Благодарю за интерес к моим скромным постам:
Давайте сегодня рассмотрим так называемую Жидкую кожу. Почему «так называемую»? Потому что этот состав имеет такое же отношение к жидкостям и коже, как морские свинки к свиньям и морю.

Итак, Жидкая кожа (Liquid Leather) в обывательском понимании – это вещество, которое может восстановить внешний вид кожаных изделий в состояние «как новые». Состоит из полимеров с добавлением каучуковых смол (придают пластичность), растворителей и, возможно, отдушки. Наносится на повреждённые участки кожи (так написано в инструкции), при должных фантазии и упорстве – на тканевую основу, пластик, дерево и прочие поверхности.
Производитель торговой марки Saphir честно указывает, что это «Крем для восстановления лицевого слоя всех видов гладких кож». Но чтобы не ломать устоявшиеся выражения и для явного отличия от других кремов и прочей косметики давайте будем называть эту херь Жидкая кожа. Поехали!
Что жидкая кожа может? Она действительно может очень хорошо заделывать дефекты различного характера и размера. Вплоть до того, что «если не знать, куда смотреть, то не заметно» (я так люблю говорить, когда интересуются, насколько будет видны последствия ремонта). Также можно её применить для заделки потёртых участков кожзама, нанося на текстильную основу.
Чего жидкая кожа не может? Следует иметь в виду, что, несмотря на присутствие в составе полимеров и каучуков, она не является клеем. Также она не обладает несущими свойствами, и никаких нагрузок воспринять не может. То есть чтобы заделать отверстие или пустоту, надо сначала положить основу из чего-либо плотного, например, из натуральной кожи, тесьмы или текстиля. Здесь уместно сравнить её механические свойства с обычной краской.
Я её использую как для заделки мелких царапин и потёртостей в заметных местах, где просто замазать кремом или воском не прокатит (что, собственно, предсказуемо), так и в более масштабных проектах, где без неё ремонт или был бы невозможен, или стоил бы овердохрена, что делало бы его нецелесообразным.
Пример 1. Замена союзок. Союзка (иногда головка) – передняя часть сапог (если без заморочек). Так как эта деталь в процессе эксплуатации подвержена большим нагрузкам и изгибам, то часто обувь теряет внешний вид из-за неё, хотя остальные детали – голенище, подошва и так далее – вполне себе ещё могли бы послужить. Раньше (читай - в СССР) фасонов обуви было не так много, производители обуви тесно были связаны с мастерскими, и замена союзки была тривиальной задачей. Всегда можно было подобрать колодку, кожу нужного цвета, а при необходимости и подошву. Сейчас замену союзки практически не выполняют – по причине отсутствия перечисленных выше факторов. И до недавнего времени с этим ничего было сделать нельзя, к огорчению как заказчиков, так и мастеров.
Типичный пример, когда замена союзки уже нужна. Видим сквозные прорывы на сгибе и около подошвы. Если разрыв у подошвы вылечился бы банальной латкой, то красиво собрать тот, что на сгибе, нельзя. Усугубляет ситуацию то, что обувь светлая:
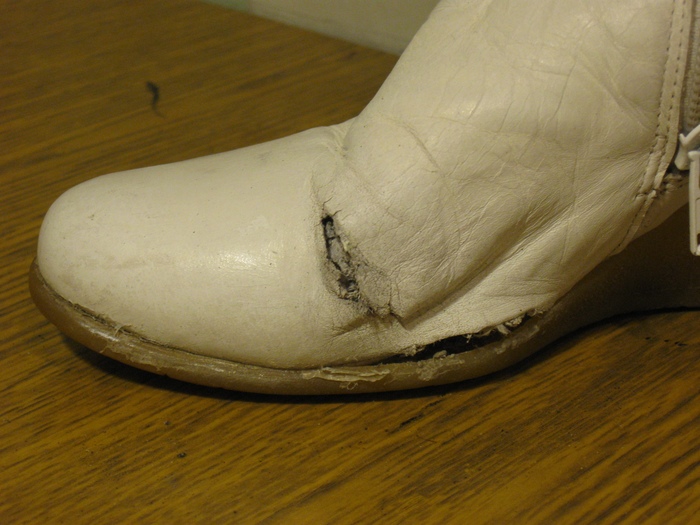
Но мы не унываем! Вырезаем кусок кожи, который закроет оба повреждения, брусуем края и впихиваем его между подкладкой и верхом:

То же со вспышкой:
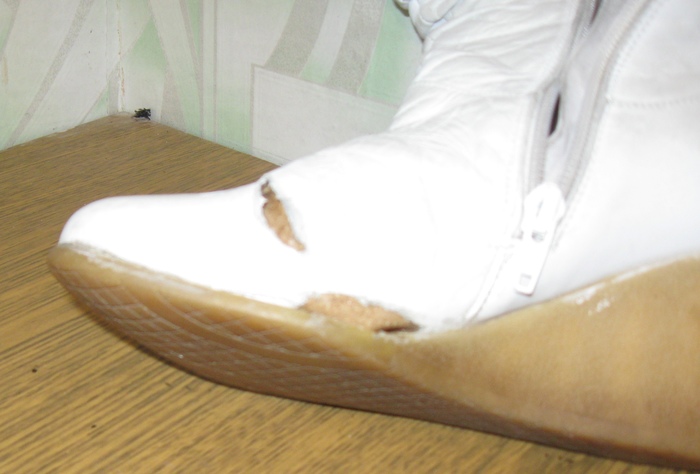
Собираем всё на клей:
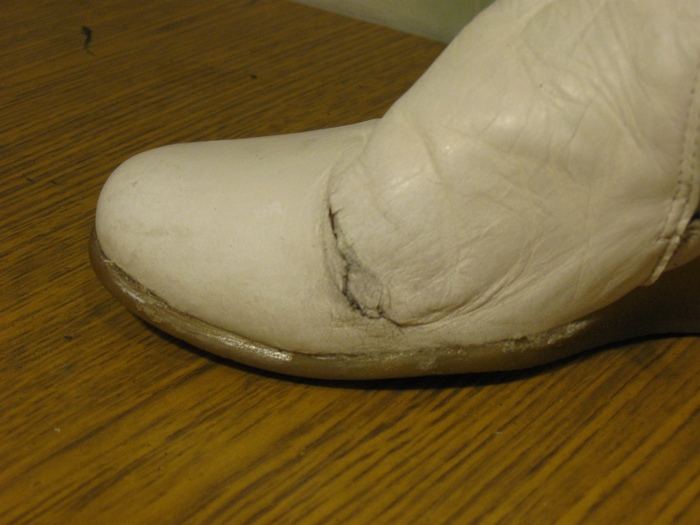
Собственно, разрыв у подошвы нас уже не беспокоит. Теперь закатываем жидкой кожей то, что не смогли собрать. Не ожидал, что понадобится, поэтому промежуточных фоток не делал. Здесь слоёв пять-шесть, точно не помню.

Потом закрашиваем крем-краской для выравнивания тона и освежения вида. Со вспышкой:

Это была моя первая работа такого плана, результат меня очень впечатлил.
Далее то же самое с чёрной парой. Почти всё один в один, поэтому не буду утомлять текстом:

В этой паре заказчица показывает, что также изношен мягкий задник - это мы проходили в предыдущем посте. Чтобы вы знали, что в случае серьёзных повреждений, как правило, присутствует несколько видов ремонта. Где как, а у меня на такие "комплексные" заказы цена ниже, чем если просто сложить стоимость работ. Просто я так хочу )))



Пример 2. Расслоение кожзаменителя. Отстала полимерная плёнка от текстильной основы. Там ещё и подклейка, и прошивка подошвы, и набойки с профилактикой, но нас сейчас интересует именно применение жидкой кожи.


И далее просто примеры повреждений, которые успешно заделываются:
Сбитые носы:



Обтяжка каблука. Здесь ещё заношен каблук – последствия того, что носили без набойки (они всегда слетают не вовремя, если не следить, а домой дойти надо).

Поставлена набойка и заделано повреждение:

Это дырочка – свищ, прижизненный порок кожи (порок в виде углублений, отверстий в шкуре преимущественно в чепрачной части крупного рогатого скота, оленей и коз в результате повреждения личинками овода, на коже проявляется в виде отверстий или углублений со стороны лицевой поверхности и бахтармы). При покупке не заметили:

И простая царапинка на пяточной части:


Кроме заделки дефекта, поставлена набойка:



Как видите, применение Жидкой кожи существенно расширяет спектр возможных видов ремонта, улучшает внешний вид, и, как следствие, повышает качество.
Для чего можно применять Жидкую кожу ещё, кроме обуви? Ей могут быть восстановлены практически любые кожаные (и похожие на кожаные) поверхности: куртки, дублёнки, сумки, диваны, салоны автомобилей (обтяжки рулей и КПП, кожаные вставки) и так далее.
Стоит ли покупать самому? Если не пугает цена ($6..$10 за 25 грамм), много кожаных вещей в эксплуатации, не страшно начать в первый раз – то однозначно стоит. Почитайте инструкции, посмотрите ролики на этих ваших ютубах, потренируйтесь на том, что не жалко достойно быть первым, сосредоточьтесь – и в путь! Расходуется её совсем немного, в применении ведёт себя, как обычный крем, от рук отмывается тёплой водой, вроде не сильно ядовита (хотя всё же есть я бы не советовал).

Этим вы существенно сэкономите бюджет, так как цены на работу с жидкой кожей достаточно высоки (хотя кому как), и привнесёте комфорт и гармонию в свою жизнь, так как далеко не везде её применяют и умеют пользоваться. Она бывает разных цветов, бывают наборы из нескольких цветов с таблицами смешивания.
Всем большое спасибо за внимание! Хочу сказать, что я весьма польщён вашим вниманием к моим постам, благодарю за вопросы и подписки. Если долго не отвечаю, прошу понять ).
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — заболевания полиэтиологические. Наиболее часто наблюдается связь с фокальной инфекцией (стрептококки, стафилококки, микобактерии туберкулеза, дрожжевые грибы, вирусы и др.). Определенное значение имеет повышенная чувствительность к ряду лекарственных веществ, в частности к антибиотикам и сульфаниламидным препаратам. Нередко, несмотря на тщательно собранный анамнез и проведенное обследование, этиологический фактор остается невыясненным. Среди факторов риска при васкулитах следует учитывать: возраст (наиболее уязвимы дети и пожилые люди), переохлаждение, чрезмерную инсоляцию, тяжелые физические и психические нагрузки, травмы, операции, заболевания печени, сахарный диабет, гипертонию. Патогенетическим механизмом развития васкулитов кожи в настоящее время считается образование циркулирующих иммунных комплексов с последующей их фиксацией в эндотелии, хотя окончательно это доказано не для всех заболеваний данной группы.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Острая узловатая эритема — это панникулит, который характеризуется наличием болезненных розовых узлов на разгибательной поверхности нижних конечностей. Сопровождается лихорадкой, недомоганием, диареей, головной болью, конъюнктивитом и кашлем. Среди взрослых узловатая эритема в 5–6 раз чаще встречается у женщин, пиковый возраст — 20–30 лет. В основе заболевания гиперчуствительность к различным антигенам (бактерии, вирусы, грибы, новообразования и заболевания соединительной ткани). Половина случаев является идиопатическими. Диагностика основывается на данных анамнеза и физического осмотра. Необходимо провести полный анализ крови, рентгенограмму легких (выявляется двусторонняя аденопатия в области корней легких), мазок из зева или быстрый тест на стрептококки.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
- Классифицировать заболевание (характерная клиническая картина, анамнез, гистологическое исследование).
- Поиск этиологического фактора, но в 30% случаев его установить не удается (поиск очагов хронической инфекции, микробиологические, иммунологические, аллергологические и другие исследования).
- Оценка общего состояния и определение степени активности заболевания: общий анализ крови и мочи, биохимический анализ крови, коагулограмма, иммунограмма. Степень активности васкулитов: I. Высыпания не обильные, температура тела не выше 37,5, общие явления незначительные, СОЭ не выше 25, С-реактивный белок не более ++, комплемент более 30 ед. II. Высыпания обильные (выходят за пределы голени), температура тела выше 37,5, общие явления — головная боль, слабость, симптомы интоксикации, артралгии; СОЭ выше 25, С-реактивный белок более ++, комплемент менее 30 ед., протеинурия.
- Оценка признаков системности (исследование по показаниям).
- Определение вида и режима лечения в зависимости от степени активности: I ст. — возможно лечение в амбулаторных условиях; II ст. — в стационаре. Во всех случаях обострений васкулитов кожи необходим постельный режим, так как у таких больных обычно резко выражен ортостатизм, который следует соблюдать до перехода в регрессирующую стадию. Рекомендуется диета с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
- Этиологическое лечение. Если есть возможность устранить причинный агент (лекарство, химикаты, инфекции), то быстро следует разрешение кожных очагов и другого лечения не требуется. Но надо помнить, что при санации очагов инфекции может наблюдаться усиление сосудистого процесса.
- Патогенетическое лечение.
- Профилактические мероприятия: диспансеризация, предупреждение провоцирующих факторов (инфекции, переохлаждение, инсоляции, стрессы и др.), рациональное использование лекарственных средств, трудоустройство, лечебная физкультура, санаторно-курортное лечение.
Лечение геморрагического васкулита
- Глюкокортикостероиды (преднизалон до 1,5 мг/кг) — облегчают проявление кожно-суставного синдрома, но не укорачивают заболевание и не предотвращают поражение почек. Назначаются в тяжелых случаях и под прикрытием гепарина, т. к. повышают свертываемость крови.
- Нестероидные противовоспалительные средства (НПВС) в обычных терапевтических дозировках. Выбор конкретного препарата принципиального значения не имеет (индометацин, диклофенак, ацетилсалициловая кислота).
- Антикоагулянты и антиагреганты. Гепарин при распространенном процессе 300–400 ЕД/кг/сутки. Продолжительность курса должна составлять не менее 3–5 недель. Под контролем коагулограммы.
- Лечебный плазмаферез, когда проявления заболевания не устраняются перечисленными средствами.
- Никотиновая кислота в переносимых дозах в/в капельно.
- Не следует применять: антигистаминные препараты (возможно только в самом начале заболевания), препараты кальция, все витамины.
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Читайте также:

