Мраморная кожа при бронхите
Обновлено: 28.04.2024
Бронхит – это заболевание, при котором у детей воспаляются бронхи (полые ответвления трахеи, соединяющие ее и легкие).
Общие сведения о болезни
Ребенок, заболевший бронхитом, очень сильно кашляет (родителям буквально «больно» слышать эти надрывные звуки), у него повышена температура, обильно отходит мокрота. По наличию мокроты и температуры это заболевание отличают от других, также проявляющихся кашлем.
При воспалении бронхи сильно отекают, вследствие чего сужаются, поэтому воздух по ним поступает с затруднением. Организм в ответ на воспалительный процесс вырабатывает большое количество слизи, а бронхи путем мышечных сокращений стремятся от нее избавиться, чтобы не было закупорки. В итоге ребенок кашляет и отхаркивает мокроту.
Почему бронхит опасен?
Вследствие этой болезни сильно ухудшается проходимость бронхов, что снижает уровень вентиляции легких. Недостаток кислорода негативно сказывается на работе всех систем организма, притупляет мозговую активность, что внешне проявляется слабостью, вялостью, отсутствием желания заниматься даже любимыми делами.
Вторая причина опасности заболевания – его возможный переход в пневмонию. Несмотря на плохую проходимость бронхов, бактерии и вирусы все равно могут продвигаться по ним в легкие. Осев на плохо снабжаемых кислородом внутренних поверхностях, они размножаются, вызывая воспаление.
Важно! При отсутствии терапии или неправильном лечении бронхита пневмония – одно из самых частых осложнений у детей разного возраста.
Дети хуже переносят бронхит!
Мокрота при этом заболевании скапливается довольно глубоко. Избавиться от нее организм может только за счет деятельности дыхательной мускулатуры, которая у дошкольников развита плохо. Даже сильный кашель у малышей может быть неэффективным, вне зависимости от его длительности. В связи с этим дети страдают больше и дольше, чем взрослые.
Причины заболевания:
- стрептококк, пневмококк и другие бактерии (мокрота бывает гнойной);
- грипп, а также другие вирусы (мокрота имеет желтоватый оттенок либо прозрачна);
- грибковые инфекции;
- контакт с токсинами и/или аллергенами.
Первые две причины – наиболее частые для детей, а среди них самый опасный фактор развития бронхита – грипп.
Родителям следует знать, что ребенок может заболеть бронхитом, даже если:
- раньше у него не было этого заболевания;
- вы не допускаете переохлаждения ребенка.
Некоторые считают, что носовое воспаление тоже способно «пойти вниз». Однако воспалительные процессы в носу либо гортани протекают локально и не перемещаются.
Симптомы заболевания
Самая распространенная форма болезни – вирусная, и она проявляется следующими симптомами:
- повышенная температура;
- кашель;
- частое неглубокое дыхание, шум во время этого процесса, хрипы;
- сниженный аппетит;
- сонливость, слабость (часто ребенку даже тяжело дойти до туалета).
При бактериальной природе недуга ребенок испытывает:
Важно! Нельзя проводить самолечение этого заболевания. Тем более при его бактериальной форме – в этом случае детей госпитализируют и лечат только в условиях стационара!
Классификация детских бронхитов
По продолжительности болезнь бывает:
- хронической – длительные бронхиты (от трех месяцев), которые повторяются на протяжении более двух лет;
- рецидивирующей – три раза в год или более ребенок переносит заболевание длительностью 2-3 недели;
- острой – длится 2-3 недели.
По природе:
- инфекционный бронхит, вызванный бактериями, вирусом или их сочетанием;
- аллергическая форма – контакт с аллергенами, вредными веществами (пыль, сигаретный дым, токсины и др.).
Выделяют также обструктивный бронхит, характерный для дошкольников и проявляющийся закупоркой бронха. Его причинами могут быть:
- очень сильный отек бронхов (он наиболее опасен при изначально узком их просвете);
- повышенная вязкость, обильное выделение слизи, ее плохой отток;
- бронхоспазм.
При частых обструктивных бронхитах нужно провести обследование ребенка на предмет бронхиальной астмы. Источник:
Н.К. Кайтмазова, Т.Б. Касохов, И.Е. Третьякова, З.А. Цораева
Современные представления об обструктивном бронхите у детей
// Вестник новых медицинских технологий, 2009, т.XVI, №1, с.204-206
Методы диагностики
Если при прослушивании грудной клетки педиатр замечает характерные признаки болезни, то ребенку назначаются:
- клинический анализ крови для определения формы заболевания – вирусной или бактериальной;
- рентгенография (исключает или подтверждает пневмонию);
- исследование мокроты (точно выявляет возбудителя).
Лечение бронхита
Какие меры могут принять родители:
Когда минует острая фаза, ребенку нужно гулять и дышать свежим воздухом. Причем даже при острой форме, когда больному тяжело выходить на улицу, можно и нужно организовывать «сеансы» свежего воздуха и солнечного света: например, выходить на балкон, предварительно тепло одев ребенка. Хорошая вентиляция легких снижает активность вирусов.
Какие препараты рекомендуются врачами?
Специалисты действуют очень осторожно с муколитическими средствами. При слабой грудной мускулатуре ребенку трудно отхаркивать большое количество мокроты, и она может буквально «залить» легкие. Препараты от кашля необходимы лишь в некоторых случаях:
- если у ребенка есть серьезные патологии легких (врожденные аномалии, малая выработка ферментов для разжижения мокроты и др.);
- при наличии обструктивного бронхита назначаются лекарства для расширения просвета бронхов;
- короткий курс муколитического препарата может быть назначен, если болезнь протекает тяжело, эта мера сочетается с массажем для отвода мокроты и лекарствами, которые стимулируют откашливание.
Помимо пероральных препаратов, могут быть прописаны ингаляции. Но только с использованием рекомендованных врачом лекарств и специальных приборов!
При бронхите исключить:
- горячие паровые ингаляции;
- перегрев грудной клетки горячими ванными, компрессами, одеждой, разогревающими мазями, горчичниками.
Меры профилактики
- Не курите рядом с ребенком, а лучше вообще в квартире.
- Своевременно делайте прививки от пневмококка и других бактерий-возбудителей этого недуга.
- Обеспечьте ребенку профилактику ОРВИ (не перегревайте его, надевайте ему одежду по погоде, проводите закаливания).
Преимущества «СМ-Клиника»
У нас работают одни из лучших в Санкт-Петербурге детских пульмонологов. Клиника имеет современное диагностическое оборудование, проводит точные лабораторные исследования в короткий срок.
Наш специалист верно диагностирует заболевание и назначит индивидуальный курс лечения для вашего ребенка. Мы сделаем все для того, чтобы вернуть малышу здоровье, не допустить осложнений болезни. Если пациенту потребуется нахождение в стационаре, ему будет предоставлена комфортная и уютная палата, а внимательный персонал обеспечит круглосуточный уход.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
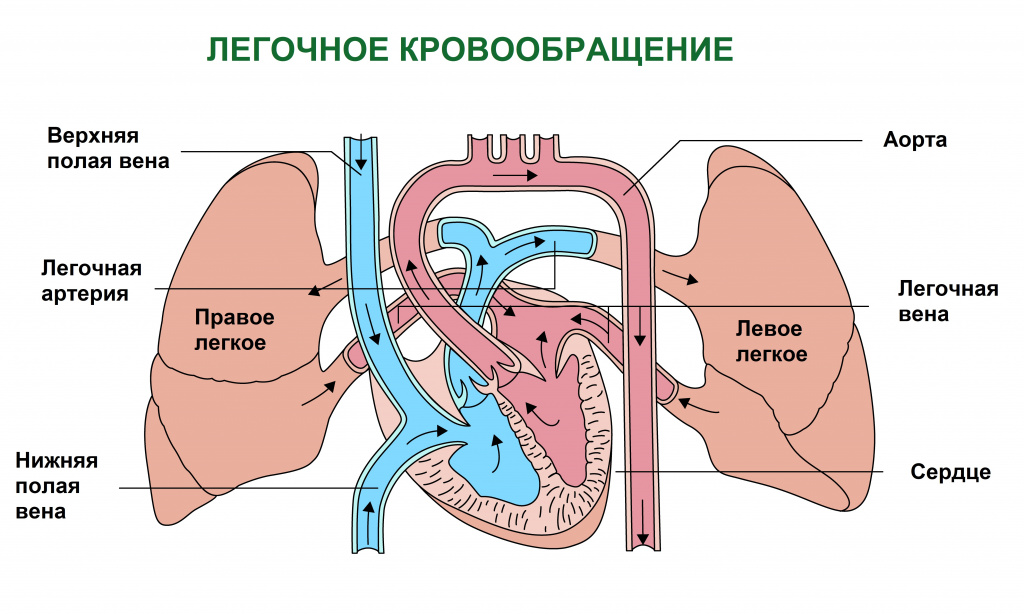
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
Бронхит – это воспаление слизистой оболочки бронхов. Основная жалоба больных бронхитом – кашель с мокротой, который может быть изнуряющим, доставлять немалый дискомфорт как днем, так и в ночное время.
Острый бронхит часто развивается после перенесенной простуды или других респираторных инфекций.
Хронический бронхит - более серьезное состояние, он представляет собой постоянное раздражение или воспаление слизистой оболочки бронхов и может приводить к серьезному нарушению функции дыхания.
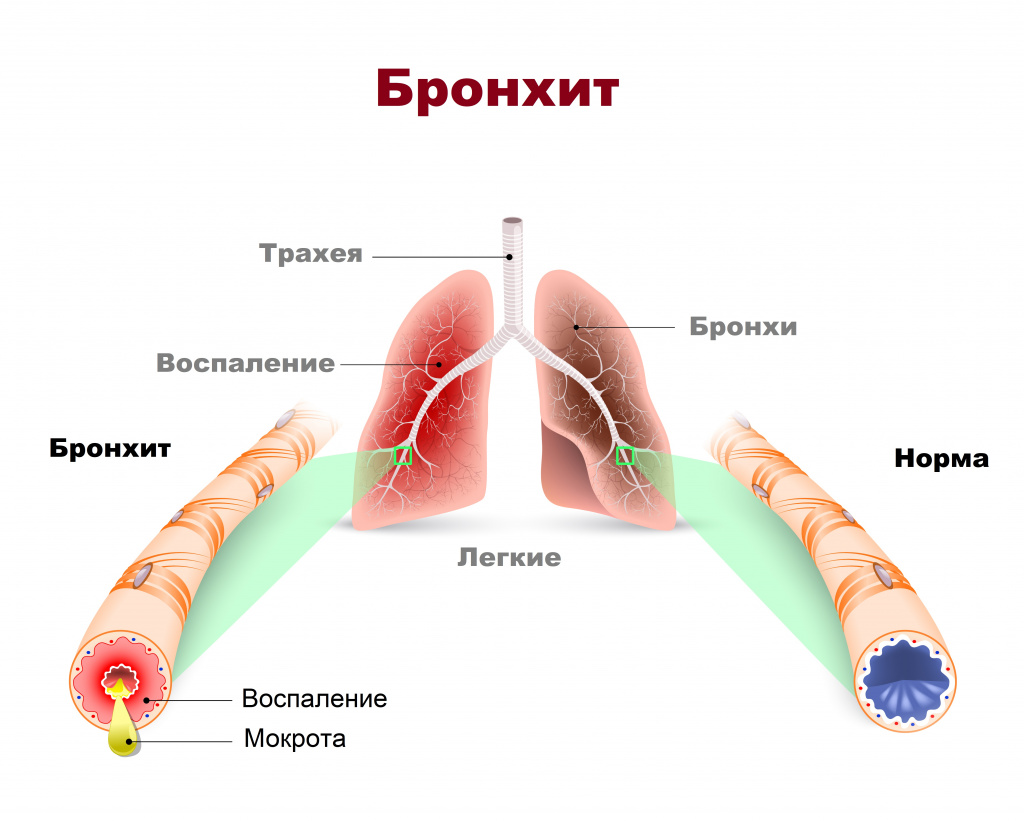
Причины появления бронхита
Чаще всего бронхит имеет вирусную или бактериальную этиологию. Существуют факторы риска, наличие которых увеличивает вероятность заболеть бронхитом:
- Слабая иммунная система. В группу риска входят пожилые и люди с хроническими или острыми заболеваниями, а также младенцы и маленькие дети.
- Курение, в том числе пассивное.
- Работа с веществами, оказывающими раздражающее воздействие на ткань бронхов.
- Проживание или длительное пребывание на экологически неблагоприятной территории.
- Желудочный рефлюкс (то же самое, что и гастроэзофагеальный рефлюкс, или гастроэзофагеальная рефлюксная болезнь). Повторяющиеся приступы сильной изжоги могут раздражать слизистую дыхательных путей.
Бронхит делится на два основных типа:
- острый, когда кашель длится не более 30 дней;
- хронический, когда кашель с выделением мокроты продолжается более 1-3 месяцев в году в течение двух лет и более.
По причине появления:
- острый инфекционный бронхит (вирусный, бактериальный, смешанный);
- острый неинфекционный бронхит, вызываемый химическими и физическими факторами.
- проксимальный – с поражением крупных бронхов;
- дистальный – с поражением мелких бронхов;
- острый бронхиолит - с воспалением самых мелких бронхов диаметром около 2 мм.
- катаральный – мокрота состоит из слизи, без примеси гноя;
- гнойный – мокрота зеленоватая (желто-зеленая, вязкая), с гноем;
- гнойно-некротический – в мокроте могут появляться прожилки крови (алого или бурого цвета) из-за некроза, то есть распада слизистой оболочки бронхов.
- обструктивный бронхит – характеризуется сужением просвета бронхов вследствие воспаления. Чаще возникает у детей, помимо кашля сопровождается одышкой (чувством нехватки воздуха, как правило, с учащением дыхания), затрудненным дыханием;
- необструктивный бронхит – протекает легче, основной симптом – кашель с мокротой.
- обострение;
- ремиссия – ослабление или исчезновение симптомов заболевания.
Основным симптомом бронхита является кашель. В начале болезни он может быть сухим, надсадным, затем появляется мокрота. Важно обращать внимание на ее цвет - появление зеленоватой мокроты свидетельствует о присоединении бактериальной инфекции и осложнении процесса, который может привести к частичному разрушению ткани бронхов.
Громкие хрипы, которые могут быть слышны даже на расстоянии, характерны для обструктивного бронхита.
Температура тела, как правило, субфебрильная (не выше 37,5°С), однако при присоединении бактериальной инфекции может повышаться до 38°С.
К другим симптомам бронхита относят потливость, слабость и ломоту в теле, снижение аппетита, чувство стеснения и боль в грудной клетке, головные боли, заложенность носа.
Особую опасность бронхит представляет для детей дошкольного возраста. У них повышен риск возникновения обструктивного бронхита, когда бронхи сужаются очень сильно (спазмируются) и блокируются мокротой.
Ребенок не может откашляться и нормально дышать, такое состояние возникает внезапно, на фоне очередного приступа кашля. Для снятия спазма гладкой мускулатуры используют ингаляторы с бронхорасширяющими препаратами, которые назначает врач-педиатр.
Диагностика бронхита
Диагноз ставится на основании жалоб больного. Важное значение имеет история заболевания, давность появления симптомов и частота их повторения в течение года.
При осмотре врач проводит аускультацию легких - выслушивает легкие через фонендоскоп. Для постановки диагноза могут понадобиться следующие лабораторные и диагностические обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Тест предназначен для скрининговой оценки состава и количественного соотношения фракций белка сыворотки крови методом электрофореза. Синонимы: Электрофорез белков сыворотки. SPEP. Краткая характеристика белковых фракций сыворотки крови Общий белок сыворотки крови состоит из смеси белков с ра.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Синонимы: Lower respiratory tract culture, routine. Bacteria identification, antibiotic susceptibility testing. Sputum culture routine. Bacteria identification, antibiotic susceptibility testing. Краткое описание исследования «Посев мокроты и трахеобронхиальных смывов на микрофлору с опред.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
ЭКГ представляет собой исследование, в основе которого - регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
При подозрении на желудочный рефлюкс может потребоваться консультация врача-гастроэнтеролога ; при присоединении кардиологических проблем у пожилых пациентов и пациентов с хроническим бронхитом - врача-кардиолога .
Лечение бронхита
Лечение бронхита начинается с ограничения нагрузок, больному рекомендован полупостельный режим.
Необходимо следить за тем, чтобы воздух в помещении, где находится больной, был достаточно влажным. Дело в том, что сухой воздух высушивает слизистую оболочку дыхательных путей и, как следствие, – провоцирует приступы кашля.
Медикаментозная терапия включает курс антигистаминных препаратов для уменьшения отека слизистой, при влажном кашле назначают препараты, разжижающие мокроту и стимулирующие откашливание, при сухом кашле – препараты, оказывающие местноанестезирующее действие на кашлевые рецепторы. При выявлении обструктивного бронхита применяют ингаляционные бронхорасширяющие препараты. При тяжелой обструкции, особенно у больных хроническим бронхитом, могут понадобиться глюкокортикостероиды в виде ингаляций.
При выявлении бактериального инфекционного процесса врач назначит антибактериальную терапию, подобрав необходимый препарат, дозу и продолжительность лечения.
Необходимо помнить, что вирусные простудные инфекции не лечат антибиотиками. Признаками бактериальной инфекции, которые должен обязательно оценить врач, являются усиление одышки, появление зеленоватой мокроты, лихорадка более 3 дней.
После нормализации температуры тела врач может рекомендовать лечебный массаж, физиотерапию, лечебную физкультуру.
Осложнения дыхательной системы:
- Пневмония – воспаление ткани легких. Характеризуется повышением температуры тела, кашлем, болью в грудной клетке. Заболевание зачастую требует госпитализации.
- Бронхиолит – в основном возникает у маленьких детей на фоне вирусной инфекции. Характеризуется воспалением мелких бронхиол, дальних отделов бронхов. Симптомами являются нарастание одышки, затрудненное частое дыхание, хриплый кашель.
- Бронхоэктатическая болезнь – необратимое расширение просвета бронхов. В основном является осложнением рецидивирующего или хронического бронхита. Характеризуется кашлем с гнойным отделяемым.
- Миокардит, перикардит и эндокардит – инфицирование оболочек сердечной мышцы. Общими симптомами для всех трех состояний будут лихорадка, повышенная слабость, одышка. Могут быть перебои в работе сердца и боль в грудине.
- Гломерулонефрит – инфекционное воспаление почечной ткани. Может проявляться лихорадкой, отеками, кровью в моче.
- Васкулиты – воспаление сосудов - как поверхностных, так глубоких. Кожная форма выражается мелкоточечной красной сыпью по всему телу, температурой, может присоединяться боль в суставах. При поражении сосудов внутренних органов клиническая картина зависит от места поражения.
Данные состояния требуют лечения в условиях стационара. Нелегочные осложнения возникают редко, при тяжелом течении бронхита, у ослабленных пациентов или у детей.
Своевременно начатое лечение бронхита и корректно подобранная терапия помогают снизить риск возникновения подобных осложнений.
Профилактика бронхита
С профилактической целью рекомендовано устранить все факторы, вызывающие раздражение слизистой оболочки бронхов.
В первую очередь речь идет о сигаретном дыме. Он опасен как для самого курильщика, так и для окружающих его людей.
Пыльные, плохо вентилируемые помещения, работа в холодных помещениях, пересушенный воздух – устранение этих факторов снижает риск развития бронхита.
При наличии в доме или на работе кондиционера необходимо следить за своевременной сменой фильтров.
При частых бронхитах, особенно у детей, врачи рекомендуют занятия плаванием.
- Клинические рекомендации «Хронический бронхит». Взрослые. Разраб.: Российское респираторное общество – 2021.
- Зайцев А.А. Острый бронхит: клинические рекомендации. Медицинский совет. 2020;(17):27-32. doi: 10.21518/2079-701X-2020-17-27-32
- Клинические рекомендации «Бронхит». Дети. Разраб.: Союз педиатров России, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии, Российское респираторное общество – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
Бронхит – это воспаление слизистой оболочки бронхов. Основная жалоба больных бронхитом – кашель с мокротой, который может быть изнуряющим, доставлять немалый дискомфорт как днем, так и в ночное время.
Острый бронхит часто развивается после перенесенной простуды или других респираторных инфекций.
Хронический бронхит - более серьезное состояние, он представляет собой постоянное раздражение или воспаление слизистой оболочки бронхов и может приводить к серьезному нарушению функции дыхания.

Причины появления бронхита
Чаще всего бронхит имеет вирусную или бактериальную этиологию. Существуют факторы риска, наличие которых увеличивает вероятность заболеть бронхитом:
- Слабая иммунная система. В группу риска входят пожилые и люди с хроническими или острыми заболеваниями, а также младенцы и маленькие дети.
- Курение, в том числе пассивное.
- Работа с веществами, оказывающими раздражающее воздействие на ткань бронхов.
- Проживание или длительное пребывание на экологически неблагоприятной территории.
- Желудочный рефлюкс (то же самое, что и гастроэзофагеальный рефлюкс, или гастроэзофагеальная рефлюксная болезнь). Повторяющиеся приступы сильной изжоги могут раздражать слизистую дыхательных путей.
Бронхит делится на два основных типа:
- острый, когда кашель длится не более 30 дней;
- хронический, когда кашель с выделением мокроты продолжается более 1-3 месяцев в году в течение двух лет и более.
По причине появления:
- острый инфекционный бронхит (вирусный, бактериальный, смешанный);
- острый неинфекционный бронхит, вызываемый химическими и физическими факторами.
- проксимальный – с поражением крупных бронхов;
- дистальный – с поражением мелких бронхов;
- острый бронхиолит - с воспалением самых мелких бронхов диаметром около 2 мм.
- катаральный – мокрота состоит из слизи, без примеси гноя;
- гнойный – мокрота зеленоватая (желто-зеленая, вязкая), с гноем;
- гнойно-некротический – в мокроте могут появляться прожилки крови (алого или бурого цвета) из-за некроза, то есть распада слизистой оболочки бронхов.
- обструктивный бронхит – характеризуется сужением просвета бронхов вследствие воспаления. Чаще возникает у детей, помимо кашля сопровождается одышкой (чувством нехватки воздуха, как правило, с учащением дыхания), затрудненным дыханием;
- необструктивный бронхит – протекает легче, основной симптом – кашель с мокротой.
- обострение;
- ремиссия – ослабление или исчезновение симптомов заболевания.
Основным симптомом бронхита является кашель. В начале болезни он может быть сухим, надсадным, затем появляется мокрота. Важно обращать внимание на ее цвет - появление зеленоватой мокроты свидетельствует о присоединении бактериальной инфекции и осложнении процесса, который может привести к частичному разрушению ткани бронхов.
Громкие хрипы, которые могут быть слышны даже на расстоянии, характерны для обструктивного бронхита.
Температура тела, как правило, субфебрильная (не выше 37,5°С), однако при присоединении бактериальной инфекции может повышаться до 38°С.
К другим симптомам бронхита относят потливость, слабость и ломоту в теле, снижение аппетита, чувство стеснения и боль в грудной клетке, головные боли, заложенность носа.
Особую опасность бронхит представляет для детей дошкольного возраста. У них повышен риск возникновения обструктивного бронхита, когда бронхи сужаются очень сильно (спазмируются) и блокируются мокротой.
Ребенок не может откашляться и нормально дышать, такое состояние возникает внезапно, на фоне очередного приступа кашля. Для снятия спазма гладкой мускулатуры используют ингаляторы с бронхорасширяющими препаратами, которые назначает врач-педиатр.
Диагностика бронхита
Диагноз ставится на основании жалоб больного. Важное значение имеет история заболевания, давность появления симптомов и частота их повторения в течение года.
При осмотре врач проводит аускультацию легких - выслушивает легкие через фонендоскоп. Для постановки диагноза могут понадобиться следующие лабораторные и диагностические обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Тест предназначен для скрининговой оценки состава и количественного соотношения фракций белка сыворотки крови методом электрофореза. Синонимы: Электрофорез белков сыворотки. SPEP. Краткая характеристика белковых фракций сыворотки крови Общий белок сыворотки крови состоит из смеси белков с ра.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Синонимы: Lower respiratory tract culture, routine. Bacteria identification, antibiotic susceptibility testing. Sputum culture routine. Bacteria identification, antibiotic susceptibility testing. Краткое описание исследования «Посев мокроты и трахеобронхиальных смывов на микрофлору с опред.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
ЭКГ представляет собой исследование, в основе которого - регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
При подозрении на желудочный рефлюкс может потребоваться консультация врача-гастроэнтеролога ; при присоединении кардиологических проблем у пожилых пациентов и пациентов с хроническим бронхитом - врача-кардиолога .
Лечение бронхита
Лечение бронхита начинается с ограничения нагрузок, больному рекомендован полупостельный режим.
Необходимо следить за тем, чтобы воздух в помещении, где находится больной, был достаточно влажным. Дело в том, что сухой воздух высушивает слизистую оболочку дыхательных путей и, как следствие, – провоцирует приступы кашля.
Медикаментозная терапия включает курс антигистаминных препаратов для уменьшения отека слизистой, при влажном кашле назначают препараты, разжижающие мокроту и стимулирующие откашливание, при сухом кашле – препараты, оказывающие местноанестезирующее действие на кашлевые рецепторы. При выявлении обструктивного бронхита применяют ингаляционные бронхорасширяющие препараты. При тяжелой обструкции, особенно у больных хроническим бронхитом, могут понадобиться глюкокортикостероиды в виде ингаляций.
При выявлении бактериального инфекционного процесса врач назначит антибактериальную терапию, подобрав необходимый препарат, дозу и продолжительность лечения.
Необходимо помнить, что вирусные простудные инфекции не лечат антибиотиками. Признаками бактериальной инфекции, которые должен обязательно оценить врач, являются усиление одышки, появление зеленоватой мокроты, лихорадка более 3 дней.
После нормализации температуры тела врач может рекомендовать лечебный массаж, физиотерапию, лечебную физкультуру.
Осложнения дыхательной системы:
- Пневмония – воспаление ткани легких. Характеризуется повышением температуры тела, кашлем, болью в грудной клетке. Заболевание зачастую требует госпитализации.
- Бронхиолит – в основном возникает у маленьких детей на фоне вирусной инфекции. Характеризуется воспалением мелких бронхиол, дальних отделов бронхов. Симптомами являются нарастание одышки, затрудненное частое дыхание, хриплый кашель.
- Бронхоэктатическая болезнь – необратимое расширение просвета бронхов. В основном является осложнением рецидивирующего или хронического бронхита. Характеризуется кашлем с гнойным отделяемым.
- Миокардит, перикардит и эндокардит – инфицирование оболочек сердечной мышцы. Общими симптомами для всех трех состояний будут лихорадка, повышенная слабость, одышка. Могут быть перебои в работе сердца и боль в грудине.
- Гломерулонефрит – инфекционное воспаление почечной ткани. Может проявляться лихорадкой, отеками, кровью в моче.
- Васкулиты – воспаление сосудов - как поверхностных, так глубоких. Кожная форма выражается мелкоточечной красной сыпью по всему телу, температурой, может присоединяться боль в суставах. При поражении сосудов внутренних органов клиническая картина зависит от места поражения.
Данные состояния требуют лечения в условиях стационара. Нелегочные осложнения возникают редко, при тяжелом течении бронхита, у ослабленных пациентов или у детей.
Своевременно начатое лечение бронхита и корректно подобранная терапия помогают снизить риск возникновения подобных осложнений.
Профилактика бронхита
С профилактической целью рекомендовано устранить все факторы, вызывающие раздражение слизистой оболочки бронхов.
В первую очередь речь идет о сигаретном дыме. Он опасен как для самого курильщика, так и для окружающих его людей.
Пыльные, плохо вентилируемые помещения, работа в холодных помещениях, пересушенный воздух – устранение этих факторов снижает риск развития бронхита.
При наличии в доме или на работе кондиционера необходимо следить за своевременной сменой фильтров.
При частых бронхитах, особенно у детей, врачи рекомендуют занятия плаванием.
- Клинические рекомендации «Хронический бронхит». Взрослые. Разраб.: Российское респираторное общество – 2021.
- Зайцев А.А. Острый бронхит: клинические рекомендации. Медицинский совет. 2020;(17):27-32. doi: 10.21518/2079-701X-2020-17-27-32
- Клинические рекомендации «Бронхит». Дети. Разраб.: Союз педиатров России, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии, Российское респираторное общество – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит – это диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
МКБ-10
Общие сведения
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.

Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже - вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути – бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 – 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит - это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
По клиническому течению:
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе – оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа – синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли – цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита – низкий грудной кашель – появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита - это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание - в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхитов
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение – амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 – 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе – ремантадин, рибавирин, при аденовирусной инфекции – РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс – окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим – полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
1. Хронический необструктивный бронхит/ Т.А. Мухтаров, A.В. Тумаренко, В.В. Скворцов// Медицинская сестра. - 2015 - №8.
4. Внутренние болезни в 2-х томах: учебник / Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Читайте также:

