Может ли атопический дерматит перерасти в псориаз
Обновлено: 26.04.2024
Псориаз — системное дерматологическое хроническое заболевание. Для него характерно чередование периодов ремиссии и обострения. Болезнь обусловлена генетической предрасположенностью и диагностируется у 1-2% жителей развитых стран.[1] Специалисты безошибочно диагностируют псориаз. Однако без специальных знаний раннюю стадию болезни сложно отличить от сходных по симптоматике дерматологических заболеваний — плоского лишая, нейродермита или экземы.
Характерные симптомы псориаза
Псориаз также известен как чешуйчатый лишай. Болезнь может иметь разные формы, каждая из которых отличается своей специфической клинической картиной [2] :
- вульгарный псориаз — характеризуется формированием красно-розовых папул с четкими краями, склонных к слиянию в крупные очаги;
- экссудативный псориаз — характеризуется формированием на поверхности бляшек серо-желтых корок и мокнутием;
- себорейный псориаз — характеризуется сильным зудом и формированием бляшек в волосистой части головы;
- каплевидный псориаз — характеризуется формированием множественных очагов с умеренным шелушением;
- пустулезный псориаз — характеризуется образованием пузырьков с гнойным содержимым;
- генерализованный псориаз Цумбуша — характеризуется лихорадкой на фоне быстро сливающихся очагов.
Как отличить псориаз от лишая
Внешне ранние признаки псориаза напоминают симптомы красного плоского лишая. Отличить болезнь можно по месту распространения. При лишае обычно поражаются грудь, живот, ладони и предплечья. Псориатические бляшки локализуются на голове, нижней части спины, ягодицах, стопах, локтевых сгибах. [3]
Есть отличия и во внешнем виде очагов воспаления. При плоском лишае высыпания симметричные. Они красные со светлой ровной окантовкой. Зуд, как правило, сильный. На ранних стадиях псориаза дискомфорта практически нет. Бляшки выглядят как бугорки. Они выступают над поверхностью кожи и покрыты серыми чешуйками. При прикосновениях шелушение на пораженных участках усиливается. [4]
Отличие псориаза от дерматита
Основной критерий для дифференциации с дерматитами — зуд. При псориазе его практически нет. При контактном, аллергическом или атопическом дерматите кожа сильно чешется, отекает и шелушится [5] . Кроме того, дерматиты развиваются быстро, а псориаз медленно.
Как отличить псориаз от экземы
Спутать псориаз с экземой сложнее, чем с другими дерматологическими заболеваниями. При псориазе формируются пятна с четко очерченными краями. Для экземы свойственно образование мелких пузырьков. Они часто лопаются. Из них изливается жидкость. Места лопнувших пузырьков сильно чешутся. На поверхности поврежденной кожи формируются корочки. Экзема чаще всего поражает стопы и кисти [6] .
Первая помощь при псориазе
Спутать псориаз с экземой сложнее, чем с другими дерматологическими заболеваниями. При псориазе формируются пятна с четко очерченными краями. Для
Псориаз — хроническое, генетически обусловленное заболевание. Его нельзя вылечить, но можно максимально продлить период ремиссии. Для уменьшения неприятных симптомов в период обострения болезни может применяться мазь Акридерм СК [7] .
Активные компоненты препарата — бетаметазон и салициловая кислота. Крем работает комплексно и способствует:
- подавлению воспаления;
- снятию отечности;
- размягчению ороговевшего слоя кожи;
- ускорению заживления кожи;
- устранению зуда.
Для восстановления кожи и устранения симптомов псориаза мазь Акридерм СК наносится тонким слоем на пораженные участки. Минимальный курс лечения — 2 недели [7] . Препарат быстро впитывается и не оставляет липкой пленки.
Информация о препаратах, представленная на сайте, не должна использоваться для самостоятельной диагностики и лечения заболеваний и не может служить заменой очной консультации врача.
© 2022 "АКРИХИН". Все права защищены. Использование любых материалов и данных сайта разрешается только с письменного согласия администрации сайта.
ФУВ РНИМУ им. Н.И. Пирогова, Москва
Российский государственный медицинский университет
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, 119071, Москва, Российская Федерация
Филиал "Вешняковский" Московского научно-практического центра дерматовенерологии и косметологии Департамента здравоохранения Москвы
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, 119071, Москва, Российская Федерация
Клинические случаи сочетанных заболеваний. Псориаз и атопический дерматит
Журнал: Клиническая дерматология и венерология. 2014;12(4): 22‑26
Кудлинская Г.С., Хамаганова И.В., Померанцев О.Н., Новожилова О.Л., Нефедова Е.Д., Красникова В.Н. Клинические случаи сочетанных заболеваний. Псориаз и атопический дерматит. Клиническая дерматология и венерология. 2014;12(4):22‑26.
Kudlinskaia GS, Khamaganova IV, Pomerantsev ON, Novozhilova OL, Nefedova ED, Krasnikova VN. Clinical cases of comorbidities. Psoriasis and atopic dermatitis. Klinicheskaya Dermatologiya i Venerologiya. 2014;12(4):22‑26. (In Russ.).
ФУВ РНИМУ им. Н.И. Пирогова, Москва
Случаи сочетания атопического дерматита (АтД) и псориаза - двух наиболее распространенных хронических воспалительных заболеваний кожи - представляют интерес в связи с редкостью. В статье описаны собственные клинические наблюдения пациентов 22 и 10 лет, страдающих АтД и псориазом. Авторы представили общие сведения об иммунопатогенезе этих заболеваний, где существенную роль играет динамический баланс активности субпопуляций Т-клеток и продукция ими-цитокинов. Доминирование иммунного ответа Th1-типа играет роль в патогенезе псориаза; в противоположность этому, иммунный ответ Th2-типа - в патогенезе АтД. Однако сочетание этих заболеваний позволяет предположить наличие общих звеньев патогенеза, что показано в исследованиях, но требует дальнейшего изучения и подтверждения. Поиск таких звеньев улучшит понимание патогенеза воспалительных процессов в коже в целом и позволит найти новые подходы к лечению этих нозологических единиц. Так, определение конкретных цитокинов и рецепторов, участвующих в различных патологических процессах, уже сейчас позволяет разрабатывать иммунобиологические препараты.
ФУВ РНИМУ им. Н.И. Пирогова, Москва
Российский государственный медицинский университет
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, 119071, Москва, Российская Федерация
Филиал "Вешняковский" Московского научно-практического центра дерматовенерологии и косметологии Департамента здравоохранения Москвы
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, 119071, Москва, Российская Федерация
Вульгарный псориаз и атопический дерматит (АтД) являются наиболее распространенными хроническими воспалительными заболеваниями кожи. Так, заболеваемость АтД достигает 15,0 случаев и более на 1000 населения [1] и имеет тенденцию к росту. Наибольшая распространенность АтД отмечается в зонах экологического неблагополучия, что связывают с развитием промышленности, в том числе химической; урбанизацией, загрязнением окружающей среды. Учитывая это, АтД ранее причисляли к аллергодерматозам, однако в дальнейшем аллергены стали рассматривать как один из триггерных факторов в возникновении обострений АтД.
Распространенность псориаза широко варьирует в зависимости от этнической принадлежности. Псориаз чаще встречают у пациентов европеоидной расы. Распространенность в общей популяции Северной Европы и Скандинавии достигает 1,5-3%. Женщины и мужчины в равной степени страдают от этого состояния. Хотя псориаз может возникнуть в любом возрасте, средний возраст начала хронического псориаза оценивается в 33 года, при этом в 75% случаев заболевание дебютирует в возрасте до 46,2 года, у женщин предположительно несколько раньше, чем у мужчин [2].
Патогенетические механизмы развития псориаза и АтД до конца не ясны. Предполагают, что в развитии этих заболеваний определенную роль может играть психический статус. Так, японские исследователи выявили преобладание различных черт темперамента у пациентов с псориазом, АтД и здоровых людей. По их мнению [3], использование конкретных психосоматических подходов может улучшить прогноз лечения. Ранее псориаз рассматривали как заболевание с поражением эпидермальных кератоцитов, однако в настоящее время наибольшее значение придают иммунным расстройствам.
АтД и псориаз рассматривают как иммуноопосредованные заболевания, что также подтверждено наличием внекожных проявлений. В то же время недавние генетические исследования показали важность нарушений в генах, экспрессируемых в клетках эпителия, в развитии заболеваний. Так, наличие аллелей белка филаггрина, связанных с потерей барьерной функции кожи, были признаны основным предрасполагающим фактором к АтД [4]. Также было показано, что некоторые полиморфизмы гена b-кластера белка дефенсина были связаны с повышенным риском псориаза [5]. Интересно, что данные генетических исследований демонстрируют связь АтД с псориазом - они имеют общие локусы на хромосомах 1q21 и 17q25 [6].
Известно, что в иммунопатогенезе псориаза и АтД существенную роль играет функциональная активность различных субпопуляций Т-клеток, в частности продукция ими-цитокинов: интерлейкина (IL)-2, IL-4 и интерферона-g (IFNγ) Т-хелперами первого (Th 1 ) и второго (Th 2 ) типов. Уровень экспрессии и продукции этих цитокинов во многом определяет тип иммунного реагирования и оказывает влияние на процессы пролиферации и апоптоза. Механизмы, участвующие в регуляции клеточного гомеостаза, находятся в состоянии динамического баланса: нарушение регуляции одного влечет за собой изменения регуляции другого. Результатом дисбаланса процессов программированной клеточной гибели и клеточной пролиферации является формирование различных патологических состояний. Доминирование иммунного ответа Th 1 -типа играет роль в патогенезе при псориазе. В противоположность этому - иммунный ответ Th 2 -типа в патогенезе АтД.
Известно, что Th 1 -клетки являются протективными в отношении аллергии, поскольку секретируют IFNγ, являющийся мощным стимулятором фагоцитоза, фактор некроза опухоли-a (TNFα) и IL-2, активирующие клеточный иммунный ответ. Напротив, Th 2 -лимфоциты продуцируют IL-4, IL-5, IL-13, участвующие в формировании гуморального иммунного ответа и регуляции функций эозинофилов. Так, IL-4 и 13 переключают В-клетки на синтез IgE, а IL-5 является основным фактором, активирующим эозинофилы. В свою очередь, IgE фиксируется своим Fc-фрагментом на базофилах (в кровеносном русле) и тучных клетках (в тканях), имеющих два типа высокоаффинных рецепторов для IgE. Сигнальный каскад очень быстро приводит к активации тучных клеток и базофилов, к выбросу как уже имеющихся, так и вновь синтезированных медиаторов воспаления (гистамин, простагландин D 2 и другие). С действием этих медиаторов связывают как немедленный ответ (острый бронхоспазм, отек слизистых оболочек, гиперсекреция слизи), так и формирование отдаленного воспаления в тканях вследствие продолжительной активации эозинофилов, нейтрофилов, тромбоцитов и Т-лимфоцитов [7]. Такой патогенез характерен для бронхиальной астмы и «внешнего» типа АтД. Разделение на «внешний» и «внутренний» тип АтД (или иначе на АтД и атопиформный дерматит) основывается на выявлении IgE при «внешнем» типе в отличие от «внутреннего». Предполагается, что это связано с белковой природой антигена в случае «внешнего» типа АтД. В качестве возможного аллергена при «внутреннем» типе АтД предполагается, например, металл [8]. В исследовании Отт и соавт. [9] показано, что у пациентов с «внутренним» типом АтД отмечалась положительная корреляция цитокинов, вырабатываемых Тh 17 и Th 22 и цитокинами Th 2 (IL-4 и IL-5). У пациентов с «внешним типом» АтД такой корреляции не было, однако, несмотря на различия в активации Th 17 и Th 22 , патогенез включал активацию Th 2 у пациентов обеих групп. Интересно, что в патогенезе воспалительных изменений при псориазе также имеет большое значение активация Th 17 [10].
В развитии кожных проявлений АтД и псориаза имеют значение местные проявления цитокин-опосредованных механизмов воспаления и участие в них кератиноцитов. Известно, что при стимуляции IFNγ, TNFα и другими провоспалительными цитокинами кератиноциты усиливают экспрессию на своей поверхности различных молекул (ICAM-1, MHC I и II, CD40, Fas), повышают секрецию большого количества хемокинов и цитокинов, таких как IL-1, IL-6, IL-18, что приводит к инфильтрации иммунокомпетентными клетками с последующей их активацией [7].
Для псориаза типично наличие повышенной пролиферации кератиноцитов, морфологически характеризующееся резко выраженным акантозом в сочетании с папилломатозом, пара- и гиперкератозом, высокой митотической активностью кератиноцитов. В то же время имеются сведения, что явления пролиферации кератиноцитов в очагах поражения, хотя и в несколько меньшей степени, наблюдаются при АтД, в основе которого лежит IgE-зависимое воспаление кожи и ее гиперреактивность, нарушение естественной реакции на внешние и внутренние раздражители [11].
Анализ подклассов Th-клеток, инфильтрирующих кожу, показал, что компоненты Th 2 -типа-реакций играют ведущую роль в начальной фазе воспалительного процесса, тогда как цитокины Th 1 -типа определяются в значимых количествах только в поздней фазе аллергического воспаления. Ранее было показано, что как эозинофилы, так и тучные клетки и Т-клетки в разной степени вносят свой вклад в экспрессию IL-4 и IL-5, причем количество мРНК указанных цитокинов в мононуклеарных клетках может быть весьма незначительным, однако экспрессия самих цитокинов у пациентов с АтД и здоровых всегда однозначно различается. При проведении пациентам с АтД провокационных тестов аллергенами клещей домашней пыли методом аппликации аллергена через 24 ч определяется повышение уровня экспрессии мРНК IL-4 и IL-2, но не IFNγ по сравнению с контролем. Спустя 48 ч, напротив, наблюдается значительное увеличение экспрессии мРНК IFNγ и IL-2, тогда как уровень экспрессии мРНК IL-4 снижается по сравнению с исходным. Полученные результаты демонстрируют наличие двухфазной Th 2 /Th 1 -опосредованной реакции в ответ на провокацию аэроаллергенами у пациентов с АтД, причем переключение на преимущественно Th1-тип ответа происходит под действием IL-12, основным продуцентом которого являются привлеченные в очаг антигенпрезентирующие ДК. Многими авторами была показана связь повышенного уровня IL-18 с тяжелым течением АтД, при этом в хронической фазе воспаления активированные Т-клетки экспрессируют набор цитокинов, включающий цитокины как Th 1 - (IFNγ), так и Th 2 -профиля (IL-4 и IL-5) [6].
Гистологически острое воспаление представлено инфильтратами, содержащими мононуклеары, включая большое количество активированных Т-лимфоцитов, внутриклеточным отеком и гиперплазией эпидермиса. В очагах хронического воспаления клеточные инфильтраты представлены, в основном, макрофагами и клетками.
Таким образом, псориаз и АтД, несмотря на различные клинические и гистологические особенности, имеют общие звенья иммунопатогенеза.
С. Vestergaard и соавт. [12] в 2007 г. описали два случая развития АтД у пациентов с псориазом на фоне лечения инфликсимабом. Эти случаи можно объяснить изменением баланса Th 1 /Th 2 : блокирование рецепторов TNFα привело к преобладанию иммунного ответа Th 2 -типа.
Предлагаем вниманию читателей клинические наблюдения пациентов 22 и 10 лет, получавших лечение в Московском научно-практическом центре дерматологии и косметологии (филиал «Вешняковский») с направительными диагнозами «Атопический дерматит, стадия обострения. Распространенный псориаз, экссудативная форма, прогрессирующая стадия» и «Атопический дерматит, стадия обострения. Распространенный псориаз, стационарная стадия».
Больной N., 22 лет. Диагноз: «Атопический дерматит, стадия обострения. Распространенный псориаз, экссудативная форма, прогрессирующая стадия».
Болен с младенческого возраста, когда (со слов матери) впервые появились высыпания по типу «экссудативного диатеза», по поводу которых наблюдался у дерматолога по месту жительства. Высыпания периодически возникали до 10 лет (с локализацией в области локтевых и коленных сгибов) преимущественно в летний период при выезде за город (связывает с контактом с травами, изменением характера питания), поллиноз отрицает. Наблюдался амбулаторно с диагнозом «Атопический дерматит». С 10-летнего возраста отмечал стойкую ремиссию до 22 лет.
В 18 лет появились высыпания иного характера на коже разгибательной поверхности локтевых суставов и паховой области, сопровождающиеся умеренным периодическим зудом, что связывал со стрессом. Обратился к дерматологу по месту жительства, был поставлен диагноз «Псориаз». Не лечился.
В августе 2012 г. больной отметил появление подобных высыпаний, сопровождающихся умеренным периодическим зудом, на коже лба; манифестацию заболевания ни с чем не связывал и не лечился.
В октябре-ноябре 2012 г. появились иные по характеру высыпания, сопровождающиеся умеренным зудом, на коже верхних конечностей в области плеч и предплечий, которые постепенно в течение месяца распространились на кожу нижних конечностей и туловища. Связь этих высыпаний с каким-либо причинным фактором пациент также не установил. Обратился к дерматологу по месту жительства, лечился 2% салициловой мазью без положительного эффекта.
Status localis: патологический процесс на коже носит распространенный симметричный островоспалительный характер. Локализуется на коже лица, заушных областей, туловища, паховой области, верхних и нижних конечностей. На коже туловища, верхних и нижних конечностей визуализируются эритематозно-сквамозные очаги с наличием папул до 0,3 см в диаметре и везикул (рис. 1, а, б, в). На коже лба - бляшка умеренно инфильтрированная в основании, размером до 2,5 см в диаметре с четкими границами, мелкопластинчатым шелушением на поверхности (см. рис. 1, г). В заушных областях эритематозно-сквамозные элементы. В паховой области - инфильтрированный очаг, с серебристо-белым мелкопластинчатым шелушением на поверхности (см. рис. 1, д). Рисунок 1. Клинические проявления атопического дерматита и псориаза у пациента 22 лет. Очаги высыпаний атопического дерматита на коже левого плеча (а), предплечья (б) и тыльной поверхности правой кисти (в); очаги псориатических высыпаний на коже лба (г) и в области половых органов (д).
Больной N., 10 лет. Диагноз: «Атопический дерматит, стадия обострения. Распространенный псориаз, стационарная стадия». Болен с младенческого возраста, когда (со слов матери) впервые появились высыпания по типу «экссудативного диатеза», по поводу которых наблюдался у дерматолога по месту жительства. В апреле 2007 г. появились высыпания на коже локтевых сгибов верхних конечностей. Дерматологом был поставлен диагноз: «Атопический дерматит, стадия обострения». Проведенное лечение (зодак, энтеросгель; наружно - раствор фукорцина, пимафукорт-крем) имело временный положительный эффект. Обострение АтД - 1-2 раза в год, преимущественно в весенний период. Наблюдался по поводу заболевания у дерматолога по месту жительства.
В мае 2008 г. появились высыпания иного характера на разгибательной поверхности локтевых суставов, обратился к дерматологу, был поставлен диагноз: «Псориаз». После проведенного лечения (фенкарол, тиосульфат натрия, энтеросгель, наружно - мазь элоком) отмечал временный положительный эффект. Родители указали на обострение процесса в среднем 1-2 раза в год в осенне-весенний период.
Status localis: патологический процесс на коже носит распространенный подостровоспалительный характер. Локализуется на коже лица, верхних и нижних конечнстей. На коже лица в периорбитальной зоне умеренная отечность (рис. 2, а). На коже разгибательной поверхности локтевых и коленных суставов визуализируются папулы до 0,2 см в диаметре, сливающиеся в инфильтрированные бляшки до 5 см в диаметре с четкими границами и очертаниями, на поверхности которых визуализируется мелкопластинчатое шелушение серебристо-белого цвета (см. рис. 2, б, в). Псориатическая триада воспроизводится в полном объеме. Ногтевые пластины и область суставов визуально не изменены. Рисунок 2. Клинические проявления атопического дерматита и псориаза у пациента 10 лет. Очаги высыпаний атопического дерматита на коже периорбитальной области (а); очаги псориатических высыпаний на коже в области разгибательной поверхности коленных суставов (б) и правого локтевого сустава (в).
Случаи сочетания АтД и псориаза - двух наиболее распространенных хронических воспалительных заболеваний кожи - представляют интерес в связи с их редкой ассоциацией. Возможно, это обусловлено разнонаправленными иммунопатогенетическими процессами с активацией различных субпопуляций Т-хелперов. Сочетание АтД и псориаза позволяет предположить наличие общих звеньев патогенеза, что показано в исследованиях, но требует дальнейшего изучения и подтверждения. Поиск таких звеньев улучшит понимание патогенеза воспалительных процессов в коже в целом и позволит найти новые подходы к лечению этих заболеваний. Так, определение конкретных цитокинов и рецепторов, участвующих в различных патологических процессах, уже сейчас позволяет разрабатывать иммунобиологические препараты.
Дерматиты и псориаз принадлежат к наиболее распространенным дерматологическим заболеваниям. У этих патологий есть как общие клинические проявления, так и отличия в симптоматике. При диагностике обращают внимание на локализацию и характер высыпания, течение болезни (острое или хроническое), реакцию кожи на прикосновение.
Чем отличается себорейный дерматит от псориаза
При обоих заболеваниях поражается кожа головы, поэтому неудивительно, что их часто путают. Для обеих патологий характерны такие симптомы как зуд, сухость кожных покровов, шелушение, появление обширных высыпаний, покрытых чешуйками.
Себорейный дерматит и псориаз дифференцируют по характеру высыпаний. Отличие псориаза от дерматита заключается в следующем:
- при псориазе высыпания образуются не только на голове, но и на локтях и коленных сгибах;
- псориазные бляшки уплотнены и имеют более яркий цвет, чем при себорейном дерматите;
- себорейный дерматит образует крупные корочки желтого цвета, при псориазе они мельче, имеют серебристый оттенок;
- удаление себорейных корочек происходит безболезненно, в то время как при псориазе возможно появление капель крови.
Дифференциальную диагностику проводит врач при помощи специального оборудования.
Чем отличается атопический дерматит от псориаза
Оба заболевания доставляют немало неудобств и вызваны наследственной предрасположенностью. Общие симптомы – это зуд, покраснение и шелушение кожи, появление трещин.
Отличие псориаза от атопического дерматита заключается в его течении. Дерматит часто возникает вследствие аллергических реакций и впервые заявляет о себе в младенческом возрасте. Атопическим дерматитом чаще страдают дети дошкольного и младшего школьного возраста, в то время как псориаз впервые проявляется в 15-25 лет.
Течение атопического дерматита хроническое, но с периодами обострений, в то время как для псориаза характерно вялое хроническое течение.
Внешнее отличие псориаза от атопического дерматита:
- при дерматите пятна ярко-красного цвета, при псориазе преимущественно розовые;
- псориатические бляшки покрыты серебристыми чешуйками;
- пятна при атопическом дерматите могут намокать и сочиться;
- высыпание при атопическом дерматите бледнеют, если надавить на них пальцем, при псориазе такого явления не наблюдается.
- Чем отличается экзема от псориаза


Псориаз и экзема являются хроническими заболеваниями кожи. Главные отличия заключаются во внешних проявлениях и характере сыпи. При экземе кожа покрывается пузырями, которые после вскрытия образуют корочки. Псориатические бляшки покрыты сухими чешуйками, при попытке их удаления на коже выступает кровь.

Другие отличия экземы и псориаза:
- экзема имеет как острое, так и хроническео течение, для псориаза характерна хроническая форма;
- экзема лучше поддается лечению;
- в отличие от экземы псориаз может поражать ногти, суставы, внутренние органы;
- пятна при экземе не имеют четких границ в отличие от псориатических бляшек;
- при псориазе отсутствует отечность кожи.
Пациенты могу страдать экземой и псориазом одновременно. Но сама экзема не может осложняться псориазом, поскольку это два разных заболевания.
Диагностику и назначение лечения осуществляет врач-дерматолог. При всех перечисленных заболеваниях важен правильный уход за кожей, предусматривающий устранение сухости, зуда и покраснения.
Средства при дерматитах и псориазе
Бережное очищение и увлажнение – это важные этапы в уходе за чрезмерно сухой кожей, склонной к различного рода аллергическим реакциям и высыпаниям. Для этого используют средства серии «Эмолиум».
Косметические средства «Эмолиум» рекомендованы для ежедневного ухода за чувствительной кожей взрослых и детей. Эмоленты выпускают в форме крема, эмульсии для тела и эмульсии для купания. Активные вещества в составе средства способствуют увлажнению как эпидермиса, так и глубоких слоев кожи.
Применение средств «Эмолиум» способствует:
- увлажнению сухой кожи и удержанию влаги в клетках;
- смягчению кожи;
- устранению зуда, шелушения и покраснения;
- восстановлению водно-липидного баланса кожных покровов;
- приданию коже эластичности и упругости.
Средства «Эмолиум» используют для ухода при псориазе, атопическом и себорейном дерматите, экземе и других заболеваниях, связанных с повышенной сухостью и чувствительностью кожных покровов.
Атопическая кожа – это один из симптомов атопического дерматита. Заболевание принадлежит к хроническим незаразным патологиям, характеризуется периодическими обострениями и периодами ремиссий.
Заболевание не представляет реальной опасности для здоровья пациента, но вызывает большой дискомфорт, понижает качество жизни, вызывает физические и моральные страдания. Чаще всего патология встречается в детском возрасте, но иногда сохраняется и у взрослых.
Причины атопической кожи у ребенка
Атопическая кожа развивается в раннем детстве. Заболевания имеет наследственный характер, чаще передается по материнской линии. Во взрослом возрасте больные с атопическим дерматитом часто страдают бронхиальной астмой или аллергическим ринитом. Если родители склонны к проявлениям признаков атопической кожи, вероятность передачи болезни ребенку достигает 50 %.
К причинам заболевания относят:
- слабость иммунной системы;
- повышенную сухость и чувствительность кожи;
- дефицит липидов, препятствующих проникновению аллергенов;
- погрешности в питании матери во время вынашивания ребенка;
- ранний перевод младенца на искусственное вскармливание или раннее введение прикорма.
К провоцирующим факторам развития болезни относятся проживание в регионах с неблагоприятной экологической ситуацией, токсикозы матери при беременности, нервно-психическое истощение, перенесенные инфекционные заболевания.
Болезнь периодически обостряется и затихает. Обострения возникают под влиянием различных провоцирующих факторов: прорезывание зубов, перепады температуры, ношение одежды из синтетических тканей, пищевые аллергены.
Симптомы
Атопическая кожа у ребенка возникает в результате острой или хронической формы заболевания. Обострение характеризуется следующими признаками:
- красные пятна;
- узелковые высыпания (папулы);
- шелушение участков кожи;
- образование мокнущих участков;
- образование чешуек-корочек в волосистой части головы;
- сильный зуд пораженных участков;
- экзематозные воспаления.
Поскольку атопическая кожа сопровождается сильным зудом, в местах расчесов образуются ранки и язвочки. При переходе болезни в хроническую форму, наблюдается утолщение кожных покровов, появление трещин на ладонях и подошвах стоп.
Места локализации высыпаний при атопическом дерматите: щеки и лоб, конечности, тыльная сторона кистей рук, верхняя часть груди, ягодицы. Во взрослом возрасте атопическая кожа преимущественно встречается на сгибательных поверхностях рук и ног.
Продолжительное обострение негативно отражается на психологическом состоянии. У пациента наблюдается повышенная тревожность, раздражительность. У младенцев нарушается сон и аппетит, они становятся капризными и малоактивными
Заболевание может вызывать осложнения, среди них наиболее распространенными являются пиодермия (бактериальная инфекция), поражение грибками.
Диагностика
Специфических лабораторных исследований для диагностики заболевания не существует, диагноз ставят на основании наличия зуда, признаков экземы, аналогичного диагноза у ближайших родственников. Хроническая форма также является основанием подтверждения диагноза.
Дополнительно обращают внимание на локализацию высыпаний, их интенсивность, сильный зуд и нарушения сна. Вне хронической формы заболевания берут кожные пробы на выявление аллергена.
В диагностике атопической кожи важно исключить другие заболевания с аналогичными симптомами. Это контактный дерматит, себорея, чесотка, псориаз, микоз.
Лечение атопической кожи
Лечение атопической кожи направлено на:
- устранение зуда, повышенной сухости кожи и высыпаний;
- снятие воспалительного процесса;
- очищение организма;
- снятие чувствительности к аллергену;
- коррекцию сосудистых и обменных нарушений;
- профилактику рецидивов и осложнений;
- избавление от вторичной инфекции.
Лечение заболевания должно быть комплексным. Оно включает медикаментозную терапию, наружное лечение, коррекцию диеты, осуществление физиотерапевтических процедур, реабилитацию и психологическую помощь. При легком течении болезни лечение проводят на дому, при тяжелых формах показана госпитализация.
Лекарственная терапия
Для снятия зуда и воспаления назначают противовоспалительные, противозудные, дезинтоксикационные средства.


Важной частью лечения заболевания является назначение антигистаминных препаратов. Это группа лекарственных средств, блокирующих рецепторы гистамина в организме. Сегодня применяют антигистаминные препараты нового поколения, поскольку первые лекарства такого действия вызывали быстрое привыкание и теперь назначаются только краткими курсами.

Одна из первоочередных задач лечения – это устранение зуда и восстановление водно-липидного баланса кожных покровов. С этой целью показано местное лечение пораженных участков. Возможно применение специальных косметических средств, увлажняющих и регенерирующих кожу. В период обострений показано применение примочек на основе лекарственных трав – ромашки, шалфея, зверобоя.
Диетотерапия
Регуляция питания, исключение из рациона продуктов, способных провоцировать аллергические реакции, помогает снизить тяжесть симптомов.
При атопической коже у детей грудного возраста важно быть очень внимательными со сроками введения прикорма. Каждый новый продукт дают в минимальном количестве и в течение 2-3 дней наблюдают за реакцией организма. Первым прикормом ребенка должны стать пюре из кабачков, патиссонов, капусты или безмолочные каши без сахара и глютена.
Немного позже малышу вводят белковый прикорм – пюре из мяса кролика или индейки. Соки и фрукты рекомендуют давать в ограниченных количествах к концу первого года жизни.
В периоды обострения назначается гипоаллергенная диета. Она предусматривает исключение из рациона следующих блюд и продуктов:
- жареная рыба и мясо;
- копченые, маринованные и соленые продукты;
- наваристые бульоны;
- шоколад и какао;
- цитрусовые;
- клубника и земляника;
- орехи и мед;
- фаст-фуд и консервы;
- грибы.
Диетотерапия предусматривает включение в меню пищевых добавок, таких как оливковое, подсолнечное или кукурузное масло.
Профилактика
Профилактические меры по предотвращению атопического дерматита должны начинаться еще на этапе беременности. Будущей маме рекомендовано избегать контакта с потенциальными аллергенами, не допускать токсикоза, правильно питаться, много времени проводить на свежем воздухе, отказаться от вредных привычек.




Главная профилактика заболевания на первом году жизни – это грудное вскармливание малыша. Кормящая мама также должна соблюдать гипоаллергенную диету. Следует избегать неконтролируемого приема медикаментозных средств, поскольку они также могут спровоцировать аллергические реакции у младенца.

Любой прикорм вводят очень осторожно и в небольших количествах. Прикорм вводится не раньше, чем через полгода жизни малыша.
Перечисленные меры относятся к первичной профилактике. Вторичная профилактика предусматривает:
- исключение контакта с провоцирующими факторами;
- соблюдение диеты;
- проведение десенсибилизирующей терапии;
- назначение санаторно-курортного лечения;
- регулярный прием теплой ванны или душа;
- смягчение и увлажнение кожи специальными средствами;
- выбор нижнего белья и одежды из натуральных материалов, преимущественно хлопка;
- защиту кожи от неблагоприятных внешних факторов – солнечных лучей, ветра и мороза.
По мере роста и взросления ребенка обострения заболевание встречается реже. Примерно половина пациентов излечиваются к подростковому возрасту. О выздоровлении ведут речь при отсутствии признаков болезни в течение 4-7 лет.
К сожалению, полностью исключить факторы, провоцирующие атопический дерматит, невозможно. Но при этом реально свести количество обострений к минимуму, соблюдая профилактические меры.
Ни при каких обстоятельствах нельзя заниматься самолечением, особенно если речь идет о грудном ребенке. При атопической коже необходимо обращаться к врачу-дерматологу или аллергологу, который назначит лечение.
Средства при дерматите
Средства по уходу за чувствительной кожей, склонной к проявлению аллергических реакций, не менее важны, чем медикаментозная терапия и коррекция питания. Их задача – устранить повышенную сухость, зуд и раздражение кожи.
Хорошие отзывы получают средства для устранения сухости и зуда серии «Эмолиум». Их используют для коррекции состояния кожи при атопическом дерматите, себорее, псориазе. Эмоленты в составе оказывают увлажняющее, противозудное, регенерирующее, противовоспалительное действие.
Базовая серия подходит для ежедневного ухода за чувствительной сухой кожей. Для успешного устранения местных признаков атопического дерматита возможно применение средств из специальной и триактивной серии.
Для смягчения жесткой воды, увлажнения и ускорения регенерации рекомендуют эмульсию для купания «Эмолиум». Ряд активных компонентов в составе эмульсии восстанавливает дефицит жиров в коже, а также насыщает ее витаминами и полезными минералами. Масла карите и авокадо способствуют увлажнению и обеспечивают оптимальный водно-липидный баланс.
Эмульсию можно использовать при каждом купании ребенка. В процессе мытья нельзя тереть кожу мочалкой. После водных процедур нельзя растирать кожу, достаточно аккуратно промокнуть ее полотенцем. Для закрепления эффекта после купания на кожу наносят крем серии «Эмолиум».
Атопический дерматит и псориаз — это не «перхоть»! Диагностировать и лечить такие дерматозы может только квалифицированный врач.
АТОПИЧЕСКИЙ ДЕРМАТИТ И ПСОРИАЗ
Атопический дерматит (диффузный нейродермит) — это хроническое аллергическое заболевание кожи.
Его возникновение связано с генетической предрасположенностью к атопии (склонность к развитию аллергии) и имеет рецидивирующее течение, то есть может на время купироваться, а затем снова проявляться. Проявление атопического дерматита в разном возрасте происходит по-разному.
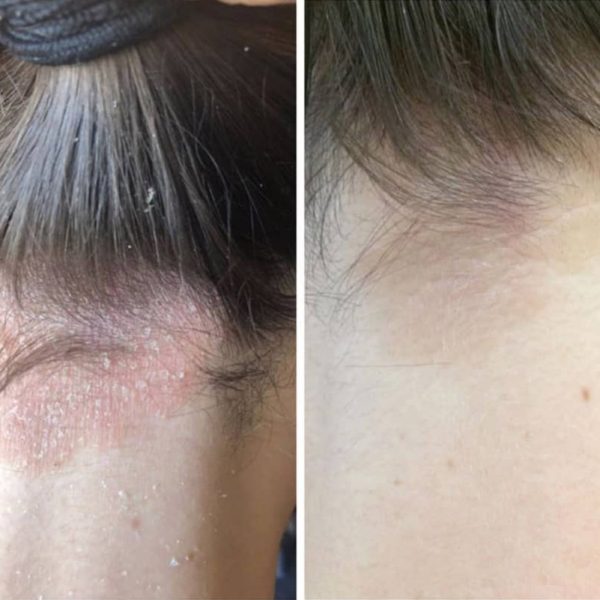
Повод обратиться
АТОПИЧЕСКИЙ ДЕРМАТИТ: СИМПТОМЫ
Симптомы заболевания, как правило, появляются в детстве: в 80-90% случаев атопический дерматит проявляет себя в возрасте до 7 лет и часто сопутствует другим заболеваниям — бронхиальной астме, аллергическому риниту, поллинозу или очаговой алопеции. Болезнь сопровождается зудом, отеками, покраснением кожи. В запущенных случаях появляются гнойники и эрозии. Уверенно диагностировать атопический дерматит врачу помогают 3 критерия:
- выраженный нарастающий зуд с покраснениями кожи;
- зудящие покраснения или воспаления локализуются в определенных местах: на лице, шее, в подмышечных впадинах, локтевых и подколенных ямках, паховой области, на волосистой части головы, под мочками ушей;
- если кто-то из ближайших родственников болеет атопическим дерматитом.
Атопический дерматит, причины которого часто могут быть заложены на генном уровне, диагностировать, а тем более лечить самостоятельно категорически нельзя!
ПСОРИАЗ: СИМПТОМЫ
Микробная экзема
Псориаз вульгарный
Псориаз, или чешуйчатый лишай, это хроническое неинфекционное заболевание. Оно характеризуется наследственной предрасположенностью и появлением высыпаний на коже. Болезнь, как правило, впервые проявляет себя в возрасте 16-25 лет. При псориазе поражаются любые участки тела, но в чаще очаги возникают на локтях и коленях, в области крестца, ладоней, подошв, волосистой части головы. Могут поражаться ногти и суставы (псориатический артрит).
ПСОРИАЗ И АТОПИЧЕСКИЙ ДЕРМАТИТ: ЛЕЧЕНИЕ
Псориаз, атопический и себорейный дерматит, экзема, а также некоторые другие дерматозы сопровождаются высыпаниями, шелушением, воспалением и зудом. Они могут локализоваться по всему телу или только на волосистой части головы.
Если пациенты начинают лечиться самостоятельно с помощью шампуней от перхоти, состояние здоровья, как правило, только ухудшается.
При появлении таких заболеваний, как атопический и себорейный дерматит, экзема, псориаз, лечение должен назначать квалифицированный специалист. Обратитесь в нашу клинику, сдайте анализы, и врачи назначат вам подходящий курс реабилитации, чтобы максимально эффективно купировать болезнь.
Клиенты о нас
Сегодня была на приеме у замечательного доктора трихолога и просто приятной женщины - Чирченко Марии Александровны. Я обратилась с большой проблемой - тотальная алопеция после большого стресса, но проконсультировавшись с Марией
Благодарю за работу, за месяц я заметно посвежела, люди отмечают. Результатом я довольна! Мезотерапия мне подходит, буду продолжать курсы и лечение у трихолога
Делала комплекс 7/1 Интегри, это что-то! Невероятные волосы, каких у меня никогда не было! Я просто очарована этой процедурой и буду повторять ее по необходимости. И комплименты стали делать, вот
Истинно профессиональный подход к проблеме: первичный осмотр у трихолога, анализы, диагноз, лечение. Все анализы можно сдать в клинике в Москве. Никаких лишних продаж препаратов и средств. Удивительно приятная и доброжелательна
Сделала пару процедур у врача трихолога для укрепления волос и маску. Очень понравилось и результат, что важно, виден сразу!
Спасибо за реальную помощь трихологу Дарье Сергеевне в борьбе за мои волосы, которые после зимы превратились в солому. Еще немного и они будут сиять, как прежде, по крайней мере я
В клинике я прошла курс "Плазмолифтинг кожи головы". В клинике хорошее, современное оборудование. Мне понравилось, как здесь относятся к пациентам. Все очень понятно объясняют, отношение вежливое, в общем, персонал работает,
Благодарю за помощь врачей трихологов центра, вовремя нашли проблему, теперь мои волосы будут в порядке. Это особенно важно, когда тебе за 50.
Всем доброго времени суток! Когда понял что моя шевелюра начала редеть в области макушки, начал искать в интернете информацию о том как с этим бороться. Когда понял что самостоятельно с
Хочу поблагодарить за внимательное отношение и высокий профессионализм. У меня после курса лечения был достигнут хороший результат, прекратилось выпадение волос, улучшилось их качество и стали отрастать новые. Не пожалела, что
Отличный сайт! Можно увидеть насущные темы о здоровье и ценах на прием трихолога
Здравствуйте! Еще не была у вас на приеме! Записалась на вторник к трихологу- но вас очень хвалят. Буду ждать и сразу расскажу свои впечатления!
Здравствуйте, хочу сказать спасибо за профессионализм и внимание к пациентам! До Вас ходила уже к трихологам, диагноз не поставили зато сказали купить кучу банок. Купила ,кучу денег отдала и толку
Спасибо вам за сайт, очень полезный ресурс по трихологии, мне ВСЁ-ВСЁ-ВСЁ здесь очень нравится!
У меня выпадали волосы пришла в клинику на консультацию, меня встретили добродушно, чай. кофе. Доктор пригласила меня в кабинет, консультация длилась как мне и сказали по телефону 1,5 часа. Хочу
Читайте также:

