Лечение гиперпигментации голени при венозной недостаточности
Обновлено: 28.04.2024
Потемнение или покраснение кожных покровов конечностей при варикозе говорит о патологических изменениях в тканях, возникших из-за недостаточного кровоснабжения и атрофии тканей.
Чрезмерные физические нагрузки на ноги, лишний вес, «сидячая» работа и беременность могут спровоцировать активное развитие варикозной болезни, вследствие чего сосуды воспаляются, вены приобретают неэстетический вид, а кожа становится сухой, жесткой, с небольшими участками синего или бордового цвета. Лечить такую форму варикоза достаточно сложно, поэтому не стоит затягивать посещение к врачу.
Причины потемнения кожных покровов при варикозе
Часто больные варикозом замечают на тканях нижних конечностей нехарактерные потемнения, связанные с прогрессированием болезни. Сначала они не доставляют особых проблем, однако с развитием варикоза до более серьезных стадий, пациент может начать испытывать зуд, жжение и усиливающуюся отечность. Итогом такой пигментации, как правило, становится трофическая язва.
Гиперпигментация кожных покровов – это результат распада и накопления гемосидерина, который содержится в эритроцитах. Неправильная циркуляции и застой крови в венах провоцируют истончение стенки сосудов, через которые кровяные тельца попадают в подкожные ткани. Подобные изменения происходят при варикозе на последних стадиях и говорят о патологическом течении болезни.
Потемнение кожи при варикозе на более поздней стадии течения болезни приобретает синий оттенок из-за недостатка питания тканей кислородом. Разрастание пятен и багрово-синий цвет говорит о переходе варикоза в хроническую стадию. На данном этапе эффективность проявлять может только комплексная терапия, которая будет направлена на избавление самой причины заболевания и его последствий. Возвратить коже ног первоначальный вид возможно только после избавления от варикоза и восстановления микроциркуляции крови.
Диагностика и лечение гиперпигментации при варикозе
Диагностировать потемнения, которые возникли в следствие варикоза, может только квалифицированный врач-флеболог. Помимо изменения цвета тканей подобный диагноз сопровождается целым комплексом симптомов:
- Тяжесть и отечность конечностей;
- Боль в области пигментных пятен;
- Ночные судороги;
- Шелушение, зуд и жжение кожных покровов;
- Появление трофических язв и мокнущих экзем.
Как правило, потемнения возникают уже на 4 стадии варикоза и являются предвестниками таких осложнений, как трофические язвы. Лечение подобного симптома требует немало времени и сил. Наиболее распространенным направлением терапии считаются малоинвазивные методы, которые позволяют устранить причину заболевания при минимальном вмешательстве и травматичности тканей. При варикозе со сложной симптоматикой может потребоваться хирургическая операция с длительным периодом восстановления.
Постоянные нарушения венозного оттока, проблемы с циркуляцией крови в ногах приводят к возникновению синдрома ХВН - хронической венозной недостаточности. Около 10-15% взрослого населения страдает этим недугом. Этот синдром – спутник варикозной болезни вен.
ХВН – причины хронической венозной недостаточности
ХВН – это симптомокомплекс, при котором есть проблемы с просветом вен. Обычно сосуды имеют нормальный просвет. При нарушениях пропускная способность вен значительно уменьшается. Перегрузки венозной системы приводят к нарушению возврата крови, что проявляется появлением симптомов хронической венозной недостаточности.
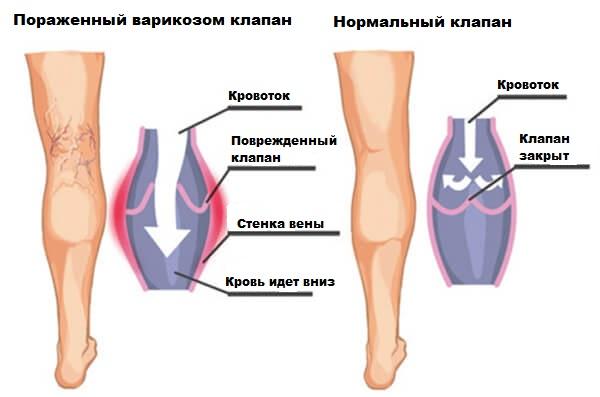
Нарушение возврата венозной крови приводит к появлению симптомов ХВН
Опасна ли ХВН? Википедия утверждает, что ХВН активно развивается и прогрессирует у женщин 30-50 лет, особенно имеющих наследственную предрасположенность. Зачастую симптомы ХВН проявляются в период беременности – когда масса тела значительно увеличивается.
Среди факторов, приводящих к ХВН, называют слабую физическую активность.
Появление ХВН провоцируют:
- проездки в транспорте без смены положении;
- долгое статическое положение на рабочем месте;
- избыток веса;
- склонность запорам;
- пребывание на жаре в течение долгого времени;
- натуживание при поднятии тяжестей.
Кроме того, ХВН может возникнуть при систематических занятиях спортом и приеме гормональных контрацептивов, часто возникает ХВН при беременности.
ХВН - симптомы
ХВН может долго не проявляться, но проявившиеся симптомы существенно влияют на качество жизни больного. Первые симптомы – это чувство тяжести в ногах, очень часто появляются отеки голени, стопы. Далее – распирающие боли. Икроножные мышцы по ночам может сводить судорога, больной испытывает ощущение жара в нижних конечностях.
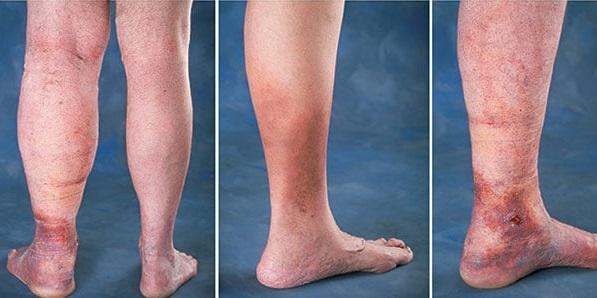
Запущенные формы венозной недостаточности - трофическая экзема и язва
Сквозь кожу начинают просвечиваться сосудистые «звездочки» и вены, которые при варикозе становятся значительно видны в форме сплетений, похожих гроздья винограда. Кожа становится более сухой, покрывается коричневыми «островками», разрастающимися по мере развития болезни. В конце концов, в их центре формируется трофическая язва.
ХВН - стадии хронической венозной недостаточности
Заболевание имеет несколько стадий:
- сначала изменяется венозная стенка;
- перестают функционировать клапаны;
- возникает извращенный кровоток, приводящий к венозной гипертензии;
- появляется варикозное расширение вен;
- изменяется пигментация кожи;
- может появиться варикозная экзема;
- на этой стадии часто развивается тромбоз, поражающий глубокие вены;
- среди осложнений – тромбофлебит, тромбоэмболия легочной артерии.
Стенки вен становятся более проницаемыми, в кровь попадает лимфа, нарушается трофика и возникает воспаление (10-15% случаев). Последней стадией ХВН является венозная трофическая язва (4% случаев)
ХВН - Диагностика
Обычно к флебологу больные обращаются, когда явные признаки ХВН видны невооруженным глазом, и диагноз поставить легко. Специализированные клиники для диагностики ХВН применяют ультразвуковые методы:
- изучается состояние сосудов;
- оценивается, как по ним идет кровоток;
- рассматриваются нарушения в работе венозных клапанов.
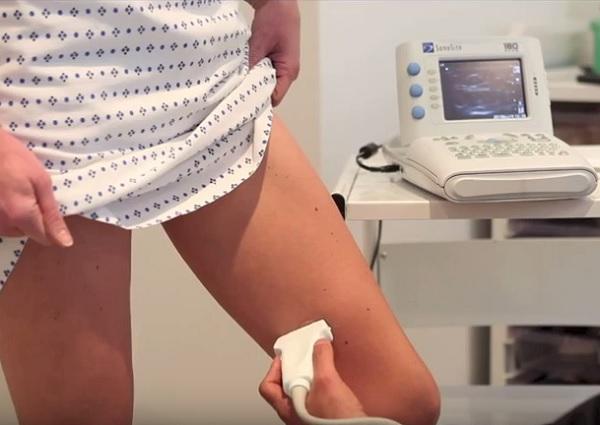
УЗДС дает полную картину причин ХВН
При УЗДС-обследовании врач получает трехмерное изображение сосуда, достоверную информацию о его функционировании, и может поставить объективный диагноз.
ХВН при беременности
У беременных хроническая венозная недостаточность нижних конечностей весьма распространена. Обычно она проявляется в форме:
- расширения вен небольшого калибра, расположенных под кожей;
- изменений подкожных вен, сопровождающихся отеками;
- расширения вен промежности;
- флебопатии – развитии симптомов ХВН при отсутствии явных изменений.
Беременным назначают терапевтические средства, направленные на улучшение флебогемодинамики.
ХВН – осложнения хронической венозной недостаточности
У многих больных распространено мнение, что ХВН не слишком опасна, что это всего лишь косметика. На самом деле нарушения в венозном кровотоке ног провоцируют образование тромбов. Поэтому ХВН имеет два основных осложнения: тромбоз и тромбофлебит. При первом заболевании страдают глубокие вены:
- пораженный участок приобретает синеватый оттенок,
- ткани отекают,
- движения сопровождаются болью.
При тромбофлебите тромбы образуются в поверхностных венах. При этом
- кожа краснеет;
- под кожей образуются болезненные уплотнения
- при ходьбе больном испытывает резкую боль в ногах.
Оторвавшийся тромб способен закупорить крупный сосуд и стать причиной смерти. Острые проявления этих болезней лечатся только в хирургическом стационаре. Можете убедиться в опасности ХВН – фото, результаты есть на сайтах в Интернете.
Хроническая венозная недостаточность – лечение в Москве
На ранних стадиях болезни можно сделать многое при лечении симптомов ХВН. Лечение консервативное заключается в следующих мероприятиях:
- назначается компрессионное воздействие, в частности, компрессионный трикотаж и пневмомассаж;
- корректируется диета, так как зачастую ХВН является следствием набора избыточного веса;
ХВН – лечение медикаментозное
Если надо убрать ХВН, лечение (Москва предлагает множество препаратов) основано на следующих пунктах:
- особое внимание уделяется спорту, в частности, плаванию;
- назначаются укрепляющие препараты - венотоники, гели и мази.
У вас ХВН? Лечение ХВН без операции реально! Надо только найти доктора, который объяснит все правильно и доступно.
ХВН. Как лечить болезнь кремами?
Лечение всевозможными мазями очень распространено на бытовом уровне. Многие больные на этом и останавливают лечение. Большинство мазей лишь временно снимают отечность и болевые ощущения. ХВН – чем лечить? Этот вопрос задают все пациенты. Такие популярные средства, как гепариновая мазь, венорутон, венитан, гепатромбин хорошо справляются с внешними проявлениями ХВН на ранней стадии, однако его причину устранить не могут. Для эффективного лечения, которое даст долговременный результат, посещение флеболога или сосудистого хирурга обязательно.
ХВН - как вылечить без последствий?
Сделать это можно даже в сложных случаях, лечение ХВН в Москве можно провести на высоком уровне. Правда, тогда для восстановления кровотока в венах понадобится операция. А вот на ранних стадиях достаточно консервативного лечения ХВН без операции. В частности, применяется эластическая компрессия. Для этого используются специальный медицинский трикотаж в виде чулок, гольф, колготок (консервативное лечение).
При лечении ХВН очень важно не терять времени на применение различных мазей, дающих локальный и кратковременный эффект, а обратиться за помощью к квалифицированному специалисту.
ХВН – лечение в домашних условиях
Не страшитесь, если у Вас диагностирована ХВН. Лечение народными средствами облегчит ситуацию. Например, помогут венотонизирующие препараты. Они укрепляют стенки сосудов, стимулируют микроциркуляцию, быстро снимают ощущение усталости ног, отечность. Также пациенты проходят курс лечения разжижающими кровь препаратами.
Надо облегчить боль при ХВН? Лечение народными методами:
- Яблочный уксус. Дважды в день на 30 мин. накладывают на ноги марлю, пропитанную уксусом, в течение 30 минут. Ноги держат повыше. Отзывы о средстве противоречивы, но большинство отмечает положительный слабый эффект.
- Стручковый перец. В стакане горячей воды разводят чайную ложку порошка перца и пьют три раза в день. Средство останавливает боль в ногах и улучшает кровоток. Но так просто не проходит ХВН, лечение, результаты все равно не такие, как при лечении у профессионального врача флеболога.
Профилактика хронической венозной недостаточности
Если ежедневно выполнять несложные мероприятия, то риск развития ХВН снижается в разы. Если же даже обнаружат ХВН, лечение не станет таким серьезным, особенно на ранних стадиях.
- Следует вести здоровый образ жизни, заниматься спортом.
- Соблюдать диету.
- Носить удобную обувь, использовать ортопедические стельки.
- Использовать эластическую компрессию.
Если первые признаки ХВН все же появились, откладывать визит к флебологу нельзя. Он диагностирует степень ХВН. Любое затягивание времени чревато осложнениями. Некоторые из них приводят к летальному исходу. Если заболевание все же развилось до сложной стадии, отчаиваться не стоит. Даже сложные случаи излечимы методами современной эндоваскулярной хирургии, убедитесь на фото на сайте нашей клиники.
Часто задаваемые вопросы наших пациентов в интернете
У меня постоянно отёчные ноги, как восстановить кровообращение в ногах? Спрашивает Мария из Архангельска :
Уважаемая Мария! Чтобы восстановить кровообращение в ногах, сначала необходимо выяснить причину отёчности. Как правило, с современных позиций, начать нужно с ультразвукового дуплексного сканирования вен и консультации флеболога.
Как определить тромбы в ногах? Интересуется Оксана из Владимира :
Уважаемая Оксана! Если у Вас возникли малейшие подозрения на тромбоз, необходимо срочно обратиться за медицинской помощью. Хорошая диагностика начинается и всегда включает ультразвуковое исследование сосудов. Эта методика позволяет достаточно точно определить не только тромбы в ногах, но и причину их возникновения. Однако метод имеет выраженную оператор зависимость, и лучше доверяться профессионалам своего дела.
Как понять, что есть тромбы в венах? Интересуется Максим из Екатеринбурга :
Уважаемый Максим! Достоверно понять, что есть тромбы в венах, или исключить данную ситуацию может только специалист. Предположить тромбоз можно по следующим признакам:
- Отёк конечности.
- Боль и (или) покраснение.
- Ощущение тяжести и распирания в конечности.
- Тромбоз в венах уже был ранее диагностирован, так как тромбы в венах часто рецидивируют.
Как проверить вены на наличие тромбов на ногах? Спрашивает Валентина из Смоленска :
Уважаемая Валентина! Проверить вены на наличие тромбов на ногах можно при помощи ультразвукового дуплексного или триплексного сканирования вен нижних конечностей на приёме у флеболога.
Чем лечить хроническую венозную недостаточность в домашних условиях? Спрашивает Зинаида из Тамбова :
Уважаемая Зинаида! Лечить хроническую венозную недостаточность в домашних условиях нужно только после хорошей консультации специалиста, который проведёт диагностику и даст рекомендации. В противном случае, вы имеете хорошие шансы получить осложнения заболевания. Попадая на сайты, где красочно расписано, как и чем лечиться в домашних условиях, помните, чаще всего профессиональные врачи к таким рекомендациям не имеют ни малейшего отношения.
Как бороться с симптомами хронической венозной недостаточности? Спрашивает Нелли из Уфы :
Уважаемая Нелли! Начинать бороться с симптомами хронической венозной недостаточности на ногах лучше до появления этих симптомов, то есть с профилактики: регулярная физиологическая нагрузка, сбалансированное питание, использование компрессионного трикотажа при чрезмерных нагрузках, авиаперелётах. При появлении признаков ХВН: отёчность, тяжесть, варикозные вены необходимо проконсультироваться у хорошего специалиста. Только так Вы можете рассчитывать на успех.
P.S. Лечить симптомы ХВН в домашних условиях по интернету я Вам не советую.
Как снять боль при хронической венозной недостаточности в домашних условиях быстро? Спрашивает Александра из Тюмени :
Уважаемая Александра! Появление боли при варикозе вен, чаще всего, это симптом развившегося осложнения, варикотромбофлебита или тромбоза глубоких вен. Если появилась боль при варикозе вен, купировать её в домашних условиях крайне опасное мероприятие. Необходимо быстро обратиться за медпомощью, возможно вызвать бригаду скорой помощи. Снять же боль быстро можно при помощи любого НПВС, например, кетопрофен или мелоксикам (мовалис). Но это, исключительно, временная мера.
Начался варикоз, что делать? Спрашивает Мария из Нижнего Новгорода :
Уважаемая Мария! Если у Вас начался варикоз, появились выраженные признаки варикозной болезни, необходимо обратиться к профессионалам. Наиболее грамотную диагностику и последующее лечение Вам могут предоставить специализированные центры по лечению венозной патологии. После исследования, специалист центра Вам подробно объяснит, что и как делать.
Какая есть хорошая профилактика варикоза вен на ногах? Интересуется Надежда из Оренбурга :
Уважаемая Надежда! Профилактика варикоза вен на ногах включает следующие аспекты:
- Наиболее приближенная к физиологической нагрузка на нижние конечности, задействование икроножных мышц, уменьшение времени статической нагрузки.
- Полноценное, сбалансированное питание.
- При длительной статике, авиаперелётах - ношение компрессионного трикотажа I-II класса компрессии.
Какое современное лечение варикозного расширения вен нижних конечностей? Интересуется Марина из Альметьевска :
Уважаемая Марина! Современное лечение варикозного расширения вен нижних конечностей подразумевает использование инновационных технологий. Хорошие клиники и центры флебологии используют только новые методики.
Потемнение кожных покровов (гиперпигментация) нижних конечностей при варикозной болезни обусловлено накоплением в коже пигмента гемосидерина. Последний является продуктом распада гемоглобина, содержащегося в эритроцитах. Процесс гиперпигментации тесно связан с хроническим венозным застоем в связи с нарушением оттока по варикозно расширенным венам. Изменение цвета кожи происходит на поздних стадиях варикозной болезни, что говорит о длительности патологического процесса. Первоначально чаще бывает покраснение, вызванное воспалением. По мере того как кровь продолжает скапливаться под кожей, распад красных кровяных телец приводит к тому, что повреждение кожи прогрессирует и кожа приобретает коричневый или красновато-коричневый цвет.
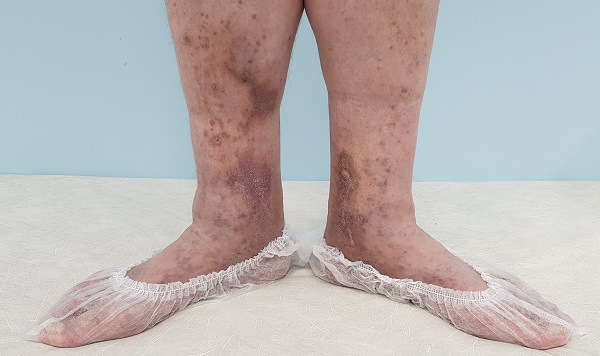
Так выглядит потемнение кожи при варикозной болезни (гиперпигментация)
Что вызывает потемнение кожных покровов?
Наиболее частыми причинами потемнения кожных покровов являются патологии вен, и самой частой, варикозная болезнь. Потемнение кожи происходит в течение последовательных стадий, начинающихся с появлением венозного рефлюкса в варикозно расширенных венах. С течением времени в патологический процесс включаются всё новые вены, что приводит к прогрессированию пигментации (потемнению кожи).
Как узнать, есть ли у меня потемнение кожных покровов, связанное с варикозным расширением вен?
Патологическое повышение венозного давления в ногах из-за варикозно расширенных вен приводит к разрушению части клеток крови и накоплению пигмента в коже. Изменение цвета кожных покровов сначала заметно в районе щиколоток или нижней трети голени.
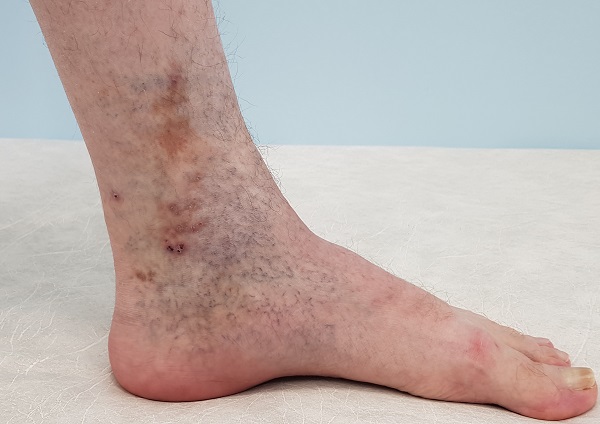
Пигментация кожи (потемнение кожных покровов)
Пигментация кожи (потемнение кожных покровов), без должного лечения прогрессирует, цвет изменяется с красноватого на желто-коричневый или красновато-коричневый. Далее кожа может стать болезненной, твердой и похожей на рубец по консистенции и текстуре. Данные изменения свидетельствуют о переходе трофических изменений в следующую стадию, липодерматосклероза. А следующей стадией трофических нарушений будет венозная трофическая язва. Данные метаморфозы могут занять как годы, так и несколько месяцев. Узнать с какими процессами связана гиперпигментация (потемнение) кожи достаточно просто. Достаточно посетить врача-флеболога и выполнить дуплексное ультразвуковое исследование венозных сосудов нижних конечностей.
Можно ли остановить процесс потемнения кожных покровов?
Остановить пигментацию кожи можно и главное, не дать трофическим нарушениям перейти в ещё более тяжёлую стадию. Этого можно достигнуть современным лечением варикозной болезни. И чем более своевременным будет такое лечение, тем с меньшим количеством трофических нарушений придётся разбираться. Опытные специалисты в хорошем городском центре флебологии помогут не только вылечить потемнение кожи, но и избежать развития дальнейших осложнений.
Результат лечения потемнения кожных покровов нижних конечностей в нашем центре
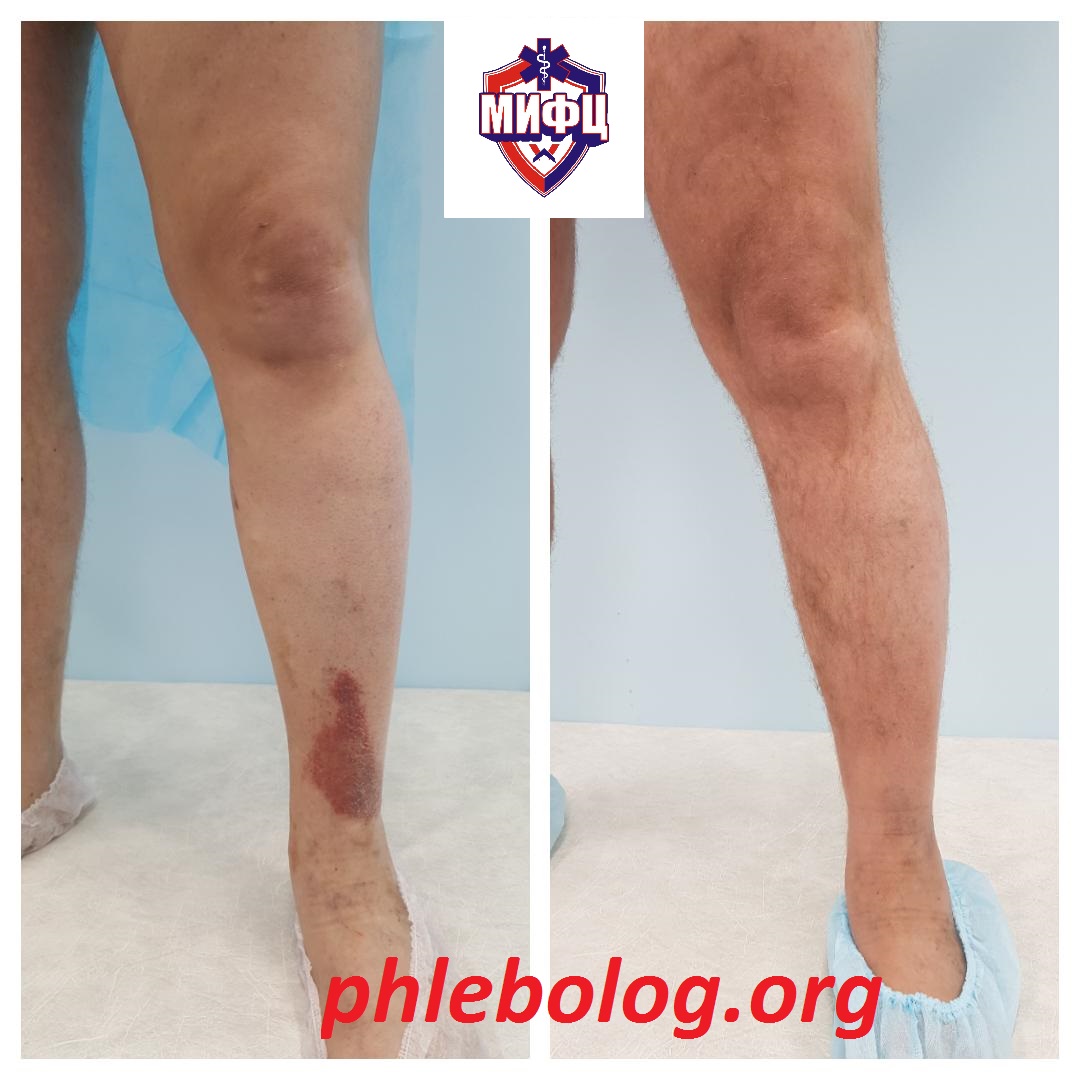
Результат лечения потемнения кожных покровов лазером через 3 месяца
Часто задаваемые вопросы о потемнении кожи на ногах
Может ли быть потемнение кожных покровов связано с варикозом ног?
Да, наиболее частой причиной потемнения (гиперпигментации) кожных покровов является варикозная болезнь. Данные изменения происходят вследствие накопления гемосидерина (продукт распада гемаглобина) в коже и подкожно-жировой клетчатке.
Почему происходит потемнение кожных покровов при варикозной болезни?
Потемнение кожных покровов при варикозной болезни происходит вследствие длительного застоя венозной крови в дистальных отделах нижних конечностей. Одним из результатов данного застоя будет хроническое воспаление с пропотеванием за пределы венозных сосудов эритроцитов. В последствии имеющийся в составе этих клеток гемоглобин и обеспечит локальную пигментацию кожи.
Потемнение кожных покровов, как с этим бороться?
Эффективно бороться с потемнение кожных покровов при варикозной болезни можно при помощи своевременного лечения самой варикозной болезни.
Как избежать появления потемнения кожных покровов?
Избежать гиперпигментации (потемнения кожных покровов) можно при помощи эффективного лечения и профилактики варикозной болезни. Периодические визиты к флебологу с дуплексным ультразвуковым сканированием венозного русла будут лучшим способом избежать возможного потемнения кожных покровов.
Как лечить потемнение кожных покровов при варикозной болезни?
В каждом конкретном случае лечение варикозной болезни с гиперпигментацией (потемнением) кожных покровов будет индивидуальным по выбору методик и длительности лечебного процесса. Вам нужно найти хорошего специалиста по лечению патологии вен и следовать его рекомендациям.
Для цитирования: Климова Е.А. Хроническая венозная недостаточность и методы ее лечения. РМЖ. 2009;12:828.
Хроническая венозная недостаточность (ХВН) нижних конечностей – синдром, характеризующийся нарушениями венозного оттока, который приводят к дезорганизации регионарной системы микроциркуляции. ХВН – распространенное заболевание, регистрирующееся у 10–15% взрослого населения. Это синдром развивающийся при полиэтиологичном заболевании – варикозной болезни вен нижних конечностей. Так, группой ведущих российских флебологов было разработано емкое определение: «Варикозная болезнь вен нижних конечностей – поли¬этиологическое заболевание, в генезе которого имеют значение наследственность, ожирение, нарушения гормонального статуса, особенности образа жизни, а также беременность. Заболевание проявляется варикозной трансформацией подкожных вен с развитием синдрома ХВН» [1,2]. Забо¬левание характеризуется высокой распространенностью. Так, в США и странах Западной Евро¬пы около 25% населения страдает различными формами варикозной болезни [1].
Этиология
Тем не менее этиология ХВН в настоящее время еще является обсуждаемым вопросом. Современные исследования функций эндотелия указывают на главенствующую роль венул при этом патологическом синдроме. В нижних конечностях площадь поверхности венул, контактирующая с кровью, больше, чем во всех остальных венозных сосудах вместе взятых. Эндотелиальные клетки благодаря их расположению на границе между кровью и другими тканями ответственны за поддержание сосудистого гомеостаза. Они регулируют прохождение содержимого плазмы и лейкоцитов из кровяного русла в интерстиций. Эти свойства эндотелия связывают с наличием специфических молекул – мембранных рецепторов, молекул адгезии, внутриклеточных ферментов и особой конфигурацией цитоскелета. Также клетки эндотелия синтезируют различные вещества, регулирующие функции тромбоцитов – фактор, активирующий тромбоциты, простагландины; лейкоцитов – интерлейкин–1, интерлейкин–8, гранулоцитарно–макрофагальный колониестимулирующий фактор; гладкомышечных клеток – эндотелин, факторы роста. Воспалительные или другие патологические процессы во внутренней стенке венул активируют эндотелиальные клетки. Активированный эндотелий выделяет медиаторы воспаления, что ведет к притоку, адгезии и активации полиморфно–ядерных нейтрофилов и тромбоцитов. Если этот процесс становится хроническим, к поверхности эндотелия прикрепляются Т–лимфоциты и моноциты, которые высвобождают высокореактогенные радикалы, приводя в итоге к разрушению эндотелиального барьера венул. Контакт, возникающий между факторами свертывания плазмы и тканевым фактором, находящимся во внесосудистом пространстве, и особенно на перицитах расположенных рядом капилляров, может запускать внутрисосудистую коагуляцию [3].
До недавнего времени в отечественной литературе можно было найти различные формы классификации варикозной болезни вен нижних конечностей и ХВН. В 2000 г. на совещании экспертов были приняты «Стандарты диагностики и лечения варикозной болезни нижних конечностей». Исходя из этих cтандартов в нашей стране на сегодняшний день действует классификация, представленная в таблице 1 [1].
Патогенез
Ведущее место в патогенезе ХВН занимает «клапанная» теория. Клапанная недостаточность различных отделов венозного русла нижних конечностей приводит к появлению патологического, ретроградного потока крови, который и является основным фактором повреждения микроциркуляторного русла, что было доказано с помощью рентгеноконтрастной флебографии, а затем и с привлечением неинвазивных ультразвуковых методов. Косвенным подтверждением «клапанной» теории ХВН явились результаты известных эпидемиологических исследований, проведенных в Германии и Швейцарии, на основании которых был сделан вывод о первоочередной необходимости коррекции клапанной недостаточности венозного русла с помощью эластической компрессии или хирургическим путем. Однако оставался вопрос о причине развития самой клапанной недостаточности как пускового механизма развития ХВН. Так, было обнаружено большое число пациентов с характерными для ХВН жалобами при отсутствии патологии клапанов. При этом использование различных вариантов плетизмографии фиксировало различной степени выраженности нарушение тонуса венозной стенки. Благодаря этому была выдвинута гипотеза о том, что ХВН является не болезнью клапанов, а патологией стенки вены.
В настоящее время доказано, что при наличии различных факторов риска и под действием гравитации в венозном колене капилляра увеличивается давление, снижающее артериоловенулярный градиент, необходимый для нормальной перфузии микроциркуляторного русла. Следствием становится сначала периодическая, а затем и постоянная гипоксия тканей.
К важнейшим факторам риска развития ХВН относятся:
1) Беременность и роды.
2) Наследственность.
3) Избыточная масса тела.
4) Хронические запоры.
5) Гормональная контрацепция.
6) Систематические занятия спортом.
Кроме того, постоянное изменение положения тела и неравномерная нагрузка на различные отделы венозного русла нижних конечностей запускает еще один малоизученный механизм, получивший название механотрансдукции, или силы сдвига. Это означает, что под воздействием постоянно меняющегося по силе и направлению давления происходит постепенное расшатывание соединительно–тканного каркаса стенки венул. Нарушение нормальных межклеточных взаимоотношений эндотелия венозных капилляров приводит к активизации генов, кодирующих синтез различных молекул адгезии.
Основными симптомами, возникающими при ХВН, являются: тяжесть в ногах, боли в икроножных мышцах, что вызвано снижением венозного тонуса и гипоксемией; судороги, отечность нижних конечностей к вечеру, что вызвано перегрузкой лимфатической системы, повышенной проницаемостью капилляров и воспалительными реакциями; постоянный кожный зуд. Чаще данные симптомы комбинируются [4].
Лечение
Общепринятыми методами лечения ХВН являются фармакотерапия, компрессионная терапия и хирургические методы лечения. Механический способ терапии, который эффективен только во время его применения, не влияет на значительно повышенную проницаемость эндотелия венул. Такой эффект может достигаться только с помощью фармакотерапии, при использовании препарата, который связывается с эндотелием венул и обладает способностью подавлять или предотвращать воспаление, приводя к снижению проницаемости мелких сосудов и как следствие к уменьшению отеков.
Компрессионная терапия позволяет улучшить деятельность мышечно–ве¬нозной помпы голени, уменьшить отеки и купировать тя¬жесть и распирающие боли в ногах. Наибольшее удобство для пациента и оптимальное физиологическое распределение давления достигается с помощью специального лечебного трикотажа [2].
Хирургическое лечение: начальная форма варикозной болезни (телеангиэктазии и ретикулярный варикоз) является только косметической проблемой, и все ее внешние проявления вполне можно устранить с помощью современных методик, таких как склеротерапия. Основной целью хирургического лечения является устранение механизма болезни, а именно – патологических вено–венозных сбросов. Это достигается путем пересечения и перевязки недостаточных перфорантных вен, сафено–феморального и сафено–поплитеального соустий. С развитием современных малоинвазивных технологий старые представления о венэктомии как об объемной и травматичной операции ушли в прошлое [1].
Медикаментозное лечение
Среди основных средств, используемых на всех стадиях заболевания, наиболее широкое распространение получили венотоники, или флебопротекторы. Это разнообразные фармакологические препараты, которые объединяет общее свойство – стабилизация структурных компонентов венозной стенки и повышение ее тонуса. Из основных венотоников лучше всего изучены g–бензопироны – флавоноиды, препараты на основе микронизированного диосмина. При тяжелых формах ХВН, сопровождающихся нарушением системы гемостаза с развитием синдромов гипервязкости и гиперкоагуляции, приводящих к тромбозу, в качестве средства базисной терапии применяют антикоагулянты. Среди антикоагулянтов наиболее удобен в применении низкомолекулярный гепарин, который вызывает меньшую частоту геморрагических осложнений, редкие тромбоцитопении, обладает более продолжительным действием и отсутствием необходимости частого лабораторного контроля по сравнению с нефракционированным гепарином. В дальнейшем используют непрямые оральные антикоагулянты, представленные производными кумарина и фенидина, их доза индивидуально подбирается в зависимости от величины международного нормализованного отношения. Для целенаправленного улучшения гемореологии и микроциркуляции применяют тромбоцитарные дезагреганты. Наиболее часто используют низкомолекулярные декстраны, дипиридамол и пентоксифиллин. В последние годы изучается возможность применения клопидогрела, что по всей видимости является более целесообразным.
Также для лечения ХВН используются вспомогательные, симптоматические средства. Например, антибактериальные и противогрибковые средства – при инфицированных венозных трофических язвах или в случае развития рожистого воспаления. Антигистаминные препараты назначают при лечении таких частых осложнений ХВН, как венозная экзема и дерматит. В случаях выраженного отечного синдрома целесообразно использовать калийсберегающие диуретики. НПВП примененяются при выраженном болевом и судорожном синдромах, а также при асептическом воспалении кожных покровов голени – острый индуративный целлюлит. Также не стоит забывать о применении ацетилсалициловой кислоты (АСК), которая является, пожалуй, единственным представителем НПВП, активно использующимся во флебологической практике. Под влиянием АСК ослабляется агрегационный ответ тромбоцитов на различные тромбогенные стимулы. Кроме этого, АСК подавляет синтез витамин–К–зависимых факторов свертывания, стимулирует фибринолиз, подавляет липоксигеназный путь арахидонового метаболизма в тромбоцитах и лейкоцитах. Обычной дозировкой является 125 мг АСК в сутки. Кортикостероиды используют при наиболее тяжелых формах ХВН, сопровождающихся острым индуративным целлюлитом, венозной экземой, гемосидерозом, пластинчатым дерматитом и др. [5].
Топические лекарственные средства (мази и гели) занимают важное место в лечение ХВН и пользуются большой популярностью как у врачей, так и пациентов. Обусловлено это тем, что стоимость этих препаратов относительно низка, а использование их не связано с какими–либо трудностями. Мази и гели на основе веноактивных препаратов наряду с некоторым отвлекающим действием могут оказывать вено– и капилляропротективные эффекты. Примером наиболее качественного препарата, представленного на российском фармацевтическом рынке, является гель или крем Венитан для наружного применения. Действующее вещество Венитана эсцин – активный компонент экстракта плодов каштана, представляет собой смесь тритерпеновых сапонинов. Эсцин обладает противовоспалительным, ангиопротективным свойствами, улучшает микроциркуляцию, снижает проницаемость капилляров, препятствует активации лизосомальных ферментов, расщепляющих протеогликан, уменьшает «ломкость» капилляров и повышает тонус венозной стенки, что способствует уменьшению застоя в венозном русле и накоплению жидкости в тканях, тем самым препятствуя появлению отеков (рис. 1).
Наиболее благоприятный эффект применения этого препарата достигается при использовании Венитана на начальных стадиях развития хронической венозной недостаточности.
Следует особо отметить новую форму препарата – Венитан Форте, в состав которого помимо эсцина входит гепарин, данное сочетание действует не только на венозную стенку, но и на кровоток внутри сосуда. Также Венитан Фотрте содержит декспантенол и аллантоин, которые улучшают всасывание гепарина и эсцина через кожу, способствуют регенерации тканей и улучшению состояния кожи. Препарат применяется не только при начальной степени развития хронической венозной недостаточности, но и при выраженных симптомах венозной недостаточности (II, III ст.): отечности, чувстве тяжести, распирания и боли в ногах, для комплексного лечения варикоза и тромбофлебита поверхностных вен. Механизм действия препарата Венитан Форте представлен в таблице 2.
Врачу не стоит забывать о том, что лечение хронической венозной недостаточности – это комплексные мероприятия, направленные как на патогенетические механизмы развития заболевания, так и на различные этиологические факторы. Для успешного лечения необходимо рационально и сбалансированно использовать существующий арсенал лекарственных средств, компрессионный трикотаж и хирургические методы лечения.
Литература
1. Савельева В.С. Флебология. Руководство для врачей. М.: Медицина, 2001.
2. Кириенко А.И., Кошкина В.М., Богачева В.Ю. Амбулаторная ангиология. Руководство для врачей. М., 2001.
3. Becker C., Zijistra JA. Новые аспекты патогенеза хронической венозной недостаточности и направленности действия оксирутинов. Consilium–Medicum Том 3/N 11/2001.
4. Богачев В.Ю. Начальные формы хронической венозной недостаточности нижних конечностей: эпидемиология, патогенез, диагностика, лечение и профилактика. Consilium–Medicum Том 06/N 4/2004.
5. Богачев В.Ю. Хроническая венозная недостаточность нижних конечностей: современные принципы лечения. Consilium–Medicum. Том 05/N 5/2000.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Варикозный дерматит – это локальное воспалительное поражение кожи нижних конечностей, встречающееся у людей с хронической венозной недостаточностью. Дерматит при варикозе представлен зудящими экзематозными очагами на голенях в виде мокнущих бляшек, везикул, корочек. Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
МКБ-10
Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7–10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6–7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20–22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.

Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет. Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах. Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме. О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20–30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков. Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
2. Патоморфология варикозной экземы/ Иванов Е.И., Низамов Ф.Х., Речкалов А.А., Золотухина Е.В.// Медицинская наука и образование Урала. – 2017 – Т. 18, №4(92).
3. Сравнительная характеристика безоперационных методов лечения венозных трофических язв и варикозной экземы: Автореферат диссертации/ Иванов Е.И. – 2006.
4. Clinico-epidemiological study of stasis eczema/ Shankar SV et al.// Int J Res Med Sci. - 2017 Sep;5(9).
Читайте также:

