Мазь при микроскопии кожи
Обновлено: 29.04.2024
Заболевания кожи могут быть вызваны многими факторами, среди которых как инфекционные, так и механические. Серная мазь, являясь антисептиком, может оказывать противомикробное действие, возвращая коже здоровый вид и снимая воспаление.
Общие сведения
Мазь, в основе действия которой лежит сера, является средством широкого применения при различных заболеваниях дермы. Несложный состав делает мазь доступной разным слоям населения, потому как цены за банку начинаются всего от 28 рублей.
Препарат используется не только для снятия неприятной симптоматики, но и в качестве основного лекарственного средства, способного устранить причину заболевания. Основной компонент, которым является сера в чистом виде, больше известная как химический элемент, дополняют следующие вспомогательные вещества:
В аптеке встретить серную мазь можно, расфасованной в стеклянные банки с пластиковой крышкой или в алюминиевые тюбики.
Фармакология
Свое противомикробное и противопаразитарное действие мазь оказывает при контакте с кожей. Она взаимодействует с веществами органического происхождения, в результате чего образуются сульфиды и пентатионовая кислота. Они и делают серную мазь антисептиком природного происхождения.
Контактируя с кожей, компоненты серной мази не всасываются в кровь, а значит, не оказывают системного воздействия на организм: не дают нагрузку на печень, не нуждаются в фильтрации почками, не влияют на работу других внутренних органов.
Показания назначения серной мази
Благодаря своим антисептическим свойствам, серная мазь активно используется при различных дерматозах:
В связи с чем, с помощью одной только мази, при правильном ее применении, можно вылечить такие заболевания кожи, как:
Отдельно отмечается, что такое непростое и не поддающееся лечению заболевание как псориаз может быть купировано благодаря применению серной мази. Псориаз – это заболевание кожи, не связанное с паразитами или инфицированием грибками. Его относят к генетическим заболеваниям. В результате нарушения скорости деления клеток возникают наросты. Они наполнены мелкими капиллярами. При легком поражении которых, открывается кровотечение, трудно поддающееся остановке.
Серная мазь в этом случае снижает риск вторичного заражения ранок псориаза, что, в свою очередь, позволяет снизить частоту возникновения зуда. Не касаясь наростов с целью почесать, пациент не раздирает их до крови и не увеличивает раны. Таким образом, серная мазь помогает минимизировать распространение язв по телу.
Инструкция использования серной мази
Мазь в качестве лекарственного средства наносят тонким слоем на предварительно очищенную кожу. Если на поверхности останется вода, она не позволит активным компонентам средства контактировать с зараженной областью. Поэтому обязательно перед нанесением нужно просушить поверхность полотенцем или салфеткой.
Мазь используется только на коже, исключая слизистые оболочки. Нельзя серную мазь втирать в слезный мешок, наносить под нижнее или верхнее веко, смазывать ею слизисты оболочки носовых ходов, а также лечить стоматиты. При случайном попадании в глаза следует немедленно промыть их слабосоленым раствором чистой воды. Случайное проглатывание может быть показанием к незамедлительному промыванию желудка.
Серную мазь часто используют в качестве основного средства при лишаях. На пораженную область наносят умеренный слой, равномерно распределив мазь по всей области. Важно тщательно, не торопясь, втирать средство в верхние слои кожи. Процедуру повторяют дважды в день. Второе применение должно приходиться на вечер, непосредственно перед сном. Длительность лечения составляет до 10 дней.
Чесоточный клещ, вызывающий зудящее ощущение на коже, легко поддается лечению серной мазью. Сложность лечения заключается в том, чтобы обеспечить выполнение одного условия: на пораженных участках средство должно находиться постоянно. В связи с чем, ношение одежды может быть затруднено. На время лечения лучше оставаться дома, наносить после каждого похода в душ новый слой мази, втирая ее в очаги поражения. Второе обязательное условие – смена постельного белья после каждой ночи. Простыни и пододеяльники требуется стирать при высоких температурах, после чего обязательно проглаживать с обработкой паром.
При демодекозах серная мазь выступает вспомогательным компонентом комплексной терапии. Основным терапевтическим средством, как правило, выступает препарат для системного применения. Серная мазь в этом случае помогает избежать присоединения вторичной инфекции и снимает распространение пораженной области по телу.
Если прыщик на коже имеет гнойное тело – это говорит о том, что причиной его возникновения стала бактерия. Гной образуется в результате жизнедеятельности бактерий. Чтобы избавиться от угревой сыпи или прыщей с белым содержимым, можно воспользоваться серной мазью. Предварительно вскрывать элементы сыпи не нужно. Средство наносится тонким слоем на сухую, предварительно очищенную кожу.
Противопоказания
Основное противопоказание к использованию серной мази – индивидуальная непереносимость активного вещества. Если кожа резко реагирует аллергическими высыпаниями на контакт с серой, лечение мазью придется отменить и использовать другое средство.
Кроме того, при обширных поражениях тела грибковыми или бактериальными инфекциями, велик риск получить отравление серой – если больше 30% кожных покровов будут покрыты препаратом. В случае распространения чесотки по всему телу используют менее опасные спреи.
Если пациент ранее не имел опыта лечения серной мазью, рекомендуется сначала провести пробу на запястье, нанеся небольшое количество средства. При появлении покраснения или жжения от использования серной мази придется отказаться.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Для цитирования: Сирмайс Н.С., Цыкин А.А., Кузнецова Ю.К. Ксероз кожи. Решение проблемы наружными средствами. РМЖ. 2015;9:496.
Ксероз кожи – это состояние, при котором наблюдается чрезмерная сухость кожи вследствие изменения ее гидролипидной мантии. Она может приводить к возникновению трещин, зуда и даже, в некоторых случаях, – к присоединению кожных инфекций.
Ксероз обусловлен нарушением сало- и потоотделения, дефицитом аминокислот, содержащихся в роговом слое кожи, дегидратацией. Наиболее часто ксероз проявляется на коже стоп в связи с изначально небольшим количеством сальных желез, замедленным обменом клеток эпителия и выраженным нарушением защитных функций кожи.
Главной причиной сухости является недостаток влаги в роговом слое кожи, при длительно протекающем процессе появляются шелушение, ощущение стянутости, раздражение, микротрещины и зуд.
Сухость возникает вследствие недостаточного ухода, нарушения кровообращения, чему способствуют конституциональные особенности, ношение тесной одежды и колготок, узкой обуви, недостаточное поступление влаги, и за счет защелачивания кожи гигиеническими средствами и применения жестких абразивных средств. Проблема с сухостью чаще всего проявляется в период в связи с тем, что с наступлением холодов ноги постоянно находятся в контакте с более теплыми и грубыми шерстяными тканями и синтетикой, а это мешает достаточному проникновению воздуха; помимо этого сказывается сезонный авитаминоз. В то же время проблемы могут возникнуть и летом, что связано с длительным пребыванием на солнце, хождением босиком. При правильном и регулярном уходе достигается эстетически приятный внешний вид. Основные причины развития ксероза кожи и варианты их коррекции представлены в таблице 1.
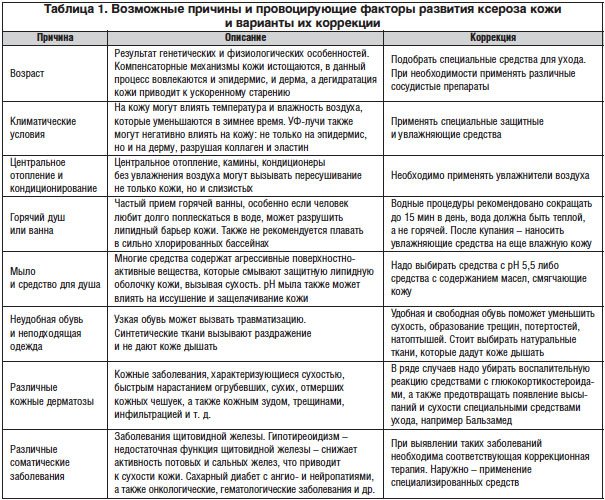
Основными патогенетическими механизмами повышения сухости кожи являются:
1) снижение барьерной функции несостоятельности липидов рогового слоя, нарушение их строения и расположения, которые вызывают дефекты в межклеточных липидных пластах, что приводит к увеличению трансэпидермальной потери влаги;
2) уменьшение способности к удержанию влаги недостатка гигроскопических веществ внутри корнеоцитов, так называемого натурального увлажняющего фактора (NMF), который состоит из свободных аминокислот и их производных, молочной кислоты, мочевины и других компонентов, создающих гидролипидную мантию кожи [5];
3) нарушение транспорта влаги из дермы в эпидермис и роговой слой.
Все это приводит к дегидратации эпидермиса и развитию клинической картины ксероза [1–3].
В группу хронических дерматозов, сопровождающихся сухостью, гиперкератозами и шелушением, входит большое количество заболеваний кожи. Это и такие распространенные болезни, как псориаз, экзема, атопический дерматит с лихенификацией, формы микозов, так и редкие нозологические формы — ихтиозы, кератодермии и др. Ксероз характерен также при возрастных изменениях или может быть вызван и сопутствующими соматическими патологиями — заболеваниями щитовидной железы, сахарным диабетом (СД), авитаминозом, нарушениями обмена веществ.
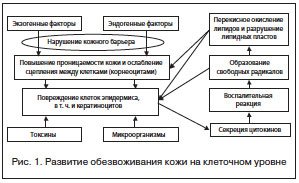
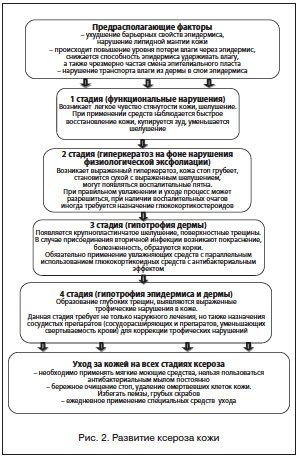
Процесс развития обезвоживания на клеточном уровне представлен на рисунке 1, а стадии клинических проявлений при развитии ксероза кожи с возможными методами коррекции — на рисунке 2. При этом надо отметить, что данные фазы прослеживаются для всех проявлений сухости кожи, как при хронических дерматозах, так и при соматических заболеваниях.
Ксероз кожи стоп при СД — один из провоцирующих факторов синдрома диабетической стопы. Статистические данные показывают, что появление признаков диабетической стопы связано со стадией декомпенсации у лиц, страдающих СД типа; проявляется у 90% больных [4]. Данное состояние возникает по причине ангио- и нейропатии стоп, разрушения нервов и сосудов, при этом ухудшается питание тканей, их защитная функция снижается, а это приводит к трофическим изменениям и тем самым повышает риск развития гангрены или образования язв даже при минимальных травмах. У таких пациентов появляются жалобы на неприятные ощущения в ногах, колющие и жгучие боли при нахождении ног в покое, в ночное время, а также на выраженную болезненность при ходьбе. Со временем заметно снижается чувствительность стоп, цвет кожи нижних конечностей меняется — становится бледным или с легкой коричневатой пигментацией, в это же время появляются сухость, шелушение кожи, трещины, микровезикулы с серозным содержимым, а также утолщение рогового слоя кожи стоп. Все это показывает, что ксероз кожи при СД как за счет общей дегидратации, так и вегетативной диабетической нейропатии с нарушением иннервации и регуляции потовых желез является не только косметической проблемой, но и одним из звеньев развития синдрома диабетической стопы.
Сухость кожи в той или иной степени встречается у 85% пациентов на приеме. Поэтому практикующие врачи сталкиваются с такими больными ежедневно, порой они составляют большую часть взрослого дерматологического приема. Достижения фармакологии, в частности комбинированные противовоспалительные средства с отшелушивающими компонентами, позволили существенно улучшить качество жизни больных, а их доступность и разнообразие в аптечных сетях позволяют делать выбор и экспериментировать с методами терапии. С течением времени возникли новые вопросы в лечении дерматозов, сопровождающихся гиперкератозами, а именно — длительность использования комбинированных и моностероидов, противорецидивная и профилактическая терапия, уход при гиперкератотических состояниях и шелушении, коррекция которых изначально затруднена по причине генетической «поломки» или вследствие сопутствующих заболеваний.
В настоящее время происходит переоценка значимости космецевтики в терапии и уходе за кожей больных с ксерозом, хроническими дерматозами, СД. Существует ряд современных линий медицинской косметики по уходу за кожей при гиперкератозах, которые хорошо зарекомендовали себя, широко доступны для повседневного применения и зачастую обладают выраженным смягчающим, отшелушивающим и увлажняющим действием. С базовыми лекарственными препаратами, чаще всего на основе топических стероидов, связаны большие ожидания в плане их антипролиферативного, разрешающего, противозудного, противовоспалительного, антибактериального и заживляющего действия. Но такие свойства с сохранением смягчения, увлажнения и отшелушивающего эффекта присущи и классическим дерматропным компонентам с метаболическим, гидратирующим и смягчающим действием: мочевине, различным кислотам, пантенолу, комплексам масел, алкалоидов и флавоноидов.
Для успешной борьбы с сухостью ног в первую очередь необходимо выяснить причину ее появления. Диагностика сухости кожи сходится к исключению грибковой инфекции, различных эндокринопатий, кожных заболеваний, к выявлению причин, вызвавших ксероз. Если причиной является заболевание, то необходимо сначала его вылечить или скорректировать состояние, а потом уже бороться с проявлениями. В некоторых случаях при выраженной воспалительной реакции требуется назначение глюкокортикостероидных или комбинированных кремов с параллельным применением средств ухода. Но порой применение увлажняющих средств, обладающих выраженной эффективностью при сухости различного генеза, высокими органолептическими свойствами, высоким профилем безопасности и хорошей переносимостью, приводит к необходимому результату. При этом клинически было доказано, что противовоспалительные препараты в комбинации со смягчающими средствами более эффективны, чем монотерапия глюкокортикостероидами. Таким образом, одной из основных задач при нарушении барьерной функции кожи является защита и увлажнение. Примерами средств, эффективно решающих данные задачи, являются бальзамы для ног Бальзамед и Бальзамед интенсив (Эспарма ГмбХ, Германия), которые рекомендуются для ежедневного ухода за сухой и чувствительной кожей стоп, склонной к покраснению, раздражению, образованию натертостей и мозолей, особенно у больных СД.
Бальзамы Бальзамед обеспечивают коже стоп достаточное увлажнение и питание, предотвращают образование натертостей и мозолей, появление шелушения, покраснения и раздражения на коже стоп. Бальзамы Бальзамед содержат сбалансированный состав жизненно важных витаминов, увлажняющих компонентов и смягчающих растительных масел.
В состав бальзамов Бальзамед и Бальзамед интенсив входят следующие компоненты:
Витамин A, который защищает от чрезмерного ороговения и повышает сопротивляемость кожи инфекциям, защищает ее от образования микротрещин, замедляет процесс старения, улучшает ее эластичность и общее состояние.
Витамин E (токоферола ацетат) — антиоксидант, связывает свободные радикалы, защищает клетки кожи от метаболических повреждений, вызванных нарушением обмена веществ, а также от внешних воздействий окружающей среды, способствует уменьшению кожного зуда.
Витамин F повышает эластичность кожи, регулирует содержание влаги, способствует быстрому заживлению микротрещин.
Провитамин B5 (пантенол) ускоряет заживление мелких ран, поддерживает водный баланс и сопротивляемость кожи внешним воздействиям окружающей среды, стимулирует регенерацию кожи, слизистых оболочек, нормализует клеточный метаболизм, ускоряет митоз и увеличивает прочность коллагеновых волокон, оказывает регенерирующее и противовоспалительное действие.
Молочная кислота способствует отшелушиванию и увлажнению, более быстрому обновлению клеток.
Мочевина увеличивает поглощение воды ороговевшими участками кожи, способствует активному увлажнению сухой кожи и повышает ее проницаемость для витаминов, а также защищает от внешних воздействий окружающей среды; легко проникает в глубокие слои эпидермиса и служит проводником для других активных компонентов; обладает кератолитическим, ранозаживляющим и бактериостатическим действием.
Масла авокадо и жожоба содержат витамины, А, В, D, Е и К, смягчают, увлажняют и питают кожу, обладают защитным действием, восстанавливают эластичность кожи, предупреждают ее преждевременное старение.
Стеарат цинка, входящий в состав Бальзамед интенсив, стабилизирует кожу стоп, способствует заживлению.
Таким образом, компоненты, входящие в состав бальзамов Бальзамед и Бальзамед интенсив, обладают выраженным противовоспалительным, противозудным, отшелушивающим и антимикробным действием, способствуют восстановлению пораженных кожных покровов, повышают регенеративные и барьерные функции кожи, предотвращают ощущение сухости и раздражения, снимают зуд, способствуют увлажнению и восстановлению пораженных участков эпидермиса. Данные препараты могут применяться как в комплексной терапии с противовоспалительными глюкокортикостероидными препаратами, так и самостоятельно, как средство ежедневного ухода за кожей.
Для того чтобы добиться максимального положительного результата, рекомендуется ежедневное нанесение бальзама для ног на влажную кожу стоп, особенно на участки, подвергающиеся давлению и трению, втирая легкими массирующими движениями.
Регулярный уход за кожей стоп с использованием Бальзамеда предотвратит появление шелушения, покраснения и раздражения на стопах, образование натоптышей и мозолей, придаст эластичность и упругость коже, предупредит преждевременное старение.
- Аравийская Е.Р., Соколовский Е.В. Сухость кожи. Причины и механизмы возникновения. Принципы коррекции // Журнал дерматовенерологии и косметологии. 2002. № 2. С. 10–13.
- Белоусова Т.А., Горячкина М.В. Современные представления о структуре и функции кожного барьера и терапевтические возможности коррекции нарушений // РМЖ. 2004. № 12. С. 1082–1085.
- Моргулис Ю.В., Потекаев Н.Н., Корсунская И.М. Состояние кожи у женщин после хирургической менопаузы и методы ее терапевтической коррекции // РМЖ. 2008. № 16. С.1–5.
- Строев Ю.И. Сахарный диабет. Учебное пособие. Спб, 1992.
- Kraft J.N., Lynde С.W. Moisturizers: what they are and a practical approach to product selection // Skin Therapy Lett. 2005. Vol. 5. P. 10–12.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.

Отрубевидный лишай – это поверхностный микоз кожи (кератомикоз), вызываемый дрожжеподобными грибами рода Malassezia, которые преимущественно поражают кожу туловища.
Синонимы
pityriasis furfuracea, lichen versicolor, разноцветный лишай.
Эпидемиология
Возраст: любой, чаще в 17-50 лет, почти не встречается у детей в возрасте до 5 лет. Пол: не имеет значения.
Анамнез
На фоне воздействия провоцирующих факторов (жаркий влажный климат, гипергидроз, сахарный диабет, ожирение и др.) на коже туловища появляются пятна различных оттенков коричневого цвета, которые постепенно увеличиваются в размерах и отрубевидно шелушатся при поскабливании. Под воздействием солнечного излучения пятна разрешаются, оставляя очаговую гипопигментацию.
Течение
постепенное начало с последующим хроническим течением от нескольких месяцев до многих лет. Возможно разрешение под действием УФО. После проведенного лечения на фоне продолжающегося воздействия провоцирующих факторов могут быть рецидивы.
Этиология
возбудители отрубевидного лишая – диморфные липофильные дрожжеподобные грибы рода Malassezia: Malassezia furfur и Malassezia globosa. Для грибов рода Malassezia типичен диморфизм, т.е. способность пребывать как в дрожжевой, так и в мицелиальной (патогенной) форме. Они являются представителями нормальной микрофлоры кожи, но под воздействием провоцирующих (предрасполагающих) факторов приобретают патогенные свойства. Контагиозность заболевания незначительная, возможна передача инфекции (при наличии предрасполагающих факторов) как при прямом контакте с больным человеком (например, половом), так и через предметы: спортивные снаряды, общую одежду, постельное бельё, полотенца и др.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- иммунодефицитные состояния;
- служба в армии (пребывание в другом организованном коллективе);
- занятия спортом;
- ношение чужой одежды и обуви;
- жаркий влажный климат (ношение при этом тесных брюк из синтетической ткани);
- гипергидроз (повышенная потливость);
- ожирение;
- случайная половая связь;
Жалобы
Отсутствуют или беспокоит наличие сыпи, иногда жжение (зуд) в месте высыпаний, нередко – повышенная потливость.
Дерматологический статус
процесс поражения кожи носит распространенный (редко – локализованный) характер, высыпания могут располагаться изолированно, но чаще сливаются.
Элементы сыпи на коже
- пигментное(-ые) пятно(-а) светло-коричневого, розово-коричневого или красно-коричневого цвета, округлой формы, около 1-2 см в диаметре, с чёткими границами, с гладкой или отрубевидно шелушащейся поверхностью, реже обнаруживающее симптом скрытого шелушения (появление видимых глазом чешуек при поскабливании пятна). Проба Бальзера (при смазывании пятна и окружающей кожи спиртовым раствором йода или анилиновой краски пигментированная кожа окрашивается значительно ярче, чем здоровая) положительна. Пятна или постепенно увеличиваются в размерах, сливаясь друг с другом, или разрешаются, оставляя после себя вторичные гипопигментные пятна (особенно на фоне УФО);
- отрубевидные чешуйки серого или серебристо-белого цвета на поверхности пигментного пятна;
- вторичные гипопигментые пятна около 1-2 см в диаметре, с чёткими границами и гладкой поверхностью, которые постепенно пигментируются;
Элементы сыпи на слизистых
Придатки кожи
Локализация
верхняя часть груди, спины (в области лопаток), плечи, шея, живот, подмышечные впадины, паховая область, бедра, половые органы. На кистях и стопах, а также на лице поражения не встречаются
Дифференциальный диагноз
Розовый лишай, эритразма, себорейный дерматит, каплевидный псориаз, микоз гладкой кожи, витилиго, вторичный сифилис (пигментный сифилид).
Сопутствующие заболевания
гипергидроз; сахарный диабет; синдром (болезнь) Кушинга; тиреотоксикоз; болезнь Ходжкина (лимфогранулематоз); туберкулез (включая туберкулёзную волчанку); ожирение; ВИЧ; иммунодефицитные состояния (не ВИЧ-обусловленные); атопический дерматит, себорейный дерматит.
Диагноз
Клиническая картина, подтверждённая результатами люминесцентного исследования и/или микроскопии.
Патогенез
Липофильные дрожжеподобные грибы рода Malassezia являются представителями нормальной микрофлоры кожи. Под воздействием провоцирующих (предрасполагающих) факторов они начинают активно размножаться и приобретают патогенные свойства, поражая роговой слой эпидермиса и волосяные фолликулы. Нарушение пигментации кожи у больных отрубевидным лишаем обусловлено способностью грибов рода Malassezia вырабатывать липоксигеназу, которая окисляет ненасыщенные жирные кислоты кожного сала в дикарбоновые кислоты. Дикарбоновые кислоты ингибируют тирозиназу меланоцитов, что приводит к снижению синтеза меланина и гипопигментации. Специфический иммунный ответ на Malassezia состоит из двух компонентов: клеточного и гуморального. В нескольких работах было показано, что клетки комменсалов, присутствующих на коже, окружены различными иммуноглобулинами (IgG, IgM, IgE, sIgA), эти же виды специфичных к Malassezia антител присутствуют и в сыворотках крови как у здоровых людей с носительством грибов, так и у больных различными кожными заболеваниями. Особенность продукции IgE-антител к Malassezia типична только для больных с атопическим дерматитом, особенно с поражением верхней части тела. Клеточный ответ характерен для такового при кожных микозах. Однако свойство Malassezia к супрессивному влиянию на факторы клеточного иммунитета позволяют выживать этому роду грибов в качестве комменсалов и присутствовать на коже, не вызывая воспаления при многих заболеваниях.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент

Поверхностная микроспория волосистой части головы – это грибковое поражение волосистой части головы, характеризующееся образованием чётко очерченных округлых очагов обламывания волос на высоте 4-6 мм над уровнем кожи.
Синонимы
микроспория волосистой части головы.
Эпидемиология
Возраст: любой, но чаще болеют дети в возрасте от 2 до 17 лет.
Пол: не имеет значения.
Анамнез
На коже волосистой части головы образуются 1-2 крупных или несколько мелких очагов обламывания волос, причём все волосы в зоне поражения обломаны на одной высоте 4-6 мм над уровнем кожи и выглядят как бы постриженными. Поражённые волосы имеют белесоватый цвет за счёт муфты из спор и формируют очаги округлой формы с резко очерченными границами. Кожа в очагах поражения гиперемирована и покрыта отрубевидными чешуйками, нередко концентрирующимися в устьях волосяных фолликулов.
Течение
острое или подострое начало с последующим медленно прогрессирующим хроническим течением от нескольких месяцев до нескольких лет (в период полового созревания возможно самопроизвольное выздоровление).
Этиология
Возбудителями микроспории волосистой части головы являются M.canis (наиболее часто) и M.ferrugeneum. M.canis – зоофильный гриб, паразитирующий в основном на животных (кошках и собаках), способный поражать также и человека (как правило, детей). M.ferrugeneum – антропофильный гриб, паразитирующий на человеке. Заражение происходит как при непосредственном контакте с больным человеком или животным, так и при пользовании предметами гигиены (расчёсками, полотенцами), шапками, платками, через общую постель.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- иммунодефицитные состояния;
- служба в армии (пребывание в другом организованном коллективе);
- грибковые заболевания (микозы) у членов семьи;
- грибковые заболевания (микозы) в Анамнезе (чаще микоз стоп);
- травматизация (повреждение) кожи;
- работа в сельском хозяйстве;
- контакт с животными (кошками и собаками);
- занятия спортом;
- ношение чужой одежды и обуви;
- жаркий влажный климат;
- гипергидроз (повышенная потливость);
Жалобы
Отсутствуют или беспокоит обламывание волос на голове, возможно незначительное жжение (зуд) в месте высыпаний.
Дерматологический статус
процесс поражения кожи волосистой части головы носит локализованный характер (в пределах одной анатомической области), элементы сыпи или сливаются друг с другом или располагаются изолированно.
Элементы сыпи на коже
Элементы сыпи на коже волосистой части головы:
- отрубевидные чешуйки серебристо-белого цвета, располагающиеся на фоне воспалённой или неизменённой кожи;
- воспалительное(-ые) пятно(-а) красного или розового цвета округлых очертаний, около 2 см в диаметре, муковидно шелушащееся по всей поверхности. При диаскопии пятно(-а) полностью исчезает(-ют). В дальнейшем растёт по периферии, сливаясь с другими пятнами, иногда подвергаясь разрешению в центральной части;
Элементы сыпи на слизистых
Придатки кожи
волосы на волосистой части головы обламываются на высоте 4-8 мм над уровнем кожи, формируя очаги поражения округлой формы от 1-2 см до 3-5 см в диаметре. Обломанные волосы выглядят белесоватыми за счёт чехлика из спор, легко выдёргиваются пинцетом.
Локализация
волосистая часть головы, иногда могут также вовлекаться лоб, брови и задняя поверхность шеи.
Дифференциальный диагноз
Экзематид, себорейный дерматит, псориаз волосистой части головы, сифилитическая алопеция, очаговая алопеция, поверхностная трихофития волосистой части головы.
Сопутствующие заболевания
гипергидроз; сахарный диабет; синдром (болезнь) Кушинга; атеросклероз; ВИЧ; иммунодефицитные состояния (не ВИЧ-обусловленные); атопический дерматит.
Диагноз
Клиническая картина, подтверждённая результатами люминесцентного исследования и/или микроскопии и/или идентификацией колоний грибов в культуре.
Патогенез
Дерматомицеты, к которым относятся микроспорумы, вырабатывают энзимы – кератиназы, которые расщепляют кератин, что способствует их проникновению в поверхностные слои кожи и в волосы, где в дальнейшем они и продолжают паразитировать. Устойчивость к грибковым инфекциям определяется состоянием клеточного иммунитета и фунгицидной активностью нейтрофилов.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Микроспория — дерматомикоз, протекающий с поражением кожных покровов, волос, ногтевые пластинки поражаются относительно редко.
Этиология. Возбудители — кератинофильные паразитические плесневые грибы рода Microsporum класса несовершенных грибов (Fungi imperfecti), паразитирующие на ороговевших субстратах.
Заболеваемость: 54,0 на 100 000 населения в 2001 г.
Эпидемиология • Грибы рода Microsporum широко распространены в природе, и инфицирование возможно повсеместно • Заболевания чаще регистрируют в странах с жарким, влажным климатом • Болеют преимущественно дети в возрасте 5–10 лет, мальчики в 5 раз чаще • Путь передачи — контактный (с больным человеком или животным) или через различные объекты окружающей среды • Основное условие для заражения — повреждение кожи • Выделяют следующие эпидемически значимые группы возбудителей.
•• Геофильные виды (Microsporum gypseum, Microsporum fulvum, Microsporum vanbreuseghemii, Microsporum cookei, Microsporum rasemosum, Microsporum boullardii) обитают в почве; заражение возможно после контакта чувствительного организма с инфицированной землёй.
•• Зоофильные виды (Microsporum canis, Microsporum gallinae, Microsporum nanum, Microsporum persicolor, Microsporum distortum, Microsporum rivalieri). Источник заражения людей — паразиты большинства домашних животных (кошек, собак, рогатого скота, птицы).
•• Антропофильные виды (Microsporum audouinii, Microsporum langeroni, Microsporum ferrugineum) — паразиты человека, передача возбудителя происходит в результате контакта с больным.
Фактор риска — контакт с больными животными и людьми.
Патогенез • Грибки поражают только кожу, что обусловлено фунгицидным действием сыворотки (за счёт активности трансферрина, хелирующего Fe2+, необходимого грибам) и неблагоприятным влиянием высокой температуры (37 °С) • Важное значение имеет состояние клеточного иммунитета • При микроспории специфические иммунные реакции не развиваются • При исследовании очагов поражений возбудители представлены фрагментами гиф и конидиями, попавшими в кератинсодержащие ткани (роговой слой кожи и волосы) • Вирулентность возбудителей низкая (фактор патогенности — кератинолитические протеазы), и поражения подлежащих тканей у здоровых лиц не наблюдают • Предрасполагающие факторы — повышенная влажность кожных покровов, низкий рН кожных секретов, особенности состава секрета потовых и сальных желёз.
Клиническая картина
• Инкубационный период при микроспории, вызванной зоофильными и геофильными видами, — 1–2 нед, антропофильными грибами — 1–1,5 мес. Клиника заболевания зависит от вида гриба: зоофильные и геофильные грибы вызывают выраженную воспалительную реакцию (инфильтративные и нагноительные формы), а антропофильные грибы — более умеренные поражения.
• На волосистой части кожи головы появляется один или несколько круглых или овальных эритематозно-сквамозных очагов диаметром 2–6 см. В очагах волосы обламываются на 2–3 мм от поверхности. Пеньки волос окружены белесоватой или сероватой муфтой, состоящей из артроспор. Обломанные волосы без особых усилий можно удалить пинцетом. Микроскопически мелкие споры гриба располагаются внутри и вне волоса (рост типа эндо- и эктотрикс), в чешуйках обнаруживают нити мицелия и артроспоры.
• Очаги микроспории на гладкой коже чаще располагаются на открытых участках кожного покрова. Характерны округлые или овальные эритемато-сквамозные пятна 0,5–3 см в диаметре, окруженные возвышающимся периферическим валиком, на котором определяются пузырьки, быстро подсыхающие в корочки. Для микроспории характерны центробежный рост и стихание воспалительных явлений в центре, за счёт чего очаги микоза приобретают кольцевидный характер.
• У 1–2% детей наблюдают поражение бровей, век и ресниц. В отдельных случаях — поражение ногтевых пластинок.
Методы исследования • Микроскопия подозрительных волос, определяющая мелкие споры гриба (эндо- и эктотрикс) и нити мицелия • Люминесцентный метод — в лучах лампы Вуда очаги поражений светятся зеленоватым цветом • Выделение возбудителя проводят посевом на обычные микологические среды. Microsporum canis (основной возбудитель) быстро растёт на среде Сабуро и уже на 3-й день образует белые колонии с оранжевым или ржаво-красным основанием. При микроскопии культуры обнаруживают многочисленные веретеновидные макроконидии. Прочие виды растут медленно; макроконидии толстостенные, многоклеточные, веретенообразные (30–160 мкм) и покрыты шипиками.
Дифференциальная диагностика • Дерматофитии • Фавус • Псориаз • Себорея • Очаговая алопеция.
ЛЕЧЕНИЕ
Общие рекомендации • При поражении волосистой части головы и диссеминированных поражениях гладкой кожи больного изолируют. Переболевшие микроспорией дети могут посещать детские коллективы после трех отрицательных результатов микроскопического и люминесцентного обследования на грибы и проведения дома заключительной дезинфекции.
Лекарственная терапия • Местно (при микроспории волосистой части головы средства для наружного применения неэффективны) •• Препараты, содержащие серу, селен, дёготь, а также 2–5% р-р йода и серно-салициловую мазь наносят поочерёдно утром и вечером на очаг поражения •• Мази с имидазолами (миконазол, клотримазол, эконазол, кетоконазол) или крем с нафтифином •• Тербинафин, аморолфин, бифоназол и др. • Системное лечение (в сочетании с местным) — при неэффективности местного лечения и обширных поражениях •• Гризеофульвин в дозе 20-22 мг/кг массы тела внутрь в 2–4 приёма с жирной пищей ежедневно до первого отрицательного анализа, затем в той же дозе через день 2 нед и далее 2 р/нед ещё 2 нед до достижения 3-кратного отрицательного результата микроскопии (с недельными перерывами). Побочные эффекты: головная боль (часто), нарушения функций ЖКТ, фотосенсибилизация, сыпи, лейкопения •• Кетоконазол. Дети: 5 мг/кг/сутки. Взрослые: 200–400 мг/сутки. Продолжительность лечения 4–6 нед •• Тербинафин. Дети: 10 мг/кг/сутки. Взрослые 250 мг/сутки. Продолжительность лечения 4–6 нед.
Профилактика • Своевременное выявление и лечение больных микроспорией. Дезинфекция в очагах заболевания. Профилактические осмотры детей в организованных детских коллективах • Отлов бездомных кошек и собак, систематический осмотр домашних животных.
Синонимы • Микроспороз • Лишай микроспорийный • Лишай стригущий мелкоспоровый • Лишай Груби–Сабуро
МКБ-10 • B35 Дерматофития
Код вставки на сайт
Микроспория — дерматомикоз, протекающий с поражением кожных покровов, волос, ногтевые пластинки поражаются относительно редко.
Этиология. Возбудители — кератинофильные паразитические плесневые грибы рода Microsporum класса несовершенных грибов (Fungi imperfecti), паразитирующие на ороговевших субстратах.
Заболеваемость: 54,0 на 100 000 населения в 2001 г.
Эпидемиология • Грибы рода Microsporum широко распространены в природе, и инфицирование возможно повсеместно • Заболевания чаще регистрируют в странах с жарким, влажным климатом • Болеют преимущественно дети в возрасте 5–10 лет, мальчики в 5 раз чаще • Путь передачи — контактный (с больным человеком или животным) или через различные объекты окружающей среды • Основное условие для заражения — повреждение кожи • Выделяют следующие эпидемически значимые группы возбудителей.
•• Геофильные виды (Microsporum gypseum, Microsporum fulvum, Microsporum vanbreuseghemii, Microsporum cookei, Microsporum rasemosum, Microsporum boullardii) обитают в почве; заражение возможно после контакта чувствительного организма с инфицированной землёй.
•• Зоофильные виды (Microsporum canis, Microsporum gallinae, Microsporum nanum, Microsporum persicolor, Microsporum distortum, Microsporum rivalieri). Источник заражения людей — паразиты большинства домашних животных (кошек, собак, рогатого скота, птицы).
•• Антропофильные виды (Microsporum audouinii, Microsporum langeroni, Microsporum ferrugineum) — паразиты человека, передача возбудителя происходит в результате контакта с больным.
Фактор риска — контакт с больными животными и людьми.
Патогенез • Грибки поражают только кожу, что обусловлено фунгицидным действием сыворотки (за счёт активности трансферрина, хелирующего Fe2+, необходимого грибам) и неблагоприятным влиянием высокой температуры (37 °С) • Важное значение имеет состояние клеточного иммунитета • При микроспории специфические иммунные реакции не развиваются • При исследовании очагов поражений возбудители представлены фрагментами гиф и конидиями, попавшими в кератинсодержащие ткани (роговой слой кожи и волосы) • Вирулентность возбудителей низкая (фактор патогенности — кератинолитические протеазы), и поражения подлежащих тканей у здоровых лиц не наблюдают • Предрасполагающие факторы — повышенная влажность кожных покровов, низкий рН кожных секретов, особенности состава секрета потовых и сальных желёз.
Клиническая картина
• Инкубационный период при микроспории, вызванной зоофильными и геофильными видами, — 1–2 нед, антропофильными грибами — 1–1,5 мес. Клиника заболевания зависит от вида гриба: зоофильные и геофильные грибы вызывают выраженную воспалительную реакцию (инфильтративные и нагноительные формы), а антропофильные грибы — более умеренные поражения.
• На волосистой части кожи головы появляется один или несколько круглых или овальных эритематозно-сквамозных очагов диаметром 2–6 см. В очагах волосы обламываются на 2–3 мм от поверхности. Пеньки волос окружены белесоватой или сероватой муфтой, состоящей из артроспор. Обломанные волосы без особых усилий можно удалить пинцетом. Микроскопически мелкие споры гриба располагаются внутри и вне волоса (рост типа эндо- и эктотрикс), в чешуйках обнаруживают нити мицелия и артроспоры.
• Очаги микроспории на гладкой коже чаще располагаются на открытых участках кожного покрова. Характерны округлые или овальные эритемато-сквамозные пятна 0,5–3 см в диаметре, окруженные возвышающимся периферическим валиком, на котором определяются пузырьки, быстро подсыхающие в корочки. Для микроспории характерны центробежный рост и стихание воспалительных явлений в центре, за счёт чего очаги микоза приобретают кольцевидный характер.
• У 1–2% детей наблюдают поражение бровей, век и ресниц. В отдельных случаях — поражение ногтевых пластинок.
Методы исследования • Микроскопия подозрительных волос, определяющая мелкие споры гриба (эндо- и эктотрикс) и нити мицелия • Люминесцентный метод — в лучах лампы Вуда очаги поражений светятся зеленоватым цветом • Выделение возбудителя проводят посевом на обычные микологические среды. Microsporum canis (основной возбудитель) быстро растёт на среде Сабуро и уже на 3-й день образует белые колонии с оранжевым или ржаво-красным основанием. При микроскопии культуры обнаруживают многочисленные веретеновидные макроконидии. Прочие виды растут медленно; макроконидии толстостенные, многоклеточные, веретенообразные (30–160 мкм) и покрыты шипиками.
Дифференциальная диагностика • Дерматофитии • Фавус • Псориаз • Себорея • Очаговая алопеция.
ЛЕЧЕНИЕ
Общие рекомендации • При поражении волосистой части головы и диссеминированных поражениях гладкой кожи больного изолируют. Переболевшие микроспорией дети могут посещать детские коллективы после трех отрицательных результатов микроскопического и люминесцентного обследования на грибы и проведения дома заключительной дезинфекции.
Лекарственная терапия • Местно (при микроспории волосистой части головы средства для наружного применения неэффективны) •• Препараты, содержащие серу, селен, дёготь, а также 2–5% р-р йода и серно-салициловую мазь наносят поочерёдно утром и вечером на очаг поражения •• Мази с имидазолами (миконазол, клотримазол, эконазол, кетоконазол) или крем с нафтифином •• Тербинафин, аморолфин, бифоназол и др. • Системное лечение (в сочетании с местным) — при неэффективности местного лечения и обширных поражениях •• Гризеофульвин в дозе 20-22 мг/кг массы тела внутрь в 2–4 приёма с жирной пищей ежедневно до первого отрицательного анализа, затем в той же дозе через день 2 нед и далее 2 р/нед ещё 2 нед до достижения 3-кратного отрицательного результата микроскопии (с недельными перерывами). Побочные эффекты: головная боль (часто), нарушения функций ЖКТ, фотосенсибилизация, сыпи, лейкопения •• Кетоконазол. Дети: 5 мг/кг/сутки. Взрослые: 200–400 мг/сутки. Продолжительность лечения 4–6 нед •• Тербинафин. Дети: 10 мг/кг/сутки. Взрослые 250 мг/сутки. Продолжительность лечения 4–6 нед.
Профилактика • Своевременное выявление и лечение больных микроспорией. Дезинфекция в очагах заболевания. Профилактические осмотры детей в организованных детских коллективах • Отлов бездомных кошек и собак, систематический осмотр домашних животных.
Синонимы • Микроспороз • Лишай микроспорийный • Лишай стригущий мелкоспоровый • Лишай Груби–Сабуро
Читайте также:

