Ложный полиморфизм при экземе
Обновлено: 10.05.2024
Понятия «дерматит» и «экзема» в истории дерматовенерологии претерпевали динамическое развитие вследствие расширения наших познаний в смежных отраслях медицины (например, аллергологии). Однако до настоящего времени нет однозначного понимания различий этих заболеваний, так как отсутствует их четкое определение и классификация. Несмотря на бурное развитие аллергологии, в дерматовенерологии продолжают доминировать устаревшие понятия.
Некоторые авторы идентифицируют содержание терминов «экзема», «атопический дерматит», «аллергическая экзема», «диссеминированный нейродерматит», «пруриго» и терминов «лихенификация», «экзематоидный дерматит», «пищевая» и «детская экзема» и т. д. [fn] Торсуев Н.А. , Вейнеров И.Б. , Бухарович М.Н., Гольдштейн Л.М. Аллергические зудящие дерматозы. Киев, «Здоровья», 1973.[/fn]
Вследствие перехода здравоохранения на страховую медицину, терминологическая путаница не позволяет проводить оценку качества медицинской помощи и, следовательно, нуждается в серьезной коррекции.
А.И.Поспелов дает следующее определение экземы: «Eczema есть воспалительная болезнь кожи, в большинстве случаев не заразительная и протекающая обыкновенно хронически, реже остро» [fn]Поспелов А.И. Краткий учебник кожных болезней. М, 1896: 130.[/fn]. В более поздней работе А.И.Поспелов, называя экзему «мокнущий лишай», приводит следующее определение: «Под экземой в настоящее время разумеют поверхностное воспаление кожи, сопровождающееся покраснением, отеком, повышенною температурою, появлением рассеянных узелков и пузырьков, мокнутием или же шелушением, чувством напряжения, жжением и значительным зудом». Далее автор делит экзему на острую и хроническую. Описывая течение экземы, он пишет: «Ежели на коже человека вызвать искусственное воспаление ее смазыванием кожи, напр., скипидаром или иным веществом, подвергнуть ее трению, повышенной температуре, то спустя несколько часов после этого на месте раздражения кожа покраснеет, припухнет (отек), местная температура ее повысится и пораженное место станет «гореть» или зудеть – это будет eczema erythematozum» [fn]Поспелов А.И. Руководство к изучению кожных болезней для врачей и студентов.М., 1905: 457.[/fn]. По нашему мнению описанная клиническая картина соответствует простому контактному дерматиту, но никак не экземе, что свидетельствует о существовании разночтения даже у такого известного дерматолога, как А.И.Поспелов.
По определению В. Duperrat (1959): «Экзема – наиболее частая кожная реакция на чрезвычайно малые воздействия внешние или внутренние (которые еще далеко не все известны) реакция, представляющая во время своего развития, прежде всего, комплекс дермо-эпидермальных поражений, среди которых преобладает спонгиоз с везикуляцией».[fn]Duperrat B. Précis de Dermatologie. Paris: Masson, 1959: 1106[/fn]
Даже в современных клинических рекомендациях по дерматовенерологии доминирует деление экземы на острую и хроническую: «Экзема (от греческого Ekzeo - вскипаю) – острое, реже хроническое рецидивирующее аллергическое заболевание, характеризующееся появлением полиморфной сыпи, сильным зудом и острой воспалительной реакцией, обусловленной серозным воспалением кожи» [fn]Клинические рекомендации. Дерматовенерология. под ред. А.А.Кубановой. М.: ДЭКС-Пресс, 2007: 205.[/fn].
Др. Max Joseph, ссылаясь на опыты Hebra, который, втирая в здоровый участок кожи кротоновое масло, получил «…ряд клинических явлений, которые во многих отношениях представляли сходство с явлениями, наблюдаемыми при острой экземе. Этим было доказано, что раздражение, действующее на кожу, может вызвать разнообразные клинические формы болезни» также делит экзему на острую и хроническую и приводит шесть стадий развития острой экземы: эритематозную, папулезную, везикулезную, мокнутия, импетигинозную и сквамозную». Таким образом, полиморфизм высыпаний рассматривается как патогномоничные признаки острой экземы, в то время как хроническая экзема распознается не по продолжительности процесса, а по изменениям, которые остаются вследствие развития заболевания: «При хронической же экземе именно наблюдаются стойкие изменения кожи, плотные пропитывания, трещины и т.п.» [fn]Болезни кожи. Руководство для врачей и студентов под редакцией Т.П.Павлова. С.Петербург: издание журнала «Практическая медицина», 1900: 36-37. [/fn].
Г.И.Мещерский относил экзему к кожному синдрому, «…который на высоте развития характеризуется отечной эритемой с мельчайшими, как маковое зернышко, прозрачными пузырьками, наполненными бледно-желтой клейкой жидкостью, поверхностными, т.е. расположенными непосредственно под роговым слоем» [fn]Мещерский Г.И. Учебник по кожным и венерическим болезням. Москва-Ленинград, 1936: 135.[/fn].
А.И.Картамышев понимал под экземой: «Зудящее, часто расположенное на симметричных участках поверхностное воспаление кожи, которое характеризуется появлением узелков и пузырьков, превращающихся зачастую в эрозии или корочки и заживающие с образованием чешуек без оставления стойких изменений кожи. …Для экземы характерны полиморфизм первичных и вторичных элементов сыпи, склонность к рецидивам и всегда сопровождающее болезнь ощущение зуда» [fn]Картамышев А.И. Кожные и венерические болезни. Киев: Гос. Мед. из-во УССР, 1952: 118.[/fn].
М.М.Желтаков определял экзему как аллергическое заболевание, которое характеризуется высыпанием пузырьков, мокнутием и хроническим рецидивирующим течением. Говоря об аллергическом дерматите, М.М.Желтаков приводил как синоним название «Экзематозный дерматит», тем самым, подчеркивая сходность клинических проявлений [fn] Желтаков М.М. Кожные и венерические болезни. М.: Медицина, 1964: 157.[/fn].
О.Л.Иванов и соавт. выделяют «аллергический дерматит» и «токсидермию», подразумевая, видимо, под аллергическим дерматитом «контактный аллергический дерматит». Они отмечают, что клиническая картина аллергического дерматита сходна с острой стадией экземы. Здесь же указывают, что дифференциальный диагноз аллергического дерматита проводят с экземой, для которой характерна поливалентная (а не моновалентная) сенсибилизация и хроническое рецидивирующее течение, с токсикодермией, при которой аллерген вводится внутрь организма. Описывая лечение токсидермии авторы пишут: «При фиксированной токсидермии ограничиваются применением местных противовоспалительных и, при необходимости, антисептических средств …». Не понятно, о какой фиксированной токсидермии идет речь, видимо опять подразумевается контактный аллергический дерматит. В то же время, приводя формулировку экземы авторы указывают: «Экзема – частое хроническое рецидивирующее заболевание кожи аллергического генеза, характеризующееся поливалентной сенсибилизацией и полиморфной зудящей сыпью (везикулы, эритема, папулы)» [fn]Иванов О.Л. , Молочков В.А. , Бутов Ю.С. , Кряжева С.С. и др. (под. ред. О.Л.Иванова). Кожные и венерические болезни. М.: «Шико», 2002: 170, 177[/fn].
Б.И.Каруна считает, что экзема протекает остро, подостро и хронически, и разделяет экзему на истинную, или идиопатическую, микробную, профессиональную, себорейную, детскую [fn]Каруна Б.И. Экзема Киев: «Здоровья», 1989: 176[/fn].
Н.А.Торсуев с соавт. пишут: «Дерматит – это обычная воспалительная реакция нормально реагирующей кожи на внешнюю и внутреннюю вредность. Экзема – это дерматит у предрасположенного субъекта, это особая форма реакции непереносимости. Таким образом, как правильно отмечают H. Fuchs и L. Kumer, каждая экзема есть дерматит, но дерматит отнюдь не является экземой». Далее авторы предлагают: «…понятие об аллергическом или экзематизированном дерматите изъять, как совершенно необоснованное и излишнее и придерживаться строгого разграничения понятия «дерматит» и «экзема» (к сожалению, не уточняется о каком дерматите идет речь) [fn] Аллергические зудящие дерматозы. Н.А.Торсуев, И.Б.Вейнеров, М.Н.Бухарович, Л.М.Гольдштейн - Киев: «Здоровья», 1973: 23-24.[/fn].
Литературные ссылки можно продолжать, но уже краткий экскурс в историю вопроса позволяет заключить, что ученые разделились на две группы: разделяющих понятия аллергический дерматит и экзема и смешивающих их.
Если проанализировать хронологию изменений представлений о дерматитах и экземе, прослеживается следующая закономерность. В то время, когда знания об аллергических процессах отсутствовали, естественно не существовало понятия «аллергический дерматит». С развитием аллергологии появилось деление дерматитов на «простые контактные» и «аллергические». Несмотря на накопленные знания патогенеза аллергодерматозов и отнесение экземы в группу этих заболеваний четкого отделения экземы от аллергического дерматита так и не произошло.
В протоколах ведения больных [fn]Методические материалы по диагностике и лечению наиболее распространенных инфекций, передаваемых половым путем (ИППП), и заболеваний кожи. Протоколы ведения больных. – М., 2001.[/fn] экзема трактуется как «хроническое рецидивирующее островоспалительное полиэтиологическое заболевание с выраженным полиморфизмом элементов сыпи», а токсидермия – «острое воспалительное поражение кожи и нередко слизистых оболочек, возникающее как результат воздействия токсических, аллергических, токсико-аллергических агентов, введенных внутрь организма (вдыхание, прием внутрь, введение парентерально). Клиническая картина отличается полиморфизмом высыпаний (пятна, папулы, уртикарии, везикулы и др.)». Как видно из приведенных определений, разница между двумя заболеваниями лишь в длительности их течения, однако нет смыслового значения во фразе «хроническое рецидивирующее островоспалительное заболевание». Можно понимать, что экзема на протяжении всей болезни - островоспалительный дерматоз, а это далеко не так.
Определение токсидермии также оставляет желать лучшего. В стандартах оказания специализированной медицинской помощи [fn]Сборник стандартов оказания специализированной медицинской помощи. – М., 2008, – Т. II, - С. 997-1039.[/fn] в разделе: «Болезни кожи и подкожной клетчатки» по нозологиям, включающим аллергодерматозы, представлены атопический дерматит; дерматит неуточненный (истинная экзема); дерматит, вызванный веществами, принятыми внутрь (токсидермия); крапивница. В стандартах не дается определение нозологических единиц, при этом истинную экзему приравнивают к «дерматиту неуточненному».
Нам представляется необходимым совершенствование классификации дерматитов и экземы, т.к. (как уже указывалось) страховая медицина не мыслима без базисного ориентирования на стандарты качества медицинской помощи.
Учитывая приведенный обзор литературы и современные представления об этиопатогенезе аллергодерматозов возможно два решения указанной проблемы. Первое – в классификации дерматитов необходимо выделять: простые (артифициальные) контактные дерматиты, вызываемые безусловными (облигатными) раздражителями, и аллергические дерматиты, вызываемые условными (факультативными) раздражителями (аллергенами). В свою очередь аллергические дерматиты подразделять на контактные аллергические дерматиты, возникающие от непосредственного контакта кожи с аллергеном, и токсикодермию, возникающую при проникновении аллергена к кровяное русло (через желудочно-кишечный тракт, дыхательные пути и парентерально). При таком делении дерматитов экзема представляется как хроническое, рецидивирующее аллергическое заболевание, возникающее вследствие поливалентной сенсибилизации организма и проявляющееся истинными полиморфными высыпаниями (пятнами, папулами, везикулами, пустулами) со склонностью к везикуляции и мокнутию, с последующим развитием ложного полиморфизма (эволюцией первичных элементов с появлением корок, чешуек, пигментации, лихенизации).
При таком подходе экземой можно считать лишь заболевание, имеющее хроническое течение с частыми рецидивами и короткими ремиссиями. При возникновении же характерного патологического процесса впервые, никак нельзя предположить, какое развитие получит заболевание – то ли оно приобретет затяжной, рецидивирующий характер, или же больше никогда не повторится. Следовательно, первый эпизод болезни и крайне редкие рецидивы на протяжении большого временного отрезка надо рассматривать как проявления аллергического дерматита. Затяжное течение впервые выявленного дерматита нельзя диагностировать как экзему. Известны случаи, когда аллергический дерматит длится 3-4 месяца и больше никогда не повторяется.
Второе – если исключить из классификации дерматитов аллергический дерматит, оставив лишь дерматит простой контактный, тогда проявления аллергического дерматита (контактного и токсикодермии) следует расценивать как острую экзему. В этом случае экзему следует трактовать как аллергическое заболевание с моно- или поливалентной сенсибилизацией, проявляющееся истинными полиморфными высыпаниями (пятнами, папулами, везикулами, пустулами) со склонностью к везикуляции и мокнутию, с последующим развитием ложного полиморфизма (эволюцией первичных элементов с появлением корок, чешуек, пигментации, лихенизации), характеризующееся острым и хроническим течением.
В случае моновалентной сенсибилизации экзема будет расцениваться как острая, так как это (по современным представлениям) не что иное, как аллергический дерматит, который имеет аналогичную клиническую картину. При возникновении же поливалентной сенсибилизации, когда любой из аллергенов (или сочетанное воздействие аллергенов) может вызвать или обострить аллергический процесс – он приобретает затяжной, рецидивирующий характер, и в этом случае будем говорить о хронической экземе.
Мы умышленно в формулировке привели такие особенности экземы как везикуляция и мокнутие. Это необходимо учитывать для дифференциации экземы от нейродермита, ибо при экземе на момент осмотра может и не быть везикуляции и мокнутия, хотя анамнестически чаще всего это выявляется.
В заключение необходимо еще раз отметить, что, несмотря на многовековую историю дерматологии, четкого представления о дерматитах и экземе не сформировалось и, учитывая актуальность данной проблемы, мы предлагаем дерматологам обсудить ее с целью выработки единого мнения по стандартизации понятий и критериев оценки качества медицинской помощи при аллергодерматозах.
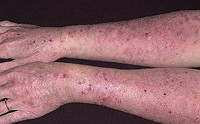
Истинная экзема — это хронический зудящий дерматоз, проявляющийся возникновением на покрасневшем и отечном участке кожи мелких пузырьков (везикул) и серозных папул, которые быстро вскрываются, превращаясь в точечные эрозии. Серозное отделяемое последних обуславливает характерное для экземы мокнутие пораженного участка кожи. В большинстве случаев клиническая картина заболевания настолько специфична, что позволяет поставить диагноз экземы. В сложных диагностических случаях требуется исследование биоптата. Лечение в остром периоде экземы проводят антигистаминными препаратами, глюкокортикостероидами и вяжущими средствами. После стихания острого процесса применяют физиотерапевтические методы лечения.
МКБ-10
Общие сведения
Истинная, или идиопатическая, экзема получила свое название благодаря характерному для нее быстрому вскрытию пузырьков. Слово «экзема» происходит от греческого «eczeo» - «вскипать». Истинной экземой может заболеть человек любого возраста, но пик заболеваемости приходится на возраст 40 лет. При манифестации заболевания в детском возрасте возможно последующее спонтанное выздоровление, у взрослых пациентов экзема принимает хроническое течение. Идиопатической экземе часто сопутствуют другие аллергозы: поллиноз, астма, крапивница.

Причины
Истинная экзема считается многопричинным заболеванием. В ее возникновении играют роль инфекционно-аллергические, эндокринно-метаболические, нейрогенные и наследственные факторы. У пациентов с истинной экземой выявляется нарушение в соотношении иммуноглобулинов, уменьшение Т-лимфоцитов и увеличение В-лимфоцитов, определяются циркулирующие иммунные комплексы и аутоантитела. Вместе с тем существует нейрогенная теория возникновения экземы, основанная на клинических случаях появления этого заболевания на участках кожи с нарушенной вследствие повреждения нерва иннервацией.
К факторам, способствующим возникновению истинной экземы, относят: нервное перенапряжение, психологически травмирующие ситуации, вегето-сосудистую дистонию, гипертиреоз, сахарный диабет, заболевания желудочно-кишечного тракта, хронические инфекции, предрасположенность на генном уровне.
Симптомы истинной экземы
Истинная экзема начинается с появления на коже нескольких отечных и покрасневших участков, на которых затем возникают высыпания: очень мелкие папулы или везикулы. После быстрого вскрытия элементов сыпи образуются микроэрозии, из глубины которых отделяется обильный серозный экссудат. Благодаря этому экзематозные эрозии еще называют «серозными колодцами». Экссудат является причиной постоянного мокнутия поверхности пораженных участков кожи. Развитие элементов сыпи заканчивается образованием корочек. Высыпания при истинной экземе располагаются очагами с неровными контурами и могут локализоваться по всему кожному покрову. Наиболее часто заболевание начинается с поражения кожи лица и кистей. Очаги имеют симметричный характер. Лишь в редких случаях наблюдается единичный участок поражения.
Для истинной экземы характерным признаком является эволюционный полиморфизм, обусловленный одновременным присутствием на пораженном участке кожи элементов сыпи в различной стадии развития: покраснения, везикулы, эрозии и корочки. Кожные изменения сопровождаются постоянным зудом. Он может быть выражен в разной степени, но довольно часто зуд настолько силен, что приводит к нарушениям сна и невротическим расстройствам.
Постепенно острое развитие истинной экземы сменяется ее хроническим течением. При этом происходит нарастающее уплотнение пораженных участков кожи, изменение их цвета в сторону застойной красновато-синеватой окраски, кожный рисунок становится более выражен, появляется шелушение. На фоне этих изменений могут возникать новые папулы и везикулы с образованием мокнущей поверхности. Подобное чередование острого воспалительного процесса с хроническими проявлениями относится к характерным для истинной экземы признакам.
Приняв хроническое течение истинная экзема может длиться годами. В области разрешившихся очагов образуются депигментированные или пигментные пятна, которые постепенно проходят. Возникают участки шелушащейся и сухой кожи, на которых образуются трещины, а на подошвах и ладонях возможно образование мозолистых участков гиперкератоза с трещинами. Истинная экзема может осложниться присоединением инфекции с развитием пиодермии и образованием гнойных пустул.
Диагностика
Диагноз истинной экземы позволяет поставить характерная для нее клиническая картина. При опросе пациента большое внимание уделяется выявлению факторов, спровоцировавших начало заболевания. Проводятся общеклинические исследования: анализ крови и мочи, определение Ig E. При наличие показании осуществляется иммунологическое и аллергологическое обследование пациента. При присоединении вторичной инфекции проводят посев отделяемого с определением чувствительности к антибиотикам. Сложные в диагностическом плане случаи истинной экземы требуют проведения биопсии пораженного участка кожи.
Лечение истинной экземы
Медикаментозную терапию в острой стадии истинной экземы начинают с антигистаминных препаратов I поколения: прометазин, акривастин, хлоропирамин, мебгидролин. В последующем применяют препараты II и III поколения: цетиризин, лоратадин, эбастин, терфенадин и др. В случае выраженного воспалительного процесса показаны кортикостероиды внутрь: преднизалон, бетаметазон. При выраженной экссудации дерматологи дополнительно назначают внутримышечные введения раствора глюконата кальция.
В местном лечении истинной экземы используют вяжущие вещества в виде примочек (раствор танина, резорцина). Они уменьшают экссудацию и образуют на поверхности пораженного участка кожи защитную пленку, ограждая его от воздействия внешних раздражителей. В период острого воспаления местно используют так называемые «сильные» глюкокортикостероиды. В процессе стихания воспаления переходят на «средние» и «слабые» глюкокортикостероиды: 0,025% бетаметазона дипропионат, 0,1% гидрокортизон, 0,05% дексаметазон, 0,1% триамцинолон и др.
Присоединение вторичной инфекции делает необходимым назначение антибиотиков и применение мазей, содержащих кортикостероиды и антибиотики. Физиотерапевтическое лечение применяется после стихания воспалительных явлений. При истинной экземе эффективно проведение ПУВА-терапии, фототерапии с применением лазера, лазеротерапии, криотерапии, озонотерапии и магнитотерапии.
Профилактика
Для успешного лечения и профилактики обострении пациенту следует соблюдать диету, придерживаться правильного режима труда и отдыха, исключить провоцирующие факторы, осуществлять согласованный с врачом уход за кожей. При наличие очагов хронической инфекции необходима их санация. Рекомендуется диспансерное наблюдение участкового дерматолога для контроля течения дерматоза и предупреждения обострений.
1. Ассоциация полиморфизма +250 A/G Lt α с формированием хронической истинной экземы/ Денисова Я.Е., Чурносов М.И.
3. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015.
Микробная экзема — это клиническая разновидность экземы, которая имеет вторичный характер и развивается на участках микробного или грибкового поражения кожи. Заболевание характеризуется присоединением характерных для экземы воспалительных изменений к симптомам уже имеющегося фонового заболевания. Диагностика микробной экземы направлена на выявление возбудителя путем бакпосева отделяемого элементов экземы или соскоба на патогенные грибы. Лечение включает терапию имеющегося заболевания, применение противомикробных средств, общее и местное лечение экземы.
МКБ-10
Общие сведения
По данным различных авторов, микробная экзема составляет от 12% до 27% всех случаев заболевания экземой. Она развивается в местах хронически протекающей пиодермии: вокруг трофических язв, плохо заживающих послеоперационных или посттравматических ран, свищей, ссадин. Микробная экзема может возникнуть на участках варикозного расширения вен и лимфостаза, а также при длительно текущих грибковых заболеваниях кожи.
Причины
Наиболее часто возбудителем, выявляемым при микробной экземе, является β-гемолитический стрептококк. Однако развитие микробной экземы может быть связано с эпидермальным или золотистым стафилококком, протеем, клебсиеллой, нейссерией гонореи или менингита, грибами Candida и другими возбудителями. Фоновое заболевание (варикозная болезнь, лимфедема) значительно снижает барьерную функцию кожи, а хроническое воздействие микробных агентов вызывает сенсибилизацию организма и возникновение аутоиммунных реакций. Совместно эти процессы приводят к развитию микробной экземы.
Симптомы микробной экземы
Участок поражения кожи при микробной экземе чаще всего располагается в области нижних конечностей. Он представляет собой крупные очаги острого воспалительного изменения кожи с расположенными на них серозными и гнойными папулами, пузырьками (везикулами), мокнущими эрозиями. Очаги характеризуется крупнофестончатыми краями. Они сливаются между собой и не имеют разделяющих их участков здоровой кожи. Высыпания, как правило, сопровождаются значительным зудом. Воспалительные очаги микробной экземы покрыты большим количеством гнойных корок. Они имеют тенденцию к периферическому росту и окружены участком отторгающегося рогового слоя. На видимо здоровой коже вокруг участка поражения наблюдаются отдельные пустулы или очаги шелушения — отсевы микробной экземы.
Клиническая дерматология выделяет несколько разновидностей микробной экземы: нуммулярную, варикозную, посттравматическую, сикозиформную и экзему сосков.
- Монетовидная экзема (нуммулярная или бляшечная) характеризуется округлыми очагами поражения размером 1-3 см с четкими краями, гиперемированной и отечной мокнущей поверхностью, покрытой слоями серозно-гнойных корок. Обычная локализация монетовидной экземы — кожа верхних конечностей.
- Варикозная микробная экзема развивается при варикозном расширении вен с явлениями хронической венозной недостаточности. Факторами, способствующими возникновению микробной экземы, могут быть инфицирование трофической язвы, травматизация кожи в зоне варикоза или ее мацерация при перевязках. Для этой формы заболевания характерен полиморфизм элементов, четкие границы очага воспаления и умеренно выраженный зуд.
- Посттравматическая экзема развивается вокруг участков травмирования кожного покрова (раны, ссадины, царапины). Она может быть связана со снижением защитных реакции организма и замедлением процессов заживления.
- Сикозиформная микробная экзема в некоторых случаях может развиться у пациентов с сикозом. Для данного вида микробной экземы характерны мокнущие и зудящие очаги красного цвета, имеющие типичную для сикоза локализацию: борода, верхняя губа, подмышечные впадины, лобковая область. При этом воспалительный процесс часто выходит за границы оволосения.
- Экзема сосков возникает у женщин при частом травмировании сосков в период грудного вскармливания или при их постоянном расчесывании у пациенток с чесоткой. В области сосков формируются яркие четко отграниченные очаги красного цвета с мокнутием и трещинами. Поверхность их покрыта корками. Наблюдается сильный зуд. Экзема сосков, как правило, отличается упорным течением процесса.
Осложнения
Неадекватная терапия микробной экземы или травмирующие воздействия на очаги поражения могут привести к появлению вторичных высыпаний аллергического характера. Такие высыпания отличаются полиморфизмом и бывают представлены красно-отечными пятнами, везикулами, пустулами и папулами. При прогрессировании процесса эти высыпания сливаются, формируя участки мокнущих эрозий, и распространяются на ранее здоровые участки кожи. Таким образом микробная экзема трансформируется в истинную.
Диагностика
Вторичный характер экземы, ее развитие на фоне варикоза, стрептодермии, кандидоза, участков инфицирования или травмирования кожи позволяют врачу-дерматологу предположить микробную экзему. Для определения возбудителя и его чувствительности к антибактериальной терапии проводят бактериологический посев отделяемого или соскоба с участка поражения кожи. При подозрении на грибковый характер инфекции берут соскоб на патогенные грибы.
В сложных диагностических ситуациях может быть проведено гистологическое исследование биоптата, взятого из очага микробной экземы. При исследовании препарата определяется отек дермы, спонгиоз, акантоз, образование пузырей в эпидермисе, выраженная лимфоидная инфильтрация с присутствием плазмоцитов. Дифференциальный диагноз микробной экземы проводят с другими видами экземы, псориазом, дерматитами, первичным ретикулезом кожи, доброкачественной семейной пузырчаткой и др.
Лечение микробной экземы
В случае микробной экземы лечение в первую очередь направлено на устранение очага хронической инфекции и терапию фонового заболевания. В зависимости от этиологии заболевания проводят курсовое и местное лечение грибковых заболеваний кожи, курс медикаментозного лечения и обработку пораженных участков кожи при пиодермии, лечение трофической язвы или сикоза.
В лечении микробной экземы применяются антигистаминные и десенсибилизирующие лекарственные препараты (мебгидролин, хлоропирамин, лоратадин, дезлоратадин), витамины группы В, седативные медикаменты. Местная терапия включает применение антибактериальных или противогрибковых мазей, вяжущих и противовоспалительных средств, антисептиков.
Из физиотерапевтических способов лечения при микробной экземе используют магнитотерапию, УФО, УВЧ, озонотерапию и лазеротерапию. Пациентам следует перейти на гипоаллергенную диету, тщательно соблюдать личную гигиену, избегать травмирования очагов микробной экземы. При диссеминации процесса и его переходе в истинную экзему назначают курс глюкокортикоидной терапии.
Прогноз и профилактика
Прогноз микробной экземы при адекватном лечении благоприятный. Длительное и упорное течение экземы может наблюдаться у ослабленных пациентов и пожилых людей. В профилактике микробной экземы основное значение имеет выявление и лечение тех заболеваний, на фоне которых она может развиться, предупреждение инфицирования ран, соблюдение гигиенических правил.
1. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015 - №19.
2. Совершенствование комплексной терапии микробной экземы: Автореферат диссертации/ Никонова И.В. - 2013.
3. Этиологическая структура микробных экзем/ Жданова А.И.// Международный журнал экспериментального образования. – 2010. – № 7.
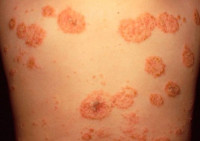
Монетовидная экзема (нуммулярная экзема) – зудящий хронический дерматит, являющийся разновидностью микробной экземы. Клинически проявляется высыпанием округлых ярко-красных монетовидных бляшек с чёткими границами, возвышающихся над здоровой кожей, ограниченных краевой каймой из эпителиальных клеток – остатков вскрывшихся везикул. Процесс сопровождается зудом, появляются расчёсы, присоединяется вторичная инфекция, образуются корки. Монетовидную экзему диагностируют клинически, при подозрении на инфекционную составляющую проводят микробиологическое исследование эпидермальных мазков. Лечение десенсибилизирующее, противовоспалительное.
Общие сведения
Монетовидная экзема – разновидность микробной экземы неясной этиологии, характеризующаяся генерализированными округлыми зудящими очагами. Заболевание широко распространено в дерматологии, составляет около 10% от общего количества дерматозов. У пациентов с ослабленной иммунной системой доля патологии возрастает. Возможно, это связано с тем, что монетовидная экзема полиэтиологична, но всегда имеет инфекционную составляющую, оказывающую негативное влияние на состояние иммунной системы. Кроме того, у больных монетовидной экземой выявляется предрасположенность к нарушениям иммунной регуляции и сопутствующим заболеваниям желудочно-кишечного тракта, в котором расположено около 80% иммунных клеток.
Дерматит одинаково часто встречается у мужчин и у женщин. Может диагностироваться в любом возрасте, пик заболеваемости приходится на период 30-50 лет. Расовая предрасположенность и эндемичность не выявляются. Монетовидная экзема развивается в любое время года, обостряется в период ОРВИ и ОРЗ. Заболевание является разновидностью экземы и входит в группу микробных экзем. Свое название патология получила из-за небольших округлых очагов, по форме напоминающих монеты. Современные дерматологи считают, что при данной форме экземы нарушено клеточное и гуморальное звено иммунитета, что заставляет сенсибилизированную кожу в ответ на действие любого антигена отвечать локальным иммунным воспалением в виде монетовидных очагов.

Причины монетовидной экземы
Любая форма экземы гетерогенна. Факторами, способствующими развитию монетовидной экземы, являются тонзиллит, кариес, гипергидроз, туберкулёз, некорректно принимаемые лекарственные препараты, соматические заболевания и стрессы, которые на фоне наследственной предрасположенности снижают иммунитет организма и вызывают развитие патологического процесса. Однако полной ясности в этиологии заболевания нет. Поскольку монетовидная экзема является разновидностью микробной экземы, причиной поражения кожи считаются бактерии, к которым сенсибилизирован организм.
Кожа при монетовидной экземе постоянно находится в состоянии готовности к активному взаимодействию с чужеродным антигеном. Особенностью такой аллергизации является постепенный переход от моновалентности к поливалентности. Вначале кожа даёт реакцию на один антиген, а со временем начинает реагировать на множество раздражителей. Вероятно, это происходит из-за наследственной предрасположенности. Генетика определяет мультифакторное наследование с выраженной экспрессивностью и пенетрантностью генов. Если болен один из родителей, вероятность развития экземы у ребёнка составляет 40%, если оба – 60%. Большую роль в возникновении монетовидной экземы играет несостоятельность пищеварительного тракта с ферментопатиями, дискинезиями и нарушенными мембранными барьерами, приводящими к прямому попаданию в организм чужеродных антигенов в виде нерасщеплённых, не до конца переваренных белков.
Иммунный механизм развития экзематозного процесса заключается в возникновении аллергической реакции антиген-антитело на уровне эпидермиса и дермы. В эпидермисе присутствуют эпителиальные клетки – кератиноциты. В дерме преобладают лимфоциты и тучные клетки. Лимфоидная популяция, состоящая из Т-хелперов и Т-киллеров, начинает процесс сенсибилизации наследственно аллергизированной кожи. Кератиноциты, выполняющие роль иммунорегуляторов, немедленно экспрессируют МНС II класса, которые обеспечивают взаимодействие между Т-лимфоцитами и макрофагами в процессе иммунного ответа. Избыток антител деструктирует кожу, иммунные реакции переходят в разряд аутоиммунных.
Вовлечение в процесс эпидермиса приводит к нарушению его защитной функции, облегчает проникновение в дерму инфекционного начала, которое дополнительно сенсибилизирует кожу, вызывает воспаление, повреждает клетки эпидермиса и дермы. Дермальные и эпителиальные клетки начинают вырабатывать цитокины и медиаторы, усугубляющие воспаление и сенсибилизацию сверхчувствительной кожи. Начинает преобладать стадия экссудации. Эпидермис и дерма отекают, сосуды дермы компенсаторно расширяются. Клинически это проявляется красной эритемой, на поверхности которой возникает полиморфная сыпь.
Симптомы монетовидной экземы
Типичная клиника монетовидной экземы отличается появлением розовой эритемы на фоне неизменённой кожи. Элемент имеет овальную форму, напоминает пятак диаметром до 3 см с чёткими очертаниями, возвышается над уровнем здоровой кожи. Появление пятна сопровождается невыносимым зудом. Типичное расположение эритемы – кожа конечностей.
Почти сразу на поверхности гиперемированного пятна возникают первичные элементы сыпи: серозные буллы, папулы и узелки, отражающие картину истинного экзематозного полиморфизма. Зуд заставляет больных расчёсывать воспалённую поверхность, в результате образуются экскориации, покрывающиеся геморрагическими корками. Одновременно уже существующие везикулы вскрываются, обнажая эрозивные поверхности, присоединяется вторичная инфекция. Оставшиеся и вновь подсыпающие везикулы трансформируются в пустулы и тоже вскрываются, образуя эрозии с гнойными «жирными» корками. Папулы сливаются между собой, формируют бляшки, по периметру которых отчётливо заметна фестончатая кайма из остатков эпителиальных клеток.
Высыпания могут распространяться на туловище и ягодичную область. При этом высыпавшие буллы вскрываются, оставляя открытые эрозивные поверхности, сочащиеся серозной жидкостью. Начинается процесс мокнутия. Крупные эрозии объединяются между собой, новые подсыпания не появляются, острота процесса понемногу снижается. «Серозные колодцы» подсыхают, на их поверхности образуются толстые жёлтые корки. Если в процесс вмешивается стафилококковая инфекция, при надавливании из-под таких корок выделяется гной.
В отличие от папул бляшки не сливаются, но стафилококк может обсеменить их периметр пустулами. При травматизации такого элемента происходит распространение процесса «отсевами» аллергидов, состоящих из вторичных булл, эритем и узелков. Вторичные аллергиды, объединяясь, образуют мокнущие эрозии. При дальнейшем распространении процесса и усугублении тяжести воспалительного компонента наблюдается ухудшение общего состояния пациента. При стихании воспалительных явлений кожа подсыхает, на ней могут появляться трещины. При частом чередовании ремиссий и обострений возможна трансформация монетовидной экземы в истинную.
Диагностика монетовидной экземы
Диагностика монетовидной экземы не вызывает затруднений. Диагноз выставляется дерматологом на основании клинической картины и данных анамнеза. С учётом сопутствующей патологии обязательно назначается стандартное лабораторное обследование: ОАК, ОАМ, биохимия. Пациенты консультируются гастроэнтерологом, неврологом, аллергологом, эндокринологом.
Гистопатология нетипична, морфологическое исследование осуществляется только для дифференциальной диагностики. Осложнённые формы требуют проведения иммуноферментного и аллергологического исследования сыворотки крови на антитела (специфические IgE/IgG, общий IgE). При подозрении на присоединение инфекции назначают микробиологические исследования эпидермальных мазков. При вторичном инфицировании проводят культуральное исследование с целью идентификации возбудителя и определения его чувствительности к антибиотикам. Дифференцируют монетовидную экзему с дерматитами, псориазом, чесоткой и дерматомикозами.
Лечение и профилактика монетовидной экземы
Монетовидная экзема – один из самых резистентных к терапии дерматитов. Целью лечения является достижение стойкой ремиссии. Прежде всего, необходимо санировать очаги хронической инфекции, откорректировать соматическую патологию, нормализовать работу нервной, эндокринной и пищеварительной систем.
Для снятия стресса используют седативные средства (лучше – на основе природных компонентов), применяют транквилизаторы, антидепрессанты, нейролептики, фиточаи и травяные настои. Десенсибилизацию организма проводят путем внутривенных вливаний солей натрия и кальция. Назначают десенсибилизирующие препараты. В осложнённых случаях показаны топические стероиды (по индивидуальным схемам короткими курсами), антибактериальные препараты, дезинтоксикационные и плазмозамещающие средства. Для предупреждения обострения назначают курс гистаглобулина. Дополнительно возможно использование витаминотерапии, препаратов очищенной серы и ферментов, улучшающих работу пищеварительного тракта. Для профилактики дисбактериоза показаны бифидосодержащие и лактосодержащие средства.
Тактика наружного лечения зависит от степени тяжести процесса. При выраженном мокнутии хороший результат дают гормональные аэрозоли, влажно высыхающие повязки, противовоспалительные примочки, антибактериальные и вяжущие препараты на основе цинка. При стихании процесса применяют мази с топическими стероидами, антибактериальными и антисептическими средствами. Топические стероиды эффективны и при зуде. Пиодермические наслоения лечат антибактериальной терапией внутрь и наружно в зависимости от распространённости поражения кожного покрова. Хороший эффект даёт УФО, ПУВА-терапия, фотофорез, ультрафонофорез, УВЧ-терапия, магнито-, озоно-, оксигенотерапия, иглорефлексотерапия, лечебные грязи, аппликации парафина. В тяжёлых случаях подключают гемосорбцию и плазмаферез.
Профилактика заключается в соблюдении режима питания с исключением потенциальных аллергенов. Следует ограничить контакты с косметическими средствами и бытовой химией, носить бельё из натуральных тканей, регулярно наблюдаться у дерматолога. Прогноз зависит от тяжести патологии и в целом рассматривается как относительно благоприятный с учётом нарушения качества жизни.

Вначале отмечается появление эритемы, на фоне которой формируются пузырьки (микровезикулы), величиной с булавочную головку, а также преимущественно экссудативные папулы и пустулы. В центре очага поражения микровезикулы вскрываются, серозный экссудат поступает на поверхность кожи, образуя участки мокнутия с мацерированным и слущивающимся роговым слоем (Eczema madidans). При внимательном осмотре очага поражения можно обнаружить многочисленные «точечные» эрозии, из которых на поверхность выступают небольшие капли серозного экссудата (серозные колодцы).
Клиническая картина отличается четким полиморфизмом (истинным и ложным) и пестротой высыпаний; на фоне развития воспалительных явлений могут наблюдаться эритематозные пятна, папулы, пузырьки, пустулы, эрозии, чешуйки, корочки, многочисленные расчесы. Характерным является чередование пораженных участков кожи с непораженными («архипелаг островов»). Высыпания симметричны, могут распространяться на кожу верхних, нижних конечностей и туловища. Больных беспокоит зуд различной интенсивности, способствующий развитию невротических расстройств, нарушению сна вплоть до бессонницы. По мере разрешения воспалительных явлений мокнутия сменяются образованием корочек, чешуек; появляются шелушения, затем вторичные пигментно - сосудистые (или депигментированные) пятна, которые постепенно исчезают. Могут возникнуть очаги сухости и шелушения кожи, трещины в роговом слое (Eczema tyloticum). При длительном хроническом течении экземы на ладонях и подошвах иногда появляются мозолистые гиперкератотические образования с трещинами. Нередко течение экземы осложняется присоединением пиогенной инфекции: появляются пустулы и гнойные корки (Eczema impetiginosum).
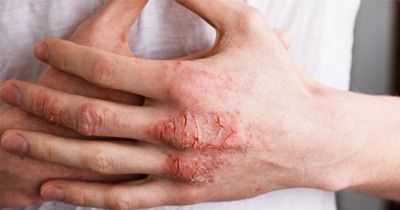
Несмотря на выраженный полиморфизм, характерный для экземы, иногда имеет место превалирование одного из морфологических элементов, что позволяет диагностировать указанные выше формы истинной экземы. Следует отметить, что переход острой мокнущей экземы в хроническую, чаще всего совершается постепенно, сопровождается нарастающей инфильтрацией тканей, переходом активной гиперемии в пассивную. Хронический экзематозный процесс нередко обостряется в результате появления активной гиперемии, микровезикул, мокнутия, усиления зуда.
У детей идиопатическая экзема возникает в возрасте 2—6 мес, проявляется симметрично расположенными на лице (область щек), верхних или нижних конечностях эритематозно-сквамозными и экссудативно-папулезными высыпаниями, имеющими нечеткие границы, микровезикулами, сопровождается сильным зудом. Однако чаще всего проявление детской формы экземы характеризуется сочетанием признаков истинной, микробной и себорейной форм экземы. На фоне яркой, сочной, отечной эритемы располагаются серозные папулы, микровезикулы, которые быстро вскрываются, образуя типичные эрозии, крупные мокнущие участки, частично покрытые серозными корками.
К разновидностям истинной экземы относятся пруригинозная и дисгидротическая формы.
Пруригинозная экзема
Проявляется высыпаниями мелких (с просяное зерно) папуловезикулезных элементов на уплотненном основании, не вскрывающихся и не образующих эрозий. Очаги поражения располагаются на коже' лица, локтевых сгибов, подколенных впадин, паховой области, на разгибательных поверхностях конечностей. Они часто рецидивируют. Заболевание протекает хронически. Вследствие длительного течения, расчесов, ссадин, отложения клеточного инфильтрата кожа на пораженных участках грубеет, пигментируется, становится сухой, шершавой, лихенизируется, хотя менее резко, чем при нейродермите. Приступообразный зуд, тяжелые невротические реакции, сопровождающиеся нарушением сна, весьма характерны для этой формы дерматоза. Заболевание обычно «стихает» летом и обостряется зимой. Оно как бы занимает промежуточное место между истинной экземой и почесухой.
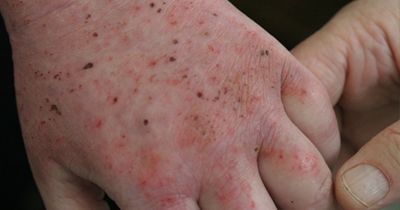
У детей пруригинозная форма экземы развивается обычно в возрасте 4—6 мес (в отличие от себорейной и истинной форм экземы, начинающихся в первые недели и месяцы жизни), характеризуется стойким белым дермографизмом, отражающим преобладание тонуса симпатического отдела вегетативной нервной системы. Описанные выше поражения у детей располагаются на отечном, эритематозном фоне и часто сочетаются с бронхиальной астмой.
Дисгидротическая экзема
Эта форма экземы характеризуется образованием мелких (с булавочную головку), плотных на ощупь пузырьков на боковых поверхностях пальцев, иногда на коже ладоней и подошв. Реже встречаются крупные, многокамерные пузырьки. Располагаясь в эпидермисе, пузырьки просвечивают сквозь него, напоминая зерна сваренного риса.
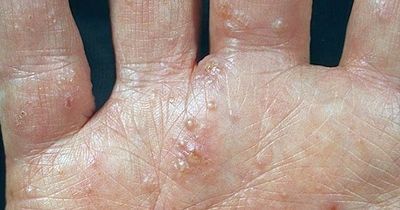
Больных часто беспокоит сильный зуд. Пузырьки могут вскрываться, превращаясь в ссадины, или подсыхать, образуя плоские желтоватые корочки. В дальнейшем возникают резко ограниченные очаги поражения, имеющие ярко выраженную «воспалительную» окраску, что отличает дисгидротическую экзему от истинного дисгидроза и эпидермофитидов ладоней (при дисгидротической эпидермофитии в покрышках пузырей на своде стоп находят нити мицелия гриба эпидермофитона). 5 августа 2019
Читайте также:

