Лейкодерма при красном плоском лишае
Обновлено: 28.04.2024
Рекомендовано лечение выявленных сопутствующих заболеваний (шистосомоза, гепатитов, санация очагов хронической инфекции и др.) и устранение вероятных провоцирующих факторов (отмена лекарственных препаратов, УФО и пр.). Выбор метода лечения при КПЛ зависит от степени выраженности клинических проявлений, длительности заболевания, сведений об эффективности ранее проводимой терапии.
Наружное лечение
Показано при наличии ограниченных высыпаний. Для наружной терапии КПЛ используют глюкокортикостероидные препараты средней и высокой активности (возможно их чередование) в виде смазываний или под окклюзионную повязку 1-2 раза в день ежедневно в течение 3-4 недель:
- Триамцинолона ацетонид, 0,1% мазь;
- Бетаметазона дипропионат, 0,1% мазь;
- Метилпреднизолона ацепонат, 0,1% крем, мазь и жирная мазь;
- Клобетазола пропионат, 0,05% крем и мазь;
- Флуоцинолона ацетонид, 0,025% мазь;
- Гидрокортизона бутират, 0,1% мазь и др.
Общее лечение
Показано при наличии распространенных высыпаний. Учитывая положительный результат от применения кортикостероидных и антималярийных препаратов, назначаемых сочетанно внутрь, рекомендуется совместное использование лекарственных средств данных групп больным КПЛ. Из группы антималярийных препаратов может быть назначен один из приведенных ниже лекарственных препаратов:
- Гидроксихлорохин по 200 мг 2 р/день в течение 5 дней, затем перерыв 2 дня, курсы лечения повторять в течение 1–2 месяцев;
- Хлорохин по 250 мг 2 р/день в течение 5 дней, затем перерыв 2 дня, курсы лечения повторять в течение 1–2 месяцев.
В терапии КПЛ применяются глюкокортикостероидные препараты системного действия, таблетированная либо инъекционная форма:
- Преднизолон в дозе 20–25 мг в сутки в течение 1–2 месяцев с последующей постепенной отменой;
- Бетаметазона дипропионат 1 мл в/м 1 раз в 2–3 недели, на курс 3–4 инъекции.
- Поливидон + натрия хлорид + калия хлорид + кальция хлорид + магния хлорид + кальция гидрокарбонат (гемодез) 400 мл в/в капельно 1–4 раза в неделю, на курс 3–5 инфузий (по потребности);
- Калия хлорид + натрия хлорид + магния хлорид 400,0 в/в капельно 1–4 в неделю, на курс 3–5 инфузий;
- Натрия хлорид 0,9% 400 мл в/в капельно 1–4 в неделю, на курс 3–5 инфузий;
- Кальция глюконат 10% 10 мл в/м 1 р/сут № 8–10;
- Тиосульфат натрия 30% 10 мл в/в 1 р/сут № 8–10.
Для купирования зуда назначают любой из следующих антигистаминных препаратов 1-го поколения длительностью 7–10 дней как перорально, так и в инъекционных формах (возможно их чередование):
- Хлоромирамин по 25 мг 2–3 р/день;
- Мебгидролин по 100 мг 2–3 р/день;
- Хифенадин по 10 мг 2–3 р/день;
- Клемастин по 1 мг 2–3 р/день.
Режим
В период обострения заболевания пациентам рекомендуется щадящий режим с ограничением физических и психоэмоциональных нагрузок.
Диета
В пищевом режиме должны быть ограничены соленые, копченые, жареные продукты. У пациентов с поражением слизистой полости рта необходимо исключить раздражающую и грубую пищу.
Физиотерапия
Общая ПУВА-терапия с применением фотосенсибилизаторов внутрь (метоксалена по 0,6 мг/кг массы тела или изопимпинеллин/ бергаптен/ксантотоксин по 0,8 мг/кг массы тела) за 1,5–2 часа до облучения УФА. Начальная доза облучения составляет 0,25–1,0 Дж/см 2 . Процедуры проводить 2–4 раза в неделю, разовую дозу УФА увеличивать каждую 2-ю процедуру на 0,25–1,0 Дж/см 2 до максимального значения 10–15 Дж/см2 на курс 20–45 процедур.
Показаны электросон, индуктотермия пояснично-крестцового отдела позвоночника.
При гипертрофической форме КПЛ возможно удаление веррукозных разрастаний при помощи следующих методов деструктивной терапии:
- Криодеструкции;
- Электрокоагуляции;
- Лазеротерапии;
- Радиохирургии.
Метод деструктивной терапии выбирается врачом в зависимости от распространенности процесса и локализации высыпаний.
Критерии эффективности лечения
Отсутствие новых высыпаний и разрешение существующих высыпаний, уменьшение зуда.
Показания для госпитализации
Госпитализизация показана при отсутствии эффекта от амбулаторного лечения, а также при наличии тяжелых форм заболевания или его осложнений.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
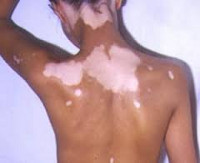
Лейкодерма – полиэтиологическое дерматологическое состояние, которое характеризуется нарушением образования и накопления или ускоренным разрушением пигмента на определенных участках тела. Проявляется наличием обесцвеченных участков кожных покровов. Размеры, количество и локализация участков зависят от причин расстройства. Диагностика лейкодермы основывается на результатах осмотра дерматолога и общего обследования организма больного, проводимого для выявления скрытых патологий. В некоторых случаях может потребоваться биопсия тканей из пораженных участков. Тактика лечения зависит от этиологии данного состояния, возможны как специфическая терапия провоцирующего заболевания, так и поддерживающие мероприятия в виде витаминотерапии и УФ-облучения.
Общие сведения
Лейкодерма не является отдельным кожным заболеванием, это симптом, свидетельствующий об общем или местном нарушении пигментного обмена. Состояние известно с глубокой древности, в некоторых культурах больные с подобными изменениями кожи признавались как отмеченные богами. Лейкодерма является очень распространенной дерматологической патологией, по некоторым данным от ее различных форм страдает от 5 до 8% населения планеты. Может быть как приобретенным состоянием, возникшим вследствие определенного образа жизни человека или воздействия на его организм различных факторов внешней среды, так и врожденным, генетически обусловленным. Последняя разновидность характеризуется особой сложностью в процессе лечения и нередко беспокоит пациента уже в раннем детстве. Половое распределение лейкодермы зависит от типа и формы патологии. Одни состояния встречаются только у мужчин (сцепленные с Х-хромосомой наследственные разновидности), другие могут одинаково часто поражать лиц обеих полов или несколько чаще возникать у женщин.

Причины лейкодермы
Оттенок кожи человека зависит от наличия в ней нескольких пигментов, главным из которых является меланин. Скорость образования этого соединения зависит от двух факторов – наличия в организме тирозина, служащего субстратом для образования меланина, и перерабатывающего фермента тирозиназы. При альбинизме, который рассматривается некоторыми дерматологами как крайний вариант лейкодермы, имеются дефекты в структуре тирозиназы. Фермент не работает, что обуславливает отсутствие синтеза меланина. При некоторых формах лейкодермы наблюдается аналогичный процесс – нарушается работа фермента, пигмент не синтезируется, в результате появляются обесцвеченные участки кожи.
Есть и иной механизм гипопигментации при этом дерматологическом состоянии. Меланин должен не только синтезироваться, но откладываться в особых клеточных включениях – меланосомах. Существуют факторы экзогенной и эндогенной природы, затрудняющие этот процесс. Под их влиянием при нормальном или даже повышенном синтезе меланина на определенных участках кожи не откладывается пигмент, что приводит к появлению очагов лейкодермы. Вариантом такого процесса может быть избирательная гибель меланоцитов кожи, обусловленная инфекционными агентами, иммунологическими нарушениями или воздействием некоторых химических веществ. Из-за повышенной скорости распада пигментных клеток не происходит их своевременная замена, что также провоцирует возникновение симптомов лейкодермы.
К вышеописанным нарушениям может приводить огромное количество разнообразных патологических состояний и неблагоприятных факторов. Наиболее часто лейкодерма возникает вследствие некоторых инфекционных заболеваний (сифилиса, лепры, определенных дерматомикозов), аутоиммунных состояний (системной красной волчанки, склеродермии), генетических патологий (болезни Вульфа, Ваандербурга и пр.). Кроме того, существуют формы так называемой профессиональной лейкодермы, провоцируемой воздействием некоторых промышленных химических веществ на организм. Отдельно обычно выделяют витилиго и идиопатические формы патологии. Кроме того, к развитию лейкодермы могут приводить некоторые глистные инвазии, нарушения иммунитета и эндокринные расстройства.
Классификация лейкодермы
Современная классификация лейкодермы в дерматологии основана на этиологии этого состояния. Однако даже общепринятый перечень разновидностей не может охватить абсолютно все формы патологии. Из-за этого в отдельный тип выделяют идиопатическую лейкодерму, относя к ней все формы и разновидности состояния с неустановленной причиной. Данная классификация наиболее полно и объективно разделяет различные группы лейкодермы по причинам их появления. Удобство классификации заключается еще и в том, что лейкодермы, входящие в определенную группу, характеризуются сходством клинической симптоматики – это позволяет дерматологу только по внешнему виду больного примерно определить перечень возможных этиологических факторов. Чаще всего у пациентов выявляются следующие виды лейкодермы:
- Инфекционная лейкодерма – гипохромия, обусловленная воздействием на кожу различных микроорганизмов, которые могут либо прямо поражать меланоциты, либо нарушать местный метаболизм в тканях настолько, что в них затрудняется синтез и накопление пигмента. К этому типу относят сифилитическую и лепрозную лейкодерму, а также гипопигментацию вследствие различных форм лишая.
- Иммунная лейкодерма – в эту группу исследователи включают витилиго и некоторые другие аутоиммунные состояния (склеродермию, волчанку), которые могут сопровождаться нарушением пигментации кожи. Причинами иммунной лейкодермы также становятся иммунологические нарушения, возникающие на фоне глистных инвазий. Объединяющим фактором является поражение меланоцитов собственной иммунной системой.
- Токсическая лейкодерма обусловлена местным или общим воздействием некоторых химических веществ, в том числе лекарственных препаратов. К этой группе относится так называемая профессиональная гипохромия, которая возникает у сотрудников определенных химических производств при длительном воздействии промышленных токсинов.
- Врожденная лейкодерма имеет генетические причины или (реже) вызывается внутриутробным поражением. Характеризуется разнообразием симптоматики, нередко помимо кожных нарушений у больных встречаются пороки развития и другие нарушения.
- Послевоспалительная лейкодерма часто возникает на фоне рубцовых изменений после ожогов, а также при длительно протекающих кожных заболеваниях воспалительного характера (например, при экземе).
- Идиопатическая лейкодерма включает в себя все формы патологии с не выявленными или неясными причинами.
Симптомы лейкодермы
Основным проявлением лейкодермы является нарушение пигментации кожных покровов на различных участках тела. Характер нарушений пигментации различается в зависимости от формы и причин состояния. Так, при инфекционной сифилитической лейкодерме обесцвечивание кожи происходит в основном на шее, туловище, иногда лице и может иметь три клинические формы: сетчатую, мраморную и пятнистую. В первом случае участки депигментации состоят из множества мелких волокнистых очагов, напоминающих кружева, во втором – из беловатых точек с нечеткими контурами, имеющих тенденцию к слиянию. Пятнистая сифилитическая лейкодерма характеризуется образованием отдельных круглых очагов гипохромии с четкими контурами и практически одинакового размера.
Лепрозная лейкодерма часто возникает на руках, бедрах, спине и ягодицах. Ее особенностью является формирование круглых очагов поражения с четкими границами. Очаги после своего появления могут долгие годы сохраняться без изменений. Иммунные формы гипохромии, развивающиеся при системной красной волчанке, склеродермии и глистной инвазии, часто сопровождаются не только очаговой потерей пигмента, но и шелушением или атрофией кожи. При правильно проведенном лечении инфекционной или аутоиммунной лейкодермы выраженность кожных проявлений снижается, поскольку исчезает фактор, оказывающий негативное воздействие на меланоциты или метаболизм пигментов. Аналогичная картина наблюдается в случае химической или токсигенной гипохромии – зачастую центральным элементом лечения этих форм становится устранение провоцирующего фактора, само по себе позволяющее снизить выраженность кожных проявлений.
Врожденные формы лейкодермы имеют разнообразные симптомы, которые во многом определяются основным заболеванием. Кожные проявления (очаги депигментации различных размеров и форм) могут сочетаться с нарушениями со стороны других органов и систем. Послевоспалительная лейкодерма характеризуется появлением гипохромии на тех участках кожи, которые подверглись ожогам, псориазу или себорее. Нередко в центре очага с пониженной пигментацией можно обнаружить рубцовые изменения. Локализация пигментных нарушений зависит от расположения предшествовавших воспалительных поражений кожи. При этих формах лейкодермы, а также при витилиго восстановление нормальной окраски кожных покровов может быть сильно затруднено, нарушения сохраняются на протяжении многих лет.
Диагностика лейкодермы
Лейкодерму достаточно легко определить при обычном осмотре кожных покровов пациента, однако для выяснения ее причин может потребоваться целый комплекс различных клинических исследований. При осмотре кожи больного выявляются участки депигментации различной формы, размеров и локализации, в некоторых случаях очаги окружены ободком гиперпигментации (компенсаторная реакция организма). При подозрении на инфекционный характер лейкодермы производится общий анализ крови, в котором могут определяться неспецифические признаки воспаления (лейкоцитоз, увеличение СОЭ). Эозинофилия может указывать на наличие глистной инвазии. Для определения возбудителя также могут быть назначены серологические анализы: реакция Вассермана, тест на наличие лепры и другие.
Путем изучения основных показателей крови пациента и некоторых диагностических тестов можно выявить не только воспалительную, но и иммунную лейкодерму. Например, при волчанке определяют наличие антинуклеарных антител. Немаловажную роль в диагностике лейкодермы играет опрос больного и тщательное изучение анамнеза, поскольку при токсигенных и послевоспалительных формах этого дерматологического состояния именно предшествующие заболевания чаще всего обуславливают аномалии пигментации. Для более точного определения лейкодермы и ее дифференциации от некоторых форм лишая используют ультрафиолетовую лампу Вуда.
В спорных случаях могут прибегать к биопсии кожи из очагов пониженной пигментации и ее гистологическому исследованию. В зависимости от формы и причин лейкодермы в очагах могут выявляться признаки воспаления, рубцовая ткань, отек дермы или изменения эпидермиса. В наиболее распространенных случаях депигментации обычно отмечаются аномалии меланоцитов – они либо вовсе отсутствуют, либо имеют структурные изменения (низкое количество меланосом, деформации отростков). При некоторых врожденных формах лейкодермы используют генетические тесты.
Лечение лейкодермы
Терапия лейкодермы сводится к устранению причин, которые привели к нарушению пигментации кожи. При инфекционных формах используют антибиотики, при аутоиммунной патологии применяют иммуносупрессивные и цитостатические средства, при глистных инвазиях назначают противоглистные препараты. При токсической лейкодерме специального лечения может не потребоваться, в некоторых случаях достаточно обеспечить прекращение контакта больного с токсическим веществом. Это возможно путем смены рода деятельности (при работе на химических производствах) или отмены (замены) некоторых лекарственных средств. Сложнее всего поддаются лечению формы лейкодермы, обусловленные наследственными факторами, а также витилиго – при последнем некоторые специалисты практикуют пересадку нормально пигментированной кожи пациента, взятой с другой части тела, на очаги гипохроматоза.
Поддерживающая терапия может значительно улучшить состояние кожных покровов больного и ускорить восстановление нормальной пигментации. Назначают общие и местные формы витаминов А, Е, РР и группы В, витаминно-минеральные комплексы с содержанием цинка и меди. По некоторым данным обогащение рациона тирозином также способствует уменьшению симптомов лейкодермы, поэтому в питании больных должны присутствовать яйца, морепродукты, печень, овсяная и гречневая крупы. Из специфических методик, применяемых в дерматологии, используется ПУВА-терапия – обработка кожных покровов особыми фотоактивными веществами с последующим ультрафиолетовым облучением. Важно учитывать, что некоторые формы лейкодермы реагируют на УФО увеличением степени депигментации, поэтому подобные техники следует назначать с осторожностью.
Прогноз и профилактика лейкодермы
Прогноз лейкодермы относительно жизни пациента всегда благоприятный – данное дерматологическое состояние никогда не создает угрозу летального исхода или тяжелых осложнений, на это способны лишь сопутствующие пороки развития при врожденных формах и синдромах. Относительно выздоровления и восстановления нормальной пигментации кожных покровов прогноз чаще неопределенный даже в случае относительно легких токсигенных форм заболевания. Врожденные и иммунные разновидности лейкодермы, а также витилиго крайне тяжело поддаются лечению. Профилактика включает в себя употребление богатых тирозином продуктов, защиту кожи от ультрафиолетового излучения и избегание контакта с химическими веществами, способными вызвать депигментацию.
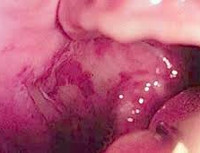
Красный плоский лишай полости рта – хронический стоматодерматоз, сопровождающийся появлением элементов в виде узелков, папул, бляшек, эрозий, пузырей и воспалительно-дистрофическими поражениями слизистой оболочки ротовой полости. Для диагностики, в т. ч. дифференциальной, необходим тщательный осмотр, сбор анамнеза, проведение лабораторных и инструментальных исследований: биопсии с морфоцитологическим анализом материала, иммунофлюоресценции, люминесцентной диагностики, определения микротоков, биохимического исследования крови и аллергологических проб. Лечение подбирается индивидуально и включает в себя комплекс из медикаментов местного и общего воздействия.
Общие сведения
Красный плоский лишай (КПЛ) полости рта - патология слизистой оболочки, для которой характерно формирование различных элементов с нарушением трофических процессов в пораженных тканях. Данное заболевание можно отнести к наиболее распространенным дерматозам полости рта, его изолированные признаки встречаются примерно у 2% населения, однако среди больных кожной формой КПЛ оральные проявления развиваются у 50-75%. Пациентами, как правило, являются женщины в возрасте 30-50 лет, значительно реже патология встречается у пожилых людей и детей. Патологические очаги располагаются в задних отделах щек и позадимолярной области, на деснах, языке, губах, слизистой оболочке твердого неба. Красный плоский лишай полости рта – незаразная патология, ее возникновение связано с индивидуальной предрасположенностью конкретного индивида.

Причины красного плоского лишая полости рта
На сегодняшний день в стоматологии не сложилось общепризнанной теории, и наиболее прогрессивным взглядом на механизм возникновения заболевания считается иммунно-аллергическая гипотеза, рассматривающая его как многофакторную патологию, в основе которой - нарушение процессов иммунной регуляции. Под воздействием экзогенных и эндогенных факторов изменяется клеточный иммунитет. Так, большая часть Т-клеток воспалительного инфильтрата относится к группе CD8 +, а активация Т-клеток напрямую связана с повышением уровня Th1 цитокинов и молекул межклеточной адгезии в клетках Лангерганса и макрофагах. Как следствие, возникает интенсивный воспалительный ответ. Еще одним механизмом этиопатогенеза красного плоского лишая полости рта выступает дегрануляция тучных клеток и активация матричных металлопротеиназ. По мнению некоторых ученых, хронический характер заболевания также связан с недостаточностью иммуносупрессивных механизмов.
К провоцирующим факторам относят хронический стресс и сильные нервные потрясения. Большинство пациентов имеют проблемы с состоянием ЖКТ, поджелудочной железы и печени. Ряд исследователей отмечают взаимосвязь КПЛ с эндокринными и сердечно-сосудистыми расстройствами, в частности, сахарным диабетом и гипертонической болезнью. Сочетание двух последних нозологий с КПЛ носит название «синдрома Гриншпана». К возникновению заболевания может приводить травматизация слизистой рта острыми краями зубов, нависающими пломбами, неграмотно подобранными протезами. Использование протезов из разнородных металлов провоцирует появление гальванических токов, изменяющих работу ряда ферментов слюны и являющихся триггером красного плоского лишая в полости рта.
Существуют также данные о токсико-аллергической природе заболевания. Так, лихеноидная реакция полости рта описана у пациентов, чья деятельность связана с проявкой цветной кинопленки, контактирующих с парафенилдиамином и имеющих в анамнезе данные о длительном приеме тетрациклина и препаратов золота.
Симптомы красного плоского лишая полости рта
В отечественной классификации принято различать шесть форм КПЛ: типичную, экссудативно-гиперемическую, гиперкератотическую, эрозивно-язвенную, буллезную и атипичную. Каждая имеет свои особенности течения, но при любых вариантах заболевания происходит образование патологических очагов или дефектов слизистой оболочки полости рта. Во многих случаях пациенты не высказывают каких-либо жалоб, но для некоторых форм характерны боль и жжение во рту, усиливающиеся в процессе приема пищи.
У 45% пациентов диагностируется типичная форма. При осмотре выявляют мелкие (диаметром до 2 мм ) серовато-белые узелки полигональной формы, при слиянии образующие рисунок кружев. При экссудативно-гиперемическом варианте папулы серого цвета определяются на фоне отечной и гиперемированной слизистой оболочки. Данная форма красного плоского лишая полости рта характерна для 25% пациентов. Для гиперкератотической формы свойственно наличие серых бляшек, имеющих тенденцию к постепенному огрубению и возвышению над окружающими тканями. Некоторые пациенты при этом отмечают чувство сухости и шероховатости во рту.
Наиболее тяжелой формой, диагностируемой у 23% пациентов, считается эрозивно-язвенная. Ее характеризует выраженное воспаление и формирование на слизистой оболочке эрозий и язв разнообразной формы. Их поверхность покрывает фибринозный налет, при его удалении патологические элементы начинают кровоточить. При данной форме КПЛ пациенты обычно предъявляют жалобы на сильные боли и чувство жжения.
Буллезная форма диагностируется лишь у 3% пациентов и сопровождается образованием плотных пузырей диаметром до 1,5 см с геморрагическим экссудатом. Максимум через двое суток пузыри вскрываются, оставляя после себя эрозии неправильной формы, покрытые фибринозной пленкой. При буллезной форме дно эрозий быстро эпителизируется. Атипичная форма КПЛ встречается в 4% случаев, элементы локализуются преимущественно на верхней губе и деснах. При осмотре нередко можно выявить расширение устьев слюнных желез.
Важно отметить, что у одного больного одновременно могут наблюдаться признаки нескольких форм заболевания или трансформация одного вида в другой. Болезнь имеет хроническое течение с наличием периодов обострения. При красном плоском лишае полости рта существует вероятность малигнизации патологических элементов. Озлокачествление встречается всего у 1% пациентов, обычно у лиц пожилого возраста, имеющих длительный анамнез эрозивно-язвенной формы КПЛ. В этом случае отмечается уплотнение инфильтрата в основании патологического элемента и усиление процессов кератинизации.
Диагностика красного плоского лишая полости рта
Для полноценной диагностики необходимо собрать подробный анамнез, включающий данные о генетической предрасположенности, перенесенных и сопутствующих патологиях, наличии провоцирующих факторов, аллергологической и иммунологической отягощенности и этапности развития симптоматики. Врачу-стоматологу следует помнить о возможности поражения кожных покровов и уточнить этот момент у пациента. Необходимо оценить состояние ортопедических конструкций, особенно если речь идет о металлических протезах. В таких случаях определяется электрохимический состав слюны и наличие микротоков. При необходимости пациента направляют на консультацию к дерматологу, неврологу, гастроэнтерологу, эндокринологу, аллергологу-иммунологу и т. д. Может потребоваться биохимический анализ крови, оценка иммунного статуса и аллергологические пробы для выявления сенсибилизации к медикаментам, химическим и стоматологическим материалам.
Но главным инструментом диагностики красного плоского лишая полости рта является биопсия с дальнейшим гистологическим исследованием полученного материала. К достоверным признакам заболевания относится умеренно выраженная гиперплазия эпителия, признаки гипер- и паракератоза, гранулеза. При этом в базальном слое отмечается незначительная вакуолизация, которая при затяжном течении приобретает характер выраженной дегенерации. В субэпителиальных слоях обнаруживается лимфоидный инфильтрат. При подозрении на малигнизацию необходимо провести цитологическое исследование полученного образца на наличие атипичных клеток. Важную роль в диагностике играет прямая иммунофлюоресценция, при которой в субэпителиальных слоях отмечается скопление IgM (реже IgA и С3). Для подтверждения диагноза мазки-отпечатки с поверхности папул рассматривают в лучах лампы Вуда, где патологические элементы дают желтовато-оранжевое свечение.
Дифдиагностика основывается на сравнительной морфологии патологических элементов. Красный плоский лишай полости рта следует отличать от кандидоза, дискоидной красной волчанки, вторичного сифилиса, лейкоплакии и ранних стадий плоскоклеточного рака. Для форм, сопровождающихся наличием эрозий, проводят дифференциальную диагностику с афтозными поражениями, пемфигоидом, вульгарной пузырчаткой, многоформной эритемой, токсико-аллергическими реакциями и острыми формами СКВ.
Лечение красного плоского лишая полости рта
Подбор медикаментов производят, исходя из причины, остроты процесса и сопутствующих патологий. При бессимптомном течении и единичных папулезных элементах порой даже не требуется какого-либо медикаментозного вмешательства. Эрозивные и язвенные поражения, напротив, нуждаются в своевременной терапии, в противном случае велик риск ухудшения состояния пациента и присоединения инфекции. Для купирования воспалительного процесса используются топические кортикостероиды. Пероральные формы применяют только в крайне тяжелых случаях. При первых признаках улучшения дозировку препарата необходимо снизить и в дальнейшем произвести отмену во избежание побочных эффектов. Помимо топических стероидов, местное лечение заболевания включает в себя обезболивание (раствор анестезина или пиромекаина) и ускорение регенерации (метилурацил, витамин Е в масле). Для профилактики кандидоза на фоне применения стероидных гормонов рекомендуется прием противогрибковых средств перорально (флуконазол, Нистатин) или в виде мазей (Гризеофульвин, Кетоконазол). В ряде случаев с целью местной иммуносупрессии могут назначаться топические ингибиторы кальциневрина (Такролимус, Пимекролимус). Для ускорения регенерации тканей рекомендуется прием поливитаминов.
Всем пациентам с нервными расстройствами необходима седативная терапия (настойка валерианы и пустырника, Феназепам, Сибазон). Пациентам с отягощенным аллергологическим анамнезом требуется гипосенсибилизирующая терапия (Кларитин, Зиртек, Эриус). Если заболевание сопровождается иммунодефицитом, назначают иммуномодулирующую терапию (Ликопид, Миелопид, Интерферон). Для улучшения активности ферментов и ускорения синтеза нуклеиновых кислот используются противомалярийные препараты (Делагил, Резохин).
Также эффективны физиотерапевтические методы (электро- и фонофорез), а некоторым пациентам с длительно незаживающими эрозиями при вероятности малигнизации рекомендуется хирургическое вмешательство. Кроме того, всем без исключения пациентам необходимо провести полноценную санацию полости рта и устранить все раздражающие факторы (острые края зубов, нависающие пломбы, травмирующие ортопедические конструкции) и очаги хронического воспаления (кариес, пульпит, пародонтит). Необходимо отказаться от курения, спиртного, горячей и острой пищи и придерживаться щадящей диеты. Важно не допускать нервного перенапряжения и по возможности избегать стрессов.
Прогноз и профилактика красного плоского лишая полости рта
Своевременная постановка диагноза и выявление причин позволяют подобрать патогенетическую терапию и провести успешное лечение. В таком случае прогноз заболевания благоприятный. Но поскольку красный плоский лишай полости рта относится к хроническим дерматозам, пациент должен находиться на диспансерном учете и регулярно проходить обследование у дерматолога и стоматолога. Отсутствие необходимого медикаментозного вмешательства приводит к отягощенному течению и появлению осложнений. Профилактика красного плоского лишая состоит из соблюдения требований гигиены полости рта, прохождения профосмотров стоматолога 1 раз в полгода, лечения стоматологических и соматических заболеваний, отказа от курения и других вредных привычек.
Красный плоский лишай (lichen ruber planus) — хронически протекающий дерматоз, характерным и единственным элементом которого является папула. Заболевание может быть с поражением кожи, слизистых оболочек и ногтей. Разнообразие внешнего вида папул, их локализации и группировки обуславливает большое количество клинических форм красного плоского лишая. Для диагностики в сложных случаях проводится биопсия. В лечении красного плоского лишая применяются антигистаминные препараты, кортикостероиды, противомалярийные препараты, ПУВА и фототерапия.
Общие сведения
Красный плоский лишай встречается по разным данным в 1,3-2,4% случаев всех дерматологических заболеваний. А среди заболеваний слизистой ротовой полости его доля по данным некоторых авторов составляет 35%. В настоящее время отмечается рост заболеваемости красным плоским лишаем. Заболевание встречается в различном возрасте. Женщины болеют красным плоским лишаем чаще мужчин.

Причины возникновения красного плоского лишая
До сих пор неизвестен точный механизм и причины возникновения красного плоского лишая. На сегодняшний день красный плоский лишай считается многопричинным заболеванием, возникающим при воздействии различных внешних и внутренних факторов, приводящих к нарушениям в иммунных и метаболических процессах, в результате чего в ответ на действие провоцирующего фактора развивается неадекватная тканевая реакция. Прослеживается наследственная предрасположенность к возникновению красного плоского лишая.
Описаны случаи возникновения красного плоского лишая в результате воздействия на организм химических веществ, в том числе и некоторых медикаментов (висмут, тетрациклин). В этих случаях заболевание возникает как аллергическая реакция на химический раздражитель. Токсико-аллергический вариант развития часто выявляется при возникновении изолированного красного плоского лишая слизистой полости рта.
Отмечены случаи красного плоского лишая с нервным механизмом развития после перенесенного стресса, рефлекторно-сегментарной терапии и сеансов гипноза. Определенную роль в возникновении заболевания играют нарушения со стороны желудочно-кишечного тракта, поджелудочной железы, печени и эндокринной системы (например, сахарный диабет). Часто возникновение красного плоского лишая слизистой полости рта связано с травмирующими факторами: плохо сидящие зубные протезы, острые края зубов, отсутствие зубов и т. п.
Классификация красного плоского лишая
По клиническим проявлениям выделяют следующие формы красного плоского лишая:
- типичная;
- гипертрофическая (бородавчатая);
- атрофическая;
- пемфигоидная (пузырчатая);
- монилиформная;
- пигментная;
- остроконечная;
- кольцевидная;
- эрозивно-язвенная;
- редкие формы.
Симптомы красного плоского лишая
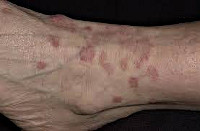
Для красного плоского лишая характерна мономорфная сыпь, состоящая из плоских папул (узелков) красно-фиолетового или малиново-красного цвета диаметром 2-5 мм. Папулы имеют втянутую середину и поверхность с восковидным блеском, хорошо заметным при боковом освещении. В большинстве случаев отмечается лишь незначительное шелушение с трудно отделяемыми чешуйками. В отдельных случаях шелушение может быть схоже с псориатическим (псориазиформный вариант красного плоского лишая).
Высыпания при красном плоском лишае чаще бывают множественными и расположены группами, формируя на коже гирлянды, кольца или линии. Папулы могут сливаться, при этом образуются бляшки, вокруг которых появляются новые узелки. После разрешения папул на участке поражения остается стойкая гиперпигментация. Сыпь красного плоского лишая сопровождается зудом, который может быть выражен в значительной степени, вызывая у больного невротическое беспокойство и нарушения сна.
Чаще всего красный плоский лишай поражает кожу сгибательной поверхности конечностей, внутренней поверхности бедер, подмышечных и паховых областей, туловища и слизистую оболочку полости рта. При красном плоском лишае может наблюдаться изменения ногтей: появление на них продольной исчерченности и гребешков, помутнение ногтевой пластинки, разрушение ногтевого валика. Ладони, подошвы, волосистая часть головы и лицо обычно не подвержены поражению красным плоским лишаем.
У четверти больных красным плоским лишаем наблюдается поражение слизистой оболочки, не сопровождающееся высыпаниями на коже. Папулы располагаются на слизистой рта, преддверия влагалища или головки полового члена. Они могут быть единичными или группироваться в виде кружев, сетки, колец. Цвет папул на слизистой рта серовато-опаловый. На языке образуются белесоватые плоские бляшки с зазубренными краями, а на губах — фиолетовые мелкие бляшки со слегка шелушащейся поверхностью.
К характерным для красного плоского лишая признакам относится симптом сетки Уикхема — обнаружение сетевидного рисунка на поверхности наиболее крупных папул. Он хорошо определяется после смазывания папул подсолнечным маслом. В период обострения красного плоского лишая наблюдается феномен Кебнера — образование новых папул на месте травмирования кожи.
Гипертрофическая (бородавчатая) форма красного плоского лишая характеризуется обусловленными гиперкератозом бородавчатыми наслоениями на поверхности буровато-красных или фиолетовых бляшек. Вокруг бляшек располагаются отдельные узелки. Излюбленная локализация высыпаний гипертрофической формы красного плоского лишая — передняя поверхность голеней. Иногда встречаются отдельные очаги гиперкератоза на верхних конечностях и на лице. По клинической картине они могут быть сходны с базалиомой или сенильным кератозом.
Атрофическая форма красного плоского лишая развивается в связи со склеротическими и атрофическими изменениями на месте разрешения высыпаний. На волосистой части головы могут наблюдаться мелкие очаги облысения.
Пемфигоидная (пузырчатая) форма красного плоского лишая проявляется образованием пузырьков (везикул) с серозным или серозно-кровянистым содержимым. Везикулы могут появляться как на видимо здоровой коже, так и на поверхности бляшек и папул. Часто наряду с пузырьками имеются типичные для красного плоского лишая высыпания. Обычная локализация этой формы заболевания — кожа голеней и стоп. При возникновении пузырей большого размера говорят о буллезной форме красного плоского лишая.
Монилиформный красный плоский лишай характеризуется округлыми восковидными высыпаниями, сгруппированными в виде ожерелья. Сыпь располагается на лбу, за ушными раковинами, на шее, тыльной стороне кистей, локтевых сгибах, животе и ягодицах. При этом кожа носа, щек, межлопаточной области, ладоней и подошв остается интактной.
Пигментная форма красного плоского лишая наряду с характерными элементами сыпи сопровождается появлением пигментных элементов: коричневых пятен и темно-коричневых узелков. Иногда они могут предшествовать типичным для красного плоского лишая высыпаниям.
Остроконечная форма красного плоского лишая локализуется преимущественно на коже шеи, лопаток и нижних конечностей. Ее элементы представляет собой остроконечные папулы. В центре каждой папулы расположен участок гиперкератоза, выступающий кверху в виде рогового шипика.
Кольцевидная форма красного плоского лишая образуется как результат периферического роста очага поражения с регрессом элементов в его центре. Таким образом высыпания формируют полукольца, кольца и дуги. Кольцевидная форма красного плоского лишая чаще всего встречается у мужчин на коже внутренней поверхности ног и в области половых органов.
Эрозивно-язвенная форма красного плоского лишая наблюдается на слизистых оболочках, чаще в ротовой полости. Она характеризуется эрозиями и язвами, окруженными отечным и красным участком слизистой с находящимися на нем типичными высыпаниями красного плоского лишая. Эрозии заживают очень длительно, иногда годами. После заживления часто возникают рецидивы эрозий в том же месте или на ранее не измененной слизистой.
К редким формам красного плоского лишая относятся эритематозная, обтозная и серпигиозная.
Диагностика красного плоского лишая
Наличие типичных высыпаний на коже позволяет дерматологу диагностировать красный плоский лишай по клинической картине. Однако разнообразие клинических проявлений и существование редких форм красного плоского лишая обуславливают определенные трудности его диагностики в отдельных случаях. В основном это касается красного плоского лишая слизистых оболочек.
У больных красным плоским лишаем не наблюдается каких-либо специфических изменений при проведении лабораторных исследований. В отдельных случаях в клиническом анализе крови может быть лейкоцитоз, эозинофилия и увеличение СОЭ.
В сомнительных случаях красного плоского лишая для подтверждения диагноза необходимо проведение биопсии. Гистологическое исследование биоптата выявляет воспаление, гиперкератоз, гидропическую дистрофию базального слоя эпидермиса, гипергранулез, полосовидную инфильтрацию верхнего слоя дермы, коллоидные тельца Севатта на границе дермы и эпидермиса.
Лечение красного плоского лишая
Отсутствие четкого представления о причинах и механизмах развития красного плоского лишая обуславливает разнообразные методики его терапии. Лечение проводится с применением препаратов, успокаивающе действующих на нервную систему и снимающих зуд (хлоропирамин, клемастин, цетиризин).
Одними из методов лечения красного плоского лишая являются ПУВА-терапия и селективная фототерапия. Другая методика заключается в комбинированном применении кортикостероидных (преднизолон, бетаметазон) и противомалярийных препаратов (хлорохин, гидроксихлорохин).
В большинстве случаев красного плоского лишая местная терапия не проводится. Исключение составляет гипертрофическая форма, при которой показаны повязки со стероидами, внутриочаговые введения дипроспана, разрушение разрастаний лазером или радиоволновым способом. При поражении красным плоским лишаем слизистых оболочек местно применяют растительные масла, кортикостероидные мази, фитоэкстракты и др.
Первый МГМУ им. И.М. Сеченова
Первый МГМУ им. И.М. Сеченова
Первый московский государственный медицинский университет им. И.М. Сеченова
Первый московский государственный медицинский университет им. И.М. Сеченова
Генерализованный красный плоский лишай с поражением слизистой оболочки полости рта, пищевода и среднего уха: клиническое наблюдение
Журнал: Клиническая дерматология и венерология. 2011;9(4): 15‑18
Потекаев Н.С., Плиева Л.Р., Шкребец С.В., Шестакова Л.А. Генерализованный красный плоский лишай с поражением слизистой оболочки полости рта, пищевода и среднего уха: клиническое наблюдение. Клиническая дерматология и венерология. 2011;9(4):15‑18.
Potekaev NS, Plieva LR, Shkrebets SV, Shestakova LA. Generalized lichen ruber planus with the affection of the mucous membrane of the oral cavity, oesophagus, and middle ear: A clinical observation. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(4):15‑18. (In Russ.).
Первый МГМУ им. И.М. Сеченова
В статье описан клинический случай генерализованного красного плоского лишая с поражением слизистой оболочки полости рта, пищевода и среднего уха, успешно пролеченного системным глюкокортикостероидным препаратом.
Первый МГМУ им. И.М. Сеченова
Первый МГМУ им. И.М. Сеченова
Первый московский государственный медицинский университет им. И.М. Сеченова
Первый московский государственный медицинский университет им. И.М. Сеченова
Красный плоский лишай — один из распространенных хронических дерматозов неясной этиологии, характеризующийся зудящей папулезной сыпью, поражающий кожу, слизистые оболочки (полости рта, половых органов) и ногтевые пластины.
Под нашим наблюдением находилась больная диссеминированным красным плоским лишаем с поражением кожных покровов, слизистых оболочек полости рта и пищевода, наружного слухового прохода.
Пациентка Б., 54 года, москвичка, обратилась в клинику кожных и венерических болезней Первого МГМУ им. И.М. Сеченова в декабре 2009 г. с жалобами на многочисленные высыпания по всему кожному покрову, сопровождающиеся периодическим умеренным зудом, болезненностью в области слизистой оболочки полости рта и глотки и двусторонним снижением слуха.
Из анамнеза заболевания известно, что первые высыпания без субъективных ощущений появились на коже поясничной области в августе 2007 г. после сильного психоэмоционального стресса. Больная самостоятельно обрабатывала пораженный участок кожи болтушкой циндол (без эффекта). На протяжении последующих 18 мес кожный процесс носил относительно стабильный характер.
С дебютом дерматоза совпало правостороннее снижение слуха. Пациентка была обследована у оториноларинголога по месту жительства, выставлен диагноз «кондуктивная правосторонняя тугоухость I—II ст.». Проведено физиотерапевтическое лечение — лазерная терапия и продувание слуховой трубы (положительный эффект незначительный).
С марта 2008 г. появилась сначала непостоянная, а затем хроническая боль в горле, усиливающаяся при глотании, не проходящая при самостоятельном противовоспалительном лечении противомикробными таблетками для рассасывания и полосканиями антисептическими растворами.
В октябре 2008 г. больная была обследована в коммерческом медицинском центре. По данным лабораторных исследований, выявлены наличие иммуноглобулинов к вирусу герпеса 1-го и 2-го типа, иммуноглобулины к цитомегаловирусу. Назначено лечение — иммуноглобулин нормальный человеческий 1,5 мл внутримышечно через день №10, полиоксидоний 6 мг внутримышечно через день №10, ксантинола никотинат 150 мг по 1 таблетке 2 раза в день, фолиевая кислота 1 мг по 1 таблетке 3 раза в день в течение 2 нед. По окончании курса лечения динамики со стороны кожного процесса не наблюдалось, а со стороны ЛОР-органов усилились субъективные ощущения при глотании, снизился слух слева. При повторном обращении к оториноларингологу было проведено бактериологическое исследование на дифтерийную палочку (результат отрицательный), поставлен диагноз — «хронический микотический назофарингит». Рекомендовано: дифлюкан 150 мг по 1 капсуле 1 раз в неделю №2, обработка слуховой трубы оливковым маслом, полоскания полости рта раствором октенисепт в течение 14 дней. Лечение положительного влияния не оказало.
В феврале 2009 г. по рекомендации врача-иммунолога проведен второй курс иммуномодулирующей терапии с применением препаратов Т-активина 0,01% раствор подкожно по 1 мл в течение 10 дней, циклоферона по 1 мл внутримышечно через день №10, затем с месячным перерывом — курс циклоферона в таблетках по 150 мг (по 30-дневной схеме), суппозитории виферон 500 000 МЕ по 1 свече 2 раза в сутки ректально в течение 10 дней.
К окончанию данного курса иммуномодулирующей терапии в марте 2009 г. наблюдалось выраженное обострение кожного процесса в виде диссеминации высыпаний по всему кожному покрову с поражением слизистой оболочки полости рта.
Больная вновь обратилась к оториноларингологу. При проведении бактериологического исследования мазка с миндалин был отмечен обильный рост Streptococcus pyogenes и умеренный рост Streptococcus haemoliticus. По результатам чувствительности к антибактериальным препаратам назначен тиберал 500 мг по 1 таблетке 2 раза в сутки в течение 5 дней, местно — полоскание полости рта 0,05% раствором хлоргексидина биглюконата, лизобакт по 2 таблетки 3 раза в сутки в течение 7 дней. Также был рекомендован прием иммуностимулирующих препаратов: изопринозина 500 мг (по 2 таблетки 3 раза в сутки в течение 5 дней) и повторный 30-дневный курс циклоферона (в таблетках). Однако улучшения не наблюдалось.
В кожно-венерологическом диспансере по месту жительства больной было проведено цитологическое исследование элемента сыпи. Выявлены элементы крови и хронического воспаления (лимфоциты, гистиоцитарные элементы, фибробласты) и пласты роговых чешуек. По результатам цитологического исследования поставлен предварительный диагноз — саркома Капоши. Для уточнения диагноза пациентка направлена в Московскую городскую онкологическую больницу №62, где ей были проведены онкопоиск (ультразвуковое исследование органов брюшной полости, лимфатических узлов и малого таза, рентгенография органов грудной клетки, маммография — без выраженных органных изменений) и диагностическая биопсия кожи.
Описание гистологического препарата: эпидермис с явлениями очагового гиперкератоза, акантоза, с очагово-диффузным инфильтратом в субэпителиальных отделах дермы по периферии акантотических тяжей, представленным преимущественно малыми лимфоцитами с матовыми и гиперхромными ядрами. Также обнаруживаются депозиты бурого пигмента. Заключение: картина наиболее соответствует лихеноидному дерматозу. Предварительный диагноз — саркома Капоши был снят, рекомендовано лечение у врача-дерматовенеролога.
При поступлении больной в Клинику кожных и венерических болезней в декабре 2009 г. сыпь имела генерализованный (кроме кистей и ягодиц) и мономорфный характер (рис. 1—5). Рисунок 1. Поражение передней поверхности шеи, области декольте, молочных желез. Рисунок 2. Поражение лица и шеи. Рисунок 3. Поражение груди, живота, предплечий. Рисунок 4. Поражение спины и пояснично-крестцовой области. Рисунок 5. Поражение задней поверхности шеи, верхней трети спины и плечевого пояса. Представлена многочисленными диссеминированными, милиарно-лентикулярными, плоскими, блестящими папулами, полигональных очертаний, разных оттенков сиреневого цвета — от бледно-розового до насыщенно фиолетового с перламутровым оттенком, плотноватой консистенции. На поверхности папул обнаруживалось пупкообразное вдавление, а на относительно крупных — сетка Уикхема. Кроме типичных полигональных папул, на коже туловища, лица, околоушных областей и в видимой части слуховой трубы наблюдались многочисленные мелкие пятна насыщенного бурого цвета. На слизистой оболочке щек, мягкого неба с переходом на заднюю стенку глотки имелись мелкие белесоватые папулы и единичные эрозии. Ногтевые пластинники кистей и стоп не изменены. Субъективно больную беспокоил умеренный зуд в местах высыпаний, выраженная болезненность при пережевывании пищи и глотании, двустороннее снижение слуха.
На основании типичной клинической картины и патоморфологического заключения впервые был установлен диагноз «диссеминированный красный плоский лишай с поражением слизистой оболочки полости рта». Сопутствующие заболевания — железодефицитная анемия, узловой зоб, фиброзно-кистозная мастопатия, множественная миома матки, аденомиоз.
При обследовании больной в общем анализе крови выявлена анемия (гемоглобин — 111,5 г/л, гематокрит — 33,64%), остальные показатели — в пределах нормы. Общий анализ мочи, глюкоза крови натощак — в пределах нормы. Анализы крови на сифилис, антитела к ВИЧ и гепатит B — без патологии.
В связи со снижением слуха пациентка консультирована оториноларингологом. Заключение: патологический процесс, по всей вероятности, связан с основным кожным процессом; в отношении нарушения слуха требуется дообследование.
Проведена эзофагогастродуоденоскопия. В средней и нижней трети слизистая оболочка пищевода несколько отечна, розовая, определяются множественные очаговые утолщения слизистой оболочки диаметром 1—2 мм, белесоватой окраски, слегка возвышающиеся над окружающими тканями.
В средней трети по задней, передней и правой стенкам определялись участки десквамации эпителия, округлой и овальной формы, размером 5—7 мм, окруженные тонкими пленчатыми наложениями, слизистая оболочка в этих участках была более яркой, но гладкой (типичные эндоскопические признаки проявления основного заболевания кожи).
В нижней трети имелись единичные белесоватые творожистые наложения. Органы, доступные для осмотра, — без особенностей.
Таким образом, основываясь на заключении оториноларинголога и описании эзофагогастродуоденоскопии, мы предположили наличие у данной пациентки поражения слухового аппарата и слизистой оболочки пищевода по типу красного плоского лишая. Подобные наблюдения нам удалось обнаружить в литературе. Самая ранняя публикация принадлежит R. Warin и соавт. [1], которые в 1948 г. описали сочетанное поражение красным плоским лишаем слизистой оболочки пищеварительного тракта и барабанной перепонки. E. Hopsu и соавт. [2] у 3 больных предположили связь между срединным отитом и красным плоским лишаем слизистой оболочки полости рта. L. Martin и соавт. [3] описали случай двусторонней кондуктивной глухоты вследствие поражения красным плоским лишаем наружного уха. Что касается поражения красным плоским лишаем слизистой оболочки пищевода, то имеющиеся в литературе данные оказались противоречивыми относительно частоты встречаемости такого поражения. Так, M. Chaklader и соавт. [4], описавшие поражения красным плоским лишаем кожи, слизистой оболочки полости рта и пищевода у 54-летней женщины, успешно пролеченной циклоспорином, и R. Plentz и соавт. [5] изолированное поражение слизистой оболочки пищевода красным плоским лишаем без поражения кожи и полости рта, считают довольно редким вовлечение в патологический процесс пищевода. Напротив, R. Quispel и соавт. [6] описали типичное поражение слизистой пищевода у 50% обследованных ими больных красным плоским лишаем с поражением кожных покровов и слизистой оболочки полости рта.
После установления диагноза была проведена следующая терапия: три внутримышечных инъекций системного глюкокортикостероидного препарата дипроспана (первые две инъекции по 2,0 мл, третья — 1,0 мл с интервалом между инъекциями 7 дней), с последующим назначением аминохинолинового препарата делагил (250 мг по 1 таблетке 1 раз в сутки в течение 3 нед), наружно — мазь синафлан, флуцинар под окклюзионную повязку, крем Унны, полоскание полости рта 0,02% раствором хлоргексидина биглюконата.
По окончании лечения отмечалось выраженное улучшение в виде значительного уплощения большинства папулезных высыпаний, регресса части из них с исходом в остаточную гиперпигментацию, эпителизация эрозий и полный регресс папул на слизистой оболочке полости рта. Субъективные ощущения в виде зуда были полностью купированы, отмечалось улучшение слуха справа.
Пациентка была выписана с рекомендациями продолжать прием делагила (250 мг/сут), но через 2 нед после посещения стоматолога и лечения глубокого кариеса наблюдался рецидив дерматоза в виде эрозий на слизистых оболочках полости рта и наружных половых органов, а также многочисленных папул на коже туловища. Больная вновь была госпитализирована в Клинику кожных и венерических болезней в январе 2010 г. Дополнительно (помимо делагила, 250 мг/сут) были проведены две внутримышечные инъекции дипроспана 2,0 мл с интервалом в 7 дней, на эрозии в области полости рта применялась дентальная адгезивная паста солкосерил, в области наружных половых органов — метилурациловая мазь. На фоне данного лечения, проводившегося в течение 3 нед, отмечены полная эпителизация всех эрозий, регресс папул на коже груди и живота, частичный регресс на коже пояснично-крестцовой области. Доза делагила была увеличена с 1 до 1,5 таблеток в сутки.
Несмотря на увеличение дозы делагила, через 2 нед после выписки пациентки из клиники наступил рецидив красного плоского лишая, связанный, по-видимому, с приемом больной пищевой биологически активной добавки. Прием делагила был самостоятельно прекращен пациенткой в конце февраля 2010 г. и на протяжении 1,5 мес без системной терапии дерматоз медленно, но неуклонно прогрессировал: появились многочисленные новые элементы на коже груди, спины, поясничной и глютеальной областях, слизистой оболочке полости рта. Субъективно ощущения были представлены умеренным зудом.
Во время третьей госпитализации в марте-апреле 2010 г. препарат делагил был отменен. Для купирования рецидива дерматоза проведена внутримышечная инъекция дипроспана 2,0 мл и начат курс пероральной глюкокортикостероидной терапии преднизолоном в начальной дозе 6 таблеток в сутки по 5 мг с соответствующей корригирующей терапией (омез 20 мг по 1 таблетке до завтрака, панангин по 1 таблетке 2 раза в день, кальций-D3 Никомед по 1 таблетке 2 раза в день). Через 20 сут лечения преднизолоном наблюдались практически полный регресс высыпаний, отсутствие прогрессирования красного плоского лишая и купирование зуда. Доза преднизолона была снижена до 4 таблеток в сутки, и больная была выписана из стационара. На протяжении последующих 5 мес сохранялась ремиссия. Продолжается снижение дозы преднизолона, лечение побочных явлений не вызывает.
Таким образом, приведенный нами клинический случай красного плоского лишая с поражением слизистой оболочки полости рта, пищевода и среднего уха, принявшего генерализованный и рецидивирующий характер после нерациональной терапии иммуномодулирующими препаратами, и успешно пролеченного системными глюкокортикостероидными средствами, позволяет сделать вывод о том, что назначение при данном дерматозе лекарственных препаратов с иммуномодулирующей активностью требует от врача осторожности.
Читайте также:

