Лечение зуда кожи при язве
Обновлено: 27.04.2024
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора. В исследовании приняли участие 44 больных
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора.
В исследовании приняли участие 44 больных от 30 до 81 года (30 женщин, 14 мужчин) с хроническими трофическими язвами нижних конечностей. Трофические язвы развились из-за нарушения кровообращения в нижних конечностях по причине тромбофлебита или диабетической ангиопатии. У большинства больных тромбофлебит возник как осложнение варикозной болезни. Диагноз «варикозная болезнь, посттромбофлебитический синдром (ПТФС)» был постановлен 41 больному. На момент исследования признаки острого тромбофлебита на фоне ПТФС имелись у 9 человек, признаки рожистого воспаления кожи — у 5 человек. У 1 больного трофическая язва сочеталась с остеомиелитом большой берцовой кости, у двоих — с начинающейся гангреной пальцев ноги. В анамнезе трое больных перенесли флебэктомию, 1 больная — склерозирующую терапию по поводу варикозного расширения вен.
У подавляющего большинства исследованных больных имелась 1 трофическая язва и лишь у двоих больных были 2 язвы. В большинстве случаев язвы располагались на передней, внутренней или внешней поверхности голени, у 2 больных диабетической ангиопатией язвенный процесс локализовался на стопе. Размеры трофических язв варьировали от 0,5х0,5 см до 3х4,5 см. Кратер язвы был заполнен фибринозными массами у 30 больных, фибринозно-гнойными — у 6 больных, гнойно-некротическими фрагментами ткани — у 5 пациентов. В трех случаях на момент поступления больного язва выглядела чистой, без фибринозных, гнойных или некротических масс.
У 5 больных некротически-буллезной формой рожи на коже голени были признаки острого воспаления, пузыри с серозно-гнойным содержимым. У 2 других больных отмечались признаки начинающейся гангрены: соответственно I и III пальцы правой стопы были синюшно-черного цвета.
Лечение
При лечении всех 44 больных соблюдались следующие принципы лечения:
- постельный режим с приподнятым положением больной конечности для устранения застоя крови и лимфы;
- тщательный туалет кожи вокруг язвы;
- создание тока тканевой жидкости из язвы в повязку в начале лечения. Для этой цели использовали повязки с гипертоническим раствором NaCl в сочетании со спиртовым раствором хлорофиллипта, что обеспечивало очищение язвы, улучшение питания живых тканей дна и стенок язвы;
- активация регенеративных способностей организма после очищения кратера язвы.
Все больные ПТФС получали общее и местное лечение. Общими составляющими лечения были инфузионная (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней. В дополнение к вышеописанному лечению пациенты с признаками острого тромбофлебита получали инъекции раствора гепарина 5000 ЕД п/к 4 раза в сутки в течение 6 дней.
Местное лечение в первые дни (от 1 до 4 дней) — хлорофиллипт спиртовой в сочетании с гипертоническим раствором, перевязки делались каждый день. После очищения язвы накладывались повязки с мазью гепона или солкосерил (контрольная группа, 10 человек). Как отмечалось выше, у 3 больных язва не содержала фибринозных, гнойных или некротических элементов. У этих больных сразу начинали лечение мазью гепона — иммуномодулятора, обладающего способностью повышать эффективность иммунной защиты, а также прямым противовирусным действием.
Мазь изготавливалась непосредственно в аптеке ГКБ №1 и имела следующий состав: гепона 0,006; ланолина 10,0; масла оливкового 10,0; воды для инъекций 10,0. Готовую мазь хранили при +4°С, использовали в течение 10 дней.
Мазь наносили тонким слоем на поверхность трофической язвы, повязки с мазью гепона меняли через день. Лечение проводилось в течение 10 дней (5 перевязок).
Лечение неосложненных трофических язв
В контрольной группе 10 больных получали такую же общую терапию, но местное лечение после очищения язвы проводили мазью солкосерил. Заживление язв у больных этой группы происходило на 5–15 дней дольше, чем при применении мази гепона. У 1 больной контрольной группы в ходе лечения мазью солкосерил произошло ухудшение, развилось рожистое воспаление кожи (некротически-буллезная форма). Этой пациентке было назначено адекватное хирургическое лечение, в дополнение к общему лечению применялись антибиотик и бисептол, для местного лечения вместо солкосерила использовалась мазь гепона.
Лечение язвенных дефектов кожи после некрэктомии по поводу некротически-буллезной формы рожи
Больные с некротически-буллезной формой рожи в дополнение к инфузионной терапии получали инъекции цефазолина по 1 г в/м 3 раза в сутки в течение 7 дней, а также бисептол 480 мг по 1 табл. 3 раза в сутки в течение 10 дней. На фоне консервативного лечения проводили оперативное вмешательство — некрэктомию. Пузыри вскрывались, некротизированные ткани удалялись, открытая рана обрабатывалась раствором перманганата калия. Далее открывшиеся после некрэктомии большие дефекты кожи лечили гепоном, как трофические язвы. У всех больных отмечались хорошие результаты лечения. Через 3–4 дня после начала применения мази гепона наблюдался выраженный рост грануляционной ткани с последующим формированием соединительнотканного рубца в кратчайшие сроки.
Лечение послеоперационных ран нижних конечностей у больных диабетической ангиопатией
При лечении больных диабетической ангиопатией консервативное лечение дополняли адекватными дозами инсулина (п/к). В качестве антибиотика использовали линкомицин по 600 мг в/м 2 раза в сутки в течение 14 дней. При начинающейся гангрене пальца на фоне консервативного лечения проводили адекватное оперативное вмешательство — ампутацию или ограниченное иссечение некротизированных элементов. В послеоперационном периоде промывали рану и свищевые ходы раствором гепона (0,002 г в 10 мл физиологического раствора), а также накладывали повязки с мазью гепона, как описано выше. Результаты лечения свидетельствуют о значительной активации роста грануляционной ткани и ускоренном заживлении послеоперационной раны под влиянием гепона.
Очевидно, что применение гепона в описанных выше клинических случаях стимулировало активный рост грануляционной ткани. Обычно у больных диабетической ангиопатией проходимость капиллярного русла оказывается минимальной, во время хирургических манипуляций кровь выделяется, как правило, только из подкожных сосудов, внутренние ткани практически обескровлены, имеют бледно-розовый цвет. Рост грануляционной ткани у таких больных либо не отмечается вовсе, либо протекает очень вяло, послеоперационные раны хронически не заживают, остаются трофические язвы. Применение гепона позволило добиться ускоренного заживления послеоперационных ран и незаживающих язв у больных диабетической ангиопатией.
Литература
Клинический пример
Больная О. Л. О., 52 года (ИБ № 5039).
Диагноз при поступлении: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени.
Диагноз окончательный: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени. Рожистое воспаление правой голени (некротически-буллезная форма).
Жалобы при поступлении: боли в области правой голени, усиливающиеся при ходьбе, наличие трофической язвы на передней поверхности нижней трети правой голени.
Anamnesis morbi: считает себя больной в течение 20 лет, когда впервые появились варикозные расширения вен правой голени. Неоднократно лечилась по поводу данного заболевания у ангиохирурга по месту жительства, от оперативного лечения отказывалась. Трофическая язва появилась около месяца назад, попытки самостоятельно лечиться облегчения не принесли, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит, болезнь Боткина, туберкулез, наличие венерических заболеваний у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен.
Status praesens objectivus: общее состояние больной удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания, костно-мышечная система без патологии. Кожа и видимые слизистые обычной окраски. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких дыхание везикулярное, ЧДД 16 в 1 мин. Тоны сердца ритмичные, пульс 68 уд. в 1 мин, АД 130/80 мм рт. ст. Язык влажный, розовый, живот мягкий, безболезненный, печень — по краю реберной дуги, селезенка не пальпируется, симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: правая нижняя конечность отечна, голень синюшного цвета, болезненна при пальпации. На передней поверхности нижней трети голени трофическая язва 2х2 см, края гиперемированы, в кратере фибринозное отделяемое.
Анализы: кровь на RW — отрицательная; биохимический анализ крови — белок 54 г/л, креатинин 76 мкмоль/л, мочевина 5,5 ммоль/л, остаточный азот 25 ммоль/л, диастаза 20 г/(ч/л), билирубин 16 — 4 — 12 мкмоль/л, глюкоза 3,2 ммоль/л; коагулограмма — протромбин 85%, фибриноген 3,2 мкмоль/л, время рекальцификации 90 с; общий анализ крови: Э — 5,5 млрд./мл, Л — 6,4 млн./мл, Hb — 115 г/л, цветной показатель — 0,92, СОЭ — 25 мм/ч; общий анализ мочи — норма.
Лечение: раствор гепарина по 5000 ЕД п/к каждые 6 ч, аспирин 0,25 г по 1 табл. 1 раз в день; местно трофическую язву обрабатывали спиртовым раствором хлорофиллипта, поверхность язвы 2 раза в день смазывали мазью троксевазин, на ночь — мазью солкосерил. Через 5 дней лечения общее состояние пациентки значительно ухудшилось, температура тела повысилась до 39,5°С. Кожные покровы правой нижней конечности резко гиперемированы, гипертрофированы, болезненны. Установлен диагноз: рожистое воспаление правой нижней конечности.
Коррекция лечения: цефазолин по 1 г 2 раза в сутки, бисептол 480 мг по 1 табл. 3 раза в сутки. Через двое суток в области пораженной конечности появились пузыри с серозной жидкостью, под которыми впоследствии образовались участки некроза дермы (некротически-буллезная форма рожи).
Ввиду отсутствия положительного эффекта от предшествующей терапии, у больной проведено лечение с применением гепона.
Местно — произведено рассечение пузырей, удаление некротических элементов тканей. Были назначены ванны с перманганатом калия, инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — по 1 табл. 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней.
Locus morbi на момент начала терапии гепоном: по передней поверхности правой голени 3 язвенных дефекта кожи 10х10 см, раны заполнены фиброзно-гнойным отделяемым. После санации раневой поверхности раствором риванола применялись повязки с гепоном. Смена повязок проводилась через день. Уже после второй перевязки появился значительный рост грануляционной ткани, к концу лечения (всего 5 перевязок в течение 10 дней) раны очистились. Проведена операция аутодермопластики марочным способом (15 марок). Гепон в виде мази продолжали применять на всей послеоперационной поверхности. На фоне применения гепона «прижились» все 15 марок, в кратчайшие сроки сформировался рубец.
Клинический пример
Больная К. Л. Н. , 78 лет (ИБ № 6784).
Диагноз при поступлении: облитерирующий атеросклероз сосудов нижних конечностей. Сахарный диабет.
Диагноз окончательный: сахарный диабет III степени. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена III пальца (ногтевая фаланга) правой стопы.
Жалобы при поступлении на постоянные боли в нижних конечностях, особенно в области III пальца правой стопы, общую слабость, недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был обнаружен сахарный диабет. Неоднократно лечилась в эндокринологическом и хирургическом стационарах. Последнее обострение началось 3 недели назад, когда появились перечисленные выше жалобы. Попытки самостоятельного лечения оказались безрезультатными, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: аппендэктомия в 1950 году. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Отмечает длительно протекающие гнойные процессы при любых незначительных травмах.
Status praesens objectivus: общее состояние средней тяжести, сознание ясное, положение в постели активное. Больная обычного питания, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца ритмичны, слегка приглушены, Ps 68 уд. в 1 мин, АД 130/90 мм рт. ст. Язык слегка суховат, живот правильной формы, участвует в акте дыхания, при пальпации безболезненный. Симптомы раздражения брюшины отрицательны. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: кожные покровы обеих нижних конечностей бледные, сухие. На стопах кожа прохладная на ощупь. Кожа III пальца правой стопы в области ногтевой фаланги синюшно-черного цвета. Движения в пальце сохранены.
Анализы: RW — отрицательная. Общий анализ крови: Э — 4,2 млрд./мл, Л — 9,2 млн./мл, Hb — 105 г/л, цветной показатель — 0,95, СОЭ — 17 мм/ч. Биохимия крови: глюкоза (при поступлении) 18,5 ммоль/л, глюкоза (после коррекции) 5,4 ммоль/л; билирубин 20,3–5,8–14,5 мкмоль/л, АЛТ — 0,43 ммоль/(ч/л), АСТ — 0,3 ммоль/(ч/л). Общий анализ мочи — норма. Коагулограмма: протромбиновый индекс 90%, фибриноген 8,8 мкмоль/л, время рекальцификации 100 с.
Лечение: инъекции инсулина (п/к) 28 ЕД утром, 16 ЕД вечером, раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + актовегин 5 мл в/в капельно, через день № 5).
Местно — в III палец правой стопы под жгутом ввели линкомицин. Ночью после инъекции в области III пальца появились «дергающие» боли. Утром в области некроза кожи произведен овальный разрез длиной около 2,5 см, иссечены некротические элементы в области лизированного участка ногтевой фаланги, удалены секвестры, поставлен резиновый выпускник, наложена асептическая повязка. Со следующего дня начали накладывать повязки с мазью гепона, перевязки проводили через день №5. Во время перевязок удалялись некротические элементы до «живой» ткани. Ампутации пальца удалось избежать. Последующее лечение прошло успешно по типу лечения костного панариция. Отмечались быстрое очищение раны, энергичный рост грануляционной ткани и формирование рубца из соединительной ткани.
Клинический пример
Больная Б. Л. А., 65 лет (ИБ № 4571).
Диагноз при поступлении: диабетическая ангиопатия сосудов нижних конечностей, начинающаяся гангрена I пальца правой стопы.
Диагноз окончательный: сахарный диабет II типа средней тяжести в стадии декомпенсации. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена I пальца правой стопы. Диабетическая нефропатия I степени.
Жалобы при поступлении: постоянные боли в области правой стопы, черный цвет кожных покровов I пальца правой стопы, общая слабость и недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был выявлен сахарный диабет. Неоднократно лечилась в эндокринологическом отделении. Перечисленные выше жалобы появились около 2 недель назад. Пыталась лечиться самостоятельно — без результата. Обратилась за помощью в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Периодически отмечает боли в области сердца, повышения АД.
Status praesens objectivus: общее состояние удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания. Кожные покровы бледные, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца приглушены, ритмичны, Ps 82 удара в 1 мин, АД 140/80 мм рт. ст. Живот мягкий, при пальпации безболезненный. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» с обеих сторон отрицателен. Физиологические отправления в норме.
Locus morbi: обе голени и стопы прохладные на ощупь. Пульсация на A.dorsalis pedis значительно ослаблена. I палец правой стопы в области ногтевой и средней фаланг синюшно-черного цвета, движения в пальце сохранены.
Анализы: RW — отрицательная; Э — 3,2 млрд./мл, Л — 13,5 млн./мл; Hb — 104 г/л, цветной показатель — 0,97; СОЭ — 56 мм/ч; протромбин — 100%, фибриноген 4,8 мкмоль/л, время рекальцификации 90 с: глюкоза крови 12,5 ммоль/л; общий анализ мочи — Л на все поле зрения.
Реовазография — общий кровоток правой голени снижен, левой голени достаточный. Тонус сосудов повышен. Затруднен венозный отток, больше справа.
Лечение: операция — ампутация I пальца правой стопы с головкой I плюсневой кости.
Режим II, диета 9. Инъекции инсулина (п/к) 26 ЕД утром, 16 ЕД вечером. Инъекции раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Местно — перевязки со спиртовым раствором хлорофиллипта, затем мазью левомиколь.
Locus morbi на момент начала лечения гепоном: послеоперационная рана в области I пальца правой стопы до 3 см в диаметре, имеется свищевой ход к культе плюсневой кости с гнойным отделяемым. Лечение препаратом гепон включало промывания свищевого хода и послеоперационной раны раствором гепона (0,002 г в 10 мл физиологического раствора). Процедуры с использованием гепона повторяли через день, всего 5 процедур в течение 10 дней. На 6-й день лечения гепоном из свищевого хода был извлечен секвестр. На 10-е сутки рана очистилась и уменьшилась в диаметре до 1,5 см. Края раны сцеплены лейкопластырем по типу наводящих швов. Продолжено лечение мазью гепона. К 14-му дню появилась грануляционная ткань, но из свищевого хода продолжали выделяться секвестры культи плюсневой кости. К 30-му дню рана зажила вторичным натяжением.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Язвы на теле: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Язва – это глубокий дефект кожи, поражающий не только ее верхний слой (эпидермис), но и сосочковый, а иногда и подкожную жировую клетчатку, и нижележащие ткани. Язва представляет собой открытую рану, которая может иметь различную величину, глубину и форму. Остро развивающиеся язвы обычно небольшие, а язвы, сопровождающие хронические патологические процессы, могут достигать значительных размеров.
На ранних стадиях формирования язвы кожа становится красной и горячей на ощупь, далее появляется дефект в форме «кратера», из него может сочиться прозрачное или кровянистое отделяемое. Границы язвы могут быть отвесными, подрытыми, мягкими и т.д.
Формирование язвенного дефекта может сопровождаться отеком, зудом, болезненностью, изменением текстуры кожи.
При инфицировании язвы из нее отделяется желтый или зеленый гной. Язва длительно не заживает, а после заживления на ее месте всегда формируется рубец.
Разновидности язв на теле
Язвы классифицируют с учетом глубины поражения (поверхностные в пределах дермы, достигающие подкожной жировой клетчатки, пенетрирующие (проникающие) до фасций и субфасциальных структур) и площади (малые, средние, обширные).
Кроме того, классификация язв предполагает разделение в зависимости от причины, вызвавшей язвенный дефект:
- венозные;
- артериальные;
- диабетические;
- гипертонические (при синдроме Мартореля — локальные артериовенозные шунты);
- нейротрофические;
- рубцово-трофические;
- фагеденические (прогрессирующая эпифасциальная гангрена);
- застойные;
- пиогенные;
- специфические и инфекционные;
- малигнизированные (новообразования кожи);
- при токсическом эпидермальном некролизе Лайелла;
- при врожденных пороках развития сосудистой системы — ангиодисплазиях;
- лучевые;
- язвы, развившиеся в результате воздействия физических факторов (ожогов и отморожений).
- Пролежни – язвы, вызванные постоянным давлением на кожу или трением. К группе риска по развитию пролежней относятся люди с ограниченной подвижностью вследствие заболеваний или травм спинного мозга, параличей, комы, онкологической патологии, длительного послеоперационного периода, продолжительного пребывания в отделениях реанимации и интенсивной терапии. К факторам, предрасполагающим к развитию пролежней, относятся пожилой возраст, дефицит питания, атрофия мышц, курение, недержание мочи или кала, а также такие заболевания, как сахарный диабет или облитерирующий атеросклероз.
Длительно незаживающие раневые поверхности становятся причиной хронической интоксикации, могут инфицироваться и привести к развитию сепсиса.
Предрасполагают к развитию венозных язв избыточная масса тела и ожирение, длительные статические нагрузки и подъем тяжестей, а также климат – холодный влияет на появление язв, а теплый – на их прогрессирование.
Любая травма с нарушением целостности кожи на фоне нейропатии в сочетании с заболеваниями артерий может сопровождаться формированием инфекционного воспаления и язвы.
Заболевания, при которых могут появиться язвы на теле
Ишемические язвы возникают при таких заболеваниях как облитерирующий атеросклероз (особенно у пациентов, страдающих сахарным диабетом), облитерирующий тромбангиит, хроническая артериальная недостаточность нижних конечностей, тяжелая артериальная гипертензия с гиалинозом артериол, аневризма аорты или других артерий, на фоне фибрилляции предсердий в результате закупорки сосуда тромбом.
Венозные язвы возникают вследствие хронической венозной недостаточности, при варикозной болезни и/или посттромботической болезни. Диабетические язвы стоп появляются на фоне диабетической микро- и макроангиопатии и нейропатии.
Формированием язв сопровождается ряд системных заболеваний: болезни крови, обмена веществ, коллагенозы, васкулиты, например, ливедо-васкулит или кожная некротизирующая форма криоглобулинемического васкулита.
Нейротрофические язвы возникают при денервации на фоне заболеваний или травм нервных стволов в зонах избыточного давления. Рубцово-трофические язвы образуются на поверхности послеоперационных или посттравматических рубцов. Застойные – на фоне недостаточности кровообращения и отечного синдрома при заболеваниях сердечно-сосудистой системы (при хронической сердечной недостаточности).
При несоблюдении правил личной гигиены могут формироваться заболевания кожи с наличием гнойников, которые легко изъязвляются.
Отдельный вид язв – специфические и инфекционные. Образование характерных язв сопровождает сибирскую язву, сифилис, может быть симптомом туберкулеза (болезни Базена), лепры, инфекционной тропической болезни (язва Бурули), лейшманиоза, риккетсиоза и др.
К каким врачам обращаться при появлении язв на теле
Для постановки предварительного диагноза можно обратиться к врачу терапевту , который определит, консультация какого профильного специалиста показана в конкретном случае – дерматолога, эндокринолога , кардиолога , инфекциониста, сосудистого хирурга, флеболога и др.
Диагностика и обследования при язвах на теле
Диагностика язвенных поражений на теле включает:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Синонимы: ЛПНП; Липопротеины низкой плотности; ЛНП; ХС ЛПНП; Холестерин липопротеинов низкой плотности; Холестерол бета-липопротеидов; Бета-липопротеины; Бета-ЛП. LDL; LDL-C; Low-density lipoprotein cholesterol; Low density lipoprotein. Краткая характеристика определяемого вещества.
Синонимы: Липопротеиды высокой плотности; ЛПВП; ЛВП; ХС ЛПВП; альфа-холестерин; α -холестерин. High-density lipoprotein cholesterol; High density lipoprotein; Alpha-Lipoprotein Cholesterol; α-lipoprotein cholesterol; α-Lp cholesterol; HDL; HDL-C; HDL Cholesterol. Краткая.
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
Современный метод исследования венозного оттока нижних конечностей, позволяющий диагностировать нарушение кровотока, варикозных изменений вен и тромбообразования.
Ультразвуковое сканирование, необходимое для контроля состояния артерий нижних конечностей, с целью оценки кровоснабжения конечностей.
Что делать при появлении язв на теле
Появление язв на теле требует всестороннего осмотра, оценки общего состояния пациента с привлечением профильных специалистов. Ценную информацию о причине возникновения язвы врач может получить, оценив ее внешний вид, вид ее дна и краев, а также образовавшихся в результате заживления рубцов. Самолечение язв неприемлемо.
Лечение язв на теле
Выбор лечения язв зависит от причинного фактора. Важно воздействовать не только непосредственно на язвенный дефект, но и на вызвавшее его заболевание, иначе вылечить язвы невозможно. Для наружной терапии язв используется широкий арсенал наружных средств, назначаемых с учетом стадии язвенного процесса, сопутствующих осложнений, а также индивидуальной переносимости препаратов.
При наличии артериальных язв назначают средства, снижающие уровень глюкозы и холестерина в крови, и дезагрегантную терапию, цель которой – разжижение крови. Для расширения сосудов по назначению врача применяются препараты простагландинов. При тяжелых поражениях артерий проводится оперативное лечение – балонная ангиоплатика, стентирование, шунтирование или протезирование артерий, эндартерэктомия – хирургическое удаление холестериновых бляшек из просвета артерий.
Для эффективного лечения венозных язв необходимо соблюдать режим труда и отдыха с ограничением пребывания в вертикальном положении, показано ношение специального компрессионного трикотажа.
Лечение язв в рамках синдрома диабетической стопы обязательно включает в себя, наряду с воздействием на раневой дефект, снижение уровня сахара в крови и лечение сопутствующей сердечно-сосудистой патологии. Рекомендуется максимально разгружать пораженную конечность при помощи ношения специального разгрузочного полубашмака, индивидуальной разгрузочной повязки или использования костылей. Для лечения раневого дефекта проводят хирургическую обработку раны (удаляют некротизированные ткани и очищают рану), назначают антибактериальную терапию, накладывают атравматичные повязки с учетом стадии раневого процесса и состояния локального кровоснабжения.
Лечение пролежней остается сложной задачей. Проводится лечение, направленное на устранение основной причины и факторов, способствующих развитию пролежней, а также на профилактику их прогрессирования. Для уменьшения воздействия повреждающих факторов (давления) пациента необходимо переворачивать каждые два часа, либо использовать приспособления для уменьшения давления на ткани – специальные кровати, матрасы, подушки. Важно поддерживать чистоту и следить за состоянием кожи больного. Местная обработка пролежней зависит от стадии и тяжести процесса.
- Ахтямова Н.Е. Лечение пролежней у малоподвижных пациентов // РМЖ. 2015. № 26. С. 1549–1552.
- Круглова Л.С., Панина А.Н., Стрелкович Т.И. Трофические язвы венозного генеза // Российский журнал кожных и венерических болезней. – 2014. – Т. 17. – №1. – C. 21-25.
- Клинические рекомендации «Синдром диабетической стопы». Разраб.: Российская ассоциация эндокринологов, Московская ассоциация хирургов. – 2015.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кожный зуд – одна из частых причин обращения к врачу. Подчас кожный зуд становится столь невыносимым, что приводит к повышению раздражительности, нарушению сна, снижению работоспособности. Все это значительно снижает качество жизни. Однако чувство дискомфорта – не единственная проблема, которая сопровождает зуд.
Расчесы зудящих мест становятся входными воротами для инфекции, что, в свою очередь, может привести к гнойно-воспалительным осложнениям.
- дерматологический, или пруритоцептивный зуд, возникающий при заболеваниях и патологических состояниях кожного покрова (например, зуд при чесотке, при укусах насекомых и т. д.);
- системный зуд, причиной которого становятся различные продукты метаболизма, циркулирующие в крови (например, зуд, возникающий под действием билирубина при желтухе или под действием продуктов азотистого обмена при почечной недостаточности);
- нейропатический, или нейрогенный зуд, возникающий при поражении нервной системы. При этом зуд начинается без воздействия какого-либо фактора, только вследствие поражения нервных волокон (например, зуд после опоясывающего лишая, причина которого – поражение вирусом герпеса нервных узлов);
- психогенный зуд. Его причиной является не реально существующий фактор (паразит при чесотке, вещество или поражение нерва), а расстройства исключительно в психической сфере человека (например, зуд при неврозах, истерии).
- локализованный, возникающий на определенном участке кожи;
- генерализованный, ощущаемый сразу по всей поверхности тела.
В зависимости от длительности ощущений выделяют зуд острый (возникает внезапно) и хронический (отличается продолжительностью).
Традиционно возникновение зуда объясняется раздражением нервных окончаний, локализованных в коже. Далее импульс по нервным волокнам поступает в сенсорную зону коры головного мозга.
Таким образом, наиболее частой причиной возникновения кожного зуда становится именно раздражение нервных окончаний факторами внешней среды или продуктами обмена собственного организма.
Тем не менее, поражение нервных волокон и расстройства психики, о которых упоминалось выше, тоже может приводить к возникновению зуда.
Среди множества заболеваний, которые сопровождаются возникновением кожного зуда, стоит отметить встречающиеся наиболее часто:
- атопический дерматит – воспалительное заболевание, возникающее в ответ на контакт организма с различными аллергенами и проявляющееся сыпью, покраснением, отечностью кожи и кожным зудом;
- псориаз – хроническое воспалительное заболевание кожи с характерными изменениями кожного покрова: бляшками розово-красного цвета, покрытыми серебристыми чешуйками;
- грибковые поражения кожи (микозы);
- чесотка и другие болезни, вызываемые кожными паразитами;
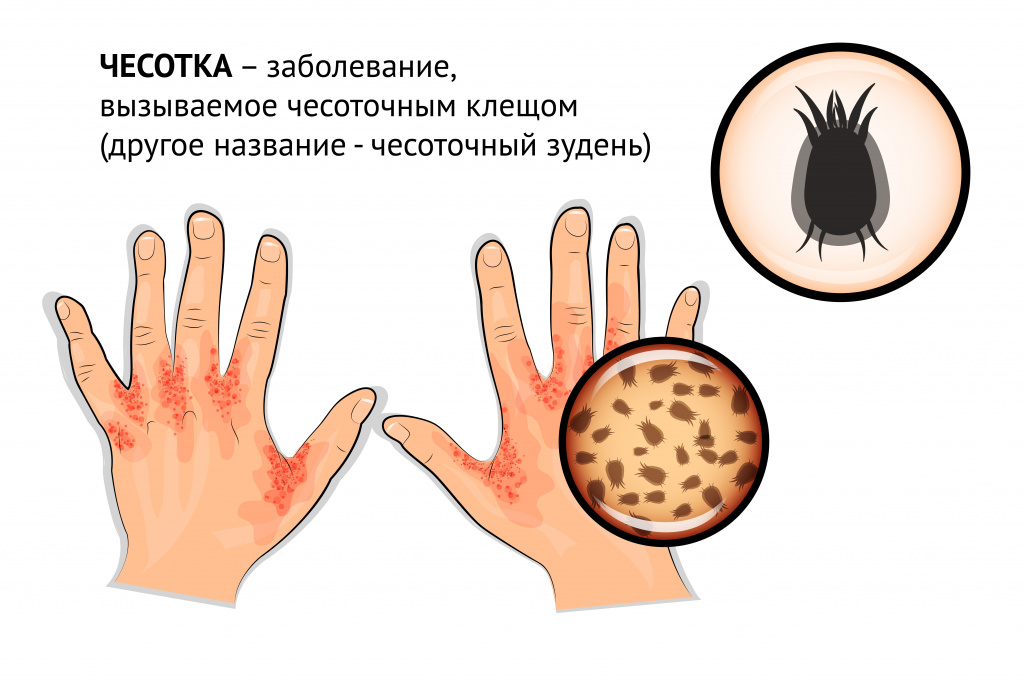
- кишечные гельминтозы (глистные инвазии);
- холестатическая (связанная с нарушением оттока желчи из печени и желчного пузыря) желтуха, возникающая при желчнокаменной болезни, циррозе печени;
- хроническая почечная недостаточность.
Определить возможную причину появления кожного зуда поможет терапевт или врач общей практики . В зависимости от выявленных отклонений терапевт направит вас на дополнительные лабораторно-инструментальные обследования и к более узким специалистам: дерматовенерологу, аллергологу-иммунологу, гастроэнтерологу , хирургу , нефрологу.
На приеме у врача необходимо максимально точно описать, когда и при каких условиях возник кожный зуд, что предшествовало его появлению.
Если ранее проводились какие-либо обследования, если вы наблюдались у специалистов по поводу хронических заболеваний, необходимо предоставить врачу эту информацию.
- клинический анализ крови с развернутой лейкоцитарной формулой (поможет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
- общий анализ мочи (для выявления признаков хронической почечной недостаточности, поражения печени и желчевыводящих путей);
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распозна.
- анализ кала на яйца глист и соскоб на энтеробиоз (для выявления глистных инвазий);
Синонимы: Кал на яйца глист; Анализ кала на яйца глистов. Ova and Parasite Exam; O&P; Stool O & P test. Краткое описание исследования «Анализ кала на яйца гельминтов» Гельминты – это общее название паразитирующих в организме человека плоских и круглы.
Энтеробиоз — гельминтоз, клиническими проявлениями которого являются перианальный зуд и кишечные расстройства. Возбудитель - острица (Enterobius vermicularis или Охуuris vermicularis). Это мелкая нематода, которая обитает в толстом кишечнике, а выползая из прямой кишки, откладывает яйца.
- биохимический анализ крови (для выявления признаков хронических заболеваний печени, почек и других органов, воспалительных изменений);
- аллергологическое исследование (выявление наличия гиперчувствительности к определенным аллергенам);
Панель разные аллергены: Смесь аллергенов травы: колосок душистый; рожь многолетняя; тимофеевка; рожь культивированная; бухарник шерстистый (GP3) IgE Рожь многолетняя (G5) IgE Подорожник (W9) IgE Полынь обыкновенная (W6) IgE Соевые боб.
- ультразвуковое исследование органов брюшной полости (выявление поражения печени, желчевыводящих путей, почек).
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
Исследование желчного пузыря с целью диагностики состояния органа и наличия патологических изменений.
Ультразвуковое сканирование надпочечников и органов мочевыделительной системы для выявления органической патологии и функциональных нарушений.
Ультразвуковое сканирование желчного пузыря до и после нагрузки желчегонным завтраком с целью выявления функциональных нарушений.
Кожный зуд чаще всего выступает лишь симптомом, поэтому лечение направлено на терапию основного заболевания.
При аллергиях назначают гипоаллергенную диету, минимизируют контакт с бытовыми аллергенами, с животными, пыльцой. При необходимости назначают антигистаминные препараты, в более тяжелых случаях – гормональную терапию. При выявлении паразитов, как причины кожного зуда, будь то кишечные паразиты или чесоточный клещ, терапию проводят антипаразитарными средствами. В случае хронической почечной недостаточности лечение проводится совместно терапевтом , нефрологом, кардиологом и направлено на выведение продуктов азотистого обмена из организма, снижение артериального давления, защиту почек и сердца.
При возникновении зуда следует обратиться к врачу. Поскольку наиболее частой причиной является аллергия, исключите из питания такие продукты, как шоколад, цитрусовые, морепродукты, рыбу, мясо, цельное молоко, орехи.

Зачастую аллергическая реакция развивается в ответ на бытовую химию (например, новый стиральный порошок) и косметику. К сожалению, причина возникновения зуда не всегда очевидна. Часто необходимы дополнительные медицинские исследования, назначаемые врачом. Помните, что правильно поставленный диагноз является залогом эффективной терапии и приближает ваше выздоровление.
- Клинические рекомендации «Атопический дерматит». Разраб.: Российское общество дерматовенерологов и косметологов, Российская ассоциация аллергологов и клинических иммунологов, Союз педиатров России, Союз «Национальный альянс дерматовенерологов и косметологов». – 2021.
- Клинические рекомендации «Псориаз». Разраб.: Российское общество дерматовенерологов и косметологов. –2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Трофическая язва: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Трофическая язва – это дефект покровных (кожи или слизистых оболочек) и мягких тканей, который не заживает на протяжении более 6 недель и возникает на фоне микроциркуляторных нарушений вследствие внешних или внутренних причин. Патология не является самостоятельной болезнью, а развивается вследствие различных заболеваний при нарушении кровотока, оттока лимфы и ухудшении питания (трофики) тканей. Трофическая язва характеризуется неспособностью тканей к самозаживлению.
Механизм формирования язвы кроется в длительной ишемии тканей, скоплении продуктов распада клеток, медиаторов воспаления и иммунных клеток. Под действием этих факторов развивается локальный некроз и отслоение поверхностных тканей с образованием открытого дефекта.
Трофические язвы могут появиться на любом участке тела, но чаще всего они локализуются на нижних конечностях (стопах, лодыжках, голенях).
Предшествуют развитию язв сильная боль, отек, зуд и жжение кожи. На начальном этапе образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны становится неоднородной, приобретает синий оттенок, рана мокнет и болит. На последней стадии в патологический процесс вовлекаются клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже кости), при прикосновении начинается кровоточивость. Внешне трофическая язва выглядит как мокнущая рана.
Открытая трофическая язва – это всегда потенциальный источник инфекции, многократно повышающий риск развития рожистого воспаления, флегмоны, лимфаденита, сепсиса, газовой гангрены. Проникновение патогенных микроорганизмов в суставы и костную ткань (остеомиелит) может привести даже к ампутации конечности.
Трофическая язва, представляя собой хронический воспалительный процесс, имеет риск злокачественного перерождения (малигнизации).
Разновидности трофических язв
Трофические язвы не возникают сами по себе, а являются следствием уже имеющейся патологии. В зависимости от этиологического фактора они могут быть следующих видов:
- венозная – вызвана варикозной болезнью или хронической венозной недостаточностью;
- артериальная – спровоцирована патологией артерий, чаще облитерирующим атеросклерозом;
- диабетическая – вызваны комплексным поражением мягких тканей при сахарном диабете;
- гипертоническая – развивается при тяжелом течении артериальной гипертонии;
- инфекционная – наблюдается при сифилисе, туберкулезе;
- пиогенная – возникает у пациентов с иммунодефицитом;
- нейротрофическая – обусловлена нарушениями в работе нервной системы, чаще травмой позвоночника и инсультом.
При поражении только кожи говорят о поверхностной трофической язве. Если в процесс вовлекается подкожная жировая клетчатка, язва считается глубокой. При поражении мышц и костей дефект классифицируют как очень глубокий.
Малыми язвами называют дефекты площадью до 5 см², средними – до 20 см², большими – до 50 см², гигантскими – больше 50 см².
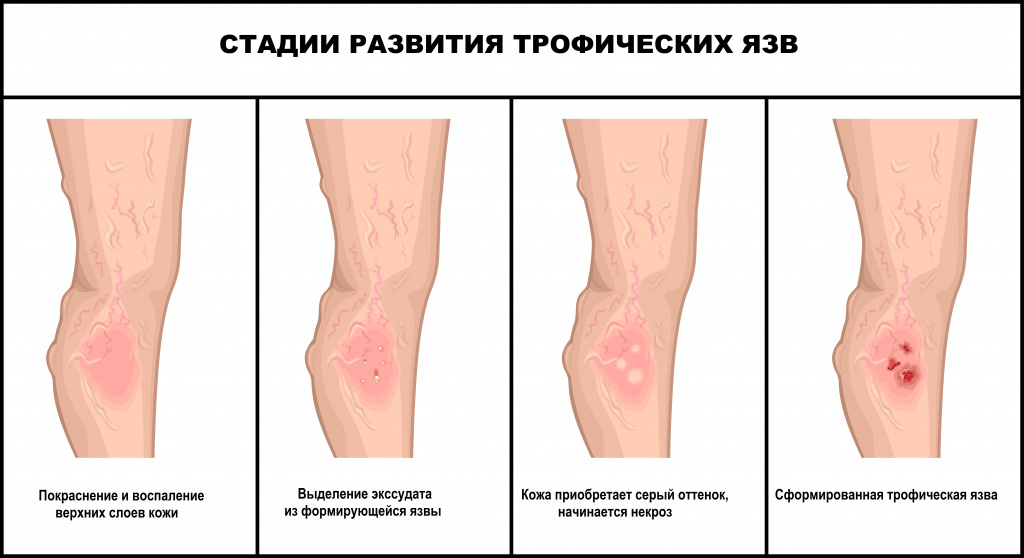
Возможные причины возникновения трофических язв
Причины образования трофической язвы могут быть разными, но они так или иначе связаны с нарушением кровообращения или обмена веществ. Спровоцировать процесс способны следующие заболевания:
- Венозная недостаточность, васкулит, варикоз и посттромбофлебитическая болезнь. Трофические изменения обусловлены нарушением оттока венозной крови. Более чем в 70% случаев язвы формируются из-за хронических патологий вен.
- Анатомические и воспалительные заболевания лимфатических сосудов – острый или хронический лимфостаз.
- Артериальная гипертензия, злокачественное течение гипертонической болезни (синдром Марторелля), облитерирующий атеросклероз, облитерирующий эндартериит и неспецифический аорто-артериит. Наблюдается хроническая ишемия и тяжелая гипоксия тканей, в результате изменения давления в артериях или нарушения их проходимости.
- Диабетическая микроангиопатия и полинейропатия. Сопровождается микроциркуляторными нарушениями в периферических областях, изменением кислотно-основного состояния тканей, повреждением нервов. Роль нейропатических нарушений признается ведущей, поскольку не только снижает потенциал тканей к регенерации, но и приводит к травматизации стопы (синдром диабетической стопы).
- Травмы. Язва может возникнуть в результате повреждения спинальных структур или периферических нервных волокон, а также после обморожений, глубоких ожогов. Они возникают в денервированных зонах и отличаются безболезненным течением и крайне плохой регенерацией. Появление трофических язв нижних конечностей у больных, перенесших травму, обычно связано с повреждением седалищного или большеберцового нерва.
- В результате инфицирования ссадин, микротравм, как последствие фолликулитов, фурункулеза, пиодермий. Более чем в 90% случаев это больные с вторичным иммунодефицитом.
- Язвы при системных заболеваниях соединительной ткани, как правило, возникают в виде местных проявлений при коллагенозах – системной красной волчанке, геморрагическом васкулите (некротическая форма). Их выраженность коррелирует с активностью аутоиммунного процесса.
- Специфические и инфекционные факторы – болезнь Базена, лепра (проказа), язва Бурули, тропическая язва, лейшманиоз, риккетсиоз, онхоцеркоз (вид гельминтоза), интоксикации и др.
Лечение осуществляет врач-флеболог или хирург. Перед началом лечения больному следует проконсультироваться с дерматологом, эндокринологом, кардиологом и терапевтом. При наличии в анамнезе травмы позвоночника пациента осматривает нейрохирург.
Диагностика и обследования при трофической язве
Для диагностики трофической язвы врачу достаточно провести обычный визуальный осмотр. Намного важнее выявить причину ее развития.
Лабораторные исследования
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Старческий зуд – это разновидность идиопатического зуда, который развивается у людей пожилого возраста. Среди основных причин проблемы называют чрезмерную сухость кожи, хронические дерматозы, соматические заболевания. Патология проявляется постоянными субъективно неприятными ощущениями и потребностью механического раздражения кожи для их купирования. Комплексная диагностика старческого зуда требует дерматоскопии, стандартного набора анализов крови и мочи, методов инструментальной визуализации внутренних органов. Лечение состоит из интенсивного увлажнения кожи, применения местных и системных противозудных средств, методик физиотерапии и психотерапии.
МКБ-10



Общие сведения
Старческий (сенильный) зуд – распространенное состояние, которое беспокоит более 50% людей старше 70 лет. Мужчины болеют чаще женщин. Старческий зуд представляет серьезную физическую и психологическую проблему для пациентов, снижает качество жизни и становится причиной стойких эмоциональных расстройств. Перед специалистами в сфере практической дерматологии возникает сложная задача эффективного купирования симптомов и устранения их первопричины, что не всегда возможно, несмотря на усовершенствование клинических протоколов.

Причины
Кожный зуд у пожилых пациентов относятся к идиопатическим заболеваниям, его точные этиологические факторы пока не установлены. Большинство экспертов сходятся во мнении, что в развитии проблемы играют роль, как возрастные изменения структуры кожного покрова, так и системные нарушения работы организма, которые типичны для пациентов старческого возраста. К основным причинам сенильного зуда относятся:
- Сухость кожи. В пожилом возрасте происходят гистологические перестройки эпидермиса и дермы, снижается количество гиалуроновой кислоты, кожа теряет тургор и эластичность. Физиологические изменения вызывают сильную сухость, которая при отсутствии адекватного косметического ухода становится причиной зуда.
- Кожные заболевания. Неприятные ощущения развиваются на фоне экземы, грибковых инфекций, чесотки и других дерматозов, которые могут протекать со скудными объективными признаками. Зачастую заболевания не диагностируются вовремя из-за поздней обращаемости пожилых людей к врачу.
- Метаболические расстройства. К основным причинам формирования старческого зуда относят атеросклероз, железодефицитную анемию, снижение толерантности глюкозе и развитие сахарного диабета 2 типа. Изредка проблема связана с гипотиреозом, недостаточностью функции надпочечников.
- Заболевания внутренних органов. Типичными причинами зуда у людей старческого возраста выступают холестаз, хроническая почечная недостаточность, функциональные и органические заболевания ЖКТ. Неприятный симптом может быть одним из первых признаков онкопатологии органов брюшной полости, центральной нервной системы.
Патогенез
Зуд считается одним из вариантов восприятия раздражения кожным анализатором. Он возникает по тем же механизмам, что и чувства прикосновения, болевые реакции. Ощущения вызваны механическими, термическими, химическими и электрическими воздействиями на периферические нервные волокна типа С, которые составляют около 5% нервов и отличаются медленным проведением импульсов. Появлению симптома способствуют медиаторы: гистамин, вещество P, интерлейкины и простагландины.
В отличие от боли, которая провоцирует безусловный рефлекс «избегания», при зуде активизируются процессы обработки. Возникающие в коре головного мозга импульсы стимулируют человека почесывать, растирать, разминать зудящие участки, чтобы получить моментальное удовлетворение. Такие действия вызывают сильные тактильные и болевые импульсы, которые подавляют слабые сигналы зуда и на короткое время облегчают состояние.
Предполагается, что в развитии сенильного зуда играют роль возрастные трансформации структуры нервных волокон. В старческом периоде нарушается восприятие боли, изменяются центральные механизмы ингибирования зуда, поэтому такой симптом является более стойким и мучительным, чем у молодых людей. Уменьшение толщины кожи на 20% также участвует в патофизиологии зудящего дерматоза.

Симптомы старческого зуда
Первично возникает неприятное субъективное ощущение, которое сопровождается постоянным желанием расчесывать кожу, чтобы от него избавиться. Для старческого возраста типичен генерализованный зуд, который преимущественно начинается в области спины и туловища, постепенно распространяясь по всему телу с захватом волосистой части головы. Многие пациенты жалуются, что симптоматика усиливается при снятии одежды, в ночное время.
При идиопатической форме зуда на коже отсутствуют воспалительные элементы и высыпания. Постепенно на фоне расчесов формируются корочки и экскориации, кожные покровы утолщаются, покрываются трещинами и шелушением. При глубоком и многократном повреждении в отдельных зонах тела наблюдаются кровянистые корки. Вследствие привычки чесать зудящую кожу ногти на руках пациентов становятся гладкими и отполированными.
Осложнения
Старческий зуд существенно влияет на общее состояние и качество жизни пожилых людей. Длительно существующие симптомы вызывают бессонницу, дополняются ажитацией и раздражительностью пациентов. В тяжелых случаях неконтролируемого генерализованного зуда возникают депрессивные состояния, сопровождающиеся суицидальными мыслями и отдельными попытками их реализации.
Раны, которые образуются на месте глубоких расчесов кожи, становятся входными воротами для вторичной инфекции. На фоне физиологического снижения иммунитета в старческом возрасте существует высокий риск пиодермий, кожных микозов. В неблагоприятных случаях инфекционные агенты распространяются вглубь мягких тканей, вызывая флегмоны, длительно незаживающие язвы.
Диагностика
Старческий зуд рассматривается как диагноз-исключение, поэтому для его постановки требуется обследование у дерматолога и других профильных специалистов. Диагностика начинается с детального выяснения жалоб больного, давности появления симптомов и возможных провоцирующих факторов. Затем проводится внешний осмотр кожных покровов тела, чтобы выявить возможные первичные признаки дерматоза. В полную программу обследования входят следующие методы:
- Дерматологическая диагностика. Всем пациентам проводится обследование кожного покрова методом дерматоскопии, при подозрении на микоз показана люминесцентная диагностика лампой Вуда. При вторичном инфицировании расчесов требуется бактериологическое исследование мазка или соскоба поврежденных участков.
- Лабораторный комплекс. Для уточнения метаболического статуса и наличия соматических проблем проводится гемограмма, биохимическое исследование крови с печеночными пробами и липидограммой, анализы мочи и кала. Обязательно определяют уровень глюкозы натощак, по показаниям выполняется расширенный гормональный профиль.
- Инструментальные методы. Как скрининговые методы для исключения болезней внутренних органов назначают УЗИ брюшной полости и малого таза, сонографию щитовидной железы, контрастную рентгенографию желудочно-кишечного тракта.
- Консультация психиатра. Учитывая высокую частоту старческого слабоумия и сенильных психозов, при отсутствии других причин кожной симптоматики рекомендуется обследование у психиатра. При необходимости к диагностике подключают невролога, проводят КТ головного мозга и прочие методы нейровизуализации.

Лечение старческого зуда
Пациентам назначается комплексная симптоматическая терапия, которая определяется длительностью и тяжестью клинических проявлений. Значимую роль в коррекции субъективной симптоматики играют немедикаментозные меры, такие как водные процедуры с применением щадящей косметики, ношение легкой одежды из натуральных тканей, поддержание комфортной влажности и температуры в квартире.
Пусковым фактором старческого зуда является ксероз, поэтому на первый план выходят меры по глубокому увлажнению и питанию кожи. Для ежедневного ухода рекомендованы эмоленты, которые сочетают смягчающие, регенерирующие, антиоксидантные и увлажняющие компоненты. Рекомендованы линейки аптечной и профессиональной косметики, созданные для ухода за сухой и чувствительной кожей. В дополнение к ним назначается медикаментозная коррекция:
- Местная терапия. Для локального нанесения на зоны наибольшей интенсивности зуда применяются кремы и бальзамы с местными анестетиками, ингибиторами кальциневрина. Противозудные гормональные мази показывают хороший эффект при сухой коже в старческом возрасте.
- Антигистаминные препараты. Лекарства показаны для быстрого купирования зудящих ощущений. Они действуют на патогенетические механизмы появления старческого зуда, обеспечивают хороший симптоматический эффект. В дополнение назначаются гипосенсибилизирующие средства, стабилизаторы мембран тучных клеток.
- Седативные средства. Для нормализации психоэмоционального фона, ликвидации патологического цикла «зуд–расчесывание» применяются легкие анксиолитики, селективные ингибиторы обратного захвата серотонина.
Для усиления эффекта медикаментозного лечения применяются физиотерапевтические процедуры: акупунктура, рефлекторная лазеротерапия и магнитотерапия, чрескожная нервная стимуляция. По показаниям назначается индивидуальная психотерапия, направленная на коррекцию психоэмоциональных расстройств с учетом особенностей психологии старческого возраста. При неэффективности других видов терапии рассматривается возможность применения гипноза.
Прогноз и профилактика
Хотя старческий зуд не относится к угрожающим заболеваниям, мучительные симптомы существенно осложняют жизнь пациента. Комплексные программы терапии показывают хорошую эффективность для уменьшения или полного устранения субъективных признаков, однако нередко после лечения неприятные ощущения возвращаются. Профилактика проблемы включает правильный уход за старческой кожей, раннее выявление и коррекцию соматических нарушений без полипрагмазии.
1. Дерматовенерология/ под ред. проф. Ю.С. Бутова, акад. РАМН Ю.К. Скрипкина, проф. О.Л. Иванова. – 2013.
3. Синдром кожного зуда в практике врача первого контакта/ Д.И. Трухан// Справочник поликлинического врача. – 2015. – №3.
4. Коррекция кожного зуда у пациентов с зудящими дерматозами, сенильным и идиопатическим зудом/ С.С. Вялов, Г.А. Дроздова// Клиническая дерматология и венерология. – 2014. – №3.
Читайте также:

