Лечение пролежней при поперечном миелите
Обновлено: 28.04.2024
Миелит (myelitis; греч, myelos костный мозг + -itis) - воспаление спинного мозга, при котором поражается как белое, так и серое вещество.
Что провоцирует / Причины Миелита:
Выделяют инфекционные, интоксикационные и травматические миелиты. Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Herpes zoster, вирусы полиомиелита, бешенства), обусловленными туберкулезным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса.
Патогенез (что происходит?) во время Миелита:
При первичных инфекционных миелитах инфекция распространяется гематогенно, поражению мозга предшествует виремия. В патогенезе вторичных инфекционных миелитов играют роль аллергический фактор и гематогенный занос инфекции в спинной мозг. Интоксикационные миелиты встречаются редко и могут развиваться вследствие тяжелых экзогенных отравлений или эндогенной интоксикации. Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции. Нередки случаи поствакцинального миелита.
Патоморфология
Макроскопически вещество мозга дряблое, отечное, выбухает; на разрезе рисунок «бабочки» смазан. Микроскопически в области очага обнаруживаются гиперемия, отек, мелкие кровоизлияния, инфильтрация форменными элементами, гибель клеток, распад миелина.
Симптомы Миелита:
Характер неврологических симптомов определяется уровнем патологического процесса. При миелите поясничной части спинного мозга наблюдаются периферический парапарез или параплегия нижних конечностей с атрофиями, реакцией перерождения, отсутствием глубоких рефлексов, тазовые расстройства в виде истинного недержания мочи и кала. При миелите грудной части спинного мозга возникают спастический паралич ног с гиперрефлексией, клонусами, патологическими рефлексами, выпадением брюшных рефлексов, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание. При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза. При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегия. Миелит в верхнешейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарные нарушения. Нарушения чувствительности в виде гипестезии или анестезии носят проводниковый характер всегда с верхней границей, соответствующей уровню пораженного сегмента. Быстро, иногда в течение первых дней, развиваются пролежни на крестце, в области больших вертелов, бедренных костей, стоп. В более редких случаях воспалительный процесс охватывает только половину спинного мозга, что дает картину синдрома Броун-Секара.
Описаны формы подострого некротического миелита, для которого характерно поражение пояснично-крестцовой части спинного мозга с последующим распространением патологического процесса вверх, развитием бульбарных нарушений и летальным исходом. В цереброспинальной жидкости при миелитах обнаруживаются повышенное содержание белка и плеоцитоз. Среди клеток могут быть полинуклеары и лимфоциты. При ликворо-динамических пробах блок отсутствует. В крови отмечаются увеличение СОЭ и лейкоцитоз со сдвигом формулы влево.
Течение и прогноз
Течение заболевания острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остается стабильным. Восстановительный период продолжается от нескольких месяцев до 1-2 лет. Быстрее и раньше всего восстанавливается чувствительность, затем функции газовых органов; двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжелыми по течению и прогнозу являются шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятный прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжелого поражения, плохого восстановления функций тазовых органов, присоединения вторичной инфекции (пролежней, уросепсиса).
Диагностика Миелита:
Острое начало заболевания с быстрым развитием поперечного поражения спинного мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в ликворе при отсутствии блока субарахноидального пространства делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, клиническая картина которого в большинстве случаев неотличима от миелита, но при котором требуется неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. Острый полирадикулоневрит Гийена-Барре отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Опухоли спинного мозга отличаются медленным течением, с четко очерченной стадией корешковых болей, наличием белково-клеточной диссоциации в цереброспинальной жидкости, блока при ликвородинамических пробах. Гематомиелия и гематорахис возникают внезапно, не сопровождаются подъемом температуры; при гематомиелии поражается в основном серое вещество; при кровоизлиянии под оболочки возникают менингеальные симптомы. В анамнезе часто можно выявить указания на травму.
При остром поперечном поражении спинного мозга необходима дифференциация от острого нарушения спинномозгового кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры и нередко обусловлен сифилитическим поражением, что устанавливается с помощью серологических реакций.
Лечение Миелита:
Во всех случаях следует назначать антибиотики широкого спектра действия в максимально высоких дозах. Для уменьшения болей и при высокой температуре показаны антипиретики. Применяют глюкокортикоидные гормоны в дозе 50-100 мг в сутки (или эквивалентные дозы дексаметазона или триамцинолона), АКЛТ в дозе 40 ЕД дважды в день в течение 2-3 нед. с постепенным снижением дозы. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции. Для профилактики пролежней, часто возникающих над костными выступами, больного необходимо укладывать на круг, под пятки подкладывать ватные прокладки, ежедневно протирать тело камфорным спиртом, менять положение. При появлении пролежней некротические ткани иссекают и накладывают повязки с пенициллиновой или тетрациклиновой мазью, мазью Вишневского. Для предупреждения образования пролежней и после их появления проводят ультрафиолетовое облучение ягодиц, крестца, стоп.
В первый период заболевания задержку мочи иногда удается преодолеть применением антихолинэстеразных препаратов; если же это оказывается недостаточным, необходима катетеризация с промыванием мочевого пузыря антисептическими растворами.
Профилактика Миелита:
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную ЛФК и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используются валики и специальные шины. После острого периода (2-4 нед. в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной ЛФК, иглотерапии, физиотерапии. Показаны витамины группы В, прозерин, дибазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют седуксен, элениум, мелликтин, баклофен, мидокалм, сирдалуд. В дальнейшем рекомендуется санаторно-курортное лечение.
Трудоспособность
Определяется локализацией и распространенностью процесса, степенью нарушения двигательных и тазовых функций, чувствительных расстройств. В остром и подостром периодах больные временно нетрудоспособны. При хорошем восстановлении функций и возможности возвращения к работе больничный лист может быть продлен до практического выздоровления. При остаточных явлениях в виде незначительного нижнего парапареза со слабостью сфинктеров больным устанавливают III группу инвалидности. При умеренном нижнем парапарезе, нарушении походки и статики больные не могут работать в обычных производственных условиях и признаются инвалидами II группы. Если больные нуждаются в постоянном постороннем уходе (параплегии, тетрапарезы, нарушения функций тазовых органов), им устанавливают I группу инвалидности. Если при динамическом наблюдении во МСЭК и лечебных учреждениях в течение 4 лет восстановления нарушенных функций не происходит, группа инвалидности устанавливается бессрочно.
К каким докторам следует обращаться если у Вас Миелит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Острый поперечный миелит — это гетерогенный синдром, который характеризуется воспалением белого вещества спинного мозга. Состояние возникает вследствие инфекционных, воспалительных, аутоиммунных процессов, изредка развивается как идиопатический вариант. Острый процесс проявляется двусторонними нарушениями чувствительности ниже очага поражения, вялыми параличами, тазовыми расстройствами. Диагностика требует проведения спинального и церебрального МР-сканирования, исследования цереброспинальной жидкости, расширенных анализов крови. Лечение предполагает патогенетическую терапию в остром периоде, по возможности — консервативное или хирургическое устранение первопричины.
МКБ-10
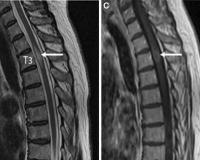
Общие сведения
Средняя частота встречаемости острого поперечного миелита составляет от 1,34 до 4,6 случаев на 1 млн населения (в Новой Зеландии показатель достигает 10,8), в 28% случаев заболевают дети. Мужчины и женщины страдают одинаково часто, патология имеет два возрастных пика манифестации — в 10-19 и 30-39 лет. Название заболевания «поперечный миелит» отражает не анатомические поражения поперечника позвоночника, а характерные сенсорные расстройства, возникающие при вовлечении в процесс проводящих путей спинного мозга.

Причины
Основным этиологическим фактором острого поперечного миелита является рассеянный склероз. У таких пациентов наблюдаются диффузные нейродегенеративные процессы с воспалительным компонентом, патологические изменения распространяются на спинной мозг с появлением специфической симптоматики. К менее распространенным причинам формирования острого воспаления относятся следующие:
- Аутоиммунные процессы. Поперечный миелит возникает как один из признаков системной красной волчанки, болезни Бехчета, ревматоидного артрита. Реже причиной выступает антифосфолипидный синдром, саркоидоз, болезнь Шегрена. Описаны случаи острых воспалений при аутоиммунном поражении ЦНС — оптикомиелите.
- Инфекционные болезни. Состояние может развиться при любых вирусных, бактериальных или грибковых инфекциям. К типичным заболеваниям, осложняющимся ОПМ, относят сифилис, туберкулез, болезнь Лайма и микоплазменную инфекцию. Воспаление спинного мозга проявляется в течение 4 недель с момента манифестации инфекции.
- Спинальные травмы. Воспаление связано с осложненными формами острой позвоночно-спинномозговой травмы, при которой нарушается целостность позвоночного канала, нейронов и нервных волокон. Ситуация зачастую усугубляется присоединением отека спинного мозга.
- Ятрогенные факторы. У онкобольных, получающих лучевую терапию, нередко возникают миелиты вследствие токсического спинального поражения. Острый токсический процесс также возможен при неадекватном медикаментозном лечении. Крайне редко встречаются поствакцинальные миелиты — нетипичная гиперергическая реакция на прививку.
Патогенез
Механизм развития заболевания зависит от его первопричины. Основную роль в большинстве случаев ОПМ играет аутоиммунное воспаление, при котором поражаются миелиновые оболочки, покрывающие спинномозговые корешки и белое вещество спинного мозга. Патогенез при системных патологиях соединительной ткани связан с васкулитами, тромбообразованием, образованием мелкоочаговых инфарктов в спинномозговом веществе.
При инфекционном поражении наблюдается спинальный отек, сопровождающийся расстройствами кровообращения, ограниченными некротическими процессами и размягчением нервной ткани. Травматические поперечные миелиты развиваются при присоединении вторичной инфекции. В патогенезе постинфекционных форм важную роль играет аллергизация организма, интоксикация продуктами жизнедеятельности микроорганизмов.
Классификация
В практической неврологии существует расширенная систематизация поперечного миелита, которая используется врачами, чтобы определить тяжесть состояния и подобрать правильное лечение. В классификации учитываются следующие факторы:
- Длительность течения: острый, подострый, хронический.
- Степень распространенности: диффузный, многоочаговый, ограниченный.
- Механизм развития: первичный (идиопатический), вторичный (в сочетании с другим заболеванием).
- Этиология: инфекционный, постинфекционный, травматический, токсический, воспаление при аутоиммунных болезнях.
Симптомы
В 60% случаев первым признаком развивающегося поперечного миелита служит боль. Она имеет нейропатический характер: больные описывают свои ощущения как ноющие, глубокие, изнурительные. Боли локализуются в спине по срединной линии, что соответствует проекции воспалительного очага, либо развиваются в соответствующем дерматоме, который иннервируется пораженным спинномозговым корешком. При поражении корешков боли чаще резкие, простреливающие.
Патогномоничное проявление острого поражения — чувствительные нарушения, которые захватывают все тело ниже уровня спинального поражения. Сенсорные симптомы могут быть положительными — жгучие парестезии, гиперестезии, аллодиния, либо отрицательными — отсутствие болевой, температурной и тактильной чувствительности. Клиническая картина дополняется дисфункцией тазовых органов, двигательными нарушениями (парезы, параличи).
У пациентов развиваются ирритативные симптомы: тонические спазмы мускулатуры, дизестезия (извращенное восприятие раздражителей), симптом Лермитта (ощущение электрического импульса, проходящего через позвоночник). При распространении патологического процесса менее чем на половину поперечной части спинного мозга симптоматика носит стертый характер: отмечаются легкие сенсорные и двигательные расстройства, преходящие нарушения функции тазовых органов.
Осложнения
Острый поперечный миелит изредка сочетается с диссеминированным энцефаломиелитом, который сопровождается энцефалопатией. При этом возможен судорожный синдром, очаговые симптомы, нарушения сознания разной степени тяжести. Воспаление, развивающееся на фоне герпетической инфекции, нередко сочетается с синдромом Броун-Секара, сирингомиелией. При высоком расположении очага в спинном мозге возможны нарушения дыхания и кровообращения.
Даже при проведении адекватного комплексного лечения поперечного миелита до 2/3 пациентов сталкиваются с серьезными последствиями болезни. Около трети больных после стихания острого процесса страдают от необратимых неврологических расстройств: дизестезии, парезов, недержания мочи и кала. У 33% пациентов, перенесших поперечный миелит, развивается полный паралич, из-за чего им требуется постоянный медицинский уход и периодическое поддерживающее лечение.
Диагностика
При первичном обследовании больного врачом-неврологом определяются типичные острые расстройства сенсорных функций, что указывает на спинальные повреждения. При сопутствующих симптомах раздражения нервных корешков, двигательных нарушениях, наличии отягощенного анамнеза удается предположить поперечный миелит. Для подтверждения диагноза и подбора схемы лечения обязательно проводится комплекс исследований, включающий:
- МРТ спинного мозга. «Золотой стандарт» для диагностики острого поперечного миелита. Для заболевания характерно наличие участка повышенного сигнала в Т2 режиме исследования. Очаг поражения занимает более 2/3 поперечника органа, распространяется на 2 и более спинномозговых сегмента. В его центре изредка определяется неизмененная ткань серого вещества.
- МРТ головного мозга. При подозрении на рассеянный склероз, как причину поперечного миелита, лечение назначается только после нейровизуализации. Для выявления бляшек в фазе активного воспаления применяется контрастирование с гадолинием. Аппараты МРТ с высокой напряженностью магнитного поля позволяют отличить перивенулярные бляшки при РС от неспецифических очагов.
- Люмбальная пункция. При исследовании цереброспинальной жидкости определяется невысокий лимфоцитарный плейоцитоз и повышение уровня белка — признаки, указывающие на наличие воспалительного процесса. В ряде случаев состав спинномозговой жидкости не меняется, что затрудняет диагностику ОПМ.
- Исследования крови. Стандартные клинические и биохимические анализы крови позволяют обнаружить острый воспалительный процесс, чтобы вовремя назначить противовоспалительное лечение. Если есть симптомы системных аутоиммунных патологий, рекомендованы исследования на ревматоидный фактор, антинуклеарные антитела и другие специфические маркеры.
Лечение острого поперечного миелита
Консервативная терапия
Специфическое лечение поперечного миелита отсутствует. В острой фазе необходимо остановить распространяющийся патологический процесс, купировать воспаление, восстановить неврологические функции. Этиотропная противомикробная терапия рекомендуется при инфекционном варианте патологии. Ведущие неврологи, специализирующиеся на демиелинизирующих заболеваниях, придерживаются следующей тактики лечения пациентов:
- Гормональная пульс-терапия. Лечение начинается с назначения высоких дозировок глюкокортикоидов сроком на 3-7 суток, чтобы остановить воспалительный процесс. Особенно результативна такая терапия, если причиной болезни является аутоиммунная патология.
- Плазмаферез. Лечение экстракорпоральным очищением крови показано при недостаточной эффективности кортикостероидов. Процедура направлена на удаление аутоантител из организма, чтобы быстро остановить повреждение спинного мозга.
- Другие препараты. При острых идиопатических формах целесообразно использовать лечение иммуноглобулинами, некоторыми цитостатическими лекарствами. Для купирования поперечного миелита при рассеянном склерозе или оптикомиелите доказана эффективность антинеопластических цитостатиков из группы антрацендиона.
Хирургическое лечение
Нейрохирургические операции выполняются при диагностированном синдроме сдавления спинного мозга для экстренной декомпрессии, предупреждения необратимых органических поражений нервной ткани. Оперативное лечение также проводится при гнойном эпидурите, гнойно-септических очагах, расположенных в непосредственной близости от спинного мозга. Тактика операции подбирается индивидуально для каждого пациента.
Реабилитация
Уже с первых дней заболевания целесообразно применять ноотропы, энерготропные препараты, средства, улучшающие микроциркуляцию. Такое лечение способствует восстановлению неврологических функций. В периоде резидуальных проявлений назначается реабилитационная программа, которая включает методы физиотерапевтического лечения (электростимуляцию, электрофорез, фонофорез), лечебный массаж, кинезиотерапию.
Прогноз и профилактика
При поперечном миелите прогноз сомнительный, поскольку более 66% больных, которые перенесли заболевание, имеют неврологические последствия разной тяжести. Экстренное лечение значительно повышает шансы на успешное восстановление, поэтому первостепенное значение играет улучшение качества медицинской помощи. Профилактика заключается в предупреждении заболеваний, которые могут вызывать спинальное воспаление.
1. Острый поперечный миелит у детей: оценка течения и исходов по результатам длительного наблюдения/ К.С. Невмержицкая, Л.И. Волкова, Д.А. Суровцева, М.В. Сергеева// Уральский медицинский журнал. — 2019. — №13.
2. Клинические рекомендации по диагностике и лечению воспалительных заболеваний позвоночника и спинного мозга. — 2015.
3. Острый поперечный миелит: незнакомая маска системной красной волчанки/ А.С. Беденко// Современные научные исследования и инновации. — 2015. — № 5.
4. Случаи острого поперечного миелита: особенности клиники, трудности диагностики/ И.Э. Мурадян, С.К. Марценюк, С.К. Евтушенко, В.А. Симонян// Международный неврологический журнал. — 2010. — №3.
Миелит – общее название для любых воспалительных процессов спинного мозга. Симптомы напрямую зависят от уровня и степени поражения; чаще всего это боль (ее иррадиация), параличи, расстройство тазовых функций, нарушение чувствительности и прочие. Диагностика миелита включает в себя неврологическое обследование и оценку параметров спинномозговой жидкости, взятой на анализ путем люмбальной пункции. Также могут назначаться КТ или МРТ спинного мозга, миелография. Лечение включает в себя назначение антибиотиков, противовоспалительных средств, анальгетиков, миорелаксантов, а также ЛФК, массажа и физиотерапевтических процедур.
Общие сведения
Миелит – это общее название всех воспалений спинного мозга, которые могут затрагивать как серое, так и белое вещество. То есть, миелитом называется любой спинальный воспалительный процесс. В зависимости от формы и распространенности воспаления выраженность симптомов может значительно различаться, но заболевание все равно остается достаточно тяжелым. Миелит дает высокий процент осложнений и трудно лечится. Это заболевание сложно назвать широко распространенным, оно встречается не более чем в 5 случаях на 1 млн. человек.
Выделить какие-либо особенности в структуре заболеваемости миелитом нельзя, пол или возраст практически не влияют на риск развития болезни. Некоторые исследователи приводят доказательства того, что чаще всего миелитом заболевают люди в возрасте от 10 до 20 лет и лица пожилого возраста.
Причины миелита
Иногда точно установить причину развития миелита не представляется возможным, но в большинстве случаев, основные "пусковые факторы" все-таки известны. Единственная используемая в клинической неврологии классификация миелита основана именно на этиологии, то есть причине возникновения. Согласно этой классификации, выделяют три варианта заболевания: инфекционный, травматический и интоксикационный.
Инфекционный миелит. Составляет почти половину всех случаев. Этот вид, в свою очередь, разделяется на две группы: первичный (в случае, если инфекция изначально проникла только в спинной мозг) и вторичный (если воспаление возникло после проникновения в спинной мозг инфекции из других очагов). Причинами инфекционного миелита чаще всего оказываются: вирус простого герпеса I и II типа, цитомегаловирусная инфекция, микоплазмы, сифилис, ВИЧ, энтеровирусные инфекции. Несколько реже этиологическим фактором может быть менингококковая инфекция и бореллии. Вторичный инфекционный миелит возникает преимущественно при остеомиелите позвоночника и при заносе инфекции с кровью.
Травматический, интоксикационный и другие виды миелита. Интоксикационный миелит возникает под воздействием ядов, тропных к клеткам спинного мозга. Такое воспаление может возникать как при остром отравлении (к примеру, рядом лекарственных средств и психотропных препаратов), так и при хроническом действии отравляющего вещества (чаще всего это касается вредного производства).
Миелит, возникший вследствие травмы позвоночника, имеет два компонента. Во-первых, непосредственное механическое воздействие на спинной мозг неизбежно приводит к нарушению его функций. Во-вторых, при травмировании микроорганизмы могут попасть в спинной мозг через рану. Помимо этого, спинальное воспаление может быть вызвано некоторыми системными заболеваниями. Чаще всего можно встретить миелит на фоне рассеянного склероза (в этом случае миелит правомерно будет назвать симптомом основной болезни), ряда аутоиммунных заболеваний и васкулита. Также миелит часто развивается как компонент паранеопластического синдрома, возникающего на ранних стадиях роста злокачественной опухоли.
Патогенез
Провоцирующий фактор – будь то инфекция или травма – вызывает отек спинного мозга. Это можно считать отправной точкой, с которой начинается весь патологический процесс. Отек нарушает кровообращение в тканях, возникают сосудистые тромбы. Это, в свою очередь, увеличивает отек. Механизм развития миелита идет по так называемому "порочному кругу", столь характерному для множества неврологических болезней. Расстройство кровообращения (или даже прекращение его в определенных участках) в конце концов становится причиной размягчения и некроза тканей спинного мозга.
После выздоровления место некроза заполняется соединительной тканью – формируется рубец. Разумеется, ткань рубца не может выполнять присущие нервным клеткам функции, поэтому многие возникшие во время болезни нарушения могут сохраняться и после выздоровления. Патоморфологически вещество спинного мозга выглядит отечным, дряблым; характерная «бабочка» имеет нечеткие очертания. При микроскопии обнаруживаются участки кровоизлияния, отек, распад миелина, инфильтративный процесс.
Симптомы миелита
Клиническая картина миелита целиком и полностью зависит от места локализации воспаления. Уровень поражения определяют сегментами или отделами спинного мозга (в каждом из которых несколько сегментов). К примеру, миелит может быть грудным, верхнешейным, поясничным и т. д. Как правило, миелит охватывает сегмент спинного мозга по всему поперечнику, нарушая работу всех проводниковых систем. Это значит, что нарушаются обе сферы: и двигательная, и чувствительная.
Как уже говорилось, клиника миелита разнится в зависимости от уровня воспаления. Миелит верхних сегментов шейного отдела спинного мозга характеризуется спастическим тетрапарезом. Он наиболее опасен: всегда есть вероятность повреждения диафрагмального нерва. Это, в свою очередь, грозит остановкой дыхания. Распространение воспаления с верхнешейных сегментов вверх на структуры продолговатого мозга может привести к бульбарным расстройствам. Миелит на уровне шейного утолщения проявляется сочетанием вялого пареза рук со спастическим парезом ног. Нижние сегменты шейного отдела поражаются чаще, чем верхние, и их воспаление не так опасно. В ряде случаев оно грозит стойкими двигательными нарушениями (опасности для жизни миелит этой локализации, как правило, не несет).
Грудной отдел спинного мозга страдает, пожалуй, чаще всего. Поражение этой области вызывает развитие спастического паралича ног. Последний представляет собой паралич-напряжение. Мышцы при этом приобретают излишний тонус, могут появляться судороги. Ответ на проверку коленных и ахилловых рефлексов при грудном миелите всегда слишком активный. Стоит помнить, что при быстро развившемся поперечном миелите сначала может наблюдаться пониженный тонус мышц, затем, через некоторое время, расстройства приобретают характер спастического паралича.
Пояснично-крестцовый отдел спинного мозга также часто поражается миелитом. Симптоматика миелита этой локализации включает периферический парез в ногах и расстройство тазовых функций по типу недержания мочи и кала. Параллельно с этим мышцы, которые иннервируются пораженными нервами, лишенные нормальной регуляции и питания, постепенно атрофируются.
Нарушения чувствительности наблюдаются при любом варианте миелита. Единственное незыблемое правило: подобного рода расстройства всегда возникают ниже места поражения. Сенситивные нарушения заключаются в снижении или полном отсутствии болевой чувствительности, пониженной реакции на прикосновение, холод и т. д. Могут возникать парестезии – "несуществующие ощущения", например, "мурашки", холод или ощущение ветра.
Диагностика
Нетравматичных методов диагностики миелита (разумеется, если нужно установить точную причину, а не предварительный диагноз) нет. Наиболее полную информацию дает люмбальная пункция. При остром процессе назначают КТ или МРТ позвоночника и миелографию.
Как правило, данных анамнеза, знания симптомов и результатов анализа спинномозговой жидкости бывает вполне достаточно для безошибочной постановки диагноза. Ликворная пункция также дает возможность провести дифференциальную диагностику, то есть уточнить диагноз, сравнив полученные данные с признаками похожих по клинике заболеваний. Миелит нужно дифференцировать с синдромом Гийена-Барре, гематомиелией, эпидуритом, опухолями и острым нарушением кровообращения спинного мозга.
Лечение миелита
При выборе лечения невролог должен опираться на информацию о возможной причине возникновения заболевания и особенностях развития миелита у данного больного. Во всех случаях при миелите назначаются антибиотики широкого спектра действия (обычно принимать антибиотики нужно большими дозами), противовоспалительные средства (почти всегда – глюкокортикоиды), анальгетики, жаропонижающие препараты. По необходимости (отталкиваясь от состояния больного) могут назначаться миорелаксанты и уросептики. При задержке мочи применяют антихолинэстеразные препараты, катетеризацию мочевого пузыря и его промывания антисептиками.
Огромное значение в лечении миелита и его последствий имеет лечебная физкультура (в период постельного режима – в постели, а позже – в зале или палате), массаж (перкуссионный) и физиопроцедуры. Для восстановления функции поврежденных нервных клеток (насколько это возможно) обязательно применение витаминных препаратов (группы В). Желательно, чтобы это были инъекционные средства. С целью предупреждения пролежней под крестец и другие костные выступы подкладывают различные приспособления (ватные тампоны, круг), меняют положение тела, протирают кожу камфорным спиртом или мыльно-спиртовым раствором. С этой же целью назначают УФО на крестцово-ягодичную и голеностопную область.
Прогноз и профилактика
Прогноз при миелите, опять же, зависит от уровня и степени поражения. Верхнешейный миелит нередко становится причиной смерти больных; поясничный и грудной (без своевременного лечения) с высокой долей вероятности могут привести к инвалидизации. При благоприятном течении болезни выздоровление наступает через 2-3 месяца, а полное восстановление – через 1-2 года. В этот период рекомендуется: санаторно-курортное лечение (если оно будет назначено грамотно, то длительность восстановления ощутимо сократится), витаминотерапия, профилактика пролежней, физиотерапевтические процедуры (УФО), лечебная физкультура, назначение антихолинэстеразных препаратов.
С учетом количества причинных факторов развития миелита, специфической профилактики этого заболевания не может быть по определению. В какой-то степени предупредить заболевание помогает вакцинация. К неспецифической профилактике миелита можно отнести своевременное устранение хронических очагов инфекции в организме (например, гайморита или кариеса).
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
МКБ-10
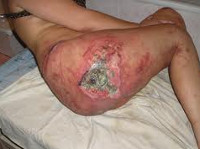
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.

Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» - местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Миелит – воспаление спинного мозга, при котором поражается как белое, так и серое вещество.
Что провоцирует / Причины Острого миелита:
Выделяют инфекционные, интоксикационные и травматические миелиты. Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Herpeszoster, вирусы полиомиелита, бешенства), обусловленными туберкулезным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса. При первичных инфекционных миелитах инфекция распространяется гематогенно, поражению мозга предшествует виремия.
Патогенез (что происходит?) во время Острого миелита:
В патогенезе вторичных инфекционных миелитов играют роль аутоиммунные реакции и гематогенный занос инфекции в спинной мозг. Интоксикационные миелиты встречаются редко и могут развиваться вследствие тяжелых экзогенных отравлений или эндогенной интоксикации. Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции. Нередки случаи поствакцинального миелита.
Патоморфология. Макроскопически вещество мозга дряблое, отечное, выбухает; на разрезе рисунок «бабочки» смазан. Микроскопически в области очага обнаруживаются гиперемия, отек, мелкие кровоизлияния. инфильтрация форменными элементами, гибель клеток, распад миелина.
Симптомы Острого миелита:
Картина миелита развертывается остро или подостро на фоне общеинфекционных симптомов: повышения температуры до 38–39 °С, озноба, недомогания. Неврологические проявления миелита начинаются с умеренных болей и парестезии в нижних конечностях, спине и груди, носящих корешковый характер. Затем в течение 1–3 дней появляются, нарастают и достигают максимума двигательные, чувствительные и тазовые расстройства.
Характер неврологических симптомов определяется уровнем патологического процесса. При миелите поясничной части спинного мозга наблюдаются периферический парапарез, тазовые расстройства в виде истинного недержания мочи и кала. При миелите грудной части спинного мозга возникают спастический паралич ног, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание. При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза. При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегия. Миелит в верхнешейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарными нарушениями. Расстройства чувствительности в виде гипестезии или анестезии носят проводниковый характер всегда с верхней границей, соответствующей уровню пораженного сегмента. Быстро, иногда в течение первых дней, развиваются пролежни на крестце, в области больших вертелов, бедренных костей, стоп. В более редких случаях воспалительный процесс охватывает только половину спинного мозга, что проявляется клинической картиной синдрома Броун-Секара.
Описаны формы подострого некротического миелита, для которого характерно поражение пояснично-крестцовой части спинного мозга с последующим распространением патологического процесса вверх, развитием бульбарных нарушений и летальным исходом. В цереброспинальной жидкости при миелитах обнаруживаются повышенное содержание белка и плеоцитоз. Среди клеток могут быть полинуклеары и лимфоциты. При ликвородинамических пробах белок отсутствует. В крови отмечаются увеличение СОЭ и лейкоцитоз со сдвигом влево.
Течение миелита острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остается стабильным. Восстановительный период продолжается от нескольких месяцев до 1–2 лет. Быстрее и раньше всего восстанавливаются чувствительность, затем функции тазовых органов; двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжелыми по течению и прогнозу являются шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятен прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжелого поражения, плохого восстановления функций тазовых органов и в связи с этим присоединения вторичной инфекции.
Диагностика Острого миелита:
Острое начало заболевания с быстрым развитием поперечного поражения спинно го мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в цереброспинальной жидкости при отсутствии блока делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, клиническая картина которого в большинстве случаев неотличима от симптомов миелита, но при котором требуется неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. Острый полирадикулоневрит Гийена – Барре отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Для опухолей спинного мозга характерно медленное течение, наличие белково-клеточной диссоциации в цереброспинальной жидкости, блока при ликвородинамических пробах. Гематомиелия и гематорахия возникают внезапно, не сопровождаются подъемом температуры; при гематомиелии поражается в основном серое вещество; если кровоизлияние произошло под оболочки, то возникают менингеальные симптомы. В анамнезе часто можно выявить указания на травму.
Острое поперечное поражение спинного мозга необходимо дифференцировать от острого нарушения спинального кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, часто быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры и нередко обусловлен сифилитическим поражением, что устанавливается с помощью серологических реакций.
Лечение Острого миелита:
Во всех случаях следует назначать антибиотики широкого спектра действия или сульфаниламиды в максимально высоких дозах. Для уменьшения болей и при высокой температуре показаны антипиретики. Применяют глюкокортикоидные гормоны в дозе 50–100 мг в сутки (или эквивалентные дозы дексаметазона или триамцинолона), АКТГ в дозе 40 ЕД дважды в день в течение 2–3 нед с постепенным снижением дозы. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции. Для профилактики пролежней, часто возникающих над костными выступами, больного необходимо укладывать на круг, по д пятки подкладывать ватные прокладки, ежедневно протирать тело камфорным спиртом, менять положение. При появлении пролежней некротические ткани иссекают и накладывают повязки с пенициллиновой или тетрациклиновой мазью, мазью Вишневского. Для предупреждения образования пролежней и после их появления проводят ультрафиолетовое облучение ягодиц, крестца, стоп.
В первый период заболевания задержку мочи иногда удается преодолеть, применяя антихолинэстеразные препараты; если же это оказывается недостаточным, необходима катетеризация мочевого пузыря с промыванием его антисептическими растворами.
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную ЛФК и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используются валики и специальные шины. После острого периода (2–4 нед в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной ЛФК, иглоукалыванию, физиотерапии. Показаны витамины группы В, прозерин, дибазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют седуксен, элениум, мелликтин, баклофен, мидокалм. В дальнейшем рекомендуется санаторно-курортное лечение.
Трудоспособность. Определяется локализацией и распространенностью процесса, степенью нарушения двигательных и тазовых функций, чувствительных расстройств. В остром и подостром периодах больные временно нетрудоспособны. При хорошем восстановлении функций и возможности возвращения к работе больничный лист может быть продлен до практического выздоровления. При остаточных явлениях в виде незначительного нижнего парапареза со слабо стью сфинктеров больным устанавливают III гр упп у инвалидности. При умеренном нижнем парапарезе, нарушении походки и статики больные не могут работать в обычных производственных условиях и признаются инвалидами II группы. Если больные нуждаются в постоянном постороннем уходе (параплегии, тетрапарезы, нарушения функций тазовых органов), им устанавливают Iгруппу инвалидности. Если в течение 4 лет восстановления нарушенных функций не происходит, группа инвалидности устанавливается бессрочно.
К каким докторам следует обращаться если у Вас Острый миелит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого миелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

