Лазерная терапия при кожных заболеваниях
Обновлено: 25.04.2024
Акне является заболеванием сальных желез и волосяных фолликул, которое сегодня отмечается примерно у 70-80% подростков и молодых пациентов. Как правило, развитие патологии провоцируют следующие факторы:
- избыточное выделение кожного сала;
- нарушение циркуляции ряда гормонов;
- усиленное функционирование потовых желез;
- наследственную предрасположенность.
Лечение у врача должно проводиться в обязательном порядке! Это обусловлено тем, что некрасивые образования сильно портят внешность и провоцируют появление множества комплексов (особенно в подростковом возрасте). Кроме того, после самолечения нередко остаются шрамы и некрасивые рубцы. Следует учитывать и то, что акне – часто лишь симптом того, что в организме что-то работает не так!
В «СМ-Клиника» проводится комплексное лечение акне. Наши дерматологи используют современные технологии и методики, что позволяет пациентам получать необходимую помощь и быстро избавляться от неприятного заболевания. Мы работаем не только с подростками, но и со взрослыми людьми и устраняем все разновидности акне.
Преимущества лазерного лечения акне в Москве в «СМ-Клиника»
Как лечат акне?
Для терапии применяют различные методики, которые подбираются в соответствии с индивидуальными особенностями пациента. Лечение определяется и болезнетворными факторами, провоцирующими акне. При назначении терапии наши дерматологи учитывают:
- длительность процесса;
- степень его распространения и тяжесть;
- тип поражения кожи и другие факторы.
Лечение проводится с использованием как местных, так и системных препаратов, влияющих на образование кожного сала, удаляющих отшелушенный слой кожи и замедляющих размножение микробов.
Наши дерматологи не просто проводят лечение акне, а еще и:
- сужают поры;
- избавляют пациентов от красноты на коже;
- нормализуют выделительную функцию сальных желез, что сокращает неприятный жирный блеск кожи;
- удаляют все прыщи и угри (даже мелкие и скрытые);
- стимулируют механизмы естественной защиты.
Важно! Проводимое нами удаление акне позволяет избавиться не только с самими образованиями, но и с постакне (следами, остающимися на коже, в виду рубцов, шрамов, пятен и покраснений).
Особенности лазерного лечения акне
Лазерное лечение акне используется не так давно, но уже признано эффективным и безопасным. Лазерное воздействие основано на эффекте термолиза (разрушения патологи измененных структур под влиянием тепла). Особый свет лазерного луча в виде коротких вспышек нагревает слои дермы и эпидермиса и выпаривает нездоровые клетки. Одновременно с этим запускаются процессы усиленной регенерации тканей. Благодаря этому на месте удаленных образований начинают образовываться здоровые клетки.
Во время процедуры оказывается точное воздействие. Оно полностью контролируется врачом, благодаря чему сокращаются все риски повреждения кожи, появления на ней ожогов и воспалений. Для удаления акне применяют эрбиевые лазеры.
Лазерная терапия имеет целый ряд преимуществ, но использоваться как монотерапия не может! Это связано с тем, что акне провоцируют не только патогенные микроорганизмы, но и внутренние патологические процессы, происходящие в организме.
Возрастающий интерес к использованию лазеров в дерматокосметологии вполне оправдан. Они незаменимы при разрешении целого ряда проблем из области эстетической медицины и хирургической косметологии. В настоящее время существует великое множество лазеров дл
Возрастающий интерес к использованию лазеров в дерматокосметологии вполне оправдан. Они незаменимы при разрешении целого ряда проблем из области эстетической медицины и хирургической косметологии. В настоящее время существует великое множество лазеров для лечения различных по своему характеру заболеваний и дефектов кожи. Эти аппараты отличаются выходными характеристиками, механизмами взаимодействия их излучения с тканями и в большинстве своем предназначены для решения весьма узких и конкретных задач.
В настоящее время патология сосудов кожи является одной из основных причин обращения пациента к дерматокосметологу. Этой патологией страдает около 30 % населения, причем у 3 % из них эти сосудистые изменения имеются с рождения, поэтому очень важно выбрать оптимальный способ лечения подобных образований.
Селективный фототермолиз — основа лечения сосудистых патологий кожи
В 1981 г. Anderson и Parrish предложили концепцию селективного фототермолиза — о возможности избирательного воздействия лазерного света на хромофоры кожи. За прошедшие годы эта концепция многократно подтвердилась, и в настоящее время она служит теоретическим обоснованием лечения сосудистых и пигментных дефектов кожи.
Результат воздействия света на биологическую ткань определяют три фактора: длина волны света, длительность воздействия и плотность поглощенной энергии.
Длина волны. Главными хромофорами кожи являются меланин — пигмент эпидермиса — и гемоглобин — красный пигмент крови. Коллаген не влияет на выбор лазера для лечения сосудистых дефектов кожи, так как поглощает волны различной длины примерно одинаково. Меланин и оксигемоглобин представляют собой важнейшие компоненты при выборе волновой характеристики излучения. Каковы оптимальные длины волн для воздействия на эти хромофоры?
Из рисунка 1, на котором представлены адсорбционные спектры хромофоров кожи, видно, что хромофоры кожи — меланин и оксигемоглобин — поглощают волны различной длины видимого спектра с различной интенсивностью. Меланин поглощает целый диапазон длин волн, однако в сине-зеленом спектре поглощение более интенсивное (график построен в логарифмическом масштабе). Гемоглобин имеет кривую поглощения с локальным максимумом около 578 нм. Именно эта длина волны оказалась оптимальной для селективного воздействия на гемоглобин, так как поглощение меланина здесь меньше, а глубина проникновения света в ткань больше, чем в сине-зеленом спектре. Далее в красном спектре гемоглобин в меньшей степени поглощает свет, поэтому волны красной и инфракрасной длины менее эффективны для лечения сосудистых заболеваний кожи. Таким образом, для селективной коагуляции сосудистых дефектов кожи предпочтительно выбрать желтые длины волн вблизи максимума поглощения гемоглобина.
Длительность воздействия. Воздействие должно быть весьма непродолжительным, чтобы энергия, сообщенная световым импульсом кровеносному сосуду, пошла на его нагрев, не успев передаться окружающим тканям. А чтобы поднять температуру сосуда на несколько десятков градусов, источник света должен обеспечивать высокую плотность энергии.
Выбор аппарата. Конструкция, характеристики
Сосудистые патологии кожи вполне успешно устраняются лазерами уже более трех десятков лет. Наиболее эффективными, как с точки зрения теории селективного фототермолиза, так и на практике, оказались импульсные лазеры желтого света — лазер на красителях с ламповой накачкой (Flashlamp Pulsed Dye Laser — FPDL) и лазер на парах меди (Copper Vapor Laser — CVL). Иногда для лечения сосудистых патологий кожи применяется неодимовый лазер на гранате (Nd:YAG), с нелинейным кристаллом титанил фосфата калия (КТР) лазер, для удаления сосудов ног — Nd:YAG, александритовый и диодные лазеры с разными длинами волн. В последнее время нашли применение в этой области импульсные источники света. Все эти аппараты отличаются выходными характеристиками, а также особенностями воздействия на живую ткань.
Импульсные лазеры, излучающие желтый свет. Использование именно этих лазеров с точки зрения теории селективного фототермолиза является оптимальным для лечения сосудистых патологий кожи [3].
В лазере на красителях с ламповой накачкой (например, модели ScleroPlus и Vbeam фирмы Candela) с длиной волны 585 нм используется мощная импульсная дуговая лампа (лампа-вспышка), возбуждающая жидкий краситель, протекающий через стеклянную кювету, размещенную в резонаторе. Лазер на красителе нуждается в водяном охлаждении. Кроме того, краситель является органическим, токсичным веществом, а растворитель огнеопасен, что повышает требования безопасности при эксплуатации прибора. Требуется регулярная замена красителя, и, следовательно, эксплуатация лазера обходится довольно дорого.
Авторы большинства статей, опубликованных в международных журналах, признают, что этот тип лазера является одним из наиболее эффективных и безопасных для лечения самого широкого спектра сосудистой и другой патологии кожи.
Лазер на парах меди (модель «Яхрома-Мед», Физический институт им. П. Н. Лебедева) излучает одновременно две длины волны — 511 и 578 нм (зеленый и желтый свет), с помощью фильтров можно выделить любую из них (рис. 1). В этой модели используются отпаянные лазерные трубки с рекордным по мировым стандартам сроком службы, прибор имеет воздушное охлаждение. Сейчас в России это один из самых популярных аппаратов для лечения сосудистых и пигментных патологий кожи.
Лазер на парах бромида меди (модели Yellow Star, Pro Yellow, Dual Yellow) также генерирует две длины волны — 511 и 578 нм, как и лазер на парах меди, так как активную среду составляют атомы меди. Но для получения атомов меди используется диссоциация паров бромида меди в электрическом разряде. Это позволяет снизить рабочую температуру разрядного канала до 500°. Однако сложные плазмохимические процессы в активной среде таких лазеров заметно снижают срок службы лазерной трубки по сравнению с лазерами на парах чистой меди.
Другие лазерные системы и источники света. В лазере KTP (модель VersaPulse V), с длиной волны 532 нм, используется удвоение частоты Nd:YAG лазера. Для удаления сосудистых дефектов кожи применяются только системы с импульсом 2–50 мс. KTP-лазер содержит сложную оптическую часть и требует серьезного технического обслуживания как лазера накачки, так и кристалла, служащего для удвоения частоты. Кроме того, как видно на рисунке 1, длина волны 532 нм не является оптимальной для селективной коагуляции сосудов. Желтый свет с длиной волны 577–578 нм более предпочтителен и безопасен для лечения сосудистых заболеваний, чем зеленое излучение 532 нм. Это происходит из-за того, что коэффициент поглощения гемоглобином и оксигемоглобином и глубина проникновения в ткань желтого излучения существенно выше, чем зеленого, несмотря на меньшую длину волны последнего. При переходе от зеленого спектра излучения к желтому коэффициент поглощения меланином излучения снижается. Таким образом, эффект от лечения менее выражен, а риск возникновения рубцов выше при длине волны 532 нм (зеленое излучение), что обусловлено низким уровнем коэффициента поглощения гемоглобином и оксигемоглобином и высоким уровнем коэффициента поглощения излучения меланином при данной длине волны (532 нм) по сравнению с аналогичными показателями при длине волны 578 нм.
Nd:YAG, александритовый и диодные лазеры излучают волны разной длины (1064, 755 и 810 нм соответственно) и находят применение при удалении более глубоко залегающих патологических сосудов — здесь используется свойство излучения этих лазеров более глубоко проникать в биологическую ткань. Но излучение этих лазеров не может селективно воздействовать на кровеносные сосуды, так как в диапазоне 700–1100 нм коэффициент поглощения гемоглобина в среднем в 100 раз меньше, чем на желтой длине волны (рис. 1), поэтому можно ожидать появления различных побочных эффектов, включая шрамы. Эти лазеры нежелательно применять для удаления сосудов на лице.
В импульсных источниках света IPL, или импульсных лампах (например, Photoderm, Quantum SR), используется импульсная лампа большой мощности, из спектра которой узкополосным фильтром выделяется нужная спектральная область, обычно 515–1200 нм.
На сегодняшний день это наиболее широко рекламируемые аппараты на рынке дерматологического и косметологического оборудования. Однако их использование вызывает споры среди специалистов. Недостатки этих аппаратов, причем в большинстве случаев непреодолимые, часто преподносятся как достоинства. Реклама утверждает, что прибор — импульсная лампа излучает и воздействует на организм волнами различной длины. Это действительно так, однако при этом умалчивается о том, что, в отличие от лазеров, все эти волны излучаются одновременно, и сделать с этим ничего нельзя. Поставляемые в комплекте фильтры способны убрать только часть излучаемого спектра, все остальные длины волн в диапазоне, например, 550–1100 нм (в зависимости от используемого фильтра) излучаются одновременно (рис. 1). Воздействие на ткани оказывается неселективным, волны в зависимости от длины поглощаются различными хромофорами. Кроме того, глубина проникновения этих длин волн варьирует от долей миллиметра до сантиметров, что представляет серьезную опасность при лечении кожи лица, особенно в периорбитальной области. Даже при наличии защитных очков существует опасность повреждения глаз пациента глубоко проникающими волнами при работе в периорбитальной области.
Если при сосудистой патологии для достижения лечебного эффекта лазера на красителе (FPDL) или лазера на парах меди плотность энергии устанавливается в диапазоне 6–8 Дж/см 2 , то рекомендуемая плотность энергии импульсной лампы составляет около 50 Дж/см 2 , т. е. почти в 10 раз выше(!), большая часть этой энергии идет на неконтролируемое нагревание тканей пациента.
Если бы мы смогли вырезать фильтрами узкую полосу спектра излучения вблизи максимума поглощения гемоглобина, что было бы наилучшим решением проблемы с точки зрения теории селективного фототермолиза, то на диапазон от 575 до 585 нм пришелся бы 1 Дж/см 2 (из 50 Дж/см 2 ), т. е. только эта энергия приходится на желтый диапазон спектра, который является наилучшим для селективной коагуляции сосудов. Остальные длины волн, присутствующие в излучении импульсной лампы, производят неконтролируемый и непредсказуемый нагрев тканей пациента. Этим объясняются высокий риск рубцевания и развития гипопигментаций после воздействия импульсной лампы, высокий уровень резистентности при лечении сосудистых патологий, необходимость большого количества сеансов (до 20) лечения.
Второй серьезный недостаток IPL состоит в невозможности сфокусировать излучение определенной мощности в достаточно маленькое пятно — типичный размер светового пятна IPL — 8 мм х 35 мм. Это ограничение IPL следует из некогерентной природы излучения импульсной лампы, фокусировка излучения в маленькое пятно возможна только для лазеров; для сравнения: размер светового пятна импульсного лазера на красителе может быть 2–3 мм, а лазера на парах меди — 0,6–1 мм в диаметре. Поэтому импульсная лампа не подходит для лечения мелких сосудистых дефектов кожи в области носа, носогубного треугольника, в уголках глаз и т. д. Кроме того, болевой эффект при воздействии импульсной лампы сильнее, чем после лазера, а побочные эффекты в виде отека и эритемы более выражены и держатся дольше, несмотря на принимаемые меры.
Таким образом, область применения импульсных ламп в лечении сосудистых патологий кожи ограничена неселективностью их воздействия и высоким риском развития побочных эффектов, включая образование шрамов.
Основные характеристики аппаратов и названия фирм производителей перечисленных лазерных и широкополосных источников света представлены в таблице.
В Лазерном центре кафедры дерматовенерологии ГМА им. И. И. Мечникова (Санкт-Петербург) за последние 10 лет накоплен опыт терапии самых разнообразных заболеваний и дефектов кожи посредством различных лазерных аппаратов, позволяющий проводить сравнительную оценку эффективности применения каждого из них для конкретной нозологии. За последние 5 лет лечение проводилось у 3000 пациентов с различной патологией кожи сосудистого генеза.
Новообразования кожи сосудистого происхождения были разделены на подгруппы по клиническим и патоморфологическим признакам. Наиболее многочисленной оказалась подгруппа неопухолевых поражений кожи — сосудистых дисплазий (31,0 %). Сосудистые дисплазии имеют целый ряд отличий от гемангиом. Сам термин «дисплазия» (или дисгенезия) подразумевает неправильное развитие и нарушение нормального строения. Понятие «дисплазия» охватывает все случаи неправильного роста и развития тканей и органов — независимо от времени и причины их возникновения.
Сосудистая дисплазия — это нарушение организации кровеносного сосуда, чаще всего выражающееся в виде недоразвития, дегенерации или даже отсутствия одного или нескольких морфологических составляющих сосудистой стенки, вследствие прямого или опосредованного воздействия на нее факторов внешней или внутренней среды; данное нарушение проявляется расстройствами функции и макроскопическими изменениями строения сосудистой стенки, чаще всего в виде дилатации последней.
Различают несколько типов сосудистых дисплазий: венульные, венозные, лимфатические, артериовенозные, смешанные. В частности, «винные пятна», ранее относимые к капиллярным гемангиомам, представляют собой типичный вариант венульной дисплазии. Глубоко расположенные в коже и подкожной клетчатке новообразования, клинически расцениваемые как кавернозные гемангиомы, могут быть очагами венозной дисплазии и т. д.
Среди опухолевых сосудистых образований наиболее часто встречались капиллярные (22,0%) и смешанные капиллярно-кавернозные гемангиомы (20,0%). Характерной особенностью всех вышеперечисленных новообразований является их практически абсолютная доброкачественность. То же самое можно сказать и в отношении пиогенной гранулемы, являвшейся причиной 12,5% обращений к врачу больных с новообразованиями кожи сосудистого происхождения. Из опухолей, расцениваемых как условно доброкачественные, наиболее часто встречались кавернозные гемангиомы (10,0%) и ангиокератомы (3,0%). Все перечисленные образования кожи требуют своевременного лечения с косметической целью. Случаи же диагностики настоящих злокачественных сосудистых опухолей, таких, как ангиоэндотелиома и ангиосаркома, были лишь единичными.
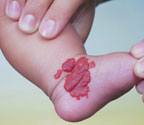
Для лечения капиллярных, комбинированных гемангиом и первичных сосудистых дисплазий режим работы аппарата «Яхрома-Мед» обычно выбирается мощность — 0,6–0,8 Вт, время экспозиции — 0,2 с. Поверхность дефекта кожи обрабатывается методом «точка за точкой», начиная с края пятна (рис. 2, а, б). Результаты фотокоагуляции сосудов проявляются непосредственно во время сеанса.
Особая тактика лечения существует при звездчатых гемангиомах. Мощность на выходе световолокна — 0,5–0,7 Вт, время экспозиции — 0,2 с.
Паукообразная гемангиома обычно лечится, начиная с периферии («ног«), окружающих основной (корневой) сосуд. Эти «ноги» обрабатываются при мощности 0,5–0,6 Вт. Потом для запаивания центрального сосуда мощность обычно увеличивается до 0,6–0,7 Вт. Как правило, происходит осветление эпидермиса вокруг основного сосуда. Важно, чтобы центральный сосуд запаялся полностью.
При лечении кавернозных гемангиом режим работы выбирается следующим образом: мощность — 0,7–0,8 Вт, время экспозиции — 0,3 с. Вся поверхность обрабатывается однократными или двойными импульсами.
Результаты фотокоагуляции сосудов проявляются непосредственно во время сеанса. Поверхность кавернозной гемангиомы белеет.
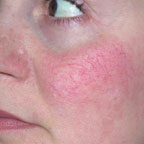
Для лечения телеангиэктазии в области лица мощность выбирается 0,5–0,6 Вт, время экспозиции — 0,1–0,2 с (рис. 3, а, б).
Для лечения телеангиэктазии на ногах устанавливается мощность 0,6–0,8 Вт, время экспозиции — 0,2–0,3 с. Коагуляция выполняется путем точечного воздействия на сосуды, расстояние между точками воздействия — 0,5–
1 мм. Во время обработки лазерный луч должен быть сфокусирован точно в сосуд, а не параллельно ему. Для удобства работы можно использовать увеличение.
Процедура умеренно болезненная, большинство пациентов переносят ее без анестезии. Особенно впечатляющий медицинский и косметологический эффект дает комбинация лазерного лечения и склеротерапии: для сосудов малого (0,1–0,4 мм) и среднего (0,4–1 мм) диаметров проводится селективная лазерная коагуляция, непосредственно после этого для вен более 1 мм в диаметре выполняется склеротерапия. Склеротерапия осуществляется по Fegan или Sigg с последующей компрессией эластичными бинтами. Препараты: фибро-вейн 0,2% и этоксислерол 0,5 %. После склеротерапии выполняется бинтование.
Преимуществами лазерного метода лечения является то, что риск образования рубцов и травмирования окружающих тканей минимальный, период заживления значительно сокращается. Метод можно использовать во всех возрастных группах, а также у пациентов, имеющих сопутствующую соматическую патологию. Процедура занимает мало времени, бескровна, не требует анестезии.
С. В. Ключарева, кандидат медицинских наук
И. В. Пономарев, кандидат физико-математических наук
ГМА им. И. И. Мечникова, Физический институт им. П. Н. Лебедева, Санкт-Петербург, Москва
Лазерная терапия представляет собой физиотерапевтический метод светолечения. За счет низкоэнергетического воздействия на организм наблюдаются улучшение обменных процессов, выраженный противовоспалительный эффект, повышение иммунитета и снижение отечности. Эта методика уже давно и активно используется для физиотерапевтических процедур, а также нашла применение в косметологии и дерматологии.
Метод лазерной терапии практически не имеет побочных эффектов и безопасен как для взрослых, так и для детей. Гарантией успешного лечения является использование профессионального оборудования под присмотром опытных врачей-косметологов. О том, как лазерная терапия помогает поддерживать молодость и красоту, расскажем далее.
Особенности лечения методом лазерной терапии
Процедура лазерной терапии представляет собой обработку определенных участков тела пациента сконцентрированным пучком света, который поглощается пигментом меланином в тканях дермы, превращаясь в тепловую энергию. За счет такого воздействия в организме запускаются фотодинамические процессы.
Лазерная терапия способствует:
увеличению количества эритроцитов в крови (красные кровяные тельца отвечают за транспортировку кислорода к клеткам и тканям организма, в результате чего улучшается обмен веществ);
активному делению клеток костного мозга;
улучшению процессов кровообращения и кроветворения;
снижению скорости оседания эритроцитов (СОЭ является индикатором наличия в организме воспалительных процессов).
Результатом проведения курса лазерной терапии служит:
укрепление иммунной системы и повышение устойчивости организма к неблагоприятному воздействию внешних факторов;
улучшение работы сердечно-сосудистой системы;
ускорение процессов заживления и восстановления тканей;
улучшение обмена веществ на клеточном уровне;
снижение вероятности разрастания соединительной ткани;
уничтожение патогенной микрофлоры на коже;
снижение болезненных ощущений или полное избавление от них.
Важно! Лазерная терапия не способна обеспечить глубокое проникновение луча света в ткани организма, поэтому выраженное воздействие его наблюдается только непосредственно на обрабатываемых участках тела.
Разновидности аппаратов для лазерной терапии
Лазерная терапия, широко практикуемая в медицине, может быть нескольких видов, в зависимости от типа применяемого лазера. По режиму работы лазеры делятся на:
В зависимости от применяемого активного вещества лазеры делятся на:
Лазерная терапия – одно из направлений медицины, основанное на использовании излучения оптического диапазона и его воздействии на физиологию живых организмов.
Лазерная терапия направлена на профилактику и лечение заболеваний, вызванных нарушением работы функциональных систем организма, нормализацию метаболических процессов, включая работу иммунной, эндокринной, паракринной и нервной систем, лечение и реабилитацию пациентов после таких травматических повреждений, как ожоги, разрывы тканей, переломы.
Понятие лазерная терапия появилось тогда, когда появились первые терапевтические источники низкоинтенсивного лазерного излучения.
Современные приборы используют полифакторные источники электромагнитного излучения: это постоянное магнитное поле, источник красного света, импульсный источник инфракрасного излучения и источник низкоинтенсивного инфракрасного лазерного излучения.
Чтобы отличать лазерную терапию от полифакторной, где используется как минимум четыре источника излучения оптического диапазона, это направление стали называть лазерной медициной, а приборы - лазерными терапевтическими приборы домашней терапии, например, РИКТА (Резонансный Инфра-Красный Терапевтический Аппaрат).
Посредством микроэлектродной техники доказано наличие мембранного потенциала клетки [1], т. е. разности потенциалов, существующих на мембране между цитоплазмой клетки и ее внешней поверхностью: наружная поверхность заряжена положительно, а внутренняя – отрицательно.
Даже небольшие изменения потенциалов сопровождаются выраженными физиологическими функциями: нервным импульсом, сокращением мышечной клетки, секрецией гормонов и т.д.
При выравнивании потенциалов на мембране, клетка перестает выполнять свои функции, что приводит к ее смерти. Такая функция мембраны клеток является ключевой основой для нормальной работы всего организма.
При заболеваниях, изменение функции тканей происходит за счет неадекватного распределения разности биопотенциалов на мембране клеток, ингибируя работу белков, ответственных за транспорт веществ и ионов через мембрану.
Очень малая энергия электромагнитного излучения (ЭМИ), необходимая для оказания существенного влияния на функционирование организмов, свидетельствует о том, что ЭМИ - не случайный для живых организмов фактор, а вырабатывается и используется в определенных целях самим организмом.
Доказано, что лазерная терапия способна обеспечить восстановление повреждений и нарушений работы клеточных мембран, активировать работу клеток и межклеточные взаимодействия [2].
ЭФФЕКТ ОТ ЛАЗЕРНОЙ ТЕРАПИИ
Перечислим основные эффекты, которые вызывает лазерная терапия:
- На клеточном уровне: повышение энергетического обмена в клетках и тканях, активизация синтеза белка - РНК и ДНК, снижение возбудимости рецепторов клеточных мембран, улучшение обмена в клетках головного мозга, нормализация уровня нейротрансмиттеров, кальций-блокирующий эффект [3].
- На уровне органов: увеличение скорости кровотока, реологический и микроциркуляторный эффекты, регуляция аденогипофиза, нормализация работы щитовидной железы, стимуляция половых желез, коронарно активный, спазмолитический, метаболические эффекты [4].
- На уровне систем и организма: коррекция факторов специфического и неспецифического иммунитета, улучшение кровообращения, обезболивание, снижение возбудимости вегетативных центров, улучшение проводимости нервных волокон [5].
А также: снижение глюкокортикоидной активности надпочечников, снижение уровня перекисного окисления липидов, регулирование обратных связей, увеличение нейрогуморальных факторов, ускорение выработки ферментов и АТФ [6, 7].
Помимо вышеуказанных эффектов, отмечается:
- снижение уровня холестерина;
- ускорение синтеза коллагена;
- улучшение трофики тканей;
- усиление регенерации эпителия и кожи;
- профилактика и лечение целлюлита;
- нормализация и рост синтеза простагландинов;
- противовоспалительный, противоотечный рассасывающий, саногенный, адаптирующий, стрессолимитирующий, гиполипидемический и антиоксидантный эффекты и др.
МЕХАНИЗМЫ ЛЕЧЕБНОГО ДЕЙСТВИЯ ЛАЗЕРНОЙ ТЕРАПИИ
Рассмотрим их на примере заживления ран и язв. Уже в первых клинических работах по использованию низкоэнергетического лазерного излучения была показана способность лазерной терапии стимулировать заживление кожных ран, костных переломов, длительно незаживающих и, устойчивых к лекарственному лечению, язв [8].
Раневой процесс в коже в своем развитии протекает в несколько этапов. Все начинается с повреждения кожных покровов. Повреждения происходят под влиянием: физических (травма, порез, ожог), химических (кислота, щелочь) или биологических (вирусы, микробы) факторов.
Повреждения разрушают клетки и происходит локальный разрыв сосудов, что приводит к кровотечению. Из разрушенных клеток освобождаются биологически активные молекулы, которые сами могут приводить повреждение окружающих клеток и приводить к развитию воспалительного процесса.
Первым этапом восстановления является очищение поврежденного очага от обломков клеток и проникших микробов. Эту функцию выполняют особые клетки – лейкоциты и макрофаги, которые мигрируют в зону повреждения из крови и окружающих тканей.
Лейкоциты и макрофаги поглощают остатки клеточных структур и микроорганизмы, выделяют особые вещества, стимулирующие размножение окружающих клеток и рост сосудов.
Уже на этом этапе оказывается полезным эффект воздействия лазером, который способствует инактивации повреждающих молекул, повышает подвижность и активность макрофагов, способствуя быстрейшему очищению раны.
Следующим этапом является интенсивное размножение клеток, находящихся по краю раны, их движение (миграция) в зону поражения и созревание (дифференцировка). Лазерная терапия способствует активации клеток, ускоряя восстановление тканей.
Важнейшим фактором заживления раны или восстановления структуры любого поврежденного органа является миграция в зону повреждения стволовых клеток. Стволовые клетки – это молодые клетки, способные, в зависимости от условий (клеточного окружения), превращаться в любые клетки организма.
Благодаря такой способности, они получили название «полипотентные клетки». Под влиянием ЭМИ, стволовые клетки начинают более активно мигрировать, пролиферировать и замещать поврежденные клетки.
Способностью ЭМИ стимулировать миграцию стволовых клеток объясняется эффективность лазерного излучения при инфаркте миокарда, повреждениях мозга, вследствие недостаточного притока крови, или печени, при вирусном гепатите [9].
Важным фактором хорошего заживления раны является и восстановление притока крови, приносящей кислород и питательные вещества к растущим клеткам. Восстановление кровотока достигается за счет роста новых сосудов (ангиогенеза). Показано, что при использовании лазерной терапии происходит активация этого процесса [10].
Результатом слаженного протекания, описанных выше, процессов является полное заживление раны и восстановление структуры пораженного органа.
ЛАЗЕРНАЯ ТЕРАПИЯ ДЛЯ ЛЕЧЕНИЯ ОПУХОЛЕЙ
В литературе в течение длительного времени обсуждается вопрос о возможности применения лазерной терапии при опухолевых заболеваниях. Первоначально предполагалось, что опухолевые процессы являются абсолютным противопоказанием для лазерной терапии.
Однако, накапливаются данные, свидетельствующие о том, что лазерная терапия (ЛТ) может вызывать повышение противоопухолевой резистентности организма. Огромный вклад в исследовании этой проблемы внёс профессор Г. Е. Брилль.
Что такое опухоль? Опухоль - это неконтролируемый, безудержный рост клеток. Началом опухоли служит появление в организме одной «взбесившейся» клетки, которая плохо поддается регуляторным влияниям и безудержно размножается.
Образование раковой клетки из нормальной (фаза трансформации) происходит под влиянием канцерогенов (физических, химических, биологических). Однако появление одиночных раковых клеток еще не означает неизбежного развития опухоли.
В здоровом организме постоянно образуются патологические клетки, которые распознаются и уничтожаются иммунной системой. Опухоль растет только в случае размножения одиночных патологических клеток (фаза активации).
В настоящее время установлено, что суть фазы трансформации заключается в том, что под влиянием канцерогенов происходит активация особых участков генетического аппaрата клетки (протоонкогенов). Протоонкогены – это нормальные клеточные гены, работающие на определенных этапах жизни и контролирующие размножение, рост и созревание клеток.
Работа протоонкогенов очень тонко регулируется: они включаются только тогда, когда нужно, и быстро выключаются. При несвоевременной или избыточной активации протоонкогена, он превращается в онкоген, что ведет к превращению нормальной клетки в раковую.
В генетическом аппaрате клетки имеются и антионкогены, то есть гены-защитники. Они тормозят активацию онкогенов, способствуют исправлению ошибок в их структуре и препятствуют клеточной трансформации.
Под влиянием низкоинтенсивных ЭМИ, активируются антионкогены, стимулируются механизмы исправления поломок в генетическом аппaрате клетки и тормозятся онкогены. ЭМИ оказывают защитное действие на этапе трансформации нормальной клетки в злокачественную.
Вместе с тем, под влиянием ЭМИ, стимулируются также механизмы иммунной защиты против опухолевых клеток. Когда в результате трансформации, в организме появляется раковая клетка, ее распознают как чужеродную особь клетки Т-лимфоциты. Информацию о распознавании лимфоциты передают макрофагам, которые убивают опухолевые клетки. Под влиянием лазерного излучения, происходит активация и Т-лимфоцитов и макрофагов, то есть повышается противоопухолевая резистентность организма.
Еще один аспект противоопухолевого действия лазерной терапии связан с профилактикой осложнений, возникающих у опухолевых больных [11]. Растущая опухоль, увеличиваясь в размерах, прорастает в ткани и раковые клетки внедряются в стенку сосуда.
Встроенные в стенку, раковые клетки контактируют с тромбоцитами крови, которые могут прилипать к опухолевым клеткам, склеиваться между собой, формируя тромб.
Тромб перекрывает просвет сосуда, нарушая приток кислорода, что ведет к развитию тканевых повреждений. Низкоинтенсивное ЭМИ уменьшает «липкость» как раковых клеток, так и тромбоцитов, препятствуя тем самым тромбообразованию и нарушению кровоснабжения тканей.
Но вот при воздействии на кровь (гемотерапия) у таких животных усиления роста опухоли не отмечалось, а тормозился её рост. В онкологической практике лечение лазерной терапией применяется довольно широко, но только для лечения осложнений, возникающих при проведении химиотерапии [12]. Лазерная терапия применяется для лечения сопутствующих заболеваний.
Главное – не воздействовать лазерным излучением непосредственно на опухоль и её метастазы. Лазерная терапия крови оказывает стимулирующее влияние на кроветворение, в виде увеличения количества гемоглобина, эритроцитов и лейкоцитов.
Происходит стимуляция системы неспецифической защиты - повышается функциональная и фагоцитарная активность лимфоцитов. Интересно, что при облучении лимфоцитов крови онкологических больных, стимуляция Т-клеток (они отвечают за распознавание злокачественных клеток), выражена больше, по сравнению с облучением их у здоровых людей.
Специалисты в области лазерной медицины в своих статьях нередко ссылаются на труды академиков РАМН: академика РАН и РАМН, Н.Н.Трапезникова, академиков РАМН - Л.А.Дурнова, В.П.Подзолкова, Б.Н.Зырянова, Е.Н.Мешалкина и других. Академики РАМН, директора НИИ, где применяются методы лазерной терапии: Чазов Е.И., Перельман М.И., Чиссов В.И., Разумов А.Н., Алиев М.Д., и др.
Докторов медицинских наук перечислить невозможно, достаточно сказать, что в нашей стране защищено более 250 кандидатских и докторских диссертаций по лечению заболеваний методами лазерной терапии. Тысячи публикаций отечественных и зарубежных авторов свидетельствуют об эффективности лазерной медицины.
Отзывы о лазерной терапии вы можете почитать и посмотреть тут. Лазерная терапия показана при заболеваниях суставов, при остеохондрозе, заболеваниях глаз, носа, в гинекологии и других областях.
Внимание! Перед применением приборов лазерной терапии, необходимо проконсультироваться со специалистом!
ЦЕНТРЫ ЛАЗЕРНОЙ ТЕРАПИИ
Центр лазерной терапии "Биомед"
Центр лазерной терапии "Биомед" работает в Москве с 2005 года. Клиники центра оказывают услуги по лазерной эпиляции, косметологии лица и тела, удалению новообразований, лечению волос и кожи головы.
Адрес: г. Москва, ул. Цветной бульвар 19, стр. 5
Время работы: ежедневно с 9-00 до 20-00
Тел: (499) 270-12-12
Медицинский центр “Авиценна”
Медицинский центр “Авиценна” начал свою практику в 2004 году. Центр оснащён аппaратурой, отвечающей новейшим разработкам. Высококвалифицированный персонал проводит лечение лазерной терапией, подобранное по показаниям, в зависимости от степени заболевания.
Адрес: г.Москва, улица Трофимова, дом 36, корпус 1.
Время работы: ежедневно с 9-00 до 21-00
Медицинский центр “Ист Клиник”
В медицинском центре “Ист Клиник” работают специалисты с клиническим опытом от 10 до 43 лет и высшим уровнем квалификации. Центр предоставляет пациентам услуги лазерной терапии.
Адрес: г. Москва, Ленинградский пр-т, д. 76, корп. 3
Время работы: ежедневно с 9-00 до 21-00
Сеть клиник "Линлайн"
"Линлайн" – международная сеть клиник лазерной косметологии и пластической хирургии. Первая клиника открылась в 1999 году.
Адрес: г. Москва, ул. Беговая, д. 24
Время работы: ежедневно с 9-00 до 21-00
Тел: (495) 374-59-99
Городской медицинский центр
Городской медицинский центр был основан в 2006 году. Клиника предоставляет пациентам качественную медицинскую помощь, в том числе и услуги лазерной терапии.
Лазерное излучение образуется при прохождении световой волны через минерал в электромагнитном поле. Световой поток меняет свойства, становясь монохроматичным (одного цвета) и когерентным (одной длины волны). В медицине используется лазерное излучение инфракрасного (невидимого) и красного спектра низкой интенсивности.
Лазеры были изобретены в середине прошлого века, и в самом начале использовались с лечебной целью только энтузиастами. Спустя несколько десятилетий лечебные лазеры получили повсеместное признание.
За более чем полвека, прошедшие с момента изобретения лазера, влияние его на организм человека медики изучили достаточно полно, и перечень показаний продолжает расширяться.
Лазерное оборудование в «СМ-Клиника»
Мустанг-200 – есть сменные излучатели (головки), доступен любой тип размещения на теле пациента, синхронизирует работу с биоритмами человека.
МАТРИКС – выполняет внутривенное облучение крови (ВЛОК), что дает максимальный оздоровительный эффект при системных патологиях.
Показания к лазеротерапии
На сегодня лазеротерапия успешно применяется при таких патологических процессах:
- гипертония и атеросклеротическая болезнь сердца, воспаление вен и закупорка крупных артерий;
- хронические бронхиты и бронхиальная астма;
- заболевания пищеварительного тракта – гастриты, воспаления печени и желчного пузыря, поджелудочной железы, язвенные процессы;
- травмы и воспаления нервов и их сплетений;
- болезни костей и суставов – остеохондроз и остеоартроз, травмы, ревматоидный артрит;
- простатит у мужчин и воспаления матки с придатками у женщин;
- плохо заживающие трофические кожные язвы и раны;
- ЛОР-болезни – гайморит, тонзиллит, отит;
- воспаления полости рта и пародонтоз;
- глазные болезни, в частности язва роговой оболочки.
Лазерное излучение имеет многостороннее действие. Так, уменьшение интенсивности боли, снятие воспаления сочетаются со стимулирующим действием на иммунную систему. Практически сразу после лазерного воздействия в живых клетках активизируется обмен веществ. И это ускоряет процесс восстановления, улучшается микроциркуляция в капиллярах. Кроме того, важно, что лазер действует через неповрежденную кожу, активируя рефлексогенные зоны.
Все эти изменения происходят одновременно и касаются основных звеньев патологического процесса. Потому лазерная терапия и стала практически универсальным методом, используемым в комплексном лечении большинства заболеваний.
Как работает лазер?
Когда луч лазера воздействует на организм, направленный и очень мощный световой поток концентрируется в одной точке. При этом плотность потока света невероятно высокая. Длина волны и другие параметры излучения при лазерной терапии (в данном контексте речь не идет о лазерной хирургии) подбираются так, чтобы все процессы взаимодействия происходили на мембране живой клетки человеческого организма.
Клеточная мембрана имеет жидкостно-мозаичное строение. В ее структуре есть белки, триглицериды, углеводы. От мембраны зависит, какие вещества будут выведены в межклеточную жидкость, а какие попадут внутрь клетки, насколько успешно будет работать «ферментативный конвейер», каким образом и насколько эффективно клетки будут связываться между собой.
Важнейшее свойство мембран – избирательная проницаемость. Это значит, что одни вещества мембрана пропускает легко и свободно, а другие не пропустит ни при каких условиях.
Лазер изменяет диэлектрическую проницаемость мембран, то есть их поляризацию. От этого меняются такие параметры живой клетки:
Читайте также:

