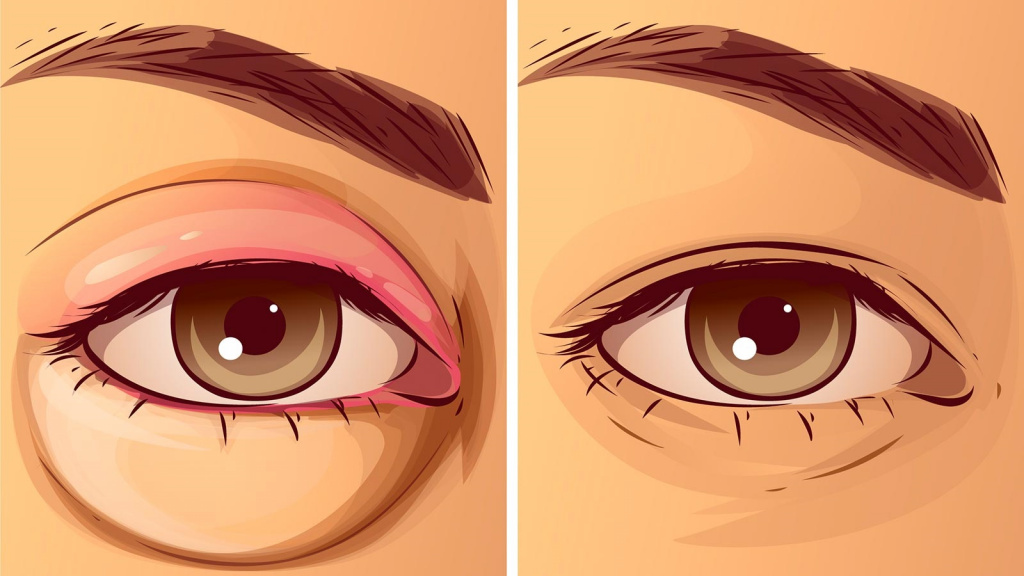
Круги под глазами при сердечной недостаточности
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отечность век: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Отечность век – это патологическое состояние, обусловленное скоплением жидкости в рыхлой подкожно-жировой ткани периорбитальной зоны. Оно может быть единичным или редким, вызванным, например, недостаточным количеством сна. В норме отек век проходит самостоятельно в течение суток. Если же неприятный симптом приобретает постоянную форму, требуется проведение полной диагностики организма.
Отек век в большинстве случаев сигнализирует о развитии в организме серьезных патологических процессов.
Разновидности отеков век
Отечность век может быть классифицирована по нескольким параметрам.
Во-первых, отек может иметь воспалительное (инфекционное, аллергическое) и невоспалительное происхождение. В первом случае отеки век сопровождаются их покраснением, болью, повышением температуры тканей периорбитальной зоны, слезотечением. Для невоспалительных отеков вышеуказанные признаки не характерны.
Во-вторых, отечность век может быть односторонней или двусторонней. Так, односторонний отек чаще является инфекционным, в то время как двусторонние отеки имеют более широкий спектр вызвавших их причин.
В-третьих, отечная ткань может быть мягкой и плотной, что играет немаловажную роль в определении причины развития отеков.
Наконец, отеки век могут быть единственным проявлением отечного синдрома, а могут сочетаться с отеками других локализаций, в т.ч. с отеками, распространенными по всему телу.
Возможные причины развития отечности век
Отек представляет собой скопление избыточного количества жидкости в тканях вне кровеносных и лимфатических сосудов. Существует несколько факторов, способствующих выходу и накоплению жидкости в ткани. К ним относятся:
- высокое давление, создаваемое потоком крови внутри сосудов;
- повышение проницаемости стенки сосуда;
- уменьшение концентрации белков плазмы крови, которые за счет осмотических сил удерживают жидкую часть крови внутри кровеносного сосуда;
- увеличение концентрации белков и неорганических ионов в тканях, притягивающих к себе воду подобно магниту.
Симметричные отеки век, появляющиеся по утрам, могут быть следствием потребления чрезмерного количества жидкости накануне перед сном. Такие отеки обычно исчезают самостоятельно при соблюдении питьевого режима.
При каких заболеваниях возникают отеки век
В первую очередь отеки век могут свидетельствовать о заболеваниях почек:
- гломерулонефрит – воспалительное поражение клубочков почек после перенесенной стрептококковой или иной инфекции;
- вторичное поражение почечных клубочков при сахарном диабете, хронической гипертонической болезни;
- пиелонефрит– заболевание (чаще инфекционно-воспалительного происхождения), характеризующееся повреждением чашечно-лоханочной системы почек и интерстиция;
- тубулоинтерстициальные нефриты – группа заболеваний, первично поражающих канальцы почек, например токсическое поражение почек солями тяжелых металлов;
- иные патологические процессы в почках, приводящие к развитию острого почечного повреждения или хронической болезни почек.
Данное состояние является жизнеугрожающим и возникает в ответ на контакт организма с аллергенами, поступающими с пищей, с вдыхаемым воздухом и т.д.
Плотные стойкие отеки век типичны для микседемы – приобретенной недостаточности функции щитовидной железы, для которой характерно состояние гипотиреоза – снижения концентрации гормонов тироксина и трийодтиронина.
Распространенные отеки, в т.ч. отеки век, развиваются при тяжелой сердечной недостаточности, однако для «сердечных» отеков характерно их распространение снизу вверх: от стоп и голеней к верхней половине туловища.
Также отеки развиваются при нарушении синтеза белков плазмы печенью, что имеет место, например, при циррозе печени.
К каким врачам обращаться при появлении отечности век
Поскольку существует множество причин развития отеков, первым врачом, к которому следует обратиться, является врач обшей практики или терапевт . После развернутого клинического, лабораторного и инструментального обследования пациент может быть направлен к узким специалистам - нефрологу (врачу, специализирующемуся на заболеваниях почек), эндокринологу , кардиологу , аллергологу-иммунологу, офтальмологу, гепатологу.
Диагностика и обследование при отеках век
Основная цель диагностики – установить причину появления отеков век. Тщательный клинический осмотр дает врачу много информации. Однако заболевания почек, одна из основных причин развития отечности век, могут иметь слабо выраженные клинические проявления. В этом случае требуется лабораторно-инструментальная диагностика, которая обычно включает следующие исследования.
-
клинический анализ крови с развернутой лейкоцитарной формулой для определения наличия воспалительного процесса в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
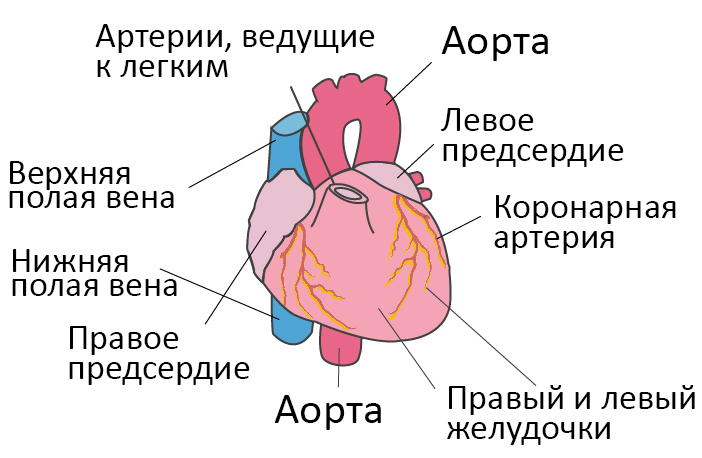
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
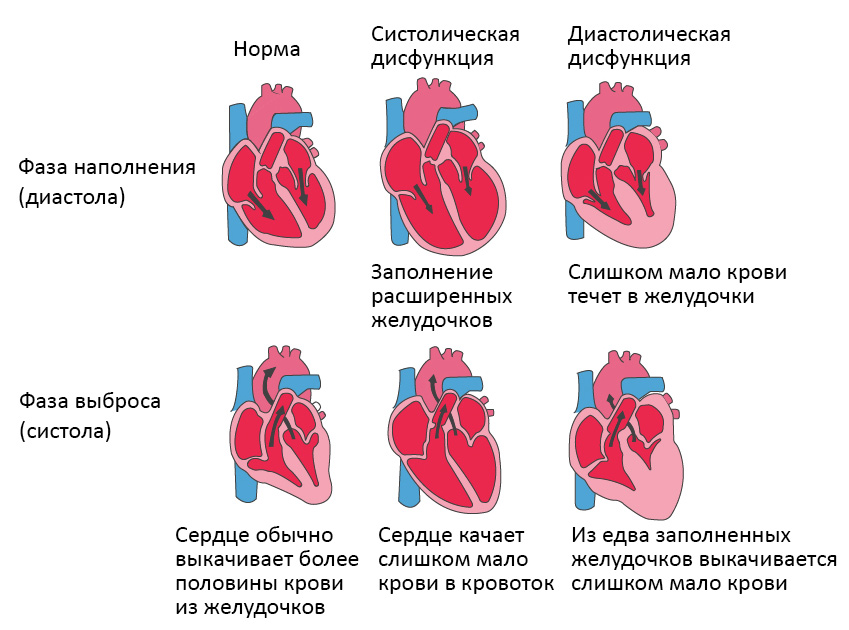
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
- Отек пораженной ноги. В редких случаях отеки появляются на обеих ногах.
- Боль в ноге. Боль часто начинается в икре и может ощущаться как спазмы или болезненные ощущения.
- Красная или обесцвеченная кожа на ноге.
- Ощущение тепла в пораженной ноге.
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
- Внезапная одышка
- Боль или дискомфорт в груди, которые усиливаются при глубоком вдохе или кашле.
- Ощущение головокружения или головокружения или обморока
- Учащенный пульс
- Учащенное дыхание
- Кашель с кровью
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Комментарий эксперта
Какие особенности у коронавирусной пневмонии?
Бактериальная пневмония отличается от пневмонии, вызванной коронавирусной инфекцией. Ковидная возникает после контакта с больным COVID-19, бактериальная развивается как осложнение заболевания, например, в результате переохлаждения, ОРВИ. Бактериальная обычно односторонняя, а коронавирусная – чаще всего двухсторонняя. Для ковидной пневмонии характерна высокая температура, быстрое нарастание дыхательной недостаточности часто при отсутствии кашля, в то время как бактериальная обычно протекает с невысокой температурой и сильным кашлем с мокротой. Коронавирусную пневмонию выявляют по характерному КТ-феномену – наличию в периферических отделах легких затемнений по типу матового стекла.
Иванов Владислав Сергеевич

Темные круги и мешки под глазами — это явление, с которым хотя бы раз сталкивались практически все. Данное состояние доставляет множество проблем и переживаний, особенно женщинам и девушкам. Они пытаются замаскировать дефекты при помощи корректоров и тональных кремов. Однако подобным способом не удается кардинально изменить ситуацию пока причина не найдена.
Этот косметический недостаток может быть как следствием неправильного образа жизни, так и серьёзных заболеваний органов или систем.
Наиболее распространенные причины возникновения темных кругов и мешков под глазами
Регулярное недосыпание
Наиболее частый повод образования темных кругов и мешков – 2 или 3 бессонные ночи. Необходимо нормализовать свой сон, а также не помешает долгая пешая прогулка домой, а не езда на машине.
Многочасовое сидение перед монитором компьютера
Если вам приходится сидеть перед компьютером по 10 часов в день, обязательно старайтесь делать перерывы. Отличной реабилитацией для организма после сидячих рабочих дней будут активные выходные: бассейн, велосипед, коньки, лыжи.
Нередко эта проблема возникает у людей, которые испытывают чрезмерные физические нагрузки (например, летчики, хирурги, шахтеры). К истощению организма и дефициту сил ведёт не только недосыпание, но и наличие слишком интенсивных нагрузок.
Нерациональное питание
Всё, что мы едим, отражается на нашей коже. Если вы будете употреблять соль больше средней нормы, у вас появятся отеки под глазами.
В качестве профилактики мешков под глазами включайте в рацион больше продуктов, обогащенных витаминами (овощи и фрукты) . Важно также не переедать, особенно на ночь.
Алкоголь и курение
Сигареты и алкоголь являются токсическими веществами для клеток организма
Когда в организм попадают токсины, то нарушается кровообращения, возникают застойные явления в кровеносных сосудах, которые приводят к появлению кругов и покраснению самих глаз.
Избыточная инсоляция
Лучи солнца, лампы в солярии могут негативно влиять на состояние подкожно-жировой клетчатки вокруг глаз. Поэтому не стоит пренебрегать использованием солнцезащитных средств.
Обезвоживание
К сожалению, большинство людей пьет очень мало жидкости в течение дня. При постоянной нехватке влаги кожа не может быть нормальной. Также нарушается кровоток, происходит застой крови. В следствие этого возникает синий окрас под глазами. Чтобы ваше лицо выглядело свежо и красиво, рекомендовано выпивать 1.5-2 литра воды в сутки, небольшими порциями между едой.
Старение организма
Еще одной причиной появления мешков под глазами является естественный процесс старения. С возрастом кожа становится менее эластичной, более тонкой и дряблой. Сосуды начинают просвечиваться через кожу, все отчетливее выделяясь. Поэтому она приобретает синюшный оттенок.
Наследственность
Темные круги под глазами могут иметь генетическую предрасположенность и, зачастую, становятся заметными с самого раннего детства.
Это может быть связано с анатомическими особенностями: очень светлой и тонкой кожей подглазничной области, близким расположением сосудов, гиперпигментацией ко
Косметика
Большую роль при выборе косметических средств играет качество, поэтому на кремах и косметике для чувствительной кожи вокруг глаз не стоит экономить. При использовании некачественной продукции или при индивидуальной непереносимости некоторых компонентов могут наблюдаться побочные эффекты, такие как отек и покраснение век. Также чрезмерное использование декоративной косметики может приводить к закупорке пор кожи, приводя к возникновению мешков.
Ношение неправильно подобранных очков или контактных линз
Иногда неправильно подобранные очки способствуют появлению дискомфорта в глазах и напряжению глазных мышц и, как следствие — появлению отеков под глазами.
Заболевания как причина мешков и синяков под глазами
Однако не всегда «мешки» и синяки под глазами являются признаком неправильного образа жизни. Нередко причина заключается в наличии определенных заболеваний.
Аллергии
Для аллергических реакций характерны такие признаки, как круги под глазами, отеки век, покраснение глаз, зуд в периорбитальной области, чихание и сухой кашель.
Заболевания печени
Круги под глазами не являются основным симптомом поражения печени, однако наряду с другими симптомами могут указывать на наличие заболевания.
Печень осуществляет метаболизацию практически всех веществ. При поражении данного органа появляется гиперпигментация кожи, поражаются сосуды, токсические вещества накапливаются в организме. Могут появляться такие симптомы как ощущение горечи во рту, тупые боли в области правого подреберья, нарушение нормальной деятельности желудочно-кишечного тракта.
Заболевания почек
При заболеваниях органов мочевыделительной системы, как правило, происходит задержка жидкости в организме, что сопровождается формированием отеков периорбитальной области.
Заболевания щитовидной железы
Из-за нарушений функции щитовидной железы, происходит гормональный сбой. Могут проявляться отеки не только под глазами, но и на ногах, руках и даже отеки внутренних органов. К отекам присоединяется хроническая усталость и нарушается терморегуляция.
Сердечная недостаточность
Сердечная недостаточность – еще одна возможная причина образования припухлости под глазами. Следует отметить, что при сердечной недостаточности отечность появляется сначала на ногах, к ним постепенно присоединяются одышка и тахикардия. И только потом отеки проступают и на лице.
Заболевания кожи
Экзема и дерматит.
Как избавиться от проблемы
Чтобы избавиться от отеков, сначала необходимо выяснить причину их появления, Самое важное и первостепенное — это исключить наличие проблем со здоровьем. Для этого рекомендовано пройти полное комплексное обследование.
Кроме того, следует больше времени проводить на воздухе, отказаться от вредных привычек (алкоголя и курения), выбирать качественную косметику, которая соответствует типу вашей кожи и её чувствительности.
Для улучшения эластичности кожи и усиления её тургора, следует обязательно включать в свой рацион овощи и фрукты с высоким содержанием витаминов С и Е, а также микроэлементов: цинка, калия, кальция и пр., выпивать не менее 1,5 литров воды в сутки.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.

Читайте также:

