Кровь в моче при папилломах
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус папилломы человека: причины появления, симптомы, диагностика и способы лечения.
Определение
Вирусы папилломы человека (ВПЧ) — это группа чрезвычайно распространенных и генетически разнородных ДНК-содержащих вирусов, поражающих эпителий кожных покровов и слизистых оболочек. Вирус папилломы человека относится к семейству папилломавирусов. Было выявлено и описано более 190 типов ВПЧ. Каждый тип отличается более чем на 10% от ближайшего родственного штамма. Из их числа более 30 типов ВПЧ могут инфицировать эпителиальный слой урогенитального тракта. В зависимости от онкогенного потенциала выделяют вирусы высокого (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59) и низкого (типы 6, 11, 42, 43, 44) онкогенного риска.
На долю двух высокоонкогенных типов ВПЧ (16 и 18) приходится до 70% случаев рака шейки матки, 80% рака вульвы и влагалища, 92% анального рака, 95% рака ротовой полости, 89% рака ротоглотки, 63% рака полового члена.
При этом 16-й тип имеет самый высокий канцерогенный потенциал. Генотипы ВПЧ 6 и 11 вызывают практически все виды аногенитальных бородавок и большинство случаев рецидивирующего респираторного папилломатоза, который наблюдается в основном у детей младше 5 лет или у лиц 20-30 лет.
Причины появления ВПЧ
Заболевания, вызванные вирусом папилломы человека (ВПЧ), относятся к болезням с латентным началом, хроническим персистирующим течением и проявляются доброкачественными и злокачественными новообразованиями в зоне входных ворот инфекции.
Источником возбудителя инфекции является больной человек или носитель. ВПЧ передается от человека к человеку при оральном, генитальном и анальном половых контактах, а также контактно-бытовым и вертикальным (от матери к ребенку) путями.
Вирус папилломы человека — единственный вирус, который не проникает в кровь, вследствие чего инфекционный процесс протекает без развития воспалительной реакции. В процессе инфицирования вирус папилломы человека поражает незрелые клетки, чаще базального слоя, которые затем становятся постоянным источником инфицирования эпителиальных клеток. Инфицированию способствует наличие микротравм и воспалительных процессов кожи и слизистых оболочек, приводящих к снижению местного иммунитета.
Вирус способен персистировать (хронически присутствовать) в месте проникновения как угодно долго. Инкубационный период заболевания может длиться от нескольких месяцев до нескольких лет. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет от 3 месяцев у женщин и до 11 месяцев у мужчин. Инфицирование человека может происходить как одним, так и несколькими типами ВПЧ.
Интервал между инфицированием ВПЧ и прогрессированием до инвазивного рака составляет, как правило, 10 лет или более.
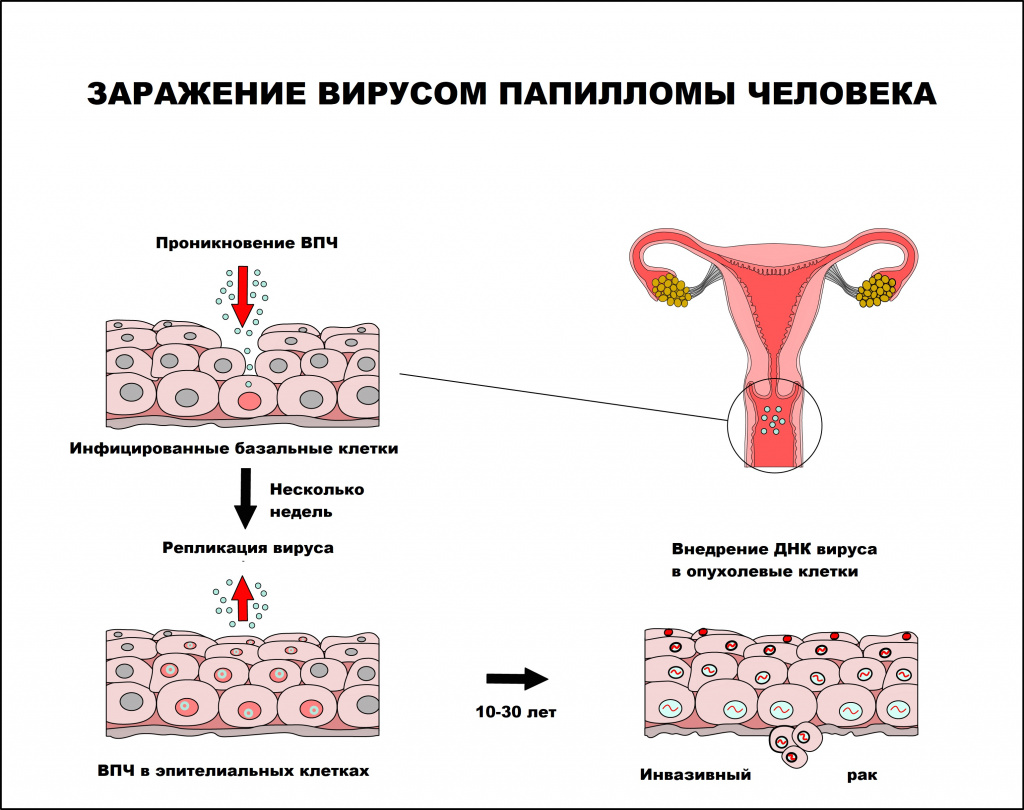
Папилломавирусная инфекция чаще регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Классификация заболевания
Общепринятой классификации аногенитальных (венерических) бородавок не существует. Однако выделяют несколько их клинических разновидностей:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна (карциномоподобная остроконечная кондилома).
Симптомы ВПЧ
- наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках половых органов;
- зуд и парестезии (расстройство чувствительности) в области поражения; болезненность во время половых контактов (диспареуния);
- при локализации высыпаний в области уретры наблюдается зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
- болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
Бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии половых органов.
Поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
Бовеноидный папулез и болезнь Боуэна – папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный.
Гигантская кондилома Бушке-Левенштайна – мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Респираторный папилломатоз – заболевание, при котором папилломы формируются в дыхательных путях, ведущих от носа и полости рта в легкие.
Диагностика ВПЧ
Латентно протекающая инфекция диагностируется только с помощью молекулярно-биологических методов исследования. Субклиническая инфекция диагностируется при молекулярно-биологическом, кольпоскопическом, цитологическом и морфологическом исследовании.
Для улучшения визуализации аногенитальных бородавок может быть проведена проба с 3-5% раствором уксусной кислоты. Тест считается отрицательным, если после обработки уксусной кислотой на поверхности шейки матки нет белых участков. И положительным при выявлении на шейке матки участков белого цвета (ацетобелых участков), отличных от остальной поверхности шейки матки.
Изменения эпителия шейки матки, вызванные ВПЧ, могут быть выявлены цитологическим методом микроскопии слущенных клеток с окраской по Папаниколау (Пап-тест).
Метод окрашивания по Папаниколау - специально разработанный метод, позволяющий с наибольшей степенью достоверности выявить ранние предраковые заболевания шейки матки. Рак шейки матки в структуре злокачественных новообразований репродуктивной системы занимает третье место. До 1992 г. заб.
Доброкачественные новообразования (папилломы) мочевого пузыря занимают около 1% от всех заболеваний данной локализации. Длительное время они могут никак не проявлять себя клинически. В редких случаях приводят к нарушению мочеиспускания и изменению нормального состава мочи. Несмотря на невысокую распространенность и отсутствие симптоматики со стороны мочевыводящих путей, папилломатозные выросты могут представлять серьёзную опасность из-за имеющегося риска трансформации в злокачественную опухоль.
Онкогенный потенциал папиллом различен и зависит от множества внешних и внутренних факторов. Правильная тактика заключается в обязательном удалении обнаруженных во время обследования доброкачественных новообразований мочевого пузыря и последующем проведении профилактических осмотров пациента.
Общая информация
Нормальная слизистая оболочка мочевого пузыря покрыта многослойным эпителием из плоских клеток. Количество слоев может быть от 3 до 6. Поверхностно расположенные клетки являются крупными и секретируют большое количество муцина, подобно железистому эпителию. Такие особенности слизистого покрова мочевого пузыря привели к появлению терминов «переходный эпителий» или «уротелий» в отношении эпителиальной выстилки органа.
Папиллома по своему строению представляет собой вырост на слизистой оболочке мочевого пузыря, исходящий из клеток эпителиального слоя. Она может иметь различную форму, но чаще всего представлена одиночным узловым образованием, расположенным на широком основании или тонкой ножке, идущей к поверхности слизистой. Сверху доброкачественное новообразование покрыто нормальным уротелием.
Все папилломатозные выросты относят к доброкачественным новообразованиям, имеющим онкогенный потенциал различной степени. Риск трансформации в злокачественную опухоль зависит от множества факторов: длительное воздействие неблагоприятных факторов (канцерогены химического происхождения, ионизирующее излучение), нарушение уродинамики, хронические воспалительные процессы в стенке пузыря и некоторые другие. При этом в эпителиальном слое происходят изменения, приводящие к нарушению нормального клеточного и тканевого состава — атипия и дисплазия. Выраженность этих процессов напрямую влияет на риск злокачественной трансформации.
Причины
Точные причины появления папиллом мочевого пузыря остаются неизвестными, однако существуют факторы риска, которые увеличивают вероятность развития заболевания. К ним относятся:
- престарелый и старческий возраст;
- снижение местного иммунитета слизистой оболочки;
- хронические воспалительные заболевания мочеполовой системы;
- нарушение пассажа мочи;
- врожденные и приобретенные иммунодефицитные состояния.
В последнее время активно изучается влияние цитопатогенных вирусов на слизистую оболочку мочевого пузыря: папилломавирусная инфекция, вирусы простого герпеса, цитомегаловирусная инфекция, вирус Эпштейна-Барр. Присутствие данных возбудителей в организме длительное время остается незамеченным, они выявляют себя при стойком снижении иммунной сопротивляемости организма, одним из проявлений которых может являться усиление тканевой пролиферации и рост новообразований.
В подавляющем большинстве случаев доброкачественные эпителиальные выросты представлены двумя типами: переходно-клеточным и плоскоклеточным. Переходно-клеточная (уротелиальная) папиллома составляет до 4% от всех новообразований мочевого пузыря. Она представляет собой сосочковое разрастание с рыхлой соединительной тканью, внутри которой имеются мельчайшие кровеносные сосуды. Покрыто новообразование уротелием, выстилающим поверхность всего органа изнутри. Встречается уротелиальная папиллома у пациентов старше 50 лет. Она имеет крайне низкий риск рецидива и озлокачествления. Новообразование чаще всего представлено изолированными эпителиальными выростами на тонкой ножке или широком плоском основании, но может иметь и диффузный (рассыпной) характер расположения.
Один из ее морфологических вариантов — папиллома погружного типа. Она обладает теми же гистологическими характеристиками, но располагается иначе. Рост новообразования происходит преимущественно в толщу слизистой оболочки. Таким образом, основная часть папилломы глубоко прорастает в стенку мочевого пузыря, а в просвете органа расположен лишь небольшой экзофитный компонент. Встречается папиллома погружного типа менее, чем в 1% случаев и обычно наблюдается у пациентов старше 65-70 лет. Она характеризуется медленным ростом и доброкачественным клиническим течением, редко подвергается злокачественной трансформации. Большинство таких новообразований одиночные, локализуются в области шейки или треугольника Льето мочевого пузыря.
Плоскоклеточная папиллома — новообразование, в отношении которого до сих пор имеется множество разногласий со стороны клиницистов и исследователей. В ряде случаев доброкачественный эпителиальный вырост имеет высокий онкогенный потенциал. Истинная доброкачественная плоскоклеточная папиллома встречается в 2-3% случаев. Она имеет вид одиночной нежной ворсины, выступающей в просвет пузыря. Покрыт вырост неизмененным уротелием, который содержит не более 6 слоев клеток. О высоком риске злокачественной трансформации говорят в том случае, когда увеличивается количество слоев в эпителиальном пласте и появляется клеточная атипия.
Возможные симптомы
Единичные и небольшие полипы могут никак не проявлять себя клинически и длительное время растут в просвет мочевого пузыря. В некоторых случаях возможно появление дизурического синдрома — комплекса симптомов, связанного с нарушением мочеиспускания. К ним относятся:
- субъективный дискомфорт во время и после мочеиспускания;
- ощущение неполного опорожнения мочевого пузыря;
- рези при мочеиспускании.
Большие папилломы погружного типа могут стать причиной гематурии — появления крови в моче. Как правило, наблюдается микрогематурия (выявляется только лабораторно по наличию эритроцитов в моче), но иногда встречается и макрогематурия — примесь крови, определяемая визуально. Моча при этом имеет багрово-алый оттенок.
Диагностика и лечение
Как правило, в клинической практике диагностическая цистоскопия сразу же переходит в лечебную — обнаруженное новообразование удаляется, а в месте повреждения слизистой оболочки проводится эндоскопический гемостаз (профилактика кровотечения). Полученный папилломатозный вырост сразу отправляется на гистологическое исследование.
Вспомогательную роль в диагностике играют контрастные рентгенологические исследования и УЗИ мочевыводящих путей, методы компьютерной и магнитно-резонансной томографии. В обязательный минимум обследования входят анализы крови и мочи, при необходимости лечащий врач может назначить мазки из уретры и влагалища, а также расширенные исследования мочи (по Каковскому-Аддису, Нечипоренко, посев на микрофлору и другие).
Дальнейшая тактика
Цистоскопия — амбулаторная манипуляция, поэтому пациент может в тот же день вернуться к привычному образу жизни. В течение 1-3 дней после эндоскопического исследования возможно учащение мочеиспускания и появление неприятных ощущений в виде резей. Это связано с непосредственной травматизацией чувствительной слизистой оболочки уретры и мочевого пузыря во время процедуры. Слизистые покровы обладают высокой регенераторной способностью и быстро заживают самостоятельно. В течение первых суток после удаления полипов возможно появление незначительной примеси крови в моче или слизисто-кровянистого отделяемого из уретры.
После полипэктомии пациенту рекомендуется планово проходить медицинское обследование. Его кратность определяется лечащим врачом. Как правило, после цистоскопии врач назначает пациенту контрольное исследование крови и мочи. Через 6-12 месяцев следует пройти повторное эндоскопическое исследование, чтобы исключить рецидивы и оценить состояние слизистой мочевого пузыря.

Врач уролог-андролог, онколог. Высшая квалификационная категория. Действительный член Профессиональной ассоциации андрологов России (ПААР). Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 1700 руб.
- Запись опубликована: 10.02.2021
- Reading time: 4 минут чтения
Инвертированная папиллома относится к группе редких образований, развивающихся преимущественно в мочевом пузыре. Мужчины более склонны к данной патологии по сравнению с женщинами, особенно в возрасте “50+”.
Инвертированная папиллома может протекать бессимптомно, при симптоматической форме проявляется кровью в моче и дискомфортом при мочеиспускании. Для диагностики применяют сонографию, цистоскопию и МРТ, но точный диагноз ставится после гистопатологического исследования.
Метод лечения инвертированной папилломы мочевого пузыря – ее резекция. Если образования не будут полностью удалены, они часто рецидивируют.
Разновидности папиллярных поражений мочевого пузыря
Папиллярные поражения мочевого пузыря развиваются достаточно часто и включают следующие типы:
- доброкачественные;
- злокачественные;
- неопластические изменения – полип, метаплазия, некоторые типы циститов.
В свою очередь поражения делятся на инвазивные и неинвазивные. Неинвазивные также бывают не раковые, переходные, злокачественные высокого или низкого потенциала злокачественности и включают:
-
. Новообразование относится к доброкачественным поражениям мочевого пузыря. Первичные папилломы этого типа чаще возникают в молодом возрасте, в том числе у детей. Самый частый симптом – гематурия, проявляющаяся примесью крови в моче.
- Инвертированную папиллому. Относится к видам доброкачественных опухолей, развивающихся из вышележащей слизистой оболочки, затем прорастающих в строму. Преимущественно возникает у мужчин в возрасте от 50 до 60 лет. В основном проявляется гематурией и/или симптомами раздражения при мочеиспускании.
- Папиллярные уротелиальные новообразования с низким злокачественным потенциалом (PUNLMP). Близки к уротелиальным папилломам, но отличаются утолщением уротелия. После резекции рецидивируют чаще.
- Неинвазивную папиллярную уротелиальную карциному с низкой степенью злокачественности (LGPUC). Поражения характеризуются упорядоченным внешним видом уротелия, однако обнаруживаются вариации атипии (архитектурной и цитологической), часто с поражением задней или боковой стенки мочевого пузыря. Такие образования имеют тенденцию рецидивировать. Возможно прогрессирование до инвазивных опухолей, но такой исход встречается редко.
- Неинвазивную папиллярную уротелиальную карциному с высокой степенью злокачественности (HGPUC). Опухоль характеризуется беспорядочным видом папиллярных выростов уротелия, причем имеются выраженные архитектурные и цитологические аномалии (атипия). Они часто диагностируются достаточно поздно (поэтому возможна инвазия). Характеризуются высоким потенциалом злокачественной трансформации.



Общие сведения об инвертированной папилломе
Инвертированная уротелиальная папиллома – редкая опухоль, представляющая собой неинвазивное эндофитное уротелиальное новообразование почечной лоханки, мочеточника или мочевого пузыря. На долю таких папиллом приходится менее 1% всех уротелиальных новообразований. С момента его первоначального описания Пашкисом (Paschkis) в 1927 году в литературе было описано более 1000 случаев заболевания.
Инвертированная папиллома обычно обнаруживается случайно во время цистоскопической диагностики других состояний, например доброкачественной гиперплазии предстательной железы, гематурии или рака предстательной железы. Она может проявляться как грубая или микроскопическая безболезненная гематурия. Однако клинические и эндоскопические особенности инвертированной уротелиальной папилломы мочевого пузыря не являются специфичными, и окончательный диагноз ставится на основании гистопатологического исследования.
Причины развития инвертированных папиллом
Этиология инвертированной папилломы мочевого пузыря остается неизвестной. Однако некоторые исследования подчеркивают важность и влияние хронических воспалительных состояний и раздражения органа. Некоторые ученые предположили, что перевернутая папиллома мочевого пузыря возникает в результате реакции:
Другие специалисты утверждают, что инвертированный рост уротелиальной папилломы происходит из-за гиперплазии гнезд фон Брунна и представляет собой либо регенеративный, либо реактивный процесс. Несколько ученых сообщили о положительности Р16 и поэтому предполагают патогенез, коррелирующий с ВПЧ-инфекцией, хотя более специфические тесты, такие как гибридизация in situ, не выявили ДНК ВПЧ в ткани папилломы. Таким образом, ВПЧ как этиологический агент инвертированной папилломы уротелия пока не обоснован.
Распространенность инвертированных папиллом мочевого пузыря
Инвертированные папилломы у большинства пациентов обнаруживаются на пятом или шестом десятилетии жизни, причем возраст пациентов, по разным источникам, составляет 9-88 лет. Патология поражает мужчин чаще, чем женщин, с соотношением мужчин и женщин 5,8:1.
Отмечается более высокая распространенность уротелиальных новообразований среди курильщиков. Однако у курильщиков очаги поражения обычно позитивны на мутации гена р53, и папилломы, как правило, сосуществуют с злокачественными новообразованиями более высокой степени. Инвертированная уротелиальная папиллома не имеет мутаций р53, хотя они могут иметь сверхэкспрессию р53.
Патофизиология инвертированных папиллом
В инвертированных папилломах уротелия можно наблюдать ряд молекулярных хромосомных и других молекулярных изменений. Обнаружение неслучайной инактивации Х-хромосом хорошо документировано, это позволяет предположить, что инвертированная папиллома является клональным новообразованием, возникающим из одной клетки-предшественницы.
Считается, что это происходит из-за слабой и недостаточной диагностики рака уротелия при отборе проб или других проблем, а не из-за истинного прогрессирования. Обычно считается, что инвертированная уротелиальная папиллома не обладает злокачественным или метастатическим потенциалом.
Гистопатология инвертированных папиллом – макроскопические данные
О пухоль представляет собой приподнятое, педункулированное или полиповидное поражение с гладкой вышележащей поверхностью. Размер опухоли варьируется от небольших очагов до 8,0 см, и большинство очагов являются одиночными. Наиболее распространенное место развития инвертированной папилломы – шейка мочевого пузыря, за которой следуют тригон, боковые стенки и задняя стенка.
Гистопатология инвертированных папиллом – микроскопические данные
И нвертированные папилломы уротелия имеют трабекулярную картину роста, иногда с сопутствующими кистозными изменениями и вакуолизацией люминальных клеток, имитирующими кистозный и железистый цистит.
Анастомозирующие связки и трабекулы имеют относительно равномерную ширину, возникают из поверхностного уротелия и инвагинируют в пластинку propria. Вышележащий уротелий может быть нормальным, ослабленным или гиперпластическим. По определению, экзофитная папиллярная структура отсутствует или минимальна.
Основание очага поражения имеет гладкую поверхность сопряжения с прилегающей стромой. Периферия тяжей и трабекул выстлана более темными клетками, которые часто бывают палисадными (базальные клетки). Они варьируются от 5 до 10 клеточных слоев толщиной до более узловых или твердых областей. Отсутствие цитологической атипии указывает на инвертированное папиллярное уротелиальное новообразование, которое необходимо дифференцировать от уротелиальных опухолей с низким злокачественным потенциалом или уротелиальной карциномы с инвертированным рисунком роста. Опухолевые клетки могут иметь пенистую цитоплазму, которая может быть очаговой или диффузной.
Центральная часть опухоли состоит из мягких веретенообразных клеток, параллельных шнурам (струящиеся). Также могут присутствовать плоскоклеточная метаплазия, образование микроцист и истинная железистая дифференцировка. Промежуточная строма минимальна и обычно фиброзна, с минимальным воспалением.
Неопластические клетки в перевернутой папилломе не показывают никакой или минимальной цитологической атипии, но иногда может быть очевидна дегенеративная атипия. Редкие митотические фигуры могут присутствовать на периферии трабекул или шнуров. Наличие ядерной атипии, такой как нерегулярное распределение хроматина, увеличенные нерегулярные ядрышки, расширение роста и увеличение митозов, указывает на инвертированную уротелиальную карциному.
Уч. Хендерсон и др. предложили следующие гистологические признаки для установления диагноза инвертированной папилломы мочевого пузыря:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус папилломы человека: причины появления, симптомы, диагностика и способы лечения.
Определение
Вирусы папилломы человека (ВПЧ) — это группа чрезвычайно распространенных и генетически разнородных ДНК-содержащих вирусов, поражающих эпителий кожных покровов и слизистых оболочек. Вирус папилломы человека относится к семейству папилломавирусов. Было выявлено и описано более 190 типов ВПЧ. Каждый тип отличается более чем на 10% от ближайшего родственного штамма. Из их числа более 30 типов ВПЧ могут инфицировать эпителиальный слой урогенитального тракта. В зависимости от онкогенного потенциала выделяют вирусы высокого (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59) и низкого (типы 6, 11, 42, 43, 44) онкогенного риска.
На долю двух высокоонкогенных типов ВПЧ (16 и 18) приходится до 70% случаев рака шейки матки, 80% рака вульвы и влагалища, 92% анального рака, 95% рака ротовой полости, 89% рака ротоглотки, 63% рака полового члена.
При этом 16-й тип имеет самый высокий канцерогенный потенциал. Генотипы ВПЧ 6 и 11 вызывают практически все виды аногенитальных бородавок и большинство случаев рецидивирующего респираторного папилломатоза, который наблюдается в основном у детей младше 5 лет или у лиц 20-30 лет.
Причины появления ВПЧ
Заболевания, вызванные вирусом папилломы человека (ВПЧ), относятся к болезням с латентным началом, хроническим персистирующим течением и проявляются доброкачественными и злокачественными новообразованиями в зоне входных ворот инфекции.
Источником возбудителя инфекции является больной человек или носитель. ВПЧ передается от человека к человеку при оральном, генитальном и анальном половых контактах, а также контактно-бытовым и вертикальным (от матери к ребенку) путями.
Вирус папилломы человека — единственный вирус, который не проникает в кровь, вследствие чего инфекционный процесс протекает без развития воспалительной реакции. В процессе инфицирования вирус папилломы человека поражает незрелые клетки, чаще базального слоя, которые затем становятся постоянным источником инфицирования эпителиальных клеток. Инфицированию способствует наличие микротравм и воспалительных процессов кожи и слизистых оболочек, приводящих к снижению местного иммунитета.
Вирус способен персистировать (хронически присутствовать) в месте проникновения как угодно долго. Инкубационный период заболевания может длиться от нескольких месяцев до нескольких лет. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет от 3 месяцев у женщин и до 11 месяцев у мужчин. Инфицирование человека может происходить как одним, так и несколькими типами ВПЧ.
Интервал между инфицированием ВПЧ и прогрессированием до инвазивного рака составляет, как правило, 10 лет или более.

Папилломавирусная инфекция чаще регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Классификация заболевания
Общепринятой классификации аногенитальных (венерических) бородавок не существует. Однако выделяют несколько их клинических разновидностей:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна (карциномоподобная остроконечная кондилома).
Симптомы ВПЧ
- наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках половых органов;
- зуд и парестезии (расстройство чувствительности) в области поражения; болезненность во время половых контактов (диспареуния);
- при локализации высыпаний в области уретры наблюдается зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
- болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
Бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии половых органов.
Поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
Бовеноидный папулез и болезнь Боуэна – папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный.
Гигантская кондилома Бушке-Левенштайна – мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Респираторный папилломатоз – заболевание, при котором папилломы формируются в дыхательных путях, ведущих от носа и полости рта в легкие.
Диагностика ВПЧ
Латентно протекающая инфекция диагностируется только с помощью молекулярно-биологических методов исследования. Субклиническая инфекция диагностируется при молекулярно-биологическом, кольпоскопическом, цитологическом и морфологическом исследовании.
Для улучшения визуализации аногенитальных бородавок может быть проведена проба с 3-5% раствором уксусной кислоты. Тест считается отрицательным, если после обработки уксусной кислотой на поверхности шейки матки нет белых участков. И положительным при выявлении на шейке матки участков белого цвета (ацетобелых участков), отличных от остальной поверхности шейки матки.
Изменения эпителия шейки матки, вызванные ВПЧ, могут быть выявлены цитологическим методом микроскопии слущенных клеток с окраской по Папаниколау (Пап-тест).
Метод окрашивания по Папаниколау - специально разработанный метод, позволяющий с наибольшей степенью достоверности выявить ранние предраковые заболевания шейки матки. Рак шейки матки в структуре злокачественных новообразований репродуктивной системы занимает третье место. До 1992 г. заб.

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 05.11.2021
- Reading time: 6 минут чтения
Кровь, появляющаяся в моче, — всегда тревожный сигнал. Она может быть видна невооруженным глазом, меняя цвет мочи на коричневый или красный, также может быть латентной, видимой только под микроскопом. В обоих случаях симптом может предвещать серьезные проблемы с мочевыделительной системой, в том числе злокачественные опухоли почек и мочевого пузыря, но также имеет прозаические и безвредные причины.
Что такое гематурия?
Гематурия — это наличие эритроцитов в моче. Эритроциты могут быть в достаточном количестве, чтобы окрашивать мочу в коричневый цвет, или их так мало, что они обнаруживаются только в лабораторном тесте.
Количество эритроцитов в образце указывает на один из двух видов гематурии:
- Микрогематурия . Гематурия, невидимая невооруженным глазом. Обнаруживается только лабораторными методами. Эритроциты присутствуют в моче в количестве более 3 в поле зрения (или, по другим данным, более 5 клеток крови, что соответствует числу 100-800 эритроцитов в 1 мл мочи). Наличие единичных эритроцитов мочи считается нормальным, не патологическим состоянием.
- Макрогематурия . Аномальная окраска мочи, видимая невооруженным глазом, обычно от розового до коричневого. Окраска мочи зависит от количества присутствующих в ней эритроцитов и времени, прошедшего между началом кровотечения и выведением мочи. Бывает, что в моче появляются сгустки крови, тогда состояние может сопровождаться болью.
Варианты гематурии на основании места возникновения кровотечения
В зависимости от источника кровотечения различают гематурию следующих типов:
- Клубочковая . Клетки крови попадают в мочу на уровне клубочков. В этом случае цвет мочи темный, напоминает чай или колу, иногда красный.
- Юкстрагломерулярная . Клетки крови попадают в мочу из дополнительных отделов мочевыделительной системы. Цвет мочи розовый или красный. Юкстрагломерулярные причины гематурии составляют 90% всех случаев гематурия.
Моча больного с гематурией обычно коричневого цвета. Только при очень массивном и свежем кровотечении или кровотечении из терминального отдела мочевыводящих путей она может быть ярко-красной.
Изолированная гематурия означает наличие в моче только эритроцитов без других отклонений, например, протеинурии.
Измененный цвет мочи
Существует ряд причин тревожной окраски мочи, а фактором, ответственным за цвет, не всегда является кровь. Поэтому, пациент, заметив изменение цвета мочи, перед обращением к урологу должен рассмотреть следующие вероятные причины покраснения мочи:
- Прием препаратов, побочным действием которых является изменение цвета мочи. Например, сульфаниламиды, нитрофуран, производные ацетилсалициловой кислоты, феназопиридин, фенолфталеин и др.
- Наличие в меню продуктов, окрашивающих мочу. Красители содержатся, например, в свекле, ежевике, ревене, перце.
- Контакт с токсинами — свинец, бензол, мышьяк.
Красная или коричневая моча также может быть результатом наличия в моче гемоглобина (гемоглобинурия) или миоглобина (миоглобинурия), в этом случае при микроскопическом исследовании не обнаруживается эритроцитов.
Что делать, если в моче есть кровь?
Пациент, заметив кровь в моче, должен обратиться к урологу. Каждый случай гематурия требует тщательной диагностики для определения причины и места кровотечения.
Также важно определить другие симптомы, указывающие на причину. У больного может быть:
- повышенная температура тела;
- боль, жжение при мочеиспускании;
- частое мочеиспускание или снижение количества мочи (олигурия);
- ощущение давления на мочевой пузырь;
- боль в поясничной области или внизу живота;
- слабость;
- диарея (с кровью или без);
- вздутие живота;
- гипертония.
Для уролога важна информация, был ли у больного стрептококковый фарингит, импетиго, гломерулонефрит после инфекции.
Может случиться так, что кровь в моче – единственный тревожный симптом, а в некоторых случаях заболевание развивается совершенно бессимптомно, а кровь (латентная) обнаруживается только в анализе. Поэтому стоит не реже одного раза в год выполнять общий анализ мочи.
Кровь в моче – причины
Существует ряд возможных причин появления крови в моче, не все из которых опасны для здоровья и жизни. Но в любом случае нужно быстро определить основу кровотечения в мочевыводящие пути, чтобы предотвратить возможные осложнения или развитие серьезных заболеваний.

Кровь в моче может быть следствием заболеваний, нарушений или травм, затрагивающих каждый из элементов мочевыделительной системы, а также системных патологий, например, нарушений свертываемости крови, возникающих в результате заболевания или быть осложнением применения антикоагулянтов.
Кровь в моче — симптом следующих заболеваний:
- Нефролитиаз. Крайне болезненное заболевание, заключающееся в образовании отложений в мочевыводящих путях, т.е. камней в почках. Симптомы камней: тяжелые приступы колики в поясничной области, гематурия, тошнота и рвота, лихорадка, слабость. Часто встречается также инфекция мочевыводящих путей. Лечение заключается в хирургическом удалении камней в почках.
- Рак мочевыводящих путей . Считается сложным и опасным, так как обычно диагностируется слишком поздно. Длительное время болезнь может протекать бессимптомно или с симптомами, похожими на инфекцию мочевыводящих путей. Гематурия — наиболее важный симптом рака мочевыводящих путей. Другие симптомы рака – боли в поясничной области, частое мочеиспускание, жжение в уретре, необходимость мочиться ночью. Среди наиболее опасных видов рака мочевыделительной системы – рак почки (обычно почечно-клеточная карцинома RCC), рак мочеточников и мочевого пузыря. . Возникает как следствие вирусной или бактериальной инфекции, приема определенных лекарственных препаратов или наличия раковых клеток и является результатом аномального функционирования иммунной системы, мишень которой — нормальные клубочки. Заболевание может сопровождаться рядом симптомов: болью в поясничной области, гематурией, пенистой мочой, отечностью лица и лодыжек, отсутствием аппетита, лихорадкой. Лечение зависит от причины заболевания, его характера (острое или хроническое воспаление), состояния пациента и осложнений.
- Инфекции мочевыводящих путей. Или инфекции мочевого пузыря, вызванные наличием патогенных микроорганизмов в уретре, мочевом пузыре, мочеточниках или почках. Гематурия – относительно редкий симптом, чаще всего это жжение при мочеиспускании, позывы к мочеиспусканию, частое мочеиспускание, боль, иногда также тошнота, лихорадка. Инфекция лечится антибиотикотерапией.
- Травмы . Коричневая моча, напоминающая темное пиво, часто сопровождает состояния после ушиба почки. При незначительной травме гематурия проходит самопроизвольно через несколько дней, в случае серьезных травм необходимо хирургическое лечение и даже удаление почки. Причиной крови в моче также может быть прямое повреждение уретры.
- Сосудистые нарушения (почечный тромбоз, инфаркт почки) . Блокирование кровоснабжения почки может протекать бессимптомно или вызывать неспецифические симптомы, похожие например, на камни в почках. Симптомы, на которые всегда следует обращать внимание, — гематурия и протеинурия (белок в моче), боли в поясничной области, тошнота, рвота. Инфаркт почки обычно требует хирургического вмешательства и использования соответствующих антикоагулирующих средств. Например, гепарин, варфарин или аценокумарол.
- Инородное тело в уретре . Инородные тела в уретре или мочевом пузыре диагностируются редко и встречаются у особой группы пациентов — психически больных людей, заключенных, людей, предпочитающих нетрадиционную половую жизнь. Введение инородного тела в уретру приводит к инфекциям мочевыводящих путей и более серьезным осложнениям — периуретральным и перипузырным абсцессам и мочевым свищам. Помимо боли и затруднения мочеиспускания, у пациентов может развиться гематурия. Удаление инородных тел обычно связано с хирургическими процедурами, так как предметы могут обрастать слоем мочевого камня.
- Полипы и папилломы мочевого пузыря . Это предраковые состояния.
- Кисты в почках . Сопровождаются болями в животе и болями в пояснице.
Другие причины – среди других возможных факторов, ответственных за появление крови в моче:
- эндометриоз — очаги эндометрия в мочевыводящих путях;
- заболевания простаты у мужчин;
- анатомические дефекты, например, синдром щелкунчика, т.е. сдавливание левой почечной вены аортой и верхней брыжеечной артерией;
- туберкулез почек;
- гиперкальциурия;
- гиперурикозурия — повышенное образование мочевой кислоты;
- пиелонефрит;
- нефропатии;
- аутоиммунные заболевания — системная волчанка, узловой артериит;
- синдром Альпорта — наследственный нефрит, полипы, кисты.
Кровь в моче при шистосомозе
Путешествие в Африку, Индию или на Ближний Восток связано с возможностью развития шистосомоза – паразитарного заболевания, вызываемого сосальщиком рода Schistosoma. Патология проявляется в т. ч. гематурией.
Паразит, обитающий в водной среде, проникает через кожу человека (обычно ноги) в поверхностные кровеносные сосуды, где начинается колонизация. Чаще всего он закрепляется в сосудах мочевого пузыря (отсюда и гематурия), а затем вместе с кровотоком попадает в различные органы.

Жизненный цикл шистосомы
Кровь в моче – не морбидные причины
Бывают случаи, когда красная моча не означает проблем со здоровьем. Красная моча может быть следствием употребления определенных блюд, например, свеклы, пищевых красителей и некоторых лекарств.
Эритроциты в моче могут появляться после интенсивных физических нагрузок или после полового акта. Гематурия также может возникать при лихорадке. Перед мочеиспусканием на анализ эти факторы следует исключить.
Кровь в моче у мужчин при заболеваниях предстательной железы
Кровь в моче у мужчин иногда может означать заболевания простаты.
Первый тревожный симптом гипертрофии простаты — проблемы с мочеиспусканием. Гипертрофия простаты обычно появляется после 45 – 50 лет и поражает до половины, а в более старшем возрасте — до 70% мужчин. Доброкачественная гиперплазия предстательной железы во многих случаях означает естественный процесс старения организма и не связана с другими заболеваниями.
При прогрессирующей гипертрофии простаты у мужчин могут возникнуть проблемы с полным опорожнением мочевого пузыря или ощущение давления в области мочевого пузыря. В экстремальных ситуациях может наблюдаться полная задержка мочи.
Простатит появляется чаще всего у мужчин старше 50 лет и дает затруднение мочеиспускания. Также могут быть ощущение обструкции мочевого пузыря, боли и болезненности в области простаты.
При возникновении гематурии и любых других отклонений, связанных с мочеиспусканием, следует проконсультироваться с урологом. Врач проведет углубленную диагностику присутствующих симптомов. Их причинами могут быть как инфекции мочевыводящих путей, так и рак предстательной железы.
Кровь в моче у женщин при эндометриозе
Довольно редко кровь в моче связывается при диагностике с эндометриозом. Эндометриоз – это наличие ткани эндометрия вне полости матки. Патология затрагивает до 20% женщин в мире. Эндометриоз органов мочевыделительной системы встречается у небольшой группы пациенток − до 2% и его трудно обнаружить. Патология может повлиять на мочевой пузырь, иногда мочеточник или почки.
Эндометриоз – легкое заболевание, но оно может иметь острое клиническое течение. При эндометриозе мочевыделительной системы появляются боли в области лобкового симфиза, гематурия во время менструации, частое мочеиспускание.
Лечение эндометриоза зависит от выраженности симптомов, его длительности и возраста пациентки. Симптом гематурии требует дифференциальной диагностики с другими заболеваниями мочевыделительной системы.
Гематурия и рак
Рак мочевого пузыря, почки, предстательной железы, рак мочеточников и уретры чаще всего диагностируется у пациентов старше 55 лет, с факторами риска — курение, положительный семейный анамнез, воздействие химических веществ.
У больных возникают системные симптомы, связанные с раком мочевого пузыря, почек, простаты или мочеточников.
Гематурия также может указывать на опухоль Вильмса — наиболее распространенную злокачественную опухоль почек у детей.
Характерный симптом заболевания — увеличение окружности живота. Также наблюдаются повышение артериального давления, боли в животе, рвота, лихорадка и рецидивирующие инфекции мочевыводящих путей.
Гематурия и лекарства
Кровь в моче также может быть результатом использования определенных лекарств, особенно антикоагулянтов, например, фениндиона, которые заставляют кровь не свертываться должным образом и, следовательно, она может попадать в мочу. Также кровь в моче может быть следствием приема антибиотиков, например, феназопиридина.
Гематурия также может появиться после приема каскара, то есть коры американской крушины, дифенилгидантоина, метилдопа, фенацетина, а также слабительных – фенолфталеина и снотворных.
Диагностика при гематурии
С пациентом, идущим к урологу из-за появления крови в моче, сначала проводится подробная беседа. Врач собирает анамнез, описывая состояния здоровья, наследственность. В диагностике причин гематурии, анамнезе важна оценка обстоятельств гематурии и сопутствующих симптомов.
Также важно оценивать осадок мочи не только в контексте количества эритроцитов, но и их морфологии, наличия других компонентов, таких как эритроцитарные индексы и др. Определяются и другие лабораторные показатели: анализ периферической крови, показатели свертываемой системы, почечная эффективность, воспаление.
Могут быть назначены следующие тесты:
- общее исследование мочи и ее осадка;
- анализ крови, например, на креатинин, полный анализ крови, СРБ, натрий, калий, кальций;
- УЗИ брюшной полости;
- классическая урография или урография с использованием метода спиральной КТ;
- цистоскопия — эндоскопическое исследование мочевыводящих путей;
- цитологическое исследование мочи;
- гинекологический осмотр у женщин;
- при подозрении на клубочковое заболевание – биопсия почки.
Показания к исследованию всегда определяет врач.
Как проводится анализ мочи при гематурии
Гематурия диагностируется на основании исследования образца мочи. Методика испытаний заключается в измерении 5 миллилитров мочи, центрифугировании образца, удалении соответствующего количества жидкости, остающейся над осадком, в зависимости от желаемой концентрации препарата, а затем подготовке препарата к микроскопической оценке.
Препарат рассматривается при двух увеличениях, а эритроциты подсчитываются при 400-х увеличении.
Нормальный образец мочи может содержать эритроциты, но их количество не должно превышать двух в поле зрения в указанном тесте. Обнаружение более трех клеток крови в поле зрения эквивалентно диагностике гематурии.
Наличие клеток крови в моче также можно определить с помощью тестов, которые обнаруживают наличие гемоглобина – белка эритроцитов в моче. Чтобы точно оценить интенсивность гематурии, оценивается отношение гемоглобина в моче к концентрации гемоглобина в крови пациента. Результат теста называется урокритом и выражается в процентах. Тест также полезен в диагностике местоположения источника кровотечения. Значение выше 1% указывает на происхождение из нижних мочевых путей, то есть мочевого пузыря или уретры.
Мочу на гематурию нельзя сдавать на анализ во время менструации или в период непосредственно перед или после нее, так как примесь менструальной крови может привести к положительному тесту как на эритроциты, так и на белок и лейкоциты и неправильной интерпретации результатов общего анализа мочи.
Собранная моча может храниться максимум три часа.
Лечение при обнаружении крови в моче
Лечение зависит от причины гематурии. Например, лечение инфекции почек, мочевого пузыря или уретры включает в себя введение соответствующего антибиотика. Если кровь в моче — следствие гломерулонефрита, применяется причинно-следственная связь. Это может быть иммуносупрессивная терапия, мочегонная терапия или ограничение запаса натрия.
Читайте также:

