Кожная коллагенозная васкулопатия что это
Обновлено: 26.04.2024
Геморрагический васкулит (ГВ), или болезнь Шенлейн-Геноха, по современной классификации относится к воспалительным заболеваниям соединительной ткани — к группе васкулитов, и рассматривается как генерализованный микротромбоваскулит неясной этиологии, пораж
Лечение должно быть комплексным и строго индивидуальным. Необходимо помнить, что не существует ни одного лекарственного средства, полностью исключающего возможность возникновения побочных эффектов, и поэтому врач должен избегать полипрагмазии
Геморрагический васкулит (ГВ), или болезнь Шенлейн-Геноха, по современной классификации относится к воспалительным заболеваниям соединительной ткани — к группе васкулитов, и рассматривается как генерализованный микротромбоваскулит неясной этиологии, поражающий мелкие сосуды кожи, суставов, почек и желудочно-кишечного тракта. Чаще встречается у детей дошкольного возраста (с частотой 25:10 000).
Провоцирующими факторами ГВ могут быть вирусные (в т. ч. персистенция HBSAg, парвовируса В19 и др.) и бактериальные инфекции, вакцинация, пищевые аллергены, паразитарные инвазии.
Единой общепринятой классификации ГВ нет. С клинической точки зрения в качестве рабочего варианта целесообразно выделение следующих клинических форм ГВ.
- Простая (кожная пурпура).
- Кожно-суставной синдром (пурпура, полиартралгии, ангионевротический отек).
- Пурпура с абдоминальным синдромом.
- Пурпура с поражением почек.
- Редкие варианты (кардит, неврологические расстройства).
- Смешанная (сочетание всех форм).
Диагноз ставится на основании клинических данных — наличия геморрагического синдрома по васкулитно-пурпурному типу. Лабораторные показатели диагностического значения не имеют.
Течение заболевания может быть острым, волнообразным и рецидивирующим.
Прогноз. В 2/3 случаев все симптомы исчезают через 4-6 недель после наступления острой стадии заболевания. Примерно у 25% детей с поражением почек в острой фазе болезни отмечается хронизация почечного процесса вплоть до развития хронической почечной недостаточности. Прогноз неблагоприятен при быстро прогрессирующем варианте гломерулонефрита. В острой фазе болезни наиболее серьезным осложнением является почечная недостаточность, в редких случаях может наступить смерть вследствие осложнений со стороны желудочно-кишечного тракта (кровотечение, инвагинация, инфаркт кишки) или поражения ЦНС.
С учетом основных патогенетических механизмов развития клинических синдромов целесообразен следующий подход к терапии ГВ, которую условно можно разделить на основную и альтернативную.
Двигательный режим. В острый период болезни необходимо резкое ограничение двигательной активности (постельный режим) до стойкого исчезновения геморрагических высыпаний; через 5-7 дней после последних высыпаний режим постепенно становится менее строгим. При нарушении постельного режима возможны повторные высыпания, объясняемые как «ортостатическая пурпура». В среднем длительность такого режима составляет 3-4 недели. При нефрите длительность постельного режима зависит от его течения. Возобновление геморрагических высыпаний требует возврата к постельному режиму.
Диета. Очень важно исключить дополнительную сенсибилизацию больных, в т. ч. и пищевыми аллергенами, поэтому необходима элиминационная (гипоаллергенная) диета: исключаются экстрактивные вещества, яйцо, шоколад, какао, кофе, цитрусовые, клубника, земляника, красные яблоки, сдоба, продукты промышленного консервирования, а также индивидуально непереносимые пищевые продукты. При абдоминальном синдроме показана диета № 1, при тяжелом нефрите — диета № 7 (без соли, по показаниям, без мяса и творога) с постепенным переходом на гипохлоридную диету, добавляя соль в готовые блюда из расчета 0,5 г/сут., через 1,5-2 месяца — 3-4 г/сут. При указании в анамнезе лекарственной аллергии исключаются эти препараты, а также аллергизирующие медикаменты (в т. ч. все витамины), способные поддерживать или провоцировать обострения ГВ.
Энтеросорбция показана при всех клинических формах ГВ, учитывая механизм ее действия: связывание биологически активных веществ и токсинов в просвете кишечника. Используются следующие препараты:
- тиоверол — 1 чайная ложка 2 раза в сутки;
- полифепан — 1 г/кг в сутки в 1-2 приема;
- нутриклинз — 1-2 капсулы 2 раза в сутки.
Длительность терапии при остром течении заболевания — 2-4 недели, при волнообразном — 1-3 месяца.
Антиагрегантная терапия также показана при всех клинических формах ГВ. Основной механизм действия: угнетение циклооксигеназы, тромбоксан- и простациклинсинтетазы тромбоцитов и сосудистой стенки, что способствует улучшению микроциркуляции за счет блокады агрегации тромбоцитов. Суточные дозы используемых препаратов: курантил — 3-5 мг/кг, трентал — 5-10 мг/кг, аспирин — 5-10 мг/кг, тиклопедин — 0,25. Назначаются антиагреганты в течение всего курса лечения (не менее 3-4 недель). При волнообразном течении кожной пурпуры препараты используются до ее полного купирования, при нефрите — длительно, до 6 мес., с повторными курсами в течение 2-3 мес. при сохранении микрогематурии и протеинурии. При выраженной гиперкоагуляции возможно назначение двух препаратов с различными механизмами действия (например, курантил и аспирин).
Антикоагулянтная терапия также показана при всех клинических формах ГВ. Основной препарат — гепарин, учитывая, что он ингибирует:
- факторы свертывания крови, активированные антитромбином III (AT-III);
- тромбин и активацию протромбина Xа;
- активацию 1-го компонента комплемента.
Доза препарата и длительность применения определяются клинической формой болезни (табл. 1):
Эффективной дозой гепарина считается та, которая повышает активированное частичное тромбопластиновое время в 1,5-2 раза. Эффект от применения гепарина проявляется только при взаимодействии с AT-III — главным ингибитором тромбина. Поэтому если у больного выявляется дефицит АТ-III, возможно использование свежезамороженной плазмы (СЗП) как источника АТ-III (см. ниже).
Антигистаминная терапия целесообразна при наличии в анамнезе у больного пищевой и лекарственной аллергии, учитывая гиперергический и парааллергический механизмы патогенеза ГВ. Используемые препараты: тавегил, диазолин, фенкарол, терфен в суточной дозе 2-4 мг/кг в течение 7-10 дней.
Антибактериальная терапия целесообразна при следующих факторах:
- сопутствующей инфекции;
- обострении хронических очагов инфекции;
- упорном волнообразном течении кожной пурпуры (как терапия ex juvantibus);
- формировании нефрита.
Необходимо помнить, что повышение температуры, лейкоцитоз, увеличение СОЭ могут быть обусловлены иммунным асептическим воспалением. Оправданно назначение антибиотиков нового поколения — малоаллергизирующих, с широким спектром действия, одно-двукратным суточным приемом в возрастных дозах. Наиболее эффективны макролиды (сумамед, клацид).
Терапия глюкокортикоидами (ГК). Эффективность ГК при ГВ обусловлена сочетанием их иммуносупрессивного и выраженного противовоспалительного эффектов.
Показания к терапии глюкокортикоидами при ГВ следующие:
- распространенная кожная пурпура с выраженным тромбогеморрагическим компонентом и некрозами или выраженный экссудативный компонент высыпаний;
- тяжелый абдоминальный синдром;
- волнообразное течение кожной пурпуры;
- нефрит с макрогематурией или нефротическим синдромом.
Суточная доза преднизолона — 2 мг/кг. Длительность применения ГК и схема отмены определяются клинической формой ГВ (табл. 2).
Раннее назначение ГК позволяет быстрее купировать вышеуказанные клинические симптомы, сократить общий курс терапии и (что очень важно!), предотвратить дальнейшее развитие поражения почек.
Инфузионная терапия используется при ГВ для улучшения реологических свойств крови и периферической микроциркуляции:
- при выраженном тромбогеморрагическом компоненте пурпуры, ангионевротических отеках и абдоминальном синдроме вводятся среднемолекулярные плазмозаменители — реополиглюкин, реомакродекс из расчета 10-20 мл/кг в/в капельно, медленно;
- при тяжелом абдоминальном синдроме эффективно введение глюкозоновокаиновой смеси (1:2) из расчета 10 мл/год жизни (но не более 100 мл);
- в случае реактивного панкреатита при абдоминальном синдроме необходимо введение ингибиторов протеолитических ферментов и системы кининов — контрикал 20-40 тыс. ЕД в сут., трасилол — 50-100 тыс. ЕД в сут.;
- при неэффективности терапии на фоне дефицита АТ-III может быть эффективным введение плазменно-гепариновой смеси: СЗП из расчета 10-20 мл/кг в сут. + 500 ЕД гепарина на 50 мл СЗП. Введение СЗП противопоказано у больных из группы риска по развитию нефрита.
Вышеуказанная терапия в различных сочетаниях и последовательности при остром течении ГВ позволяет у большинства больных достичь ремиссии, но при волнообразном, рецидивирующем течении нефрита возникает необходимость в использовании альтернативных видов терапии: назначение противовоспалительных препаратов, антиметаболитов, мембраностабилизирующих препаратов, иммуномодулирующих препаратов.
Нестероидные противовоспалительные препараты (НПВП) эффективны при ГВ, поскольку ограничивают развитие экссудативной и пролиферативной фаз воспаления за счет подавления:
- активности циклооксигеназ,
- синтеза провоспалительных простагландинов ПГЕ2 из арахидоновой кислоты,
- подвижности нейтрофилов,
- действия лизосомальных гидролаз,
- свободнорадикальных реакций.
НПВП целесообразно использовать при упорном волнообразном течении кожной пурпуры, преимущественно с геморрагическим компонентом при наличии противопоказаний к терапии ГК. Противовоспалительный эффект наиболее ярко выражен (при хорошей переносимости) у ортофена. Суточная доза препарата — 1-2 мг/кг, длительность терапии — 4-6 недель. Ортофен не следует назначать одновременно с ацетилсалициловой кислотой, т. к. при этом его уровень в плазме крови значительно снижается вследствие его вытеснения из связи с белками крови и быстрого выведения с желчью в кишечник.
Противовоспалительное, а также иммуномодулирующее действие присуще производному хинолина — плаквенилу. Этот препарат стабилизирует клеточные мембраны, снижает высвобождение лизосомальных ферментов и некоторых лимфокинов, что препятствует возникновению клона сенсибилизированных клеток, активации системы комплемента и Т-киллеров. Терапевтический эффект развивается через 6-12 недель от начала лечения. При ГВ плаквенил показан при нефрите — гематурической, нефротической и смешанной формах. Суточная доза — 4-6 мг/кг, однократно на ночь, курс лечения — от 4 до 12 мес. При макрогематурии, нефротической и смешанной формах нефрита плаквенил назначается на фоне терапии ГК при начале снижения их дозы. Из-за опасности развития ретинопатии лечение проводится под контролем окулиста (1 раз в мес.). При нефрите у детей с ГВ применение плаквенила позволяет достичь ремиссии в большинстве случаев.
Цитостатики при ГВ используются при нефрите в следующих ситуациях:
- при наличии противопоказаний к терапии ГК,
- при быстро прогрессирующем течении нефрита,
- при рецидиве нефрита с макрогематурией,
- при неэффективности проводимой терапии.
Использоваться они должны только в качестве средств выбора, учитывая их угнетающие действие на костный мозг и иммунитет и опасность возникновения соответствующих осложнений. У детей целесообразно использовать азатиоприн, учитывая его минимальное миелосупрессивное действие. Азатиоприн — антагонист пуриновых оснований — эффективен при ГВ, поскольку он:
- подавляет реакции клеточного иммунитета и антительного ответа,
- нарушает процессы распознавания антигена за счет торможения развития клеточных рецепторов на лимфоидных клетках.
Суточная доза препарата — 2 мг/кг, длительность терапии — не менее 6 мес., необходимо регулярно проводить контроль анализа крови. Опыт применения азатиоприна при нефрите у детей с ГВ показал хорошие клинические результаты при отсутствии побочных эффектов.
Мембраностабилизаторы целесообразно использовать при:
- выраженной кожной пурпуре,
- волнообразном ее течении,
- нефрите.
Их эффективность обусловлена:
- угнетающим действием на свободнорадикальные реакции,
- активацией синтеза факторов неспецифической защиты,
- потенцированием витамином Е действия противовоспалительных препаратов.
Суточные дозы используемых препаратов: витамин Е — 5-10 мг/кг, ретинол — 1,5-2 мг/кг, рутин — 3-5 мг/кг, димефосфон — 50-75 мг/кг. Длительность терапии — 1 мес., при необходимости возможны повторные курсы.
Иммуномодулирующая терапия. Вопрос о назначении препаратов этой группы решается индивидуально. Их назначение целесообразно у часто болеющих детей при волнообразном течении кожной пурпуры, при нефрите, как правило, на фоне ОРВИ или обострении хронических очагов инфекции. Наиболее эффективны следующие препараты: траумель (1 таблетка три раза в день в течение 1-3 мес.), дибазол (1-2 мг/кг в сутки в два приема в течение 1 мес.). При тяжелом течении васкулита возможно первоначальное введение траумеля внутримышечно в дозе 2 мл один раз в день в течение пяти-десяти дней с последующим переходом на пероральный прием.
Реабилитация детей с ГВ, направленная на профилактику рецидивов заболевания, включает следующее.
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
Общие сведения
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название "аллергическая пурпура". Болезнь Шенлейн-Геноха встречается в основном в детском возрасте - от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.

Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
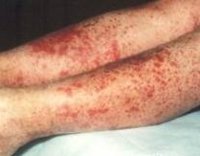
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности - от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей - консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания – их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
Коллагенозы – группа заболеваний, объединенных однотипными функционально-морфологическими изменениями со стороны соединительной ткани (главным образом, коллагенсодержащих волокон). Характерным проявлением коллагенозов является прогрессирующее течение, вовлечение в патологический процесс различных внутренних органов, сосудов, кожи, опорно-двигательной систем. Диагностика коллагенозов основана на полиорганности поражения, выявлении положительных лабораторных маркеров, данных биопсии соединительной ткани (кожи или синовиальных оболочек суставов). Чаще всего для лечения коллагенозов применяются кортикостероиды, иммунодепрессанты, НПВС, аминохинолиновые производные и др.
Общие сведения
Коллагенозы (коллагеновые болезни) – иммунопатологические процессы, характеризующиеся системной дезорганизацией соединительной ткани, полисистемным поражением, прогрессирующим течением и полиморфными клиническими проявлениями. В ревматологии к числу коллагенозов принято относить ревматоидный артрит, ревматизм, системную красную волчанку, системную склеродермию, узелковый периартериит, дерматомиозит, гранулематоз Вегенера и др. Эти заболевания объединены в единую группу на основании общего патоморфологического признака (фибриноидного изменения коллагена) и патогенетического механизма (нарушения иммунного гомеостаза).
Соединительная ткань формирует скелет, кожу, строму внутренних органов, кровеносные сосуды, заполняет промежутки между органами и составляет более половины массы человеческого тела. К основным функциям соединительной ткани в организме относятся защитная, трофическая, опорная, пластическая, структурная. Соединительная ткань представлена клеточными элементами (фибробластами, макрофагами, лимфоцитами) и межклеточным матриксом (основное вещество, коллагеновые, эластические, ретикулярные волокна). Таким образом, термин «коллагенозы» не в полной мере отражает происходящие в организме патологические изменения, поэтому в настоящее время данную группу принято называть «диффузными заболеваниями соединительной ткани».
Классификация коллагенозов
Различают врожденные (наследственные) и приобретенные коллагенозы. Врожденные соединительнотканные дисплазии представлены, в частности, мукополисахаридозами, синдромом Марфана, несовершенным остеогенезом, синдромом Элерса-Данлоса, эластической псевдоксантомой, синдромом Стиклера и др.
Приобретенные коллагенозы, в свою очередь, включают СКВ, склеродермию, узелковый периартериит, дерматомиозит, ревматоидный полиартрит, синдром Шегрена, ревматизм, системный васкулит, диффузный эозинофильный фасциит и др. Из них первые четыре нозологические единицы причисляют к большим коллагенозам, отличающимся истинно системным характером поражения и тяжестью прогноза; остальные – к малым коллагеновым болезням. Также принято выделять переходные и смешанные формы диффузных заболеваний соединительной ткани (синдром Шарпа).

Причины коллагенозов
Врожденные коллагенозы обусловлены наследственным (генетическим) нарушением структуры коллагена или обмена веществ. Менее изучена и понятна этиология приобретенных системной заболеваний соединительной ткани. Она рассматривается с точки зрения мультифакторной иммунопатологии, обусловленной взаимодействием генетических, инфекционных, эндокринных факторов и влияний внешней среды. Многочисленные исследования подтверждают связь между конкретными системными заболеваниями соединительной ткани и носительством определенных HLA-антигенов, главным образом, антигенов гистосовместимости II класса (HLA-D). Так, системная красная волчанка ассоциирована с носительством DR3-антигена, склеродермия - А1, В8, DR3 и DR5-антигенами, синдром Шегрена - с HLA-B8 и DR3. В семьях больных коллагенозами, чаще, чем в популяции в целом, системные заболевания регистрируются среди родственников первой степени родства.
В отношении инфекционных агентов, причастных к развитию коллагенозов, до сих пор ведутся научные исследования. Не исключается инфекционно-аллергический генез диффузных заболеваний соединительной ткани; рассматривается возможная роль внутриутробных инфекций, стафилококков, стрептококков, вирусов парагриппа, кори, краснухи, паротита, простого герпеса, цитомегаловируса, Эпштейна-Барр, Коксаки А и др.
Следует отметить связь коллагенозов с изменениями эндокринно-гормональной регуляции: с началом менструального цикла, абортами, беременностью или родами, климаксом. Внешнесредовые факторы, как правило, провоцируют обострение скрыто протекающей патологии либо выступают триггерами возникновения коллагенозов при наличии соответствующей генетической предрасположенности. Такими пусковыми механизмами могут являться стресс, травма, переохлаждение, инсоляция, вакцинация, прием лекарств и пр.
Патогенез и патоморфология коллагенозов
Патогенез коллагенозов можно представить в виде следующей общей схемы. На фоне бактериально-вирусной сенсибилизации организма формируются патогенные иммунные комплексы, которые оседают на базальной мембране сосудов, синовиальных и серозных оболочках и провоцируют развитие неспецифического аллергического воспаления. Эти процессы вызывают аутоаллергию и аутосенсибилизацию к собственным тканям, нарушение клеточного и гуморального факторов иммуногенеза, гиперпродукцию аутоантител к ядрам клеток, коллагену, эндотелию сосудов, мышцам.
Извращенные иммунные, сосудистые и воспалительные реакции при коллагенозах сопровождаются патологической дезорганизацией соединительной ткани. Патоморфологические изменения проходят 4 стадии: мукоидного набухания, фибриноидного некроза, клеточной пролиферации и склероза.
Коллагенозы сопровождаются различными патологоанатомическими изменениями, однако все заболевания объединяет диффузное вовлечение в патологический процесс соединительной ткани организма, которое может встречаться в различных сочетаниях. Так при узелковом периартериите преимущественно поражаются сосуды мышечного типа, что приводит к рубцеванию и запустеванию последних, поэтому в клиническом течении нередко отмечаются аневризмы сосудов, кровоизлияния, кровотечения, инфаркты. Для склеродермии типично развитие распространенного склероза (поражения кожи и подкожной клетчатки, пневмосклероза, кардиосклероза, нефросклероза). При дерматомиозите преобладает поражения кожи и мышц, а также расположенных в них артериол. Системная красная волчанка характеризуется полисиндромным течением с развитием дерматоза, полиартрита, синдрома Рейно, плеврита, нефрита, эндокардита, менингоэнцефалита, пневмонита, невритов, плекситов и пр.
Симптомы коллагенозов
Несмотря на многообразие клинико-морфологических форм коллагенозов, в их развитии прослеживаются общие черты. Все заболевания имеют длительное волнообразное течение с чередованием обострений и ремиссий, неуклонным прогрессированием патологических изменений. Характерна стойкая лихорадка неправильного типа с ознобами и профузными потами, признаки аллергии, необъяснимая нарастающая слабость. Общими для всех коллагенозов являются системный васкулит, мышечно-суставной синдром, включающий миалгии, артралгии, полиартриты, миозиты, синовиты. Часто отмечается поражение кожи и слизистых оболочек - эритематозная сыпь, петехии, подкожные узелки, афтозный стоматит и др.
Поражение сердца при коллагенозах может сопровождаться развитием миокардита, перикардита, миокардиодистрофии, кардиосклероза, артериальной гипертензии, ишемии, стенокардии. Со стороны органов дыхания отмечаются пневмониты, плевриты, инфаркт легкого, пневмосклероз. Почечный синдром включает в себя гематурию, протеинурию, амилоидоз почек, хроническую почечную недостаточность. Нарушения деятельности ЖКТ могут быть представлены диспепсией, желудочно-кишечными кровотечениями, приступами абдоминальных болей, симулирующими холецистит, аппендицит и др.
Полиморфизм клинической картины объясняется органоспецифичностью поражения при различных формах коллагенозов. Обострения диффузных заболеваний соединительной ткани обычно связаны с инфекциями, переохлаждением, гиперинсоляцией, травмами.
Диагностика коллагенозов
Основанием для предположения той или иной формы коллагеноза служит наличие классических клинико-лабораторных признаков. Типично появление в крови неспецифических маркеров воспаления: С-реактивного белка, повышение α2-глобулинов, фибриногена, серомукоида, СОЭ и др. Большое диагностическое значение имеет определение иммунологических маркеров, характерных для каждого заболевания: ЦИК, антинуклеарного и ревматоидного факторов, антител к одно- и двухспиральной ДНК, антистрептолизина-0, антител к ядерным антигенам, уровня комплемента и др. Нередко для постановки патоморфологического диагноза приходится прибегать к биопсии кожи, мышц, синовиальной оболочки суставов, почки.
Определенную помощь в диагностике коллагенозов может оказать рентгенологическое исследование костей и суставов, при котором выявляются общие (остеопороз, сужение суставных щелей), а также частные рентгенологические признаки (узурация суставных поверхностей при ревматоидном артрите, асептические некрозы суставных поверхностей при СКВ, остеолизы дистальных фаланг при склеродермии и т. п.). Для выявления характера и степени поражения внутренних органов используются ультразвуковые методы диагностики (ЭхоКГ, УЗИ плевральной полости, УЗИ почек, УЗИ органов брюшной полости), МРТ, КТ. Дифференциальная диагностика различных форм коллагенозов проводится ревматологом; при необходимости пациента консультируют другие специалисты: кардиолог, пульмонолог, иммунолог, дерматолог и др.
Лечение и прогноз коллагенозов
Течение большинства коллагеновых болезней прогрессирующее и рецидивирующее, что требует поэтапного, длительного, нередко пожизненного лечения. Чаще всего для терапии различных форм коллагенозов используются следующие группы препаратов: стероидные (глюкокортикоиды) и нестероидные противовоспалительные средства, цитостатики, аминохинолиновые производные, препараты золота. Дозировка и длительность курсов определяется строго индивидуально с учетом типа заболевания, остроты и тяжести течения, возраста и индивидуальных особенностей больного.
Для всех видов коллагенозов характерно хроническое прогрессирующее течение с многосистемным поражением. Назначение кортикостероидной или иммуносупрессивной терапии помогает уменьшить остроту клинических симптомов, привести к более или менее длительной ремиссии. Наиболее скоротечное развитие и тяжелое течение имеют так называемые большие коллагенозы. Гибель больных может наступить в результате почечной, сердечно-сосудистой, дыхательной недостаточности, присоединения интеркуррентной инфекции. Для профилактики обострений коллагенозов важно устранить очаги хронической инфекции, проходить диспансерное обследование, избегать избыточной инсоляции, переохлаждения и других провоцирующих факторов.
Аллергический васкулит — это асептическое воспаление сосудистой стенки, обусловленное аллергической реакцией на воздействие различных инфекционно-токсических факторов. Выраженный полиморфизм высыпаний и вариантов течения аллергического васкулита привел к тому, что многие его формы выделены как отдельные заболевания, среди которых существует глобальное разделение на поверхностные и глубокие аллергические васкулиты. Диагностика аллергического васкулита требует комплексного подхода с учетом анамнеза, особенностей клинической картины, лабораторных и инструментальных данных, результатов гистологии. Лечение аллергического васкулита проводится антигистаминными, десенсибилизирующими и сосудистыми средствами, препаратами кальция, антибиотиками, глюкокортикоидами и пр.
МКБ-10
Общие сведения
Аллергический васкулит - иммунный васкулит мелких сосудов, ангиит кожи. В отличие от системных васкулитов, аллергический васкулит протекает с преимущественным поражением сосудов, расположенных в коже и подкожной клетчатке, зачастую без вовлечения в процесс сосудов внутренних органов. Точных данных о заболеваемости аллергическим васкулитом нет. Он может развиться у людей любого пола и в любом возрасте. Зависимость частоты случаев аллергического васкулита от возраста или пола пациентов наблюдается у отдельных клинических форм заболевания. Например, геморрагическим васкулитом чаще болеют дети до 14 лет, а дерматоз Шамберга встречается в основном у мужчин.

Причины
Аллергический васкулит относится к заболеваниям с мультифакторной этиологией. Наиболее часто к его развитию приводит сенсибилизация организма различными инфекционными агентами (стафилококками, стрептококками, патогенными грибами, вирусами), развивающаяся на фоне хронических инфекционных очагов ЛОР-органов (тонзиллита, отита, гайморита), мочеполовой сферы (аднексита, хронического пиелонефрита, цистита), частых ОРВИ, гриппа, герпетических инфекций, вирусного гепатита В, С, А. У многих пациентов с аллергическим васкулитом определяются высокие титры анти-атоксина стафилококка и антистрептолизина-0, повышение антистафилококковых гемагглютининов.
К следующей группе факторов, провоцирующих развитие аллергического васкулита, относятся медикаментозные препараты (сульфаниламиды, антибиотики, оральные контрацептивы, анальгетики, барбитураты и др.) и химические вещества (нефтепродукты, инсектициды). Причиной аллергического васкулита могут стать бытовые и растительные аллергены, длительные интоксикации, радиация. Благоприятным фоном для развития аллергического васкулита могут служить происходящие в организме обменные отклонения (сахарный диабет, подагра, ожирение, атеросклероз), сосудистые нарушения (гипертоническая болезнь, варикоз, сердечная недостаточность) и заболевания соматических органов, в первую очередь печени: билиарный цирроз печени, хронический гепатит, алкогольная болезнь печени.
Патогенез
В развитии васкулита выделяют два периода - ранний и поздний. В первом периоде инфекционно-токсические факторы вызывают образование ЦИК и их отложение в сосудистой стенке, активацию комплемента и тучных клеток с высвобождением воспалительных медиаторов. Это приводит к повреждению стенок с развитием асептического воспаления и повышенной проницаемости сосуда. Во втором (позднем) периоде отмечается активация Т-лимфоцитов с выделением цитокинов, что еще более усугубляет повреждающий эффект. Так появляется геморрагическая сыпь - патогномоничный признак аллергического васкулита. Многие исследователи этой проблемы указываю на взаимосвязь тяжести аллергического васкулита с количеством циркулирующих в крови иммунных комплексов.
Классификация
Клиническая классификация аллергического васкулита, которую использует современная ревматология, основана на калибре поражаемых сосудов. Согласно с ней выделяют:
- Поверхностный аллергический васкулит — характеризуется поражением капилляров, мелких венул и артерий кожи. К этой группе относятся гемосидерозы, геморрагический васкулит, узелковый некротический васкулит, аллергический артериолит Рутера, оспенновидный острый лихеноидный парапсориаз и геморрагический лейкокластический микробид.
- Глубокий аллергический васкулит — сопровождается поражением артерий и вен среднего и крупного калибра, проходящих в подкожной жировой клетчатке и на ее границе с дермой. Клинически проявляется различными формами острой и хронической узловатой эритемы.
Симптомы аллергического васкулита
Гемосидерозы
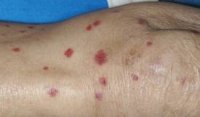
В группу гемосидерозов входят клинические разновидности аллергического васкулита, обусловленные поражением эндотелия прекапилляров и капилляров с отложением гемосидерина — железосодержащего пигмента, образующего после распада гемоглобина. Эти варианты аллергического васкулита характеризуются появлением на коже петехиальных высыпаний, мелких желто-коричневых пятен и сосудистых звездочек. Сыпь в большинстве случаев располагается в дистальных отделах конечностей, чаще — на ногах. Высыпания могут сопровождаться зудом различной интенсивности. Общее состояние пациентов, как правило, не нарушается. В некоторых случаях возможно образование трофической язвы.
К гемосидерозам относят следующие варианты аллергического васкулита:
- болезнь Майокки (кольцевидную телеангиэктатическую пурпуру),
- экзематоидную пурпуру (Дукаса-Капетана-киса),
- болезнь Шамберга,
- зудящую пурпуру (Левенталя),
- пурпурозный пигментный лихеноидный дерматит (синдром Гужеро-Блюма),
- дугообразную телеангиэктатическую пурпуру (Турена),
- белую атрофию кожи (Милиана),
- пурпурозный пигментный ангиодермит (синдром Фавра-Шэ),
- ортостатическую пурпуру и сетчатый старческий гемосидероз.
В диагностике гемосидерозов необходим дифференциальный диагноз с атопическим дерматитом, токсикодермией, экземой, красным плоским лишаем.
Геморрагический васкулит (болезнь Шенлейна-Геноха)
Этот вид аллергического васкулита проявляется поражением эндотелия не только сосудов кожи, но и внутренних органов. При этом асептическое воспаление сосудистой стенки сопровождается образованием микротромбов. Выделяют следующие формы геморрагического аллергического васкулита:
- кожно-суставную с высыпаниями в виде геморрагических и эритематозных пятен и поражением крупных суставов по типу артрита;
- абдоминальную с резкой болью в животе и кишечными кровотечениями; почечную, протекающую с симптомами острого или хронического гломерулонефрита;
- молниеносную некротическую, часто оканчивающуюся летальным исходом из-за множественного поражения внутренних органов с развитием миокардита, плеврита, полиартрита,
- желудочно-кишечных и носовых кровотечений, гломерулонефрита; смешанную.
Дифференциальный диагноз аллергического васкулита, протекающего по типу болезни Шенлейна-Геноха, проводят с многоформной экссудативной эритемой, медикаментозным дерматитом, узелковым периартериитом, геморрагическим синдромом инфекционных заболеваний.
Узелковый некротический васкулит
Данная разновидность аллергического васкулита отличается хроническим течением с ухудшением общего состояния. Кожные проявления характеризуются изъязвляющимися узелковыми элементами и эритематозными пятнами с геморрагическим компонентом. Требует дифференцировки от папулонекротической формы туберкулеза кожи.
Аллергический артериолит Рутера
Аллергический васкулит Рутера характеризуется полиморфизмом высыпаний, сопровождающихся нарушением общего самочувствия пациента (головные боли, недомогание, субфебрилитет, артралгии, иногда воспалительные изменения суставов). Высыпания могут быть представлены папулами, пятнами, пустулами, сосудистыми звездочками, волдырями, везикулами, участками некроза и изъязвления. По преобладающим элементам сыпи данный вид аллергического васкулита разделяют на узелково-некротический, геморрагический и полиморфно-узелковый.
Узловатая эритема
Узловатая эритема может иметь острый и хронический вариант течения. При этом виде аллергического васкулита происходит образование плотных болезненных подкожных узелков и узлов, локализующихся преимущественно на передней поверхности голеней. Разрешение узлов происходит без разрушения. На их месте длительное время могут сохраняться уплотнения. Заболевание протекает с нарушением общего состояния, появлением симметричных артралгий и артритов.
Диагностика
Пациенты с подозрением на аллергический васкулит нуждаются в консультации ревматолога. Из-за выраженного разнообразия проявлений и форм аллергического васкулита его диагностика является сложной задачей для врача. Учитываются данные анамнеза, клиническая картина заболевания, характер течения, возраст пациента, результаты лабораторных исследований и гистологического изучения взятого путем биопсии кожи материала.
Из лабораторных методов диагностики при аллергическом васкулите применяются клинический анализ крови и мочи, анализ крови на сахар, биохимические пробы печени, определение АСЛ-О и ЦИК. Гистологическая картина аллергического васкулита характеризуется набуханием и отечностью эндотелия кожных и подкожных сосудов, его разрастанием с сужением просвета пораженного сосуда, лейкоцитарной инфильтрацией сосудистой стенки, отложением в ней геморсидерина, микротромбозами и выходом элементов крови за пределы сосуда. Проведение РИФ позволяет выявить отложение в стенке пораженного сосуда иммуноглобулинов и комплексов антиген-антитело.
Для выявления хронических инфекционных очагов в организме в ходе диагностики аллергического васкулита проводится бакпосев мочи, кала и мазка из носоглотки, гинекологическое обследование женщин, ПЦР-исследования на различные инфекции, RPR-тест, обследование у фтизиатра. Диагностика сопутствующих сосудистых нарушений может потребовать консультации кардиолога, флеболога или сосудистого хирурга, проведения ЭКГ, ангиографии, УЗДГ артерий и вен.
Лечение аллергического васкулита
Терапия аллергического васкулита проводится десенсибилизирующими и антигистаминными средствами, препаратами кальция. Широко применяются сосудистые препараты, направленные на улучшение сосудистого тонуса, снижение проницаемости сосуда и тромбообразования в его просвете. К ним относятся: гидроксиэтилрутозид, этамзилат, аскорбиновая кислота+рутозид, пирикарбат, аминокапроновая кислота, экстракт каштана конского и пр. В тяжелых случаях аллергического васкулита показано применение глюкокортикостероидов и цитостатиков, экстракорпоральная гемокоррекция (гемосорбция, мембранный плазмаферез и др.). При наличии инфекционных очагов необходима их санация и системная антибактериальная терапия.
В лечении аллергического васкулита могут применяться и наружные средства, в основном это кремы и мази, содержащие троксерутин, клостридиопептидазу, хлорамфеникол, экстракт крови крупного рогатого скота и др. Если аллергический васкулит сопровождается суставным синдромом, местно назначают противовоспалительные мази, повязки с диметилсульфоксидом, ультрафонофорез и магнитотерапию.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — заболевания полиэтиологические. Наиболее часто наблюдается связь с фокальной инфекцией (стрептококки, стафилококки, микобактерии туберкулеза, дрожжевые грибы, вирусы и др.). Определенное значение имеет повышенная чувствительность к ряду лекарственных веществ, в частности к антибиотикам и сульфаниламидным препаратам. Нередко, несмотря на тщательно собранный анамнез и проведенное обследование, этиологический фактор остается невыясненным. Среди факторов риска при васкулитах следует учитывать: возраст (наиболее уязвимы дети и пожилые люди), переохлаждение, чрезмерную инсоляцию, тяжелые физические и психические нагрузки, травмы, операции, заболевания печени, сахарный диабет, гипертонию. Патогенетическим механизмом развития васкулитов кожи в настоящее время считается образование циркулирующих иммунных комплексов с последующей их фиксацией в эндотелии, хотя окончательно это доказано не для всех заболеваний данной группы.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Острая узловатая эритема — это панникулит, который характеризуется наличием болезненных розовых узлов на разгибательной поверхности нижних конечностей. Сопровождается лихорадкой, недомоганием, диареей, головной болью, конъюнктивитом и кашлем. Среди взрослых узловатая эритема в 5–6 раз чаще встречается у женщин, пиковый возраст — 20–30 лет. В основе заболевания гиперчуствительность к различным антигенам (бактерии, вирусы, грибы, новообразования и заболевания соединительной ткани). Половина случаев является идиопатическими. Диагностика основывается на данных анамнеза и физического осмотра. Необходимо провести полный анализ крови, рентгенограмму легких (выявляется двусторонняя аденопатия в области корней легких), мазок из зева или быстрый тест на стрептококки.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
- Классифицировать заболевание (характерная клиническая картина, анамнез, гистологическое исследование).
- Поиск этиологического фактора, но в 30% случаев его установить не удается (поиск очагов хронической инфекции, микробиологические, иммунологические, аллергологические и другие исследования).
- Оценка общего состояния и определение степени активности заболевания: общий анализ крови и мочи, биохимический анализ крови, коагулограмма, иммунограмма. Степень активности васкулитов: I. Высыпания не обильные, температура тела не выше 37,5, общие явления незначительные, СОЭ не выше 25, С-реактивный белок не более ++, комплемент более 30 ед. II. Высыпания обильные (выходят за пределы голени), температура тела выше 37,5, общие явления — головная боль, слабость, симптомы интоксикации, артралгии; СОЭ выше 25, С-реактивный белок более ++, комплемент менее 30 ед., протеинурия.
- Оценка признаков системности (исследование по показаниям).
- Определение вида и режима лечения в зависимости от степени активности: I ст. — возможно лечение в амбулаторных условиях; II ст. — в стационаре. Во всех случаях обострений васкулитов кожи необходим постельный режим, так как у таких больных обычно резко выражен ортостатизм, который следует соблюдать до перехода в регрессирующую стадию. Рекомендуется диета с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
- Этиологическое лечение. Если есть возможность устранить причинный агент (лекарство, химикаты, инфекции), то быстро следует разрешение кожных очагов и другого лечения не требуется. Но надо помнить, что при санации очагов инфекции может наблюдаться усиление сосудистого процесса.
- Патогенетическое лечение.
- Профилактические мероприятия: диспансеризация, предупреждение провоцирующих факторов (инфекции, переохлаждение, инсоляции, стрессы и др.), рациональное использование лекарственных средств, трудоустройство, лечебная физкультура, санаторно-курортное лечение.
Лечение геморрагического васкулита
- Глюкокортикостероиды (преднизалон до 1,5 мг/кг) — облегчают проявление кожно-суставного синдрома, но не укорачивают заболевание и не предотвращают поражение почек. Назначаются в тяжелых случаях и под прикрытием гепарина, т. к. повышают свертываемость крови.
- Нестероидные противовоспалительные средства (НПВС) в обычных терапевтических дозировках. Выбор конкретного препарата принципиального значения не имеет (индометацин, диклофенак, ацетилсалициловая кислота).
- Антикоагулянты и антиагреганты. Гепарин при распространенном процессе 300–400 ЕД/кг/сутки. Продолжительность курса должна составлять не менее 3–5 недель. Под контролем коагулограммы.
- Лечебный плазмаферез, когда проявления заболевания не устраняются перечисленными средствами.
- Никотиновая кислота в переносимых дозах в/в капельно.
- Не следует применять: антигистаминные препараты (возможно только в самом начале заболевания), препараты кальция, все витамины.
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Читайте также:

