Костная мозоль при переломе руки у детей
Обновлено: 28.04.2024
Костная мозоль — это многослойная структура, возникающая в процессе сращения тканей после перелома. Ее основная причина – нарушение целостности структур. В ходе регенерации вырастает хрящевая провизорная ткань. Она выступает в качестве соединителя в месте травмы.
Что за болячка – костная мозоль
Что такое костная мозоль? Это патолого-анатомический субстрат, который появляется при заживлении. Образуется после переломов или неправильного сращения. Имеет специфический вид, допускается консолидация с элементами фосфора и кальция. Проявляется в виде шишки в области перелома.
Отлично лечится на первичной стадии развития и не вызывает отрицательных последствий. Важно не запускать патологию. В противном случае возникает риск осложнений, связанных с ограничением подвижности.

Типы и причины формирования костной мозоли
Формирование костной мозоли происходит по следующим причинам:
- Старческий возраст.
- Лучевая болезнь.
- Ожирение.
- Беременность.
- Сифилис.
- Остеопороз.
- Амилоидоз.
- Истощение.
- Гипопротеинемия.
- Туберкулез.
- Эндокринные нарушения.
- Авитаминоз.
Среди форм мозолей можно выделить:
- Периостальные или наружные. Растут после перелома кости, возможно быстрое заживление.
- Интермедиальные. Появляются в пространстве между обломками сломанных костей. Зона заполнена сетью сосудов. Высока вероятность устранения мозоли.
- Эндостальные или внутренние. Возникают в клетках костного мозга.
- Параоссальные. Неблагоприятная форма. Мозоль растет из мягких соединительных тканей, заживление происходит медленно. Образует крупный выступ.

Как выявить её наличие
Диагностика патологии происходит после таких исследований как:
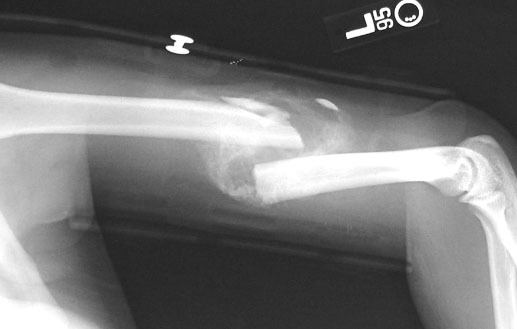
- Рентген. Мозоль становится видимой на 4-ю неделю после кальцинирования тканей. Через 3 месяца после травмы приобретает выраженные очертания.
- КТ и МРТ.
Как лечить костную мозоль?
Лечение подбирается в индивидуальном порядке. Для ускоренного восстановления рекомендуют:
- Витаминотерапию.
- Препараты крови.
- Гормоны анаболического ряда.
- Кровезамещающие составы.
- Инфузию плазмы.
В сложных ситуациях проводят хирургическое лечение. В качестве восстановительных процедур – массаж и ЛФК. Необходимо придерживаться здоровой диеты, содержащей:
- Белки (бобы, мясо, творог, сыр).
- Минералы (молочные продукты, йогурты, морепродукты).
- Антиоксиданты и витамины (овощи, смузи, зелень, морсы).
- Жиры (орехи, семечки, нерафинированное масло).
- Углеводы (цельнозерновые продукты, каши).
Профилактика костных образований включает:
-
под контролем врача.
- Антибактериальную профилактику.
- Коррекцию костных, суставных патологий.


Врач-остеопат Ярухин. И.Н. , 11 января, 2021
Многих людей с возрастом начинают беспокоить боли в грудном отделе позвоночника. Спазмы могут возникать по различным причинам и иметь достаточно опасные для здоровья последствия. Очень важно при первом появлении дискомфорта обратиться к врачу и выяснить, почему болит спина в грудном отделе. В противном случае есть риски развития тяжелых патологий и снижения качества жизни пациента. В […]
Врач-остеопат Ярухин И.Н. , 9 марта, 2021
Независимо от локализации боли при остеохондрозе позвоночника причиняют дискомфорт и снижают качество жизни пациента. Рассмотрим, как протекает заболевание, а также какие меры профилактики и лечения использует современная медицина. Грудной отдел: как проявляются симптомы остеохондроза? Пациенты ощущают опоясывающую боль, которая отдает в плечи, под лопатки, мешает нормально вздохнуть. Иногда больше поражается левая часть, тогда человек чувствует […]

Врач-остеопат Ярухин. И.Н. , 26 декабря, 2020
Артрит голеностопного сустава представляет собой воспалительное заболевание опорно-двигательного аппарата. В результате развития патологии у больного возникает воспаление сочленения голени со стопой, ограничивается подвижность стопы. Деструктивное поражение голеностопного сустава может формироваться в разном возрасте. Наибольший риск его возникновения существует среди мужчин. Воспалительный процесс существенно снижает качество жизни пациентов и требует своевременного адекватного лечения. Классификация артрита голени […]
Несрастающийся перелом – это патологическое состояние, при котором на месте повреждения не образуется полноценная костная мозоль. Сопровождается сохранением подвижности в зоне перелома, снижением функции конечности, нарастающей угловой деформацией. Отмечаются неинтенсивные боли. Могут выявляться отек, гиперемия, трофические расстройства. Диагноз устанавливается на основании жалоб, анамнеза, результатов внешнего осмотра, рентгеногра фии, КТ, других аппаратных и лабораторных методов. На ранних сроках возможно консервативное лечение с преимущественным использованием физиотерапевтических методик. В последующем показаны операции.
МКБ-10


Общие сведения
Несрастающийся перелом – понятие, которое объединяет три варианта нарушения консолидации: замедленное сращение, несросшийся перелом и ложный сустав. Перечисленные состояния являются фазами одного патологического процесса, последовательно сменяют друг друга при отсутствии лечения. По различным данным, проблемы восстановления кости наблюдаются в 15-30% случаев от общего количества переломов. Чаще встречаются при тяжелых оскольчатых и открытых повреждениях, сочетанных и множественных травмах, истощении, сопутствующей соматической патологии.

Причины
В 90% случаев основным этиофактором несрастающихся переломов становятся локальные нарушения в зоне поражения. На долю системных и общих причин приходится около 5% случаев, у остальных больных различные механизмы сочетаются между собой или остаются неустановленными. Перечень местных факторов включает:
- Тяжелые повреждения. Чем больше разрушается кость и мягкие ткани, тем обширнее очаги некроза и тем меньше клеток участвует в процессе восстановления. Из-за взаимного отягощения сращение ухудшается при множественных переломах соседних сегментов, одновременном воздействии различных повреждающих факторов (например, при сочетании с отморожением или ожогом).
- Потеря отломков и интерпозиция. Утрата фрагментов при открытых повреждениях или их неоправданное удаление в ходе ПХО приводят к уменьшению площади контакта костной ткани. При развороте отломка, попадании мягких тканей между отломками правильное сопоставление становится невозможным, кость не срастается.
- Некорректная репозиция. Отсутствие вправления, недостаточное сопоставление отломков или излишнее растяжение конечности при скелетном вытяжении препятствуют хорошему контакту фрагментов. При запоздалой репозиции оказывается упущенным время наиболее выраженной реакции организма на повреждение.
- Неадекватная иммобилизация. Недостаточная, непостоянная или преждевременно прерванная фиксация является причиной нарушений реваскуляризации пораженной зоны, нехватки кислорода и, как следствие, образования хрящевой и соединительной, а не костной ткани.
- Нарушения нервной регуляции. При травмах периферических нервов, синдроме Зудека возникают стойкие изменения со стороны сосудов, ухудшающие кровоснабжение пораженной зоны и нередко приводящие к несрастающимся переломам.
- Нагноение. Локальные гнойные процессы становятся причиной гипоксии и повреждения окружающих интактных тканей продуктами распада. При концевом остеомиелите в зоне контакта отломков образуются участки некроза, которые препятствуют соединению фрагментов.
Эпифизарные переломы срастаются лучше диафизарных и метаэпифизарных, поскольку эпифизы лучше кровоснабжаются и в них больше остеобластов. Консолидация ухудшается по мере старения. Образование костной мозоли замедляется при гормональных расстройствах, особенно – сопровождающихся остеопорозом. Отрицательную роль играют дефицит витаминов Д, С и А, наличие заболеваний с нарушениями питания: кахексии, анемии, туберкулеза, злокачественных опухолей. Сращение ухудшается на фоне приема кортикостероидов, НПВС, цитостатиков и антикоагулянтов.
Классификация
В зависимости от времени с момента травмы и характера изменений в зоне поражения выделяют три варианта несрастающихся переломов:
- Замедленная консолидация. Диагностируется при отсутствии или незначительной выраженности костной мозоли по истечении среднего срока сращения переломов данной локализации.
- Несросшийся перелом. Определяется при сохранении подвижности в случае удвоения стандартного срока консолидации и отсутствия признаков псевдоартроза.
- Ложный сустав. Отличается от предыдущего состояния образованием замыкательных пластинок на концах отломков, их соединением при помощи соединительнотканной капсулы, наличием пространства, заполненного жидкостью и напоминающего суставную щель.

Симптомы несрастающегося перелома
В покое болевой синдром выражен незначительно или отсутствует. Основной жалобой является ухудшение функции конечности из-за подвижности и болей при движениях. Рука или нога постепенно «усыхают» из-за атрофии мышц. В зоне несрастающегося перелома появляется угловая деформация, которая прогрессирует из-за нагрузки. При замедленном сращении обнаруживается умеренный или нерезко выраженный отек, возможна гиперемия.
При несросшихся переломах и ложных суставах отечность исчезает, выявляется локальное утолщение, обусловленное образованием крупной, но неполноценной мозоли из хрящевой и фиброзной ткани. Гиперемия часто сменяется усиленной пигментацией. Из-за трофических нарушений кожа становится сухой, бледной, приобретает мраморную окраску, шелушится. Могут образовываться трещины, язвы, келоидные рубцы.
Больная конечность тоньше здоровой, ее ось нарушена из-за деформации, возможно укорочение. При пальпации и постукивании определяется нерезко выраженная локальная болезненность. Местная температура при замедленной консолидации и несросшихся переломах повышена, при ложных суставах не изменена. Обнаруживается патологическая подвижность пружинящего характера при отсутствии крепитации. Объем движений в суставах снижен. Опороспособность нарушена.
Диагностика
Диагностические мероприятия при несрастающихся переломах проводят травматологи-ортопеды. Врач выясняет жалобы, устанавливает анамнез, включая вид повреждения, особенности первичных неотложных мероприятий, характер лечения, наличие осложнений, общее состояние здоровья. Существенную помощь в диагностике оказывают медицинские документы: выписки, заключения, рентгенограммы. В сроки 4-8 месяцев с момента повреждения можно заподозрить несросшийся перелом, свыше 8 месяцев – ложный сустав.
В ходе осмотра оценивают внешний вид конечности, определяют повышение температуры, наличие патологической подвижности и другие симптомы. Измеряют длину парных конечностей и объем движений в суставах. Для более точной оценки тяжести функциональных расстройств пациента просят совершать различные действия: стоять, идти (если это возможно), сидеть, вставать, одеваться и пр. В рамках аппаратного обследования назначают рентгенографию и КТ. По данным визуализационных методик выявляются следующие изменения:
- Замедленная консолидация. Визуализируется слабо выраженная периостальная костная мозоль, которая связывает фрагменты и частично перекрывает линию излома. На фоне мозоли прослеживаются участки с отсутствием сращения.
- Несросшийся перелом. Острые края отломков сглажены в результате резорбции. Костная мозоль отсутствует или слабо выражена, имеет беспорядочный характер. Линия излома хорошо просматривается на всем протяжении.
- Ложный сустав. Концы фрагментов утолщены, в их зоне выявляются выраженные склеротические изменения. Костномозговые каналы закрыты замыкательными пластинками.
При подозрении на местные нарушения кровоснабжения пациентам дополнительно назначают ангиографию, допплерографию или реовазографию. Больным с инфицированными несрастающимися переломами при наличии свищевых ходов производят фистулографию, выполняют забор отделяемого с последующим бактериологическим исследованием для выделения возбудителя и определения антибиотикочувствительности.

Лечение несрастающегося перелома
Целью лечения несрастающихся переломов является восстановление функции конечности. Основными задачами считаются обеспечение полноценной консолидации, устранение деформации, устранение тугоподвижности суставов, санация инфекционных очагов. При наличии общих провоцирующих факторов (гормонального дисбаланса, авитаминоза и др.) проводят соответствующие общие терапевтические мероприятия. Программу местного лечения составляют с учетом вида несрастающегося перелома.
Лечение замедленной консолидации
Возможна консервативная терапия. Конечность фиксируют с помощью гипсовой повязки или ортеза на срок, необходимый для сращения фрагментов. Для стимуляции консолидации назначают ударно-волновую терапию, УВЧ, электрофорез солей кальция, электромагнитные волны. Применяют анаболические стероиды. В несрастающийся перелом вводят костно-хрящевой экстракт, изготовленный из эмбриональной ткани.
Плюсами консервативной терапии являются отсутствие дополнительной травматизации, наркозных и послеоперационных рисков. Минусами – продолжительная фиксация, которая может обернуться тугоподвижностью суставов и атрофией конечности. Для предупреждения перечисленных осложнений или при отсутствии эффекта от консервативных мероприятий прибегают к оперативному лечению. Возможны следующие варианты:
- Остеосинтез. Проводится с использованием винтов, компрессионных пластин, внутрикостных штифтов и аппаратов внешней фиксации. Показан при наличии элементов сращения, отсутствии выраженного смещения и нарушения оси конечности.
- Костная пластика. Используют аутотрансплантаты, которые, как правило, берут из крыла подвздошной кости пациента. Перемещенная губчатая кость способствует перестройке окружающей мозоли в нормальную костную ткань.
- Стимуляция остеогенеза. Осуществляется с использованием биологических методик – декортикации и туннелизации. При декортикации с помощью острого остеотома вокруг перелома создают муфту из большого количества костных фрагментов, соединенных с надкостницей. При туннелизации формируют туннели, активизирующие костеобразование.
Перечисленные методы могут сочетаться между собой в различных вариациях. При обнаружении интерпозиции фрагменты разъединяют, мешающие сращению мягкие ткани удаляют. Деформации устраняют с помощью аппарата Илизарова. После операции применяют консервативные методики для стимуляции остеогенеза.
Лечение несросшихся переломов
Безоперационные способы неэффективны, показана оперативная коррекция. При наличии противопоказаний к хирургическому лечению пациентам с несрастающимися переломами рекомендуют ношение ортезов. Вмешательства включают удаление рубцов и измененных тканей в зоне повреждения, обнажение фрагментов с последующей обработкой концов, сопоставление отломков, биологическую стимуляцию костеобразования. Фиксацию в большинстве случаев осуществляют аппаратом Илизарова.
Попеременное сдавление и растяжение фрагментов в компрессионно-дистракционном аппарате дополнительно активизирует образование сосудов и замещение фиброзно-хрящевой мозоли нормальной костью. При значимых костных дефектах осуществляют аутопластику (например, недостающий фрагмент большеберцовой кости заменяют частью малоберцовой). В послеоперационном периоде назначают стимулирующие методики, проводят комплексную реабилитацию.
Лечение ложных суставов описано в соответствующей статье.
Прогноз
Прогноз в значительной степени зависит от типа несрастающегося перелома. Чем раньше начато лечение – тем легче достигнуть нормальной консолидации. В отдаленные сроки восстановление целостности кости возможно, но требует длительного лечения и последующей реабилитации. В исходе могут наблюдаться достижение хорошего функционального результата, сохранение тугоподвижности суставов, остаточные нарушения функции конечности на фоне атрофии.
Профилактика
Профилактика несрастающихся переломов включает раннюю адекватную репозицию, устранение интерпозиции, отказ от удаления жизнеспособных костных фрагментов, своевременное проведение операций при неэффективности вправления, соблюдение сроков иммобилизации, постепенное увеличение нагрузки на конечность с учетом клинических и рентгенологических признаков сращения.
1. Осложнения при лечении переломов (замедленно срастающиеся и несросшиеся переломы, ложные суставы). Учебное пособие/ Маланин Д.А. и др. – 2007.
2. Лечение больных с осложнениями и последствиями переломов длинных костей конечностей. Автореферат диссертации/ Елдзаров П.Е. – 2015.
4. Способ прогнозирования нарушения регенерации костной ткани при переломах длинных костей конечностей в послеоперационном периоде/ Мироманов А.М., Усков С.А.//Гений ортопедии – 2011 – № 4.
Перелом руки у ребенка – это нарушение целостности плечевой кости, костей предплечья или кисти. Проявляется болью, отеком, костным хрустом, патологической подвижностью. При надломах, поднадкостничных повреждениях и поражениях зоны роста часть перечисленных симптомов отсутствует. Диагноз устанавливается на основании жалоб, данных осмотра, рентгенологического исследования, УЗИ, других визуализационных методик. Осуществляется репозиция, иммобилизация гипсовой либо пластиковой повязкой, реже показано вытяжение. При невозможности сопоставления или удержания фрагментов необходима операция.
МКБ-10
Общие сведения
Переломы руки являются наиболее распространенным повреждением костных структур у детей, составляют 84% от общего количества переломов костей конечностей. Первое место по частоте занимают травмы костей предплечья, второе – плечевой кости. Пик заболеваемости приходится на средний и старший детский возраст. Наибольшие диагностические трудности из-за незначительной выраженности симптомов и недостаточной информативности рентгенограмм представляют переломы рук у детей первых лет жизни.

Причины
Маленькие дети чаще травмируются в быту. Дети школьного и старшего дошкольного возраста получают переломы во время прогулок, активных игр, падений с качелей, деревьев, велосипедов, занятий различными видами спорта. Вид повреждения руки определяется характером травматического воздействия:
- Плечевая кость. Нарушения целостности верхней части возникают в результате падения на плечевой сустав, средней – прямого удара, нижней – удара по локтю, падения на локоть.
- Кости предплечья. Верхняя часть луча повреждается вследствие падения на вытянутую руку, локтевой отросток и средняя часть предплечья страдают при прямом ударе. Причиной травмирования нижней трети становится падение на ладонь.
- Кости кисти. Мелкие кости запястья, пясти, пальцев ломаются после прямых ударов, падения тяжелых предметов, придавливания дверью. Травмы костей пясти могут быть получены в драке.
Патогенез
Разнообразие механизмов переломов руки у детей обусловлено наличием эластичной надкостницы и широких полосок хряща (ростковых зон) между эпифизом и метафизом. Наряду с обычными полными переломами у пациентов детского возраста встречаются надломы, повреждения по типу «зеленой ветки», при которых отломки удерживаются целой надкостницей, не смещаются, а располагаются под углом друг к другу.
Возможны также поднадкостничные переломы, при которых надкостница остается целой, угловое смещение костных фрагментов отсутствует. При эпифизеолизе ломается не кость, а ростковый хрящ, расположенный вблизи сустава. Все это обуславливает большое количество травм со сглаженными клиническими проявлениями, затрудняющими диагностику.
Классификация
С учетом локализации различают следующие типы переломов руки:
- Проксимальная часть: хирургической шейки, чрезбугорковые, надбугорковые.
- Диафиз: косые, поперечные, оскольчатые, винтообразные.
- Дистальная часть: чрезмыщелковые, надмыщелковые, блока, головчатого возвышения, надмыщелковых возвышений.
2. Предплечье:
- Проксимальная часть: шейки и головки луча, локтевого отростка.
- Диафиз: изолированные лучевой либо локтевой кости, обеих костей предплечья, Монтеджи.
- Дистальная часть: луча в типичном месте (с преобладанием эпифизеолизов).
3. Кисть: запястья, пястных костей, костей пальцев.
Переломы руки могут быть со смещением, без смещения, открытыми, закрытыми. Выделяют две разновидности открытых поражений: первично и вторично открытые. В первом случае в результате травматического воздействия возникает рана, сочетающаяся с переломом. Во втором кожа повреждается изнутри смещенным острым отломком.
Симптомы
Классическая клиническая картина включает боль, усиливающуюся при движениях, нарушения функции руки, припухлость, деформацию, патологическую подвижность, костный хруст. При первично открытых повреждениях на руке видна рана, через которую иногда просматривается кость. Вторично открытые поражения характеризуются небольшим дефектом кожи, в который может выстоять конец костного фрагмента.
Хруст, подвижность отломков нередко не выявляются, болевой синдром у детей выражен нерезко. При отсутствии смещения либо незначительном смещении деформация визуально не определяется. Все перечисленное становится причиной недооценки тяжести поражения. Постоянным признаком перелома является усиление болезненности при надавливании по оси, но этот признак рекомендуется проверять крайне осторожно, чтобы не усугубить тяжесть травмы.
Переломы плеча
При повреждении верхних отделов плеча пациент жалуется на боль в плечевом суставе. Рука ребенка свисает вдоль туловища, отведение ограничено или невозможно. Верхняя часть плеча отечна, дельтовидная мышца напряжена. При движении, ощупывании иногда определяется крепитация, однако, проверка этого симптома должна проводиться с осторожностью из-за риска повреждения нервов и сосудов.
Диафизарные переломы сопровождаются укорочением, деформацией руки, подвижностью, костным хрустом, резкой болезненностью, усиливающейся при малейших движениях. Поражения средней трети кости чреваты сдавлением либо разрывом лучевого нерва, поэтому у детей тщательно исследуют движения и чувствительность в области иннервации нервного ствола.
Травмы дистального отдела плеча бывают вне- либо внутрисуставными. При внесуставных повреждениях ребенок жалуется на боли. Визуально выявляются припухлость, ограничение движений, при выраженном смещении – деформация в виде нарушения оси конечности. Внутрисуставные поражения проявляются резкой болью, значительным прогрессирующим отеком, полной или практически полной утратой движений в суставе.
Переломы предплечья
Переломы головки и шейки луча характеризуются умеренным отеком, болями в проекции локтевого сгиба, ограничением вращения рукой при достаточной сохранности сгибательных и разгибательных движений. При травмах локтевого отростка наблюдаются отек, боль в локте, усиливающаяся при сгибании руки.
Поражения диафиза часто неполные или поднадкостничные, сопровождаются умеренной болью, незначительным отеком. Типичное смещение – к тылу сегмента, с образованием угла, открытого к разгибательной поверхности предплечья. Полные переломы обеих костей проявляются смещением отломков, резкой болью, патологической подвижностью, крепитацией. При переломах одной кости симптоматика сглаженная.
Перелом Монтеджи – повреждение локтевой кости в сочетании с вывихом головки луча. Боль в предплечье, как правило, выражена сильнее, чем в локтевой ямке. Среди травм дистальной трети преобладают эпифизеолизы. Симптоматика включает припухлость, незначительную либо умеренную болезненность, усиливающуюся при ощупывании. Хруст, патологическая подвижность отсутствуют. Визуально нередко обнаруживается штыкообразная деформация.
Переломы кисти
Среди костей запястья страдает ладьевидная, реже – полулунная. Наблюдаются припухлость, болезненность преимущественно по тылу кисти, ограничение движений. Травмы пястных костей проявляются локальной болезненностью, которая усиливается при осевой нагрузке на соответствующий палец. Наряду с отеком может наблюдаться угловая деформация. Верхушка угла направлена к тылу, расположена в дистальной части кисти. Переломы и эпифизеолизы фаланг сопровождаются отеком, умеренной болью, ограничением функции кисти, иногда – деформацией пальца.
Осложнения
Отсутствие репозиции становится причиной вальгусного либо варусного искривления оси конечности, укорочения сегмента. Излишнее воздействие на срастающуюся кость в ходе реабилитационных мероприятий может провоцировать оссифицирующий миозит. После внутрисуставных повреждений в ряде случаев наблюдаются ограничения движений различной степени выраженности, нестабильность сустава. В отдаленном периоде внутрисуставные травмы чреваты развитием посттравматического артроза.
Диагностика
Определением характера поражения занимаются детские травматологи. В процессе диагностики используются жалобы, информация об обстоятельствах травмы, данные объективного осмотра, дополнительных исследований. Из-за невозможности уточнить анамнез, отсутствия смещения, хорошо выраженной подкожной клетчатки, затрудняющей пальпацию, трудности в ходе диагностического поиска чаще возникают при обследовании детей младшего возраста.
По мере взросления клиническая картина все больше напоминает переломы руки у взрослых, количество диагностических ошибок уменьшается. Пациентам могут назначаться следующие визуализационные методы:
- Рентгенография. Является базовым исследованием, производится в двух проекциях. По рентгеновским снимкам определяют уровень и вид перелома, наличие смещения отломков. Методика нередко малоинформативна при эпифизеолизах.
- УЗИ. Дает возможность распознавать повреждения зоны роста при эпифизеолизе. В отличие от рентгенографии, предполагающей наличие малого количества статических проекций, предусматривает изучение области повреждения с различных точек, при разных положениях конечности.
- КТ и МРТ. Применяются при неоднозначных данных рентгенографии и ультрасонографии, в период подготовки к хирургическому вмешательству. Область поражения изучается в различных плоскостях. Создание объемной модели позволяет точно установить направление и выраженность смещения, подобрать оптимальную оперативную методику.
Переломы рук у детей чаще всего приходится дифференцировать с ушибами. Из-за повышения температуры тела, которое нередко наблюдается у пациентов младшей возрастной группы, может потребоваться исключение гематогенного остеомиелита.
Лечение переломов руки у детей
Помощь на догоспитальном этапе
Раны закрывают стерильной салфеткой, выполняют перевязку. При отсутствии патологической подвижности руку фиксируют косыночной повязкой. При подвижности костных фрагментов требуется иммобилизация шиной. К области поражения прикладывают холод – грелку с холодной водой либо полиэтиленовый пакет, завернутый в полотенце. При выраженном болевом синдроме дают обезболивающее средство. Ребенка срочно доставляют в травмпункт или травматологическое отделение.
Консервативная терапия
Лечение чаще консервативное. Госпитализация показана при открытых поражениях, диафизарных переломах, переломовывихах, смещении, требующем постоянного наблюдения или проведения хирургического вмешательства, значительном отеке с угрозой возникновения компартмент-синдрома, повреждении сосудов и нервов. Пациентам с открытыми травмами выполняют ПХО. Для коррекции положения отломков и фиксации фрагментов используют следующие методы:
- Репозиция. Производится под наркозом, у детей старшего возраста применяется местная анестезия. Показания к манипуляции определяются в соответствии с клиническими рекомендациями, учитывающими как способность детских костей к самостоятельной коррекции остаточных деформаций, так и риск развития осложнений при недостаточно точном сопоставлении отломков.
- Иммобилизация гипсовой повязкой. Вначале на руку накладывают лонгету с захватом 2 соседних суставов. После спадания отека (через 5-8 дней) осуществляют циркуляцию. При увеличении отека, появлении нарастающих болей, онемения пальцев лонгету ослабляют для восстановления кровообращения.
- Вытяжение. Клеевое либо скелетное вытяжение используют при травмах плечевой кости, которые плохо удерживаются с помощью гипса. Методика применяется у детей старше 4-5 лет, позволяет постепенно устранить смещение, фиксировать фрагменты в нужном положении. После образования первичной мозоли вытяжение снимают, руку фиксируют гипсом.
Детям назначают анальгетики, физиотерапию, ЛФК, витаминизированную диету. При ранах проводят антибиотикотерапию. Сроки иммобилизации определяют с учетом расположения перелома, возраста ребенка. Продолжительность фиксации при травмах руки у детей не превышает 1,5 месяцев, в среднем составляет около 3 недель. После снятия гипса продолжают ЛФК, физиотерапевтическое лечение. Массаж выполняют осторожно, без воздействия на область перелома, чтобы не допустить избыточной оссификации.
Хирургическое лечение
Показаниями к оперативному вмешательству являются две или три безуспешных попытки репозиции, интерпозиция мягких тканей между костными фрагментами, обширные открытые повреждения, неправильно сросшиеся переломы с угрозой развития деформации, тугоподвижности сустава. Пластины и другие массивные металлоконструкции у детей используют редко. Предпочтительными способами фиксации являются:
- внедрение одного отломка в другой;
- прошивание капроном, шелком или кетгутом;
- металлоостеосинтез проволокой, спицей Киршнера или внутрикостным штифтом;
- остеосинтез с использованием костного штифта из собственной кости больного, гомо- или гетерокости.
Чаще всего операции требуются при переломах диафиза плеча и предплечья со значительным смещением отломков, внутрисуставных и околосуставных травмах нижней части плеча. В послеоперационном периоде осуществляются те же реабилитационные мероприятия, что при консервативном ведении.
Прогноз
Исход обычно благоприятный. Кости хорошо срастаются, псевдоартрозы образуются крайне редко. Остаточные деформации со временем компенсируются, особенно в младшем возрасте. Объем лечения увеличивается при позднем обращении – отломки у детей очень быстро консолидируются, на второй неделе и позже для устранения смещения может потребоваться операция. Прогноз ухудшается при переломовывихах, внутрисуставных переломах со смещением, повреждении сосудисто-нервного пучка.
Профилактика
В основе профилактики лежат мероприятия по снижению уровня травматизма. Важными задачами являются создание безопасной среды, контроль техники безопасности при занятиях спортом, обучение правилам поведения, снижающим вероятность травм. Родителям необходимо внимательно относиться к жалобам детей на боли и другие симптомы после травмы, обращаться за специализированной помощью при малейшем подозрении на перелом.
Перелом ключицы у детей – распространенная травма, которая занимает третье место по частоте после переломов плеча и предплечья. Обычно причиной становится падение на руку или сдавливание грудной клетки. Реже перелом возникает при ударе по ключице. У детей младшего возраста наблюдаются поднадкостничные переломы, у больных старшей и средней возрастных групп – полные переломы. Полный перелом сопровождается резкой болью, деформацией и отеком надплечья. При поднадкостничных переломах деформация надплечья отсутствует, боли незначительные. Диагноз выставляется на основании данных осмотра и результатов рентгенографии. Лечение обычно консервативное, используются различные фиксирующие повязки, при необходимости выполняется репозиция. Операция показана при неустранимом смещении отломков и угрозе развития осложнений.

Общие сведения
Перелом ключицы у детей составляет 7,4-14% от общего числа переломов. Может наблюдаться в любом возрасте, однако наибольшее количество случаев приходится на возраст 2-4 года. Обычно является изолированной травмой и возникает в быту либо во время спортивных занятий. Сочетание с переломами других костей и травмами мягких тканей наблюдается редко, как правило – при ДТП или падениях с высоты.
Неполные (поднадкостничные) переломы могут оставаться нераспознанными или поздно диагностироваться из-за скудной симптоматики. Переломы ключицы, как неполные, так и полные хорошо срастаются и не оставляют после себя функциональных расстройств.

Причины перелома ключицы в детском возрасте
У детей переломы ключицы чаще возникают вследствие непрямой травмы: сдавливания грудной клетки или падения на руку. Перелом обычно локализуется на границе между наружной и средней частями ключицы, поскольку в этом месте кость тоньше, а ее кривизна сильнее выражена.
Прямая травма (удар по надплечью) наблюдается достаточно редко. В подобных случаях перелом обычно возникает в наружной части ключицы.
Особенности перелома ключицы у детей
У больных младшего возраста чаще возникают надломы или поднадкостничные переломы. В травматологии такие повреждения называют переломами по типу «зеленой ветки», так как в подобном случае случается то же, что при попытке сломать молодую веточку дерева: внутренняя часть кости ломается, а наружная (надкостница) остается целой и удерживает сломанные концы, не позволяя им сдвигаться. Обычно такие переломы поперечные. В некоторых случаях удерживаемые надкостницей отломки могут немного смещаться под углом.
У детей старшего возраста наблюдаются полные переломы ключицы, которые могут быть поперечными, косыми или оскольчатыми. Степень смещения отломков может существенно варьироваться. Из-за веса конечности и действия мышц при смещении наблюдается типичная картина: центральный отломок смещается вверх и назад, а периферический – вниз и вперед.
Открытые переломы ключицы наблюдаются очень редко. Обычно они являются вторично открытыми, поскольку возникают вследствие перфорации кожи костным отломком.
Симптомы перелома ключицы у детей
При поднадкостничном переломе наблюдается небольшой или умеренный отек, иногда появляются кровоподтеки в месте травмы, однако болевой синдром обычно не выражен. Ребенок не жалуется, поэтому родители иногда принимают такую травму за обычный ушиб и обращаются к травматологу только спустя 1-2 недели, когда на месте перелома формируется заметная костная мозоль, которая выглядит, как плотная припухлость.
При полном переломе возникает резкая боль, появляется отек, более выраженный при смещении отломков. Надплечье на стороне перелома выглядит укороченным. Пациент принимает характерное вынужденное положение: наклоняет туловище в поврежденную сторону, придерживая больную руку и прижимая ее к нижней части груди или животу.
Лопатка на стороне перелома «отвисает», ее края становятся более заметными. Верхняя конечность разворачивается кнутри и смещается кпереди. При пальпации прощупываются концы отломков, пальпация болезненна, иногда отмечается крепитация. Движения ограничены. Максимальная болезненность наблюдается при попытке поднять руку вверх через сторону.
Осложнения
При выраженном смещении отломков возможно повреждение подключичной артерии, подключичной вены, ветвей плечевого нервного сплетения, плевры и верхушки легкого.
При повреждении сосудов наблюдаются симптомы внутренней кровопотери: бледность кожи, слабость, холодный пот. При повреждении ветвей плечевого сплетения возникают неврологические нарушения. Повреждение легкого и плевры сопровождается дыхательными расстройствами.
Во всех перечисленных случаях необходимо неотложное хирургическое вмешательство.
Диагностика
Для подтверждения диагноза назначается рентгенография ключицы в стандартной прямой укладке. Обычно постановка диагноза не вызывает затруднений. В сложно дифференцируемых случаях может быть назначена компьютерная томография или магнитно-резонансная томография ключицы.
При возникновении подозрения на повреждение сосудов, нервов, плевры и легких необходима консультация сосудистого хирурга, детского нейрохирурга или торакального хирурга. При подозрении на разрыв легкого выполняется рентгенография грудной клетки в прямой проекции.
Лечение перелома ключицы у детей
На догоспитальном этапе следует дать ребенку обезболивающее и обеспечить руке покой, согнув ее в локте и подвесив на косыночную повязку. Можно также прибинтовать руку к туловищу. Если перелом открытый, следует наложить на рану стерильную повязку.
Нельзя предпринимать самостоятельные попытки вправления отломков – такие действия могут вызвать повреждение кожи, сосудов и нервов. Больного нужно транспортировать строго в сидячем положении.
Лечением переломов ключицы занимается детский травматолог. Лечение обычно проводится амбулаторно. Показанием для госпитализации в травм. отделение является значительное смещение отломков, открытый перелом, повреждение или угроза повреждения легкого и сосудисто-нервного пучка и угроза перфорации кожи.
При поднадкостничных переломах и полных переломах с небольшим смещением накладываются кольца Дельбе либо повязка Дезо.
При переломах со смещением производится репозиция. У маленьких детей манипуляцию выполняют под общим наркозом. У пациентов старшего возраста может применяться местное обезболивание. Для того, чтобы устранить смещение по длине, оба надплечья сильно отводят кзади и кверху. Для репозиции переломов с угловым смещением и поперечных переломов используют специальные пальцевые приемы (врач особым образом надавливает пальцами на отломки). После вправления накладывается специальная фиксирующая повязка. Вид повязки выбирается с учетом особенностей смещения.
Сроки иммобилизации определяются видом перелома и возрастом больного и обычно составляют 2-3 недели.
Оперативное лечение требуется очень редко. Показанием к операции является открытый перелом, повреждение сосудов, нервов, плевры и легкого, угроза повреждения перечисленных анатомических образований или угроза перфорации кожи, а также значительное смещение отломков, которое невозможно устранить в ходе репозиции.
Хирургическое вмешательство выполняется под общим наркозом. Если перелом локализован в средней части ключицы, возможен остеосинтез ключицы штифтом или спицами. Используют также специальные S-образные пластины и обычные реконструктивные пластины. При повреждениях акромиального конца ключицы обычно проводится остеосинтез ключицы пластиной с блокирующими винтами либо крючкообразной пластиной.
После операции руку подвешивают на косыночную повязку. Швы снимают на 7-10 день. В восстановительном периоде назначают ЛФК, массаж, электрофорез и магнитотерапию.
Прогноз благоприятный. Движения сохраняются в полном объеме. При адекватной репозиции отломков нормальная конфигурация ключицы восстанавливается в течение нескольких месяцев.
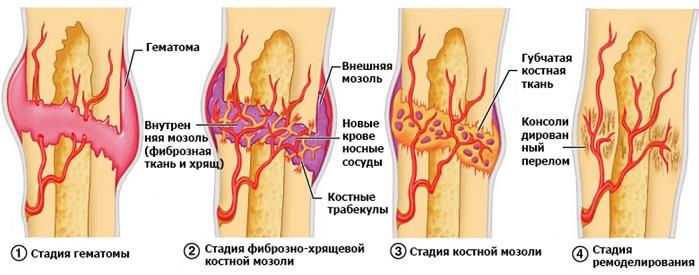
На первый взгляд кость выглядит, как неживая, обездвиженная часть нашей опорно-двигательной системы. Но весь наш скелет является таким же живым, как и любая часть организма. Тело сохраняет минералы в жесткой части кости. Во внутреннем красном костном мозге производятся красные кровяные клетки, а в желтом костном мозге жиры. Важно помнить, что кости постоянно меняются. Старая костная ткань заменяется новой - этот процесс называется костное ремоделирование. Костная ткань состоит из остеокластов, остеобластов и хондробластов. Последние отвечают за формирование хрящей, а все они в комплексе формируют всю костную ткань.
Хондробласты, остеобласты и остеокласты
После перелома организм сразу же пытается восстановить костную ткань в первоначальное состояние. Когда кость сломалась, трещина разрывает кровеносные сосуды, находящиеся по всей длине кости. Утечки крови образуют сгусток, называемый гематомой. Это помогает придерживать кость в первоначальном положении и отсекает приток крови к поврежденным краям кости. Без свежей крови эти костные клетки быстро погибают. Крошечные кровеносные сосуды разрастаются в гематоме, чтобы питать процесс заживления. После нескольких дней в местах гематомы развивается жесткая ткань, называемая мозолями. Клетки, называемые фибробластами, начинают вырабатывать волокна коллагена, главного белка в костной и соединительной ткани. Затем хондробласты начинают производить волокнистые хрящи. Эта ткань делает мозоли жестче, устраняя разрыв между частями костей. Данный процесс длится около трех недель.
Костная мозоль после перелома
Далее остеобласты начинают производить костные клетки, превращая мозоли в костные мозоли. Эта костная скорлупа обеспечивает необходимую защиту в течение 3-4 месяцев, прежде чем кость пройдет финальную стадию исцеления.
Должно пройти достаточно большое количество времени, прежде чем кость будет готова взять на себя полную нагрузку. Остеокласты и остеобласты в течение нескольких месяцев будут трудиться над превращением мозоли в полноценную костную ткань. Эти клетки так же уменьшают выпуклость, возвращая кости первоначальный вид. Кровообращение улучшается вместе с притоком таких питательных веществ, как кальций и фосфор, которые укрепляют кости.
Даже самые незначительные переломы требуют медицинской помощи, чтобы процесс заживления прошел максимально быстро. Для скорейшего восстановления может потребоваться физиотерапия и электрофорез.
Читайте также:

