Костная мозоль какой врач лечит
Обновлено: 25.04.2024

Одной из причин беспокойства пациентов, решившихся на ринопластику, становится образование гиперплазированной костной мозоли после коррекции. Такое разрастание нарушает эстетику носа, приводит к деформации и асимметрии.
Статистические данные свидетельствуют, что гиперплазированная костная мозоль образуется у 12% пациентов после операции на переносице. Две трети из них можно вылечить без оперативного вмешательства, и лишь около 30% пациентов нуждаются в повторной коррекции. В статье мы расскажем о процессе регенерации костей носа и образовании костной мозоли, причинах возникновения этого образования и мерах профилактики после ринопластики.
Что такое костная мозоль и как она образуется после ринопластики
Костная мозоль после коррекции носа — разрастание соединительной ткани в месте нарушения целостности кости после оперативного вмешательства. Нарост образуется на переносице как компенсаторный механизм для повышения прочности кости. Никакой угрозы жизни она не несет, но относится к эстетическим дефектам.

Для здоровья костная мозоль не опасна, однако может вызывать боль и разные осложнения. Обычно костная ткань после операции восстанавливается в течение года. При ринопластике может появиться только в том случае, если во время оперативного вмешательства затрагивается кость и нарушается ее целостность.
Этапы формирования мозоли
Выделяют три этапа процесса образования нароста на кости носа:
- Формирование провизорной мозоли — в месте нарушения целостности образуется первичная мозоль из грануляционной ткани. Это происходит в первые 7-10 дней после ринопластики. В этот период отмечается расхождение костей в месте перелома и преобразование грануляционных клеток в соединительные.
- Образование костной ткани — происходит на 10-30 день после коррекции. В этот период соединительная ткань трансформируется в костные клетки — остеобласты, между которыми находятся коллагеновые волокна. Формируется костная мозоль.
- Замещение остеоидной ткани соединительнотканными волокнами. В норме через месяц костная ткань начинает количество остеобластов возрастает, после чего на 24 неделе кость формируется полностью. Однако иногда соединительная ткань в течение продолжает разрастаться, образуя гиперпластическую мозоль.
Вероятность такой патологии выше в молодом возрасте, когда костные структуры еще полностью не сформированы, а ростковая зона и процессы регенерации чрезвычайно активны. Поэтому пластику носа рекомендуется после окончательного формирования костной и хрящевой ткани, не ранее 25 лет.
Виды костных мозолей
Формирование костной мозоли зависит от многих факторов, к которым можно отнести соматическое здоровье, возраст, объем оперативного вмешательства и индивидуальные особенности организма. Различают в ринопластике три основных разновидности формирования мозоли кости:
- Периостальная — формируется с внешней стороны, возникает в точке срастания костей носа. Не относится к патологическим процессам. При образовании активно образуются остеобласты — клетки кости.
- Интермедиальная — промежуточная мозоль, которая разрастается между внешней и внутренней частью перелома. Такая мозоль соединяет разрозненные фрагменты кости, восстанавливает ее целостность. Если гипсовая лангета после ринопластики наложена правильно, плотно прилегает к кости, не дает смещаться костным фрагментам, то образование мозоли проходит правильно. Если есть смещение, то возникает вероятность образование нароста.
- Эндостальная — внутренняя костная мозоль, образующаяся со стороны эндоста. На этой части кости отсутствуют сосуды, поэтому мозоль постепенно разрастается и выпирает.
Первыми образуются внешняя и внутренняя мозоли. Они временно соединяют фрагменты и создают условия для последующего сращения кости. Они рассасываются постепенно, замещаясь образующейся надкостницей и тканями кости. Интермедиарная мозоль формируется позже, она прочно соединяет части кости. Это нормальный процесс. При нарушении процесса регенерации соединительная ткань разрастается чрезмерно и выходит за пределы костных фрагментов.
Причины

Разрастание соединительной и костной ткани происходит в результате неправильного срастания костей носа. Причиной может быть неправильная репозиция костных фрагментов во время оперативного вмешательства, но чаще всего это результат механической травмы в период регенерации, которая повлекла смещение костей или повреждение мягких тканей носа вокруг оперируемых органов, например, питающих кость сосудов.
Для фиксации фрагментов кости носа хирурги накладывают ринологические шины и лангеты (гипсовые повязки). Чем надежнее зафиксированы кости, тем успешнее проходит регенерация. В период восстановления эта часть лица очень уязвима, и малейшее механическое воздействие может привести к нарушению восстановительных процессов.
На формирование костной ткани влияют и состояние самого организма, разных его систем. На процессы восстановления влияет гормональный статус, состояние иммунной и сосудистой систем, активность обменных процессов, а также склонность к образованию келоидной ткани.
Диагностика
Диагностика костной мозоли основывается на данных осмотра и рентгенографии. На рентгеновском снимке нарост выглядит оболочкой, окружающей зону повреждения кости. Снимок помогает определить точную локализацию нароста, его размеры, выработать тактику лечения.
Способы лечения
Для профилактики разрастания соединительной ткани лечение назначают сразу же после ринопластики, если она прошла с остеотомией, то есть иссечением части кости. В случае чрезмерного образования костной мозоли используется комбинированный метод лечение, включающий прием препаратов и физиотерапевтические процедуры. Если принятые меры не помогают, то решается вопрос о повторном оперативном вмешательстве.
Медикаментозное лечение

Чтобы уменьшить отек и предотвратить инфицирование раны, снять воспалительную реакцию, назначают противоотечные препараты и антибиотики.
Если костная мозоль разрослась чрезмерно, дополнительно назначают ряд препаратов:
- инъекция гормонов, в первую очередь гидрокортизона, который снимает воспаление и способствует размягчению мозоли;
- лекарственные средства, оказывающие катаболическое воздействие на соединительную ткань, то есть способствуют ее уменьшению;
- мази со стероидными гормонами на область коррекции носа.
Дополнительно назначаются общеукрепляющие средства, например витамины, обезболивающие препараты и медикаменты для нормализации рубцевания.
Физиотерапия
Рассасыванию костной мозоли способствуют физиотерапевтические процедуры. Основные методы, которые используются для удаления нароста:
- Магнитотерапия — воздействие магнитных полей на костное образование. Статическое магнитное поле улучшает обменные процессы, стимулирует иммунитет и используется как вспомогательный метод для удаления мозоли.
- УВЧ — электромагнитные колебания ультравысокой частоты усиливают микроциркуляцию крови, способствуют поступлению в косную мозоль необходимых для рассасывания средств, усиливают обменные процессы в костных образованиях.
- Ультрафонофорез — метод физиотерапии, в котором совмещены ультразвуковые колебания с воздействием медикаментов. Улучшая обменные процессы, ультразвук при локальном применении обеспечивает доставку лекарственных средств к костному наросту. Используется стероидная мазь, обычно с лидазой и гидрокортизоном, которая наносится на поверхность кожи. Стероиды способствуют размягчению кости, а ультразвук повышает проницаемость кожных покровов и других тканей, снижает чувствительность нервных окончаний, регулирует деятельность периферической нервной системы.
Повторная ринопластика
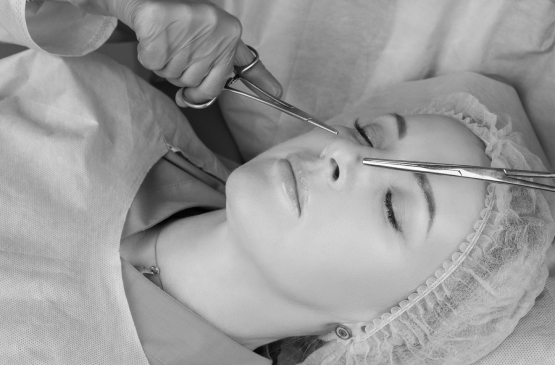
Такой радикальный метод, как повторная ринопластика, назначается в случае, когда лекарственная терапия не дала желаемого результата. Операция позволяет убрать костную мозоль и восстановить эстетику носа. Она назначается после окончательного восстановления, которое длится год, и медикаментозного лечения, на которое уходит еще год. Показанием к повторной ринопластике становится заметный эстетический дефект. После дополнительной диагностики разрабатывается план операции и проводится иссечение костной мозоли.
Профилактика в реабилитационный период. Рекомендации пластического хирурга
Чтобы предотвратить излишнее разрастание соединительной ткани и образование костной мозоли в области оперативного вмешательства, нужно соблюдать ряд правил в период восстановления целостности кости. Главная из них — избегать травм, принимать меры по снижению воспалительного процесса в области коррекции и обеспечить улучшение трофики тканей.

В период восстановления, который длится три месяца, необходимо находиться под наблюдением хирурга. Врач ведет наблюдение за формированием костной ткани. Это самый важный этап наблюдения после ринопластики. Окончательное формирование происходит через 6-9 месяцев, и заканчивается через год, когда рассосется соединительная ткань и восстановится костная и хрящевая ткань.
Чтобы минимизировать риск образования мозолей, я рекомендую придерживаться простых правил:
- спать только на спине первые три месяца;
- не носить очки, включая легкие с затемненными стеклами;
- поднимать и перемещать тяжести нельзя также первые три месяца;
- не сморкаться в течение двух недель;
- исключить в первые полгода тяжелые физические нагрузки;
- чихать с открытым ртом;
- следить за правильным положением лангеты, плотность ее прилегания, не перемещать и не снимать самостоятельно;
- занятия спортом начинать после разрешения хирурга;
- при первых симптомах гиперплазии обратиться к врачу;
- всячески избегайте инфекций и воспалительных заболеваний, особенно ринита и синусита;
- первые два месяца не посещать солярий, не загорать;
- в этот же период противопоказаны занятия в бассейне;
- исключить холодный душ, баню, горячую ванну.
Не рекомендую в первые полгода авиаперелеты. В течение года нужно избегать конфликтных ситуаций, стрессов, других психологических травм.
Заключение

Мозоль – местное утолщение и огрубение кожи, имеющее белый, желтоватый или сероватый оттенок. Это не только эстетический дефект, но и источник постоянных болей и других неприятных ощущений. По сути мозоль является защитной реакцией кожи на механическое воздействие. Она возникает на том участке, который больше всего страдает от этого воздействия. Чаще всего подобные образования наблюдаются на ногах (стопах, пальцах) и руках (кистях, пальцах, локтях), на других частях тела значительно реже. Мозоли возникают в роговом слое кожи (самом верхнем), но если не предпринимать никаких мер, могут возникнуть осложнения, распространяющиеся и на другие слои.
Виды мозолей
Существуют следующие виды мозолей:
- Водяная (мягкая). Представляет собой пузырь, наполненный жидкостью. Такие образования доставляют пациентам немало неприятных ощущений. Внутренняя жидкость обычно прозрачная, но может также быть желтоватой или красноватой (если травмированы сосуды, расположенные рядом с пузырем). Мягкие мозоли, заполненные красноватой жидкостью, называют кровяными. Если механическое воздействие на водяную мозоль не прекращается, она трансформируется в сухую.
- Сухая (твердая). Это ороговевший плотный участок кожи, имеющий сероватую окраску. Часто сухие мозоли возникают из «запущенных» мягких, но могут развиваться и самостоятельно. При ходьбе или надавливании на них образования становятся причиной жжения или болей.
- Натоптыши. В целом это подвид сухих мозолей. Но натоптыши не имеют четких границ (в отличие от сухой мозоли) и не причиняют боли, даже если на них надавить.
- Стержневая (внутренняя, врастающая). Это разновидность сухих мозолей – уплотнение с точкой посередине. Такие образования имеют округлую форму, твердую и плотную консистенцию, и стержень, расположенный в самом центре и уходящий вглубь тканей. Из-за этого от стержневых мозолей достаточно сложно избавиться (самостоятельно заниматься их удалением не рекомендуется – можно травмировать окружающие ткани и занести инфекцию). Чаще всего такие образования возникают на пятках или между пальцами/на пальцах ног. Так как они постоянно подвергаются механическому воздействию при ходьбе, со временем в них появляются трещинки, которые становятся причиной болезненных ощущений. Боли могут возникать и из-за сдавливания нервных окончаний корнем мозоли. Такие образования обязательно нужно удалять.
Существуют также костные мозоли. Но это образования совсем «из другой оперы». Костная мозоль не относится к патологическим процессам в слоях кожи. Она возникает вследствие регенерации костной ткани после переломов.
Причины образования мозолей
Наиболее частыми причинами возникновения мозоли являются:
- Обувь, оказывающая постоянное травмирующее воздействие на ноги. Чаще всего это туфли не по размеру или на слишком высоких каблуках, модели, плохо обработанные изнутри (плохо склеенные, с грубыми швами и т.д.). Также причиной образования мозолей могут стать некачественные стельки.
- Неудобная одежда. Мозоли на теле могут образовываться, если пациент носит сдавливающую одежду (особенно синтетическую, не дающую коже дышать). Например, у женщин такие образования способны возникать из-за неудобных бюстгальтеров.
- Инородные предметы, попавшие внутрь обуви (песчинки, частицы пыли и т.д.).
- Занозы.
- Нарушения походки, из-за которых при ходьбе на стопу оказывается повышенное давление.
- Частая ходьба босиком.
- Повышенная уязвимость кожных покровов (например, при нехватке витаминов).
- Недостаточное поступление воздуха к кожным покровам. Такое часто бывает при регулярном использовании синтетических носков или колготок.
- Регулярные высокие нагрузки на ноги (при занятиях танцами, спортом).
- Повышенная потливость ног или всего тела.
- Грибковые и вирусные кожные инфекции.
- Недостаточная гигиена ног.
Мозоли на руках обычно возникают из-за хобби, профессии или образа жизни человека. На ладонях образования могут появляться после занятий на турнике, езды на велосипеде или работе с инструментами, садовым инвентарем. На пальцах мозоли чаще всего возникают от игры на гитаре. На локтях – при сидячей работе, когда человек постоянно опирается локтями на стол.
К факторам риска, повышающим вероятность возникновения мозолей, становятся:
- возраст (чем старше пациент, тем уязвимее его кожа);
- заболевания, связанные с деформацией ног (бурсит, молоткообразный палец, артрит, пяточная шпора) – патологические участки больше подвергаются трению от обуви;
- сбои в работе внутренних органов и систем, сказывающиеся на кровообращении и здоровье кожи;
- варикоз;
- ожирение;
- псориаз;
- сахарный диабет;
- плоскостопие.
Осложнения мозолей
Сами по себе мозоли не представляют опасности для здоровья человека, хоть и способны причинять боль, в некоторых случаях весьма сильную. А вот их осложнения могут нанести ощутимый вред организму. К возможным осложнениям относятся:
- инфицирование тканей (особенно при наличии кровавой мозоли);
- гнойное или рожистое воспаление;
- гангрена (в редких и очень запущенных случаях).
Диагностика мозолей
Диагноз ставится дерматологом или подологом (врачом, занимающимся лечением заболеваний стоп) на основании осмотра. Если доктор подозревает, что причиной образования мозолей стало наличие каких-либо болезней, пациента направляют также к эндокринологу, флебологу, ортопеду или неврологу.
Лечение мозолей
Лечение может быть консервативным и хирургическим. Консервативная терапия подразумевает назначение специальных пластырей, кремов, жидкостей или мазей, смягчающих кожу и способствующих постепенному «растворению» мозоли. Может дополнительно потребоваться использование антибактериальных и/или противовирусных препаратов. В более сложных случаях мозоль может быть устранена с помощью жидкого азота, методом высверливания специальным аппаратом или лазером. На сегодняшний день особенно востребовано лазерное удаление. Под воздействием лазерных лучей мозоль испаряется или превращается в сгусток, который затем удаляют. В некоторых случаях применяют не лазерное, а радиоволновое излучение.
Хирургическая операция проводится в том случае, когда удалить образование со стержнем консервативными или физиотерапевтическими методами нельзя или в стенки мягкой мозоли проникла инфекция. Мозоль иссекают скальпелем, удаляя ороговевшие участки кожи, а затем обрабатывают ранку.
Профилактика мозолей

Профилактические меры подразумевают, прежде всего, своевременное лечение заболеваний, способных повлиять на качество кожи и делающих ее более уязвимой. Также необходимо полноценно питаться, не пренебрегать ежедневной гигиеной стоп и следить за витаминно-минеральным балансом в организме. На пользу пойдет и избавление от лишнего веса.
К выбору обуви рекомендуется подходить со всей серьезностью, отдавая предпочтение максимально удобным моделям. Если туфли вызывают малейший дискомфорт, от них лучше отказаться. Носки следует выбирать из натуральной ткани (хлопка, шелка, шерсти).
Если мозоли уже образовались, то чем раньше начать их лечить, тем быстрее будет достигнут результат, от запущенных мозолей избавиться гораздо сложнее.
Эпофизит опасен тем, что его трудно диагностировать самостоятельно. Запущенная болезнь может сделать ребёнка хромым. Из этой статьи вы поймёте природу болезни и найдёте практические советы для преодоления проблемы заболевания.

ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети

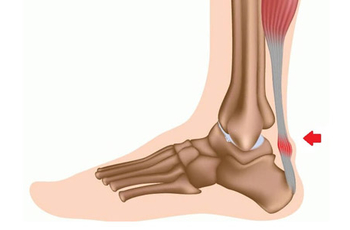
Детям свойственно бегать, прыгать, гонять мяч по футбольному полю. К сожалению именно это и приводит к тому, что у некоторых из них развивается боль в пятках. Появление боли в стопе происходит по разным причинам.
Ребёнок мог получить ушиб, натереть мозоль. А может быть вызвано болезнью пяточной кости — эпофизитом. Это патология. Её сопровождает воспалительный процесс в дистальных отделах пяток. При этом может повредиться хондральный слой, что повлечёт за собой дальнейшие разрывы волокнистых частей соединительной ткани. Согласно статистике, большинство заболевших — мальчики до четырнадцати лет.
Описание и причины болезни
Пятка имеет два центра окостенения. Но поскольку в детском возрасте кости только формируются, то, как таковых, их ещё нет. Есть только хрящики. Они со временем отвердевают и становятся косточками.
Один из центров окостенения развивается сразу после того, как ребёнок родился. Другой претерпевает изменения в течение семи первых лет жизни ребёнка. Разделяет их в это время всего лишь хрящевая ткань.
Детям свойственно много двигаться. Однако из-за усиленных нагрузок возникает опасность микроразрыва соединительных волокон. Если такое происходит, начинается воспаление. И если нагрузки не прекращаются, этот процесс усиливается. Со временем воспаляется ахиллесово сухожилие. А если ещё и неправильно происходит изгиб стопы, получается травма. Именно она открывает путь к патологии — эпофизиту.
Почему всё происходит именно так? Однозначного ответа нет. Возможно это последствия многократных незначительных травм, получаемых на уроках физкультуры или во время различных спортивных игр.
Свою роль играет так же склонность какого-то числа детей к развитию пяточного эпофизита по неизвестным причинам. Такая расположенность совместно с нагрузками, вызванными прыжками или бегом, увеличивает риск заболевания.
Манера двигаться тоже важна. Бывает так, что дети вовремя ходьбы и бега излишне заваливают стопы на внутреннюю часть. Это может привести к ослаблению и растягиванию мышц. Результат — амортизация работает неважно, а значит — микротравмы.
Симптомы
Распознать болезнь не всегда просто, потому что её ход мало чем отличается от других воспалений, присущих пятке. Отталкиваться нужно от того, что боль ощущается именно по бокам и сзади пятки. Боль усиливается, когда ребёнок бегает, прыгает и просто ходит. Иногда становится больно даже при прикосновении к поражённому воспалением месту.
Ещё один симптом — движения ступни становятся ограниченными. Покраснение кожи в области пяток может свидетельствовать о запущенности болезни. Есть ещё одна деталь. Выше говорилось о возможности микроразрывов. Так вот, если они есть, то появляется отёчность и повышается температура в поражённом узле.
Из-за всего этого больному нужно постоянно держать стопу разогнутой. А это доставляет много неудобств, поскольку сильно ограничивает подвижность. Но самое худшее то, что если по каким-то причинам не лечить эпофизит, всё может закончиться хромотой. Ввиду всего сказанного, очевидно, что при появлении болезненных ощущений в пятке необходимо обратиться к врачу.
Лечение
Пятки — это одно из самых уязвимых мест у человека. На них выпадает самая большая нагрузка во время ходьбы или бега.
Сюда выходит огромное число капилляров и окончаний нервов, поэтому заниматься самолечением возникающих тут болей категорично не допустимо. Иначе можно получить обратный эффект — усиление боли.
Есть ещё причины, по которым лучше проконсультироваться с врачом. Мы увидели, что самому дать правильный диагноз не получится. Известно ещё несколько редких проблем, которые тоже могут вызвать болевые ощущения в пятке. Итак, идём к детскому ортопеду.
Если диагноз на эпофизит подтвердится, вам порекомендуют ослабить нагрузки на эпофиз пяточной кости ребёнка и снизить напряжение крепящихся к ней сухожилий и связок. Другими словами нужно обеспечить поддерживание стопы и стабилизировать заднюю её часть во время движения.
Есть несколько средств:
- Подпяточники;
- Стандартные стельки;
- Индивидуальные стельки.
Эффект индивидуальных стелек определяется тем, что они изготавливаются по слепку, сделанному по форме стоп больного, а значит полностью соответствуют формам стопы конкретного ребёнка. Подпяточники и стандартные стельки не настолько эффективны, так как изготовлены по типовому проекту и попросту не могут полностью соответствовать потребностям именно вашего ребёнка.
После разгрузки болезненной зоны применяется так называемое консервативное лечение. Его задача: уменьшить отёк и боль. Чаще всего это:
- Охлаждение льдом;
- Упражнения, направленные на растяжку ахиллесова сухожилия;
- Устраняющие воспаления мази;
- Освобождение от физкультуры.
Важно не только решить текущие проблемы, но и постараться избежать их в будущем. Для этого, в частности, проконсультируйтесь с ортопедом на предмет вида и качества обуви, которую носит пациент. Нужно, чтобы она была качественной и не оказывала раздражающего действия на стопу.
Заключение
Эпофизит — это болезнь, которая может принести много неприятностей и осложнить жизнь уже в детском возрасте. Из-за него дети лишаются возможностей активно развиваться, занимаясь физкультурой или просто играть с ровесниками. Не медлите с медосмотром, если ваш ребёнок пожаловался на боль в пятке. Не жалейте времени и средств на лечение. На сегодняшний день считается, что нет никаких долгосрочных осложнений, связанных с перенесённым ребёнком эпофизитом. Сложности будут, если болезнь окажется запущенной.

Ортопед занимается диагностикой, профилактикой и лечением деформаций опорно-двигательного аппарата, врожденных и приобретенных, в том числе последствий травм. Есть детские и взрослые ортопеды. В детском возрасте осмотр ортопеда рекомендуется с профилактической целью: в 1, 3 и 9 месяцев, затем ежегодно.
Специальной подготовки к приему ортопеда не требуется. Нужно принять гигиенический душ и надеть одежду, которую будет легко снять при осмотре. Очень важно взять с собой все снимки и томограммы, которые выполнялись ранее.
Диагностика костной мозоли
Какую диагностику необходимо пройти, вам подскажет лечащий врач. Вам могут назначить:
- Рентген стопы или кисти
- КТ стопы или кисти.
Ортопеды Москвы - отзывы
Хорошо прошел прием. Доктор внимательный. Всё исчерпывающе объяснил. Всё меня устроило полностью. Выбрала его по отзывам и цена в клинике понравилась. Всё, что нужно было, он всё сделал.
Вячеслав Николаевич внимательный, доброжелательный, опытный и грамотный врач. Он дал мне советы и рекомендации на будущее.
Хороший, профессиональный врач. Доктор дал рекомендации, назначил лечение. Приёмом осталась довольна.
Все было по делу. Врач направил меня на обследование, сказал, что нужно сделать. Общение с Кириллом Андреевичем было нормальным, никакого дискомфорта или стеснения я не испытывал.
Врач понравился. Помог в решении моей проблемы. Нравится как он работает. Профессионал своего дела. Все спрашивает, все узнает, только потом начинает свою работу. Все предельно ясно объясняет. Я осталась довольна приемом.
Прием прошел хорошо. С доктором я знаком и специально к нему шел. Доктор хороший, очень внимательный, профессиональный, все объясняет, выслушивает, я у него делал операцию на коленном суставе.
Доктор все хорошо, понятно рассказал, предложил разные варианты лечения и выбрал, которое подходит для меня. Все было быстро и адекватно!
Мы остались очень довольны. Доктор все посмотрел, все выявил и дал рекомендации. Мы к нему еще поедем на прием.
Костная мозоль образуется довольно редко. Тем не менее, в группе риска находятся все пациенты, перенесшие пластическую операцию на носу. Образование мозоли ухудшает эстетику, приводит к нарушению симметрии и деформации. Что делать? Останется мозоль или уйдет со временем? Рассосется ли, и если да, то когда? Ответы на эти и другие вопросы вы найдете в данном материале.
Этапы образования
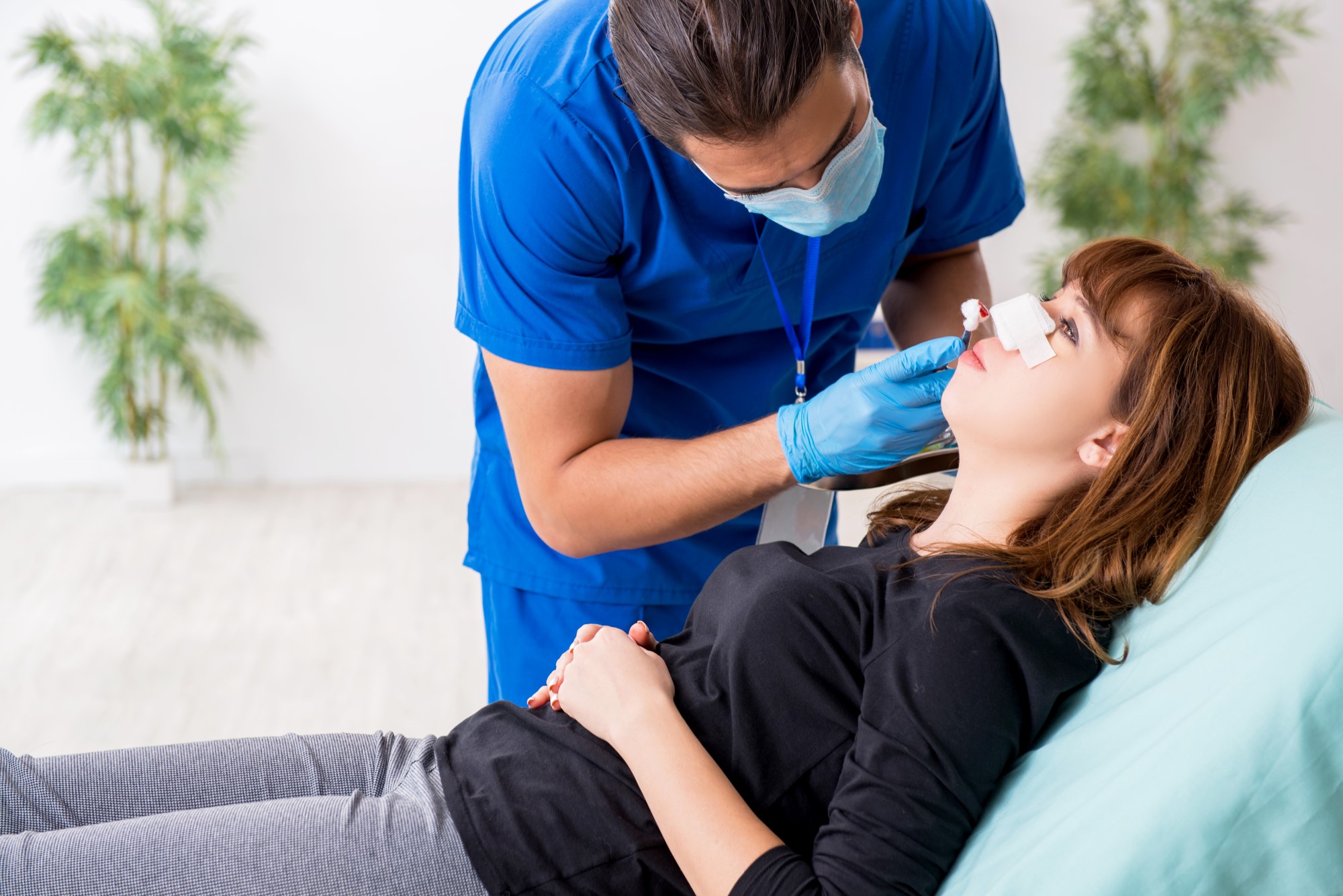
Как образуется и через сколько появляется костная мозоль?
Выделяют три основные стадии:
2. Формирование новой ткани. Происходит в течение 2-4 недель после операции. За это время соединительная ткань преобразуется в костные клетки, переплетенные с коллагеновыми волокнами.
3. Если процесс реабилитации идет правильно, то костная мозоль после ринопластики проходит примерно через месяц. Однако, в ряде случаев процесс нормальной регенерации нарушается, разрастание соединительной ткани продолжается и образуется гиперпластическая мозоль.
То, как выглядит костная мозоль после ринопластики зависит от ее типа. Образование бывает внешним, внутренним и промежуточным. Операцию рекомендуется делать после того, как пациенту исполнится 25-30 лет и все процессы роста и развития в его организме завершатся.
Внутренняя и внешняя мозоли формируются первыми. Они временно соединяют обломки костей и помогают их дальнейшему срастанию. Постепенно эти мозоли рассасываются и на их месте появляется костная ткань. Промежуточная мозоль формируется позже, но именно она собирает вместе все фрагменты костной ткани.
Причины возникновения
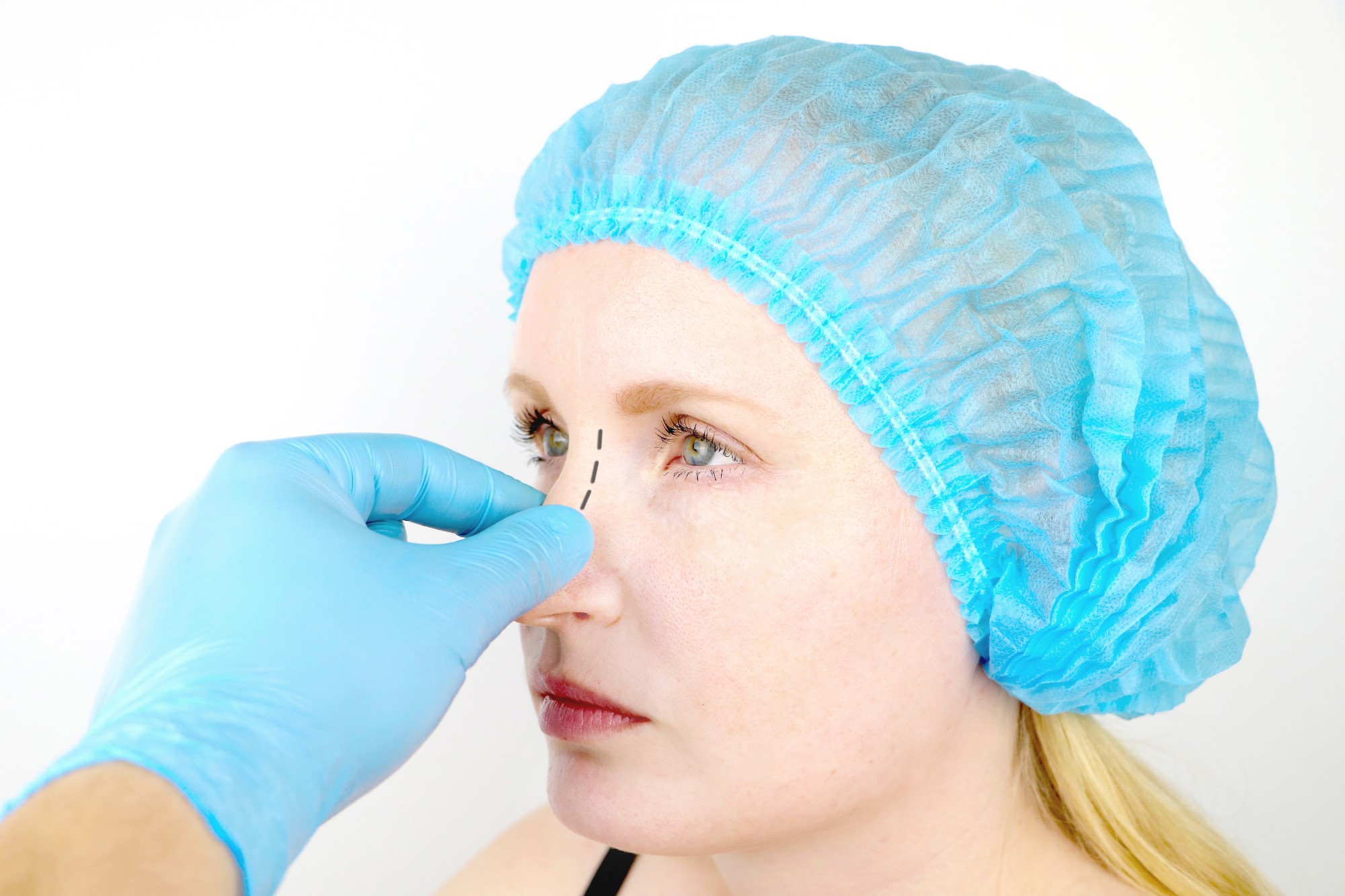
Патологическое разрастание является следствием неправильного сращения костей. Причиной этого может стать ошибочное наложение костей во время операции. Но чаще наросты после ринопластики возникают после травмы носа, полученной во время процесса регенерации.
Чтобы зафиксировать фрагменты костей в нужном положении пациенту накладывают на нос специальные лангеты.
Важно понимать, что в период восстановления носовая часть становится крайне уязвимой и любое, даже незначительное воздействие на нее может привести к нарушению регенерации. Кроме этого, на процесс восстановления оказывают влияние возраст пациента, общее состояние здоровья, скорость метаболизма, склонность к образованию келоидных рубцов.
Возможные осложнения
Чем опасна данная патология? Возможными последствиями могут быть:
- сильная отечность, которая приводит к изменению формы носа;
- появление горбинки;
- болевые ощущения в очаге поражения.
Варианты решения проблемы

Процесс реабилитации довольно долгий и основной целью лечения является остановка избыточного разрастания костной ткани. Решить этот вопрос можно комплексным путем. Как убрать костную мозоль после ринопластики? Терапию необходимо начинать сразу после операции.
Как избавиться и как вылечить мозоль? Существуют следующие основные методы:
1. Консервативное лечение. Пациенту назначают противовоспалительные препараты, которые помимо основного действия усиливают питание тканей. Кроме этого, показан прием противоотечных средств (обычно это глюкокортикостероиды).
В зависимости от показаний врач может назначить анальгетики, витамины, препараты, которые препятствуют образованию рубцов. Патологическое разрастание тканей может быть следствием инфекции. В этом случае показан прием антибиотиков. Внимание! Все препараты должен назначать только лечащий врач. Самолечение недопустимо и может привести к развитию целого ряда осложнений.
2. Физиотерапия. Не самый быстрый, но крайне эффективный метод решения проблемы. Если у пациента сильное воспаление, повышена температура, то проводить физиотерапию нельзя. Имеется и ряд других противопоказаний. Поэтому при проведении любых манипуляций нужна консультация специалиста.
3. Повторная пластика для удаления мозоли. Назначается редко, если другие методы терапии не дали результата. Кроме этого, показаниями для повторного хирургического вмешательства являются не спадающая отечность, воспаление, покраснение, другие симптомы, связанные с образованием нароста. Однако даже повторная операция не гарантирует отсутствие рецидивов. Как лечить дефект правильно? Необходимо точно следовать рекомендациям доктора, а также проводить своевременную профилактику повторного образования дефекта.
Профилактика
Для предотвращения осложнений необходимо соблюдать следующие рекомендации:
- при появлении первых признаков мозоли следует немедленно обратиться к специалисту;
- в течение нескольких дней следует соблюдать постельный режим;
- в течение 30 дней избегать любой физической активности;
- на время отказаться от ношения очков;
- две недели нельзя высмаркиваться;
- временно запрещено посещать бани, сауны, принимать горячую ванну;
- рекомендуется не находиться долго на солнце.
Выполняя вышеприведенные рекомендации, можно, с высокой долей вероятности, избежать образования костного выступа на носу и предотвратить развитие других возможных осложнений.
Информационные материалы на сайте размещены с целью ознакомления, а не самолечения. Любая пластическая операция — это хирургическое вмешательство. При принятии решения об операции, обязательно проконсультируйтесь с квалифицированным специалистом.
Читайте также:

