Коллоидный зоб с пролиферацией клеток тиреоидного эпителия что это такое
Обновлено: 27.04.2024
Зоб – стойкое увеличение щитовидной железы, не связанное с ее воспалением.
- По данным ВОЗ (Всемирной организации здравоохранения) в настоящее время более 200 млн человек во всём мире поражены эутиреоидным узловым зобом.
- Соотношение количества мужчин и женщин, у которых обнаружен коллоидный эутиреоидный узловой зоб, равен 1:8.
Термин «эутиреоидный узловой зоб» – понятие собирательное, включающее в себя следующую патологию щитовидной железы: коллоидные узлы (многоузловой зоб), аденому щитовидной железы, а также рак щитовидной железы. У пациентов с таким заболеванием не обнаруживают ни клинических, ни лабораторных признаков повышения уровня гормонов щитовидной железы или снижения функций щитовидной железы.
Причины возникновения коллоидного зоба
Заболевание возникает вследствие дефицита йода в детском и подростковом возрасте, также существует наследственная предрасположенность к развитию эутиреоидного зоба.
Выделяют диффузную, узловую (многоузловую) и смешанную форму эутиреоидного коллоидного зоба. Диффузная форма более распространена в подростковом возрасте или при беременности, в то время как узловая форма — у лиц наиболее старшего возраста.
Симптомы коллоидного зоба
-
Выявление небольших узлов на осмотре у врача, когда он «ощупывает» шею или во время УЗИ шеи.
При значительном увеличении размеров щитовидной железы (более 40-50 см) могут появиться следующие симптомы:
- Затруднение дыхания или глотания вследствие сдавления пищевода или трахеи (эти симптомы следует отличать от невротического ощущения «кома в горле»);
- Местная болезненность вследствие кровоизлияния в узел.
Диагностика
Для диагностики заболевания применяются следующие методы:
- Лабораторные исследования (ТТГ, уровень свободных Т4 и Т3 и др.)
- УЗИ
Тонкоигольная аспирационная биопсия
- В настоящее время ТАБ является одним из самых эффективных методов дифференциальной диагностики доброкачественных и злокачественных поражений щитовидной железы. Точность этого метода целиком зависит от квалификации специалистов, принимающих участие в выполнении манипуляции и цитологическом исследовании полученных пунктатов.
Для своевременной диагностики и предотвращения развития заболевания запишитесь на консультацию к врачу-эндокринологу. Высокая квалификация врачей центра гарантирует качество результатов диагностических исследований и позволяет сформировать для Вас индивидуальный, наиболее соответствующий Вашей клинической картине заболевания.
Лечение коллоидного зоба
Подавляющее большинство узлового коллоидного зоба, без нарушения функции щитовидной железы, имеет небольшой размер, не представляющий угрозу здоровью человека. Их патологическое значение для организма зачастую сомнительно. Особенно это касается мелких, случайно выявленных узлов. Следовательно, при выявлении узлового (многоузлового) коллоидного пролиферирующего зоба активное медикаментозное (при нормальных значениях уровня ТТГ, Т4 св.) и, тем более, инвазивное вмешательство (операция), в большинстве случаев, не показаны. Динамическое наблюдение таких пациентов подразумевает периодическую (1 раз в год) оценку функции щитовидной железы и УЗИ.
Можно выделить следующие показания к хирургическому лечению узлового коллоидного зоба:
- узловой коллоидный зоб с формированием функциональной автономии, проявляющейся тиреотоксикозом (как манифестным, так и субклиническим);
- узловой коллоидный зоб с выраженными признаками компрессии;
- узловой коллоидный зоб с косметическим дефектом.
Оптимальный объем оперативного вмешательства:
Полное удаление щитовидной железы - при узловом коллоидном зобе и двухстороннем поражении обеих долей щитовидной железы. Удаление доли щитовидной железы - при одностороннем поражении.
Традиционно такие операции выполняются «открытым» способом, т.е. доступ к щитовидной железе осуществляется через разрез на шее. После удаления щитовидной железы рана ушивается косметическим швом.
В настоящее время в мире активно развиваются методики эндоскопических и видеоассистированных операций на щитовидной железе. Они позволяют достичь отличных косметических результатов, не оставляя рубцов на шее пациента.
В нашей клинике применяются методы традиционного доступа к щитовидной железе, а также видеоассистированные вмешательства из срединного шейного доступа и эндоскопические (без разрезов на шее).
Не откладывайте диагностику и лечение заболевания! Запишитесь на прием к эндокринологам ФНКЦ ФМБА России в любое удобное для вас время, предварительно позвонив по телефону или заполнив специальную форму записи на сайте.

Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Эпидемиологические исследования последних лет свидетельствуют о неуклонном росте частоты заболеваний щитовидной железы. Установлено, что при массовых обследованиях населения ее узловые образования выявляются у 15-22% обследованных [4]. Отмечен и существенный повсеместный рост неопластических поражений. Так, по данным ВОЗ, заболеваемость раком щитовидной железы за последние 10 лет увеличилась в 2 раза. В России этот показатель в 1995 г. составил 5,1 на 100 000 населения, в США ежегодно регистрируется более 30 000 впервые выявленных случаев рака, в связи с чем проводится более 60 000 тиреоидэктомий, 1100 больных погибают от этого заболевания [2,3,6].
Нередко больные длительно наблюдаются и в последующем оперируются по поводу доброкачественного поражения железы (зоб, аденома) и лишь на операции у них устанавливается диагноз рака. При этом наиболее часто (86,7%) рак выявляется в узлах диаметром от 1,0 до 2,5 см, хотя абсолютные размеры последних не являются патогномоничными.
В последние 10-15 лет среди инструментальных методов диагностики ведущее место занял ультразвуковой, несомненным преимуществом которого явились высокая информативность, безвредность и необременительность. Между тем, работами отечественных и зарубежных авторов [1,7,8] было показано, что, основываясь лишь на традиционных ультразвуковых признаках (снижение эхогенности ткани, неровность и нечеткость контуров, отсутствие гипоэхогенного ободка, увеличение регионарных лимфоузлов), нельзя провести дифференциальный диагноз между злокачественным и доброкачественным характером поражения.
Отсутствие патогномоничных признаков рака связано не только с полиморфизмом самих злокачественных опухолей щитовидной железы, но и с разнообразием фоновых состояний при развитии рака, особенно у лиц пожилого и старческого возраста [5].
В последние годы все большее применение в дифференциальной диагностике узловых образований щитовидной железы находит метод аспирационной биопсии тонкой иглой, однако определенные трудности возникают из-за сложности получения информативного материала, так как в пунктате, как правило, находят большую примесь крови, которая, разбавляя его, деформирует клетки и тем самым затрудняет цитологическое исследование. Следует отметить, что при злокачественном перерождении узла, в том числе и при мультицентрическом расположении опухоли, не всегда удается получить пунктат, отвечающий истинному клеточному составу. Ультразвуковой контроль аспирационной биопсии увеличивает возможности получения информативного материала.
Целью настоящей работы явилась сравнительная оценка информативности тонкоигольной пункционной биопсии узловых образований щитовидной железы под контролем ультразвука с последующим цитологическим исследованием.
Материалы и методы
Аспирационная пункционная биопсия тонкой иглой под контролем ультразвука проведена 162 пациентам (мужчин - 57, женщин - 105, средний возраст 62 года). В процессе динамического наблюдения оценивались следующие параметры:
- железа в целом (расположение, размеры, контуры, форма, эхоструктура);
- внутриорганные изменения (характер изменений - диффузные или очаговые, расположение, количество образований, контуры, размеры, эхоструктура);
- васкуляризация;
- взаимоотношение щитовидной железы с окружающими структурами;
- состояние регионарных зон лимфооттока.
Ткань щитовидной железы в норме выглядит однородной. Эхогенность ее незначительно превышает эхогенность окружающих мышц, в частности продольной мышцы шеи (рис. 1).
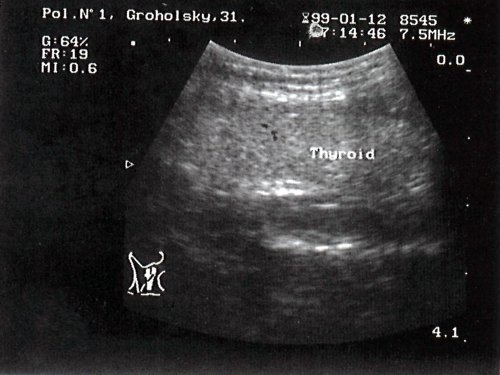
Рис. 1. Эхографическая картина щитовидной железы в норме.
Показаниями для пункционной биопсии были, помимо наличия названных выше критериев злокачественности, изменения, происходившие в узле в процессе динамического наблюдения (быстрый рост, изменение структуры, появление новых узлов).
Для оценки функционального состояния щитовидной железы проводился радиоиммунологический анализ гормонов (Т3, Т4 и ТТГ): у 142 пациентов (88% >) оно было расценено как эутиреоидное и у 20 (12%) - гипотиреоидное. При тиреосцинтиграфии у 154 больных (95%) узлы определены как "холодные", у 8 (4%) - как "горячие". Ультразвуковое исследование и контроль при проведении аспирационной пункционной биопсии тонкой иглой осуществлялись на современном ультразвуковом аппарате с использованием конвексного трансдьюсера 7,5 МГц без биопсийной насадки.
Результаты
Эхографически выявлены узловые образования со следующими характеристиками:
- I группа - 60 больных (37%) - изо- и гиперэхогенные (рис. 2);
- II группа - 41 больной (25%) - гипоэхогенные (рис. 3);
- III группа - 36 больных (22%) - смешанной неоднородной структуры (рис. 4);
- IV группа - 25 больных (16%) - изо- и гипоэхогенные с микрокальцинатами (рис. 5).
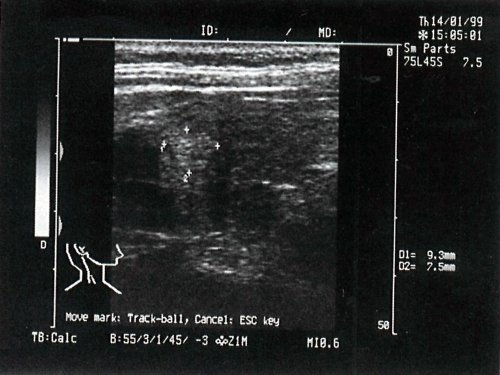
а) Цитологическое заключение: картина тиреоидита с узлообразованием.
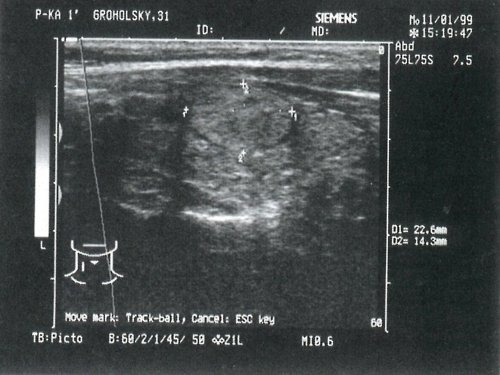
б) Цитологическое заключение: узловой коллоидный зоб с пролиферацией эпителия.
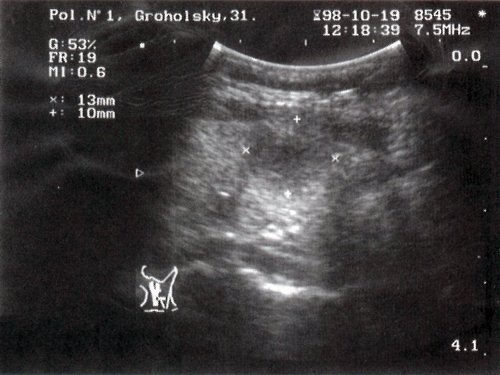
а) Цитологическое заключение: фолликулярная аденома щитовидной железы.
Гистологическое заключение: микрофолликулярная аденома с очаговой пролиферацией эпителия и умеренной очаговой атипией клеток фолликулярного эпителия.
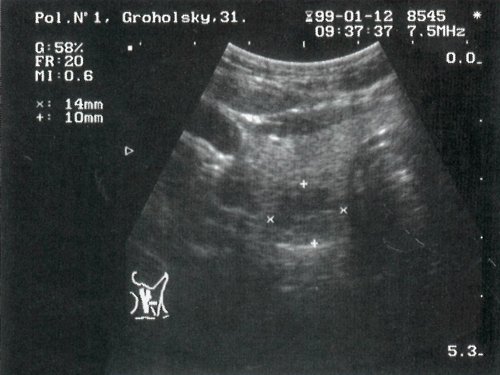
б) Цитологическое заключение: коллоидный зоб с пролиферацией и атипией клеток эпителия.
Гистологическое заключение: папиллярно-фолликулярный рак щитовидной железы.
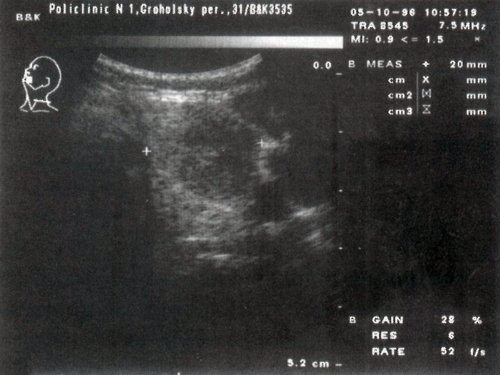
в) Цитологическое заключение: узловой коллоидный зоб с пролиферацией эпителия.
Гистологическое заключение: узловой коллоидный зоб.
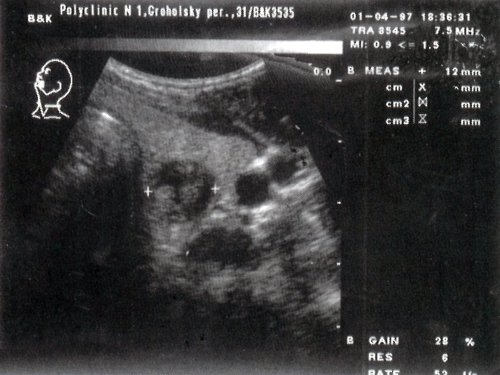
а) Цитологическое заключение: узловой коллоидный зоб с пролиферацией эпителия.
Гистологическое заключение: узловой коллоидный зоб.
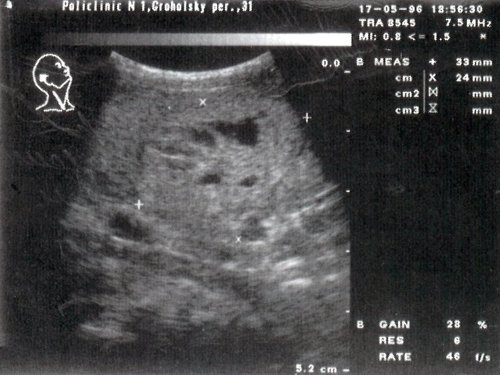
б) Цитологическое заключение: рак щитовидной железы.
Гистологическое заключение: высокодифференцированный папиллярно-клеточный рак на фоне аутоиммунного тиреоидита.
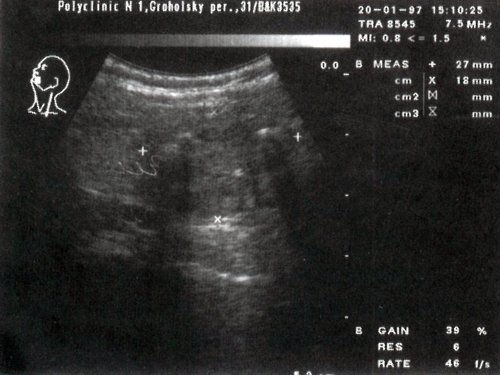
Цитологическое заключение: узловой коллоидный зоб с пролиферацией эпителия.
Гистологическое заключение: микро- и макрофолликулярный зоб со склерозом стромы.
Цитологическое исследование пунктата узлов в I группе в 45 случаях позволило сделать заключение о наличии тиреоидита с узлообразованием и лишь в 15 - выявило узловой коллоидный зоб (в 12 случаях без пролиферации эпителия и в 3 - с пролиферацией).
Цитологическое исследование пунктата во II группе (гипоэхогенные узлы) выявило у 22 пациентов узловой коллоидный зоб, преимущественно (15 случаев) без пролиферации эпителия, у 18 - тиреоидит с узлообразованием и у 1 - было высказано подозрение на рак щитовидной железы.
У III группы больных, имевших узлы смешанной неоднородной структуры, преобладающей цитологической картиной оказалась картина узлового коллоидного зоба с пролиферацией эпителия - 26 случаев, в 2 случаях диагностирован рак щитовидной железы, в 8 - тиреоидит с узлообразованием.
В IV группе также в 24 случаях имел место коллоидный зоб (16 - с пролиферацией эпителия, 8 - без пролиферации). Подозрение на рак щитовидной железы было высказано в 1 случае.
При сопоставлении ультразвуковых характеристик узлов с результатами цитологического исследования (табл. 1) выявлена следующая закономерность: чем более неоднородна эхоструктура узла, тем более выражена тенденция эпителия к пролиферации. При хроническом тиреоидите наиболее часто встречались изо- и гиперэхогенные узлы однородной структуры, тогда как узлы смешанной неоднородной структуры более характерны для коллоидного зоба с выраженной пролиферацией эпителия. Вместе же обе группы узлов "смешанной неоднородной структуры" и "изо- и гипоэхогенные с микрокальцинатами" составили 80% всех узлов, в которых, по данным цитологического исследования, выявлена пролиферация эпителия.
Таблица 1. Сопоставление результатов цитологического исследования и ультразвуковых характеристик узлов щитовидной железы.
| Ультразвуковые характеристики узлов | Цитология | Всего | ||||
|---|---|---|---|---|---|---|
| Тиреоидит с узлообразованием | Коллоидный зоб | Подозрение на рак | Рак | |||
| без пролиферации | с пролиферацией | |||||
| Изо- и гиперэхогенные | 45 | 12 | 3 | - | - | 60 |
| Гипоэхогенные | 18 | 15 | 7 | 1 | - | 41 |
| Смешанной неоднородной структуры | 8 | - | 26 | - | 2 | 36 |
| Изо- и гиперэхогенные с микрокальцитами | - | 8 | 16 | 1 | - | 25 |
| Итого: | 71 | 35 | 52 | 2 | 2 | 162 |
Высокая степень пролиферации, картина рака щитовидной железы явились показаниями к оперативному лечению, проведенному 30 пациентам. Результаты сопоставления цитологической картины и данных гистологического исследования материала, полученного на операции, представлены в табл. 2.
Таблица 2. Сопоставление результатов цитологического и гистологического исследований узлов щитовидной железы у оперированных больных.
| Цитология | Гистология |
|---|---|
| Рак, подозрение на рак щитовидной железы - 4 | Фолликулярный рак - 1 Аденокарцинома - 1 Папиллярно-фолликулярный рак - 1 Фолликулярная аденома - 1 |
| Узловой коллоидный зоб с пролиферацией эпителия - 18 | Многоузловой коллоидный зоб - 4 Микрофолликулярная аденома - 11 Микро- и макрофолликулярный зоб со склерозом стромы - 2 Высокодифференцированный папиллярно-фолликулярный рак на фоне аутоиммунного тиреоидита - 1 |
| Коллоидный зоб - 7 | Узловой коллоидный зоб - 5 Многоузловой коллоидный зоб - 2 |
| Узловой зоб с явлениями струмита - 1 | Макрофолликулярный узловой зоб - 1 |
Заключение
По литературным данным [1], корреляция между цитологическим и гистологическим исследованиями оценивается как 65,5%, т.е. 65,5% больным, у которых по данным цитологического исследования поставлен диагноз "рак щитовидной железы", данные гистологического исследования этот диагноз подтверждают. При цитологическом заключении "подозрение на рак" гистологически рак выявляется у 32% больных, при "резко выраженной пролиферации фолликулярного эпителия" рак выявляется гистологически у 11,5% и при цитологическом заключении "зоб" или "аденома" рак диагностируется в 3,4% случаев.
Однако и рак щитовидной железы, и аденома из фолликулярных клеток требуют одинакового объема хирургического пособия [2,8], поэтому, если ложные результаты между группами больных с аденомой и раком щитовидной железы рассматривать как истинно положительные, то чувствительность и специфичность аспирационной пункционной биопсии тонкой иглой под контролем УЗИ значительно повышаются и достигают 81,7 и 92% соответственно [2].
Таким образом, поскольку четкие ультразвуковые критерии злокачественности процесса в щитовидной железе отсутствуют, следует считать обязательным проведение пункционной биопсии обнаруженных при эхографии узлов с последующим цитологическим исследованием. Такой диагностический подход позволяет с высокой степенью достоверности выделить группу пациентов, требующих обязательного хирургического вмешательства. Учитывая тот факт, что отрицательный результат цитологического исследования не является абсолютным доказательством отсутствия злокачественного роста, показаниями к операции следует считать не только выраженность пролиферативных процессов в ткани узла, но и его прогрессирующее увеличение.
Авторы приносят искреннюю благодарность сотрудникам поликлиники N 1 МЦ УД Президента РФ: заведующей отделением эндокринологии Л.В. Семеновой, врачу-онкологу Т.П. Кутасовой и врачу-цитологу Н.Н. Ольшевской за содействие в проведении исследования.
Литература
- Башилов В.П., Гаранин С.В. Диагностика и лечение больных с узловыми образованиями щитовидной железы // Клин, вестник. - 1994. - N 4. - С. 13-15.
- Ветшев П.С, Кузнецов Н.С., Чилингариди К.Е. и др. Оптимальный диагностический комплекс в хирургическом лечении узлового эутиреоидного зоба // Проблемы эндокринологии. - 1998. - N 2. - С. 14-19.
- Аарченко И.А., Седова Т.Н. Хирургическая тактика при узловых образованиях щитовидной железы // Клин, вестник. - 1997. - N 3. - С. 19-21.
- Малиновский Н.Н., Решетников Е.А. Диспансеризация больных хирургического профиля. - М.: Медицина, 1990.
- Палинка С.П. Вопросы хирургической патологии щитовидной железы / Труды Ленинградского педиатрического мед.института. - Л.: 1989, С. 111-113.
- Решетников Е.А., Гаранин С.В. Диагностика и лечение рака щитовидной железы // Клин, вестник. - 1997. - N 3. - С. 21-23.
- Шилин Д.Е., Бронштейн М.Э., Поляков В.Г. и др. О сложности диагностики узлового зоба // Проблемы эндокринологии. - 1997. - N 1. - С. 32-34.
- Merrell R. Thyroid Cancer, Vale Univ. School of Med., 1996.

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.

Коллоидный (эутиреоидный) узловой зоб объединяет сразу несколько патологий щитовидной железы, в числе которых многоузловая форма заболевания. Ее характерное отличие – отсутствие видимых признаков избыточной выработки гормонов или снижения функций щитовидной железы. Согласно статистическим данным признаки коллоидного зоба присутствуют у 200 миллионов пациентов с соотношением 1:8 среди мужского и женского населения планеты.
Причина развития
Структура щитовидной железы состоит из многочисленных фолликулов с жидким содержимым, в котором в больших количествах содержатся тиреоидные гормоны. Разрастание фолликулов и их увеличение в размерах вызывает появление плотных узлов, заметных на поверхности кожи шеи. В числе основных факторов, провоцирующих развитие заболевания, отмечают:
- дефицит йода в организме в детском и подростковом возрасте;
- наследственная предрасположенность;
- неблагоприятные экологические условия в регионе проживания пациента.
Формы коллоидного зоба – диффузная, узловая и смешанная. Первый вариант чаще встречается у подростков в период гормонального созревания и у беременных, когда заболевание развивается на фоне гормональных изменений. Узловую форму чаще диагностируют пациентам зрелого возраста.
Симптомы
В числе основных признаков коллоидного зоба:
- плотные образования на поверхности железы, отчетливо ощутимые при пальпации или заметные на экране при ультразвуковом исследовании;
- болезненные ощущения при прощупывании узлов, возникающие вследствие кровоизлияния в структуре фолликула;
- затрудненное дыхание или глотание, вызванное пережиманием и уменьшением просвета пищевода и трахеи разросшейся «щитовидкой».
Если новообразования имеют небольшие размеры, видимая симптоматика отсутствует. При наличии у пациента признаков коллоидного зоба становятся заметны признаки тиреотоксикоза, вызванного избыточной выработкой гормонов. Это нервозность, тремор конечностей, сбои в работе сердечно-сосудистой системы и органов пищеварения, ухудшение сна. Если разросшиеся фолликулы вытесняют функциональные клетки щитовидной железы, выработка гормонов замедляется, и у пациента наблюдаются симптомы гипотиреоза. Если разрастание образований вызвало сжимание дыхательных путей и пищевода, пациенты жалуются на хриплость голоса, затрудненное глотание, одышку.
Методы диагностики коллоидного зоба щитовидной железы
Поставить предварительный диагноз на стадиях интенсивного роста узлов удается при визуальном осмотре и пальпации щитовидной железы. Для более ранней диагностики проводятся:
- лабораторное исследование крови на содержание гормонов;
- ультразвуковое обследование;
- так называемая тонкоигольная биопсия для получения образца тканей узла с целью их последующего цитологического исследования. Данный метод позволяет уточнить характер заболевания, а также своевременно выявить признаки озлокачествления опухоли.
Диагностикой коллоидного зоба занимается врач-эндокринолог. Возможно подключение к исследованиям профильных специалистов, если заболевание затронуло или повлияло на функционирование внутренних органов. Коллегиально назначенный курс лечения позволит добиться видимых результатов в сжатые сроки.
Лечение
Если заболевание не оказало негативного влияния на состояние и работоспособность щитовидной железы, размеры узлов невелики, а гормональный фон находится в норме, лечение не назначается. Пациент ставится на медицинский учет и периодически направляется на мониторинг, позволяющий отследить патологию в динамике.
Необходимость оперативного вмешательства ![Коллоидный зоб]()
Показаниями для хирургического лечения коллоидного зоба щитовидной железы выступают:
- патология с формированием функциональной автономии (разрастанием функционирующих клеток железы) и явными признаками тиреотоксикоза;
- заболевание с признаками компрессии, что угрожает жизни и здоровью пациента;
- коллоидный зоб с косметическим эффектом, дающий заметное искривление шеи;
- быстрый рост количества и объема узлов;
Необходимость оперативного вмешательства оценивается индивидуально в каждом конкретном случае. Одновременно выбирается метод проведения хирургических манипуляций: стандартное, видеоассистированное вмешательство или эндоскопический способ без выполнения надрезов на шее пациента. Оптимальным объемом операции считается:
- при двустороннем поражении долей щитовидной железы полное удаление;
- при поражении одной доли – частичное удаление.
Для удаления небольшого узла осуществляется его прокол с пункцией содержимого и последующим склерозированием стенок с использованием этилового спирта. Более масштабная операция проводится под общим или местным наркозом, ее продолжительность составляет не более часа. Результат проведенного хирургического лечения – нормализация функций железы и устранение эффекта компрессии гортани и пищевода. Реабилитационный период непродолжителен.
Вопросы и ответы
Существуют ли меры профилактики коллоидного зоба?
Основная мера, позволяющая избежать образования множественных узлов в структуре щитовидной железы, – употребление продуктов с содержанием йода. Йодированная соль, рыба, морепродукты должны быть включены в рацион хотя бы несколько раз в неделю. Кроме того, рекомендуется прием витаминных комплексов с содержанием йода, снижающих риск развития заболеваний щитовидной железы и последующих гормональных нарушений.
Проводится ли операция по удалению щитовидки, если коллоидный зоб вызвал видимое искривление шеи?
Косметический дефект при коллоидном зобе – одно из прямых показаний к проведению операции. Удалению подлежит одна доля или вся железа, если патологические изменения распространились по всей поверхности органа. Хирургическое вмешательство с применением стандартного разреза или эндоскопического метода подразумевает накладывание тонкого косметического шва, который быстро рассасывается и не оставляет на коже видимых следов.
В каком возрасте следует лечить коллоидный зоб?
Витебский областной диагностический центр, Витебский государственный медицинский университет, Республика Беларусь.

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Число пациентов с узловой патологией щитовидной железы (ЩЖ) в Республике Беларусь (РБ) и ряде регионов России неуклонно растет, что связывают с природным йодным дефицитом и последствиями катастрофы на Чернобыльской АЭС.
По данным Министерства здравоохранения РБ, распространенность узлового зоба в РБ составляет 102 на 100 000 человек.
Узловой зоб представляет собой весьма гетерогенную патологию щитовидной железы как с позиции морфологии, так и в плане клинического течения: речь может идти об узловом коллоидном зобе, узловой гиперплазии щитовидной железы, истинных или ложных кистах, аденоме щитовидной железы любого строения (фолликулярная, гюртлеклеточная, оксифильноклеточная), возможно сочетание узлового зоба и аутоиммунного тиреоидита или диффузного токсического зоба, кальцификатов в паренхиме щитовидной железы, а также злокачественных новообразований щитовидной железы 1. Узловые образования щитовидной железы могут выявляться пальпаторно и/или при ультразвуковом исследовании (УЗИ). Широкое использование ультразвуковых аппаратов с высокой разрешающей способностью позволяет легко диагностировать узловые образования щитовидной железы, в том числе малых размеров (до 1 см в диаметре), у 19-67% лиц из случайной выборки 5. Однако далеко не все изменения, выявляемые при УЗИ щитовидной железы, имеют клиническое и патологическое значение.
Главная цель диагностического поиска при узловом зобе - выявление пациентов с неопластическими изменениями щитовидной железы, так как именно эта категория больных в первую очередь подлежит хирургическому лечению и при необходимости радиойодотерапии, лучевой терапии и т.д.
Тонкоигольная аспирационная биопсия (ТАБ) щитовидной железы относится к методам прямой морфологической (цитологической) верификации различных заболеваний, проявляющихся узловым зобом, в том числе злокачественных новообразований щитовидной железы 11. Тонкоигольная аспирационная биопсия пальпируемых узловых образований щитовидной железы может осуществляться под контролем как пальпации, так и УЗИ [13, 14]. Преимущества и недостатки технических вариантов проведения тонкоигольной аспирационной биопсии продолжают обсуждаться, однако доказано, что контроль с использованием УЗИ позволяет существенно повысить информативность тонкоигольной аспирационной биопсии, особенно когда речь идет об узловых образованиях с кистозным компонентом (10-25% всех узлов щитовидной железы), а также при решении вопроса о пункции наиболее подозрительного в отношении рака узловых образований при многоузловом зобе [15, 16].
Тонкоигольную аспирационную биопсию непальпируемых узловых образований щитовидной железы можно произвести только под контролем УЗИ. Существуют два основных варианта пункционной биопсии под контролем УЗИ - метод "свободной руки" и метод, связанный с применением пункционного адаптера, задающего пункционной игле фиксированное направление.
По данным многочисленных исследований, чувствительность тонкоигольной аспирационной биопсии в выявлении рака составляет 70-98% (в среднем около 80%), специфичность - 70-100% (в среднем 92%) 19.
По мнению большинства специалистов, показаниями к проведению тонкоигольной аспирационной биопсии при диагностике узлового зоба являются все пальпируемые узловые образования щитовидной железы, а также узловые образования размером 1 см и более [3, 20-22].
В то же время до сих пор в литературе имеют место противоречивые мнения о том, действительно ли существует необходимость выполнять тонкоигольную аспирационную биопсию всем пациентам с непальпируемыми (случайно выявленными) узловые образования размером до 1 см, не изучалась ранее также связь информативности тонкоигольной аспирационной биопсии под контролем УЗИ с размерами пунктируемых образований [4, 7, 8, 21].
Целью настоящей работы была оценка зависимости частоты выявления злокачественных и доброкачественных опухолей (неопластических изменений) щитовидной железы при тонкоигольной аспирационной биопсии щитовидной железы под контролем ультразвукового изображения от размеров пунктируемых узловых образований.
Материал и методы
В 2007 г. тонкоигольная аспирационная биопсия под контролем УЗИ была проведена амбулаторно 2281 пациенту (12% мужчин и 88% женщин в возрасте от 18 до 78 лет, в среднем 59 лет) по назначению врачей эндокринологов Витебска и Витебской области. Были пунктированы узловые образования различных структур и размеров. Под размером узловых образований понимали максимальный диаметр поперечного сечения узловых образований.
Пациенты, которым выполнялась тонкоигольная аспирационная биопсия под контролем УЗИ, были разделены на 3 группы:
- 1-я группа - 703 (30,8%) пациента, у которых диаметр поперечного сечения пунктированных узловых образований не превышал 0,9 см;
- 2-я группа - 802 (35,2%) пациента, у которых диаметр поперечного сечения пунктированных узловых образований составлял 1-1,5 см;
- 3-я группа - 776 (34,0%) пациентов, у которых диаметр поперечного сечения пунктированных узловых образований превышал 1,5 см.
УЗИ и контроль при проведении аспирационной пункционной биопсии осуществлялись на современном ультразвуковом аппарате с применением линейного датчика 7,5 МГц без биопсийного адаптера методом "свободной руки". Для каждого пункционного исследования использовался стандартный одноразовый инъекционный шприц объемом 10 мл с иглой 22G (0,7 мм).
Перед началом процедуры с каждым больным проводилась беседа об особенностях поведения при выполнении манипуляции. Пациент был информирован о том, что местное обезболивание не применяется, так как процедура является безболезненной, ее продолжительность составляет несколько минут, будут выполнены 1-2 аспирации, серьезные осложнения вследствие манипуляции возникают редко, но могут быть небольшая болезненность, припухлость и минимальная гематома в месте инъекции.
Пациентам сообщалось также об ограничениях этой диагностической процедуры - возможности получения неадекватного пунктата или так называемого "неопределенного" заключения цитологического исследования. После информированного согласия пациента на проведение инвазивного диагностического вмешательства манипуляция выполнялась без анестезии на операционном столе в присутствии медицинской сестры. Пациента укладывали на стол горизонтально, под плечи ему подкладывали валик, что способствовало расслаблению шейной мускулатуры. Врач, стоя справа от пациента, обрабатывал 70% раствором спирта кожу шеи в проекции узловых образований щитовидной железы. Узловые образования визуализировалось с помощью ультразвукового аппарата, после чего больному предлагалось несколько раз проглотить слюну, чтобы этого не произошло во время пункции. Затем подавалась императивная команда не разговаривать и не двигаться. После введения иглы в узел под контролем ультразвукового изображения выполнялись нескольких поступательных движений кончиком иглы внутри узла, далее датчик убирали с операционного поля и производили аспирацию ткани щитовидной железы. Слегка вытягивая поршень шприца, разрежение удерживали 5-10 с, пока содержимое узла не начинало поступать в канюлю иглы, затем разрежение снимали и иглу извлекали.
Аспираты получали в основном из периферической части узла или из нескольких участков, чтобы повысить репрезентативность цитологического препарата. Пункции центральной части больших узлов старались избегать, так как там чаще всего находятся тканевой детрит и кистозное содержимое, образовавшиеся вследствие дегенерации узла, что снижает шанс получения информативного материала [9, 23-25].
Неоднородные узловые образования, особенно крупного размера, пунктировались в нескольких участках, имеющих различные плотность и структуру.
Основной проблемой тонкоигольной аспирационной биопсии кистозных узлов является получение неинформативных цитологических препаратов, не содержащих клеток [14], поэтому содержимое кист аспирировалось максимально полно, затем осуществлялась повторная тонкоигольная аспирационная биопсия солидного компонента узла. Аспирированная жидкость помещалась в пластиковый контейнер и направлялась на цитологическое исследование.
По окончании манипуляции накладывалась стерильная повязка, пациента просили посидеть несколько минут. Иногда больные жаловались на боль в месте биопсии или головокружение. Таких пациентов наблюдали в течение 1 ч, затем при отсутствии каких-либо изменений позволяли им уйти.
Препараты фиксировали эозин-метиленовым синим по Май - Грюнвальду и окрашивали рабочим раствором азур-эозина по Романовскому - Гимзе.
Поскольку главная цель диагностического поиска при узловой патологии щитовидной железы - выявление лиц, подлежащих хирургическому лечению, в группу анализируемых цитологических препаратов были включены информативные препараты, при исследовании которых было дано заключение о наличии у пациента неопластического процесса - "неоплазии", а также группа препаратов, подозрительных на злокачественные, по которым были даны предположительные заключения - "подозрение на неоплазию".
Ко второй группе анализируемых цитологических препаратов отнесли неинформативные препараты.
Цитологические препараты, по которым были диагностированы неопухолевые заболевания щитовидной железы (коллоидный пролиферирующий зоб, тиреоидиты, кисты), при проведении данного исследования не учитывались.
Информативными считались препараты, в которых определялись не менее 6 кластеров на каждом из двух стекол, с количеством клеток фолликулярного эпителия щитовидной железы не менее 10-15 [26], неинформативными - препараты, цитологический материал которых был представлен несколькими фолликулярными клетками или вообще без них, а также препараты, при фиксации и окрашивании которых были допущены технические погрешности.
В группу анализируемых цитологических препаратов с "подозрением на неоплазию" были отнесены следующие: с подозрением на фолликулярную неоплазию; на папиллярную карциному; на гюртлеклеточную неоплазию. В группу анализируемых цитологических препаратов "неоплазия" вошли: фолликулярная неоплазия, гюртлеклеточная неоплазия, папиллярная карцинома, медуллярная карцинома.
Цитологическая диагностика опухолей щитовидной железы проводилась в соответствии с Международной гистологической классификацией ВОЗ, исследование осуществлялось на основе общепринятых цитологических критериев дифференциальной диагностики основных форм рака щитовидной железы [27]. Формулировка цитологических заключений по тонкоигольной аспирационной биопсии осуществлялась в соответствии с рекомендациями Российской ассоциации эндокринологов по диагностике и лечению узлового зоба [20].
Основные цитологические признаки препаратов группы "неоплазия" представлены в табл. 1. В случае отсутствия всех указанных ниже цитологических критериев неопластического процесса, но при наличии двух-трех из них формулировалось заключение "подозрение на неоплазию". В связи с тем, что анапластическая карцинома, лимфома и метастазы экстратиреоидной опухоли при выполнении данного исследования нами не были выявлены, их цитологические признаки не приводятся.
Для оценки различий численных величин и значимости изменения неколичественных показателей в качестве метода непараметрической статистики использовался критерий согласия χ².
Результаты
В 1-й группе больных только в 4 из 703 случаев было получено цитологическое заключение "подозрение на неоплазию", заключение "неоплазия" не было сделано, в 169 случаях исследование оказалось неинформативным. Во 2-й группе в 24 из 802 случаев получено заключение "подозрение на неоплазию", у 8 пациентов поставлен диагноз "рак щитовидной железы" (у 6 - папиллярный, у 2 - медуллярный), в 56 случаях исследование оказалось неинформативным. Таким образом, признаки неопластической патологии в группе больных с размерами узловых образований 1-1,5 см выявлялись статистически значимо чаще, чем в группе больных с размерами узловых образований до 0,9 см (χ²=17,34; р<0,001). В 3-й группе в 26 из 776 случаев получено заключение "подозрение на неоплазию", у 10 пациентов поставлен диагноз "рак щитовидной железы" (у 9 - папиллярный, у 1 - медуллярный), в 51 случае исследование оказалось неинформативным. Таким образом, признаки неопластической патологии в группе больных с размерами узловых образований, превышающими 1,5 см, выявлялись статистически значимо чаще, чем в группе больных с размерами узловых образований до 0,9 см (χ²=21,70; р<0,001). При сравнении частоты выявления неопластических изменений при цитологическом исследовании во 2-й и 3-й группах (32 из 802 и 36 из 776) достоверных различий не удалось установить (χ²=0,26).
Таблица 1. Основные цитологические критерии дифференциальной диагностики основных форм рака щитовидной железы [27].
Нетоксический многоузловой зоб - неопухолевое заболевание щитовидной железы (ЩЖ), патогенетически связанное с хроническим дефицитом йода в организме, проявляющееся формированием нескольких узловых образований в результате очаговой пролиферации Пролиферация - увеличение числа клеток какой-либо ткани вследствие их размножения
тироцитов Тироцит - эпителиальная клетка; из тироцитов построены стенки фолликулов щитовидной железы
и накопления коллоида.
Узловой зоб - собирательное клиническое понятие, объединяющее все пальпируемые образования в ЩЖ, которые имеют различные морфологические характеристики. Термин используется клиницистами до цитологической верификации диагноза.
Узловое образование (узел) ЩЖ - образование в ЩЖ, определяемое пальпаторно и/или при помощи любого визуализирующего метода исследования и имеющее размер 1 см и более.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация зоба, рекомендованная ВОЗ (2001 г.)
По степени увеличения:
- степень 0 - зоба нет (объем каждой доли не превышает объем дистальной фаланги большого пальца руки исследуемого);
- степень 1 - зоб пальпируется, но не виден при нормальном положении шеи, сюда же относятся узловые образования, не приводящие к увеличению самой железы;
- степень 2 - зоб четко виден при нормальном положении шеи.
По количеству узловых образований:
- узловой зоб - единственное инкапсулированное образование в щитовидной железе (солитарный узел);
- многоузловой зоб - множественные инкапсулированные узловые образования в ЩЖ, не спаянные между собой;
- конгломератный узловой зоб - несколько инкапсулированных образований в ЩЖ, спаянных друг с другом и формирующим конгломерат;
- диффузно-узловой зоб (смешанный) - узлы (узел) на фоне диффузного увеличения ЩЖ.
Этиология и патогенез
Этиология
Наиболее частой причиной развития нетоксического узлового зоба является йодный дефицит.
Патогенез
В условиях йодного дефицита щитовидная железа подвержена воздействию комплекса стимулирующих факторов, которые обеспечивают продукцию адекватного количества тиреоидных гормонов в условиях дефицита основного субстрата для их синтеза. В результате происходит увеличение объема щитовидной железы - формируется диффузный эутиреоидный зоб. В зависимости от выраженности йодного дефицита, он может формироваться у 10-80% всего населения.
Тироциты исходно обладают различной пролиферативной активностью (обладают микрогетерогенностью). Одни пулы тироцитов более активно захватывают йод, другие быстро пролиферируют, третьи имеют низкую функциональную и пролиферативную активность. В условиях йодного дефицита микрогетерогенность тироцитов приобретает патологический характер: тироциты, обладающие наибольшей способностью к пролиферации, в большей степени отвечают на гиперстимуляцию. Таким образом, формируется узловой и многоузловой эутиреоидный зоб.
Основной особенностью многоузлового зоба является морфологическая и функциональная гетерогенность ткани щитовидной железы. Активная пролиферация клеток йододефицитного зоба связана с повышенным риском образования соматических мутаций. В том числе возникают и активирующие мутации, приводящие к автономной функции тироцитов. Среди этих мутаций наиболее изучены мутация рецептора ТТГ, приводящая к его стойкой активации даже при отсутствии лиганда, а также мутация белка Gs-альфа, участвующего в передаче рецепторного сигнала на аденилатциклазу.
Эпидемиология
Среди здорового населения при пальпации щитовидной железы узловой зоб регистрируют у 3-5% обследуемых, при аутопсии ткани щитовидной железы узловые образования обнаруживают в 50% случаев.
Распространенность узлового зоба выше в регионах йодного дефицита (от 10-40%), а также в регионах, подвергшихся ионизирующему облучению.
Частота заболевания увеличивается с возрастом и выше у женщин, по сравнению с мужчинами (1:10).
Частота выявления узлового зоба во многом зависит от метода исследования. При пальпации в неэндемичных по зобу областях узловые образования в щитовидной железе обнаруживаются у 4-7% взрослого населения, а при УЗИ - у 10-20%. В условиях йодного дефицита эти цифры существенно возрастают.
Факторы и группы риска
Основная группа риска развития йоддефицитных заболеваний:
- дети в возрасте до 3-х лет;
- беременные;
- кормящие грудью;
Группа особого риска по формированию наиболее угрожающих в медико-социальном плане последствий йододефицита:
- девочки в период полового созревания;
- женщины детородного (фертильного) возраста;
- беременные и кормящие;
- дети и подростки.
Клиническая картина
Cимптомы, течение
Жалобы пациентов с узловыми образованиями в щитовидной железе носят неспецифический характер. Единственной жалобой может быть чувство дискомфорта в области шеи. Чаще всего больные с узловыми образованиями небольших размеров вообще не предъявляют никаких жалоб.
Одышка, которая может усиливаться при повороте головы, дисфагия Дисфагия - общее название расстройств глотания
, чувство давления в области шеи характерны для пациентов с загрудинно расположенным узловым зобом или с узлами больших размеров.
Диагностика
Основными задачами врача-эндокринолога при обнаружении узлового образования щитовидной железы (ЩЖ) являются:
- исключение или подтверждение наличия опухоли ЩЖ и установление клинического диагноза, подтвержденного морфологически;
- определение тактики лечения/наблюдения больного с узловыми образованиями.
Эти задачи решаются на основных этапах обследования.
Анамнез
Следует учитывать наличие узлового зоба у родственников, наличие медуллярного рака в семье, предшествующее облучение головы и шеи, проживание в регионах йодного дефицита и зонах, подвергшихся ионизирующему излучению.
Важно наличие быстрого роста, быстрого появления "узла", которые может отмечать сам пациент. Изменение голоса, поперхивание при еде, питье, изменение голоса.
Физикальное обследование
При осмотре шея пациента может быть не изменена, однако узловое образование может быть видно при запрокинутой назад голове.
При пальпации можно разграничить узловой, диффузный и многоузловой зоб. Пальпаторно оценивают болезненность узла, его консистенцию, смещаемость по отношению к окружающим тканям, распространение зоба за грудину (достижимость нижнего полюса при глотании).
При узле большого размера (больше 5 см в диаметре) может возникнуть деформация шеи, набухание шейных вен (бывает редко, только при очень значительных размерах узлов).
Признаки сдавления в случае крупного загрудинного зоба появляются обычно при поднимании рук выше головы (симптом Пембертона); при этом развиваются гиперемия лица, головокружение или обморок.
Обязательно исследуют лимфатические узлы шеи.
1. УЗИ щитовидной железы - самый распространенный метод визуализации ЩЖ. Позволяет подтвердить или опровергнуть наличие у пациента узлового и/или диффузного зоба.
Отличительной и основной особенностью истинного узлового зоба при УЗИ является наличие капсулы. Капсула представляет собой границу узла, которая имеет, как правило, более высокую эхогенность, чем собственно ткань образования.
3. Тонкоигольная аспирационная биопсия (ТАБ) ЩЖ - метод прямой морфологической (цитологической) диагностики при узловом зобе, позволяет провести дифференциальную диагностику заболеваний, проявляющихся узловым зобом и исключить злокачественную патологию ЩЖ.
Показания для проведения:
- узловые образования ЩЖ, равные или превышающие в диаметре 1 см (обнаруженные при пальпации и/или УЗИ ЩЖ);
- случайно диагностированные образования меньшего размера при подозрении на злокачественную опухоль ЩЖ (по данным УЗИ), при условии технической возможности выполнить пункцию под контролем УЗИ;
- клинически значимое увеличение (более 5 см) ранее обнаруженного узлового образования ЩЖ при динамическом наблюдении.
Эффективность получения адекватного цитологического материала при ТАБ существенно повышается, если процедура проводится под контролем УЗИ. При многоузловом зобе, когда проведение пункционной биопсии каждого из узловых образований не представляется возможным, проводится прицельное исследование образований, которые по эхографическим признакам подозрительны на опухоль ЩЖ.
4. Рентгенография грудной клетки с контрастированием пищевода барием: рекомендована при наличии у пациента узлового зоба больших размеров, при частично загрудинном расположении узлового зоба.
5. МРТ и КТ. Показания к проведению: отдельные случаи загрудинного зоба и распространенные формы рака ЩЖ.
6. Консультация других специалистов: при компрессионном синдроме необходима консультация оториноларинголога.
В случае проведения ТАБ одного только "доминантного" или наиболее крупного узлового образования существует вероятность про пустить рак ЩЖ. В этом плане большее значение имеет не размер узловых образований, а их ультра звуковые особенности, включая наличие микро кальцинатов, гипоэхогенности узла солидных узлов (более темный, чем окружающая паренхима ) и внут риузловой гиперваскуляризации .
В случае выявления двух и более узлов размера ми более 1-1,5 см пунктировать следует преимущест венно узлы, которые имеют подозрительные ультразву ковые особенности.
В том случае, если ни один из узлов не имеет характерных для злокачественных образований ультра звуковых признаков, и при этом обнаруживаются конгло мератные узловые образования со сходной эхографической структурой, вероятность злокачественности низка. Ц елесообразна пункция наиболее крупного узла.
Низкий или низконормальный уровень ТТГ мо жет свидетельствовать о наличии функциональной ав тономии ЩЖ. В этом случае необходимо выполнение сцинтиграфии и проведение сравнительного анализа полученной картины с данными ультразвукового исследования для того, чтобы определить функциональные возможности всех узлов размерами более 1-1,5 см. Пунктировать необходимо только "холодные" и "теплые" узловые образования, при этом преимущественно те, которые имеют подозрительные ультразвуковые характеристики.
Лабораторная диагностика
Осуществляется оценка содержания уровня тиреоидных гормонов в крови.
При обнаружении измененного содержания ТТГ:
- в случае снижения дополнительно проводят определение концентрации св. Т4 и св. Т3;
- при повышении определяют концентрацию св. Т4.
Дифференциальный диагноз
Дифференциальную диагностику проводят со следующими заболеваниями:
- фолликулярная аденома;
- гипертрофическая форма аутоиммунного тиреоидита с формированием ложных узлов$
- солитарная киста;
- рак щитовидной железы.
Помогают дифференциации тонкоигольная аспирационная биопсия, а также результаты УЗИ и сцинтиграфии ЩЖ, гормональные исследования.
Осложнения
С течением времени возможно развитие функциональной автономии щитовидной железы (независимый от влияния ТТГ захват йода и продукция тироксина тироцитами).
Лечение
Цель лечения - стабилизация размеров узлового образования щитовидной железы (ЩЖ).
На сегодняшний день существуют несколько указанных ниже подходов в лечении.
1. Динамическое наблюдение - предпочтительная тактика у больных с непальпируемыми узловыми образованиями, обнаруженными случайно при УЗИ, имеющими диаметр до 10 мм (1 см), а также у людей пожилого возраста с многоузловым зобом и доброкачественной цитологической картиной, имеющих выраженную патологию сердечно-сосудистой системы.
Под динамическим наблюдением понимают оценку функции ЩЖ (определение содержания ТТГ) и размера узлового образования (УЗИ ЩЖ) один раз в год.
2. Супрессивная терапия левотироксином натрия, цель которой - подавление секреции ТТГ. Данный подход оправдан в ситуации сочетания солитарного узлового зоба с диффузным увеличением объема ЩЖ. При многоузловом зобе данная терапия не эффективна.
3. Оперативное лечение показано при многоузловом зобе с признаками компрессии окружающих органов и/или косметическим дефектом, обнаруженной функциональной автономии. Послеоперационная профилактика рецидива узлового зоба (в 50-80% случаев) включает назначение левотироксина натрия с супрессивной целью (ТТГ менее 0,5 МЕ/л) в дозе - 2-4 мкг/ (кг × сут.).
4. Терапия радиоактивным йодом: в последние десятилетия в мире накоплен большой опыт успешного применения данного метода лечения многоузлового зоба небольших размеров (менее 50 мл). Метод позволяет в течение нескольких месяцев достичь уменьшения объема ЩЖ на 40-50% даже после однократного введения изотопа.
Прогноз
Прогноз при нетоксическом многоузловом зобе, подтвержденном цитологически, для жизни и трудоспособности благоприятный. С течением времени возможно развитие функциональной автономии щитовидной железы, что диктует необходимость проведения радикального лечения (оперативное или терапия радиоактивным йодом).
Госпитализация
Госпитализация в большинстве случаев не показана, кроме случаев узлового зоба большого размера с компрессионным синдромом.
Профилактика
Целью профилактики является нормализация потребления йода населением. Потребность в йоде составляет:
- 90 мкг в сутки - в возрасте 0-59 месяцев;
- 120 мкг в сутки - в возрасте 6-12 лет;
- 150 мкг/сутки - для подростков и взрослых;
- 250 мкг/сутки - для беременных и кормящих.
Обеспечение нормального потребления йода в регионах йодного дефицита возможно путем внедрения методов массовой, групповой и индивидуальной профилактики.
Массовая профилактика
Всеобщее йодирование соли рекомендовано ВОЗ, Минздравом РК и РФ, в качестве универсального и высокоэффективного метода массовой йодной профилактики.
Всеобщее йодирование соли означает, что практически вся соль для употребления человеком (т.е. продающаяся в магазинах и используемая в пищевой промышленности) должна быть йодирована. Для достижения оптимального потребления йода (150мкг/сут.) ВОЗ и Международный совет по контролю за йоддефицитными заболеваниями рекомендуют добавления в среднем 20-40 мг йода на 1 кг соли. В качестве йодированной добавки рекомендовано использовать йодид калия.
В дальнейшем проведение массовой йодной профилактики приводит к значительному снижению распространенности всех форм зоба.
Групповая и индивидуальная йодная профилактика проводится в определенные периоды жизни (беременность, кормление грудью, детский и подростковый периоды), когда физиологическая потребность в йоде возрастает, и заключается в приеме фармакологических средств, содержащих физиологическую дозу калия йодида.
В группах повышенного риска допустимо использовать только фармакологические средства, содержащие точно стандартизированную дозу йода. В этих группах населения особенно высока распространенность именно эндемического зоба, и, следовательно, прием препаратов с точной дозировкой имеет не только профилактическое, но и лечебное значение.
Рекомендуемые дозы йодида калия для проведения профилактики в группах повышенного риска:
- калий йодид длительно внутрь 50-100 мкг/сут. - дети до 12 лет;
- 100-200 мкг/сут. - подростки и взрослые;
- 200 мкг/ сут. - беременные и кормящие женщины.
Читайте также: