Когда назначают облучение при раке кожи
Обновлено: 28.04.2024
Лучевая терапия — это один из ведущих методов противоопухолевого лечения, основанный на использовании ионизирующего излучения. Может применяться как самостоятельный вид терапии, так и в рамках комбинированного/комплексного лечения (совместно с другими методами), в качестве радикальной, нео- и адъювантной, консолидирующей, профилактической и паллиативной терапии.
Эффективность данного метода основана на повреждении ДНК. Существуют различные механизмы, позволяющие более эффективно разрушать опухолевые клетки в сравнении с нормальными. Во-первых, опухолевые клетки более активно делятся, соответственно, их ДНК чаще находится в «рабочем» режиме, когда она менее устойчива к воздействию ионизирующего излучения. По той же причине большая часть острых лучевых реакций представлена мукозитами, то есть воспалением слизистых, которым также свойственно активное деление. Во-вторых, окружающие здоровые клетки способствуют восстановлению поврежденных, подвергшихся лучевому воздействию. Поэтому важно сделать так, чтобы в объём облучения попало как можно меньше здоровой ткани. В-третьих, современное оборудование для лучевой терапии, управляемое командой грамотных специалистов, позволяет подвести максимально высокие дозы прямо в мишень, существенно снижая дозу ионизирующего излучения, приходящуюся к окружающим здоровым органам и тканям.

Виды лучевой терапии
Уже несколько десятилетий человечество изучает воздействие ионизирующего излучение на организм человека. При этом акцентируется внимание как на положительном, так и отрицательном эффекте, возникающем при его применении. Разрабатываются новые методы, которые позволяют добиваться максимального лечебного эффекта при снижении отрицательного действия на организм. Улучшается оборудование для проведения лучевой терапии, появляются новые технологии облучения.
Сейчас классификация методов лучевой терапии довольно обширна. Мы остановимся только на самых распространенных методиках.
Контактная лучевая терапия
При контактной лучевой терапии источник излучения вводится непосредственно в опухоль или прилегает к ее поверхности. Это позволяет прицельно облучать новообразование с минимумом воздействия на окружающие его ткани.
К контактным видам лучевой терапии относятся:
- Аппликационная лучевая терапия. Применяется при лечении поверхностно расположенных опухолей, например, новообразований кожи, слизистых оболочек гениталий. В этом случае используются индивидуально изготовленные аппликаторы, которые накладываются непосредственно на поверхность новообразования.
- Внутриполостная лучевая терапия. Источник ионизирующего излучения вводится в просвет полого органа, например, в пищевод, мочевой пузырь, прямую кишку, полость матки или влагалища. Для облучения используются специальные аппликаторы (их называют эндостатами), которые заполняются радионуклидами.
- Внутритканевое облучение. Источник ионизирующего излучения вводится непосредственно в ткань опухоли. Для этого используются интростаты, которые могут иметь вид игл, шариков, трубочек, заполненных источником излучения.
Кроме того, существует такой вид лечения, как радионуклидная терапия. В этом случае используются открытые источники излучения в виде растворов радионуклидов (радиофармацевтический препарат — РФП), которые при попадании в организм прицельно накапливаются в опухолевых очагах и уничтожают их. Чаще всего РФП вводится внутривенно. Наибольшее распространение получили следующие виды радионуклидной терапии:
- Терапия радиоактивным йодом. Используется для лечения ряда видов рака щитовидной железы, поскольку йод избирательно накапливается в тиреоидной ткани.
- Применение остеотропных РФП используется для лечения метастазов в костях или костных опухолей.
- Радиоиммунотерапия — радионуклиды присоединяют на моноклональные антитела, чтобы добиться прицельного воздействия на опухолевую ткань.
Дистанционная лучевая терапия
При дистанционной лучевой терапии источник излучения находится на расстоянии от тела пациента, при этом на пути его прохождения могут лежать здоровые ткани, которые в процессе проведения терапии также подвергаются облучению, что приводит к развитию осложнений разной степени выраженности. Чтобы их минимизировать, разрабатываются различные технологии, позволяющие сконцентрировать максимальную дозу ионизирующего излучения непосредственно на в мишени (опухоли). С данной целью используются:
- Короткофокусная рентгенотерапия. При облучении используется рентгеновское излучение малой и средней мощности, которое способно проникать в ткани на глубину до 12 мм. Метод назван так из-за того, что источник располагается на коротком расстоянии от облучаемой поверхности. Таким способом лечат неглубокие опухоли кожи, вульвы, конъюнктивы и век, ротовой полости.
- Гамма-терапия. Этот вид излучения имеет большую проникающую способность, поэтому может использоваться для лечения более глубоко расположенных опухолей, нежели рентген-терапия. Однако сохраняющаяся большая нагрузка на окружающие органы и ткани приводят к ограничению возможности использования данного метода в современной онкологии.
- Фотонная терапия. Именно этим видом излучения проводится лучевое лечение большинства онкологических пациентов в современном мире. Достаточно высокая проникающая способность в сочетании с высокотехнологичными способами подведения дозы (IMRT и VMAT), достаточно совершенные системы планирования позволяют очень эффективно использовать этот вид излучения для лечения пациентов с приемлемыми показателями токсичности.
- Применение корпускулярного излучения (электроны, протоны, нейтроны). Эти элементарные ядерные частицы получают на циклотронах или линейных ускорителях. Электронное излучение используют для лечения неглубоких опухолей. Большие надежды возлагаются на протонную терапию, с помощью которой можно максимально прицельно подводить высокие дозы излучения к глубоко расположенным опухолям при минимальном повреждении здоровых тканей за счет выделения радиационной дозы на определённом отрезке пробега частиц, однако пока эти виды излучения играют сравнительно небольшую роль в лечении онкологических заболевания из-за своей высокой стоимости и ряда не до конца решённых технологических аспектов реализации метода.
Этапы лучевой терапии
Весь процесс проведения лучевой терапии делят на три этапа:
- Предлучевая подготовка (КТ-симуляция), этап выбора объёмов облучения и критических структур, этап дозиметрического планирования, верификации плана лучевой терапии.
- Этап облучения.
- Постлучевой этап.
Этап планирования
Как правило, этап планирования занимает несколько дней. В это время проводятся дополнительные исследования, которые призваны дать возможность врачу более точно оценить границы опухоли, а также состояние окружающих ее тканей. Это может повлиять на выбор вида лучевой терапии, режима фракционирования, разовой и суммарной очаговых доз. Основой же данного этапа является выполнение так называемой КТ-симуляции, то есть компьютерной томографии необходимого объёма с определёнными параметрами и в определённом положении тела пациента. Во время КТ-симуляции на кожу пациента и/или его индивидуальные фиксирующие устройства наносятся специальные метки, призванные помочь правильно укладывать пациента в дальнейшем, а также облегчить задачу навигации по время проведения сеансов облучения.
Затем врач-радиотерапевт рисует объёмы облучения и критических структур (тех, на которые будет предписано ограничение дозы) на полученных срезах КТ с учётом данных других диагностических модальностей (МРТ, ПЭТ). Далее формируется задача для медицинского физика, включающая определение доз, которые должны быть подведены к мишени, мишеням или отдельным её частям, а также тех, которые не должны быть превышены в объёмах здоровых органов и тканей. Медицинский физик разрабатывает дозиметрический план в соответствии с заданными параметрами, при соблюдении которых и успешной верификации данного плана на фантоме, можно считать пациента готовым к лучевой терапии.
На этапе подготовки к лучевой терапии пациенту рекомендуется придерживаться нескольких правил:
- Отказаться от средств, раздражающих кожу.
- Если на коже в месте воздействия имеются повреждения или элементы сыпи, следует проконсультироваться с врачом.
- Если предполагается лучевая терапия в челюстно-лицевой области, требуется санация полости рта.
- Воздержаться от загара.
- Главное правило на любом этапе: обсудить все нюансы предстоящих подготовки и лечения с лечащим врачом-радиотерапевтом и строго придерживаться полученных рекомендаций!
Этап облучения
Проведение этапа облучения будет зависеть от выбранного метода лучевой терапии.
Проведение дистанционной лучевой терапии
Продолжительность курса дистанционной лучевой терапии зависит от выбранного режима фракционирования, а также цели лечения. Паллиативные курсы, как правило, короче неоадъювантных и адъювантных, а те, в свою очередь, менее продолжительны, чем радикальные. Однако подведение радикальной дозы возможно и за один-несколько сеансов в зависимости от клинической ситуации. В таком случае курс дистанционной лучевой терапии называется стереотаксической радиотерапией или радиохирургией. Варьирует и кратность сеансов в день и в неделю: чаще всего используются схемы с пятью сеансами в неделю, однако могут быть предложены и 2-3 сеанса в день (гиперфракционирование) и схемы с 1-4 и 6 сеансами в неделю.
Во время облучения пациент в подавляющем большинстве случаев располагается лежа на столе специальной установки. Крайне необходимо соблюдать полную неподвижность во время сеанса облучения. Для достижения этого могут использоваться специальные фиксирующие устройства и системы иммобилизации.
Перед тем как включить установку, медперсонал покидает помещение, и дальнейшее наблюдение осуществляется через мониторы или окно. Общение с пациентом осуществляется по громкой связи. Во время выполнения сеанса, части аппарата и стол с пациентом совершают движения по заданной траектории. Это может создавать шум и беспокойство у больного. Однако бояться этого не стоит, поскольку вся процедура контролируется.
Сам сеанс лучевой терапии может длиться как 5-10, так и 60-120 минут, чаще — 15-30 минут. Само воздействие ионизирующего излучения не вызывает никаких физических ощущений. Однако в случае ухудшения самочувствия пациента во время сеанса (выраженной боли, судороги, приступа тошноты, паники), следует позвать медицинский персонал заранее оговоренным способом; установку сразу отключат и окажут необходимую помощь.
Контактная лучевая терапия (брахитерапия)
Брахитерапия проводится в несколько этапов:
- Введение в облучаемую зону неактивных проводников — устройств, в которые затем имплантируют источник ионизирующего излучения. При внутриполостной лучевой терапии используются приспособления, называемые эндостатами. Их устанавливают непосредственно в полость облучаемого органа и рядом с ним. При внутритканевой лучевой терапии используются интростаты, которые устанавливаются непосредственно в ткань опухоли по заранее просчитанной схеме. Для контроля их установки, как правило, используются рентгенологические снимки.
- Перемещение источника излучения из хранилища в интро- и эндостаты, которые будут облучать опухолевую ткань. Время облучения и особенности поведения пациента будут зависеть от вида брахитерапии и используемого оборудования. Например, при внутритканевой терапии, после установки источника ионизирующего излучения пациент может покинуть клинику и прийти на повторную процедуру через рекомендуемый промежуток времени. Весь этот период в его организме будет находиться интростат с радионуклидами, которые будут облучать опухоль.
Проведение внутриполостной брахитерапии будет зависеть от используемых установок, которые бывают двух типов:
- Установки низкой мощности дозы. В этом случае один сеанс облучения длится около 2-х суток. Под наркозом имплантируются эндостаты. После контроля правильности их установки и введения радионуклидов, пациент переводится в специальное помещение, где должен будет находиться все время, пока длится процедура, соблюдая строгий постельный режим. Разрешается только немного поворачиваться на бок. Вставать категорически запрещено.
- Установки высокой мощности дозы. Время облучения составляет несколько минут. Для установки эндостатов наркоза не требуется. Но во время процедуры все равно необходимо лежать абсолютно неподвижно. Внутриполостная лучевая терапия установкой высокой мощности проводится несколькими сеансами с интервалами от одного дня до одной недели.
Радионуклидная терапия
При радионуклидной терапии пациент принимает радиофармпрепараты внутрь в виде жидкого раствора, капсул или инъекций. После этого он помещается в специальную палату, имеющую изолированную канализацию и вентиляцию. По истечении определенного срока, когда мощность дозы снизится до приемлемого уровня, проводится радиологический контроль, пациент принимает душ и переодевается в чистую одежду. Для контроля результатов лечения проводится сцинтиграфия, после чего можно покинуть клинику.
Как вести себя во время лучевой терапии
Лучевая терапия является серьезным стрессом для организма. У многих пациентов в этот период ухудшается самочувствие. Чтобы его минимизировать рекомендуется придерживаться следующих правил:
- Больше отдыхать. Минимизируйте физическую и интеллектуальную нагрузку. Ложитесь спать, когда почувствуете в этом необходимость, даже если она возникла в течение дня.
- Постарайтесь сбалансировано и полноценно питаться.
- Откажитесь на время проведения терапии от вредных привычек.
- Избегайте плотной обтягивающей одежды, которая бы могла травмировать кожу.
- Следите за состоянием кожи в месте облучения. Не трите и не расчесывайте ее, используйте средства гигиены, которые вам порекомендует врач.
- Защищайте кожу от воздействия солнечных лучей — используйте одежду и головные уборы с широкими полями.

Побочные эффекты лучевой терапии
Лучевая терапия, как и другие методы противоопухолевого лечения, вызывает ряд осложнений. Они могут быть общими или местными, острыми или хроническими.
Острые (ранние) побочные эффекты развиваются во время проведения радиотерапии и в ближайшие недели после неё, а поздние (хронические) лучевые повреждения — через несколько месяцев и даже лет после ее окончания.
Общие реакции
Угнетенное эмоциональное состояние
Подавляющее большинство пациентов, проходящих лечение по поводу злокачественного новообразования, испытывают тревожность, страх, эмоциональное напряжение, тоску и даже депрессию. По мере улучшения общего состояния, эти симптомы стихают. Чтобы облегчить их, рекомендуется чаще общаться с близкими людьми, принимать участие в жизни окружающих. При необходимости рекомендуется обратиться к психологу.
Чувство усталости
Чувство усталости начинает нарастать через 2-3 недели от начала терапии. На это время рекомендуется оптимизировать свой режим дня, чтобы не подвергаться ненужным нагрузкам. В то же время нельзя полностью отстраняться от дел, чтобы не впасть в депрессию.
Изменение крови
При необходимости облучения больших зон, под воздействие радиации попадает костный мозг. Это в свою очередь приводит к снижению уровня форменных элементов крови и развитию анемии, повышению риска кровотечения и развития инфекций. Если изменения выражены сильно, может потребоваться перерыв в облучении. В ряде случаев могут назначать препараты, стимулирующие гемопоэз (кроветворение).
Снижение аппетита
Обычно лучевая терапия не приводит к развитию тошноты или рвоты, но снижение аппетита наблюдается довольно часто. Вместе с тем, для скорейшего выздоровления требуется полноценное высококалорийное питание с высоким содержанием белка.
Локальные осложнения
Побочные реакции со стороны кожи
Вероятность развития кожных реакций и их интенсивность зависят от индивидуальных особенностей пациента. В большинстве случаев через 2-3 недели в области воздействия возникает покраснение. После окончания лечения оно сменяется пигментированием, напоминающим загар. Чтобы предотвратить чрезмерные реакции, могут назначаться специальные кремы и мази, которые наносятся после окончания сеанса. Перед началом следующего их необходимо смыть теплой водой. Если реакция выражена сильно, делают перерыв в лечении.
Реакции со стороны полости рта и горла
Если облучают область головы и шеи, могут развиться лучевой стоматит, который сопровождается болью, сухостью во рту, воспалением слизистых, а также ксеростомия вследствие нарушения функции слюнных желез. В норме эти реакции проходят самостоятельно в течение месяца после окончания лучевой терапии. Ксеростомия может беспокоить пациента в течение года и более.
Осложнения со стороны молочной железы
При прохождении лучевой терапии по поводу рака молочной железы могут возникать следующие реакции и осложнения:
- Покраснение кожи груди.
- Отек груди.
- Боль.
- Изменение размера и формы железы из-за фиброза (в некоторых случаях эти изменения остаются на всю жизнь).
- Уменьшение объема движения в плечевом суставе.
- Отек руки на стороне поражения (лимфедема).
Побочное действие на органы грудной клетки
- Воспаление слизистой пищевода, которое приводит к нарушению глотания.
- Кашель.
- Образование мокроты.
- Одышка.
Последние симптомы могут свидетельствовать о развитии лучевого пневмонита, поэтому при их возникновении следует немедленно обратиться к вашему врачу.
Побочные реакции со стороны прямой кишки/петель кишечника
- Расстройство стула — диарея или наоборот, запоры.
- Боли.
- Кровянистые выделения из заднего прохода.
Побочные действия со стороны мочевого пузыря
- Учащенное болезненное мочеиспускание.
- Наличие примеси крови в моче иногда может быть настолько выраженным, что моча приобретает кроваво-красный цвет.
- Наличие патологических примесей в моче — кристаллы, хлопья, гнойное отделяемое, слизь.
- Уменьшение емкости мочевого пузыря.
- Недержание мочи.
- Развитие везиковагинальных или везикоректальных свищей.
Побочные эффекты при облучении опухолей забрюшинного пространства, печени, поджелудочной железы
- Тошнота и рвота.
- Ознобы после сеансов.
- Боли в эпигастрии.
Химиолучевая терапия
Лучевая терапия довольно редко проводится в качестве самостоятельного лечения. Чаще всего она сочетается с каким-либо другим видом лечения: хирургическим, а чаще всего — с лекарственным. Это может быть как вариант одновременной химиолучевой терапии, так и последовательной, а также варианты сочетания лучевой терапии с иммунотерапией, таргетной и гормональной терапии. Такие виды лечения могут иметь ощутимо более высокую противоопухолевую эффективность, однако необходимо тщательно оценить риски совместных побочных эффектов, поэтому принятие решения о любом объёме лечения с онкологической патологией должен принимать мультидисциплинарный онкологический консилиум.
Когда речь идет о лечении меланомы, большинство представляет кожные новообразования - темного цвета, неправильной формы. Но, во-первых, злокачественная опухоль при меланоме может быть беспигментной, а во-вторых, меланома локализуется не только на коже. Насколько сложной задачей является лечение меланомы, и какое место в нем занимают методы лучевого лечения (радиохирургия и лучевая терапия) - рассказывает сайт МИБС.
Что такое меланома?
Меланома (иногда встречается название “меланобластома”) - злокачественная опухоль из меланоцитов, клеток, вырабатывающих естественный пигмент меланин, поглощающий УФ-лучи для защиты кожи от ионизирующего воздействия солнечного света. Преимущественно, локализуется в коже, однако меланома может возникнуть в любом органе, в состав тканей которого входят меланоциты (слизистые оболочки и ткани глазного яблока).
Факторы, повышающие риск развития меланомы, хорошо изучены:
- загар;
повышение пигментации кожи, вызванное воздействием ультрафиолетового излучения (как солнечного, так и искусственного - в соляриях), - важнейший фактор риска меланомы; его вес в развитии меланомы настолько высок, что солярии запрещены в некоторых странах, а во многих под запретом находится их использование несовершеннолетними - наследственность;
те, у кого в семейной истории есть случаи меланомы, должны максимально внимательно отнестись к пунктам этого списка - фенотип;
чем светлее волосы и кожа у человека, тем выше вероятность меланомы - солнечные ожоги;
особенно перенесенные в детском и подростковом возрасте могут сыграть роковую роль - именно в этих местах чаще всего возникают злокачественные опухоли кожи - перенесенная меланома;
те, кто прошел через лечение меланомы, должны быть намного внимательнее - иммунитета от этого заболевания нет; наоборот, рецидивы меланомы - частое явление - образования на коже;
невусы (родинки или родимые пятна), особенно в количестве более 50 - серьезный повод регулярно проходить обследование у дерматолога и защищать кожу от избытка ультрафиолета; доброкачественное новообразование меланоформный невус (он же: диспластический меланоцитарный невус, синдром атипического невуса) - дает аналогичный повод; - пигментная ксеродерма;
наследственное заболевание, проявляющееся в повышенной чувствительности кожного покрова к ультрафиолету, также требует более внимательного отношению к любым изменениям на коже
Меланома и ее статистика
Но значительный объем данных о природе меланомы обусловлен не простотой визуальной диагностики (которая, как будет показано в следующем разделе, проста не во всех аспектах), а той агрессивностью, которая делает меланому одним из самых смертельных онкологических заболеваний в мире, и самым смертельным видом рака кожи. Согласно последним статистическим исследованиям, меланома кожи (составляет основную часть всех меланом) встречается в семь раз реже, чем другие виды рака кожи, но количество ежегодных смертей от меланомы выше в 2,5 раза.
Заболеваемость меланомой в семь раз меньше, чем другими видами рака кожи, а смертность - в 2,5 раза выше
Высокие статистические показатели объясняют важность, которое имеет лечение меланомы для человечества. В целом же, меланома занимает 19-е место среди других онкологических заболеваний в мире, немного уступая раку яичников, злокачественным опухолям мозга и нервной системы.
Диагностика меланомы
Лечение меланомы, как и любой опухоли, проходит успешнее, если новообразование выявлено на ранней стадии. В теории, ранняя диагностика меланомы кожи - простая задача. Визуальное изменение существующих невусов (частичная потеря пигментации, “рваные” края, асимметрия, выпадение волос и др.) привлекают внимание человека либо его близких. Пациент обращается к врачу-дерматологу или дерматологу-онкологу, где проходит визуальное неинвазивное обследование - дерматоскопию, которая позволяет буквально “заглянуть” в глубокие слои кожи для оценки распространенности опухоли (зачастую, меланома растет вглубь кожи, что означает более неблагоприятный прогноз, чем рост в горизонтальной плоскости). Стандарт современной диагностики меланомы - применение цифрового дерматоскопа, позволяющего получить снимки интересующего участка кожи в электронном виде для последующего наблюдения в динамике, или для получения срочной консультации либо “второго мнения”.
Однако на практике отсутствие должной онконастороженности приводит к игнорированию ранних симптомов меланомы кожи. А коварство заболевания состоит в том, что меланома может начать метастазировать даже при небольшом размере новообразования. Это приводит к тому, что пациент обращается на поздней стадии, когда требуется не только лечение первичной меланомы, но и ее метастазов.
Особенного подхода требует диагностика увеальной (внутриглазной меланомы). Сосудистая оболочка (хориоидея) и сетчатка глаза также содержат меланоциты, вырабатывающие меланин для защиты этих структур от ультрафиолетового излучения, попадающего внутрь глазного яблока. Опухолевое поражение этих структур, независимо от его природы, обычно имеет специфические симптомы (зоны “выпадения” изображения, вспышки, “молнии” и т.д.), которые должны насторожить и привести к квалифицированному офтальмологу, не только способного идентифицировать меланому, но и обладающего необходимым оборудованием для первичной диагностики новообразования, которое позволит начать лечение без промедления.
Наиболее сложная задача - диагностика меланомы слизистых оболочек. Иногда новообразования видны невооруженным глазом (например, меланома слизистой рта, меланома вульвы). Но меланома в скрытых местах (например, слизистой кишечника) может быть выявлена уже после того, как пациент обратится к врачу по поводу метастазов меланомы и будет начат поиск первичной опухоли. К счастью, меланома слизистых оболочек встречается крайне редко. По современным данным ее доля - не более 5% всех случаев меланомы.
Для окончательного подтверждения диагноза “меланома кожи” должна быть проведена биопсия образца ткани опухоли. Чрезвычайная опасно проводить частичный забора препарата, например, методом соскоба, при котором повышается вероятность распространения опухолевых клеток, - на морфологическое исследование следует направлять препарат тканей, иссеченных с определенным запасом по контуру. Лечение меланомы слизистых оболочек и внутриглазной меланомы следует начинать после всестороннего инструментального обследования, чаще всего УЗИ, КТ и МРТ с контрастом.
Диагностика метастазов меланомы
При подтверждении первичного диагноза, перед тем, как начать лечение первичного очага меланомы, необходимо провести диагностику для выявления возможных метастазов опухоли. Именно вторичная меланома намного чаще становится причиной смерти, чем первичное новообразование. Лимфогенные метастазы меланомы появляются в регионарных лимфатических узлах, а распространяемые с кровотоком гематогенные метастазы меланомы чаще всего отмечаются в печени, легких, костях, и головном мозге. Наиболее опасными являются метастазы в головной мозг.
Диагностика метастазов меланомы может включать:
- биопсию сторожевого лимфоузла;
- УЗИ периферических лимфоузлов, органов брюшной полости, малого таза и забрюшинного пространства;
- компьютерную томографию (КТ) органов грудной полости;
- магнитно-резонансную томографию (МРТ) или КТ органов брюшной полости с контрастированием (при локализации первичной меланомы кожи на нижней половине туловища или на нижних конечностях проводится КТ/МРТ органов малого таза с контрастированием);
- КТ/МРТ головного мозга с контрастом;
- уровень лактатдегидрогеназы (ЛДГ) в крови;
- при подтверждении начала метастазирования может быть проведено ПЭТ или ПЭТ-КТ всего тела.
Целесообразность каждого из видов диагностики определяет лечащий врач исходя из обоснованности подозрений наличия и степени метастатического поражения. Полученные результаты являются важной информацией для правильного подбора тактики лечения меланомы.
Лечение меланомы
Тактика лечения разрабатывается исходя из локализации меланомы и распространенности опухолевого процесса.
Лечение меланомы на ранних стадиях
При отсутствии распространения в другие части организма (I-II стадии), меланома кожи подлежит хирургическому иссечению с обязательным морфологическим исследованием удаленного фрагмента тканей. Также может быть проведено удаление сторожевого лимфоузла для морфологической диагностики на предмет распространения меланомы через лимфатическую систему. Без подтверждения распространенности процесса методы лекарственной терапии применяются редко.
Лучевое лечение меланомы
Лечение меланомы кожи и меланомы слизистых оболочек методами лучевой терапии (в т.ч. радиохирургии и протонной терапии) не демонстрирует должного эффекта, поэтому не получило распространения в клинической практике, уступив хирургии. Однако при меланоме глаза (увеальная меланома) которая представлена меланомой сосудистой оболочки (меланома хориоидеи) и меланомой радужной оболочки, высокоточное подведение высоких доз ионизирующего излучения (радиохирургия и протонная терапия) показывает высокие результаты, сравнимые, по эффективности, с удалением (энуклеацией) глазного яблока.
Протонная терапия является более сложным и более дорогим методом, к тому же лечение меланомы глаза протонами требует длительного курса лечения. Поэтому наиболее широко в мировой практике распространена радиохирургия, при которой высокая разовая доза ионизирующего излучения приводит к остановке биологических процессов в клетках опухоли.
Радиохирургия на Гамма-ноже, выполняемая в Онкологической клинике МИБС, позволяет получить органосохраняющее лечение меланомы глаза с соблюдением высоких международных стандартов. При этом стоимость лечения на Гамма-ноже, как правило, не превышает стоимости операции по удалению глазного яблока или пораженных его участков, при этом качество жизни пациента после радиохирургического лечения опухоли глаза - несоразмеримо выше, т.к. сохраняется не только орган (глазное яблоко), но и, в подавляющем большинстве случаев, его функция (зрение).
Лечение метастазов меланомы
Метастатическая меланома требует комплексного подхода к лечению. В зависимости от особенностей конкретного случая, врачи (именно так - в Онкологической клинике МИБС лечение опухолей проводится с привлечением междисциплинарного консилиума врачей различных специальностей) определят тактику лечения из сочетания таких методов, как иммунотерапия, таргетная терапия, химиотерапия, в т.ч. изолированная перфузия конечности (“прокачивание” высокой дозы химиопрепарата через временно “отключенные” от кровеносной системы сосуды руки или ноги при специфически локализованных вторичных меланомах кожи и мягких тканей), хирургия, лучевая терапия, радиохирургия.
Лучевое лечение метастазов меланомы
Принято считать, что лучевые методы в лечении меланомы и ее метастазов не применяются. Действительно, до того, как современные методики высокоточного воздействия высокими дозами ионизирующего излучения стали доступны в России, пациентам выполнялась паллиативная лучевая терапия при множественном поражении головного мозга, поражении костей, мягких тканей и лимфоузлов, а также лучевая терапия на ложе удаленных единичных метастазов.
При этом богатый клинический опыт ведущих мировых онкоцентров, оснащенных радиохирургическими системами Гамма-нож, в число которых входит и Онкологическая клиника МИБС, доказывает эффективность радиохирургии при олигометастатическом поражении головного мозга. Гамма-нож быстро (обычно, за один сеанс) и эффективно разрушает метастазы меланомы, защищая от повреждения здоровые ткани головного мозга. Радиохирургия также может применяться в качестве паллиативного лечения, разрушая наиболее опасные метастазы в головном мозге, в том числе и у пациентов в относительно тяжелом общем состоянии: радиохирургическое вмешательство неинвазивно, бескровно, безболезненно, не требует анестезии. Такой подход способен продлить жизнь пациента, сохраняя ее качество и давая больше шансов на успех системного лечения метастатической меланомы лекарственными препаратами (иммунотерапия, таргетная терапия, химиотерапия). Аналогичным образом радиохирургия на Кибер-ноже, также доступная в Онкологической клинике МИБС, может применяться для “точечного” лечения наиболее опасных метастазов меланомы, локализованных в других частях тела (чаще - в легких и печени).
Предстоит лечение меланомы? Обратитесь в МИБС сейчас, чтобы узнать о всех возможностях, которые предлагает современная медицина в Вашем случае!

Иванов Павел Игоревич
Заведующий отделением нейрорадиологии.
Нейрохирург высшей категории, кандидат медицинских наук.
Действительный член Всемирного Общества пользователей Гамма-Ножа (LGKS).
Действительный член Европейского Общества функциональной и стереотаксической нейрохирургии (ESSFN).
Действительный член Образовательного комитета Международного Общества Стереотаксической Радиохирургии (ISRS) .
Доцент кафедры нейрохирургии Военно-Медицинской Академии им. С.М. Кирова.
Базальноклеточный рак кожи— далеко не самый агрессивный тип злокачественных опухолей. Он очень редко метастазирует, но со временем все глубже прорастает в окружающие ткани, и его лечение становится все более затруднительным. Поэтому базалиому нужно удалять как можно раньше, как только она диагностирована.
Существуют разные методы лечения базальноклеточного рака. Врач-онколог выбирает подходящий в зависимости от места расположения, размеров, стадии опухоли, возраста, общего состояния здоровья пациента и наличия у него сопутствующих заболеваний. Определенную роль играют и пожелания самого больного.
Хирургическое лечение
При базалиомах прибегают к одному из трех вариантов хирургических вмешательств:
- Кюретаж и электрокоагуляция.
- Операция Мохса.
- Иссечение опухоли.
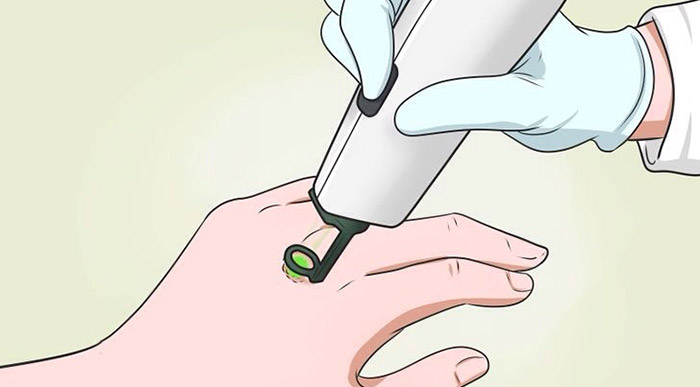
Кюретаж с электрокоагуляцией применяют при небольших новообразованиях. Процедуру проводят под местной анестезией. Хирург удаляет опухоль с помощью кюретки — специального инструмента, наконечник которого имеет вид кольца с острыми краями. Затем это место прижигают электрокоагулятором. Эффективность такого вмешательства достигает 95%. При необходимости, для того чтобы уничтожить оставшиеся раковые клетки, процедуру проводят повторно. На месте вмешательства остается небольшой шрам белого цвета. Кюретаж не подходит для больших, агрессивных базалиом, если опухоль находится в местах, где важен косметический эффект.
Микрографическая хирургия Мохса предполагает удаление опухоли слоями. Хирург срезает тонкий слой опухолевой ткани, и ее тут же изучают под микроскопом. В месте, где обнаружены раковые клетки, срезают новый слой, и снова осматривают под микроскопом. Процедуру повторяют до тех пор, пока опухолевые клетки не перестают обнаруживаться.
Иссечение опухоли — классическая операция, во время которой хирург с помощью скальпеля удаляет базалиому и небольшой участок окружающей здоровой ткани. На рану накладывают швы. Удаленную ткань отправляют в лабораторию для исследования края резекции. Важно, чтобы рядом с местом разреза не было опухолевых клеток. В таком случае лаборатория выдает результат «негативный край резекции», это означает, что базалиома удалена полностью. Эффективность вмешательства, как и в случае с кюретажем, составляет 95%.
Лучевая терапия
Лучевая терапия может уничтожить базальноклеточный рак, эффективность этого метода лечения составляет около 90%. Обычно проводят несколько процедур в течение нескольких недель, в некоторых случаях требуются ежедневные процедуры в течение месяца.
Основные показания к лучевой терапии при базалиомах:
- Пожилой возраст, плохое состояние здоровья, серьезные сопутствующие заболевания у пациента, когда не имеет большого значения результат в долгосрочной перспективе.
- Невозможность хирургического удаления опухоли.
- Локализация опухоли в области носа, век, ушей.
- После хирургического лечения, если нет уверенности, что рак был удален полностью.
Криодеструкция
Этот метод лечения базальноклеточного рака в настоящее время применяется крайне редко, так как он обладает низкой эффективностью — 85–90%. Опухоль уничтожают с помощью низкой температуры. Охлаждающий агент непосредственно прикладывают к коже или распыляют из специального баллончика. К криодеструкции прибегают при поверхностных базалиомах, если у пациента нарушена свертываемость крови и имеется риск сильного кровотечения во время хирургического вмешательства.
Фотодинамическая терапия (ФДТ)
ФДТ иногда применяют при поверхностном базальноклеточном раке кожи. Его эффективность составляет 70–90%. На опухоль наносят фотосенсебилизирующий агент — 5-аминолевулиновую кислоту. Она повышает чувствительность раковых клеток к свету. Затем на кожу в этом месте воздействуют синим светом высокой интенсивности. Это приводит к гибели опухоли. После процедуры нужно избегать солнечных лучей, так как они могут активировать оставшееся лекарство, и возникнет ожог.
С помощью ФДТ нельзя уничтожить опухолевые клетки, которые находятся глубоко, поэтому показания к ее применению ограничены.
Лазерная хирургия
Этот метод не одобрен для лечения базалиом, но в западных странах его иногда применяют, если неэффективны другие процедуры. Опухоль уничтожают с помощью луча лазера. Частота рецидивов примерно та же, что после применения ФДТ.
Таргетная терапия
Таргетные препараты — это лекарственные средства, которые блокируют определенные молекулы, необходимые для выживания и бесконтрольного размножения опухолевых клеток. При базальноклеточном раке их применяют редко, в случаях, если имеются метастазы, или рак не удается уничтожить с помощью перечисленных выше способов.
В настоящее время в мировой практике для лечения базалиом применяют два таргетных препарата:
- висмодегиб (Эриведж);
- сонидегиб (Одомзо).
Может ли произойти рецидив?
Риск рецидива зависит от метода лечения. Он колеблется от 5% при операции Мохса до 15% при применении других процедур. Большие базалиомы рецидивируют чаще, чем маленькие и поверхностные.
Метастатический базальноклеточный рак встречается настолько редко, что показатели выживаемости для него оценить сложно. В одном исследовании ученые наблюдали за 100 пациентами и выявили, что в среднем люди с запущенной базалиомой живут 4,5 года.

В целом данный тип рака довольно успешно лечится. Важно удалить опухоль как можно раньше. Вовремя диагностировать рак кожи и меланому помогает ежегодная дерматоскопия — осмотр кожи под увеличением с помощью специального инструмента. Врачи «Евроонко» проводят эту процедуру с применением современного немецкого аппарата ФотоФайндер. Он помогает составить «карту родинок», отслеживать ситуацию в динамике и выявить мельчайшие патологические изменения на коже. Для лечения базалиом мы применяем наиболее современные методики, работаем по международным протоколам. Свяжитесь с нами, чтобы узнать подробности.
Человека, у которого диагностировано онкологическое заболевание, всегда волнует, как теперь изменится его жизнь. Помимо предстоящего лечения, возникают некоторые ограничения, противопоказания.
Не стоит бояться, что теперь вся жизнь будет состоять из сплошных запретов. В целом во время лечения и после наступления ремиссии можно вести привычную жизнь, заниматься любимыми делами, принимать пищу, которая нравится. Но важно соблюдать некоторые рекомендации, потому что от этого может зависеть успех в борьбе с заболеванием.

Какие продукты питания противопоказаны при онкологических заболеваниях?
Принципы здорового питания едины для здоровых людей и онкологических больных. К продуктам, способствующим развитию рака и в целом ухудшающим состояние здоровья, относят красное (баранина, свинина, говядина) и обработанное (соленое, копченое, гриль, барбекю, бекон) мясо, колбасы и сосиски, фастфуд, продукты с добавленными сахарами, в первую очередь кондитерские изделия и сладкую газировку.
Это не означает, что одна плитка шоколада или один бургер сразу же ухудшат состояние онкологического больного. Речь о регулярном употреблении. Важно, какую часть рациона составляют те или иные продукты. Всё «вредное», конечно, надо ограничить. Но иногда можно себя побаловать.
Некоторые химиопрепараты вызывают тошноту, запоры, потерю аппетита, приводят к изменению чувства вкуса, поражению слизистых оболочек. В таких случаях нужна специальная диета. Соответствующие рекомендации вы найдете в нашей статье «Побочные эффекты химиотерапии».
Еще один возможный побочный эффект химиопрепаратов — лейкопения, снижение уровня лейкоцитов в крови. Из-за этого ослабляется иммунная защита и возрастает риск развития инфекций, в том числе пищевых. Для пациента с лейкопенией запрещены следующие продукты:
- Недоваренное мясо. Стоит приобрести специальный пищевой термометр, чтобы проверять готовность продуктов.
- Сыровяленые и сырокопченые колбасы, мясо.
- Непастеризованное молоко и любые приготовленные из него продукты (сыры, йогурты).
- Суши из сырой рыбы.
- Немытые свежие овощи и фрукты.
- Яйца, вареные всмятку, продукты, приготовленные из сырых яиц (например, домашний майонез).
Рекомендуемые продукты питания при раке
Организм онкологического больного борется с опасным заболеванием, испытывает дополнительную нагрузку из-за лечения. Чтобы вовремя восстанавливать ресурсы, ему нужно достаточное количество белков и других нутриентов, калорий. При этом пища должна быть здоровой.
К продуктам с наиболее высоким содержанием белка и калорий относятся: фасоль, курятина, мясо, йогурты, рыба, яйца. Они особенно важны для онкологических пациентов, которые сильно потеряли в весе, страдают анорексией.
Некоторые больные, напротив, страдают избыточным весом, ожирением. Им рекомендуется есть больше овощей и фруктов, выбирать нежирное мясо, максимально ограничить продукты с высоким содержанием жиров (масло, майонез, десерты, жареное), соль.
Для каждого пациента в онкологии диету подбирают индивидуально. Важно учитывать не только потребности организма, но и личные предпочтения человека — пища должна быть вкусной. В «Евроонко» есть собственный ресторан, в нем работают профессиональные повара.
Сколько воды можно пить онкологическому больному?
У многих онкобольных повышен риск обезвоживания из-за рвоты, диареи, лихорадки, некоторых лекарственных препаратов, которые используются при лечении рака. Для профилактики этого состояния рекомендуется ежедневно выпивать 2¬—2,5 литра воды (проконсультируйтесь с врачом — потребности в жидкости индивидуальны и зависят от ряда факторов).
Лучше пить обычную воду. Для придания вкуса в нее можно положить дольку лимона. Можно пить травяные чаи. Чая и кофе следует избегать: в них содержится кофеин, который действует как мочегонное. В газировках и магазинных соках содержатся добавленные сахара — они вредны для здоровья.
При некоторых состояниях в онкологии потребление жидкости, напротив, рекомендуется ограничить. Такие пациенты получают соответствующие рекомендации от лечащего врача.
Витамины и рак
Витамины важны для организма человека, но их не стоит переоценивать. Тут не работает правило «больше — лучше». Витамины не лечат от рака, некоторые из них, напротив, способствуют прогрессированию опухоли и ухудшают течение заболевания. Вы можете узнать об этом подробнее из нашей статьи «Витамины и рак».
Курение
О том, что курение вредит здоровью и приводит к онкологическим заболеваниям, наверное, знают все еще со школьной скамьи. Но курильщиков это не останавливает: среди тех, у кого уже диагностирован рак, более половины не расстаются с вредной привычкой. Обычно это аргументируют тем, что всё самое страшное уже произошло, и бросать курить нет смысла.
На самом деле, смысл есть. Позаботиться о своем здоровье никогда не поздно. Например, одно исследование показало, что больные раком легкого, которые бросили курить сразу после того, как им был установлен диагноз, или незадолго до этого, в среднем живут дольше. После отказа от сигарет противоопухолевые препараты начинают работать эффективнее, снижается риск побочных эффектов, рецидива, сокращается восстановительный период после лечения, в целом улучшается самочувствие и появляется больше энергии. Мы подробно рассказывали об этом в статье «Если уже рак: курить или не курить?».
Посещение бань и саун
В прошлом веке в онкологии существовал строгий запрет на посещение бань и саун для больных и людей, которые находятся в ремиссии. Считалось, что высокая температура провоцирует развитие рака и способствует распространению злокачественных клеток в организме. В настоящее время известно, что всё не так однозначно. Температура выше 40 градусов повышает чувствительность опухолей к препаратам и помогает их уничтожать. Этот принцип даже используют в современных клиниках онкологии — например, во время гипертермической интраперитонеальной химиотерапии (HIPEC).
Конечно же, тут нет никакого призыва лечить рак с помощью бани, как предлагают некоторые народные целители. Онкологические больные должны лечиться в специализированных клиниках онкологии, в соответствии с актуальными протоколами. А после завершения лечения никто не запрещает посещать бани, сауны и спа.
Некоторые люди боятся, что высокие температуры в бане и сауне могут вызвать рак кожи. Этому нет никаких доказательств. Для кожи опасны только солярии, в которых есть ультрафиолетовые лучи. Высокие температуры повышают риск развития злокачественных опухолей кожи, только если они вызывают сильные ожоги.
Солнечный загар
Ультрафиолетовое излучение повреждает ДНК и может привести к злокачественному перерождению клеток. Это один из самых значимых факторов риска развития рака кожи и меланомы. Чрезмерного воздействия ультрафиолетовых лучей нужно избегать даже здоровым людям, а для онкологических больных они особенно опасны, потому что многие химиопрепараты и лучевая терапия повышают чувствительность кожи.
Во время лечения важно соблюдать эти рекомендации:
- Старайтесь не бывать на улице в пик солнечной активности (между 10.00 и 16.00).
- Максимально закрывайте тело одеждой. Но помните, что перегревание и дегидратация опасны для онкологических больных. Выбирайте «дышащие» ткани: льняные, бамбуковые, хлопчатобумажные.
- Надевайте шляпу с широкими полями. Это особенно важно, если в результате химиотерапии выпали волосы.
- Старайтесь находиться в тени.
- Не сидите подолгу возле водоемов. Вода отражает солнечные лучи.
- Когда собираетесь на улицу в жаркую погоду, возьмите бутылку с водой.
- Используйте солнцезащитный крем.
Читайте подробнее о влиянии ультрафиолетового излучения на кожу в нашей статье «Загар — прямая причина рака кожи».
Употребление алкоголя при онкологических заболеваниях
Алкоголь — один из факторов риска развития многих онкологических заболеваний. Но строгого запрета на его употребление для больных в современной онкологии нет.
Важно помнить о двух моментах:
- Риски зависят от объема и регулярности употребления алкогольных напитков. Существуют максимальные безопасные дозы: для мужчин 28 граммов этилового спирта в день (700 мл пива, 300 мл вина или 90 мл водки), для женщин вдвое меньше. Конечно же, это не повод каждый день выпивать всю «норму», особенно если у человека онкологическое заболевание. Но от одного бокала вина не случится ничего страшного.
- Многие химиопрепараты выводятся из организма через печень. Она же утилизирует алкоголь. Таким образом, при употреблении спиртного орган испытывает двойную нагрузку. Некоторые противоопухолевые препараты поражают слизистые оболочки. Поэтому, если человек, страдающий раком, хочет принять алкоголь, предварительно нужно посоветоваться с лечащим врачом.
Читайте подробности в статье «Алкоголь при онкологических заболеваниях» на канале «Евроонко» в Яндекс Дзен.
Можно ли делать онкологическим больным массаж?
Онкологическое заболевание не является абсолютным противопоказанием к лечебному массажу. Он не способствует распространению раковых клеток в организме, этому нет никаких научных доказательств. В целом онкологические больные могут посещать массажистов, существуют лишь некоторые небольшие ограничения:
- Предварительно нужно проконсультироваться с лечащим врачом.
- При онкологических заболеваниях противопоказан глубокий массаж.
- Не стоит посещать сомнительные массажные салоны: пользуйтесь услугами сертифицированных массажистов.
- При проведении массажа нужно учитывать общее ослабленное состояние организма пациента, влияние химиотерапии и лучевой терапии, а также все осложнения и сопутствующие патологии.
- Массаж нельзя делать на частях тела, на которых проводится лучевая терапия, если на коже имеются раны и другие повреждения.
- На конечностях с лимфедемой (отеком в результате нарушения оттока лимфы после удаления лимфатических узлов) нельзя делать классический массаж, но можно специальный лимфодренажный для уменьшения отека.
Почему нельзя заниматься самолечением при раке?
Меланома является распространенным и опасным типом рака кожи, лечение которого значительно усложняется, если его не лечить вовремя. Первичные очаги меланомы могут напоминать родинки или пигментные пятна, по цвету бывают черными, коричневыми, розовыми, красными, фиолетовыми, синими или даже белыми и могут развиваться в любой области тела человека (шея, лицо, глаза, рот, область половых органов, анальная зона).
Основным методом лечения меланомы является хирургическое вмешательство, а также лекарственное лечение ( таргетная, химио- и иммунотерапия). Лучевая терапия чаще используется в качестве дополнительной лечебной меры, ее можно назначать при наличии метастазов кости, олигометастазах головного мозга и внутренних органов. В этом случае используется гипофракционированный режим лечения с технологией стереотаксического наведения. Эта технология достаточно прочно вошла в повседневную практику и стала если не рутинной, то часто применяемой процедурой.
После внедрения стереотаксического облучения и радиохирургии появилось понятие абскопального эффекта, когда после локального воздействия на один очаг заболевания, проявляется системный лечебный эффект на других, не облученных очагах.
О лучевой терапии при меланоме
Когда назначается лучевая терапия при меланоме
Лучевая терапия применяется на различных стадиях лечения меланомы:
- на ранних стадиях, если по какой-либо причине не может быть выполнена операция;
- после хирургического вмешательства для редкого типа меланомы, известной как
- десмопластическая;
- после операции (в область удаления лимфатических узлов), при наличии раковых клеток,
- для уменьшения вероятности рецидива;
- в качестве паллиативной терапии для облегчения симптомов, вызванных
- распространением меланомы, особенно в головной мозг или кости;
- в сочетании с другими методами лечения рака.


Виды лучевой терапии
Используем следующие виды облучения:
- Фракционное – суммарная (полная) очаговая доза делится на разовые – фракции. Это позволяет восстанавливаться здоровым клеткам между сеансами лучевой терапии. Общую дозу облучения «разделяют» на 10-30 сеансов. Доза излучения, продолжительность курса и длительность сеансов напрямую зависит от гистологического типа злокачественного новообразования и стадии опухоли. Назначается преимущественно после операции для минимизации риска рецидива.
- Гипофракционное (радиохирургия, стереотаксическая радиотерапия) – метод основан на передовых технологиях, с помощью которых удается максимально точно сфокусировать высокую разовую нагрузку в ограниченной области. Гипофракционное облучение имеет ограниченное количество сеансов (1-5 фракций). Используется для лечения злокачественных новообразований, которые локализуются в местах, труднодоступных для удаления (например, кости или головной мозг).
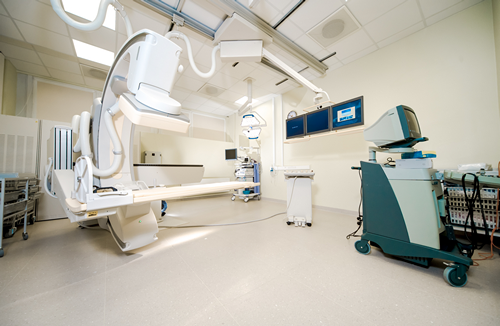
Процедура лучевой терапии при меланоме
Лучевая терапия состоит из двух взаимосвязанных этапов, подготовительного - предлучевой топометрии (разметки, симуляции) и непосредственно сеансов лечения.
Предлучевая КТ-топометрия это исследование, выполняемое на компьютерном томографе, на основании которого создается индивидуальный план лучевой терапии пациента. Данное исследование проводится в определенном зафиксированном положении пациента, которое впоследствии будет воспроизводиться во время лечения. Для этого используются специальные индивидуальные средства иммобилизации (в зависимости от зоны облучения могут использоваться: термопластическая маска, подголовники, фиксатор рук, вакуумный матрас, фиксатор коленей, стоп и т.д.).
После завершения разметки, на полученные изображения врачом-радиотерапевтом наносятся контуры опухоли, здоровых органов и тканей, указывается лечебная доза, для последующего создания лечебного плана медицинскими физиками.
Перед сеансом лечения пациент укладывается на стол в положении, соответствующему положению на КТ-топометрии. С целью контроля положения пациента перед каждым сеансом лечения может проводится контрольный снимок. Во время сеанса требуется сохранять неподвижность и слушать указания медсестры-оператора линейного ускорителя и врача радиотерапевта.
Стадии меланомы
Тактика лечения зависит от степени прогрессирования злокачественной опухоли (глубины проникновения в кожу, толщины новообразования, распространенности на другие органы):
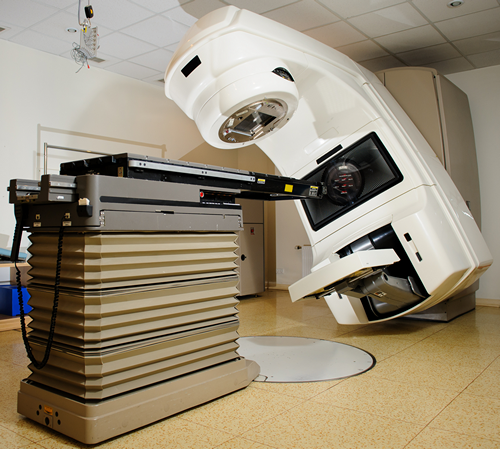

Побочные реакции лучевой терапии при меланоме
Побочные реакции, возникающие в процессе или после окончания курса лучевой терапии, зависят от расположения образования. Перед началом лечения, в каждом индивидуальном случае, врачом радиотерапевтом разъясняется вероятность их возникновения и то, какие системы органов могут быть ими затронуты.
Противопоказания к проведению лучевой терапии
Облучение может быть проведено не всем пациентам. Существует ряд относительных и абсолютных противопоказаний.
К относительным противопоказаниям к облучению при меланоме относится:
- беременность и период лактации;
- туберкулез легких в активной фазе;
- инфекционные заболевания и повреждения кожи;
- опухоли на стадии распада;
- системные инфекции.
К абсолютным противопоказаниям относятся:
- крайне тяжелое физическое состояние пациента;
- прорастание опухоли в полые органы;
- заболевания системы кроветворения (тромбоцитопения, выраженная анемия,
- лейкопения);
- декомпенсация функции печени и почек;
- психические нарушения (временная и пространственная дезориентация).
Преимущества лечения меланомы в «Медскан»
В клинике «Медскан» в Москве лечение меланомы проводится с помощью радиотерапии и лекарственного лечения . Используется медицинский линейный ускоритель Varian TrueBeam. Высокотехнологичная система позволяет проводить лечение методом DIBH, IGRT, IMRT, VMAT и 3D-CRT. Оборудование имеет широкий функционал и позволяет реализовывать персонализированный подход к лечению каждого пациента.
Стоимость лечения опухолевых заболеваний методом лучевой терапии в медицинском центре «Медскан» зависит от используемой технологии облучения, количества и продолжительности сеансов. Длительность лечения определяет врач с учетом области локализации и стадии прогрессирования злокачественного новообразования, также учитывается общее состояние здоровья пациента.
Читайте также:

